Гистоплазмоз и анкилостомидоз что это
Обновлено: 24.04.2024
Гистоплазмоз (Histoplasmosis; Histoplasmose - нем.; histoplasmose - франц.) - глубокий микоз, который характеризуется полиморфизмом клинических проявлений от легких и латентных форм до прогрессирующих заболеваний, заканчивающихся смертью больного. Преобладают легочные формы гистоплазмоза.
Что провоцирует / Причины Гистоплазмоза легких:
Возбудитель - Histoplasma capsulatum - диморфный гриб, существующий в тканевой и культуральной формах. Тканевая форма располагается в клетках органов ретикулоэндотелиальной системы (печень, селезенка, лимфатические узлы). По форме и размерам (2-4 мкм) этот микроорганизм напоминает лейшмании или токсоплазмы. Мицелиальная форма гриба никогда не встречается в тканях. Она хорошо развивается на питательных средах при температуре ниже 30С. Гистоплазмы в обеих фазах являются патогенными для белых мышей, крыс, морских свинок, золотистых хомячков, собак. Гриб длительно сохраняется во влажной почве (6 нед) и в воде. Быстро погибает под влиянием различных дезинфицирующих препаратов.
Возбудитель болезни сохраняется в почве. В загрязнении (заражении) почвы имеет определенное значение выделение гриба инфицированными животными и птицами (летучие мыши, кошки, собаки, куры, скворцы и др.). Инфицирование людей происходит воздушно-пылевым путем. Случаев заражения человека от больных людей и животных не наблюдалось. Гистоплазмоз широко распространен в различных странах Африки и Америки, встречается также в Европе и Азии, единичные случаи гистоплазмоза описаны в нашей стране, возможны и завозные случаи. Наиболее инфицированными являются области, расположенные от 45° до 30° к северу. Важную роль в эпидемиологии гистоплазмоза играет почва. В период дождей гистоплазма размножается в почве. Одна колония гриба диаметром 2,5 см может нести миллионы спор. После окончания периода дождей споры рассеиваются во внешней среде. Заражение происходит при вдыхании спор, в частности при проведении разного рода земляных работ (рытье траншей, строительство и т. д.). Инфекция от больных людей здоровым не передается даже при длительных тесных контактах.
Патогенез (что происходит?) во время Гистоплазмоза легких:
Воротами инфекции чаще являются органы дыхания. Споры гриба с пылью попадают в бронхи и альвеолы, там они превращаются в паразитические дрожжеподобные формы, внедряются в ткани и обусловливают возникновение первичного легочного очага. С током лимфы возбудитель проникает в регионарные лимфатические узлы, вызывая в них воспалительный процесс. Наличие гриба в ткани приводит к формированию гранулематозного процесса, который разрешается некрозом, изъязвлением или петрификацией легочной ткани и лимфатических узлов, реже абсцедированием. Эта форма напоминает первичный туберкулез легких. Антигены гистоплазм проникают в общий круг кровообращения и приводят к аллергической перестройке организма (что выявляется внутрикожной пробой с гистоплазмином) и выработке специфических антител. На этом процесс может закончиться, не давая выраженной симптоматики, иногда процесс протекает в виде инаппарантной формы. В других же случаях наступает гематогенная диссеминация гриба по всему организму с поражением многих органов. Процесс быстро прогрессирует и часто приводит к летальному исходу. В возникновении подобной формы большое значение имеет состояние иммунной системы. Такое течение, как правило, наблюдается у ВИЧ-инфицированных лиц.
Симптомы Гистоплазмоза легких:
Инкубационный период длится от 4 до 30 дней (чаще 7-14 дней). Чем короче инкубационный период, тем тяжелее протекает заболевание.
По клиническому течению выделяют следующие формы гистоплазмоза:
1. Острый гистоплазмоз легких:
а) бессимптомная (инаппарантная) форма;
б) клинически выраженные формы (легкая, средней тяжести, тяжелая).
2. Хронический прогрессирующий (кавернозный) гистоплазмоз легких.
3. Острый диссеминированный гистоплазмоз (доброкачественный, прогрессирующий).
4. Хронический диссеминированный гистоплазмоз (с поражением слизистых оболочек и кожи).
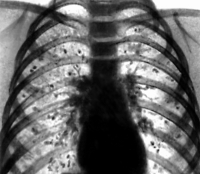
Чаще всего встречается острый гистоплазмоз легких, что обусловлено аэрогенным инфицированием. Острые формы легочного гистоплазмоза могут протекать бессимптомно и обнаруживаться лишь при постановке внутрикожной пробы с гистоплазмином, по положительным результатам серологических реакций, иногда по петрификатам в легких и прикорневых лимфатических узлах. При легких формах, которые преобладают, самочувствие больных остается хорошим, нередко они продолжают работать, лихорадка отсутствует или бывает кратковременной (3-4 дня), а общая длительность лечения 2-3 нед. При рентгенологическом исследовании выявляют усиление рисунка и увеличение тени корней легких, лишь у отдельных больных наблюдаются мелкоочаговые тени, преимущественно в нижних отделах легких.
Тяжелые формы острого гистоплазмоза легких характеризуются внезапным началом, быстрым повышением температуры тела до 40-41С. Температурная кривая неправильного типа с большим суточным размахом. Потрясающие ознобы сменяются диффузным потоотделением. Больные жалуются на сильную головную боль, слабость, боли в мышцах и костях, кашель, боли в груди. У некоторых больных отмечаются тошнота, рвота, понос, боли в животе. Длительность лихорадки 2-6 нед. В периоде реконвалесценции длительно наблюдается субфебрилитет, астенизация, резкое снижение трудоспособности, потливость. Эти явления сохраняются до 1 года. При перкуссии легких можно отметить некоторое укорочение звука, при аускультации - мелкопузырчатые влажные хрипы, преимущественно в нижних отделах легких. Рентгенологически выявляют крупно- и среднеочаговые тени в виде "ватных хлопьев", которые могут сливаться. В дальнейшем инфильтраты полностью исчезают или на их месте образуются очаги фиброза и кальцинации.
При среднетяжелых формах клинические и рентгенологические проявления выражены не так резко, лихорадка сохраняется около 2 нед, а продолжительность стационарного лечения составляет около месяца.
Хронический гистоплазмоз легких протекает в виде длительной прогрессирующей болезни, периодически дающей обострения. Наблюдают умеренную лихорадку, кашель с мокротой, при рентгенологическом исследовании выявляются каверны, фиброз и множественные кальцинированные очаги.
Острая форма диссеминированного гистоплазмоза проявляется высокой лихорадкой гектического или неправильного типа, повторными ознобами и потоотделением, выраженными симптомами общей интоксикации (головная боль, мышечные и суставные боли, тошнота, рвота, боли в животе, нарастающая слабость). На этом фоне появляются множественные вторичные очаги как результат диссеминации: различного рода экзантемы (макулопапулезная, фурункулоподобная, геморрагическая, типа многоформной или узловатой эритемы), лимфаденопатия, мезаденит, увеличение печени и селезенки, энцефалит или менингоэнцефалит, септический эндокардит, язвенный колит, перитонит. Клинические и рентгенологические изменения могут напоминать милиарный туберкулез (при аэрогенном инфицировании).
Хронический диссеминированный гистоплазмоз характеризуется вялым течением, самочувствие больных вначале удовлетворительное, лихорадка не выражена, типично вовлечение в процесс кожи и слизистых оболочек. Образуются характерные язвы на языке, слизистых оболочках глотки и гортани. В дальнейшем состояние ухудшается, появляется лихорадка неправильного типа (септического), наблюдается увеличение печени, селезенки, всех групп лимфатических узлов, поражение желудка, глаз (хорио-ретиниты) и т. д.
Гистоплазмоз у ВИЧ-инфицированных лиц.
Снижение иммунитета существенно повышает риск инфицирования гистоплазмами. Эта проблема особенно актуальна в регионах, эндемичных по гистоплазмозу. По сравнению с аспергиллезом и кандидозом, гистоплазмоз встречается реже (у 0,5% больных СПИДом). В эндемичных районах США этот процент значительно выше. Гистоплазмоз у ВИЧ-инфицированных протекает как гематогенно диссеминированный процесс и характеризуется высокой лихорадкой, лимфаденопатией, значительным увеличением печени и селезенки, постоянными проявлениями служат кашель и инфильтраты в легких. При исследовании крови отмечается лейкопения и анемия. Протекает тяжело, даже в начальных стадиях
При ВИЧ-инфекции летальность свыше 80% (при отсутствии терапии), при раннем назначении противомикозных препаратов летальность снижается до 15%. У больных СПИДом летальность достигает 100%, и даже большие дозы амфотерицина В не предупреждают рецидивов болезни.
Диагностика затрудняется отрицательными результатами как внутрикожной пробы с гистоплазмином, так и серологических реакций. При наличии гистоплазмоза (особенно диссеминированных форм) больной должен обязательно проверяться на ВИЧ-инфекцию.
Диагностика Гистоплазмоза легких:
Распознавание гистоплазмоза представляет значительные трудности, особенно в районах, не эндемичных для данного заболевания. Для подтверждения диагноза используют выделение возбудителя из мокроты, соскобов со слизистой оболочки, из крови, пунктатов абсцессов, лимфатических узлов, печени, селезенки, костного мозга, микроскопию мазка, выделение культуры гриба, биопробы на животных. Для подтверждения диагноза гистоплазмоза у детей раннего возраста и у ВИЧ-инфицированных наиболее информативными оказались выделения культуры из костного мозга, крови и легких. Значительно реже гистоплазмы удавалось обнаружить в тканях лимфатических узлов, кожи, головного мозга, кишечника. При диагностике гистоплазмоза у лиц с нормальной иммунной системой можно использовать серологические реакции и внутрикожную пробу с гистоплазмином. Для обнаружения специфических антител в сыворотке крови ставят РСК, реакции преципитации и агглютинации частиц латекса, нагруженных гистоплазмином. Диагностическими титрами являются 1:16-1:32. Лучше проводить исследование в динамике, особенно при острых формах гистоплазмоза, так как реакция становится положительной лишь со 2-4-й недели болезни. Очень проста кожная проба с гистоплазмином. Вводят 0,1 мл аллергена, разведенного в соотношении 1:1000, результаты учитывают через 24 и 48 ч. Реакция становится положительной через 3-4 нед от начала заболевания. Следовательно, наиболее быстрым и достоверным способом лабораторного подтверждения диагноза является выделение культуры гриба.
Острые формы гистоплазмоза необходимо дифференцировать от орнитоза, острых бактериальных пневмоний, лихорадки Ку, микоплазмоза, туберкулеза. Хронические формы гистоплазмоза дифференцируют от туберкулеза и легочных форм глубоких микозов (нокардиоз, аспергиллез, кокцидиоидомикоз). Диссеминированные формы гистоплазмоза дифференцируют от сепсиса и милиарного туберкулеза.
Лечение Гистоплазмоза легких:
Больные легкой и среднетяжелой формами гистоплазмоза не нуждаются в назначении противомикозных (довольно токсичных) препаратов. Можно ограничиться лечебным режимом, полноценным питанием и симптоматической терапией. При гистоплазмозе глаз показаны местное применение кортикостероидных препаратов, десенсибилизирующая терапия с помощью гистоплазмина, а также фотокоагуляция. Назначают антигистаминные препараты, витамины и другие патогенетические средства.
При лечении гистоплазмоза применяют азоловые препараты (кетоконазол, итраконазол) либо амфотерицин В. Дозы лекарственных препаратов зависят от клинической формы заболевания.
Больные легкой и среднетяжелой формами гистоплазмоза не нуждаются в назначении противомикозных (довольно токсичных) препаратов. Можно ограничиться лечебным режимом, полноценным питанием и симптоматической терапией. При тяжелых формах острого гистоплазмоза назначают амфотерицин В из расчета 1000 ЕД/кг массы тела в сутки. Препарат вводят внутривенно капельно в течение 4 ч в 5% растворе глюкозы. Для определения индивидуальной переносимости первое введение делают из расчета 100 ЕД/кг массы тела. При отсутствии побочных реакций и удовлетворительной переносимости антибиотика вводят препарат из расчета 250 ЕД/кг и затем постепенно повышают дозу до 1000 ЕД/кг. Антибиотик вводят через день или 2 раза в неделю. Продолжительность лечения 4-8 нед. При введении амфотерицина В наблюдаются побочные явления: тромбофлебиты, тошнота, рвота, мышечные боли, судороги, кишечные кровотечения, анемия, токсические поражения почек.
При хронических формах лучшие результаты дает длительное назначение амфотерицина В повторными 6-7-дневными курсами в сочетании с хирургическим лечением.
Можно использовать также амфоглюкамин (Amphoglucaminum) - водорастворимый препарат амфотерицина В, предназначенный для приема внутрь. Он менее токсичен, из побочных реакций отмечается лишь нарушение функций почек. Выпускается в таблетках по 100 000 ЕД (в упаковке 10 или 40 штук). Лечение назначают с 200 000 ЕД 2 раза в сутки после еды. При хорошей переносимости дозу повышают до 500 000 ЕД 2 раза в сутки. Курс лечения 3-4 нед. Следить за состоянием почек! При появлении белка в моче или повышения уровня остаточного азота выше 30 ммоль/л амфоглюкамин отменяют. При гистоплазмозе глаз показаны местное применение кортикостероидных препаратов, десенсибилизирующая терапия с помощью гистоплазмина, а также фотокоагуляция.
Из зарубежных препаратов можно использовать кетоконазол (Ketoconazole). Препарат можно использовать при лечении гистоплазмоза у ВИЧ-инфицированных изолированно или в сочетании с амфотерицином В. Из других препаратов, которые используют при терапии ВИЧ-инфицированных, - флукондзол (fluconazole), который назначают по 50-100 мг в день. Назначают антигистаминные препараты, витамины и другие патогенетические средства.
При бессимптомных формах гистоплазмоза этиотропную терапию не проводят.
Прогноз
При остром гистоплазмозе легких прогноз благоприятный, лишь при относительно редко встречающихся тяжелых формах процесс может переходить в хронический и давать рецидивы. При хроническом легочном гистоплазмозе летальность достигала 60% (без лечения противомикозными антибиотиками). Гистоплазмоз у ВИЧ-инфицированных протекает тяжело и даже при лечении обычно заканчивается гибелью больного.
Профилактика Гистоплазмоза легких:
Специфическая профилактика только еще разрабатывается. Рекомендуется всемерное предотвращение запыления воздуха в местах распространения в почве гистоплазм, предохранение от вдыхания зараженного грибами воздуха в помещениях, на земляных работах, в микологических лабораториях, тщательное обеззараживание воздуха в этих лабораториях. Контроль за растительными материалами, фруктами, овощами, соответствующая обработка запыленных предметов и материалов, прибывших из зон, где распространено это заболевание. Больной гистоплазмозом опасности для других людей не представляет.
К каким докторам следует обращаться если у Вас Гистоплазмоз легких:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Гистоплазмоза легких, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Гистоплазмоз - глубокий микоз, вызываемый диморфным дрожжевым грибком Histoplasma capsulatum, который поражает тканевые макрофаги легких, печени, селезенки, лимфатических узлов, кожи и слизистых оболочек. Среди различных форм заболевания преобладает острый гистоплазмоз легких, характеризующийся лихорадкой, болями в груди, кашлем, слабостью, лимфаденопатией, рентгенологическими изменениями. В диагностике гистоплазмоза используются культуральные, микроскопические, гистологические исследования; серологические реакции, аллергические пробы. Больным гистоплазмозом назначаются противомикотические препараты (амфотерицин В, меглюмин натрия сукцинат, кетоконазол и др.)
МКБ-10
Общие сведения
Гистоплазмоз (болезнь Дарлинга, ретикулоэндотелиальный цитоплазмоз) – грибковое заболевание, вызывающее поражение системы мононуклеарных фагоцитов и протекающее с ограниченными или генерализованными проявлениями. Гистоплазмоз является эндемической инфекцией для западных и южных штатов США, стран Центральной и Южной Америки, Африки; реже встречается в Европе и Азии. Известны единичные эпизоды заболеваемости гистоплазмозом в России, однако не исключены завозные случаи микоза. Мужчины болеют гистоплазмозом в 2 раза чаще женщин, дети вдвое чаще, чем взрослые.
По клиническому течению выделяют гистоплазмоз легких, внелегочной гистоплазмоз (кожи, слизистых оболочек, ЦНС и др. органов) и диссеминированный гистоплазмоз. Течение легочного гистоплазмоза может быть бессимптомным, острым (клинически выраженным) и хроническим. Важным фактором, определяющим тяжесть течения и прогноз гистоплазмоза, является состояние клеточного иммунитета. Тяжелые диссеминированные формы болезни Дарлинга обычно возникают у детей, пожилых людей, ВИЧ-инфицированных, пациентов с лейкемией и лимфомами.

Причины гистоплазмоза
Диморфный гриб Histoplasma capsulatum, являющийся возбудителем гистоплазмоза, может существовать в 2-х формах: тканевой (дрожжевой) и мицелиальной (культуральной). В организме человека встречается тканевая форма микроорганизма, поражающего клетки органов ретикулоэндотелиальной системы (печени, селезенки, лимфоузлов и др.). Культуральная форма гриба развивается вне организма, при температуре ниже 30°С и хорошо растет на питательных средах. Гистоплазмы длительно сохраняются в воде и во влажной почве; быстро гибнут под воздействием дезинфицирующих средств.
Природным резервуаром грибка служит почва, загрязненная пометом и фекалиями инфицированных животных и птиц (летучих мышей, собак, кошек, кур, голубей и др.). Благоприятной средой для развития грибов являются заброшенные строения и колодцы, пещеры, гроты, дупла старых деревьев, кондиционеры и пр. Заражение человека гистоплазмозом происходит воздушно-пылевым путем при вдыхании элементов грибка с частицами пыли, часто при проведении строительно-земляных работ. В группе риска по заболеваемости гистоплазмозом находятся сельские жители, фермеры, рабочие птицеферм, шахтеры, геологи, туристы, спелеологи и др. Передача гистоплазмоза от животных человеку или от человека человеку исключена.
В большинстве случаев входными воротами инфекции служат дыхательные пути. Попав в бронхи и альвеолы, споры гистоплазм превращаются в тканевую форму и обусловливают развитие первичного очага в легких и регионарных лимфатических узлах. В легочной ткани развивается гранулематозный процесс с исходом в некроз, изъязвление или кальциноз, реже – абсцедирование. Острый легочный гистоплазмоз по своему патогенезу похож на первичный туберкулез легких. Попадая в системный кровоток гистоплазмы вызывают сенсибилизацию организма и выработку специфических антител. Иногда патологический процесс этим ограничивается, что соответствует субклинической форме гистоплазмоза. В других случаях гематогенное распространение грибковой инфекции обусловливает развитие диссеминированного гистоплазмоза.
Симптомы гистоплазмоза
В связи с аэрогенным путем инфицирования в клинике гистоплазмоза преобладает легочная форма. Первичные внелегочные формы болезни Дарлинга встречаются редко; обычно поражение кожи, слизистых оболочек, кишечника служат проявлениями диссеминированного гистоплазмоза. Инкубационный период в среднем длится 7-14 суток, иногда меньше или дольше (от 4 до 30 дней).
У 80% инфицированных острый гистоплазмоз легких имеет бессимптомное течение, обнаруживаясь по положительным результатам внутрикожных проб с гистоплазмином, серологических реакций, рентгенологическим изменениям в легких. При легком течении гистоплазмоза самочувствие больных практически не страдает; изредка беспокоит кратковременная лихорадка, катар верхних дыхательных путей, кашель, которые купируются в течение недели. Для тяжелых форм легочного гистоплазмоза типично внезапное начало, высокая лихорадка (до 40-41°С) со значительными суточными изменениями температуры; смена ознобов диффузным потоотделением; сильная головная боль, оссалгии и миалгии. Характерны боли в грудной клетке, кашель с гнойной мокротой, кровохарканье; возможны тошнота, диарея, боли в животе. Лихорадочный период продолжается от 2 до 6 недель, после чего наступает затяжная стадия реконвалесценции, протекающая с субфебрилитетом, астенизацией, снижением трудоспособности.
Хроническая форма гистоплазмоза легких имеет длительное прогрессирующее течение. Характеризуется умеренной лихорадкой, кашлем с мокротой, рентгенологическими изменениями (кавернами, фиброзом, множественными кальцинатами в легочной ткани). Гистоплазмоз нередко сочетается с саркоидозом, туберкулезом, лейкозами, ретикулезами.
При развитии острого диссеминированного гистоплазмоза на фоне лихорадки и выраженной общей интоксикации возникают множественные вторичные очаги грибковой инфекции в различных органах. Поражение кожи и слизистых может проявляться различными высыпаниями (макулопапулезной, геморрагической, фурункулоподобной сыпью, эритемой), язвенным стоматитом и фарингитом, абсцессами подкожной клетчатки, язвами наружных половых органов, трещинами ануса. В числе прочих органных проявлений диссеминированного гистоплазмоза могут встречаться лимфаденопатия, менингоэнцефалит, ретинит, хориоидит, перикардит, инфекционный эндокардит, язвенный колит, гепатоспленомегалия, мезаденит, перитонит. Течение хронического диссеминированного гистоплазмоза более стертое и вялое, однако неизбежно приводящее к полиорганным поражениям.
Свои особенности течение гистоплазмоза имеет у детей раннего возраста и ВИЧ-инфицированных - в этих случаях заболевание развивается как диссеминированный процесс. У детей отмечается резко выраженный гепатолиенальный синдром, генерализованная лимфаденопатия, поражение легких, кожи и кишечника. ВИЧ-инфицированные лица болеют гистоплазмозом примерно в 0,5% случаев, т. е. реже, чем кандидозом или аспергиллезом. Клинико-рентгенологическая картина характеризуется лимфаденопатией, высокой лихорадкой, значительной гепатоспленомегалией, кашлем и инфильтратами в легких. Летальность от гистоплазмоза у данной категории пациентов достигает 80%.
Диагностика гистоплазмоза
Распознавание гистоплазмоза является непростой задачей для инфекционистов, пульмонологов и других специалистов, к которым могут обращаться пациенты. Диагноз подтверждается выделением Histoplasma capsulatum из мокроты, промывных вод бронхов; при диссеминированной форме – из крови, мочи, кала, содержимого абсцессов, стернального пунктата, цереброспинальной жидкости. В пользу гистоплазмоза свидетельствует получение культуры гриба при посеве этих материалов на питательные среды. Для диагностики гистоплазмоза также используются серологические реакции (РСК, реакция преципитации и латекс агглютинации), биопсия бронха, лимфатических узлов, краев язв с последующим гистологическим исследованием. Высокоспецифичным тестом служит внутрикожная проба с гистоплазмином.
При рентгенографии легких в острой стадии легочного гистоплазмоза обнаруживаются крупно- и среднеочаговые инфильтраты. В дальнейшем на месте инфильтратов образуются очаги фиброза и кальциноза. При подозрении на острый легочный гистоплазмоз исключаются ОРВИ, бактериальная пневмония, атипичная пневмония, орнитоз, лихорадка Ку, микоплазмоз, туберкулез. Хронический гистоплазмоз легких требует дифференциации с легочными формами глубоких микозов (нокардиозом, аспергиллезом, кокцидиоидомикозом, бластомикозом), лимфогранулематозом. Диссеминированные формы микоза следует разграничивать с сепсисом и милиарным туберкулезом.
Лечение, прогноз и профилактика гистоплазмоза
Лицам с бессимптомной или острой локализованной формой гистоплазмоза противогрибковое лечение обычно не проводится. В этих случаях ограничиваются симптоматической терапией и общеукрепляющими мероприятиями. При длительном течении или тяжелых формах гистоплазмоза показано назначение противомикозных препаратов – итраконазола, кетоконазола, амфотерицина В, меглюмина натрия сукцината. Наряду с системным применением антимикотиков, целесообразно проведение лекарственных ингаляций. Дополнительно рекомендуются витамины, антигистаминные препараты, полноценное питание. При развитии осложнений гистоплазмоза может потребоваться хирургическое лечение (пункция перикарда, удаление лимфатических узлов, резекция легких, протезирование клапанов сердца и др.).
Острый гистоплазмоз легких нередко протекает в бессимптомной форме и обычно заканчивается благоприятно для больного. Отдаленными последствиями хронического гистоплазмоза могут являться фиброз легких, артрит, узловатая эритема, увеит, энцефалопатия, судороги, сердечная недостаточность. Диссеминированные формы наибольшую угрозу представляют для детей, пожилых людей, пациентов с ВИЧ-инфекцией. Неспецифическая профилактика гистоплазмоза должна включать обеззараживание почвы, снижение запыленности воздуха, использование респираторов при проведении земляных работ.
Токсоплазмоз - зоонозная протозойная инфекция, имеющая длительное течение и приводящая к поражению нервной, лимфатической, зрительной, мышечной систем, миокарда, печени, селезенки. Острый токсоплазмоз протекает с лихорадочно-интоксикационным синдромом, лимфаденопатией, гепатоспленомегалией, кожными высыпаниями; в тяжелых случаях – с развитием миокардита, энцефалита, энцефаломиелита. Диагноз токсоплазмоза устанавливается с помощью бактериологического посева, ПЦР, ИФА. Лечение токсоплазмоза включает прием этиотропных антипаразитарных препаратов, десенсибилизирующих, общеукрепляющих средств, иммунотерапию токсоплазмином.
МКБ-10
Общие сведения
Токсоплазмоз – хроническая паразитарная инвазия, вызываемая внутриклеточными простейшими (токсоплазмами) и сопровождающаяся развитием лимфаденита, гепатита, менингоэнцефалита, пневмонии, миокардита, миозита и др. Показатель инфицированности населения токсоплазмозом чрезвычайно высок: в Европе и Северной Америке он составляет 25-50%; в странах Африки, Южной и Латинской Америки – до 90%.
Огромную опасность токсоплазмоз представляет для беременных женщин и лиц со сниженным иммунитетом. В первом случае может происходить внутриутробное инфицирование плода с самопроизвольным прерыванием беременности, мертворождением или формированием эмбрио- и фетопатий; во втором - токсоплазмоз приобретает тяжелое манифестное течение. Учитывая множественные и разнообразные клинические проявления, токсоплазмоз актуален не только для инфекционных болезней, но также для неврологии, офтальмологии, пульмонологии, кардиологии.

Причины токсоплазмоза
Инфекционным агентом, приводящим к заболеванию, выступает Toxoplasma gondii (токосплазма), принадлежащая к роду облигатных внутриклеточных микроорганизмов, отряду кокцидий, классу споровиков. Токсоплазма имеет изогнутую форму полумесяца, один конец которого заострен, а другой более закруглен, длину 4-7мкм и ширину 2-5 мкм. В своем развитии возбудитель токсоплазмоза проходит фазы полового и бесполого размножения и стадии трофозоитов, цист и ооцист.
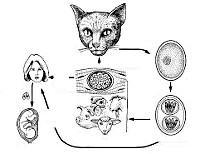
Половой цикл протекает в эпителиальных клетках кишечника представителей семейства кошачьих (домашних кошек, рыси, ягуара, пумы и др.), которые выступают окончательными хозяевами токсоплазм. Здесь образуются гаметоциты, которые затем дифференцируются в мужские и женские гаметы; при их слиянии формируется зигота, а затем ооциста. С испражнениями кошек ооцисты выделяются во внешнюю среду, где превращаются в инвазивные формы – спорозоиты.
Инфицирование токсоплазмозом чаще всего происходит алиментарным путем при употреблении в пищу продуктов, обсемененных ооцистами, а также сырого мяса инфицированных животных; реже – контактным путем через поврежденную кожу. При беременности возможна вертикальная передача инфекции плоду через плаценту. Реже заражение токсоплазмозом происходит парентеральным путем (при переливании крови или трансплантации органов).
Патогенез
Попав в организм человека через ЖКТ, ооцисты внедряются в энтероциты нижних отделов тонкой кишки, откуда проникают в мезентериальные лимфоузлы, вызывая их воспаление (мезаденит), некроз, кальцификацию и образование специфических гранулем. Из первичного лимфатического очага токсоплазмы попадают в кровь и гематогенным путем разносятся по организму, где фиксируются в органах-мишенях: печени, селезенке, миокарде, ЦНС, оболочках глаз, скелетной мускулатуре, вызывая формирование некрозов, гранулем, нарушение функции пораженных органов.
Жизнедеятельность токсоплазм сопровождается выделением аллергенов и токсинов, что находит выражение в развитии общеинфекционного и аллергического синдромов. По мере выработки специфических антител вегетативные формы токсоплазм инцистируются, что знаменуется переходом токсоплазмоза в хроническую форму. При снижении активности иммунной системы (у больных СПИДом, гематологических и онкологических больных) возможна реактивация инфекции с генерализованным течением.
Симптомы приобретенного токсоплазмоза
С учетом характера инфицирования различают врожденный и приобретенный токсоплазмоз. Приобретенная инфекция может протекать в острой, хронической и латентной форме; при этом латентная форма подразделяется на первичную и вторичную, развивающуюся после острого или рецидива хронического токсоплазмоза.
Латентная форма
Примерно у 95-99% людей токсоплазмоз протекает в виде латентной инфекции. При острой манифестной форме токсоплазмоза инкубационный период составляет 2-3 недели. Легкое и субклиническое течение токсоплазмоза обычно диагностируется ретроспективно по положительным результатам кожных проб с токсоплазмином, серологическим реакциям, кальцифицированным лимфоузлам и другим признакам.
Генерализованная форма
Хроническая форма
Хронический токсоплазмоз характеризуется длительным торпидным течением. Общие симптомы включают субфебрилитет, недомогание, похудание, генерализованные артралгии, лимфаденопатию. Проявлениями мезаденита служат диспепсические расстройства: тошнота, метеоризм, боли в животе, запор. Специфическими признаками хронического токсоплазмоза выступает поражение мышечной ткани, проявляющееся миозитом. Поражение сердца вызывает развитие очаговых или диффузных изменений миокарда или перикардита, проявляющихся утомляемостью, сердцебиением, одышкой, кардиалгиями.
Со стороны нервной системы отмечаются явления астении и вегето-сосудистой дистонии, неврастенические реакции и фобии. Многолетнее хроническое течение токсоплазмоза приводит к развитию эпилепсии, психических расстройств, снижению интеллекта. Эндокринные расстройства могут включать импотенцию, нарушение менструального цикла, вторичную надпочечниковую недостаточность. Поражение глаз при токсоплазмозе протекает в форме прогрессирующей близорукости, увеита, ретинита и хориоретинита с атрофией зрительного нерва.
Симптомы врожденного токсоплазмоза
Течение и исходы врожденного токсоплазмоза зависят от гестационного возраста плода. Инфицирование в I и II триместре приводит к внутриутробной гибели плода или формированию внутриутробных пороков – бластопатий, эмбрио- и фетопатий. В случае более позднего внутриутробного заражения (в III триместре) ребенок рождается с хронической, подострой или острой формой токсоплазмоза; при этом, чем позднее происходит инфицирование, тем тяжелее выражены симптомы на момент рождения.
Состояние новорожденных с острой формой токсоплазмоза тяжелое с первых дней. Отмечается фебрильная температура тела, выраженная интоксикация, обильные полиморфные высыпания на коже, генерализованная лимфоаденопатия, кровоизлияния в слизистые оболочки и склеры. Печень и селезенка обычно увеличены, часто развивается желтуха, диспепсические расстройства. Острый токсоплазмоз у новорожденных может приводить к развитию пневмонии, миокардита, энцефалита, менингоэнцефалита и летальному исходу. Подострое и хроническое течение токсоплазмоза характеризуется гидроцефалией, судорожным синдромом, длительной желтухой, субфебрилитетом, хориоретинитом.
В отдаленном периоде выявляются стойкие необратимые изменения, обусловленные внутриутробным инфицированием. Такими последствиями могут служить отставание в физическом развитии, задержка психического и речевого развития (ЗПР и ЗРР), микроцефалия, олигофрения, эпилепсия, микрофтальмия, слепота, тугоухость, глухота. Эти и другие нарушения расцениваются как резидуальный токсоплазмоз. Врожденный токсоплазмоз может иметь длительное латентное течение с клинической манифестацией на 2-7 году жизни ребенка.
Диагностика токсоплазмоза
В диагностике внутриутробного инфицирования большая роль отводится акушерскому анамнезу, результатам анализа на TORCH-инфекции у матери и серологических реакций у новорожденного, исследованию околоплодных вод и плаценты методом ПЦР. Дети нуждаются в наблюдении педиатра, детского офтальмолога, отоларинголога, невролога; проведении люмбальной пункции, КТ головного мозга, нейросонографии. Врожденный токсоплазмоз нужно дифференцировать с врожденной краснухой, герпесом, листериозом, цитомегалией, хламидийной инфекцией, внутричерепной родовой травмой.
Среди клинических проявлений наибольшее диагностическое значение при приобретенном токсоплазмозе имеет сочетание лимфаденопатии, гепатоспленомегалии, поражения глаз и ЦНС. Обязательно консультирование больного неврологом, офтальмологом, терапевтом или кардиологом. Основной перечень инструментальных исследований включает ЭЭГ, Эхо-ЭГ, рентгенографию или КТ черепа, офтальмоскопию, ЭКГ.
Для лабораторного подтверждения токсоплазмоза используются паразитологические и иммунологически методы. Первые предполагают микроскопическое выявление возбудителя в мазках-отпечатках пораженных органов, биоптате лимфоузлов, крови или спинномозговой жидкости. Возможно проведение биологической пробы с заражением лабораторных грызунов. Иммунологическая диагностика токсоплазмоза включает серологические методы (РСК, РНИФ, ИФА, РНГА), а также внутрикожную аллергическую пробу с токсоплазмином. В случае приобретенной инфекции в первую очередь исключается туберкулез, лимфогранулематоз, ревматизм, болезнь кошачьих царапин, инфекционный мононуклеоз, герпесвирусная инфекция.
Лечение токсоплазмоза
В зависимости от преимущественных органных поражений, лечение больных токсоплазмозом осуществляется в профильных отделениях: неврологических, терапевтических, кардиологических, офтальмологических и т. д. Этиотропная терапия при манифестном токсоплазмозе проводится препаратами противопаразитарного действия: чаще хлоридином в комбинации с сульфаниламидными препаратами или антибиотиками тетрациклинового ряда; при противопоказаниях - метронидазолом, хлорохином, аминохинолом. Обычно курс лечения токсоплазмоза состоит из 3-х 5-10-дневных циклов, повторяемых с интервалами 7-10 дней. Дополнительно назначаются антигистаминные и общеукрепляющие средства, поливитамины. При хроническом токсоплазмозе медикаментозный курс лечения дополняется иммунотерапией – внутрикожным введением токсоплазмина. Тактика ведения беременных с первично-хроническим или первично-латентным токсоплазмозом предполагает проведение химиопрофилактики спирамицином. При острой форме токсоплазмоза у беременной рекомендуется медицинский аборт.
Профилактика
Профилактика заражения человека токсоплазмозом включает комплекс ветеринарных (обследование и лечение домашних животных) и санитарно-гигиенических мероприятий. Последние предполагают избегание тесного контакта с кошками, тщательную термическую обработку мяса, защиту детских песочниц от испражнений безнадзорных животных, соблюдение мер личной гигиены. Обследование беременных на токсоплазмоз проводится трижды, в каждом триместре.
Анкилостомидоз – глистная инвазия, вызываемая паразитированием в кишечнике человека круглых червей (анкилостом или некаторов), принадлежащих к семейству Ancylostomatidae. Клинически анкилостомидоз проявляется папуло-везикулярной сыпью, кашлем, одышкой, нарушением аппетита, тошнотой, болями в животе, диареей, железодефицитной анемией. Диагноз анкилостомидоза подтверждается при выявлении яиц гельминтов в фекалиях и дуоденальном содержимом. Лечение анкилостомидоза заключается в проведении дегельминтизации и коррекции анемии с последующим трехкратным контрольным исследованием кала.
МКБ-10
Общие сведения
Анкилостомидоз - гельминтозы (анкилостомоз и некатороз), вызываемые паразитическими круглыми червями – анкилостомидами. Анкилостомоз и некатороз объединены в одну группу на основании биологического сходства возбудителей, их частого совместного паразитирования в организме, а также схожести клинических и эпидемиологических признаков инвазии. Оба гельминтоза на ранних стадиях протекают с аллергическим поражением кожи и респираторного тракта, а на поздних – с нарушением функции ЖКТ и развитием железодефицитной анемии. Анкилостомидозы – распространенные паразитарные заболевания, которыми поражены 25% мирового населения, главным образом в регионах с низким уровнем санитарной культуры. По частоте заражения анкилостомидозы уступают лишь энтеробиозу и аскаридозу.

Причины и пути заражения анкилостомидозом
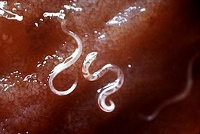
Возбудители анкилостомоза (анкилостома - Ancylostoma duodenale) и некатороза (некатор - Necator amencanus) принадлежат к единому семейству Ancylostomatidae. Их объединяет общность морфологии, циклов развития и действия, оказываемого на организм хозяина. Оба вида гельминтов принадлежат к классу круглых червей (нематод) и по характеру развития относятся к геогельминтам.
Яйца анкилостомид имеют одинаковое строение: овальную форму, гладкую бесцветную оболочку, размеры 66х38 мкм. Каждое яйцо содержит 4-8 бластомера. Жизненный цикл возбудителей анкилостомидоза начинается с попадания яиц гельминтов с фекалиями во внешнюю среду. Развитие личинок происходит в почве при температуре 14-40° С и влажности выше 80%. После двух линек, примерно через 7-10 дней личинки анкилостомид становятся инвазионными.
Заражение человека анкилостомидозом может происходить по двум механизмам - фекально-оральному и перкутанному (чрескожному); водным, пищевым либо контактным путями. В первом случае личинки попадают в организм хозяина через рот при употреблении обсемененной воды, овощей или фруктов. Перкутанный путь заражения предполагает активное проникновение инвазионных личинок сквозь кожу при контакте человека с загрязненной почвой (во время ходьбы босиком, лежания на земле, выполнения земляных и сельскохозяйственных работ). Внедрившись через кожный барьер, личинки попадают в кровеносное русло, затем мигрируют в правые отделы сердца и легкие, откуда по дыхательным путям проникают в глотку и вторично заглатываются. Оказавшись в тонком кишечнике, через 5-6 недель личинки превращаются в половозрелых гельминтов, способных самостоятельно откладывать яйца. При пероральном заражении анкилостомидозом миграционная стадия отсутствует - личинки сразу оказываются в тонком кишечнике. Жизненный цикл анкилостом составляет 7-8 лет, некаторов - до 15 лет. К группам риска, подверженным заражению анкилостомидозом относятся сельскохозяйственные работники, шахтеры, дачники, дети.
Симптомы анкилостомидоза
В течении анкилостомидоза выделяют 3 фазы: инвазионную, миграционную и кишечную. Первая фаза связана с внедрением личинок через кожу в организм человека, что сопровождается клиникой дерматита или крапивницы - появлением сыпи (эритематозной, папулезной, везикулезной), локального отека, жжения и зуда кожи, сохраняющихся в течение 10-12 дней.
Во время второй фазы анкилостомидоза (миграции личинок по организму хозяина) происходит сенсибилизация организма продуктами их жизнедеятельности с развитием аллергических реакций. Кроме этого, травмирование капилляров легочных альвеол и тканей дыхательных путей клинически проявляется очаговыми пневмониями, плевритами, бронхитами, трахеитами, ларингитами. Больные анкилостомидозом жалуются на кашель, одышку, охриплость голоса, субфебрилитет.
В третью (кишечную) фазу анкилостомидоз переходит через 30-60 дней после инвазии. Данная стадия имеет длительное, хроническое течение и связана с паразитированием анкилостомид в тонком кишечнике, где они с помощью зубцов прикрепляются к слизистой оболочке, травмируя ее. В месте фиксации паразита образуются эрозии и язвы, которые могут длительно кровоточить, приводя к развитию железодефицитной анемии. Кроме этого, будучи гематофагами по способу питания, каждая особь некатора потребляет в сутки 0,03-0,05 мл крови, анкилостомы - 0,16-0,34 мл, что также способствует хронической кровопотере. Кишечная фаза анкилостомидоза протекает с явлениями дуоденита - нарушением аппетита, извращением вкуса, тошнотой, рвотой, болями в эпигастральной области, диареей или запором.
При длительном течении анкилостомидоза или массивной инвазии у детей может наблюдаться снижение массы тела, задержка в умственном и физическом развитии. Взрослые пациенты могут страдать раздражительностью, нарушением сна, повышенной утомляемостью; у женщин нередко отмечается нарушение менструального цикла. Развитие анемии сопровождается слабостью, головокружением, тахикардией, шумом в ушах.
Диагностика и лечение анкилостомидоза
В различные фазы анкилостомидоза пациент может обращаться за медицинской помощью к отоларингологу, пульмонологу, гастроэнтерологу или терапевту. При диагностике анкилостомидоза учитываются клинические и эпидемиологические данные. В периферической крови отмечается гипохромная железодефицитная анемия, увеличение СОЭ, эозинофилия, гипоальбуминемия. При исследовании общего анализа мокроты обнаруживается большое количество эозинофилов. В фазу миграции на рентгенограммах легких могут выявляться воспалительные эозинофильные инфильтраты; на ЭКГ – признаки миокардиодистрофии. Данные рентгенографии пассажа бария указывают на гипотонию кишечника, нарушение моторики с явлениями застоя каловых масс.
Решающими для подтверждения анкилостомидоза являются результаты анализа кала на яйца гельминтов или исследования содержимого 12-перстной кишки, получаемого при дуоденальном зондировании. Кроме этого, используются серологические методы диагностики (реакции гемагглютинации и латекс-агглютинации). Поскольку яйца анкилостомид имеют одинаковое строение, идентификация гельминтов (анкилостом и некаторов) возможна лишь после проведения дегельминтизации и отхождения с калом взрослых особей. Анкилостомидоз требует проведения дифференциальной диагностики с другими гельминтозами, а также анемиями другой этиологии.
Этиотропная терапия анкилостомидоза проводится противогельминтными препаратами, назначаемыми врачом инфекционистом (паразитологом). Для проведения дегельминтизации используются следующие лекарственные средства: пирантел, бефения гидроксинафтоат, левамизол, мебендазол. Через 3-4 недели после антигельминтной терапии проводится контроль эффективности лечения – 3-хкратное исследование кала с интервалом в 1 месяц. Симптоматическое и патогенетическое лечение анкилостомидоза предполагает назначение препаратов железа, витамина B12, фолиевой кислоты, антигистаминных средств и др.
Прогноз и профилактика анкилостомидоза
В большинстве случаев при своевременной диагностике и лечении анкилостомидозы завершаются полным выздоровлением. Последующая диспансеризация пациентов, перенесших анкилостомоз, осуществляется ежегодно в течение 4 лет; перенесших некатороз – в течение 7 лет. Тяжелые осложнения и летальные формы анкилостомидоза развиваются при запущенном течении заболевания.
Профилактические мероприятия заключаются в соблюдении норм личной гигиены - мытье рук после посещения туалета, защите кожных покровов при контакте с землей, тщательной обработке фруктов и овощей, кипячении воды перед употреблением и т. д. Важное значение имеет санитарная обработка участков почвы и объектов внешней среды, предположительно загрязненных личинками анкилостомид. Группы повышенного риска по заболеваемости анкилостомидозом должны проходить ежегодное медицинское обследование.
Анкилостомидозы (ancylostomidoses) - гельминтозы, вызываемые анкилостомидами; различают анкилостомоз (возбудитель - анкилостома) и некатороз (возбудитель - некатор). Оба гельминтоза имеют сходную клиническую картину.
Источником заражения Ancylistoma duodenale являются больные люди, а Ancylostoma braziliens – преимущественно собаки и кошки. Естественная восприимчивость людей высокая. Заражение происходи через загрязненные почвой фрукты, овощи, зелень, ягоды, где могут находиться личинки анкилостом, а при хождении босиком, отдыхе на земле в организм человека может проникнуть некатор. Путями передачи гельминтоза являются пищевой, питьевой и контактный путь. Эндемические очаги формируются в угольных и горнорудных шахтах при высокой температуре окружающей среды, влажности и плохом санитарном состоянии. К группам риска относятся дачники, шахтеры, сельскохозяйственные рабочие.
Наибольшему риску заражения подвергаются дети. Они чаще ходят босиком и плохо соблюдают правила личной гигиены.
Что провоцирует / Причины Анкилостомидоза:
Патогенез (что происходит?) во время Анкилостомидоза:
Через 7-10 дней личинки принимают форму филярии с пищеводом цилиндрической формы и становятся заразными. Личинки активно передвигаются в почве в горизонтальном и вертикальном направлениях. При соприкосновении кожного покрова человека с почвой личинки, привлеченные теплом тела, активно проникают в организм хозяина сквозь кожу. Затем они проникают в кровеносные сосуды и продвигаются по ним в правое предсердие, потом в легочную артерию и в капилляры легочных альвеол. Разрывая стенки капилляров, они входят непосредственно в альвеолы и по дыхательным путям проникают в глотку.
Источником инвазии является только человек. Рассеиванию личинок в окружающей среде способствуют загрязнение почвы фекалиями, размывание ливневыми дождями выгребных ям, а также использование необеззараженных фекалий для удобрения огородов. Заражение человека анкилостомами происходит при контакте с почвой в неблагополучных по данному гельминтозу районах (ходьба босиком, лежание на земле, выполнение сельскохозяйственных и земляных работ), употреблении в пищу овощей, фруктов, зелени, загрязненных фекалиями, содержащими личинки анкилостомид, через грязные руки. В субтропиках почва в большинстве очагов за зиму полностью очищается от личинок, поэтому заражение людей происходит в определенный сезон, продолжающийся около 6 мес.
В период миграции личинок происходит сенсибилизация организма человека продуктами их обмена и распада. Результатом этого являются высыпания на коже, зуд, бронхит, бронхопневмония, эозинофилия крови до 30-60%.
Симптомы Анкилостомидоза:
Инкубационный период заболевания длится 40-60 суток. В большинстве случаев заболевание протекает бессимптомно. При более тяжелом течении симптоматика зависит от способа проникновения паразитов в организм.
При проникновении через кожу возникает зуд и жжение кожи, различного рода высыпания (эритематозные, папулезные, везикулезные, пустулезные), которые могут сохраняться в течение нескольких месяцев. Массивная инвазия приводит к отекам конечностей. При миграции личинок через дыхательные пути возможно развитие катаральных явлений, появляются одышка, хрипы, возможно развитие бронхита, плеврита, пневмонии. На более поздней стадии, при попадании в желудочно-кишечный тракт, развивается дуоденит с изжогой, отсутствием или усилением аппетита, иногда извращением вкуса (желанием есть, например, глину), тошнотой, рвотой, болями в подложечной и печеночной области, нередко сопровождающиеся диареей.
Наиболее характерное проявление заболевания – гипохромная железодефицитная анемия. Анкилостома питается кровью. Зубцами она прикрепляется к стенкам слизистой оболочки кишки. На месте фиксации гельминта возникают эрозии и язвы до 2 см в диаметре, при этом могут проявиться длительные кишечные кровотечения, которые и вызывают развитие железодефицитной анемии. Снижается белок крови (гипоальбуминемия).
Поражается центральная нервная система, появляется вялость, отставание в умственном и физическом развитии.
Последствия паратизирования
Хроническое течение анкилостомозов проявляется слабостью, головокружениями, болями в эпигастрии, снижением массы тела, отеками. Так как анкилостома питается кровью, она зубцами прикрепляется к слизистой оболочке стенки кишечника, где образуются кровоточащие язвы, достигающие 2 см в диаметре. Вследствие хронической кровопотери развивается гипохромная железодефицитная анемия, снижается белок крови (гипоальбуминемия). Поражается центральная нервная система, появляется вялость, отставание в умственном и физическом развитии. В тяжелых случаях возможен летальный исход.
Диагностика Анкилостомидоза:
Диагноз основывается на обнаружении яиц в содержимом двенадцатиперстной кишки, получаемом при зондировании, и в фекалиях, а также на результатах серологических реакций - гемагглютинации, латекс-агглютинации. В крови наблюдается уменьшение количества гемоглобина и числа эритроцитов до 1 000 000-800 000 в 1 мкл крови со снижением цветного показателя до 0,3-0,5, увеличение СОЭ, эозинофилия.
Лечение Анкилостомидоза:
При лечении анкилостомидоза применяют нафтамон. Препарат назначают внутрь. Суточная доза для взрослых 5 г. Принимают натощак за 1 ч до завтрака. Порошок всыпают в 50 мл теплого сахарного сиропа, тщательно размешивают и выпивают в один прием. Назначают в течение 5 дней. Средство противопоказано при заболеваниях печени. Лечение тимолом предполагает назначение больному в качестве обязательной диеты с ограничением жиров и алкоголя. Накануне дают солевое слабительное. Утром в день лечения натощак назначают тимол в капсулах - 4 г. Это количество лекарственного средства делят на четыре части и дают одну за другой с интервалом в 20 мин. Через 1,5 ч дают солевое слабительное. Лечение проводят 3 дня подряд. Возможно повторение курса через 3 недели. Препарат противопоказан при декомпенсации сердечной деятельности, болезнях печени и почек.
Профилактика Анкилостомидоза:
Для профилактики необходимо перед употреблением тщательно мыть овощи, фрукты, ягоды, нельзя пить некипяченую воду, носить обувь в вероятных местах загрязнения почвы фекальными массами. Для уничтожения личинок в почве на небольших участках проводят обработку поваренной солью или кипятком.
К каким докторам следует обращаться если у Вас Анкилостомидоз:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Анкилостомидоза, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:

