Гонококки и трихомонады в мазке при беременности
Обновлено: 24.04.2024
Мазок на флору – это самый распространенный анализ, который назначает врач акушер-гинеколог. Для проведения данного исследования врач, во время осмотра женщины в гинекологическом кресле, производит забор содержимого влагалища из заднего свода (это пространство, которое расположено между задней стенкой влагалища и шейкой матки), канала шейки матки и отделяемого уретры, наносит материал на предметное стекло и направляет его в лабораторию.
Исследование мазка на флору в лаборатории проводит врач лабораторной диагностики под микроскопом. Данное исследование позволяет определить характер микрофлоры (виды микроорганизмов) влагалища, канала шейки матки и мочеиспускательного канала, выявить воспалительный процесс в половых органах у женщины, в ряде случаев позволяет определить также возбудителя данного воспалительного процесса (например, гонококк, трихомонада).
Когда сдавать мазок на флору
В обязательном порядке для всех беременных мазок сдается дважды – при постановке на учет и в 30 недель беременности, зачастую еще один раз мазок на флору берется в 36-37 недель для оценки состояния микрофлоры влагалища перед родами. В эти сроки анализ сдается даже в случаях, когда пациентку ничего не беспокоит. Это проводится с целью выявления скрытого воспалительного процесса, который может приводить к серьезным осложнениям в течение беременности. Во время беременности за счет изменения гормонального фона и снижения иммунитета значительно чаще происходит обострение хронических инфекций, а также кандидоза (молочницы). Любой воспалительный процесс во влагалище во время беременности может приводить к серьезным осложнениям беременности – преждевременному излитию околоплодных вод, преждевременным родам, маловодию или многоводию, задержке внутриутробного развития плода и другим.
При наличии жалоб у беременной женщины – появлении обильных выделений из половых путей, зуда, жжения или дискомфорта в области половых органов также сдается мазок на флору. При некоторых патологических состояниях, например при наличии в прошлом выкидышей, связанных с инфекционными осложнениями беременности, несостоятельности шейки матки, мазок на флору берется один раз в месяц, а после 30 недель один раз в две недели. Забор мазка является абсолютно безопасной процедурой и не приводит к каким-либо осложнениям, поэтому может производиться при любом сроке беременности.
Что показывает мазок на флору
Мазок на флору оценивается по следующим показателям:
Эпителий
Плоский эпителий – это клетки поверхностного слоя слизистой оболочки влагалища и шейки матки. Наличие большого количества плоского эпителия в мазке может свидетельствовать о воспалительном процессе. Отсутствие эпителия в мазке указывает на нарушение гормонального фона.
Лейкоциты
Это клетки крови, участвующие в уничтожении болезнетворных бактерий. Лейкоциты способны активно проникать через стенку сосудов в ткани организма и участвовать в борьбе с инфекционными агентами. В норме в мазке на флору из влагалища присутствует не более 10, из цервикального канала не более 15 лейкоцитов в поле зрения, из уретры – до 2 лейкоцитов в поле зрения. Повышение содержания лейкоцитов в мазке – признак воспаления, при этом, чем больше содержание лейкоцитов в мазке, тем более выражен воспалительный процесс.
Эритроциты
Это красные клетки крови. В норме в мазке на флору могут встречаться единичные эритроциты (1-2 в поле зрения). Увеличение количества эритроцитов свидетельствует о наличии хронического воспалительного процесса, а кроме того быть признаком травмы или скрытого кровотечения, например при наличии эктопии шейки матки (так называемой эрозии, когда влагалищная часть шейки матки покрыта цилиндрическим эпителием в норме выстилающим внутреннюю часть шейки).
Слизь
В норме в уретре слизь отсутствует, во влагалище определяется умеренное количество слизи, в шейке матки слизь может быть в большом количестве. Увеличение количества слизи может быть признаком воспалительного процесса, однако большой диагностической ценности данный критерий не имеет, и на него редко опираются врачи при постановке диагноза.
Бактерии
В норме в мочеиспускательном канале флора обнаруживаться не должна, во влагалище и шейке матки выявляется палочковая флора в умеренном количестве. Палочковая флора – это чаще всего лактобактерии, которые на 95% составляют нормальный биоценоз влагалища. Лактобактерии активно заселяют влагалище и создают в нем кислую среду, препятствуя тем самым росту и размножению болезнетворных бактерий.
Кроме лактобактерий во влагалище могут присутствовать и другие палочковые бактерии, например кишечная палочка, бактероиды, а также различные кокки. Это бактерии, при микроскопии имеющие форму шариков. К этой группе бактерий относятся стрептококки, стафилококки, энтерококки. В небольшом количестве в норме они присутствуют во влагалище. Если их количество резко возрастает на фоне гибели нормальных лактобактерий – это может приводить к развитию воспалительного процесса. К сожалению, по результатам обычного мазка на флору невозможно определить, какие конкретно бактерии и в каком количестве присутствуют во влагалище. Поэтому при выраженном воспалительном процессе, а также при обнаружении в мазке на флору большого количества кокковой флоры врач для постановки правильного диагноза назначает дополнительный анализ – посев на флору с определением чувствительности к антибиотикам.
Условно-патогенная флора
Это микроорганизмы, которые обитают в организме человека в небольшом количестве, не принося вреда, но при определенных условиях могут привести к возникновению воспалительного процесса. К таким микроорганизмам, обнаруживаемым в мазке на флору, относятся грибы рода кандида и гарднереллы.
Грибы
Микроорганизмы рода Кандида входят в состав нормальной микрофлоры рта, влагалища и толстой кишки большинства здоровых людей. В норме количество этих микроорганизмов небольшое и воспалительного процесса они не вызывают. В норме у некоторых женщин во влагалищном мазке может выявляться небольшое количество спор гриба. При отсутствии воспалительной реакции и жалоб пациентки лечение такого состояния не проводится. Выявление же в мазке на флору большого количества спор или мицелия дрожжеподобного гриба рода Кандида позволяет поставить диагноз кандидоза (или молочницы)
Патогенная флора
Существуют микроорганизмы, которые в нормальных условиях не должны присутствовать во влагалище здоровой женщины и выявление которых в мазке на флору свидетельствует о наличии серьезного заболевания, передающегося половым путем. Из таких инфекций в мазке чаще всего выявляются трихомонады и гонококки.
Трихомонады
Это простейшие микроорганизмы, имеющие жгутик и способные к движению. Выявление в мазке на флору трихомонад свидетельствует о наличии заболевания, передающегося половым путем – трихомониаза. Трихомониаз у беременной женщины увеличивает риск преждевременных родов, преждевременного излития околоплодных вод, внутриутробной задержки развития плода. Кроме того, есть опасность инфицирования малыша при прохождении через родовые пути, поэтому при обнаружении трихомонад в мазке обязательно проводится антибактериальное лечение во время беременности.
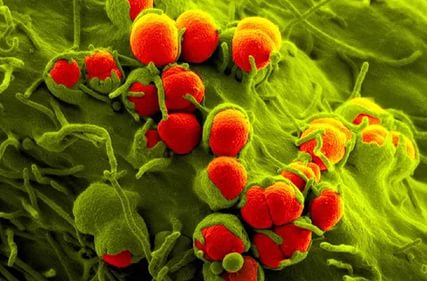
Гонококки
Это бактерии, имеющие в мазке вид двойных шариков бобовидной формы, прилегающих друг к другу вогнутой стороной. Обнаружение в мазке гонококков позволяет врачу поставить диагноз – гонорея. Это заболевание, передающееся половым путем, которое также обязательно должно быть излечено во время беременности. Воспалительный процесс, вызванный гонококком значительно осложняет течение беременности, может привести к выкидышу, преждевременным родам, преждевременному излитию околоплодных вод, инфицированию плаценты и плодных оболочек, а кроме того, при прохождении малыша через родовые пути происходит поражение глаз новорожденного гонококком.
Обнаружение в мазке на флору возбудителей других инфекций, передающихся половым путем очень затруднительно. Поэтому при наличии воспалительного процесса по данным мазка врач обычно рекомендует сдать анализы на половые инфекции другим, более чувствительным методом – мазок методом ПЦР.
Правила подготовки к забору мазка на флору
Чтобы результат мазка на флору был достоверным, перед сдачей данного анализа нужно соблюдать ряд важных условий. В течение 2--3 дней нельзя пользоваться какими-либо влагалищными свечами или кремами, противопоказаны спринцевания любыми растворами, поскольку они изменяют состав микрофлоры влагалища, затрудняют выявление возбудителя воспаления. Кроме того, в течение 2 дней желательно воздержаться от половых контактов. Это также связано с тем, что сперматозоиды и остатки семенной жидкости во влагалище могут привести к неправильному результату мазка на флору.
Мазки – это один из методов забора биологического материала для обследования на половые инфекции.
При этом мазки могут забираться из влагалища, цервикального канала у женщин.
А также из уретры, прямой кишки, глаз у пациентов обоих полов.
В дальнейшем мазки могут подвергаться микроскопии (с окраской по разным методикам или без нее).
При которой микроорганизмы визуализируются и подсчитываются, или исследоваться методикой полимеразной цепной реакции (при которой ищут цепочки генетического материала или их обломки).
При этом микроскопия – это качественный метод.
Определяющий лишь наличие или отсутствие тех или иных возбудителей в данном биологическом образце.
ПЦР же позволяет отследить не только присутствие ДНК или РНК возбудителя, но и получить представление о количественном составе микрофлоры.
Гонококки и трихомонады в мазке
Возбудители гонореи и трихомониаза на сегодня все еще остаются самыми типичными возбудителями половых инфекций.
Они наиболее часто обнаруживаются у сексуально активных людей, страдающих воспалительными изменениями репродуктивной сферы.

При этом наличие гонококков в мазке может быть зафиксировано при прицельном исследовании.
Которое проводится по поводу:

- жалоб на выделения из половых путей
- дискомфорта
- болей при мочеиспускании или половых актах
- при болях в животе
- при привычном невынашивании беременностей или
- расстройствах цикла у женщин
- бесплодии у мужчин и женщин
А так же при плановом профилактическом обследовании.
Так, мазок на флору выполняется женщинам при плановом гинекологическом осмотре, например, во время беременности.
Гонококки в мазке на флору соответствуют четвертой степени чистоты влагалищной флоры.
И становятся поводом для направления женщины к венерологу и для дополнительных обследований и последующего лечения.

Наличие гонококков в мазке
врач Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Микроскопическое исследование отделяемого влагалища | 1 д. | 500.00 руб. |
| ДНК Neisseria gonorrhoeae | 1 д. | 300.00 руб. |
Гонококки в мазке: причины
Причинами обнаружения в мазках гонококковой или трихомонадной инфекции становятся разные степени инфицированности данными микроорганизмами.
При острой стадии заболевания или в момент обострения хронического воспаления такие находки более вероятны.
Реже они обнаруживаются при латентной инфекции или в ремиссии хронического процесса.
Также вероятность выявления возбудителей в мазках зависит от уровня поражения урогенитального тракта.
Если процесс локализуется в уретре и отсюда же взят материал для исследования, гонококки в мазке на флору встретятся почти наверняка.
Если же у некой пациентки Х, гонорея протекает уже с поражением цервикального канала и придатков, а мазки забирались из влагалища, то выявление патологической флоры уже сомнительно.
Для постановки верного диагноза придется прибегать к серологическим методам (ПЦР или ИФА крови).
Что касается носительства гонококков, то с помощью микроскопии мазков результатов получить не удастся, но вполне вероятно получить информацию при ПЦР мазка.
Что значит “гонококки в мазке”
Если при микроскопии мазка обнаруживаются бобовидные гонококки, речь идет о гонорейном воспалительном процессе в той области, из которой забирался мазок.
Это не исключает воспалительных изменений в других органах.
То есть мазком только предполагается факт наличия гонореи.
При этом гонококки могут располагаться парно или по отдельности внутри клеток или вне их.

Для того, чтобы типировать клетки, определить вид возбудителя, проводится бактериологический посев или ПЦР исследования.
При необходимости сделать мазок на гонококки и трихомонады, а также назначения последующего лечения, обращайтесь к автору этой статьи – венерологу, урологу в Москве с 15 летним опытом работы.
Потому что эта инфекция – самое распространенное на планете венерическое заболевание.
Очень часто оно протекает без симптомов.
Трихомонада может длительное время обитать в мочеполовой системе женщины без её ведома.
Обострения могут возникать после наступления беременности.
Это связано с рядом фактором:
- физиологическая иммуносупрессия;
- гормональные изменения;
- разрыхление слизистой оболочки половых путей.
Поговорим о том, чем опасен трихомониаз при беременности, как он проявляется и лечится.
Чем опасен трихомониаз у беременных
Во время беременности трихомониаз может оказывать негативное воздействие на плод.
Он также опасен и для самой матери.
С трихомониазом ассоциируются такие риски и осложнения:
- преждевременные роды;
- рождение детей с недостаточным весом;
- гнойносептические осложнения после родов.
Недавнее исследование с изучением историй болезни 13 тысяч женщин показало, что частота послеродового эндометрита на треть выше в группе пациенток с трихомониазом, чем среди тех, у кого не выявлено это заболевание.
Частота развития этого осложнения среди здоровых женщин составила 4,7%.
Тогда как в группе трихомониаза – почти 7%.
Трихомониаз у беременных: последствия для ребенка
Трихомонады реже передаются детям во время родов, чем другие возбудители ЗППП.
Тем не менее, такие случаи бывают.
У новорожденных девочек нередко обнаруживается трихомонадный вульвовагинит.
Бывают случаи, когда эта инфекция поражает респираторный тракт.
Она может вызывать пневмонию у новорожденных.
Симптомы трихомониаза во время беременности
Для трихомониаза характерна слабая клиническая симптоматика.
Нередко болезнь протекает в форме трихомонадоносительства.
Его частота гораздо выше среди мужчин – до 80% от всех случаев заражения.
Но и среди женщин субклинические формы встречаются часто – до 40% случаев.
Если симптомы появляются, то болезнь чаще всего протекает в форме вульвовагинита.
Инкубационный период длится 1-2 недели.
Затем появляются симптомы.
Присутствуют выделения из влагалища.
Часто они обильные, пенистые, желтые или зеленые.

Имеют неприятный запах, раздражают кожу вульвы и промежности.
Часто присоединяются признаки уретрита.
Появляется жжение при мочеиспускании.
Жалобы обычно усиливаются после:
- полового акта;
- алкоголя;
- снижения сопротивляемости организма.
Наступление беременности тоже является фактором, который может спровоцировать обострение.
Поэтому появление симптоматики в этот период не означает, что женщина заразилась недавно.
Вполне вероятно, что она инфицировалась ещё до беременности.
Но зачатие стало пусковым фактором, приведшим к обострению процесса.
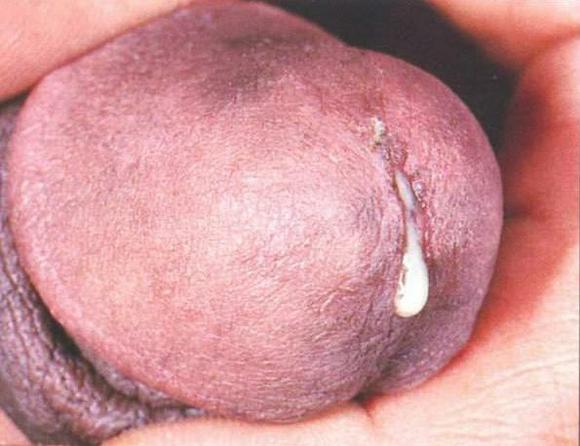
При осмотре врач обнаруживает:
- покраснение слизистой влагалища;
- наличие эрозий;
- петехиальные кровоизлияния;
- шейка матки малинового цвета;
- опрелости в промежности.
В зоне заднего свода влагалища выявляются скопления выделений.
При сопутствующем уретрите губки покрасневшие.
Из уретры можно при нажатии выдавить капельку гноя.
Часто её стенки отечные и слипаются.

О трихомониазе при беременности
рассказывает врач гинеколог
Гаряева Ирина Владимировна
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием гинеколога с осмотром на кресле | 1200.00 руб. | |
| ДНК Trichomonas vaginalis | 1 д. | 300.00 руб. |
Диагностика трихомониаза
Существует несколько методов диагностики трихомониаза:
- бактериоскопия;
- культуральная диагностика;
- анализ крови на антитела;
- ПЦР.
Наиболее чувствительные и специфичные тесты – это посев и ПЦР.

Бактериоскопия применяется только для первичной диагностики трихомонадной инфекции.
Может исследоваться как нативный, так и окрашенный по Грамму мазок.
Специфичность и этого исследования высокая, но чувствительность недостаточная.
При обнаружении трихомонад под микроскопом диагноз можно считать подтвержденным.
Но если они не выявлены, это не означает, что их нет.
В этом случае требуются дополнительные диагностические тесты.
Обследование на сопутствующие ИППП
Очень часто трихомониазу сопутствуют другие ИППП.
Причиной являются не только общие пути передачи инфекций.
Трихомонада является резервуаром для хламидий, гонококков, микоплазм, уреаплазм и кандид.
Все эти патогены находятся внутри трихомонадных клеток.
С одной стороны, это причина неэффективности лечения.
С другой стороны, это приводит к заражению одновременно несколькими инфекциями.
У беременных женщин с трихомониазом обнаруживаются:
- микоплазмы – в 47% случаев;
- гонококки – 30%;
- уреаплазмы – 20%;
- хламидии – 18%;
- кандиды – 15%.
Наличие сопутствующих инфекций приводит к тому, что даже после лечения клинические признаки воспаления урогенитального тракта могут сохраняться.
Поэтому грамотный венеролог при обнаружении трихомониаза всегда назначит дополнительное обследование на сопутствующие ИППП.
Обследоваться желательно на все часто встречающиеся половые инфекции.
Это не потребует от пациентки никаких усилий.
Мазки она сдает один раз.
В них с помощью ПЦР можно обнаружить сразу несколько инфекций.
Лечение трихомониаза у беременных
Всем беременным назначают лечение, если у них обнаруживается трихомониаз.
Но лечат женщин не сразу.
Если инфекция выявлена на ранних сроках, то начало терапии откладывают.
Трихомонада не ассоциируется с риском формирования пороков развития у плода.
Она также не приводит к выкидышам на ранних сроках.
Поэтому большой опасности не несет, а лишь вызывает у матери дискомфорт.
В то же время назначение препаратов до 12 недель несет большие риски, чем сама болезнь.
Поэтому терапия беременных трихомониазом проводится только со второго триместра.
Начиная с 13 недели, она может быть назначена на любом сроке гестации.
Препаратом выбора для женщин, ждущих появления ребенка, остается метронидазол.

Его назначают по одной из двух схем:
- 2 грамма внутрь однократно;
- по 0,5 грамма, 2 раза в день, курсом 5 дней.
Может применяться орнидазол.
Его назначают курсом 5 дней.
Разовая доза – 0,5 г.
Суточная доза – 1 г (назначается препарат по 1 таблетке, 2 раза в день).
Если лечится осложненный трихомониаз или рецидивирующий, применяются другие схемы.
Для терапии может использоваться метронидазол.
Его применяют:
- в дозе 2 грамма в день, 1 раз в сутки, курсом от 3 до 5 дней;
- по 0,5 г, трижды в сутки, курсом 1 неделя.
Может назначаться орнидазол.
Его используют по 0,5 г, дважды в сутки.
Курс лечения продолжается 5 дней.
Также применяют тинидазол.
Его назначают по 2 грамма, 1 раз в сутки, курсом от 3 до 5 дней.
Дополнительно применяется местное лечение.
Препаратом выбора является метронидазол.
Его применяют во влагалище в виде таблеток по 0,5 г, раз в сутки на ночь, курсом 6 дней.
Допускается также применение клотримазола.
Препарат тоже назначается в виде вагинальных таблеток.
Их ставят на ночь в течение 2 недель.
Разовая дозировка – 0,2 г.
Местное лечение неэффективно без системной терапии.
Поэтому нельзя ограничиваться только вагинальными препаратами.
Они – дополнение к лечению, а не его основа.
Трихомониаз при беременности: лечение партнера
Супруг беременной женщины тоже должен пройти курс лечения.
Лечатся муж и жена не по очереди, а одновременно.
Это необходимо для того, чтобы избежать реинфекции.

Даже если у женщины выявляют трихомониаз на ранних сроках, и лечение ей назначать нельзя, супруг тоже не получает терапию.
Он ждет, пока у жены закончится 1 триместр беременности.
А после этого получает терапию вместе с ней одновременно.
Исключение составляют случаи, когда трихомониаз у мужчины протекает с выраженной симптоматикой.
Тогда лечение можно провести раньше.
Но в этом случае мужчина не должен вступать с женой в интимные контакты до того времени, пока она тоже пролечится.
На практике это маловероятно.
Потому что период ожидания может длиться 2 месяца и более.
Если половые контакты неизбежны, нужно обязательно использовать барьерную контрацепцию.
Также возможен повторный курс терапии для супруга одновременно с женой.
Высокой медикаментозной нагрузкой для мужчины это не грозит.
Потому что если трихомонада обитает только в нижних отделах мочеполовой системы, то схема лечения часто состоит из одной таблетки.
Контрольные анализы после лечения трихомониаза
После лечения проводится контроль.
Первый раз анализы сдают через 7-14 дней.
Может использоваться:
Микроскопия и серологическая диагностика не подходят для контроля, потому что их результаты недостоверны.
Этиологическую излеченность (отсутствие трихомонад) желательно подтвердить не мене 3 раз в течение 3 месяцев.
Только в этом случае можно будет с уверенностью сказать, что терапия завершилась успешно.
Трихомониаз у беременных: допустимы ли народные методы
Использование при беременности народных методов крайне нежелательно.
Потому что ни один из них неэффективен.

Бывает так, что после народного лечения женщина замечает уменьшение симптомов.
Но в действительности трихомонада никуда не девается.
Просто это заболевание имеет рецидивирующее течение.
Периоды обострения сменяются ремиссиями, когда симптомов нет или они минимально выражены.
При беременности использовать народное лечение нельзя, потому что:
- это не приведет к излечению;
- трихомонада угрожает рядом осложнений, в том числе преждевременными родами, инфицированием ребенка;
- сами народные средства могут вызывать осложнения, особенно они опасны в первом триместре.
Не стоит ставить под угрозу своего малыша.
Лучше обратитесь к квалифицированному врачу, чтобы получить качественное лечение.
Профилактика трихомониаза
Специфической профилактики трихомониаза не существует.
Хотя на рынке присутствует вакцина Солкотриховак, она лечебная, а не профилактическая.
Чтобы не заболеть трихомониазом, нужно:
- избегать случайных половых связей;
- использовать презервативы.
При появлении подозрительных симптомов нужно обращаться к врачу.
Лечиться нужно обязательно вместе с партнерами.
Это профилактика повторного заражения.
Существует также экстренная профилактика.
Сразу после полового акта можно обработать половые органы и уретру антисептиком, например, Мирамистином.
Он работает в первые 2 часа после контакта.

В дальнейшем может осуществляться профилактика производными нитроимидазола.
Если состоялся контакт с источником трихомониаза, нужно принять 1 грамм метронидазола или 0,5 г орнидазола.
Это снизит риск заражения.
Трихомониаз у беременных: к какому врачу обращаться
Вы можете обратиться в нашу клинику.
У нас работают венерологи и гинекологи.
Именно эти специалисты занимаются диагностикой и лечением трихомониаза у беременных.
Наши услуги:
- диагностика трихомониаза современными методами;
- обследование на сопутствующие ИППП;
- лечение беременных;
- контроль излеченности; заболевания.
Мы назначаем препараты, которые не оказывают негативного воздействия на плод.
Своевременное лечение в нашей клинике поможет предотвратить осложнения и инфицирование новорожденного ребенка.
При подозрении на трихомониаз при беременности обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
Гонорея – одна из самых распространенных на сегодняшний день половая инфекция.
Эта ИППП наряду с сифилисом относится к классическим венерическим заболеваниям.
Согласно статистике, ежегодно регистрируется около 25 млн. новых случаев заражения этой инфекцией.
Возбудитель гонореи – патогенная бактерия Нейссера, или гонококк.
В тканях человека гонококки располагаются попарно, по причине чего их называют диплококками.
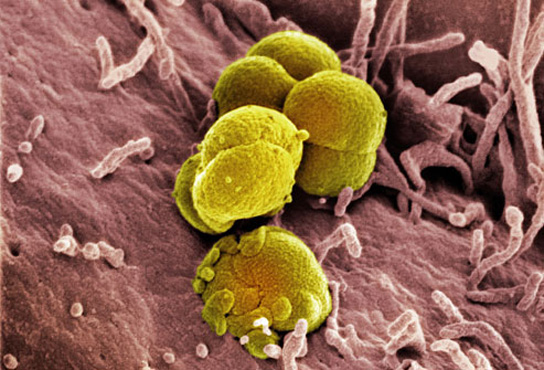
Возбудитель гонореи локализуется в эпителии мочеполовых путей, в некоторых случаях прямой кишки, полости рта, глаз.
Диагностируется гонорея, главным образом, с помощью лабораторных исследований.
Диагноз на гонорею подтверждается, если в мазке, взятом от больного, обнаружены гонококки .
Какие методы для этого используют?
Микроскопия мазка на флору.
С этой целью у мужчин берут мазок из уретры, у женщин – из цервикального канала, помещают его на предметное стекло.
Окрашивают по Граму и рассматривают под световым микроскопом.
Гонококки окрашиваются в светло-фиолетовый цвет и располагаются попарно.

Гонорея, называемая в народе трипером, - одно из самых распространенных сегодня венерических заболеваний.

Обнаружены гонококки
в мазке рассказывает
подполковник медицинской службы,
врач Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. | |
| ДНК Neisseria gonorrhoeae | 1 д. | 300.00 руб. |
У беременных женщин для бактериоскопии берут мазок из влагалища.
Эпителий стенок влагалища гонококки могут поражать у женщин только во время беременности.
Это связано с физиологическими изменениями в тканях половых путей.
Культуральное исследование (бакпосев).
Приблизительно через 7-10 дней микроорганизмы вырастают настолько, что их можно идентифицировать.
А также определить чувствительность к антибиотикам.
Это ДНК-анализ биологического материала (уретральные и вагинальные выделения, сперма, моча) с целью обнаружения в нем генома возбудителя инфекции.
Это самый точный, чувствительный и достоверный диагностический метод.
Она основывается на выявлении в сыворотке крови пациента антител к гонококкам.
Для этого используют реакции ИФА, РИФ, РСК.
Следует иметь в виду, что гонококки нередко паразитируют в трихомонадах, вызывая комбинированную инфекцию.
По этой причине, если в мазке обнаружены гонококки, лечение проводят одновременно от гонореи и от трихомониаза.
Гонококки не были обнаружены, это значит
Если в ходе лабораторной диагностики гонококки не были обнаружены, это значит , что в организме пациента возбудитель гонореи отсутствует.
Для того чтобы результаты лабораторного исследования были максимально достоверными, пациенту перед сдачей анализов следует придерживаться следующих требований:

- За 7-10 дней исключить прием антибиотиков.
- За 2-3 дня воздержаться от секса.
- В день перед сдачей материала не подмываться и не обрабатывать половые органы антисептическими средствами.
- Мужчинам за 2-3 ч до сдачи анализов не мочиться.
- Женщинам анализы лучше сдавать до месячных или через 2-3 дня после их окончания.
Заражение гонореей обычно происходит половым путем.
Возможен и бытовой путь передачи инфекции – при использовании общего с больным человеком постельного белья, полотенец, банных принадлежностей.
Передается гонококк и внутриутробным путем от больной матери плоду.
Проявляется гонорея слизисто-гнойными выделениями желтовато-белого цвета у мужчин из уретры, у женщин – из канала шейки матки.
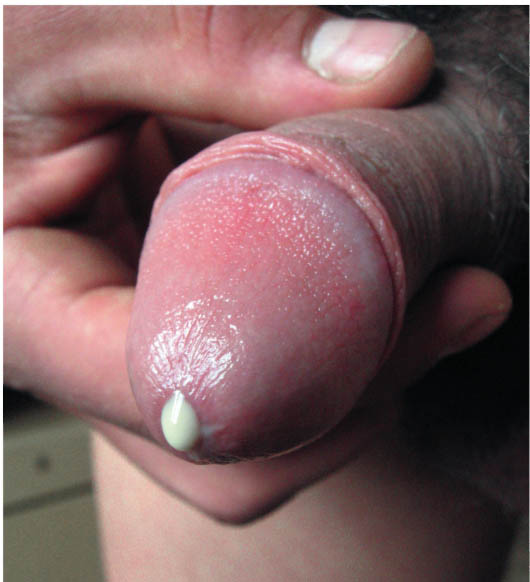
Может наблюдаться покраснение, зуд, жжение слизистой гениталий, ее отечность, частые позывы и болезненность во время мочеиспускания.
При необходимости сдать анализы на гонококки и при необходимости пройти лечение, обращайтесь к автору этой статьи – венерологу, урологу в Москве с 15 летним опытом работы.
Что такое трихомониаз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агапова Сергея Анатольевича, венеролога со стажем в 39 лет.
Над статьей доктора Агапова Сергея Анатольевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Урогенитальный трихомониаз — это передающаяся половым путём инфекция мочеполовой системы, вызванная влагалищной трихомонадой (Trichomonas vaginalis).
Насколько распространён трихомониаз
Что такое трихомониаз, трихомонады и их виды
Причиной заболевания является инфицирование мочеполовых органов влагалищной трихомонадой — одноклеточным жгутиковым простейшим организмом изменчивой формы, который в естественных условиях может существовать и размножаться только в организме человека. Помимо вагинальной трихомонады у человека могут паразитировать ещё два вида — кишечная трихомонада (Pentatrichomonas hominis) и ротовая (Trichomonas tenax), однако их роль в возникновении заболеваний мочеполовой системы не установлена.
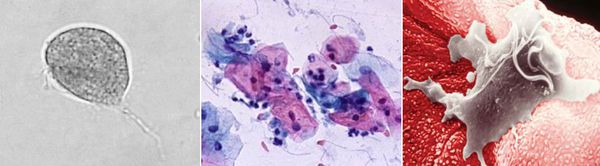
Трихомонада, так как не образует цист и других устойчивых форм, быстро погибает во внешней среде вследствие высыхания, легко разрушается при кипячении, воздействии антисептиков и этилового спирта. Однако может сохранять некоторое время жизнеспособность во влажной среде. Исследованиями установлено, что трихомонады могут выживать до 45 минут на сидениях унитазов, нижнем белье и в воде ванны. [3]
Как можно заразиться трихомониазом
Пути передачи инфекции:
Факторами риска являются:
- случайные половые связи;
- половой контакт, незащищённый барьерной контрацепцией (презервативом);
- злоупотребление алкоголем и наркомания; [7]
- атрофия шейки матки — вследствие снижения защитных свойств из-за уменьшения эстрогенов в тканях; [8]
- наличие других половых инфекций, таких как ВИЧ-инфекция, бактериальный вагиноз, вульвовагинальный кандидоз, генитальный герпес, хламидиоз. [9]
Защищает ли презерватив от трихомониаза
Использование презервативов снижает вероятность заражения. Однако микроорганизмы могут попасть на области, не закрытые ими, поэтому презервативы не могут полностью защитить от трихомониаза [52] .
Передаётся ли трихомониаз во время орального секса
Микроорганизмы способны поражать различные части тела, например, руки или рот. Оральный секс с инфицированным партнёром может привести к заражению трихомониазом ротовой полости [52] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы трихомониаза
Чаще трихомониаз диагностируется у женщин, чем у мужчин. У 10-30 % женщин и у 45-50 % мужчин отмечается асимптомное течение заболевания . [10]
Симптомы трихомониаза у женщин
У женщин трихомонады преимущественно поражают влагалище, откуда они могут проникать в уретру, бартолиновы железы, мочевой пузырь и канал шейки матки. В редких случаях трихомонады паразитируют в полости матки, маточных трубах, почечных лоханках и прямой кишке. [11]
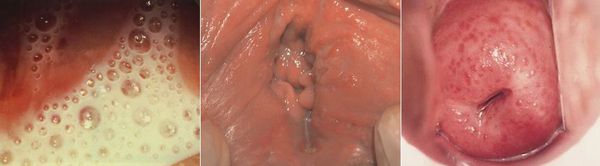
Основными симптомами трихомониаза у женщин являются:
Редкими проявлениями трихомониаза у женщин являются:
- макулярный кольпит (клубничный цервикс) — кровоизлияния в слизистую влагалища и шейку матки, напоминающее ягоду клубники; [12]
- эрозивно-язвенные поражения вульвы и преддверия влагалища. [13]
Симптомы трихомониаза у мужчин
У мужчин трихомонады поражают слизистую оболочку мочеиспускательного канала, нередко проникая в уретральные железы и лакуны. Ввиду неблагоприятных условий для существования в мужской уретре трихомонад, заболевание часто носит транзиторный (временный) характер. Этим же объясняется и большой процент асимптомных форм трихомониаза у мужчин. [14]
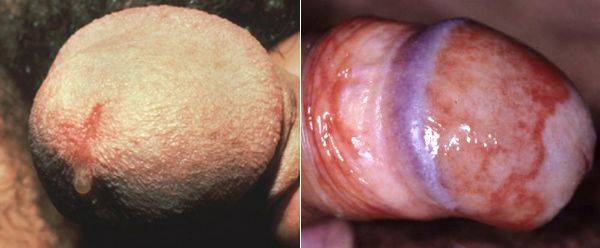
Основными симптомами трихомониаза у мужчин являются:
Редким проявлением трихомониаза у мужчин является баланопостит (воспаление головки и крайней плоти полового члена). Описаны его эрозивно-язвенные формы. [15]
Патогенез трихомониаза
Проникая в урогенитальный тракт человека, трихомонады прикрепляются к эпителиальным клеткам, что приводит к повреждению и воспалительной реакции клеток эпителия. В этой реакции важное значение имеет адгезин — белок, продуцируемый паразитом. [16]
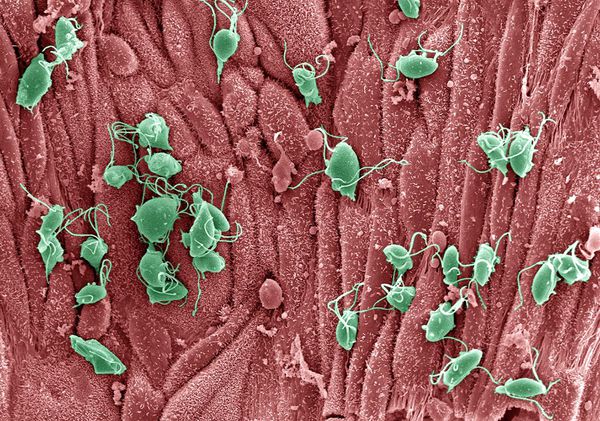
Трихомонады выделяют многочисленные протеолитические ферменты, которые участвуют в цитотоксичности, гемолизе (разрушении эритроцитов и выделении гемоглобина) и уклонении от иммунных реакций. Ферменты находятся во влагалищных выделениях инфицированных женщин вместе с антителами, которые их распознают. Важную роль играет фермент муциназа, который значительно облегчает проникновение трихомонад в слизистые оболочки. [17]
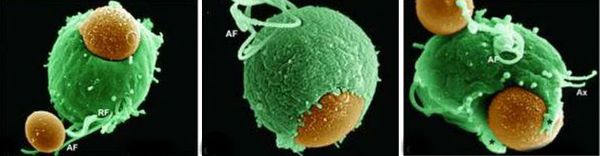
Трихомонадная инфекция вызывает клеточный, гуморальный и секреторный иммунные ответы. Однако эти реакции не способны защитить пациентов от реинфекции, поэтому повторное инфицирование встречается часто. Антитела и компоненты комплемента, присутствующие в сыворотке крови и секрете половых желез у некоторых больных, могут воздействовать на паразита путём стимуляции нейтрофилов, которые способствуют уничтожению трихомонад через классическую систему комплемента. Также антитела могут блокировать адгезию (прилипание) паразита к поверхности слизистой оболочки. [21]
Классификация и стадии развития трихомониаза
По Международной классификации болезней 10-го пересмотра трихомониаз разделяют на:
A59.0 Урогенитальный трихомониаз;
- Бели (вагинальные выделения), вызванные Trichomonas vaginalis; (N51.0), вызванный Trichomonas vaginalis;
A59.8 Трихомониаз других локализаций;
A59.9 Трихомониаз неуточнённый.
Стадии заболевания
После скрытого (инкубационного) периода, продолжающегося от 4 до 28 дней с момента заражения, приблизительно у 40-50% мужчин появляются признаки уретрита в виде слизистых выделений из уретры, а у 70-90% женщин — признаки вульвовагинита, характеризующегося зудом, жжением и наличием обильных мутных выделений из влагалища. [10] В остальных случаях болезнь протекает первоначально бессимптомно. В дальнейшем, если вовремя не получено лечение, развитие заболевания происходит по следующим сценариям:
- Длительное бессимптомное носительство, при котором нет никаких субъективных и объективных симптомов.
- Длительное рецидивирующее течение, при котором симптомы заболевания могут временно возобновляться и самопроизвольно исчезать.
- Ранее развитие осложнений может возникать как при течении заболевания с клиническими симптомами, так и при бессимптомном течении.
- Позднее развитие осложнений возникает при длительно текущем бессимптомном или хроническом рецидивирующем процессе.
Осложнения трихомониаза
В отличии от других половых инфекций – хламидийной и гонококковой — осложнения при трихомониазе встречаются гораздо реже.
Осложнения у мужчин
Эпидидимит — воспаление придатка яичка, очень редкое осложнение трихомонадной инфекции. Чаще всего это хронический процесс, хотя встречаются описания острых форм. [22]
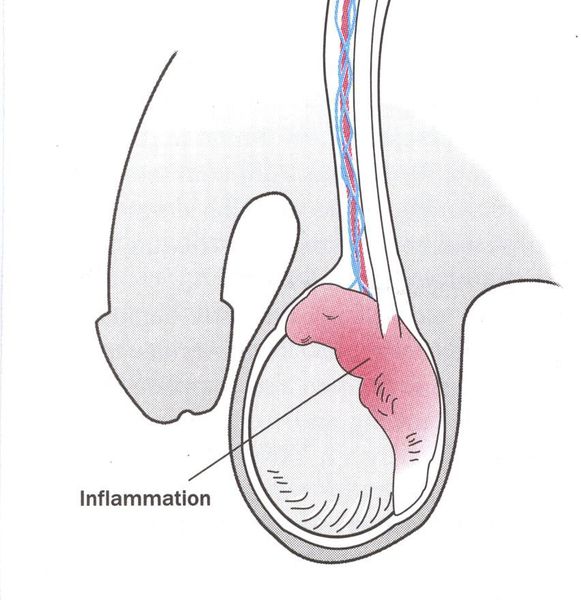
Редким осложнением трихомониаза является простатит. Сообщается о нескольких случаях хронического простатита, вызванного трихомонадной инфекцией. [23]
Нарушение фертильности. Проведенные исследования показывают негативное воздействие трихомонад на сперматозоиды мужчин в виде снижения их подвижности. [24]
Сообщается также о случае трихомонадного двухстороннего конъюнктивита. [31]
Осложнения у женщин
Воспалительные заболевания малого таза, вызванные вагинальной трихомонадной инфекцией, являющиеся причиной трубного бесплодия и синдрома хронической абдоминальной боли, описаны, в основном, у ВИЧ-позитивных женщин. [25]
Проведённые исследования указывают на повышенный риск преждевременных родов, рождения ребёнка с низким весом у инфицированных влагалищной трихомонадой женщин. [26]
Также трихомонадная инфекция в 2-3 раза увеличивает риск заражения ВИЧ. [32]
Очень редким осложнением трихомониаза является цистит. В медицинской литературе описано всего несколько случаев. [33]
Прочие осложнения
Сообщалось о паранефральном абсцессе [27] , абсцессе головного мозга [28] у новорождённого, абсцессе срединного шва полового члена [29] у мужчины, вызванных вагинальной трихомонадой.
Описаны случаи неонатальной трихомонадной пневмонии у новорождённых, успешно вылеченных метронидазолом. [30]
Диагностика трихомониаза
Для диагностики трихомониаза применяются микроскопические, цитологические, бактериологические, молекулярные лабораторные тесты и инструментальные методы обследования.
Показаниями для диагностики трихомониаза являются [2] :
- наличие признаков воспалительного процесса мочеполовых органов;
- беременность (при постановке на учёт по поводу беременности, при сроке беременности 27-30 недель и 36-40 недель, при поступлении на роды без документов о результатах обследования на половые инфекции);
- предстоящие оперативные вмешательства на половых органах и органах малого таза;
- бесплодие и выкидыши в анамнезе;
- половые контакты с больными половыми инфекциями;
- сексуальное насилие.
Микроскопическое исследование
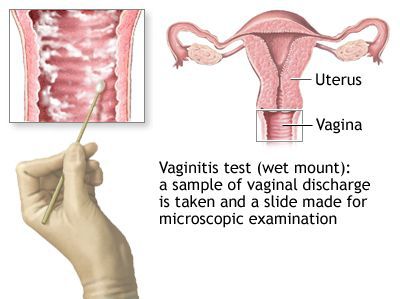
Микроскопия окрашенного препарата (окраска по Романовскому, Папаниколау) не рекомендуется из-за субъективизма при интерпретации результатов исследования. [2]
Культуральное исследование
Молекулярно-биологические методы
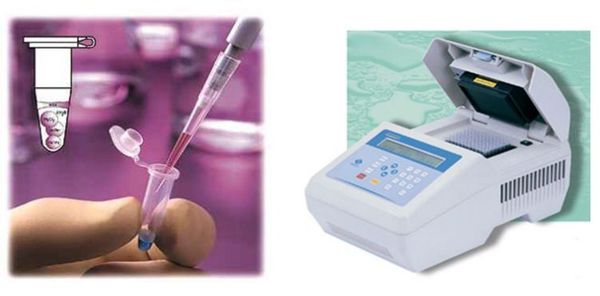
Материалом для исследования методом ПЦР при диагностике трихомониаза являются:
- у женщин: выделения из уретры, канала шейки матки, влагалища, первая порция мочи);
- у мужчин: выделения или соскоб из уретры, первая порция мочи, секрет предстательной железы, в редких случаях — сперма. [2]
Требования для получения достоверных результатов исследования:
- Забор материала должен осуществляться не ранее чем через месяц после полученного лечения.
- При отсутствии или скудных выделениях из уретры забор материала должен проводиться через 2-3 часа после последнего мочеиспускания, а при наличии обильных выделений — через 10-15 минут после мочеиспускания.
- Во время менструации забор материала для исследования проводить запрещается.
- Должны быть соблюдены сроки и условия доставки образцов в лабораторию.
Серологическое исследование
Метод иммуноферментного анализа (ИФА) для обнаружения антител классов IgA, IgM и IgG к антигенам T. vaginalis применять не допустимо. [2]
Применение биологических (парентеральное введение пирогенала, гоновакцины), химических (внутриуретральное введение растворов серебра) и алиментарных провокаций (приём алкоголя и острой пищи) с целью повышения выявляемости трихомонад при проведении лабораторных тестов нецелесообразно, так как эффективность этого метода не доказана. [2]
Лечение трихомониаза
Многочисленными исследованиями и клиническими испытаниями было установлено, что наиболее эффективными препаратами для лечения трихомониаза являются препараты группы 5-нитроимидазолов, а среди них — метронидазол, тинидазол и орнидазол.
Современными отечественными и зарубежными руководствами предложены следующие схемы лечения этими препаратами.
Метронидазол (Трихопол, Метрогил, Флагил) — эффективность его применения составляет 90-95%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 7 дней [36] или 2,0 г перорально однократно. [37]
Для осложнённых форм: 500 мг перорально 3 раза в сутки в течение 7 дней или 2,0 г внутрь 1 раз в сутки в течение 5 дней. [38]
Для беременных: 2,0 г однократно (лечение проводится не ранее II триместра беременности). [39]
Для детей: 10 мг на кг массы тела перорально 3 раза в сутки в течение 5 дней. [40]
Тинидазол (Фазижин, Тиниба) — эффективность применения составляет 86-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней или 2,0 г перорально однократно. [35]
Для осложнённых форм: 2,0 г перорально 1 раз в сутки в течение 3 дней. [37]
Орнидазол (Тиберал, Гайро, Дазолик) — эффективность применения составляет 90-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней [41] или 1,5 г перорально однократно. [42]
Для осложнённых форм: 500 мг перорально 2 раза в сутки в течение 10 дней. [38]
Для детей: 25 мг на кг массы тела перорально 1 раз в сутки в течение 5 дней. [39]
Другие препараты из группы 5-нитроимидазолов — менее распространены и изучены, чем вышеизложенные препараты, однако применяются в клинической практике:
- Тенонитрозол (Атрикан) — 250 мг перорально 2 раза в день в течение 4 дней; [43]
- Ниморазол (Наксоджин) — схемы применения при неосложнённом трихомониазе: 2,0 г перорально однократно или 1,0 г перорально через каждые 12 часов – три приёма, или 250 мг перорально 2 раза в день в течение 6 дней. [44]
- Секнидазол (Тагера) — 2,0 г перорально однократно (эффективность 97%). [45]
Причины неудач в лечении
В 5 % случаев трихомонады устойчивы (резистентны) к перечисленным препаратам [46] . Центры по контролю за заболеваемостью (США) в таких случаях рекомендуют увеличить дозировку и длительность применения медикаментов [47] : Метронидазол — 2,0 г перорально однократно в сутки в течении 7 дней или Тинидазол 2,0 г перорально однократно в сутки в течении 7 дней.
Дисульфирам-подобная реакция на препараты
Нитроимидазолы блокируют и снижают выработку фермента алкоголь-дегидрогеназы, что приводит к повышению уровня и накапливанию токсического ацетальдегида в крови. При приёме алкоголя в любых концентрациях во время лечения препаратами, входящими в группу нитроимидазолов, через 10-20 минут возникает реакция в виде тошноты, рвоты, головной боли, затруднения дыхания, судорог. Длительность её составляет несколько часов. Реакция наблюдается при приёме метронидазола, тинидазола [48] и орнидазола [49] .
Помимо исключения алкоголя, рекомендаций по изменению привычек или особенностям питания при лечении трихомониаза нет.
Установление излеченности трихомонадной инфекции
Проводится через две недели после окончания лечения микроскопией и культуральным посевом и через 4 недели методом ПЦР. При отрицательных результатах лабораторных тестов пациенты дальнейшему наблюдению не подлежат. [2]
Можно ли заниматься сексом при трихомониазе
Заниматься сексом можно через 7-10 дней после завершения лечения трихомониаза. Примерно каждый пятый выздоровевший заражается вновь в течение трёх месяцев после окончания лечения. Чтобы избежать повторного заражения, лечение должны пройти все сексуальные партнеры. Если симптомы возникли снова, нужно пройти повторное обследование [52] .
Прогноз. Профилактика
Прогноз при раннем выявлении и вовремя начатом лечении благоприятный. При неосложнённых формах трихомонадной инфекции после однократного курса выздоровление составляет 95-100%. Лица с осложнёнными формами и метронидазол-устойчивыми формами заболевания после проведённого лечения должны находиться под динамическим наблюдением.
Половые партнёры больных трихомониазом должны быть пролечены независимо от результатов их обследования на наличие трихомонад.
Самой эффективной мерой профилактики является использование презервативов при случайных половых контактах.
Ввиду бессимптомного течения инфекции лицам, имеющим несколько половых партнёров в год или случайные половые связи, рекомендовано ежегодное обследование на наличие трихомонад.
В настоящее время вакцины, предотвращающей заражение трихомониазом, не создано. В 80-е годы прошлого века была создана коммерческая вакцина Солкотриховак, состоящая из лиофилизата Lactobacillus acidophilus, которая по утверждению фирмы-производителя оказывает положительный эффект при рецидивирующем трихомониазе и бактериальном вагинозе. [50] Однако последующими исследованиями предположение о том, что защитный механизм действия вакцины связан на антигенном сходстве применяемых штаммов лактобацилл и вагинальной трихомонады, было отвергнуто. [51]
Читайте также:

