Гонококковый уретрит и цервицит
Обновлено: 18.04.2024
Что такое цервицит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Батаршиной О. И., гинеколога со стажем в 18 лет.
Над статьей доктора Батаршиной О. И. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Цервицит — это воспалительное заболевание шейки матки, которое развивается под влиянием различных агентов (как инфекционных, так и неинфекционных) [2] .
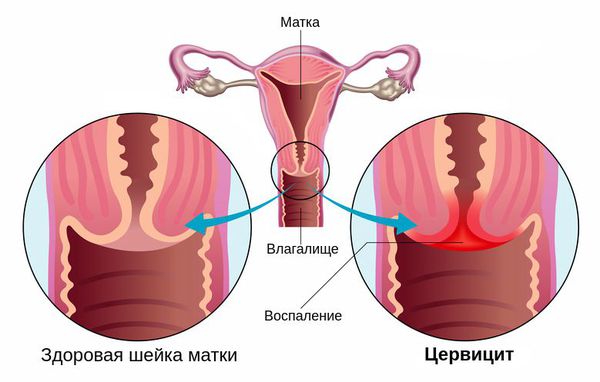
Распространённость цервицита у женщин достигает 10-45 %. Наиболее часто его вызывают возбудители, передаваемые половым путём, такие как гонокок, хламидия, трихомонада, вирус герпеса, бледная трепонема и др. [7] [8] [11] . Также причиной возникновения цервицита являются различные заболевания, аллергические реакции на противозачаточные спермициды, латекс в составе презервативов или продукты женской гигиены, такие как мыла, гели для душа или дезодоранты.
Длительный и вялотекущий дисбиоз влагалища (бактериальный вагиноз) также рассматривается как одна из возможных причин цервицита, поскольку на фоне изменения уровня кислотности влагалища меняется и соотношение видов влагалищной микрофлоры.
В зоне риска по возникновению цервицита находятся женщины, которые:
Также доказано, что фоном для развития воспаления шейки матки и его хронизации является местный иммунодефицит, связанный с нарушением защитной функции слизистой оболочки.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы цервицита
Возможно как симптомное, так и бессимптомное течение заболевания [31] .
При бессимптомном процессе диагноз "цервицит" может быть поставлен:
- при неудовлетворительных результатах мазков — повышенном уровне лейкоцитов (клеток крови, отвечающих за иммунный ответ на внедрение инфекционных агентов);
- на основан ии визуального осмотра шейки матки врачом-гинекологом — покраснения и отёка шейки матки.
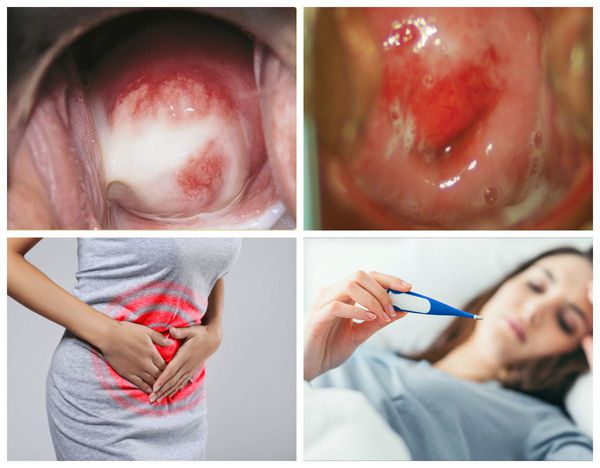
При симптомном течении заболевания женщину могут беспокоить:
- сероватые или бледно-жёлтые выделения из влагалища;
- аномальные кровянистые выделения во время или после полового контакта, а также в перерывах между менструациями [31] ;
- боль во время секса;
- затруднённое, болезненное или частое мочеиспускание;
- тазовая боль или, в редких случаях, лихорадка.
Патогенез цервицита
Когда речь идет о патогенезе цервицита, прежде всего необходимо обозначить понятия, о которых пойдёт речь.
Шейка матки представляет собой гладкомышечный орган длиной 2-3 см, образованный соединительной тканью. Основная функция данной части матки — барьерная. Она реализуется за счёт секрета (выделений) слизистой , которая препятствует попаданию патогенных возбудителей в матку, маточные трубы и малый таз. В состав секрета входят как иммуноглобулины всех классов ( IgG, IgM, IgA и др. ), так и вещества, обладающие высокой расщепляющей и бактерицидной активностью.
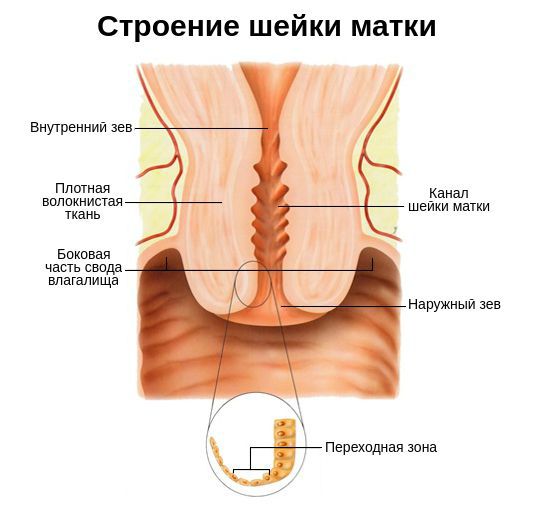
Также шейку матки защищает микрофлора влагалища . Она состоит из анаэробных и аэробных бактерий, причём первых в десять раз больше, чем вторых. Такое соотношение создаёт определённый уровень кислотности слизистой, который не позволяет патогенным микроорганизмам внедряться в полость матки [8] .
Циклическое воздействие половых гормонов на женский организм позволяет сохранять микрофлору влагалища в норме, тем самым защищать шейку матки:
- в первой фазе менструального цикла под воздействием эстрогенов синтезируется гликоген, стимулируется выработка слизистого секрета, выполняющего барьерную функцию [4][17][27] ;
- во второй фазе цикла под воздействием прогестерона происходит подкисление среды влагалища и размножение лактобактерий.
При снижении барьерных свойств микрофлоры влагалища и слизистой шейки матки в организм женщины проникают различные патогенные возбудители, которые приводят к развитию цервицита. Их активному проникновению и распространению в полости малого таза способствуют сперматозоиды в качестве клеток-переносчиков инфекционных агентов, а также трихомонады и установка внутриматочной спирали на фоне воспалительного процесса.
Острый цервицит
Чаще возникает при поражении шейки матки специфическими возбудителями (например, гонококком), а также после искусственного прерывания беременности, в осложнённом послеродовом периоде (возбудителями чаще становятся стафилококковая и стрептококковая инфекции) и при вирусном поражении шейки матки. На ранней стадии заболевания возникают:
- полнокровие сосудов;
- повышение уровня лейкоцитов (лейкоцитарная инфильтрация);
- просачивание крови сквозь стенки сосудов в зону воспаления (экссудация);
- дистрофические изменения с вакуолизацией цитоплазмы и ядер клеток.
В результате дистрофических изменений клеток на поверхности слизистой оболочки шейки матки появляется гнойный и серозно-гнойный экссудат — сероватые или бледно-жёлтые выделения.
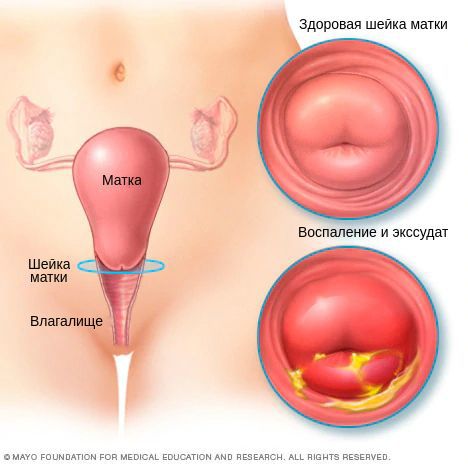
Хронический цервицит
При проникновении возбудителей в межклеточное пространство крипт шейки матки (небольших трубчатых углублений), труднодоступных для лечения, возникает хронический цервицит. Причиной хронизации заболевания нередко является поражение шейки матки хламидийной инфекцией. В 24-40 % случаев хронический цервицит возникает на фоне длительного и вялотекущего бактериального вагиноза. При осмотре гинекологом шейка матки выглядит покрасневшей, отёчной, легко травмируется. Микроскопически наблюдается инфильтрация подэпителиальной ткани лимфоцитами, плазмоцитами, полнокровие сосудов. Наряду с дистрофическими процессами в ткани преобладают процессы непрямого деления клеток, разрастания ткани и замещения одного вида клеток другим. Часто при хроническом цервиците нарушаются процессы ороговения клеток, что проявляется уплотнением тканей и изменением процесса гликогенизации клеток [6] [11] .
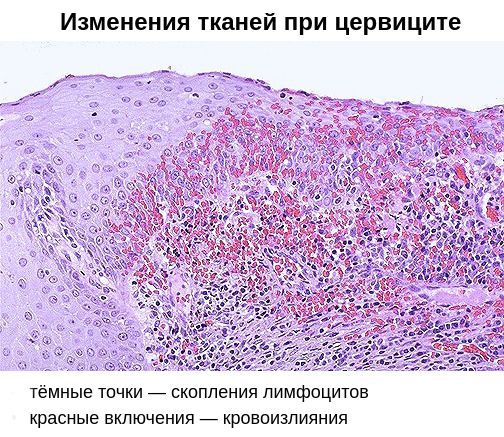
Помимо специфического возбудителя, немалую роль в возникновении хронического цервицита играет вторичный иммунодефицит. Он заключается в неполноценности клеточного и гуморального иммунитета. На клеточном уровне снижается количество Т- и В-лимфоцитов, а также нарушается фагоцитарная активности клеток, позволяющая им поглощать и переваривать патогенные микроорганизмы. В результате возбудители остаются в организме, снижается содержание антител IgG и IgM, увеличивается выработка антител IgA, что ведёт к изменению качества цервикальной слизи.
Послеродовой цервицит
Отдельно такую форму не выделяют, цервицит после родов ничем не отличается от обычного. Разница может быть лишь в лечении: не все антибиотики можно принимать при грудном вскармливании.
Классификация и стадии развития цервицита
Классификация цервицита зависит от типа возбудителей, локализации и давности патологических процессов. Так, в зависимости от типа возбудителя цервициты подразделяют на инфекционные и неинфекционные. Инфекционные цервициты бывают:
- гонококковыми;
- хламидийными;
- трихомонадными;
- кандидозными;
- вирусными.
Неинфекционные цервициты рассматриваются и классифицируется в зависимости от причины, вызвавшей воспаление. Они бывают аллергическими, атрофическими (сенильными) и др. [8] .
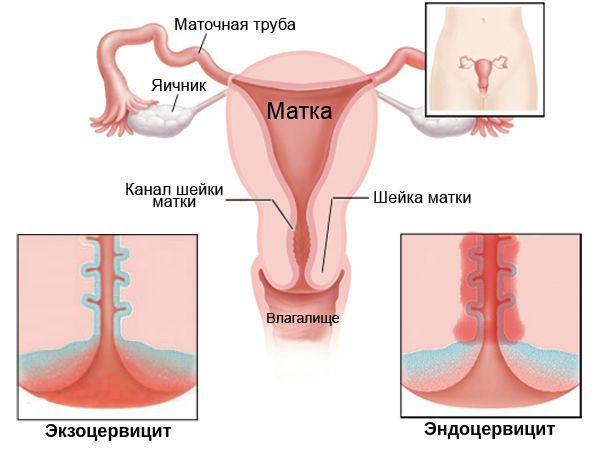
Кроме того, по локализации цервицит подразделяют на:
- экзоцервицит — протекает преимущественно на поверхности шейки матки;
- эндоцервицит — в основном затрагивает эпителий канала шейки матки (цервикальный канал).
По длительности протекания процесса цервицит может быть:
- острым — процесс воспаления длится не более шести недель;
- хроническим — болезнь протекает с периодическими ремиссиями и обострениями.
Осложнения цервицита
Выявление причины цервицита имеет важное значение, поскольку при наличии инфекционного агента возбудитель способен распространяться за пределы шейк и матки и вызывать эндометрит , а также воспаление в теле матки, маточных трубах и малом тазе. В ряде случаев это приводит к бесплодию или препятствует вынашиванию плода [25] [27] .
Цервицит и беременность
Если беременность возникла на фоне цервицита, возбудитель заболевания может привести к преждевременному прерыванию беременности в связи с проникновением инфекции в водную оболочку, обращённую к плоду, затем в хорион (плаценту), околоплодные воды и сам плод.
При инфицировании ребёнка на ранних сроках беременности могут сформироваться врождённые пороки развития, возникает риск первичной плацентарной недостаточности и внутриутробной гибели плода. При позднем инфицировании наблюдаются следующие осложнения беременности:
- внутриутробная задержка развития плода;
- вторичная плацентарная недостаточность (часто на фоне плацентита — воспаления плаценты);
- локальные и генерализованные (распространённые) инфекционные поражения плода.
Генерализованные формы внутриутробной инфекции чаще развиваются в первом триместре беременности, так как плод ещё не может препятствовать распространению воспалительного процесса. В третьем триместре воспалительные изменения вызывают сужение или обтурацию (закрытие просвета) каналов и отверстий, что ведёт к аномальному развитию уже сформировавшегося органа — псевдоуродствам ( гидроцефалии , гидронефрозу и др.) [29] .
Длительное воспаление шейки матки становится фоном для развития злокачественных процессов . Это связано с нарушением регенерации слизистой оболочки шейки матки, которое наблюдается при хроническом цервиците. Наиболее значимыми факторами, влияющими на регенерацию, являются вирусы и хламидии [10] . Учёные доказали, что формирование рака шейки матки происходит только на фоне сохранившейся в криптах вирусной инфекции, которая активируется более чем через год после первичного обнаружения возбудителя [30] .
Диагностика цервицита
Диагностическими критериями цервицита при осмотре в зеркалах являются:
- покраснение слизистой, отёк;
- обильные выделения грязно-серого или зеленоватого цвета;
- творожистое отделяемое (при грибковом поражении шейки матки и влагалища).
При микроскопическом исследовании наблюдается увеличение количества лейкоцитов, также можно обнаружить возбудителей трихомониаза и гонореи.
Однозначными признаками цервицита при вульвоцервикоскопии служат:
- фолликулярный кольпит, "лунный ландшафт" — для хламидиоза;
- очаговый кольпит — для трихомониаза;
- диффузный кольпит — для неспецифической бактериальной инфекции;
- симптом "манной крупы" — для герпетической инфекции [17] .
Бактериологическое исследование с поверхности шейки матки и заднего свода влагалища позволяет оценить не только соотношение лактофлоры, создающей нормальную кислотность влагалища, но и выявить рост условно-патогенных возбудител ей, таких как кишечные палочки, стрептококки, стафилококки, анаэробные кокки и др. Причём клинически значимым является рост микроорганизмов в колич естве более чем 10 4 КОЕ/мл.
ПЦР-диагностика позволяет обнаружить специфических возбудителей, вызвавших воспалительный процесс, таких как микоплаз мы, уреаплазмы, гарднереллы, хламидии, вирус герпеса и др. [31] . Для этого исследования врач-гинеколог должен взять мазок из шейки матки.
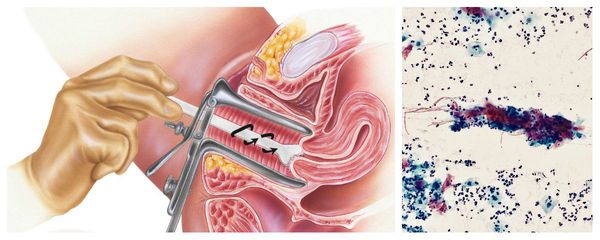
Цитологическое исследование клеточного материала позволяет оценить структуру клеток, характер и уровень их повреждения, а также эффективность лечения в динамике. При длительно текущем воспалении шейки матки в цитограмме преобладают гистиоциты, плазмациты, фибробласты и лимфоидные элементы. При продуктивном воспалении (защитной реакции организма) преобладают клеточные инфильтраты — макрофагальные, г игантоклеточные, плазмоклеточные, лимфоцитарно-моноцитарные. В 40 % случаев цитологическая диагностика позволяет выявить возбудителя заболевания (хламидии, кандиды, трихомонады, цитомегаловирус), более чем в 50 % случаев диагностируется папилломавирус и вирус простого герпеса.
При ультразвуковом исследовании признаками эндоцервицита являются увеличение толщины М-эхо шейки матки более 4 мм и реактивный отёк подэпителиальных о тделов УЗИ. рекомендуется выполнять на 5-7 день менструального цикла.
Следует помнить, что обследование гинекологом и взятие мазков проводятся перед началом менструации или через несколько дней после её окончания: оптимальный срок — пятый день, когда нет мажущих кровянистых выделений. Накануне и в день процедуры не следует использовать вагинальные свечи, тампоны, мази, средства интимной гигиены, поскольку это может стать причиной получения недостоверных данных. Кроме того, необходимо отказаться от спринцевания и воздержаться от половых контактов в течение одного-двух дней до сдачи анализа.
Лечение цервицита
Препараты для лечения цервицита
Определяющим звеном при выборе тактики лечения является природа возбудителя цервицита: вирусные воспаления шейки матки предполагают использование противовирусных препаратов, бактериальные воспаления — приём антибактериальных средств. При этом важно учитывать чувствительность выявленных инфекционных агентов к антибиотикам [1] [2] [3] .
Главной проблемой лечения цервицита шейки матки являются наличие нескольких возбудителей (микст-инфекции) и устойчивость возбудителей к антибактериальным препаратам. В таких случаях необходимо прибегнуть к приёму комбинации антибиотиков. Конкретные препараты назначает врач.
Иногда антибиотикотерапия сопровождается назначением фитопрепаратов, биологически активных добавок. Также рекомендуются общеукрепляющие физические нагрузки, нормализация режима труда и отдыха [9] [24] .
Помимо лечения пациентки параллельно в обязательном порядке проводится лечение её полового партнёра. Во время терапии необходимо пользоваться барьерной контрацепцией.
Нормали зация микробиоценоза влагалища с помощью пробиотиков [15] в сочетании с иммунокоррекцией (с учётом данных иммунограммы) [5] [16] [19] также целесообразны, поскольку изменённый уровень кислотности среды и возникающий дефицит иммунных факторов способствуют частым рецидивам воспалительного процесса [40] [43] [44] .
Физиотерапия
Кроме того, в ряде случаев назначается физиолечение:
- ДМВ-терапия — лечение дециметровыми волнами частотой от 300 МГц до 3 ГГц, проводится каждый день, предполагает 10-15 процедур продолжительностью 10 минут;
- магнитотерапия — воздействие магнитного поля низкой или высокой частоты, проводится каждый день, предполагает 10-20 процедур продолжительностью 10-20 минут;
- диадинамотерапия — лечение высокочастотным электрическим током, проводится каждый день до появления ощущения болезненной вибрации, предполагает 12-15 процедур;
- СМТ-терапия — лечение низкочастотным электрическим током, проводится каждый день, предполагает 12-15 процедур;
- электрофорез с солями магния — воздействует на область малого таза, проводится каждый день, предполагает 10-15 процедур продолжительностью 20 минут;
- дарсонвализация и лазеротерапия с использованием влагалищных датчиков — проводятся каждый день, предполагает 10-12 процедур [32] .
Деструктивные методы лечения цервицита
Цервицит — это воспалительный процесс, поэтому его лечат медикаментозно. Физические или химические методы применяются при атипии в клетках, покрывающих шейку матки или выстилающих цервикальный канал. Прижигание кислотами, жидким азотом, лазерная вапоризация, аргоноплазменная абляция, электрохирургическая эксцизия для лечения цервицита не используются .
Прогноз. Профилактика
Прогноз заболевания при своевременно начатом лечении благоприятный. При бессимптомном цервиците и отсутствии инфекций, передаваемых половым путём, у пациенток остаётся риск появления выраженных клинических признаков заболевания [30] .
Помимо основного лечения назначаются консультации других специалистов для коррекции различных нарушений (нейроэндокринных, гормональных, иммунных), выявления соматических заболеваний и факторов риска. Это позволит предотвратить повторное развитие цервицита [28] .
С целью профилактики воспаления шейки матки рекомендуется:
- один раз в шесть месяцев посещать гинеколога;
- использовать барьерные средства контрацепции;
- не допускать хронизации заболеваний мочеполовой системы.
Что такое уретрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Барашиков Д. В., уролога со стажем в 20 лет.
Над статьей доктора Барашиков Д. В. работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Уретрит (urethritis, греч. urethra — мочеиспускательный канал, -itis — воспалительный ответ) — воспалительный процесс в стенке мочеиспускательного канала [1] .
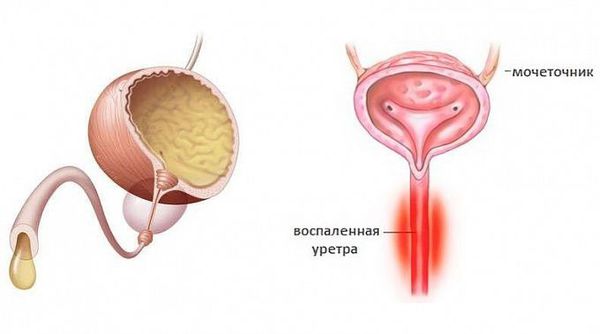
Уретриты могут иметь гонорейную природу и негонорейную. Негонококковый уретрит является распространенным заболеванием — ежегодно во всём мире регистрируют около 50 млн. случаев. По статистике в США и Великобритании заболеваемость негонококковым уретритом значительно превышает заболеваемость гонококковым уретритом, одна из причин — лабораторные анализы стали лучше выявлять заболевание [1] . Среди самых распространённых причин возникновения негонококковых уретритов называют хламидийную инфекцию.
Болезнь протекает в острой и хронической форме. Установлено, что острый уретрит чаще вызван сочетанием бактерий Chlamydia trachomatis и Ureaplasma urealyticum (у 45,4 % пациентов), подострый — Chlamydia trachomatis (у 66,7 %) [2] .
Наиболее частый путь передачи — половой, реже воспалительный процесс инициируется условно-патогенной флорой. Уретрит может быть вызван бактериями, грибками или вирусами (например, вирусом герпеса).
Причины уретрита
Гораздо реже уретрит инициируется сопутствующими заболеваниями, воздействием агрессивных веществ (спермицидных лубрикантов, спиртосодержащих растворов) или травмами.
Предрасполагающими факторами для развития уретрита могут служить:
- переохлаждение;
- травма (микротравма во время полового акта) половых органов;
- сопутствующие заболевания (сахарный диабет, мочекаменная болезнь, аутоимунные заболевания, дисбиоз влагалища);
- снижение общего иммунитета, изменение гормонального статуса (менопауза);
- оперативные вмешательства и манипуляции (например цистоскопия — эндоскопическое исследование мочевого пузыря, катетеризация, бужирование уретры);
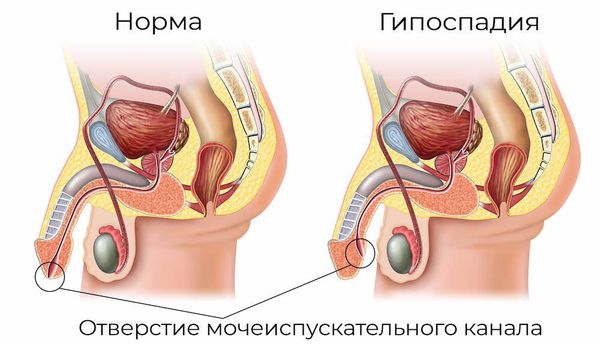
- аномалии развития половых органов: гипоспадия — это генетическое нарушение, при которой наружное отверстие уретры располагается в нетипичном месте (передней стенке влагалища или на теле полового члена);
- несоблюдение личной гигиены;
- употребление в больших количествах острого, кислого, солёного и алкоголя;
- малоподвижный образ жизни, сидячая работа.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы уретрита
Выраженность клинических симптомов зависит от стадии воспалительного процесса. Как правило, в острую стадию имеются жжение, "резь" или зуд в начале мочеиспускания, выделения из наружного отверстия мочеиспускательного канала.
При визуальном осмотре выявляют гиперемию, отёк слизистой оболочки в области наружного отверстия мочеиспускательного канала, обильное слизистое или гнойное отделяемое, при пальпации мочеиспускательного канала наблюдаются болезненные ощущения [3] . В дальнейшем гиперемия, отёк и выделения из уретры уменьшаются, становятся незначительным, либо прекращаются. При сохранении симптомов заболевание переходит в хроническую форму спустя два месяца.
Уретрит у мужчин
У мужчин клиническая картина ярко выражена, нередко сочетается с затруднением мочеиспускания.
Уретрит у женщин
У женщин заболевание чаще всего проявляется симптомами острого цистита: частыми, болезненными мочеиспусканиями и болью внизу живота. Женщины более часто страдают клинически выраженными симптомами уретрита по сравнению с мужчинами, что связано с анатомическими особенностями строения мочеполовой системы — короткая уретра (около 1 см) и близкое расположение анального отверстия. Учитывая строение уретры, уретрит у женщин чаще приводит к развитию восходящей инфекции и может стать причиной бесплодия.
У достаточно большого количества пациентов уретрит изначально протекает со стёртыми проявлениями (торпидная или вялотекущая форма). Пациенты предъявляют жалобы лишь на скудное отделяемое из уретры по утрам на нижнем белье. В некоторых случаях возможно "склеивание" и незначительная гиперемия наружного отверстия уретры, разбрызгивание мочи при мочеиспускании. Цвет и прозрачность мочи обычно не меняется.
При торпидных уретритах воспалительный синдром достаточно часто не ограничивается передней уретрой, а распространяется на задний отдел, предстательную железу и шейку мочевого пузыря.
Тотальный уретрит характеризуется частыми, императивными позывами к мочеиспусканию, болью внизу живота и промежности. Нередко имеется примесь крови в моче, либо примесь гнойного отделяемого. Воспалительная реакция в остром периоде длится от нескольких дней до трёх недель.
Патогенез уретрита
У мужчин микрофлора уретры остается постоянной на протяжении всей жизни. Её представляют стафилококки, дифтероиды, диплококки, палочки и анаэробы (пептококки, бактероиды, энтеробактерии и клостридии). Микроорганизмы заселяют лишь первые несколько сантиметров мочеиспускательного канала — на остальном протяжении он почти стерилен. Реакция в канале нейтрально-щелочная.
В норме у женщин микрофлора уретры представлена теми же бактериями, что у мужчин, но в большем количестве. В небольшом количестве в уретре присутствуют лактобацилы и кишечная палочка. Бактерии свободно размножаются, не вызывая при этом воспаления. В медицине этот процесс называется колонизацией.
От первоночальной колонизации уретры зависит устойчивость слизистой к воспалительным процессам. Если баланс микрофлоры нарушен, она может стать одной из факторов развития уретрита или привести к хроническому течению болезни [15] .
Различные инфекционные агенты, попадая на слизистую оболочку мочеиспускательного канала, адгезируются (сцепляются с поверхностью) и вызывают локальную воспалительную реакцию, либо персистируют (присутствуют в неактивном состоянии) в ней продолжительное время без клинических признаков уретрита.
Классификация и стадии развития уретрита
Уретрит подразделяется по своей этиологии на:
- Гоноррейный уретрит.
- Негоноррейный:
- инфекционный, в том числе бактериальный уретрит (бактериальный-патогенная и условно-патогенная флора, например хламидийный уретрит, а также вирусный, спирохетный, кандидомикотический уретрит, амебный, микоплазменный, трихомонадный уретрит);
- неинфекционный (посттравматический, аллергический, аутоимунный) [4] .
По Международной классификации болезней МКБ-10 к уретриту и уретральному синдрому также относятся:
- уретральный абсцесс (абсцесс железы Купера, железы Литтре);
- неспецифический уретрит (негонококковый, невенерический);
- другие уретриты (уретральный меатит, язва наружного отверстия уретры, постменопаузальный уретрит).
Классификация по локализации воспалительного процесса достаточно условная.
По глубине (степени) поражения выделяют следующие виды уретритов (преимущественно у мужчин):
- передний уретрит (передняя уретра, висячий отдел);
- задний уретрит (простатический отдел уретры);
- тотальный уретрит (поражение уретры на всем протяжении).
По клиническому течению выделяют уретриты:
- острый;
- хронический;
- торпидный.
Осложнения уретрита
При отсутствии адекватной терапии активный процесс переходит в хроническую форму с периодическими эпизодами обострения. Это, в свою очередь, может привести к рубцовой деформации (стриктуре) уретры на любых уровнях, к развитию баланопостита (воспаление головки полового члена), простатита, везикулита, орхоэпидидимита (воспаления яичка с придатком) и воспалительных заболеваний верхних мочевыводящих путей (пиелонефрита) [5] . В случае развития пиелонефрита к симптомам может присоединиться гипертермия (повышение температуры тела), озноб, усиление боли и общая слабость.
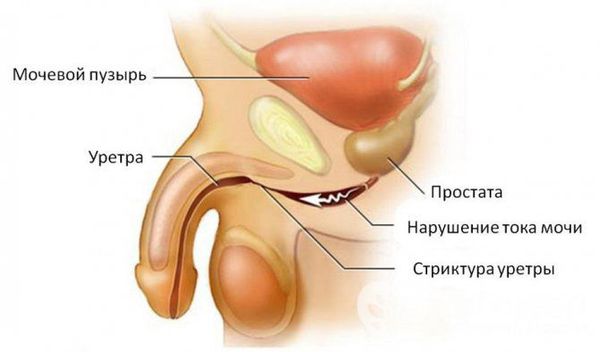
Наиболее тяжёлым осложнением уретрита, вызванного хламидийной инфекцией, является синдром Рейтера — реактивный артрит (или негнойное воспаление суставов) в сочетании с конъюнктивитом (воспалительным процессом конъюнктивы, тонкой прозрачной ткани, выстилающей внутреннюю поверхность века и видимую часть склеры) [6] .
Диагностика уретрита
Рекомендации Центра Контроля Заболеваемости (CDC) и Европейской Ассоциации урологов на сегодняшний день являются наиболее авторитетными и регулярно обновляющимися клиническими рекомендациями по диагностике и лечению инфекций урогенитального тракта [7] [8] .
Симптомы уретрита могут быть схожими с симптомами других заболеваний мочеполовой системы, поэтому очень важно провести дифференциальную диагностику. В этом помогает правильно и тщательно собранный анамнез, жалобы пациента, лабораторная и инструментальная диагностика [3] .
Первоначально проводится стандартный осмотр и сбор анамнеза. Во время беседы врач должен выяснить, что именно беспокоит пациента, когда возникли первые симптомы, был ли в недавнем времени незащищенный половой акт, назначалось ли ранее лечение по поводу ИППП, имеются ли хронические заболевания.
После этого проводится гинекологический осмотр у женщин для исключения воспалительных заболеваний половой сферы, при отсутствии последних — обследование у уролога. Врач оценивает состояния мочеиспускательного канала, выявляет наличие выделений (гнойных или слизистых). Параллельно осматривается кожный покров промежности и наружные половые органы на наличие гиперемии (покраснения), налёта и высыпаний. Всем пациенткам для подтверждения диагноза дистопии наружного отверстия уретры выполняется пальцевое исследование влагалища. Оно позволяет выявить уретро-гименальные спайки, приводящие к интравагинальному смещению и зиянию наружного отверстия уретры при половом акте, что способствует повторному инфицированию нижних мочевыводящих путей и механической травме наружного отверстия уретры [9] .
После осмотра и у мужчин, и у женщин производится забор мазков из уретры для микроскопии и бактериологического исследования с целью выявления возбудителя болезни [10] . Также исследуют общий анализ мочи, а также анализ мочи по Нечипоренко на наличие лейкоцитов, бактерий и кристаллов солей.
Проведение 3-х стаканной пробы мочи позволяет косвенно определить уровень распространенности воспалительного процесса. Оценивается количество лейкоцитов в поле зрения:
- в первой порции — соответствует уретриту;
- во второй порции — циститу, простатиту (у мужчин);
- в третьей порции — воспалению верхних мочевыводящих путей (пиелонефрит).
Бактериологическое исследование (посев) отделяемого из уретры позволяет выявить патогенную и условно-патогенную микрофлору, ее титр (концентрацию) и чувствительность к антибиотикам. Диагностически значимым титром у женщин является 10х4, у мужчин — 10х3 КОЕ/мл.
Серологический метод – определение антител (иммуноглобулинов класса G, M и А) в венозной крови пациента к наиболее распространенным возбудителям уретрита. Используется как вспомогательный метод.
ПЦР – методика исследования отделяемого из уретры, крови или мочи, а также иных биологических жидкостей посредством полимеразной цепной реакции, с целью обнаружения в них определенных возбудителей.
Приемуществом метода является высокая чувствительность. Вероятность ложноотрицательного ответа ничтожно мала, а вероятность ложноположительного ответа составляет менее 1 %.
Существуют специально разработанные диагностические комплексы [11] . К ним относятся исследования "Андрофлор" у мужчин и "Фемофлор" у женщин, которые включают в себя наиболее полную и комплексную этиологическую диагностику острых и хронических заболеваний и оценку микробиоценоза урогенитального тракта.
Наряду с лабораторными исследованиями, немаловажную роль играет проведение специфических исследований, таких как уретроцистоскопия или уретрография. В первом случае в мочеиспускательный канал вводят цистоскоп, с помощью которого визуализируют слизистую оболочку уретры, мочевого пузыря. При уретрографии диагностика проводится с использованием рентгеноконтрастного вещества и выполнения серии снимков для оценки проходимости и наличия патологических процессов в уретре.
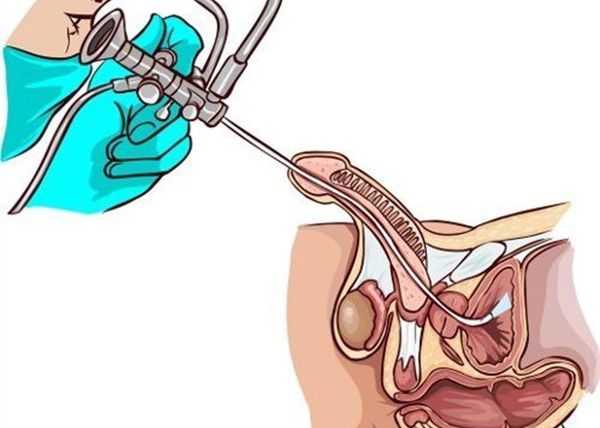
Для исключения органических изменений и дифференциальной диагностики с другими заболеваниями, выполняется ультразвуковое исследование органов малого таза и верхних мочевых путей (мочевого пузыря, матки, придатков, простаты и семенных пузырьков, почек).
Лечение уретрита
В случае обнаружения у себя симптомов уретрита, необходимо обратиться к квалифицированному специалисту: урологу, гинекологу либо дерматовенерологу.
Чем лечить уретрит
Лечение уретрита — медикаментозное. Терапия зависит от типа уретрита и направлена на устранение его причины. При гоноррейном уретрите необходима консультация дерматовенеролога с последующей антибактериальной терапией и контролем излеченности пациента и его полового партнера.
Основные препараты для лечения уретрита — это антибиотики. Лечение мужчин, ведущих половую жизнь, как правило, включает в себя инъекции цефтриаксона для лечения гонореи и пероральный приём азитромицина для лечения хламидиоза. Если обследование исключает гонорею и хламидиоз, то может применяться антибиотик триметоприм или фторхинолон (например, ципрофлоксацин). У женщин лечение такое же, как и лечение цистита. Для лечения инфекции, вызванной вирусом простого герпеса, могут потребоваться противовирусные препараты.
При негоноррейных бактериальных и грибковых уретритах основным методом является назначение антибактериальной и антимикотической терапии после верификации диагноза и определения чувствительности микрофлоры к антибиотикам (мазок, ПЦР диагностика, исключение гинекологических заболеваний и других воспалительных процессов, имеющих сходную клиническую картину).
В некоторых случаях возможно назначение эмпирической терапии, основанной на опыте лечения и частоте выявляемости возбудителя, обычно при недостатке точных данных. Сначала назначается препарат, а в дальнейшем врач оценивает, насколько он эффективен.
Параллельно базовой терапии пациенту назначают препараты, стимулирующие общий и местный иммунный ответ. Также применяют препараты для стимуляции местного иммунитета и профиллактики рецидивов. Доказана высокая эффективность препарата Уро-Ваксом при негонококковых бактериальных уретритах, вызванных E. coli.
Для купирования внезапных и непреодолимых позывов к мочеиспусканию применяют ингибиторы М-холинорецепторов (солифенацин), селективные агонисты бета3-адренорецепторов (мирабегрон) и блокаторы альфа-адренорецепторов (тамсулозин). Механизм действия данных препаратов направлен на расслабление гладкомышечных клеток (снятие спазма) в строме простаты, шейке и мышечной оболочке мочевого пузыря.
Дополнительным методом является физиотерапия, действие которой направлено на уменьшение воспалительного, болевого синдрома, улучшение микроциркуляции в тканях [12] .
Физиотерапия при уретрите
В современных рекомендациях Европейской ассоциации урологов и публикациях в качественных научных журналах физиотерапия для лечения уретртита не упоминается. Это говорит о том, что эффективность физиопроцедур не доказана и их можно использовать только в дополнение к основному лечению.
Фитотерапия при уретрите
Фитотерапия может облегчить симптомы уретрита на этапе диагностики и в комплексе с верно подобранным антибиотиком. Однако нет убедительных доказательств о её влиянии на уропатогены в отличие от антибактериальных препаратов, которые являются основой лечения. В рекомендации Европейской ассоциации урологов фитотерапия не входит.
Прогноз. Профилактика
Своевременное лечение бактериального уретрита и соблюдение рекомендаций гарантирует полное выздоровление. После санированного (пролеченного) бактериального уретрита возможно реинфицирование (повторное заражение) при незащищенных половых актах с инфицированным партнером. Поэтому при уретритах, вызванных ИППП, для профилактики рецидивов лечение обязательно должен проходить и половой партнёр.
Учитывая распространенность и многогранность клинической картины уретрита, а также риск развития осложнений, для профилактики рекомендуется придерживаться определенных правил поведения:
- Барьерный метод контрацепции с непостоянным половым партнером (при выявлении патогенной микрофлоры рекомендуется обследование полового партнёра).
- Соблюдение личной гигиены: для женщин — вытирать интимную зону, начиная спереди и по направлению назад. Использование мыла может привести к дисбалансу полезных бактерий, что может вызвать присоединение инфекции. Мужчинам во время принятия душа необходимо сдвигать крайнюю плоть и тщательно обрабатывать головку полового члена.
- Адекватная физическая активность, укрепление иммунитета.
- Правильное питание.
- Своевременное лечение сопутствующих заболеваний, регулярные осмотры специалистов (1-2 раза в год у гинеколога или уролога).
- При появлении даже незначительных симптомов необходимо обратиться к урологу либо гинекологу. Перед этим важно исключить самостоятельный прием препаратов, так как это сгладит клиническую картину и затруднит диагностику [12] .

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
У пациентов с документированным уретритом, у которых при окрашивании по Граму не обнаруживаются грамотрицательные внутриклеточные микроорганизмы, заболевание классифицируется как негонококковый уретрит (НГУ). С. trachomatis является наиболее частым возбудителем негонококкового уретрита (в 23-55 % случаев); однако, распространенность этого возбудителя различно в разных возрастных группах, причем наиболее низкое превалирование наблюдается среди мужчин старших возрастных групп. Пропорция негонококковых уретритов (НГУ), вызванных хламидиями постепенно снижается. Осложнениями негонококкового уретрита у мужчин, инфицированных С. trachomatis, являются эпидимидит и синдром Рейтера. Хламидийная инфекция подлежит регистрации т.к. при ее выявлении показано обследование и лечение партнеров. Этиология большинства случаев нехламидийных негонококковым уретритом неизвестна. Ureaplasma urealitycum и, возможно, Mycoplasma genitalium выявляются в одной трети случаев. Специфические диагностические тесты для идентификация этих микроорганизмов не показаны.
Trichomonas vaginalis и ВПГ иногда могут вызывать негонококковый уретрит. Соответствующие методы диагностики и лечения применяются в том случае, если обычная терапия негонококкового уретрита неэффективна.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Код по МКБ-10
Подтвержденный уретрит
Диагноз уретрита считается подтвержденным при наличии любого из следующих признаков:
- слиэисто-гнойные или гнойные выделения;
- в мазке из секрета уретры, окрашенном по Граму, определяется более 5 лейкоцитов в поле зрения при микроскопии в масляной иммерсионной системе. При диагностике уретрита более предпочтительно исследование мазка, окрашенного по Граму, чем использование экспресс-методов диагностики. Окрашивание по Граму является высокочувствительным и специфичным исследованием для подтверждения уретрита и идентификации гонококковой инфекции. Если при исследовании мазка, окрашенного по Граму, обнаруживаются лейкоциты и расположенные внутриклеточно грамотрицательные диплококки, то гонококковая инфекция считается подтвержденной;
- положительный тест на лейкоцитарную эстеразу в первой порции мочи, или обнаружение при микроскопии более 10 лейкоцитов при большом увеличении. Если не обнаруживается ни один из вышеперечисленных критериев, лечение должно быть отложено, пациента следует обследовать на N. gonorrhoeae и С. trachomatis и продолжить наблюдение в случае возникновения положительных результатов. Если в результате последующих тестов будут обнаружены N. gonorrhoeae или С. trachomatis, должно быть назначено соответствующее лечение. Половые партнеры данного пациента также должны быть обследованы и пролечены.
Эмпирическое лечение симптомов без подтверждения диагноза уретрита рекомендуется только для лиц с высоким предшествующим риском инфицирования и с низкой вероятностью того, что эти пациенты пройдут дальнейшее наблюдение, например, подростки, имеющие многочисленных партнеров. При назначении эмпирического лечения пациента нужно лечить от гонореи и хламидиоза. Партнеры пациентов, получающих эмпирическое лечение, должны быть направлены на обследование и лечение.

[11], [12], [13], [14], [15]
Рецидивирующий и хронический уретрит
Прежде чем начать антимикробное лечение, у пациента должны быть выявлены объективные признаки уретрита. Эффективных схем лечения пациентов с хроническими симптомами или частыми рецидивами после лечения нет. Пациенты с хроническим или рецидивирующим уретритом должны быть пролечены повторно по той же схеме, если они не завершили лечение или были повторно инфицированы нелеченным половым партнером. Во всех остальных случаях необходимо исследование влажного препарата и проведение культурального исследования материала, полученного с помощью внутриуретрального тампона на Т. vaginalis. При урологических исследованиях, обычно, не удается выделить возбудитель заболевания. Если пациент соблюдал начальный режим лечения и реинфицирование может быть исключено, рекомендуется проведение следующего режима:
Где болит?
Что нужно обследовать?
Как обследовать?
Какие анализы необходимы?
К кому обратиться?
Ведение пациентов-мужчин с уретритом
Уретрит или воспаление уретры, причиной которого является инфекция, характеризуется гнойно-слизистыми или гнойными выделениями и жжением во время мочеиспускания. Широко распространена бессимптомная инфекция. Бактериальными патогенами, клиническое значение которых подтверждено в развитии уретрита у мужчин, являются N. gonorrhoeae и С. trachomatis. Рекомендуется проведение исследования для определения возбудителя заболевания, так как обе этих инфекции подлежат регистрации, а также потому, что идентификация способствует этиологическому лечению и облегчает выявление половых партнеров. Если диагностические методы недоступны (например, окрашивание по Грамши микроскопия), следует назначить лечение от обеих инфекций. Дополнительная стоимость лечения пациента с негонококковым уретритом от обеих инфекций также должна побуждать медицинского работника к проведению специфической диагностики. Новые методы ДНК-диагностики позволяют выделить возбудители в первой порции мочи, и в некоторых случаях эти тесты более чувствительны, чем традиционный культуральный метод.
Ведение пациентов с негонококковым уретритом
Все пациенты с уретритом должны быть обследованы на наличие гонококковой и хламидийной инфекции. Обследование на хламидии особенно рекомендуется, т.к. существует достаточное количество высокочувствительных и специфичных методов диагностики, которая может способствовать успешному лечению и выявлению партнеров.
Лечение уретрита
Лечение должно быть начато сразу после установления диагноза.
Схема лечения с использованием однократной дозы имеет важные преимущества, состоящие в более удобном режиме приема лекарств и возможности наблюдать прямой эффект терапии. При использовании схем лечения с многократным приемом, медикаменты должны быть выданы в клинике или в кабинете врача. Лечение с использованием рекомендуемых схем приводит к устранению симптомов и микробиологическому излечению инфекции.
Рекомендованные схемы
Азитромицин 1 г перорально, однократно,
или Доксициклин 100 мг перорально 2 раза вдень в течение 7 дней.
Альтернативные схемы
Эритромицин основной 500 мг перорально 4 раза в день в течение7 дней,
или Эритромицина этилсукцинат 800 мг перорально 4 раза в день в течение 7 дней.
Офлоксацин 300 мг 2 раза в день в течение 7 дней.
Если используется только эритромицин, а пациент не переносит высокие дозы эритромицина, которые ему назначены, можно использовать одну из следующих схем:
Эритромицин основной 250 мг перорально 4 раза в день в течение 14 дней,
или Эритромицина этилсукцинат 400 мг перорально 4 раза в день в течение 14 дней.

[16], [17], [18], [19], [20], [21],
Последующее наблюдение для всех пациентов с уретритами
Пациентов следует предупредить о необходимости повторного обследования, если клиническая симптоматика не улучшается или повторяется после завершения терапии. Наличие только симптомов, при отсутствии признаков или лабораторного подтверждения наличия уретрального воспаления, не является достаточным основанием для повторного лечения. Пациенты должны быть проинструктированы, что следует воздерживаться от половых контактов до завершения лечения.

[22], [23], [24], [25]
Уведомление партнеров
Пациенты должны привести всех половых партнеров, с которыми у них были сексуальные контакты в последние 60 дней - для их обследования и лечения. Этиологическая диагностика может способствовать выявлению партнеров. Поэтому, тестирование на гонорею и хламидиоз рекомендуется.
Рекомендуемая схема лечение рецидивирующего/персистирующего уретрита
Метронидазол 2 грамма, перорально, в однократной дозе
Эритромицин основной 500 мг перорально 4 раза в день в течение 14 дней,
или Эритромицина этинилсукцинат 800 мг перорально 4 раза в день в течение 7 дней.
Особые замечания
ВИЧ-инфекция
Гонококковый уретрит, хламидийный уретрит и негонококковый нехламидийный уретрит способствуют заражению ВИЧ-инфекцией. Пациенты с ВИЧ-инфекцией и НГУ должны быть пролечены так же, как пациенты без ВИЧ-инфекции.
Ведение пациентов со слизисто-гнойным цервицитом
Слизисто-гнойный цервицит (СГЦ) характеризуется наличием гнойных или сли-зисто-гнойных выделений, видимых в эндоцервикальном канале или на тампоне при эндоцервикальном исследовании. Некоторые эксперты также ставят диагноз на основании легко вызываемой кровоточивости шейки матки. Одним из диагностических критериев считается повышение количества полиморфноядерных лейкоцитов в мазке из шейки матки, окрашенном по Граму. Однако этот критерий не стандартизирован, имеет низкую степень положительного предсказательного значения (ППЗ) и не используется в некоторых клиниках. Для многих женщин характерно отсутствие симптомов, хотя у некоторых наблюдаются необычные выделения из влагалища и аномальные влагалищные кровотечения (например, после полового акта). Причиной этого заболевания могут быть Neisseria gonorrhoeae и Chlamydia trachomatis, хотя в большинстве случаев не удается выделить ни тот, ни другой микроорганизм. В некоторых случаях, слизисто-гнойный цервицит приобретает хроническую форму, несмотря на проведение повторных курсов антимикробной терапии. Рецидив или реинфекция С. trachomatis или N. gonorrhoea не объясняют возникновение хронического течения. Другие немикробиологические факторы, такие, как воспаление в эктропионе могут играть роль при слизисто-гнойном цервиците. Пациенток с слизисто-гнойным цервицитом необходимо обследовать на С. trachomatis и на N. gonorrhoeae, используя при этом наиболее чувствительные и специфичные тесты. Однако, слизисто-гнойный цервицит не является точным предиктором этих инфекций; у большинства женщин с С. trachomatis и N. gononhoeae слизисто-гнойный цервицит не выявляется.
Лечение
Необходимость проведения лечения следует определять на основании результатов чувствительных тестов на С. trachomatis и N. gonorrhoeae, таких как амплификационные ДНК-тесты, если только не существует высокая степень вероятности инфицирования обоими микроорганизмами или вероятность того, что пациентка не вернется для проведения лечения. Эмпирическое лечение гонореи и хламидиоза следует рекомендовать в том случае, если
- в лечебных учреждениях одной географической зоны данные о заболеваемости различаютслболее, чем на 15% и
- низка вероятность, что пациент вернется для проведения лечения.
Тактика ведения пациенток с персистирующим слизисто-гнойным цервицитом, если причиной его не являются рецидив или реинфекция, не выработана. В этих случаях проведение дополнительного антимикробного лечения принесет мало пользы.
Последующее наблюдение
Рекомендуется наблюдение в отношении инфекций, по поводу которых пациентка получает лечение. При персистировании симптомов, женщин следует проинструктировать о том, что они должны вернуться для проведения повторного обследования и воздерживаться от половых контактов, даже если они завершили лечение.

[26], [27], [28], [29], [30], [31], [32]
Ведение половых партнеров
Ведение половых партнеров женщин с слизисто-гнойным цервицитом должно соответствовать выявленным или подозреваемым у них ЗППП. Половые партнеры должны быть уведомлены, а также обследованы и пролечены от выявленных или подозреваемых ЗППП у указанного пациента.
Пациентов следует проинструктировать о том, что они должны воздерживаться от половых контактов до тех пор, пока оба - и пациент, и его партнер - будут излечены. Поскольку проводить контроль излеченности обычно не рекомендуется, пациентам следует воздерживаться до тех пор, пока не будет завершена терапия (т.е. через 7 дней после приема лекарств в однократной дозе или после завершения 7-дневного курса лечения).
Особые замечания
ВИЧ-инфекция
Лица с ВИЧ-инфекцией и СГЦ должны получать такое же лечение, как и пациенты без ВИЧ-инфекции.
Гонорея у женщин – специфическая инфекция, вызываемая грамотрицательным микроорганизмом Neisseria gonorrhoeae и поражающая слизистую оболочку мочеполового тракта, прямой кишки, полости рта, глотки. Мочеполовая форма проявляется гнойными выделениями из влагалища с неприятным запахом, дизурией, тянущими болями в животе, зудом и болезненностью в области наружных гениталий, однако может иметь и бессимптомное течение. Методы диагностики гонореи у женщин включают в себя осмотр на кресле и лабораторные исследования (микроскопию мазков, бакпосев выделений, ПЦР, ПИФ). Этиотропная атибиотикотерапия проводится цефалоспоринами, пенициллинами, фторхинолонами.

Общие сведения
Гонорея у женщин – венерическое заболевание, которое может протекать в урогенитальной (гонорейный уретрит, цервицит, бартолинит) и экстрагенитальной форме (гонорейный проктит, стоматит, фарингит, бленнорея). В структуре ИППП по распространенности занимает второе место после хламидиоза и нередко выявляется одновременно с ним. Большинство случаев гонореи диагностируется у женщин 15-29 лет. При однократном незащищенном сексуальном контакте с партнером, больным гонореей, риск заражения составляет 60-90%. Высокая степень заразности, появление устойчивых к известным антибиотикам штаммов гонококка, неблагоприятное влияние на репродуктивную функцию – эти и другие факторы делают профилактику гонореи приоритетной задачей венерологии и гинекологии.

Причины гонореи у женщин
Патоген, вызывающий гонорею - Neisseria gonorrhoeae, является грамотрицательным аэробным диплококком, имеющим бобовидную форму. Внутри человеческого организма возбудитель обладает высокой устойчивостью, во внешней среде быстро погибает. Факторами патогенности гонококка выступают: капсула с антифагоцитарной активностью; ворсинки, с помощью которых бактерия прикрепляется к эпителию; эндотоксин, выделяемый клеточной стенкой; мембранные белки, обладающие выраженными антигенными свойствами.
С помощью поверхностных протеинов гонококки прикрепляются к клеткам цилиндрического эпителия, вызывая их гибель и слущивание. Фагоцитируются полинуклеарными нейтрофилами, внутри которых сохраняют жизнеспособность и способность к размножению. Обычно гонококки инициируют специфическое местное воспаление, однако при попадании в кровь способны вызывать диссеминированную гонококковую инфекцию. Довольно часто гонорея у женщин протекает в виде микст-инфекции: гонорейно-хламидийной, гонорейно-трихомонадной, гонорейно-микоплазменной, гонорейно-кандидозной.
Преобладающий путь инфицирования – половой, заражение возможно как при незащищенном вагинальном, так и орально-генитальном или анально-генитальном контакте. Нередко встречается многоочаговое, полиорганное поражение. Неполовой путь инфицирования может реализовываться в процессе родов при прохождении ребенка по родовому каналу. Крайне редко отмечается бытовое заражение – главным образом, при тесном контакте ребенка с матерью, больной гонореей (например, в случае использования общей постели, полотенец, предметов гигиены и т. п.).
Факторами, содействующими высокой распространенности гонореи среди женщин, выступают низкий уровень общей культуры, раннее начало половой жизни, многочисленные сексуальные связи, пренебрежение барьерными методами контрацепции и спермицидными средствами при случайных половых контактах, занятия проституцией. Восхождению инфекции способствуют роды, внутриматочные вмешательства (зондирование полости матки, аборт, РДВ), менструация, несоблюдение интимной гигиены.
Классификация гонореи у женщин
В зависимости от давности заболевания различают свежую (длительностью до 2-х месяцев) и хроническую (длительностью свыше 2-х месяцев) гонорею у женщин. С учетом выраженности симптомов свежая форма может иметь острое, подострое или торпидное течение. Хроническая инфекция, как правило, протекает малосимптомно, с периодическими обострениями. При отсутствии специфических местных проявлений, но выделении возбудителя в соскобах со слизистых оболочек, говорят о латентной инфекции, или гонококконосительстве.
Различают генитальные и экстрагенитальные формы гонореи у женщин. По локализационному принципу дифференцируют гонорею нижних отделов мочеполового тракта (уретрит, парауретрит, вестибулит, бартолинит, цервицит) и гонорею органов малого таза (эндометрит, сальпингит, аднексит, пельвиоперитонит). Течение гонореи у женщин может быть неосложненным и осложненным.
Симптомы гонореи у женщин
Гонорея нижних мочеполовых путей
Инкубационный период при поражении нижних мочеполовых путей составляет в среднем 5-10 суток (при восходящей, диссеминированной гонорее и эстрагенитальных формах может увеличиваться). Почти у половины инфицированных женщин гонорея носит бессимптомное или малосимптомное течение. Местные проявления зависят от преимущественного поражения того или иного органа, однако гонорея у женщин часто протекает в смешанной форме. Классическими признаками заболевания выступает появление обильных влагалищных выделений белого или желтоватого цвета с неприятным запахом. Данный признак нередко расценивается женщиной как проявление неспецифического вагинита или молочницы, в связи с чем предпринимаются попытки самостоятельного лечения инфекции, стирающие истинную клиническую картину.
Гонорейный цервицит (эндоцервицит). В специфический воспалительный процесс при гонорее у женщин чаще всего вовлекается шейка матки. Кроме белей, в этом случае женщина отмечает зуд и жжение во влагалище, в области наружных половых органов и промежности, обусловленные их раздражением гнойными выделениями. Вследствие мацерации на задней губе шейки матки нередко возникает истинная эрозия. Могут наблюдаться межменструальные кровянистые выделения. Во время полового акта пациентка испытывает дискомфорт и болезненные ощущения. В покое отмечаются тяжесть внизу живота и тянущие боли в области крестца. В исходе хронического гонорейного цервицита образуются наботовы кисты, формируется гипертрофия шейки матки.
Гонорейный уретрит. На поражение мочевых путей указывает учащенное мочеиспускание, сопровождающееся чувством жжения и рези, императивные позывы, ощущение неполного опорожнения мочевого пузыря. Наружное отверстие уретры при осмотре отечно и гиперемировано, болезненно при пальпации; при надавливании из него появляется гнойное отделяемое. Осложнениями гонорейного уретрита при восходящем распространении инфекции могут стать цистит и пиелонефрит.
Гонорейный бартолинит. Бартолиниевы железы при гонорее у женщин поражаются вторично вследствие затекания гноя из уретры или шейки матки. При закупорке выводного протока железы воспаляются, увеличиваются в размерах, становятся резко болезненными – формируется абсцесс бартолиниевой железы. В запущенных случаях гнойник может самопроизвольно вскрываться с образованием незаживающих свищей, из которых наблюдается постоянное истечение гноя.
Восходящая гонорея
Гонорейный эндометрит. Данная клиническая форма гонореи у женщин протекает с жидкими гнойно-серозными или сукровичными выделениями из половых путей, тупыми болями в нижней части живота и спины, субфебрилитетом. В результате нарушений пролиферативной и секреторной трансформации эндометрия могут наблюдаться менструальные расстройства по типу гиперполименореи; иногда возникают ациклические маточные кровотечения. При задержке гнойного содержимого в полости матки развивается клиника пиометры.
Гонорейный сальпингит и сальпингоофорит. Развивается при поражении маточных труб и яичников, часто является двусторонним. Острая фаза гонореи у женщин манифестирует с повышения температуры и озноба, ноющих (иногда схваткообразных) болей внизу живота. При запаивании обоих концов фаллопиевой трубы (маточного и ампулярного) возможно формирование гидросальпинкса, а затем – пиосальпинкса, а в случае перехода воспаления на яичник – пиовара, тубоовариального абсцесса. На фоне обширного воспалительного процесса в малом тазу формируется выраженный спаечный процесс.
Гонорейный пельвиоперитонит. Данная форма гонореи у женщин обусловлена распространением инфекции из маточных труб на брюшину малого таза. Пельвиоперитонит гонококковой этиологии манифестирует бурно: возникают резкие боли в нижней части живота с иррадиацией в эпигастрий и мезогастрий, симптомы мышечной защиты. Температура быстро понимается до фебрильных значений, отмечается рвота, задержка газов и стула. Перитонит развивается редко, поскольку быстрое образование спаек отграничивает воспалительный процесс от брюшной полости.
Осложнения гонореи у женщин
Опасность гонореи заключается не только в высокой степени заразности и многообразии клинических форм, но также в частом развитии осложнений, как у самой женщины, так и у потомства. Так, гонорейный эндометрит часто становится причиной маточной формы бесплодия у женщин, а гонорейный сальпингит и сальпингоофорит - трубного бесплодия и внематочной беременности.
Гонорея беременных может провоцировать самопроизвольный аборт и преждевременные роды; вызывать задержку внутриутробного развития и антенатальную гибель плода, внутриутробное инфицирование плода с развитием гонобленнореи, отита, гонококкового сепсиса новорожденного; послеродовых гнойно-септических осложнений у роженицы.
При диссеминированной гонококковой инфекции может возникать поражение кожи, гонорейный теносиновит, артрит, гепатит, миоперикардит, эндокардит, менингит, пневмония, остеомиелит, сепсис. Бессимптомное протекание гонореи у женщин не гарантирует отсутствие осложнений.
Диагностика гонореи у женщин
Генитальные формы гонореи у женщин обычно диагностируются гинекологом или венерологом, экстрагенитальные могут обнаруживаться стоматологом, отоларингологом, офтальмологом или проктологом. В анамнезе, как правило, присутствуют указания на случайную половую связь или множественные сексуальные контакты. В типичных случаях при осмотре на кресле выявляется истечение лентовидных слизисто-гнойных выделений из наружного зева шейки матки, признаки вульвовагинита. Во время влагалищного исследования может пальпироваться слегка увеличенная, болезненная матка, конгломерат спаянных между собой маточных труб и яичников.
С целью подтверждения диагноза производится забор материала из влагалища, цервикального канала, уретры, прямой кишки, полости рта, конъюнктивы (в зависимости от локализации первичного очага). Тесты лабораторной диагностики включают микроскопию мазков с окраской по Грамму, посев отделяемого на гонококк, исследование соскоба методом ПЦР и ПИФ. Серологические исследования (РИФ, ИФА, РСК) не позволяют дифференцировать ранее перенесенную и текущую гонорею у женщин, поэтому в диагностике обычно не играют решающей роли.
При подозрении на латентную или хроническую гонорею у женщин, когда возбудитель не определяется в соскобах, используют различные методы провокации: химический (смазывание уретры и цервикального канала р-ром протаргола), механический (массаж уретры), биологический (внутримышечное введение пирогенала или гоновакцины), термический (проведение физиопроцедур – озокеритотерапии, парафинотерапии, УВЧ и др.), алиментарный (употребление острой, соленой пищи, алкоголя), физиологический (менструация). После провокации производится трехкратный забор биологического материала: через 24, 48, 72 часа.
Лечение и профилактика гонореи у женщин
При назначении терапии учитывается форма, локализация, острота проявлений гонореи у женщин, наличие сопутствующих инфекций и осложнений. Основу терапии составляет курсовая антибиотикотерапия препаратами пенициллинового, цефалоспоринового, фторхинолонового ряда. При сочетании гонореи с хламидиозом или трихомонозом к терапии подключают метронидазол или доксициклин.
При свежей гонорее у женщин, протекающей с поражением нижних отделов мочеполового тракта, достаточно однократного приема или введения антибиотика (цефтриаксон, азитромицин, ципрофлоксацин, цефиксим). Курс лечения восходящей гонореи или смешанной инфекции удлиняется до 7-10 дней. К лечению хронической гонореи у женщин подключают стимуляторы иммунитета, аутогемотерапию, введение гонококковой вакцины. Местное лечение включает промывание уретры 0,5% р-ром нитрата серебра, промывание влагалища антисептиками (растворами марганцовокислого калия, хлоргексидина, мирамистина). Обязательной мерой является лечение полового партнера. После стихания воспалительного процесса назначаются физиотерапевтические процедуры (УФО, электрофорез, УВЧ).
При осложненных формах гонореи у женщин (тубоовариальном абсцессе, пиосальпинксе и др.) показано хирургическое лечение - удаление придатков. В случае развития пельвиоперитонита необходимо проведение лапаротомии с целью санации брюшной полости. При остром нагноительном процессе в области бартолиниевой железы производят вскрытие абсцесса, промывание и дренирование раны.
При выявлении женщины, больной гонореей, необходимо обследование членов семьи или сексуальных партнеров. В целях личной профилактики рекомендуется использовать презервативы при случайных сексуальных контактах. После незащищенного полового акта следует как можно скорее обратиться в медучреждение для экстренной профилактики ИППП. Обследование на гонорею является обязательной частью программы ведения беременности и ежегодного гинекологического обследования женщин. Большую роль в профилактике гонореи играет санитарно-просветительная работа.
Читайте также:

