Грибковая инфекция вызывающая фарингит
Обновлено: 24.04.2024
Воспалительное заболевание глотки, которое вызвано грибковыми микроорганизмами называют фарингомикоз. Процесс часто распространяется на другие отделы полости рта, поэтому фарингомикоз сочетается с гингивитом, стоматитом, глосситом. Грибы, приводящие к воспалению слизистой оболочки, являются условно патогенными для человека. Патологический процесс развивается только на фоне сниженного иммунитета. Болеют люди практически всех возрастов, но особенно предрасположены к заболеванию дети и пожилые пациенты.
Причины
Фарингомикоз в подавляющем большинстве случаев вызывается дрожжеподобными грибами из рода кандида (молочница полости рта). Иногда возбудителями становятся плесневые грибы (аспергиллы, пенициллины, геотрихумы). Для запуска патологического роста грибов, который приводит к воспалительному процессу, необходимо снижение защитных сил организма. Поэтому, фарингомикоз сопровождает следующие заболевания и состояния:
- длительная антибиотикотерапия;
- сахарный диабет;
- туберкулез;
- болезни обмена веществ (ожирение, патология щитовидной железы);
- онкологические заболевания (на фоне химиотерапии);
- ВИЧ.
Псевдомембранозный фарингомикоз
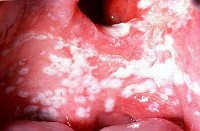
Самый типичный вид заболевания. На слизистой оболочке глотки и соседних органов обнаруживаются белые творожистые налеты с характерным кисловатым запахом. Налеты легко снимаются шпателем и под ними часто можно заметить кровоточащую поверхность.
Катаральный или эритематозный фарингомикоз
Налеты на миндалинах и задней стенке глотки отсутствуют. Слизистая оболочка гладкая, гиперемированная, блестящая.
Гиперпластический фарингомикоз
Налеты уплотняются и сливаются в белые бляшки, которые возвышаются над поверхностью слизистой и с трудом снимаются при осмотре.
Эрозивно-язвенный фарингомикоз
Налеты не наблюдаются, а в местах скопления возбудителя образуются эрозии и язвочки.
Симптомы фарингомикоза
Заболевание начинается так же, как все фарингиты — с неприятных ощущений в горле. Грибковую природу процесса можно заподозрить на основании характерного зуда и жжения. Пациенты жалуются на постоянное першение и сухость во рту. Боль для фарингомикоза очень характерна, она усиливается при глотании и выражена интенсивнее, чем при бактериальной инфекции.
Если процесс сопровождается стоматитом и глосситом (воспалением слизистой оболочки языка), то боль может становиться нестерпимой. Пациенты с трудом проглатывают даже жидкую пищу. Болезненные ощущения распространяются на нижнюю челюсть и околоушную область.
Как любое инфекционное заболевание, фарингомикоз сопровождается общими симптомами:
- повышение температуры тела, которое редко бывает значительным;
- общая слабость, недомогание, головная боль;
- снижение аппетита;
- больные раздражительны, у них нарушается сон (что напрямую связано с жжение и болью в ротоглотке).
Фарингомикоз у ребенка протекает намного тяжелее, чем у взрослого пациента. Это связано с незрелостью иммунной системы, что создает предпосылки для бурного размножения возбудителей и распространению воспаления на соседние органы. У детей фарингомикоз чаще сопровождается стоматитом (болевые ощущения выражены сильнее, прием пищи затруднен, сон маленького пациента нарушен). Поэтому, при первом подозрении на грибковое поражение ротоглотки у ребенка, необходимо немедленное обращение к педиатру или инфекционисту.
Родителей часто интересует вопрос, заразен фарингомикоз или нет (особенно, если в семье не один ребенок). Как говорилось выше, избыточное размножение условно патогенных грибов возможно только при условии снижения иммунитета. Если организм ребенка не ослаблен, а иммунная система в норме, то даже при тесном контакте с больным фарингомикозом, заражение не произойдет.
Другая ситуация — иммунодефицитные пациенты. Возбудители фарингомикоза содержатся в слюне больного. При попадании ее в ослабленный организм вероятность заражения увеличивается.
Диагностика
Диагноз грибкового поражения ротоглотки основан на характерных жалобах пациента, осмотре полости рта и данных лабораторного исследования.
При осмотре изменения слизистой оболочки соответствуют форме заболевания. Если обнаруживается белый творожистый налет, то диагноз фарингомикоза ставится уже на этом этапе. Если картина зева не столь специфична (при катаральном или эрозивно-язвенном процессе), то больному назначаются дополнительные исследования. К ним относятся:
- Исследование налетов, снятых в очаге поражения (микологическое исследование). Анализ проводится оперативно и не требует дорогого оборудования. Под микроскопом в мазке из ротоглотки визуализируются клетки грибов, их споры, псевдомицелий. Для трактовки данного исследования важно помнить, что грибы в норме могут присутствовать на слизистой оболочке полости рта в незначительных количествах.
- Посев содержимого маска на питательную среду. Занимает длительное время. Достоинство метода в том, что с его помощью определяется конкретный вид грибка и его чувствительность к противогрибковым препаратам. Такое исследование показано при хронических процессах, которые трудно поддаются лечению.
- Общий анализ крови и мочи — проводятся всем пациентам при воспалительных заболеваниях.
- Определение сопутствующих заболеваний, которые могут приводить к снижению иммунитета и развитию фарингомикоза (определение глюкозы в крови, определение маркеров ВИЧ, вирусных гепатитов В,С, сифилиса).
- Иммунологическое исследование.
Лечение фарингомикоза
Группа противогрибковых препаратов очень многочисленна и разнообразна. Все они могут применяться для лечения фарингомикоза. При назначении конкретного лекарственного средства необходимо учитывать следующие факторы:
- вид возбудителя;
- стадию процесса (острая или хроническая);
- возраст пациента;
- наличие сопутствующих заболеваний;
- возможные побочные реакции и осложнения.
Профилактика фарингомикоза
Поскольку грибковые заболевания — это удел пациентов со сниженной иммунной системой, то профилактика фарингомикоза сводится к мероприятиям по сохранению здоровья своего иммунитета:
Фарингомикоз (грибковый фарингит) — воспалительное заболевание слизистой оболочки глотки, имеющее грибковую этиологию. Фарингомикоз может иметь псевдомембранозный, эритематозный, гиперпластический и эрозивно-язвенный характер. Его клиническими проявлениями являются першение, ссаднение, жжение, сухость и др. дискомфортные ощущения в горле; усиливающаяся при глотании боль в горле; субфебрилитет, общее недомогание; наличие в горле беловатых или желтоватых налетов. Основу диагностики фарингомикоза составляют микроскопические и культуральные исследования мазков из зева, фарингоскопия, консультации смежных специалистов. Фарингомикоз лечится системным и интрафарингеальным применением противогрибковых препаратов на фоне коррекции имеющихся иммунных и эндокринных нарушений.
МКБ-10
Общие сведения
В современной структуре инфекционных поражений глотки фарингомикоз занимает по разным наблюдениям от 30% до 40%. Специалисты в области клинической отоларингологии говорят о тенденции к увеличению заболеваемости фарингомикозом среди населения. С одинаковой частотой фарингомикоз встречается у лиц различных возрастных групп. У детей преобладают грибковые поражения полости рта. И у детей, и у взрослых фарингомикоз зачастую сочетается с грибковым хейлитом, стоматитом, гингивитом, глосситом. Следует отметить, что фаринкомикоз протекает более тяжело, чем воспалительные поражения глотки другой этиологии. Он может стать причиной грибкового сепсиса или распространенного микоза внутренних органов.

Причины
Фарингомикоз является грибковым заболеванием. В большинстве случаев он обусловлен дрожжеподобными грибами Candida, которые также являются возбудителями генитального кандидоза, молочницы, кандидоза кожи и кандидоза полости рта. Фарингомикоз, вызванный плесневыми грибами (Aspergillus, Geotrichum, Penicillium), встречается лишь в 5% случаев.
Факторы риска
В развитии фарингомикоза первостепенную роль играет снижение иммунитета, которое наблюдается у пациентов с ВИЧ, частыми ОРВИ, туберкулезом, различными эндокринными нарушениями (сахарный диабет, гипотиреоз, ожирение). По этой же причине фарингомикоз может возникнуть на фоне нерациональной, длительно или часто проводимой антибиотикотерапии, лечении глюкокортикостероидами и химиотерапевтическими препаратами. В группу риска также входят пациенты, пользующиеся съемными зубными протезами.
Классификация
В зависимости от клинико-морфологических характеристик наблюдаемых в глотке патологических изменений фарингомикоз подразделяют на 4 формы.
- Псевдомембранозный фарингомикоз характеризуется наличием на поверхности глотки налетов белого, реже желтоватого, цвета.
- Эритематозный, или катаральный, фарингомикоз проявляется возникающими в глотке участками покраснения, имеющими гладкую, как будто лакированную, поверхность.
- Гиперпластическая форма отличается образованием белых бляшек, с трудом отделяемых от расположенного под ними эпителия глотки.
- При эрозивно-язвенном фарингомикозе имеют место эрозии или изъязвления слизистой оболочки глотки, как правило носящие поверхностный характер.
Симптомы фарингомикоза
Клиническая картина фарингомикоза характеризуется обилием достаточно выраженных дискомфортных ощущений в глотке: першение, чувство жжения и ссаднения, ощущение сухости и царапанья в горле. Болевой синдром выражен умеренно и усиливается во время приема пищи, особенно, если она носит раздражающий характер (соленые, перченые блюда). При этом многие пациенты отмечают, что боль отдает в нижнюю челюсть и ухо, на переднюю поверхность шеи. Местные изменения могут сопровождаться шейным лимфаденитом и нарушениями общего состояния: головной болью, подъемом температуры тела до субфебрильных цифр, недомоганием.
Фарингомикоз чаще всего имеет хроническое течение с частыми обострениями (до 10 раз в году). Острая форма фарингомикоза в большинстве случаев трансформируется в хроническую. Этому немало способствует неверная диагностика и не совсем корректное лечение фарингомикоза.
Осложнения
Течение фарингомикоза может осложниться образованием паратонзиллярного или заглоточного абсцесса. В наиболее тяжелых случаях возможна генерализация микотической инфекции с развитием грибкового сепсиса и поражением соматических органов.
Диагностика
Важное значение в диагностике фарингомикоза имеет опрос пациента, в ходе которого врач-отоларинголог должен выяснить, какие заболевания глотки ранее диагностировались, как они протекали и какое проводилось лечение; не получал ли пациент длительный курс кортикостероидов или антибиотиков, не проходил ли он лечение иммуносупрессорными препаратами. Выявление в анамнезе обратившегося пациента данных о проведении иммуносупрессорной терапии или наличии периодически обостряющегося и плохо поддающегося лечению воспалительного заболевания глотки позволяют врачу заподозрить фарингомикоз. Методы подтверждающей диагностики:
- Фарингоскопия. При осмотре глотки отмечается отечность слизистой и налеты на ней. Очаги грибкового поражения располагаются на небных миндалинах и дужках, а также на задней стенке глотки. Они могут распространяться на язык и внутреннюю поверхность щек, слизистую гортани и пищевода (кандидозный эзофагит). Если фарингомикоз вызван грибами рода Candida, то налеты имеют беловатый цвет, творожистую консистенцию и легко снимаются; под ними обнаруживается гиперемированная слизистая, в некоторых случаях — изъязвленные участки, склонные к кровоточивости. Если фарингомикоз обусловлен инвазией плесневых грибов, то налеты на слизистой глотки имеют желтоватый оттенок и снимаются с затруднением.
- Лабораторная диагностика. По результатам визуальных методов исследования не возможно точно судить об этиологии выявленных изменений. Поэтому решающим для подтверждения фарингомикоза является лабораторное выявление грибов в мазках из зева. Скрининговым способом диагностики фарингомикоза является микроскопическое исследование окрашенного и нативного мазка с поверхности миндалин и глотки. При помощи микроскопии возможно выявление грибковых клеток, спор и нитей псевдомицелия. Культуральное исследование налетов и мазков из зева занимает намного больше времени, чем микроскопия, но помогает установить вид грибов и их чувствительность к антимикотическим препаратам.
- Дополнительные исследования и консультации. С целью выявления фоновых состояний организма, послуживших причиной развития фарингомикоза, пациентам назначают консультацию иммунолога и эндокринолога, проводят иммунологические и эндокринологические исследования, клинические анализы, RPR-тест на сифилис, определение сахара крови, анализ крови на ВИЧ и маркеры гепатита В и С.
Дифференциальная диагностика
Фарингомикоз следует дифференцировать от бактериального фарингита, ангины, рака глотки, сифилиса, скарлатины, инфекционного мононуклеоза. Трудности при снятии этих налетов напоминают дифтеритический налет и требуют исключения дифтерии. В некоторых случаях проведение дифференциальной диагностики фарингомикоза требует дополнительной консультации онколога, венеролога, инфекциониста.
Лечение фарингомикоза
Как правило, фарингомикоз лечится сочетанием общего и местного применения антимикотических препаратов. К ним относятся 3 группы препаратов: полиены (нистатин, амфотерицин, леворин), азолы (флуконазол, кетоконазол, итраконазол) и аллиламины (тербинафин). Лечение обострений занимает в среднем 7-14 дней, в состоянии ремиссии проводится противорецидивная терапия. Осложненный фарингомикоз является показанием для госпитализации пациента.
По мнению многих авторов наиболее хорошо в лечении фарингомикоза, вызванного дрожжеподобными грибами, себя зарекомендовал флуконазол. Его назначают приемом 1 раз в сутки и курсом лечения 1-2 недели. При отсутствии эффекта от лечения флуконазолом пациенту назначают другие препараты этой группы. Если фарингомикоз оказывается резистентен к стандартной противогрибковой терапии, то лечение проводят внутривенным введением амфотерицина. В отношении плесневых грибов более эффективны интраконазол и тербинафин.
Местное лечение фарингомикоза осуществляется оксихинолином, мирамистином, клотримазолом, суспензией натамицина. Оно проводится путем обработки задней стенки глотки, эндофаренгиальных инстилляций, промываний небных миндалин.
Терапия фарингомикоза должна сопровождаться коррекцией тех нарушений, которые способствовали его развитию. С этой целью по результатам иммунограммы пациенту назначается соответствующее иммуномодулирующее лечение, по результатам гормональных тестов — терапию эндокринных заболеваний.
Прогноз и профилактика
Своевременное обращение за помощью к врачам и адекватно проведенное лечение обеспечивает благоприятный для излечения фарингомикоза прогноз. При переходе заболевания в хроническую форму прогноз для выздоровления менее благоприятен.
Основными мероприятиями, предупреждающими фарингомикоз, являются рациональная антибиотикотерапия, соблюдение строгих показаний в назначении глюкокортикоидной терапии, поддержание работоспособности иммунной системы, коррекция уровня сахара крови и других эндокринных нарушений.
Тонзиллофарингит – это острый инфекционный процесс, поражающий слизистую оболочку ротоглотки и ее лимфатический аппарат (небные миндалины, лимфоидные гранулы). Сопровождается болевыми ощущениями в горле (особенно при глотании), гиперемией слизистой, налетом на миндалинах, регионарным лимфаденитом, лихорадкой. Диагностика базируется на фарингоскопической картине, данных экспресс-тестов и бакпосева мазка из зева. В лечении используются антибактериальные, противовирусные или противогрибковые препараты, местные антисептики, полоскания горла, ингаляции.
МКБ-10



Общие сведения
Тонзиллофарингит (фаринготонзиллит) – инфекционное воспаление небных миндалин (тонзиллит) и задней глоточной стенки (фарингит). Острый тонзиллофарингит ежегодно переносит около 10% населения, из них большинство (75%) составляют лица моложе 30 лет. У детей до 3-х лет преобладают вирусные ангины и фарингиты, среди дошкольников и подростков – стрептококковые тонзиллофарингиты. Актуальность острых фарингеальных инфекций заключается в опасности развития местных гнойных осложнений, иммуно-опосредованного поражения сердца, суставов, почек.

Причины тонзиллофарингита
Острые инфекции горла могут иметь бактериальную, вирусную, грибковую природу. Этиологическая структура тонзиллофарингитов выглядит следующим образом:
- Бактериальная инфекция. Самый частый микробный возбудитель ‒ β-гемолитический стрептококк группы А (БГСА). Он является причиной 30% фарингеальных воспалений в детской популяции и 10% во взрослой. Реже встречается другая неспецифическая флора (пневмококки, гемофильная палочка, арканобактерии), специфические бактерии (коринебактерии, нейссерии, спирохеты Венсана), атипичные микроорганизмы (хламидии, микоплазмы).
- ОРВИ. Из респираторных вирусов тонзиллофарингиты чаще вызывают аденовирусы, РСВ, коронавирусы, возбудители парагриппа, риновирусы. В меньшем числе случаев этиологическими агентами выступают вирусы Коксаки и Эпштейна-Барр.
- Микотическая инфекция. Более 90% фарингомикозов имеют в своей основе колонизацию ротоглотки дрожжеподобными грибами кандида альбиканс.
- Неифекционные формы. Диффузное воспаление глотки и миндалин может быть связано с аллергией, травмами (инородными телами, хирургическими вмешательствами), воздействием физических факторов (горячего пара, холодного воздуха, химических веществ, ионизирующего излучения).
Источником распространения инфекции выступают клинически здоровые патогеноносители или больные люди, которые выделяют возбудителей во внешнюю среду при разговоре, чихании, кашле. Заражение окружающих в основном происходит воздушно-капельным путем. При контаминации патогенами пищевых продуктов встречается алиментарная передача. Заболеваемость тонзиллофарингитом увеличивается в осенне-зимний период.
Предрасполагающие факторы
Определенную роль в повышении риска заболеваемости тонзиллофарингитом играют дополнительные условия, изменяющие реактивность организма и способствующие быстрому распространению инфекции:
- локальное и общее переохлаждение;
- гиповитаминозы;
- лимфатико-гиперпластический диатез;
- иммунодефициты;
- чрезмерная скученность людей.
Патогенез
При попадании возбудителя в верхние дыхательные пути развивается местный и системный воспалительный ответ. В очаге инвазии происходит повреждение эпителиальных клеток, начинаются процессы альтерации и экссудации. Высвобождение медиаторов воспаления приводит к локальному отеку тканей, полнокровию и лимфостазу. На поверхности миндалин образуется налет. При преодолении локальных защитных барьеров инфекционные агенты распространяются по лимфатическим путям, вызывая реакцию со стороны регионарных лимфоузлов.
В патогенезе стрептококкового тонзиллофарингита, кроме местной инвазии, большую роль играют такие факторы патогенности БГСА, как токсины (стрептолизин, гемолизин, лейкоцидин) и протеазы (стрептокиназа, гиалуронидаза, С5а-пептидаза). Они не только оказывают прямое повреждающее действие на клетки сердца и ЦНС, но и вызывают образование аутоантител, которые разрушают эндотелий сосудов, почек, синовиальные оболочки суставов. Развивается системный инфекционно-воспалительный ответ.

Классификация
Острые инфекции ротоглотки в клинической отоларингологии классифицируют на основании этиологии, локализации и формы воспаления. В зависимости от причины тонзиллофарингиты подразделяются на:
- инфекционные: бактериальные (стрептококковые, нестрептококковые), вирусные, грибковые;
- неинфекционные (аллергические, травматические, термические, химические).
С учетом преимущественной локализации воспаления в том или ином отделе глотки различают тонзиллит, фарингит, тонзиллофарингит. По характеру воспалительной реакции выделяют следующие формы:
- катаральная– поражается только слизистая глотки;
- лакунарная – протекает с вовлечением лакун небных миндалин;
- фолликулярная– в воспаление вовлекаются лимфоидные фолликулы;
- фибринозная – характеризуется наличием пленочного налета, выходящего за границы миндалин;
- флегмонозная – сопровождается абсцедированием паратонзиллярной клетчатки;
- язвенно-пленчатая– отличается появлением эрозивно-язвенных и некротических очагов на миндалинах и задней стенке глотки;
- смешанная.
Симптомы тонзиллофарингита
Ведущим клиническим симптомом при любом фарингеальном воспалении является боль в горле. Ее интенсивность варьирует от дискомфорта (саднения, царапанья, покалывания) до выраженной болезненности, усиливающейся при сглатывании слюны и приеме пищи. Першение в горле и стекающая из носоглотки слизь вызывают покашливание. При образовании налета и пробок в миндалинах появляется неприятный привкус и запах во рту.
Системные проявления тонзиллофарингитов представлены лихорадкой и интоксикационным синдромом: разбитостью, головной болью, ломотой в теле. Иногда пальпируются увеличенные болезненные шейные лимфоузлы. Клиническая картина фарингеальных инфекций, вызванных разными возбудителями, имеет свои характерные отличия.
Отдельные формы тонзиллофарингита
Аденовирусная инфекция представляет собой сочетание фарингита, ринита и конъюнктивита. Лихорадка имеет волнообразный характер. Отмечается шейный и подчелюстной лимфаденит. Отличительным признаком герпетического фарингита служит везикулярная сыпь в области глотки.
Острый стрептококковый тонзиллофарингит сопровождается фебрильной температурой, ознобами, сильной интоксикацией. Глотание затруднено и болезненно. Может иметь место скарлатиноподобная сыпь. Передне-шейные лимфоузлы увеличены. Кашель и ринорея не характерны.
При грибковом тонзиллофарингите на миндалинах и слизистой глотки видны белые или бело-желтые творожистые наслоения, общие симптомы выражены слабо. Микоплазменный фаринготонзиллит в начальном периоде проявляется симптомокомплексом, включающим боль в горле, кашель, головную боль. В дальнейшем развивается бронхит, пневмония.
Осложнения
Вирусные тонзиллофарингиты осложняются присоединением бактериальной флоры, поэтому катаральное воспаление за несколько дней может перейти в гнойное. Стрептококковые инфекции горла дают осложнения на структуры уха (евстахиит, средний отит, мастоидит), носоглотки (гайморит, этмоидит).
При распространении воспаления на окружающую клетчатку развиваются паратонзиллярные и парафарингеальные абсцессы, а при переходе инфекции на клетчатку средостения – медиастинит. Опасным в отношении прогноза является тонзилогенный сепсис.
Диагностика
Диагноз тонзиллофарингита ставит врач-отоларинголог, основываясь на данных клинической картины, орофарингоскопии. Этиологическая принадлежность устанавливается с помощью лабораторных тестов. На амбулаторном приеме проводится:
- Фарингоскопия. При осмотре глотки видна гиперемия небных дужек, миндалин, задней фарингеальной стенки. По характеру налета, высыпаний и элементов на слизистой можно предположительно судить об этиологии тонзиллофарингита.
- Идентификация возбудителя. Забор мазка для культурального исследования производится с миндалин, задней стенки глотки. Для быстрого обнаружения стрептококкового антигена в амбулаторной практике используется стрептатест. При необходимости выполняются вирусологические исследования, ПЦР, ИФА.

Дифференциальная диагностика
При проведении диагностических процедур исключаются другие заболевания, вызывающие видимые изменения и боль в глотке:
- ларингофарингеальный рефлюкс;
- синдром постназального затека;
- агранулоцитарная ангина;
- острый тиреоидит;
- невралгия языкоглоточного нерва;
- рак ротоглотки;
- ангина при лейкозе.
Лечение тонзиллофарингита
Консервативная терапия
Инфекции горла, как правило, не требуют госпитализации, за исключением случаев тяжелой интоксикации и высокого риска осложнений. Больным с тонзиллофарингитом рекомендуется обильное теплое витаминизированное питье, голосовой покой, отказ от грубой, острой, слишком горячей пищи. Назначается системное и местное лечение, включающее:
- Этиотропную терапию. При ОРВИ применяются интерфероны и индукторы интерферона. Тонзоллофарингиты, вызванные БГСА, требуют проведения антибактериальной терапии с использованием β-лактамов, цефалоспоринов, макролидов. При фарингомикозах показана антимикотическая терапия.
- Вспомогательную терапию. Для облегчения лихорадочного состояния и болей в горле рекомендуется прием НПВС. На фоне проводимой системной терапии целесообразно назначение антигистаминных препаратов. При затянувшемся или рецидивирующем тонзиллофарингите возможен прием адаптогенов, витаминов.
- Местные процедуры. Включают полоскание горла фиторастворами, использование оросептиков в виде спреев, пастилок для рассасывания. Рекомендуется прием топических иммуномодуляторов. По показаниям осуществляется промывание миндалин (ручное, на аппарате Тонзиллор).
- Физиотерапия. При отсутствии температуры проводятся лекарственные ингаляции, ОКУФ-терапия, ультрафонофорез на область миндалин. Доказанным саногенным и противовоспалительным эффектом обладает галотерапия.
Хирургическое лечение
К хирургической тактике прибегают при развитии гнойных осложнений. При формировании паратонзиллярного абсцесса производят его широкое рассечение или абсцесстонзиллэктомия. При рецидиврующих тонзиллофарингитах выполняется плановая тонзиллэктомия.
Прогноз и профилактика
Вирусные тонзиллофарингиты у лиц с нормальным иммунитетом редко осложняются и обычно заканчиваются выздоровлением в течение недели. Прогноз стрептококковой инфекции зависит от адекватности лечения и развития системных осложнений. Особую настороженность должны вызывать пациенты с разного рода иммунодефицитами, сахарным диабетом. Профилактика тонзиллофарингита сводится к мерам предупреждения распространения ОРВИ (мытье рук, ношение СИЗ, закаливание, витаминизация), изоляции заболевших, исключению контакта с токсичными и агрессивными веществами.
3. Дифференциальная диагностика и лечение острого тонзиллфарингита. Клинические рекомендации. – 2014.
4. Тонзиллофарингиты. Выбор антибактериальной терапии однозначен?/ Т.И. Геращенко, Бойкова Н.Э.// Медицинский совет. – 2015.

Типичными клиническими проявлениями болезни являются першение в горле, сухость слизистой, болезненность лимфоузлов и незначительное повышение температуры. Для определения возбудителя инфекции и последующей схемы лечения проводится культурное исследование биоматериала (мазка из зева), микроскопический анализ и фарингоскопия.
Лечение кандидозного фарингита осуществляется с помощью системных противогрибковых средств (антимикотиков), препаратов противовоспалительного действия и антипиретиков (жаропонижающих лекарств).
Особенности фарингомикоза
Грибковый фарингит диагностируется примерно в 40% случаев при обращении пациентов к отоларингологу с жалобами на першение и сухость в горле. Инфекционное заболевание достаточно редко развивается самостоятельно.
Как правило, появлению грибковой флоры в слизистой гортаноглотки предшествует вирусный тонзиллит, грипп, ОРВИ и другие простудные заболевания.
В большинстве случаев фарингомикоз вызывают дрожжеподобные (Candida albicans) и плесневые (Aspergillus glaucus) грибки. Развитию болезнетворной флоры способствуют такие провоцирующие факторы:
- злоупотребление лекарствами – кортикостероидами, антибиотиками, цитостатиками;
- пагубные привычки – табакокурение, злоупотребление алкоголем, употребление чрезмерного количества углеводной пищи;
- общие заболевания – туберкулез, сахарный диабет, гипотиреоз;
- обострение хронических болезней – гнойного тонзиллита, бактериального фарингита и т.д.
Опасность грибкового фарингита заключается в том, что при прогрессировании патогенной флоры может развиться микоз внутренних органов или сепсис.
Формы фарингомикоза
Симптомы грибка в горле неспецифичны и определяются характером протекания патологических процессов в органах дыхания. Если вовремя не диагностировать кандидозный фарингит, воспаление приобретет вялотекущее течение. В связи с этим выделяют две формы ЛОР-заболевания – острую и хроническую.
Вне зависимости от интенсивности протекания воспалительных реакций, грибковая флора локализуется преимущественно на задней стенке глотки, небных дужках и гландах. При прогрессировании инфекции в патологические процессы вовлекаются гортань, пищевод, носовая полость, трахея, бронхи и т.д. Следует отметить, что грибок горла может стать причиной образования абсцесса в околоминдаликовой области.
Плесневые грибки выделяют ядовитые вещества, провоцирующие нагноения в слизистых оболочках. При загнивании тканей клетки-защитники (лейкоциты) устремляются в очаги воспаления и образуют вокруг пораженной области что-то наподобие кокона из гранулезной ткани. Заключенный в капсулу гнойный экссудат со временем увеличивается в размерах. При самопроизвольном вскрытии абсцесса часть патологического содержимого может проникнуть вглубь мягких тканей и спровоцировать еще большее воспаление и, как следствие, стеноз гортани.
Стеноз гортани характеризуется критическим сужением просвета воздухоносных каналов, что препятствует проникновению воздуха в трахею и легкие.
Общие симптомы
Каковы основные симптомы грибка в горле? Клинические проявления кандидозного фарингита выражены достаточно ярко, за исключением болевого синдрома. При грибковом поражении ЛОР-органов больные жалуются на умеренные боли в голове и глотке, которые незначительно усиливаются при глотании слюны или во время приема пищи.
Симптоматическая картина фарингомикоза:

- повышение температуры (до 38,5°C);
- жжение и саднение в горле;
- ощущение инородного тела в районе кадыка;
- сухость слизистых гортаноглотки;
- затрудненное глотание;
- умеренные головные боли.
При прогрессировании инфекции боль в горле может иррадиировать в нижнюю челюсть или шею, что свидетельствует об инфицировании регионарных лимфоузлов. Из-за отравления организма метаболитами плесневых и дрожжеподобных грибков у пациентов часто снижается аппетит, возникают проблемы со сном, болит живот и появляется тошнота.
Кандидозный фарингит при несвоевременном лечении часто осложняется поражением соматических органов, а иногда и заражением крови.
У маленьких детей фарингомикоз протекает значительно тяжелее, чем у взрослых. Кандидозное заболевание горла часто осложняется микозом ротовой полости. Характерный белый налет образуется не только на задней стенке глотки или гландах, но и на внутренней поверхности щек. Грудные дети отказываются от питания, так как грудное молоко еще больше раздражает слизистую и усиливает дискомфортные ощущения в дыхательных путях.
Местные симптомы
В случае появления дискомфортных ощущений при глотании, нужно самостоятельно осмотреть горло. Местные симптомы грибка в горле определяются возбудителем инфекции. Характер белого налета на небных миндалинах, стенках глотки и небных дужках и выраженность симптоматики зависит от того, какой именно грибок стал причиной воспаления слизистой.
При грибковом заболевании, спровоцированном дрожжеподобными грибками рода Candida, отмечается умеренная гиперемия (покраснение) слизистых оболочек. К классическим проявлениям кандидозного фарингита относят:
- покраснение и отечность небных дужек;
- образование белого налета на стенках горла;
- незначительное увеличение гланд;
- болезненность подчелюстных лимфоузлов.
По внешнему виду белый налет на стенках гортаноглотки может отличаться. У одних пациентов он может быть творожистым, а у других – пористым. При кандидозном воспалении ЛОР-органов налет легко снимается с помощью медицинского шпателя. Очищенные от грибковой флоры участки слизистой могут кровоточить или покрываться небольшими язвами.
В случае развития плесневого грибка в горле налет имеет желтоватый оттенок. Он практически не отделяется от слизистой и локализуется преимущественно на задней стенке горла. Болевой синдром выражен значительно ярче, чем при кандидозном фарингите. Навязчивые боли в горле со временем начинают иррадиировать в ухо на стороне поражения или шею.
Если не лечить фарингомикоз, в местах появления налета образуются язвенно-некротические участки, которые можно будет удалить только хирургическим путем.
Спутники фарингомикоза
При генерализации патологических процессов споры грибков могут проникать в ротовую полость, вызывая местные осложнения. Кандидозное поражение слизистой рта и лимфатических узлов – частые спутники фарингомикоза. К наиболее распространенным местным осложнениям грибкового фарингита относятся:
- кандидомикотический ангулит (заеды) – инфекционное поражение слизистой ротовой полости и кожи в уголках губ; заболевание характеризуется образованием ярко-красных эрозий, окруженных шелушащейся кожей;
- шейный лимфаденит – гнойное воспаление шейных и подчелюстных лимфатических узлов, вызывающее боли при повороте головы, разговоре и пальпации;
- кандидозный хейлоз – грибковое поражение кожи в уголках рта, сопровождающееся образованием трещинок; патология развивается в том случае, если инфицированная спорами грибков слюна попадает на кожные покровы.
У разных пациентов симптомы фарингомикоза могут значительно отличаться. В частности у детей и беременных женщин кандидозное воспаление горла протекает в более тяжелой форме.
При отсутствии адекватного лечения у них нередко возникают местные осложнения, в особенности заеды вокруг рта. Если вовремя не диагностировать заболевание и не провести антимикотическую терапию, инфекция может распространиться на кожные покровы и спровоцировать развитие фурункулеза.
Классификация фарингомикоза
Кандидозному фарингиту очень часто сопутствуют другие инфекционные заболевания. Примерно в 43% случаев у больных попутно диагностируют риносинусит, ларингит, бронхит, тонзиллит, грипп и т.д. В зависимости от клинико-морфологических проявлений грибкового воспаления ЛОР-органов, выделяют 4 типа фарингомикоза:
Грибковая флора может поражать гортань и голосовые связки, провоцируя развитие кандидозного ларингита. В связи с интоксикацией организма и, соответственно, возникновением аллергических реакций, слизистые дыхательных путей сильно отекают. Сужение просвета в горле приводит к затруднению дыхания, вследствие чего пациенты начинают жаловаться на быструю утомляемость, плохой сон, головокружение и т.д.
Фарингомикоз у детей
Невысокая реактивность организма – одна из ключевых причин развития фарингомикоза у детей. Практическое отсутствие в организме антител против грибков, стимулирует размножение условно-патогенных микроорганизмов. В большинстве случаев развитию болезни способствуют авитаминоз, в частности недостаток в организме витамина В2 (лактофлавина).
Как правило, грибковое заболевание протекает тяжело и осложнениями, если возбудителем инфекции стали плесневые грибки. К основным проявлениям фарингомикоза у детей относят:
- затрудненное глотание;
- вялость и сонливость;
- головные боли;
- першение в горле;
- отсутствие аппетита;
- боли в животе;
- жидкий стул;
- субфебрилитет.
Важно! Большинство антимикотиков содержат в себе компоненты, вызывающие у детей отравление, поэтому подбором подходящих лекарств должен заниматься только специалист.
При обнаружении хотя бы нескольких патологических симптомов нужно показать ребенка педиатру. Лечение детей дошкольного возраста должно проводиться только под наблюдением специалиста. Если заболеванию сопутствуют еще какие-то патологии, в частности кандидозный ларингит, глоссит или тонзиллит, больного госпитализируют.
Московский научно-практический центр оториноларингологии им. Л.И. Свержевского Департамента здравоохранения Москвы
Московский научно-практический центр оториноларингологии им. Л.И. Свержевского Департамента здравоохранения Москвы
Московский городской центр профилактики и борьбы со СПИДом
Московский научно-практический центр оториноларингологии им. Л.И. Свержевского Департамента здравоохранения Москвы, Россия, 117152
Московский научно-практический центр оториноларингологии Департамента здравоохранения Москвы
Роль микобиоты при хроническим фарингите
Журнал: Вестник оториноларингологии. 2018;83(3): 61‑64
Представлены современные подходы к диагностике и лечению грибкового поражения глотки, рассмотрены основные методы диагностики ФМ и его клинические проявления на основании анализа проведенных исследований в период 2012—2016 гг. Среди 3 465 пациентов с хронической воспалительной патологией глотки, обратившихся в клинические отделения Института, грибковое поражение установлено у 861 (25%) больного от всех больных с хронической воспалительной патологией глотки. Наиболее часто выявляется эритематозно-атрофическая форма хронического фарингита — 2059 пациентов, у 1406 больных была диагностирована гипертрофическая форма фарингита. При этом среди пациентов с эритематозно-атрофической формой грибковое заболевание диагностировано у 403 (19,5%) пациентов, тогда как среди больных гипертрофическими формами фарингита (псевдомембранозной, гиперпластической (гранулематозной) и эрозивно-язвенной) — у 458 (32,5%) пациентов. Основными возбудителями при грибковом фарингите являются дрожжеподобные грибы рода Candida, их доля достигает 97—99% наблюдений. Представлены разработанные современные схемы лечения ФМ.
Московский научно-практический центр оториноларингологии им. Л.И. Свержевского Департамента здравоохранения Москвы
Московский научно-практический центр оториноларингологии им. Л.И. Свержевского Департамента здравоохранения Москвы
Московский городской центр профилактики и борьбы со СПИДом
Московский научно-практический центр оториноларингологии им. Л.И. Свержевского Департамента здравоохранения Москвы, Россия, 117152
Московский научно-практический центр оториноларингологии Департамента здравоохранения Москвы
Хронический фарингит на сегодняшний день является наиболее распространенной ЛОР-патологией, доля которой среди хронических заболеваний верхних дыхательных путей у взрослых составляет от 20 до 58% [1, 2].
Несмотря на то, что лимфоидная ткань глотки является важным иммунокомпетентным комплексом, обеспечивающим противоинфекционную защиту верхних дыхательных путей, в ряде случаев происходит угнетение ее функций с прогредиентным формированием физиологической несостоятельности [3—5].
К основным факторам, приводящим к нарушениям барьерной функции, относится высокая нагрузка вирусными антигенами, являющаяся причиной дегрессии локального неспецифического иммунитета [4, 5]. К таким инфектам относятся аденовирусы, респираторно-синцитиальный вирус, вирусы ЕСНО, Коксаки, Эпштейна—Барр [2].
На фоне вирусной инфекции возникают отек и инфильтрация эпителия глотки, способствующие изменению целостности эпителиального барьера, что приводит к нарушению микробиоценоза глотки. При этом происходит активация как условно-патогенной, так и патогенной биоты, являющейся источником поддержания воспалительного процесса [6, 7].
Несмотря на многочисленные исследования, в настоящее время практически отсутствуют объективные данные об этиологической роли микобиоты в формировании хронического воспаления глотки.
Частота фарингомикоза (ФМ) за последние 10 лет резко возросла и составляет 30—45% в структуре инфекционных поражений глотки и миндалин. Рост числа больных с этой патологией обусловлен существенным увеличением факторов риска их развития, среди которых ведущие позиции занимают ятрогенные иммунодефицитные состояния, возникающие вследствие массивной антибактериальной терапии, длительного использования глюкокортикостероидных и иммуносупрессивных препаратов, при онкологических заболеваниях, болезнях крови, ВИЧ-инфекции, эндокринопатиях. При этом создаются оптимальные предпосылки для развития ФМ, возбудителями которого являются оппортунистические грибы, сапрофитирующие как на слизистой оболочке ротоглотки, так и в окружающей среде.
В детском возрасте заболеваемость ФМ высока. Особенно распространенным является кандидоз слизистой оболочки полости рта у новорожденных. Возникновение кандидоза связано с имперфективным иммунитетом у новорожденных к воздействию микотической инфекции. ФМ часто болеют и дети старшего возраста. У многих из них возникновение заболевания связано с инфицированием микобиотой в раннем возрасте и неполной элиминацией очага инфекции [8—11].
Микоз глотки диагностируется у взрослого населения от 16 до 70 лет, чаще в возрастной группе 55 — 65 лет, а в отдельных случаях и в более старшем возрасте [12].
В немногочисленных работах отечественных и зарубежных авторов отмечено, что удельный вес микобиоты в этиологии хронического воспаления глотки может составлять от 15 до 75. Установлено, что слизистая оболочка глотки может быть контаминирована как дрожжеподобными грибами рода Candida (C. albicans, C. tropicalis, C. parapsilosis), так и плесневыми грибами рода Aspergillus (Aspergillus spp.) [8, 9, 11].
Однако единичные исследования не позволяют получить полного представления об эпидемиологической картине интразональности данной патологии.
Проблема ФМ в настоящее время не теряет своей актуальности и приобретает важное социальное и экономическое значение не только вследствие все более широкого распространения, но также и потому, что грибковое поражение ротоглотки протекает тяжелее, чем другие воспалительные процессы той же локализации и может явиться первичным очагом диссеминированного висцерального микоза или причиной грибкового сепсиса. Недостаточно изученными остаются вопросы терапии ФМ.
По клиническому течению выделяют две формы ФМ— острую и хроническую. Во многих случаях острый процесс трансформируется в хронический вследствие погрешностей в диагностике и нерационального лечения. Диагноз грибкового заболевания глотки, как и любого другого инфекционного заболевания, устанавливается только на основании комплексных лабораторных микологических методов исследований. Клиническая картина заболевания, соответствующая грибковому поражению, как бы она ни была характерна, не является основанием для постановки окончательного диагноза микоза.
Пациенты и методы
Диагноз грибкового заболевания устанавливали на основании комплексного обследования, включавшего в себя не только фарингоскопию с применением операционного микроскопа и эндоскопов, но и специальных микологических исследований. Всем пациентам проводили микробиологическое исследование патологического отделяемого со слизистой оболочки глотки. Выполняли микроскопию мазков-отпечатков, окрашенных по Граму и калькофлуором белым, посевы на среду Сабуро и хромогенный агар, с последующей видовой идентификацией и определением чувствительности к фунгицидным препаратам [10, 13, 14].
Посев материала осуществляли стандартными методами. Виды дрожжеподобных грибов рода Candida определяли по росту колоний на хромогенном агаре, видовую идентификацию плесневых грибов проводили по протоколу MI 38 [13].
Критериями постановки диагноза явилось сочетание следующих признаков:
1) наличие характерной клинической картины;
2) наличие элементов гриба при микроскопии отделяемого;
3) рост гриба на элективных питательных средах.
За период с 2012 по 2016 г. по описанной схеме нами обследованы 3465 больных с хроническими воспалительными заболеваниями ротоглотки в возрасте от 16 до 86 лет. Из них 2 507 женщин и 958 мужчин.
Результаты и обсуждение
В результате обследования 3465 больных микотическая этиология заболевания выявлена у 861 (25%) больного, из них 564 женщин и 297 мужчин.
Наиболее часто встречались пациенты с эритематозно-атрофической формой хронического фарингита — 2059 пациентов, у 1406 больных была диагностирована гипертрофическая форма фарингита. При этом среди пациентов с эритематозно-атрофической формой грибковое заболевание диагностировано у 403 (19,5%) пациентов, тогда как среди больных гипертрофическими формами фарингита (псевдомембранозной, гиперпластической (гранулематозной) и эрозивно-язвенной) — у 458 (32,5%) пациентов.
Среди 3465 больных хроническим фарингитом 1305 перенесли тонзиллэктомию. При этом среди больных ФМ (861 пациент) их доля составила 60% (519 пациентов); клиническими формами были псевдомембранозная, гиперпластическая (гранулематозная), эритематозно-атрофическая и эрозивно-язвенная.
При культуральной диагностике установлено, что возбудителями ФМ у 857 (99,5) пациентов являлись дрожжеподобные грибы рода Candida, у 4 (0,5%) больных — плесневые грибы рода Aspergillus.
Лечение следует начинать с элиминации возбудителя. Коррекция общих и местных предрасполагающих факторов проводится параллельно либо вторым этапом.
Основными возбудителями при грибковом фарингите являются дрожжеподобные грибы рода Candida, их доля достигает 97—99% наблюдений.
Терапия может быть местной и/или системной. При проведении лечения необходимо учитывать предшествующие эпизоды грибкового поражения и лечения фунгицидами.
Традиционно лечение ФМ начинают с применения местных форм фунгицидных препаратов. К ним относятся водные суспензии полиеновых антимикотиков и производные имидазола, назначаемые в виде аэрозолей, растворов, капель, жевательных таблеток.
Существующие полиеновые антимикотики местного действия — нистатин, леворин, натамицин, амфотерицин, к сожалению, представлены в формах, не приспособленных для нанесения на слизистую оболочку полости рта и глотки, поэтому врачу и пациенту необходимо адаптировать их самостоятельно.
Необходимо объяснить пациенту, что любой препарат для местного лечения должен максимально долго находиться в полости рта. Разжеванная после еды таблетка нистатина в виде кашицы должна находиться в полости рта несколько минут. Можно приготовить суспензию нистатина, для чего таблетку разминают и смешивают с небольшим объемом воды.
Для полости рта широко используют клотримазол в виде раствора для аппликаций. Клотримазол является местнодействующим противогрибковым средством из группы производных имидазола. Фармакологическое действие клотримазола — антибактериальное, противопротозойное, трихомонацидное, противогрибковое широкого спектра.
Действие клотримазола связано с нарушением синтеза эргостерола, являющегося составной частью клеточной мембраны грибов, что приводит к изменению проницаемости мембраны гриба, способствует выходу из клетки калия, внутриклеточных соединений фосфора и распаду клеточных нуклеиновых кислот. Клотримазол ингибирует синтез триглицеридов и фосфолипидов, снижает активность окислительных и пероксидазных ферментов, в результате чего внутриклеточная концентрация перекиси водорода повышается до токсического уровня, что способствует разрушению клеточных органелл и приводит к некрозу клетки. В зависимости от концентрации препарат проявляет фунгицидный или фунгистатический эффект, ингибирует трансформацию бластоспор C. albicans в инвазивную мицелиальную форму [15, 16].
In vitro клотримазол имеет широкий спектр действия, охватывающий почти все патогенные грибы, являющиеся причиной инфекции у людей. Клотримазол практически не оказывает резорбтивного (системного) действия. Единственным вариантом клотримазола для нанесения на слизистую оболочку полости рта и глотки на отечественном рынке является препарат кандид.
Также возможно применение растворов антисептиков и красителей, однако эти препараты уступают по эффективности антимикотикам, их непрерывное использование вызывает раздражение слизистой оболочки, к ним быстро развивается устойчивость возбудителей Ф.М. Поэтому местные антисептики рекомендовано чередовать каждую неделю. Растворы антисептиков нельзя проглатывать в отличие от растворов антимикотиков.
В целом лечение обострения ФМ составляет в среднем 2—3 нед и должно продолжаться в течение 1 нед после стихания жалоб и клинических признаков заболевания.
При проведении лечения учитывали предшествующие эпизоды грибкового поражения и лечения антимикотиками. При местном лечении использовали водную суспензию нистатина 10 000 ЕД/мл в виде полосканий 20 мл раствора 4—5 раза в день в течение 14 дней или наносили в виде аппликаций на слизистую оболочку полости рта и глотки путем смазывания; самостоятельная обработка пациентом пораженных участков слизистой оболочки раствором клотримазола — 4—5 капель раствора 4—5 раз в день после еды. Продолжительность лечения составила 14 дней. Раствор клотримазола оказался предпочтительнее из-за отсутствия резистентности к нему выделенных грибов и удобству применения.
При проведении системной терапии мы использовали флуконазол, назначая его курсами в дозе 50 и 100 мг в сутки в течение 14 дней (в зависимости от тяжести процесса).
Помимо местной и системной терапии, мы рекомендовали пациентам проведение профилактических мероприятий, направленных на устранение факторов, провоцировавших развитие ФМ.
Так, пациентам, страдающим бронхиальной астмой и применяющим ингаляционные глюкокортикостериоды, мы рекомендовали тщательное полоскание глотки щелочно-солевыми растворами (например, столовые минеральные воды). Грибы рода Candida обладают способностью к образованию биопленки на поверхности различных материалов, поэтому всем пациентам, использующим съемные зубные протезы, мы рекомендовали проводить тщательную их обработку.
Для профилактики и коррекции дисбиотических изменений микробного пейзажа глотки мы применяли пробиотические комплексы на основе стрептококков и лактобактерий (лородент, йогулакт).
В результате проведенного лечения после одного курса местной терапии удалость достичь излечения у 787 (91,4%) больных. У 240 из них грибковое поражение рецидивировало в сроки от 45 до 60 дней по окончании курса лечения. После проведения повторных курсов системной и местной противогрибковой терапии и применения пробиотических комплексов излечение достигнуто у 850 (98,7%) больных.
Заключение
На основании проведенного исследования можно говорить о большом этиологическом значении грибов рода Candida при хронических воспалительных заболеваниях ротоглотки.
При подозрении на ФМ лечение следует начинать в момент выявления заболевания, назначая местное лечение антисептиками. Коррекцию проводимого лечения необходимо проводить под микробиологическим контролем, с обязательным определением не только вида возбудителя, но и его чувствительности к противогрибковым препаратам. При этом, наряду с применением местных и системных противогрибковых препаратов, необходимо назначение таким пациентам пробиотических комплексов резидентных стрептококков и лактобактерий.
При соблюдении перечисленных условий отмечается высокая эффективность терапии ФМ — излечение наступает у 97% больных, однако больные ФМ нуждаются в динамическом диспансерном наблюдении.
Читайте также:

