Хирургические инфекции кожи и мягких тканей у детей и взрослых
Обновлено: 22.04.2024
Хирургические инфекции кожи и мягких тканей всегда рассматривались как ведущая патология в структуре первичной обращаемости хирургических больных. Ежегодно в поликлиниках России лечатся более 2 млн. больных с гнойно-воспалительными заболеваниями, трудопотери от которых составляют свыше 15 млн. рабочих дней.
ЭПИДЕМИОЛОГИЯ
Официальная статистика, отражающая процентное соотношение различных гнойно-воспалительных заболеваний кожи и мягких тканей, с которыми больные обращаются в поликлиники, а также связанных с ними трудопотерь, приведена в таблице 1.
Добавим, что в хирургических стационарах России на долю больных с гнойными заболеваниями кожи и мягких тканей приходится 14–15%. Из них 38,7% составляют пациенты с гнойными заболеваниями кожи и подкожной клетчатки, 7,5% – с постинъекционными флегмонами, 13% – с панарициями и флегмонами кисти, 10% – с гнойными маститами, 8,3% – с остеомиелитом и артритами, 22,6% – с прочими гнойно-воспалительными заболеваниями.

В силу этих причин официальные сведения о структуре амбулаторных гнойно-воспалительных заболеваний (фурункулы, карбункулы, нагноившиеся липомы, атеромы, гидрадениты и др.), а также длительно незаживающих ран (пролежни, трофические венозные, артериальные, лучевые язвы, послеоперационные раны) выглядят не слишком убедительно. Вряд ли можно согласиться, что их удельный вес невелик. Но главное то, что год от года число пациентов с этими патологиями растет, поскольку зачастую применяются недостаточно действенные методы лечения ран травматического происхождения, не ведется полноценный учет больных с варикозным расширением подкожных вен нижних конечностей. Операции на пораженных венах проводятся несвоевременно, увеличивается количество хирургических вмешательств у крайне тяжелых пациентов, которые в послеоперационном периоде вынуждены длительно находиться в постели при отсутствии эффективных мер по профилактике пролежней.
ЭТИОЛОГИЯ И КЛАССИФИКАЦИЯ
В связи с существованием множества классификаций и терминологических несоответствий в нашей стране предложена объединенная классификация инфекций кожи и мягких тканей с учетом различных критериев (табл. 2).
В реальной амбулаторной практике врачам часто приходится иметь дело с пролежнями, трофическими язвами и локальными острыми гнойными заболеваниями кожи и мягких тканей. На них мы и остановимся подробнее.
Пролежни
Пролежни возникают в результате длительного сдавления выступающих анатомических точек тела (крестец, копчик, лопатки, позвоночник, локти, лодыжки, мыщелки большого и малого вертелов и др.) у лежачих, ослабленных больных. Они могут формироваться при сдавлении тканей фиксирующей шиной, гипсовой повязкой, фрагментами дистракционного аппарата наружного остеосинтеза, протезом, корсетом, трахеостомической трубкой, сосудистыми катетерами, зубными протезами.
С учетом распространенности воспалительного процесса на различные анатомические структуры классификация пролежней включает 4 степени (табл. 3).

Возбудителями тяжелых гнойных процессов в области пролежней экзогенного происхождения бывают, как правило, госпитальные штаммы аэробных и анаэробных микроорганизмов:
- • грамположительные – S. аureus (MRSA до 60%), S. еpidermidis, S. pyogenes, Enterococcus spp.;
- • грамотрицательные – Enterobacteriaceae (E.coli, Kl. pneumoniae), Acinetobacter baumanii, P. aeruginosa;
- • анаэробные – Bacteroides spp., Prevotella melaninogenica.
Трофические язвы
В нашей стране около 3 млн. человек страдают трофическими язвами венозной этиологии. Нередко на амбулаторный прием к хирургу приходят больные трофическими язвами, возникшими при тяжелом течении периферического облитерирующего атеросклероза, вследствие диабетической микроангиопатии и нейропатии, на фоне повреждения позвоночника или периферических нервов.
У больных, страдающих злокачественной артериальной гипертонией (синдром Марторелла), также возникают обширные трофические язвы из-за ангиоспазма и амилоидоза сосудов микроциркуляторного русла.
Большую сложность в плане выбора необходимого комплексного лечения представляют больные, у которых трофические яз.
Категории МКБ: Абсцесс кожи, фурункул и карбункул (L02), Гидраденит гнойный (L73.2), Другие болезни кожи и подкожной клетчатки, не классифицированные в других рубриках (L98), Другие болезни кожи и подкожной клетчатки, связанные с излучением (L59), Инсулиннеозависимый сахарный диабет с множественными осложнениями (E11.7), Инсулинозависимый сахарный диабет с множественными осложнениями (E10.7), Миозит (M60), Пилонидальная киста (L05), Рожа (A46), Фибробластические нарушения (M72), Флегмона (L03)
Общая информация
Краткое описание
Приложение к приказу
Министерства здравоохранения 28.06.2013 №749
КЛИНИЧЕСКИМ ПРОТОКОЛ
диагностики и лечения пациентов с хирургической инфекцией кожи и
мягких тканей в амбулаторных условиях
1. Настоящий клинический протокол диагностики и лечения пациентов с хирургической инфекцией кожи и мягких тканей определяет требования для оказания медицинской помощи населению в амбулаторных условиях районных, областных и республиканских организаций здравоохранения Республики Беларусь.
Возрастная категория: взрослое население.
1.1. Инфекции кожи и мягких тканей являются самостоятельными заболеваниями или возникают вторично на фоне хирургической инфекции другой локализации, а также повреждения кожи и мягких тканей экзогенными физическими, химическими или биологическими факторами, и обусловлены инвазией широкого спектра микробных агентов. С этиологической точки зрения инфекции кожи и мягких тканей носят преимущественно бактериальный характер, имея во многих случаях полимикробную природу. В качестве этиологических факторов чаще всего выступают Staphylococcus aureus, Streptococcus spp. (Streptococcus pyogenes и в меньшей степени - стрептококки групп В, С и G), энтеробактерии и анаэробные микроорганизмы (Bacteroides группы fragilis и Clostridium spp.). S. aureus является наиболее часто встречаемым возбудителем хирургической инфекции кожи и мягких тканей.
1.2. Цель данных протоколов — повысить эффективность лечения пациентов с хирургической инфекцией кожи и мягких тканей в амбулаторных условиях для оказания медицинской помощи путём оптимизации и рационального использования антимикробных препаратов (с учётом современного состояния чувствительности/устойчивости основных возбудителей инфекции), а также систематизации и рационального использования мероприятий хирургического и общеврачебного плана.
Рост удельного веса в этиологической структуре инфекционной хирургической патологии антибиотикорезистентных штаммов грамотрица- тельной и грамположительной флоры отражает как общую тенденцию эволюции микроорганизмов, так и является следствием нерационального использования антибактериальных препаратов.
Классификация
2. С учётом ряда критериев (первичные и вторичные инфекции, неосложнённые и осложнённые, острые и хронические; локальные и распространённые и т.д.) существуют различные классификации инфекций кожи и мягких тканей. Для практического применения используется классификация Achrencholz D.H. (1991 г.), которая учитывает (таблица 1)4 уровня поражения мягких тканей и локализации гнойно-инфекционного процесса:
а) 1 уровень - кожа;
б) 2 уровень - подкожная клетчатка;
в) 3 уровень - поверхностная фасция;
г) 4 уровень - мышцы и глубокие фасциальные структуры.
| Вид инфекции | Течение заболевания | Уровень поражения и локализация | Наименование нозологических форм заболеваний (шифр по МКБ-10) |
| 1 | 2 | 3 | 4 |
| Первичные | Неосложненные инфекции | 1 уровень кожа | Фурункул (L02) Фурункулёз (L02) Рожа (А46) |
| 2 уровень подкожная клетчатка | Карбункул (L02) Г идраденит гнойный (L73.2) Неосложнённые абсцессы (L02) |
| 1 | 2 | 3 | 4 |
| Нагноившиеся кисты кожи и подкожной клетчатки (L05) Целлюлит (L98) Флегмона (L03) | |||
| Осложненные инфекции | 2 уровень подкожная клетчатка | Некротический целлюлит ((L98) | |
| 3 уровень поверхностная фасция | Некротический фасциит (М72) | ||
| 4 уровень мышцы и глубокие фасциальные структуры | Пиомиозит (М60) Мионекроз (М60) | ||
| Вторичные | Осложненные инфекции | все уровни (кожа, подкожная клетчатка, поверхностная фасция, мышцы и глубокие фасциальные структуры) | Инфицированные укусы Инфицированные послеоперационные раны Синдром диабетической стопы (Е10.7, Е11.7) Трофические язвы (L98) Пролежни Инфицированные ожоговые раны (L59) |
Хирургические инфекции кожи и мягких тканей по происхождению и пути распространения могут быть первичные и вторичные.
Первичные инфекции являются самостоятельными заболеваниями, вторичные являются результатом другого заболевания. Хирургическую инфекцию можно разделить на неосложнённые и осложнённые формы. Осложнённые инфекции при прогрессировании распространяются на ткани, которые первично не были вовлечены в инфекционный процесс.
По глубине поражения осложнённые инфекции представлены следующими клиническими формами:
2.1. Некротический целлюлит - некротическое поражение кожи и подкожной клетчатки (кожа с некротическими изменениями тёмного цвета, отсутствие чувствительности, клетчатка серого цвета, отёчная, с очагами гнойного пропитывания);
2.2. Некротический фасциит - некротическое поражение фасциальных образований (фасция серого цвета с очагами лизиса, пропитана серозно-гнойным экссудатом, слоится, отделяется от прилежащих тканей);
2.3. Пиомиозит (разнокалиберные абсцессы в толще крупных поперечнополосатых мышц, расслоение мышц серозно-гнойным экссудатом);
2.4. Мионекроз (некротические изменения мышечной ткани).
К осложнённым инфекциям относят вторичные инфекции, возникающие на фоне:
травматических, укушенных, послеоперационных инфицированных ран;
синдрома диабетической стопы;
пролежней;
трофических язв;
ожоговых ран.
При формулировании диагноза в ряде нозологических форм необходимо применять классификационные признаки, касающиеся этиологии заболевания, клинической формы, тяжести и характера течения, наличия осложнений и др.
Диагностика
Лечение
Инфекции кожи и мягких тканей: причины, диагностика, лечение, профилактика
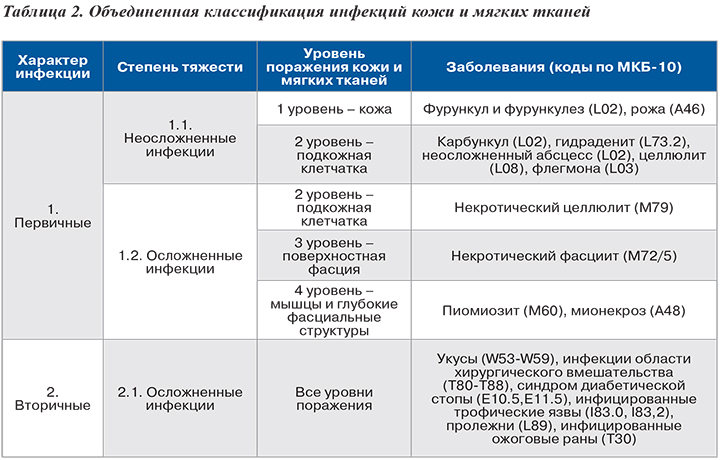
Бактериальные инфекции кожи. Передача кожных инфекций осуществляется посредством контактного механизма. Заболевания быстро распространяются в местах скопления людей и в условиях антисанитарии. Возбудителями кожных инфекций могут быть многие микроорганизмы. Наиболее распространены Staphylococcus aureus и Streptococcus pyogenes.
Бактерии возбудители инфекций кожи и мягких тканей:
- S. aureus: импетиго, фурункулёз, невскрывающийся фурункул, токсический эпидермальный некролиз, острая паронихия
- S. pyogenes: целлюлит, рожа, импетиго
- С. diphtheriae: дифтерия (кожная форма)
- М. tuberculosis: волчанка обыкновенная
- М. marinum: хронические язвенные поражения кожи
- М. ulcerans: деструктивные язвы (язва Бурули)
- С. minutissimum: эритразма
- Pseudomonas aeruginosa: колонизация ожогов
- Erysipelothrix rhusiopathiae: эризипелоид
При целлюлите, вызванном S. pyogenes, S. aureus, Pasteurella multocida, реже вибрионами, обитающими в морской воде, и грамотрицательными бациллами, происходит поражение всех слоев кожи. Микроорганизмы проникают в организм человека через повреждённые участки кожи, раны и места укусов насекомых. Эмпирическое лечение флуклоксациллином необходимо начинать до получения результатов бактериологического исследования. В тяжёлых случаях применяют внутривенные антибактериальные препараты (бензилпенициллин и флуклоксациллин).
Некротизирующий фасцит — быстро прогрессирующая инфекция, поражающая также кожу и подкожную клетчатку. Заболевание развивается в результате микст-инфекции, вызванной аэробными и анаэробными микроорганизмами, а также вследствие моноинфекции S. pyogenes. Болезнь быстро прогрессирует и может привести к смерти пациента за очень короткое время. Большую роль в лечении играет успешное иссечение инфицированных некротических тканей, проводимое на фоне лечения бензилпенициллином, цефалоспоринами третьего поколения и метронидазолом.
Эритразма — поверхностная инфекция, возникающая на сгибательных поверхностях конечностей и вызываемая Corynebacterium minutissimum. Очаги поражения флюоресцируют в ультрафиолетовом свете. Возбудитель может быть выделен при посеве. Для лечения применяют эритромицин или тетрациклин.
Рожа — стрептококковая инфекция, поражающая органические участки кожи на лице или голенях. При обследовании отмечают обычно повышение количества лейкоцитов в периферической крови. Для лечения назначают приём внутрь амоксициллина и флуклоксациллина; в тяжёлых случаях может потребоваться внутривенное введение антибиотиков.
Эризипелоид — зоонозная инфекция, вызываемая Erysipelothrix rhusiopathiae. Местный очаг (обычно пальцы рук) характеризуется развитием эритемы красно-фиолетового цвета. В группу риска входят мясники (поражаются пальцы рук при работе с инфицированным мясом, чаше свиньи) и рыбаки. В большинстве случаев заболевание разрешается самостоятельно, но применение внутрь пенициллина или тетрациклина позволяет ускорить процесс выздоровления, назначение антибиотиков обязательно при развитии вторичной бактериемии.
Ожоги могут стать причиной инфекции, вызванной Pseudomonas aeruginosa, S. aureus, S. pyogenes и иногда бактериями кишечной группы. Возможно заражение антибиоти-коустойчивыми формами микроорганизмов. Бактериальное поражение может привести к отторжению пересаженной кожи и вторичной бактериемии.
Паронихия. Паронихия, или воспаление околоногтевой ткани, — распространённое заболевание, возникающее вследствие бактериальной инвазии (например, S. aureus) в местах повреждения кутикулы. При этом возникают боль, отёчность с последующим формированием небольшого абсцесса. Абсцесс дренируют и назначают антибактериальную терапию (флуклоксациллин и др.).
Причины инфекций кожи
Кожные проявления системных инфекций
На коже могут отражаться проявления системных инфекций. Ярким примером может служить петехиальная сыпь при менингококковой септицемии — несомненный признак тяжёлого сепсиса. У пациентов с синегнойной септицемией на коже возникают гангренозные очаги (гангренозная эктима). Менее выражены кожные изменения при эндокардите (кровоизлияния у оснований ногтей). При стафилококковой септицемии возникают участки инфаркта кожи, а при некоторых вирусных заболеваниях высыпания на коже становятся частью характерной клинической картины (ветрянка и корь).
Для вируса простого герпеса кожные покровы — первичный очаг инфекции. Некоторые штаммы Staphylococcus aureus и бета-гемолитических стрептококков вызывают системные заболевания, обусловленные действием токсинов и сопровождающиеся различными кожными изменениями: при синдроме токсического шока — генерализованная и сыпь на ладонях, при скарлатине — сыпь с бледностью носогубного треугольника, а при синдроме ошпаренной кожи у новорождённых — сильное шелушение.
Бородавки как инфекция кожи
Папилломавирус человека поражает клетки кожи и усиливает их репликацию, в результате чего формируется бородавка (папиллома). Существуют папулёзные, пятнистые и мозаичные виды папиллом, а также подошвенная (роговая) бородавка. Заболевание передаётся при непосредственном контакте с больным, а также через предметы общего пользования особенно при повышенной влажности (при совместном купании в бассейне).
Передача генитальных бородавок (остроконечных кондилом) осуществляется половым путём. Диагноз устанавливают на основании клинических признаков. Для определения вируса остроконечных кондилом применяют реакцию иммунофлюоресценции и полимеразную цепную реакцию.
Папилломавирусы вызывают злокачественные новообразования шейки матки (тип 16 и 18) и гортани (тип 6 и 11). В настоящее время существуют вакцины против виусов типа 16 и 18, которые формируют продолжительный иммунитет.
Папилломы со временем самостоятельно исчезают, не оставляя рубцов (за исключением случаев у людей со сниженным иммунитетом). Очень часто для самолечения применяют местные кератолитические вещества (салициловая кислота). При генитальных бородавках используют подофил щитовидный*. В качестве альтернативы применяют криотерапию, ускоряющую исчезновение папиллом. Прижигание в настоящее время не рекомендуют для частого использования у одного пациента.
Некоторые штаммы поксвирусов поражают кожный покров и вызывают возникновение характерных симптомов (например, контагиозный моллюск и контагиозный пустулёзный дерматит).
Дерматофитозы - грибковые инфекции кожи
Клинические признаки дерматофитозов. При дерматофитии (стригущем лишае) возникают бляшки, сопровождаемые зудом и покраснением. Со временем их диаметр увеличивается, а в центре образуется бледное пятно. При хроническом поражении ногтей наблюдают обесцвечивание и истончение ногтей, а при заболеваниях кожи головы — облысение и рубцевание. В основе названия заболевания лежит место заражения, например дерматофития головы (tinea capitis — стригущий лишай), дерматофития туловища (tinea corporis).
Лабораторная диагностика грибковых инфекций кожи. При инфекции кожного покрова отмечают свечение поражённых участков в ультрафиолетовом свете.
В лабораторию доставляют сухие соскобы с поражённых участков кожи, образцы ногтей и волос. При нагревании в растворе натрия гидроксида они обесцвечиваются, и во время микроскопии становятся видны гифы грибов. Дерматофиты растут на декстрозосодержащем агаре Сабурада при температуре 30 °С в течение четырёх недель.
В основе идентификации лежат морфологические свойства колоний, особенности микроскопической картины (окраска лактофеноловым синим), биохимическое исследование, а также секвенирование 18S рибосомальной РНК гена.
Лечение грибковых инфекций кожи. При дерматофитозах применяют местные препараты группы имидазола (миконазол, клотримазол, тиоконазол или аморолфин). При некоторых формах инфекции назначают тербинафин (внутрь) в течение нескольких недель.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Инфекционные заболевания костей и суставов - остеомиелиты и артриты: причины, диагностика, лечение
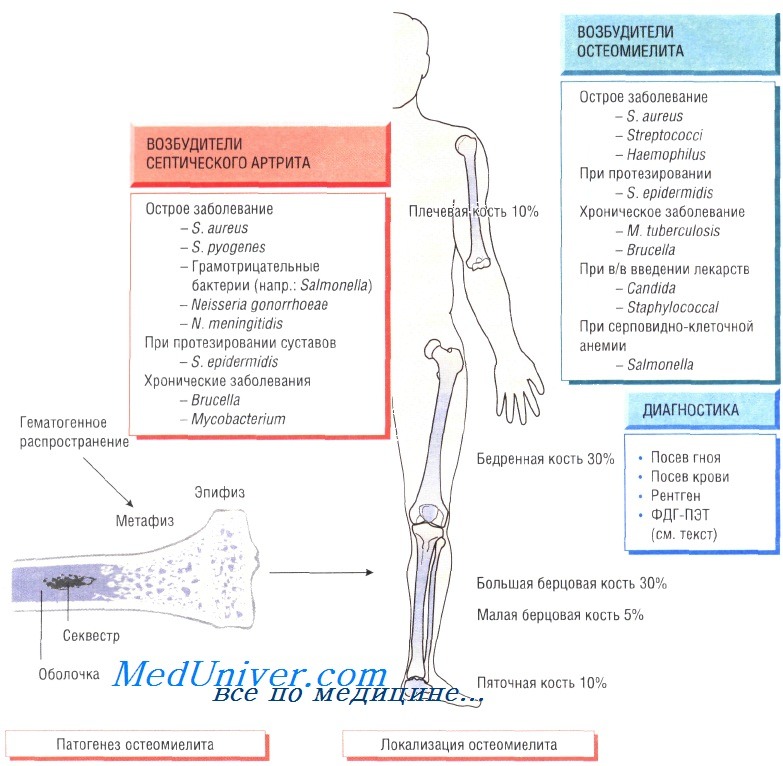
Остеомиелит (инфекция костной ткани) возникает в результате гематогенного распространения инфекции или поражения кости вследствие заболеваний суставов, а также после травмы и хирургического вмешательства. Образование гноя способствует развитию ишемии и некроза тканей. Омертвевшую часть кости называют секвестром. Вокруг очага инфекции происходит формирование новой костной ткани (оболочки).
У детей чаще всего отмечают поражение метафизов трубчатых костей (бедренной, большеберцовой и плечевой). У взрослых также может развиться остеомиелит позвоночника.
В 90% случаев в роли возбудителя остеомиелита выступает Staphylococcus aureus, реже — Streptococcus pyogenes (4%), Haemophilus influenzae (4%), Escherichia coli, Mycobacterium tuberculosis и микроорганизмы родов Salmonella и Brucella. У пациентов с серповидно-клеточной анемией чаще всего диагностируют сальмонеллёзную этиологию заболевания.
Клинические признаки остеомиелита. У пациентов отмечают гипертермию и болевой синдром, причём у некоторых из них (особенно в молодом возрасте) боль чётко не локализована. Дети часто перестают двигать поражённой конечностью (псевдопаралич). При прогрессировании заболевания наблюдают отёчность мягких тканей, сопровождающуюся образованием полостей.
При отсутствии необходимого лечения и поздней диагностики возникают патологические переломы. Кроме того, повышается риск развития хронической формы остеомиелита. Очень часто очаги острой или хронической инфекции возникают вокруг инородных тел (хирургические нитки, осколки при травме).
Диагностика остеомиелита. Изменения, определяемые при радиологических исследованиях, возникают только на поздних стадиях болезни, когда происходит деминерализация костей. Сцинтиграфия позволяет обнаружить инфекцию, но не дифференцировать инфекционный и воспалительный процессы. Наиболее чувствительный метод — позитронно-эмиссионная томография с использованием фтордеоксиглюкозы (ФДГ-ПЭТ). Большое значение имеет посев образцов крови пациента, хотя на ранних стадиях инфекции результат может быть отрицательным. Для идентификации возбудителя и определения его чувствительности к антибиотикам осуществляют посев гноя, отобранного при помощи иглы или прямой биопсии.
Лечение остеомиелита. Основной метод лечения — дренирование и иссечение секвестра. Эмпирическую антибиотикотерапию (флуклоксациллин и фузидовая кислота) необходимо начинать как можно быстрее, не дожидаясь результатов посева, так как в большинстве случаев заболевание вызывают стафилококки и стрептококки. Другие препараты (ципрофлоксацин) назначают при выделении чистой культуры сальмонелл или подозрении на сальмонеллёзную инфекцию у пациентов с серповидно-клеточной анемией. Лечение продолжают до очевидного выздоровления и исчезновения признаков воспаления (около 6 нед).
Хронический остеомиелит
При неправильном лечении, а также после хирургической операции или травмы болезнь переходит в хроническую форму. С внедрением в клиническую практику протезирования у пожилых людей всё чаще обнаруживают хронический остеомиелит, связанный с контаминацией протезов слабовирулентными микроорганизмами (коагулаза-отрицательными стафилококками).
У 50% больных возбудителем становятся Staphylococcus aureus, в остальных случаях чаще — грамотрицательные бактерии (рода Pseudomonas, Proteus и Е. coli). Основные симптомы — постоянный болевой синдром, отёк, деформация тканей и хронические выделения из свищей. Для диагностики необходимо выполнить посев гноя, отобранного в асептических условиях. Залогом эффективного лечения считают правильно подобранную антибактериальную терапию и успешное выполнение хирургического вмешательства. При возникновении инфекции в месте установки протеза его необходимо удалить (для эффективности лечения).
Гнойный артрит
Гнойный артрит обычно возникает на фоне бактериемии, при этом в 95% случаев возбудителем являются S. aureus и S. pyogenes. Кроме того, в этиологии заболевания участвуют кишечные бактерии, сальмонеллы, бруцеллы, Neisseria gonorrhoeae, Н. influenzae, Borrelia burgdorferi, Pasteurella и M. tuberculosis. Чаще происходит поражение крупных суставов (например, коленного), но нередко отмечают инфекции плечевого, тазобедренного, голеностопного, локтевого и запястного суставов.
Очень часто заболевание возникает при протезировании суставов, когда во время операции или в результате гематогенного распространения на протезе развиваются микроорганизмы, входящие в состав микрофлоры кожи (обычно S. aureus или Staphylococcus epidermidis). Источник инфекции может быть на удалённом расстоянии от места развития артрита.
Клинические признаки гнойного артрита. У детей болезнь начинается с внезапного повышения температуры, возникновения боли и отёчности, затрудняющих движения в поражённом суставе. У взрослых артрит может развиваться постепенно. В ряде случаев в анамнезе есть указания на заболевания мочевыводящих путей или сальмонеллёз. Другие характерные симптомы — развитие целлюлита или появление сыпи (например, сыпь при гонококковой инфекции).
Перед установлением диагноза необходимо исключить такие заболевания, как ревматоидный артрит, остеоартрит, подагра, псевдоподагра и реактивный артрит. Для диагностики выполняют пункцию сустава. Проводят бактериологическое исследование суставной жидкости (окраска по Граму), возможно повышение количества лейкоцитов. Результаты посева оценивают через 48 ч. При подозрении на бруцеллёз для посева отбирают образцы костного мозга пациента.
Лечение следует начинать с внутривенного введения антибиотиков, эффективных в отношении определённого или предполагаемого возбудителя. Затем продолжают курс антибактериальной терапии (приём препаратов внутрь) до 6 нед. Иногда необходима пункция и промывание сустава.
Вирусный артрит
Некоторые вирусы (например, вирус краснухи, паротита и гепатита В) могут стать причиной артрита. Артрит, вызванный вирусом краснухи (чаще наблюдается у женщин), развивается через несколько дней после возникновения сыпи. Некоторые альфавирусы способны вызывать тяжёлые заболевания костей и суставов. Иногда артрит возникает вследствие иммунной реакции на возбудителя в периоде реконвалесценции некоторых инфекционных заболеваний (например, после менингококковой инфекции, шигеллёза или хламидиоза). При хламидиозе возможно развитие синдрома Рейтера — сочетание увеита и артрита.
Инфекции суставов после протезирования
Суставные протезы могут подвергнуться микробной контаминации во время операции и при гематогенном распространении инфекции. Возбудителями обычно становятся низковирулентные микроорганизмы (например, S. epidermidis). Тяжёлые последствия наблюдают в результате инфекции, вызванной S. aureus (особенно его метициллинрезистентны-ми штаммами). Для лечения назначают внутривенное введение антибактериальных препаратов (по результатам исследования чувствительности микроорганизмов к антибиотикам).
В связи с развитием инфекции суставной протез необходимо удалить, при этом следует соблюдать меры предосторожности для недопущения распространения инфекции. Пациентам, которым предстоит протезирование суставов, назначают курс профилактической антибиотикотерапии препаратами, эффективными в отношении S. aureus.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
- Вернуться в раздел "Микробиология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Классификация хирургической инфекции. Механизмы генерализации возбудителя инфекции
В зависимости от характера возбудителя и реакции организма различают:
- аэробную, или гнойную, хирургическую инфекцию, вызываемую микробами-аэробами (стафилококками, стрептококками, диплококками, кишечной и синегнойной палочками и др.);
- анаэробную газовую хирургическую инфекцию, которая вызывается анаэробами (бациллами газовой гангрены, злокачественного отека, расплавляющей ткани и токсического отека), а также анаэробную гнилостную хирургическую инфекцию, возбудителями которой являются анаэробы или факультативные анаэробы (вульгарный протей, спорообразующая бацилла, кишечная палочка и др.);
- общую, или генерализованную, хирургическую инфекцию, проявляющуюся в виде токсико-гнойно-резорбтивной лихорадки или в виде сепсиса;
- специфическую хирургическую инфекцию (столбняк, мыт, бруцеллез, туберкулез, некробактериоз, актиномикоз, ботриомикоз).
Кроме приведенных видов хирургической инфекции к хирургической патологии относят некоторые инвазионные заболевания — ценуроз, эхинококкоз, онхоцеркоз, телязиоз, филяриоз и др.
В зависимости от локализации выделяют гнойные заболевания:
- мягких тканей (кожа и подкожная клетчатка);
- костей и суставов;
- головного мозга и его оболочек;
- органов брюшной и грудной областей;
- отдельных органов и тканей (пальца, молочной или околоушной желез).

Механизмы, препятствующие генерализации возбудителя инфекции
Далеко не всегда микроорганизмы, попавшие в ткани, вызывают то или иное заболевание из группы острой гнойной инфекции. Важен характер ответной реакции организма, где можно выделить неспецифические и специфические механизмы защиты. К механизмам неспецифической защиты, препятствующим генерализации возбудителя инфекции, прежде всего относятся существующие в организме иммунобиологические и анатомические барьеры: неповрежденная, нормально функционирующая кожа (обладает бактерицидным свойством за счет веществ секрета потовых и сальных желез), слизистые оболочки пищевода, желудка, кишечника, органов дыхания; фасции, наружные оболочки органов; нормальная микрофлора, проявляющая антагонистическую активность по отношению к экзогенным микроорганизмам; гуморальные факторы неспецифической защиты (печеночный и лимфоцитарный барьеры, включая лимфатические сосуды и лимфатические узлы); гематоэнцефалический барьер, представленный оболочками мозга и нервных стволов; гематоофтальмический барьер, образуемый оболочками глаза; местный тканевый барьер, включающий межклеточное вещество (в первую очередь гиалуроновую кислоту), межтканевую жидкость, содержащую готовые иммунотела и ферменты; клеточные оболочки, которые, обладая избирательной способностью, в норме не пропускают внутрь клетки микроорганизмы и токсины; клеточные механизмы неспецифической защиты (фагоцитоз, т. е. способность клеток поглощать или разрушать микробные тела, и воспалительная реакция).
Кроме упомянутых барьеров в зоне повреждения и реактивного воспаления дополнительно формируется иммунобиологический барьер. Вначале он представлен воспалительным отеком, затем на границе здоровых и мертвых тканей формируется клеточный лейкоцитарно-гистиоцитарный барьер (вал). Позже он превращается в грануляционную ткань, через которую не проникают микробы и даже токсины.
Условия, способствующие развитию хирургической инфекции. Наибольшее значение имеют:
1) иммунобиологическая неполноценность кожи, слизистых оболочек; повреждения их, нормальных грануляций, других анатомических и иммунобиологических барьеров;
2) снижение иммуногенеза барьерной и защитной функции физиологической системы соединительной ткани;
3) нарушение нейрогуморальной регуляции и обмена;
4) гипо- и авитаминозы;
5) сенсибилизация организма;
6) алиментарное истощение;
7) тяжелые кровопотери;
8) дисбактериоз;
9) тяжелые травмы и интоксикации;
10) наличие в организме мертвых тканей и инородных предметов;
11) прекращение или задержка естественного выведения из организма шлаковых элементов, секретов и пр.;
12) задержка продуктов тканевого распада (экссудатов) в ранах и полостях.
Наряду с этим в развитии инфекционного процесса большое значение имеют массивность, вирулентность и патогенность микробного загрязнения и функциональное состояние вегетативного отдела центральной нервной системы.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

