Хламидийная инфекция клинические рекомендации по лечению
Обновлено: 24.04.2024
Урогенитальная хламидийная инфекция, по данным ВОЗ, является одной из самых распространенных инфекций, передаваемых половым путем. Особенности клинического течения (скудная симптоматика или ее полное отсутствие как у мужчин
Урогенитальная хламидийная инфекция, по данным ВОЗ, является одной из самых распространенных инфекций, передаваемых половым путем. Особенности клинического течения (скудная симптоматика или ее полное отсутствие как у мужчин, так и у женщин) и трудности лабораторной диагностики приводят к тому, что инфицированные лица обращаются к специалистам несвоевременно. Это затрудняет лечение и увеличивает риск развития осложнений.
Профессор А. Л. Машкиллейсон еще в 80-х гг. прошлого века указывал на необходимость выбора терапевтической тактики с учетом клинической формы хламидиоза. Это положение не потеряло своей актуальности до сегодняшнего дня. Современная классификация урогенитального хламидиоза, согласно МКБ-Х, подразумевает деление на хламидийную инфекцию нижних отделов (неосложненную) и инфекцию верхних отделов мочеполового тракта (осложненную). Терапевтический подход к лечению каждой из этих форм различается.
- наличие инфекции в организме (в течение многих месяцев и даже лет);
- многократное неэффективное лечение различными антибиотиками;
- иммунологические нарушения;
- высокие титры сывороточных и местно-секретируемых противохламидийных антител (в особенности IgA);
- возможное отсутствие хламидийной инфекции у половых партнеров больных хламидиозом, несмотря на половые контакты без использования презерватива.
Таким образом, терапевтические подходы к лечению урогенитального хламидиоза можно разделить на три основные группы:
1) лечение больных с хламидийной инфекцией нижних отделов урогенитального тракта;
2) лечение больных с хламидийной инфекцией верхних отделов урогенитального тракта;
3) лечение больных персистирующим и рецидивирующим урогенитальным хламидиозом.
Во всех этих изданиях для антибактериальной терапии хламидийной инфекции рекомендуются антибиотики следующих фармакологических групп: тетрациклины, макролиды и фторхинолоны. Ниже мы постараемся пояснить различия в терапевтических подходах к лечению различных форм урогенитальной хламидийной инфекции.
Лечение больных хламидийной инфекцией нижних отделов урогенитального тракта
При лечении этой формы инфекции, как правило, достаточно одной лишь антибактериальной терапии и нет необходимости в дополнительных терапевтических мероприятиях.
Антибиотики тетрациклинового ряда
Препараты тетрациклинового ряда — это основные лекарственные средства, применяемые для лечения больных хламидиозом. Согласно всем упоминавшимся выше рекомендациям, для лечения больных урогенитальным хламидиозом препаратом выбора является доксициклин. Он назначается в дозе 100 мг два раза в сутки не менее семи дней. Первая доза составляет 200 мг. Преимущество использования доксициклина в его достаточно высокой эффективности (по данным литературы, 95—100%) и относительно небольшой стоимости лечения. У больных хламидиозом можно использовать другие препараты этой группы: тетрациклин (препарат рекомендуется ФР в качестве альтернативного) — по 500 мг четыре раза в сутки 7—10 дней, метациклин — по 300 мг четыре раза в сутки 7—10 дней.
У доксициклина, по сравнению с тетрациклином, выше биодоступность, он имеет более длительный период полувыведения и лучше переносится. Кроме того, при использовании доксициклина, и в этом его отличие от других тетрациклинов, нет необходимости соблюдать диету, назначаемую из-за связывания тетрациклинов с ионами Са. Следует помнить, что все препараты тетрациклинового ряда противопоказаны при почечной недостаточности, беременности и для лечения детей до восьми лет. Наиболее частыми побочными эффектами при приеме лекарственных средств тетрациклинового ряда являются тошнота, рвота, диарея, аллергические реакции. В период лечения препаратами этой группы больным необходимо избегать инсоляции из-за возможности фотосенсибилизации.
Макролиды
К числу наиболее активных противохламидийных препаратов принадлежат макролиды. К препаратам выбора при лечении хламидиоза относят азитромицин. Высокая терапевтическая концентрация азитромицина в тканях достигается после однократного приема стандартной дозы антибиотика и сохраняется в местах воспаления не менее семи суток. ФР и другие руководства рекомендуют для лечения больных хламидиозом нижних отделов мочеполового тракта однократный прием 1,0 г азитромицина за 1 ч до еды или через 2 ч после.
В качестве альтернативных препаратов в ФР представлены: спирамицин который назначается по 3 млн МЕ три раза в сутки в течение 10 дней; рокситромицин — по 150 мг два раза в сутки 10 дней; эритромицин — по 500 мг четыре раза в сутки 10 дней. Также при лечении больных хламидийной инфекцией используют другие препараты группы макролидов: джозамицин — по 500 мг два раза в сутки 10 дней, кларитромицин — по 250 мг два раза в сутки 10 дней, мидекамицин — по 400 мг три раза в сутки 10 дней. Преимуществами всех современных макролидных антибиотиков перед эритромицином являются улучшенная фармакокинетика, хорошая переносимость и меньшая кратность приема.
При приеме макролидов могут наблюдаться побочные эффекты со стороны желудочно-кишечного тракта (тошнота, рвота, диарея) и печени (повышение активности трансаминаз, холестаз, желтуха). Разумеется, возможны и аллергические реакции.
Фторхинолоны
Следующую группу препаратов, обладающих противохламидийной активностью, составляют фторхинолоны. Препаратам той группы свойственна различная, в том числе и достаточно высокая, чтобы излечивать эту инфекцию, активность in vitro в отношении Chlamydia trachomatis. Однако единственным препаратом данной группы, который современные руководства рекомендуют для лечения хламидиоза, да и то в качестве альтернативного, является офлоксацин. Его назначают по 400 мг два раза в день в течение 10 дней. Преимуществом офлоксацина перед другими фторхинолонами можно считать его практически 100-процентную биодоступность.
Из других препаратов этой группы применяют пефлоксацин — по 400 мг два раза в сутки 10 дней и ломефлоксацин — по 400 мг один-два раза в сутки 10 дней.
Такие ограничения в использовании фторхинолонов для лечения хламидийной инфекции связаны с тем, что в сравнении с антибиотиками других вышеперечисленных групп после подобной терапии слишком высок процент рецидивов.
Показанием к использованию фторхинолонов при хламидиозе может быть смешанная гонорейно-хламидийная инфекция или сочетание Chlamydia trachomatis с другими микроорганизмами, демонстрирующими чувствительность к этим антибиотикам (требующая терапии сопутствующая кокковая или палочковая флора).
Группа фторхинолонов является сегодня одним из наиболее активно развивающихся классов противомикробных препаратов. Появляются все новые и новые поколения фторхинолонов. Хинолоны последних поколений (III и IV) превосходят предшествующие препараты этой группы по активности в отношении хламидий и кратности применения.
Препараты из группы фторхинолонов противопоказаны беременным и детям до 12 лет, больным с нарушением функции печени и почек. Из побочных реакций после приема фторхинолонов могут наблюдаться диспептические расстройства, тошнота, рвота, головокружение, аллергические реакции, тендиниты. Для всех препаратов этой группы, за исключением моксифлоксацина, характерен фотосенсибилизирующий эффект, о чем необходимо напоминать больному.
Лечение хламидиоза у беременных и новорожденных
В огромном числе наблюдений, проводившихся за почти 50 лет существования эритромицина, показана его безопасность, благодаря чему этот антибиотик можно считать едва ли не единственным лекарственным средством, разрешенным к применению у беременных и новорожденных.
По всем существующим сегодня рекомендациям, включая рекомендации ФР, беременным женщинам эритромицин назначают по 500 мг четыре раза в сутки 7 дней или по 250 мг четыре раза в сутки 14 дней. Для детей до 8 лет (с массой тела до 45 кг) разовая доза составляет 50 мг на 1 кг массы тела, кратность — каждые 6 ч в течение 10—14 дней. Детям старше 8 лет назначают такой же курс эритромицина, как и взрослым.
Достаточно высокой терапевтической эффективностью и лучшей, чем у эритромицина, переносимостью обладает еще один давно известный представитель макролидов — спирамицин. Его назначают по 3 млн МЕ три раза в сутки 7—10 дней.
Лечение больных с хламидийной инфекцией верхних отделов урогенитального тракта
При лечении больных с данной клинической формой хламидийной инфекции используют все перечисленные выше антибиотики, но менее продолжительными курсами (до трех недель), чем при неосложненных формах заболевания. Более удобен в этих случаях азитромицин, который ФР рекомендует назначать курсами: три курса по 1 г один раз в неделю.
В многоцентровом исследовании, проведенном в различных регионах России (г. Екатеринбург, Ставрополь и Москва), была показана высокая эффективность такой схемы применения азитромицина при осложненных формах хламидиоза (применялся препарат сумамед фирмы ПЛИВА, Хорватия), что и позволило внести соответствующие дополнения в рекомендации.
Лечение больных с осложненной формой хламидийной инфекции должно быть комплексным, поскольку процесс связан не только с наличием инфекции, но и с теми неблагоприятными последствиями, которые она вызывает при длительном течении болезни. Поэтому для достижения клинического излечения назначение антибактериальных препаратов в таких случаях должно сочетаться с комплексом противовоспалительных, симптоматических и физиотерапевтических мероприятий, выбор которых зависит от характера патологии.
Лечение больных с персистирующим и рецидивирующим урогенитальным хламидиозом
Персистенция хламидий требует особого подхода к больному. Применения одних антибиотиков при этой форме инфекции, как правило, недостаточно, поскольку все эффективные в отношении хламидий антибиотики обладают бактериостатическим действием и способны оказывать эффект только в процессе осуществления жизненного цикла хламидий. Поскольку при персистенции данный жизненный цикл приостанавливается на неопределенное время, использование антибиотиков в этот период не способно привести к гибели микроорганизмов, остановившихся в своем развитии. Однако лечить данную инфекцию необходимо, так как сохранение хламидий в организме может сопровождаться иммунными нарушениями, что ведет к различным осложнениям, в частности бесплодию.
При лечении таких состояний обычно рекомендуют сочетанную терапию антибиотиками и иммунокорректорами. Были предложения назначать антибиотики в различных сочетаниях длительными курсами. Последний подход имеет существенные отрицательные стороны: длительный прием антибиотиков неблагоприятно воздействует на работу всех систем организма: желудочно-кишечный тракт (нарушая работу печени и микроэкологию кишечника), нервную, мочевыделительную, иммунную (угнетая иммунитет и аллергизируя организм больного) системы. Кроме того, при персистирующей инфекции антибиотики в качестве монотерапии вообще могут быть неэффективны, исходя из особых биологических свойств возбудителя, о чем уже говорилось выше.
Наши исследования показали, что примерно у 75% больных персистирующим хламидиозом встречаются различные нарушения иммунного статуса. Они выражаются, в первую очередь, в изменении числа CD4+ и CD8+ Т-клеток и нарушении их соотношения примерно у 50% больных. По сравнению с контрольной группой, у больных наблюдается статистически достоверное снижение относительных и абсолютных показателей естественных киллеров (CD16+) (что очень важно с точки зрения продукции интерферона), HLA DR-клеток, В-клеток (CD72+ и CD21+).
Наши наблюдения, основанные на лечении более 1000 больных персистирующим хламидиозом, показывают, что наиболее оптимальна в этих случаях комбинированная терапия, основанная на сочетании антибиотиков и иммунных препаратов. При антибиотикотерапии используют стандартные для осложненной инфекции курсы и дозировки перечисленных выше антибиотиков. Но начинать лечение желательно с курса иммунотерапии. Из иммунных препаратов наибольшей эффективности можно добиться, применяя полиоксидоний и a-интерферон. На основании собственных исследований мы предлагаем следующие варианты предшествующей назначению антибиотиков иммунотерапии:
- полиоксидоний назначается по 6 мг в/м один раз в сутки; первые две инъекции ежедневно, затем три инъекции через день, остальные два раза в неделю, всего на курс 10 инъекций. После четвертой инъекции начинают курс антибактериальной терапии;
- интерферон альфа-2b назначается в виде ректальных суппозиториев двумя 5-ти дневными циклами с интервалом в две недели между ними в суммарной дозе 10 млн МЕ на курс. После окончания иммунотерапии проводится курс антибактериальной терапии. Причем оптимальным в этой ситуации оказался курс азитромицина по схеме лечения осложненных форм (по 1,0 г на 1-й, 7-й и 14-й дни).
Указанные подходы позволяют повысить эффективность лечения персистирующей и рецидивирующей хламидийной инфекции до 90%.
В ближайшие две недели после окончания лечения следует использовать метод выделения хламидий в культуре клеток, потому что только он дает возможность определить наличие в организме пациента жизнеспособных форм хламидий. Положительный результат остальных методов, включая полимеразую цепную реакцию (ПЦР) или прямую иммунофлюоресценцию (ПИФ), не обязательно говорит о том, что лечение было неэффективным, а может рассматриваться лишь как свидетельство того, что не произошла полная элиминация хламидий или их фрагментов. Следовательно, эти методы позволяют судить об эффективности проведенного лечения не ранее чем через 30 дней после окончания антибиотикотерапии.
Таким образом, соблюдение определенных правил ведения больных с урогенитальным хламидиозом позволяет добиваться полного излечения даже в тех ситуациях, когда хламидии сохраняются у пациента в течение продолжительного времени, а сам инфекционный агент оказывается устойчив к обычной антибактериальной терапии.
М. А. Гомберг, доктор медицинских наук
А. М. Соловьев, кандидат медицинских наук
ЦНИКВИ, МГМСУ, г. Москва
Хламидийная инфекция - инфекционное заболевание, передаваемое половым путем, возбудителем которого является Chlamydia trachomatis [1,2,3].
В большинстве стран мира урогенитальная инфекция, вызванная Chlamydia trachomatis (серотипы D-К), является самой распространенной инфекцией, передаваемой половым путем, как у мужчин, так и у женщин.
А 74.0+ Хламидийный коньюнктивит (H13.1*).
Пользователи протокола: дерматовенерологи, гинекологи, урологи, врачи общей практики, терапевты, педиатры.
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
- ПЦР на другие ИППП (в первую очередь идентификация Mycoplasma genitalium) до начала терапии (уровень II) [16];
- Определение Chlamydia trachomatis в биологическом материале в реакции иммунофлюоресценции [17,18,19];
- Общеклиническое исследование урогенитального мазка (окраска метиленовым синим и/или по Граму) на другие ИППП (до начала терапии и после лечения 2 раза);
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: не проводится.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне: не проводится.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводится.
- зуд, жжение, болезненность при мочеиспускании (дизурия); дискомфорт или боль в нижней части живота;
- выделения в середине цикла; плохо дифференцируемая боль в животе или в нижней части живота. У мужчин [22,23]:
- учащенное мочеиспускание и ургентные позывы на мочеиспускание (при проксимальном распространении воспалительного процесса);
- зуд, жжение, болезненность при мочеиспускании.
- время, прошедшее с момента сексуального контакта с предполагаемым источником заражения до появления субъективных симптомов;
- обследован ли половой партнер специалистом и поставлен ли диагноз хламидийной инфекции или другой урогенитальной инфекции;
У женщин при этом поражаются наружные половые органы (половые губы, клитор), слизистая влагалища и шейки матки, полость матки, яичники, маточные трубы.
У мужчин поражается уретра, мочевой пузырь, предстательная железа, семенники, кожа полового члена, внутренний и наружный листок крайней плоти, мошонка, лобок, промежность.
У лиц обоего пола при гонорее инфицируются миндалины, слизистые полости рта, область ануса, прямая кишка.
- гиперемия и отечность слизистой оболочки наружного отверстия мочеиспускательного канала, инфильтрация стенок уретры, слизисто-гнойное или гнойное уретральное отделяемое;
- гиперемия и отечность слизистой оболочки вульвы, влагалища, слизисто-гнойные или гнойные выделения в заднем и боковых сводах влагалища;
- эндоцервикальные язвы, рыхлость и отек шейки матки, слизисто-гнойные или гнойные выделения из цервикального канала;
- гиперемия и отечность слизистой оболочки наружного отверстия мочеиспускательного канала, инфильтрация стенок уретры;
- гиперемия и отечность слизистой оболочки наружного отверстия мочеиспускательного канала, инфильтрация стенок уретры, слизистое или слизисто-гнойное уретральное отделяемое;
- гиперемия и отек слизистой конъюнктивы глаз.
Определение Chlamydia trachomatis в биологическом материале в реакции иммунофлюоресценции: обнаружение более 5 элементарных телец в препарате.
Иммуноферментный анализ (ИФА) для определения антигена (антител): обнаружение Ig M, Ig G, Ig A к Chlamydia trachomatis.
Цистоуретроскопия: обнаружение воспалительной реакции слизистой уретры – эрозии, язвы, инфильтрация, стриктуры;
Дифференциальный диагноз
Поскольку симптомы хламидийной инфекции нижних отделов мочеполового тракта (уретрит и цервицит) не являются специфичными, необходимо проведение лабораторных исследований для исключения другой урогенитальной инфекции, обусловленных патогенными (N. gonorrhoeae, T. vaginalis, M. genitalium) и условно-патогенными микроорганизмами (грибами рода Сandida, генитальными микоплазмами и микроорганизмами, ассоциированными с бактериальным вагинозом) и вирусами (вирусом простого герпеса) на основании клинико-лабораторных критериев, указанных в таблице 2.
Дифференциальный диагноз хламидийного эпидидимоорхита проводят с водянкой, туберкулезным или сифилитическим эпидидимоорхитом, опухолью органов мошонки, с перекрутом ножек яичек и др.
Дифференциальный диагноз хламидийной инфекции верхних отделов половой системы женщин проводят с внематочной беременностью, эндометриозом, осложненной кистой яичка, заболеваниями органов брюшной полости (панкреатитом, холециститом и др.).
Лечение
Таблица 3. Лечение взрослых, подростков и детей с массой тела > 45 кг, больных неосложненными формами хламидийной инфекции (хламидийная инфекция нижнего отдела мочеполовых путей, конъюнктивит, фарингит)
Таблица 4. Лечение взрослых, подростков и детей с массой тела > 45 кг, больных осложненными формами хламидийной инфекции (хламидийная инфекция верхнего отдела мочеполовых путей, органов малого таза и других органов
Лечение беременных женщин
С хламидийной инфекцией ассоциированы такие состояния, как преждевременные роды, конъюнктивит и пневмония новорожденных. Выбор препаратов имеет существенное значение из-за их возможного нежелательного воздействия на развитие плода и исход беременности. В популяциях с высокой частотой заболевания (например, >5%) необходимо проводить скрининг беременных женщин на C. trachomatis и, в случае положительной реакции, проводить соответствующее лечение (уровень II, класс B). В таблице 5 представлены рекомендуемые схемы лечения беременных женщин, инфицированных C. trachomatis.
Таблица 5 Рекомендованные схемы лечения беременных женщин, инфицированных C. trachomatis (данные различных клинических рекомендаций)
Хламидийная инфекция у новорожденных является результатом перинатальной передачи C. trachomatis, инфицирующей шейку матки матери. У новорожденных, матери которых не получали лечения от хламидийной инфекции, риск заражения высок. Такие новорожденные должны находиться под наблюдением и при развитии инфекции получить соответствующее лечение. Дородовый скрининг беременных женщин на хламидии может предупреждать развитие хламидийной инфекции у новорожденных. У новорожденных может наблюдаться бессимптомная инфекция ротовой полости и глотки, генитального тракта и прямой кишки.
1) эритромицин основание из расчета 50 мг на кг массы тела в день перорально (суточная доза делится на 4 приема) в течение 10-14 дней.
Для лечения хламидийной инфекции нельзя использовать только антибиотики местного действия, а при системной терапии местные антибиотики использовать необязательно.
При выявлении хламидийной инфекции у детей предподросткового возраста необходимо иметь в виду возможность сексуального насилия, хотя при перинатальной передаче C. trachomatis может выявляться в носоглотке, урогенитальном тракте и прямой кишке и по прошествии года после заражения.
- Дети с массой тела
- Дети, которым исполнилось 8 лет, или дети моложе 8 лет, но масса тела которых >45 кг: используются такие же схемы лечения азитромицином, как и при лечении взрослых.
Другие виды лечения: нет.
Хирургическое вмешательство: нет.
- Массовая профилактическая пропаганда по личной и общественной профилактике ИППП через средства массовой информации, памятки и мультимедийные программы;
- Индивидуальные консультации и профилактические беседы с родителями и учащимися старших классов по вопросам межличностных отношений, полноценной информации о сексуальных отношениях, последствий раннего начала половой жизни, нежелательной беременности, разъяснение правил безопасного секса (применение презерватива);
- В кабинетах приема врачей дерматовенерологов, акушер-гинекологов, урологов, кабинетах профилактических осмотров консультирование по способам предотвращения или снижения риска инфицирования хламидийной инфекцией и другими ИППП;
- Подготовка волонтеров, учащихся образовательных учреждений для проведения бесед о безопасном поведении и распространении литературы информационно-образовательного характера по вопросам профилактики ИППП.
При подтверждении регресса клинических симптомов и отрицательных лабораторных результатах снятие с учета.
Препараты (действующие вещества), применяющиеся при лечении
| Азитромицин (Azithromycin) |
| Джозамицин (Josamycin) |
| Доксициклин (Doxycycline) |
| Кларитромицин (Clarithromycin) |
| Левофлоксацин (Levofloxacin) |
| Офлоксацин (Ofloxacin) |
| Рокситромицин (Roxithromycin) |
| Флуконазол (Fluconazole) |
| Эритромицин (Erythromycin) |
Госпитализация
Информация
Источники и литература
Информация
Указание условий пересмотра протокола: пересмотр протокола через 3 года и/или при появлении новых методов диагностики/лечения с более высоким уровнем доказательности.
Что такое уретрит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Барашиков Д. В., уролога со стажем в 20 лет.
Над статьей доктора Барашиков Д. В. работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Уретрит (urethritis, греч. urethra — мочеиспускательный канал, -itis — воспалительный ответ) — воспалительный процесс в стенке мочеиспускательного канала [1] .
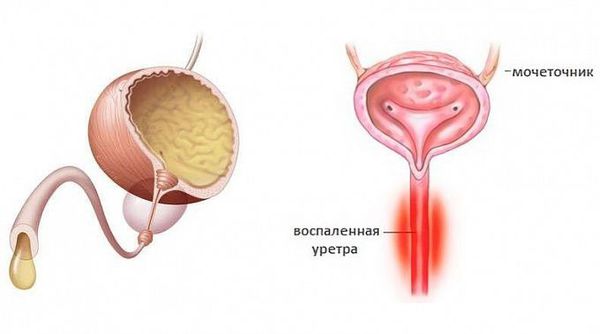
Уретриты могут иметь гонорейную природу и негонорейную. Негонококковый уретрит является распространенным заболеванием — ежегодно во всём мире регистрируют около 50 млн. случаев. По статистике в США и Великобритании заболеваемость негонококковым уретритом значительно превышает заболеваемость гонококковым уретритом, одна из причин — лабораторные анализы стали лучше выявлять заболевание [1] . Среди самых распространённых причин возникновения негонококковых уретритов называют хламидийную инфекцию.
Болезнь протекает в острой и хронической форме. Установлено, что острый уретрит чаще вызван сочетанием бактерий Chlamydia trachomatis и Ureaplasma urealyticum (у 45,4 % пациентов), подострый — Chlamydia trachomatis (у 66,7 %) [2] .
Наиболее частый путь передачи — половой, реже воспалительный процесс инициируется условно-патогенной флорой. Уретрит может быть вызван бактериями, грибками или вирусами (например, вирусом герпеса).
Причины уретрита
Гораздо реже уретрит инициируется сопутствующими заболеваниями, воздействием агрессивных веществ (спермицидных лубрикантов, спиртосодержащих растворов) или травмами.
Предрасполагающими факторами для развития уретрита могут служить:
- переохлаждение;
- травма (микротравма во время полового акта) половых органов;
- сопутствующие заболевания (сахарный диабет, мочекаменная болезнь, аутоимунные заболевания, дисбиоз влагалища);
- снижение общего иммунитета, изменение гормонального статуса (менопауза);
- оперативные вмешательства и манипуляции (например цистоскопия — эндоскопическое исследование мочевого пузыря, катетеризация, бужирование уретры);
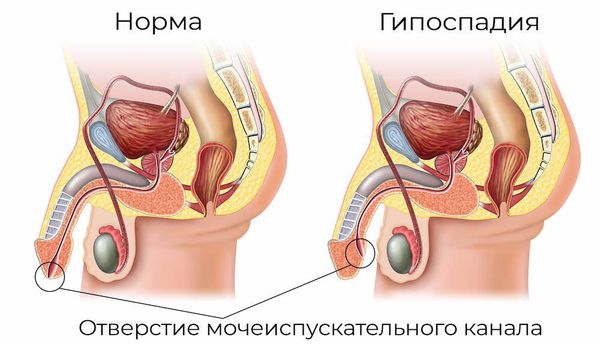
- аномалии развития половых органов: гипоспадия — это генетическое нарушение, при которой наружное отверстие уретры располагается в нетипичном месте (передней стенке влагалища или на теле полового члена);
- несоблюдение личной гигиены;
- употребление в больших количествах острого, кислого, солёного и алкоголя;
- малоподвижный образ жизни, сидячая работа.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы уретрита
Выраженность клинических симптомов зависит от стадии воспалительного процесса. Как правило, в острую стадию имеются жжение, "резь" или зуд в начале мочеиспускания, выделения из наружного отверстия мочеиспускательного канала.
При визуальном осмотре выявляют гиперемию, отёк слизистой оболочки в области наружного отверстия мочеиспускательного канала, обильное слизистое или гнойное отделяемое, при пальпации мочеиспускательного канала наблюдаются болезненные ощущения [3] . В дальнейшем гиперемия, отёк и выделения из уретры уменьшаются, становятся незначительным, либо прекращаются. При сохранении симптомов заболевание переходит в хроническую форму спустя два месяца.
Уретрит у мужчин
У мужчин клиническая картина ярко выражена, нередко сочетается с затруднением мочеиспускания.
Уретрит у женщин
У женщин заболевание чаще всего проявляется симптомами острого цистита: частыми, болезненными мочеиспусканиями и болью внизу живота. Женщины более часто страдают клинически выраженными симптомами уретрита по сравнению с мужчинами, что связано с анатомическими особенностями строения мочеполовой системы — короткая уретра (около 1 см) и близкое расположение анального отверстия. Учитывая строение уретры, уретрит у женщин чаще приводит к развитию восходящей инфекции и может стать причиной бесплодия.
У достаточно большого количества пациентов уретрит изначально протекает со стёртыми проявлениями (торпидная или вялотекущая форма). Пациенты предъявляют жалобы лишь на скудное отделяемое из уретры по утрам на нижнем белье. В некоторых случаях возможно "склеивание" и незначительная гиперемия наружного отверстия уретры, разбрызгивание мочи при мочеиспускании. Цвет и прозрачность мочи обычно не меняется.
При торпидных уретритах воспалительный синдром достаточно часто не ограничивается передней уретрой, а распространяется на задний отдел, предстательную железу и шейку мочевого пузыря.
Тотальный уретрит характеризуется частыми, императивными позывами к мочеиспусканию, болью внизу живота и промежности. Нередко имеется примесь крови в моче, либо примесь гнойного отделяемого. Воспалительная реакция в остром периоде длится от нескольких дней до трёх недель.
Патогенез уретрита
У мужчин микрофлора уретры остается постоянной на протяжении всей жизни. Её представляют стафилококки, дифтероиды, диплококки, палочки и анаэробы (пептококки, бактероиды, энтеробактерии и клостридии). Микроорганизмы заселяют лишь первые несколько сантиметров мочеиспускательного канала — на остальном протяжении он почти стерилен. Реакция в канале нейтрально-щелочная.
В норме у женщин микрофлора уретры представлена теми же бактериями, что у мужчин, но в большем количестве. В небольшом количестве в уретре присутствуют лактобацилы и кишечная палочка. Бактерии свободно размножаются, не вызывая при этом воспаления. В медицине этот процесс называется колонизацией.
От первоночальной колонизации уретры зависит устойчивость слизистой к воспалительным процессам. Если баланс микрофлоры нарушен, она может стать одной из факторов развития уретрита или привести к хроническому течению болезни [15] .
Различные инфекционные агенты, попадая на слизистую оболочку мочеиспускательного канала, адгезируются (сцепляются с поверхностью) и вызывают локальную воспалительную реакцию, либо персистируют (присутствуют в неактивном состоянии) в ней продолжительное время без клинических признаков уретрита.
Классификация и стадии развития уретрита
Уретрит подразделяется по своей этиологии на:
- Гоноррейный уретрит.
- Негоноррейный:
- инфекционный, в том числе бактериальный уретрит (бактериальный-патогенная и условно-патогенная флора, например хламидийный уретрит, а также вирусный, спирохетный, кандидомикотический уретрит, амебный, микоплазменный, трихомонадный уретрит);
- неинфекционный (посттравматический, аллергический, аутоимунный) [4] .
По Международной классификации болезней МКБ-10 к уретриту и уретральному синдрому также относятся:
- уретральный абсцесс (абсцесс железы Купера, железы Литтре);
- неспецифический уретрит (негонококковый, невенерический);
- другие уретриты (уретральный меатит, язва наружного отверстия уретры, постменопаузальный уретрит).
Классификация по локализации воспалительного процесса достаточно условная.
По глубине (степени) поражения выделяют следующие виды уретритов (преимущественно у мужчин):
- передний уретрит (передняя уретра, висячий отдел);
- задний уретрит (простатический отдел уретры);
- тотальный уретрит (поражение уретры на всем протяжении).
По клиническому течению выделяют уретриты:
- острый;
- хронический;
- торпидный.
Осложнения уретрита
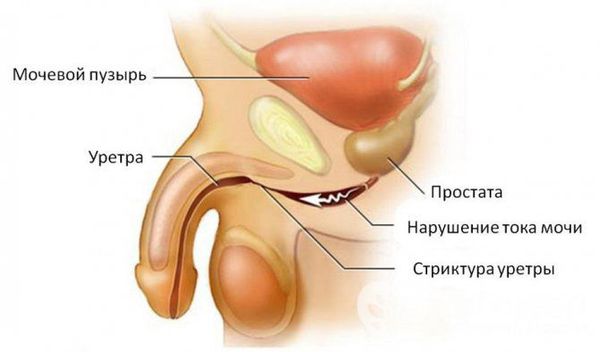
При отсутствии адекватной терапии активный процесс переходит в хроническую форму с периодическими эпизодами обострения. Это, в свою очередь, может привести к рубцовой деформации (стриктуре) уретры на любых уровнях, к развитию баланопостита (воспаление головки полового члена), простатита, везикулита, орхоэпидидимита (воспаления яичка с придатком) и воспалительных заболеваний верхних мочевыводящих путей (пиелонефрита) [5] . В случае развития пиелонефрита к симптомам может присоединиться гипертермия (повышение температуры тела), озноб, усиление боли и общая слабость.
Наиболее тяжёлым осложнением уретрита, вызванного хламидийной инфекцией, является синдром Рейтера — реактивный артрит (или негнойное воспаление суставов) в сочетании с конъюнктивитом (воспалительным процессом конъюнктивы, тонкой прозрачной ткани, выстилающей внутреннюю поверхность века и видимую часть склеры) [6] .
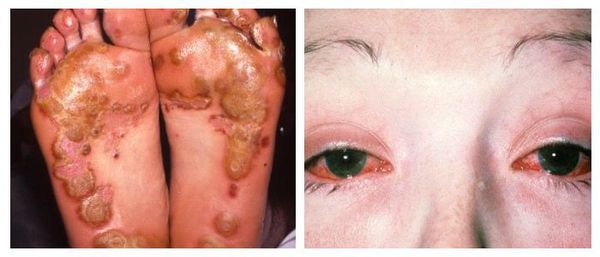
Диагностика уретрита
Рекомендации Центра Контроля Заболеваемости (CDC) и Европейской Ассоциации урологов на сегодняшний день являются наиболее авторитетными и регулярно обновляющимися клиническими рекомендациями по диагностике и лечению инфекций урогенитального тракта [7] [8] .
Симптомы уретрита могут быть схожими с симптомами других заболеваний мочеполовой системы, поэтому очень важно провести дифференциальную диагностику. В этом помогает правильно и тщательно собранный анамнез, жалобы пациента, лабораторная и инструментальная диагностика [3] .
Первоначально проводится стандартный осмотр и сбор анамнеза. Во время беседы врач должен выяснить, что именно беспокоит пациента, когда возникли первые симптомы, был ли в недавнем времени незащищенный половой акт, назначалось ли ранее лечение по поводу ИППП, имеются ли хронические заболевания.
После этого проводится гинекологический осмотр у женщин для исключения воспалительных заболеваний половой сферы, при отсутствии последних — обследование у уролога. Врач оценивает состояния мочеиспускательного канала, выявляет наличие выделений (гнойных или слизистых). Параллельно осматривается кожный покров промежности и наружные половые органы на наличие гиперемии (покраснения), налёта и высыпаний. Всем пациенткам для подтверждения диагноза дистопии наружного отверстия уретры выполняется пальцевое исследование влагалища. Оно позволяет выявить уретро-гименальные спайки, приводящие к интравагинальному смещению и зиянию наружного отверстия уретры при половом акте, что способствует повторному инфицированию нижних мочевыводящих путей и механической травме наружного отверстия уретры [9] .
После осмотра и у мужчин, и у женщин производится забор мазков из уретры для микроскопии и бактериологического исследования с целью выявления возбудителя болезни [10] . Также исследуют общий анализ мочи, а также анализ мочи по Нечипоренко на наличие лейкоцитов, бактерий и кристаллов солей.
Проведение 3-х стаканной пробы мочи позволяет косвенно определить уровень распространенности воспалительного процесса. Оценивается количество лейкоцитов в поле зрения:
- в первой порции — соответствует уретриту;
- во второй порции — циститу, простатиту (у мужчин);
- в третьей порции — воспалению верхних мочевыводящих путей (пиелонефрит).
Бактериологическое исследование (посев) отделяемого из уретры позволяет выявить патогенную и условно-патогенную микрофлору, ее титр (концентрацию) и чувствительность к антибиотикам. Диагностически значимым титром у женщин является 10х4, у мужчин — 10х3 КОЕ/мл.
Серологический метод – определение антител (иммуноглобулинов класса G, M и А) в венозной крови пациента к наиболее распространенным возбудителям уретрита. Используется как вспомогательный метод.
ПЦР – методика исследования отделяемого из уретры, крови или мочи, а также иных биологических жидкостей посредством полимеразной цепной реакции, с целью обнаружения в них определенных возбудителей.
Приемуществом метода является высокая чувствительность. Вероятность ложноотрицательного ответа ничтожно мала, а вероятность ложноположительного ответа составляет менее 1 %.
Существуют специально разработанные диагностические комплексы [11] . К ним относятся исследования "Андрофлор" у мужчин и "Фемофлор" у женщин, которые включают в себя наиболее полную и комплексную этиологическую диагностику острых и хронических заболеваний и оценку микробиоценоза урогенитального тракта.
Наряду с лабораторными исследованиями, немаловажную роль играет проведение специфических исследований, таких как уретроцистоскопия или уретрография. В первом случае в мочеиспускательный канал вводят цистоскоп, с помощью которого визуализируют слизистую оболочку уретры, мочевого пузыря. При уретрографии диагностика проводится с использованием рентгеноконтрастного вещества и выполнения серии снимков для оценки проходимости и наличия патологических процессов в уретре.
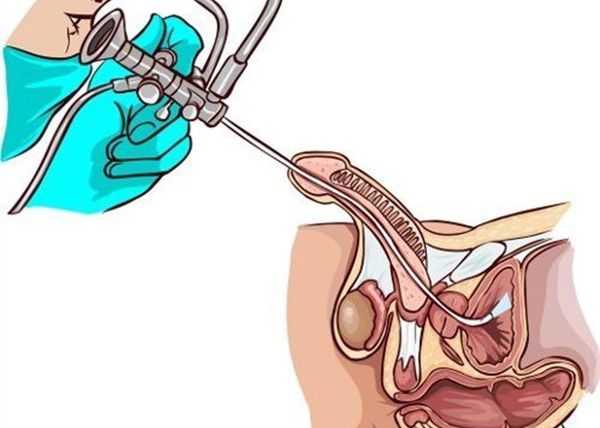
Для исключения органических изменений и дифференциальной диагностики с другими заболеваниями, выполняется ультразвуковое исследование органов малого таза и верхних мочевых путей (мочевого пузыря, матки, придатков, простаты и семенных пузырьков, почек).
Лечение уретрита
В случае обнаружения у себя симптомов уретрита, необходимо обратиться к квалифицированному специалисту: урологу, гинекологу либо дерматовенерологу.
Чем лечить уретрит
Лечение уретрита — медикаментозное. Терапия зависит от типа уретрита и направлена на устранение его причины. При гоноррейном уретрите необходима консультация дерматовенеролога с последующей антибактериальной терапией и контролем излеченности пациента и его полового партнера.
Основные препараты для лечения уретрита — это антибиотики. Лечение мужчин, ведущих половую жизнь, как правило, включает в себя инъекции цефтриаксона для лечения гонореи и пероральный приём азитромицина для лечения хламидиоза. Если обследование исключает гонорею и хламидиоз, то может применяться антибиотик триметоприм или фторхинолон (например, ципрофлоксацин). У женщин лечение такое же, как и лечение цистита. Для лечения инфекции, вызванной вирусом простого герпеса, могут потребоваться противовирусные препараты.
При негоноррейных бактериальных и грибковых уретритах основным методом является назначение антибактериальной и антимикотической терапии после верификации диагноза и определения чувствительности микрофлоры к антибиотикам (мазок, ПЦР диагностика, исключение гинекологических заболеваний и других воспалительных процессов, имеющих сходную клиническую картину).
В некоторых случаях возможно назначение эмпирической терапии, основанной на опыте лечения и частоте выявляемости возбудителя, обычно при недостатке точных данных. Сначала назначается препарат, а в дальнейшем врач оценивает, насколько он эффективен.
Параллельно базовой терапии пациенту назначают препараты, стимулирующие общий и местный иммунный ответ. Также применяют препараты для стимуляции местного иммунитета и профиллактики рецидивов. Доказана высокая эффективность препарата Уро-Ваксом при негонококковых бактериальных уретритах, вызванных E. coli.
Для купирования внезапных и непреодолимых позывов к мочеиспусканию применяют ингибиторы М-холинорецепторов (солифенацин), селективные агонисты бета3-адренорецепторов (мирабегрон) и блокаторы альфа-адренорецепторов (тамсулозин). Механизм действия данных препаратов направлен на расслабление гладкомышечных клеток (снятие спазма) в строме простаты, шейке и мышечной оболочке мочевого пузыря.
Дополнительным методом является физиотерапия, действие которой направлено на уменьшение воспалительного, болевого синдрома, улучшение микроциркуляции в тканях [12] .
Физиотерапия при уретрите
В современных рекомендациях Европейской ассоциации урологов и публикациях в качественных научных журналах физиотерапия для лечения уретртита не упоминается. Это говорит о том, что эффективность физиопроцедур не доказана и их можно использовать только в дополнение к основному лечению.
Фитотерапия при уретрите
Фитотерапия может облегчить симптомы уретрита на этапе диагностики и в комплексе с верно подобранным антибиотиком. Однако нет убедительных доказательств о её влиянии на уропатогены в отличие от антибактериальных препаратов, которые являются основой лечения. В рекомендации Европейской ассоциации урологов фитотерапия не входит.
Прогноз. Профилактика
Своевременное лечение бактериального уретрита и соблюдение рекомендаций гарантирует полное выздоровление. После санированного (пролеченного) бактериального уретрита возможно реинфицирование (повторное заражение) при незащищенных половых актах с инфицированным партнером. Поэтому при уретритах, вызванных ИППП, для профилактики рецидивов лечение обязательно должен проходить и половой партнёр.
Учитывая распространенность и многогранность клинической картины уретрита, а также риск развития осложнений, для профилактики рекомендуется придерживаться определенных правил поведения:
- Барьерный метод контрацепции с непостоянным половым партнером (при выявлении патогенной микрофлоры рекомендуется обследование полового партнёра).
- Соблюдение личной гигиены: для женщин — вытирать интимную зону, начиная спереди и по направлению назад. Использование мыла может привести к дисбалансу полезных бактерий, что может вызвать присоединение инфекции. Мужчинам во время принятия душа необходимо сдвигать крайнюю плоть и тщательно обрабатывать головку полового члена.
- Адекватная физическая активность, укрепление иммунитета.
- Правильное питание.
- Своевременное лечение сопутствующих заболеваний, регулярные осмотры специалистов (1-2 раза в год у гинеколога или уролога).
- При появлении даже незначительных симптомов необходимо обратиться к урологу либо гинекологу. Перед этим важно исключить самостоятельный прием препаратов, так как это сгладит клиническую картину и затруднит диагностику [12] .
Рассмотрен цервицит у женщин, развивающийся вследствие симптомной урогенитальной хламидийной инфекции, подходы к диагностике урогенитальной хламидийной инфекции у женщин. Приведены современные международные и российские рекомендации по лечению хламидийной
Chlamydia infection in gynecology and midwifery: the tactics of conducting patients in accordance with the contemporary recommendations in Russia and abroad
Cervicitis Is examined in women, developing as a result of the symptomal uro genital chlamydia infection, approaches to diagnostics of uro genital chlamydia infection in women. Contemporary international and Russian recommendations regarding treatment of chlamydia infection in midwifery and gynaecology are also provided.
При развитии симптомной урогенитальной хламидийной инфекции у женщин чаще всего возникает цервицит. В случае бессимптомного течения нелеченная хламидийная инфекция может привести к поражению верхних отделов генитального тракта и возникновению воспалительных заболеваний органов малого таза (ВЗОМТ). Ежегодно в США диагностируется около 750 000 случаев ВЗОМТ [11]. Как клинически диагностированные случаи ВЗОМТ, так и субклинические варианты поражения органов малого таза могут привести к фиброзу, образованию рубцов и нарушению проходимости маточных труб, что нередко является причиной серьезных нарушений репродуктивной функции, включая трубное бесплодие, эктопическую беременность и развитие синдрома хронической тазовой боли [3].
Около 10–15% нелеченных случаев хламидийной инфекции приводят к клинически диагностируемым случаям ВЗОМТ, из которых 15% могут привести к развитию трубного бесплодия [12, 13]. Доля трубного бесплодия среди всех других видов бесплодия варьирует от 10% до 40% [14, 15]. Хламидийная инфекция является лидирующей предотвращаемой причиной трубного бесплодия [14]. Прямые медицинские затраты на хламидийную инфекцию, включая диагностику и лечение бесплодия, вызванного хламидийной инфекцией, составляют 701 млн долларов ежегодно (2010 г.) [3].
Что касается хламидийной инфекции у беременных, то, по данным ВОЗ, частота обнаружения C. trachomatis у беременных колеблется в очень широких пределах (от 2% до 37%), в среднем составляя 6–8% и достигая 70% у пациенток с хроническими ВЗОМТ и отягощенным акушерско-гинекологическим анамнезом [16–18). Ежегодно в США у 100 000 беременных женщин диагностируется хламидийная инфекция [19].
Данные о влиянии хламидийной инфекции на течение и исход беременности неоднозначны. Результаты ряда исследований свидетельствуют о том, что наличие хламидийной инфекции половых путей у матери может приводить к повышению частоты случаев невынашивания беременности, мертворождения, преждевременных родов, преждевременного разрыва плодных оболочек, к развитию эндометрита и сальпингита в послеродовом периоде, а также к рождению детей с низкой массой тела [20–25]. Так, например, в ходе проспективного исследования, выполненного в США, показано, что инфицирование C. trachomatis во время беременности приводит к задержке внутриутробного развития плода, а также повышает риск преждевременных родов [23]. В других исследованиях связь хламидийной инфекции с неблагоприятными исходами беременности не была доказана [26].
С другой стороны, не подлежит сомнению, что урогенитальный хламидиоз у беременных является фактором риска развития хламидийной инфекции у новорожденных. Инфицирование происходит в 23–70% случаев, преимущественно во время родов при прохождении плода через инфицированные родовые пути. При этом у 11–50% детей, рожденных женщинами с хламидиозом, в первые две недели жизни развивается конъюнктивит, а у 3–16% на 1–3 месяц жизни хламидийная пневмония [26, 27].
Подходы к диагностике урогенитальной хламидийной инфекции у женщин
Диагноз урогенитальной хламидийной инфекции устанавливается на основании клинической картины заболевания и выявления C. trachomatis при проведении лабораторных исследований [28]. Как отмечено выше, наиболее частой клинической формой локализованной хламидийной инфекции у женщин является цервицит [6, 28]. Симптомы заболевания обычно возникают спустя 1–3 недели после инфицирования. Пациентки могут предъявлять жалобы на выделения из половых органов слизисто-гнойного характера, зуд, жжение, дискомфорт в области наружных половых органов, боль в нижней части живота, межменструальные или посткоитальные кровянистые выделения. При гинекологическом обследовании у пациенток с хламидийным цервицитом выявляются гиперемия и отечность в области наружного зева цервикального канала и слизисто-гнойные выделения, нередко — цирцинарная эрозия [6, 28]. Но — нельзя не подчеркнуть данный факт еще раз — у большинства пациенток с хламидийным цервицитом отмечается отсутствие субъективных симптомов заболевания [6, 28, 29].
К основным методам лабораторной диагностики хламидийной инфекции относятся:
- молекулярно-биологические методы (методы амплификации нуклеиновых кислот или ПЦР-диагностика);
- культуральное исследование;
- метод прямой иммунофлюоресценции.
Метод прямой иммунофлюоресценции (ПИФ) с моноклональными антителами отличается высокой степенью субъективной оценки результатов и низкой воспроизводимостью. Чувствительность и специфичность данного метода составляет не более 60–80%, что зависит от качества получения материала для исследования и квалификации персонала лаборатории [10, 28].
Современные международные и российские рекомендации по лечению хламидийной инфекции в акушерстве и гинекологии
В опубликованных в 2010 г. Рекомендациях по лечению заболеваний, передаваемым половым путем (Sexually Transmitted Diseases Treatment Guidelines), CDC [29] и Европейском руководстве по ведению пациентов с инфекцией, вызванной C. trachomatis (European guideline for the management of Chlamydia trachomatis infections) [6] основными препаратами в лечении хламидийной инфекции у небеременных пациенток являются азитромицин и доксициклин, у беременных женщин — азитромицин (табл. 1).
По данным метаанализа 12 рандомизированных исследований, в котором проводилось сравнение азитромицина и доксициклина в лечении урогенитальной хламидийной инфекции, оказалось, что сравниваемые режимы лечения эквивалентны по эффективности с достигнутой частотой эрадикации патогена, которая составила 97% и 98% соответственно [31].
Существенным преимуществом азитромицина в терапии урогенитального хламидиоза является возможность однократного приема внутрь 1 г препарата, что делает азитромицин наиболее целесообразным антибиотиком (в том числе и с экономической точки зрения) в лечении всех пациенток, особенно женщин с рискованным сексуальным поведением, недостаточной комплаентностью назначенному лечению или с невозможностью проведения оценки излеченности во время последующих визитов к врачу [29]. Как показали исследования, комплаентность лечения значительно выше в случае однократного применения азитромицина как пациентками, так и их партнерами [32–34].
Указанный в Рекомендациях CDC эритромицин рассматривается (по сравнению с азитромицином или доксициклином) как менее эффективный препарат, что, в первую очередь, связано с достаточно часто возникающими нежелательными явлениями со стороны ЖКТ, в значительной степени влияющими на комплаентность [29]. Левофлоксацин и офлоксацин являются эффективной альтернативной, однако не имеют преимуществ по режимам дозирования и длительности использования [29].
В российских схемах терапии хламидийной инфекции у небеременных пациенток, помимо азитромицина, доксициклина, эритромицина, левофлоксацина, офлоксацина и джозамицина, указаны и другие антибиотики (в частности, в Клинических рекомендациях Российского общества акушеров и гинекологов, 2009 г., указаны макролиды спирамицин, рокситромицин и кларитромицин, что не противоречит Европейскому руководству по ведению пациентов с инфекцией, вызванной C. trachomatis, а также ломефлоксацин, отсутствующий во всех других рекомендациях и протоколах ведения больных).
Кроме того, нельзя не остановиться на крайне широком диапазоне дозирования джозамицина и рекомендуемой длительности использования. По данным исследований, приведенным в табл. 3, дозирование джозамицина при урогенитальной хламидийной инфекции варьировало от 500 мг 2 раза в сутки до 500 мг 3 раза в сутки, длительность исследования — от 7 до 14–15 дней.
Что касается терапии хламидийной инфекции у беременных пациенток, то и в Рекомендациях по лечению заболеваний, передаваемым половым путем, CDC, 2010 г. и в Европейском руководстве по ведению пациентов с инфекцией, вызванной C. trachomatis, основным препаратом является азитромицин, также используются амоксициллин и эритромицин (табл. 1) [6, 29].
В настоящее время наиболее оптимальным препаратом для лечения урогенитального хламидиоза во время беременности представляется азитромицин. Первые сведения о возможности применения азитромицина при хламидийной инфекции у беременных были получены еще в 1996 г., когда в сравнительном исследовании было установлено, что по клинической и бактериологической эффективности при цервиците, вызванном C. trachomatis, азитромицин в дозе 1 г однократно не уступает эритромицину, назначаемому в дозе 500 мг 4 раза в сутки в течение 10 дней. Никаких различий между группами по исходам беременности выявлено не было [49].
Для подтверждения эффективности и безопасности применения азитромицина при лечении хламидийной инфекции во время беременности при поддержке CDC в США было инициировано ретроспективное когортное исследование. При анализе результатов лечения 277 беременных женщин с хламидийной инфекцией оказалось, что эффективность азитромицина в данной популяции составила 97%, амоксициллина — 95% и эритромицина — 64%. Таким образом, в данном исследовании эффективность азитромицина оказалась достоверно (p < 0,0001) выше, чем эритромицина. Различий в исходах беременности (как в отношении самих пациенток, так и их потомства) при лечении указанными препаратами выявлено не было [50].
На основании результатов данного исследования в 2006 г. впервые в Рекомендациях CDC по лечению ИППП азитромицин (1 г внутрь однократно), наряду с амоксициллином (по 500 мг 3 раза в сутки в течение 7 дней) стал рассматриваться в качестве препарата выбора для лечения хламидийной инфекции у беременных женщин [51].
По данным метаанализа 8 рандомизированных контролируемых исследований [52–59], сравнивавших эффективность и безопасность применения однократной дозы азитромицина (1 г) с эритромицином или амоксициллином при лечении хламидийной инфекции у беременных женщин [60], азитромицин по эффективности не уступал 7-дневным курсам лечения препаратами сравнения (отношение шансов 1,45 в популяции пациенток, пригодных для клинической оценки, n = 344). В то же время в сравнении с лечением эритромицином применение азитромицина сопровождалось достоверно меньшей частотой нежелательных реакций со стороны ЖКТ (отношение шансов 0,11), а также достоверно более редким преждевременным прекращением участия пациенток в исследовании (отношение шансов 0,12) и лучшей комплаентностью (отношение шансов 23,7) [60].
Перечисленный во всех рекомендациях эритромицин характеризуется достаточно высокой эффективностью при лечении урогенитального хламидиоза во время беременности (72–95%) [62, 60], однако у 30–50% пациенток [60] (а в одном исследовании у всех беременных женщин [59]) были отмечены нежелательные реакции со стороны ЖКТ, что нередко приводило к отказу от приема этого препарата. Амоксициллин отличается лучшей переносимостью (частота нежелательных реакций составляет 1,5–12,8%) и приемлемой эффективностью, которая по данным различных авторов варьирует от 58–80% [60] до 85–99% [63, 64]. В то же время необходимость длительного многократного приема эритромицина и амоксициллина может существенно снижать комплаентность пациенток [60]. Кроме того, по данным недавних исследований у эритромицина выявлено тератогенное действие — у детей, чьи матери принимали эритромицин на ранних сроках беременности (3546 детей), отмечался повышенный риск возникновения врожденных аномалий развития (отношение шансов 1,24). Увеличение риска было обусловлено повышением частоты возникновения аномалий сердечно-сосудистой системы (отношение шансов — 1,92). Кроме того, было выявлено повышение риска возникновения пилоростеноза у новорожденных, матери которых принимали эритромицин на ранних сроках беременности (относительный риск 3,0) [65].
Кроме этого, при рассмотрении аспекта дозирования джозамицина согласно Клиническим рекомендациям Российского общества акушеров и гинекологов, в которых рекомендуется применять препарат по 500 мг 2 раза в сутки на протяжении 12 дней, нельзя не упомянуть исследование, которое продемонстрировало достаточно высокую неэффективность (17%) при использовании именно этой схемы применения джозамицина [48].
Заключение
На настоящий момент согласно российским и зарубежным руководствам наиболее эффективными антимикробными препаратами, применяемыми для лечения урогенитальной хламидийной инфекции у небеременных пациенток являются азитромицин, применяемый в дозе 1 г внутрь однократно, и доксициклин, назначаемый 7-дневным курсом по 100 мг 2 раза в сутки. Что касается терапии беременных пациенток с данной патологией, то наиболее оптимальным препаратом с точки зрения безопасности и эффективности лечения, рекомендуемым и зарубежными, и российскими руководствами, является азитромицин.
Литература
За остальным списком литературы обращайтесь в редакцию.
А. А. Хрянин*, доктор медицинских наук, профессор
О. У. Стецюк**, кандидат медицинских наук
И. В. Андреева**, кандидат медицинских наук, доцент
* ГБОУ ВПО НГМУ Минздравсоцразвития России, Новосибирск
** НИИ антимикробной химиотерапии ГБОУ ВПО СГМА Минздравсоцразвития России, Смоленск
Читайте также:
- Как уксусом избавиться от вшей и гнид навсегда за 1 день в домашних условиях
- К эндогенным инфекциям репродуктивного тракта относятся
- Первая медицинская помощь при отравлениях в походе
- Энтеросгель профилактика ротавирусной инфекции отзывы
- Среда питательная для выделения иерсиниоза и псевдотуберкулеза

