Хламидийные инфекции нижних отделов мочеполовой системы
Обновлено: 23.04.2024
Хламидийная инфекция - инфекционное заболевание, передаваемое половым путем, возбудителем которого является Chlamydia trachomatis (серотипы D-K).
Эпидемиология
Распространенность хламидийной инфекции в популяции варьирует в зависимости от возраста, при этом наиболее высокая заболеваемость отмечается у пациентов моложе 25 лет.
Заражение происходит преимущественно при половом контакте больного человека или асимптомного носителя со здоровым партнером, а первичными проявлениями заболевания являются уретрит, цервицит при обычной половой связи и поражение прямой кишки, задней стенки глотки при ином контакте. Сроки инкубационного периода в пределах 2-3 нед.
Новорожденный может заразиться во время родов в результате заглатывания вагинальной слизи больной матери, что обычно приводит к развитию хламидийных конъюнктивитов (у 10-30% детей), пневмонии (у 10-20% детей), фарингитов, евстахиитов. Возможно и внутриутробное инфицирование, а также занос инфекции руками при нарушении правил гигиены.
Хламидии относят к облигатным внутриклеточным паразитам, и их цикл размножения реализуется при взаимодействии с чувствительной клеткой хозяина.
В современном представлении развитие патологии при урогенитальных хламидийных инфекциях - следствие повреждения тканей в результате внутриклеточного размножения C. trachomatis и возникающей вслед за этим воспалительной реакции организма.
Большое значение в формировании иммунного ответа играет белок теплового шока (Hsp60). Его экспрессия в неблагоприятных условиях, в частности в ответ на воздействие некоторых антибиотиков, приводит к продукции провоспалительных цитокинов, подавлению синтеза основного белка наружной мембраны (МОМР) и липополисахаридов.
На течение урогенитальных хламидийных инфекций оказывают влияние нарушения иммунной системы пациента, особенности комплекса гистосовместимости, снижение уровня ненасыщенных жирных кислот. Последнее приводит к изменению структуры мембран клеток-мишеней и становится благоприятным фоном для адгезии и рецепции хламидийных элементарных телец на поверхности клеток.
Хламидийная инфекция не имеет специфических признаков, по которым можно отличить ее от воспалительных заболеваний другой этиологии.
Воспалительный процесс в мочеполовых путях начинается с поражения слизистой оболочки цервикального канала, уретры и прямой кишки, поэтому наиболее частыми клиническими проявлениями УХИ становятся признаки уретрита у мужчин и цервицита у женщин. При этом выраженность клинических симптомов может варьировать от активной воспалительной реакции, сопровождающейся обильными выделениями из мочеиспускательного и/или цервикального канала, до скудных слизистых выделений без явных признаков воспаления.
В процессе развития инфекции в воспалительный процесс вовлекаются близлежащие органы и ткани, тем самым осложняя течение УХИ.
Клинические проявления у мужчин
При остром и подостром хламидийном уретрите мужчины чаще всего жалуются на зуд и жжение в мочеиспускательном канале, незначительные рези при мочеиспускании. Обследование больного выявляет покраснение губок уретры, наличие слизистых или слизисто-гнойных выделений.
Часто осложнения урогенитальных хламидийных инфекций проявляются в виде эпидидимита или орхоэпидидимита. Хламидийные эпидидимиты у 80% мужчин могут протекать практически бессимптомно, сопровождаясь лишь припухлостью придатка яичка. Тем не менее не исключен и острый эпидидимит с повышением температуры тела до 39 °C, сильной болью в придатке яичка, иррадиирующей по ходу семенного канатика, а также в поясничную и крестцовую области. Кожа мошонки при этом гиперемирована и отечна на стороне воспаления придатка. Сам придаток увеличен в размере, плотный на ощупь.
При подостром эпидидимите боль умеренная, температура тела субфебрильная, клинические симптомы менее выражены. Нередко состояние осложняется воспалением яичка (орхитом).
Хламидийному уретриту часто сопутствует простатит, признаки которого обнаруживают более чем в 46% случаев.
И все же вопрос о непосредственном участии хламидий в возникновении воспаления предстательной железы пока не решен.
Одновременно с хламидийным уретропростатитом у 15,7% молодых мужчин выявляется и везикулит.
Таким образом, у мужчин признаки воспаления, вызванные урогенитальной хламидийной инфекцией, весьма разнообразны, протекают чаще хронически, с осложнениями и могут приводить к нарушению репродуктивной функции.
Клинические проявления у женщин
С. trachomatis - одна их самых частых причин уретритов, эндоцервицитов, восходящих воспалительных процессов мочепо- ловых органов, перигепатитов, поражения прямой кишки и других патологических состояний у женщин.
Наиболее частой клинической формой урогенитальной хламидийной инфекции у женщин считают цервицит. Клиническая картина его чаще бывает малосимптомной - лишь незначительные выделения слизистого характера из канала шейки матки. Иногда отмечают слизисто-гнойные выделения из влагалища, зуд и контактную кровоточивость шейки матки (слизисто-гнойный цервицит). При остром цервиците (наблюдается редко) происходит закупорка шеечного канала, появляется патологический экссудат; шейка матки при этом гиперемирована, отечна; развиваются эрозия и эктопия эпителия, идущая из канала шейки матки.
Длительно текущий хламидийный цервицит характеризуется обширной эрозией шейки матки с образованием лимфоидных фолликулов в области зева. Часто цервицит сочетается с уретритом, сопровождается нарушениями мочеиспускания и может стать причиной восходящего воспалительного процесса, приводящего к поражению эндометрия и маточных труб.
Небольшие кровотечения в межменструальный период, умеренная боль внизу живота, болезненность шейки матки при обследовании больной позволяют предположить наличие эндометрита. Как правило, хронический хламидийный эндометрит сопровождается сальпингитом (воспаление маточных труб) или сальпингоофоритом (воспаление маточных труб и яичников).
Осложнением сальпингоофорита может стать пельвиоперитонит, течение которого сопровождается субфебрильной температурой и наличием серозного или серозно-гнойного выпота, что впоследствии приводит к развитию спаечного процесса.
Помимо описанных процессов, может развиваться бартолинит (воспаление больших желез преддверия влагалища).
Наряду с уретрой и цервикальным каналом могут поражаться парауретральные ходы, эндометрий, яичники. Но даже при такой многоочаговости у 40-70% женщин инфекция протекает бессимптомно. И нередко первый признак заболевания - уже наступившее бесплодие.
Причиной обтурационного бесплодия становятся склеротические изменения фаллопиевых труб, деструкция их эпителия, нарушение внутриорганного кровообращения.
Клинические проявления у девочек
Проявляются слизистыми, водянистыми или слизистогнойными выделениями из половых путей; зудом и/или жжением в области наружных половых органов; дизурией (зуд, жжение, болезненность при мочеиспускании).
Особенностью клинического течения хламидийной инфекции в детском возрасте являются более выраженная субъективная симптоматика и поражение слизистых оболочек вульвы и влагалища, чему способствуют анатомо-физиологические особенности репродуктивной системы у девочек.
Клиническая картина: признаки и симптомы, обусловленные цервицитом и уретритом, а также осложнениями заболевания.
Лабораторная диагностика
Культуральный метод основан на выделении возбудителя в культуре клеток МсСоу, L-929 или HeLa. Обладает наибольшей специфичностью, однако его применение в практическом здравоохранении ограничено высокой себестоимостью и трудоемкостью.
Серологические методы. Основаны на определении специфических антител к хламидиям (IgA, IgG) в сыворотке крови. Тест оправдан при локализации патологических процессов в матке и ее придатках, генерализованной хламидийной инфекции, но используется как скрининговый (должен быть подтвержден обнаружением возбудителя
Препараты выбора (для взрослых и детей старше 12 лет)
• При остром течении азитромицин по 1,0 г однократно. При хламидиозе верхних отделов мочеполовой системы, органов малого таза по 1,0 г 1 раз в неделю, в течение 3 нед.
• Доксициклин внутрь по 0,1 г каждые 12 ч в течение 7-10 сут при остром и подостром течении, при поражении верхних отделов мочеполовой системы, органов малого таза и других органов - по 0,1 г через 12 ч в течение 14-21 сут.
• Джозамицин по 0,5 г внутрь 3 раза в сутки в течение 7 дней.
Альтернативные препараты
• Офлоксацин внутрь по 0,4 г каждые 12 ч в течение 710 сут.
• Рокситромицин внутрь по 0,15 г каждые 12 ч в течение 10 сут.
• Эритромицин внутрь по 0,5 г каждые 6 ч в течение 10 сут.
При УХИ верхних отделов мочеполовой системы, органов малого таза и других органов продолжительность курса лечения альтернативными препаратами должна составлять 14-21 сут.
Для лечения беременных
• Спирамицин по 3 млн МЕ 3 раза в сутки в течение 7-10 дней.
• Джозамицин по 0,5 г 3 раза в сутки в течение 7 дней.
• Азитромицин по 1,0 г внутрь однократно.
• Эритромицин по 0,5 г внутрь 4 раза в сутки в течение 7 дней.
• Амоксициллин по 0,5 г 3 раза в сутки в течение 7 дней.
Лечение детей с массой тела менее 45 кг и в возрасте до 8 лет
• Джозамицин по 50 мг/кг массы тела в 3 приема в течение 10 дней.
• Азитромицин в суточной дозе 10 мг/кг массы тела 1 раз в сутки в течение 3 дней.
• Эритромицин по 50 мг/кг массы тела в 4 приема внутрь в течение 10-14 дней.
Лечение клинических осложнений, вызванных урогенитальной хламидийной или смешанной инфекцией (эпидидимиты, простатиты, сальпингоофориты, эндометриты, бесплодие), проводят с учетом диагноза и индивидуальных особенностей организма пациента.
Целесообразно применять азитромицин в виде внутривенной инфузии, капельно по 500 мг 1 раз в сутки в течение 2 дней, затем внутрь в дозе 250 мг для завершения 7-дневного общего курса терапии. Возможно его сочетание с метронидазолом.
Степень излеченности урогенитальной хламидийной инфекции следует оценивать через 1 мес после окончания этиологической терапии методом ПЦР.
Первичная профилактика заключается в необходимости избегать половых контактов с неизвестными партнерами или использовать барьерные методы контрацепции.
Дородовый скрининг беременных на C. trachomatis может предупредить развитие хламидийной инфекции у новорожденных.
Вторичная профилактика заключается в одновременном лечении больного и половых партнеров (имевших контакты в течение 60 дней - по тем же схемам).
В период лечения и диспансерного наблюдения рекомендуется воздержаться от половых контактов или использовать барьерные методы контрацепции до установления критерия излеченности.
Другие проявления УХИ:
Болезнь Рейтера
Проявляется триадой симптомов: уретрит, артрит, конъюнктивит.
Уретрит чаще подострый и возникает через 2-4 нед после инфицирования. Конъюнктивит появляется одновременно или несколько позже, затем формируется асимметричное поражение суставов, чаще нижних конечностей. Специфично поражение ахилловых сухожилий, подошвенных фасций. Может быть сочетание двух признаков триады, иногда существует только один. Кроме триады, нередко возникают кольцевидный циркулярный баланит и кератодермия.
Синдром Фитц-Хью-Куртиса (перигепатит)
Встречается у 5-15% женщин при наличии подтвержденного лапароскопического сальпингита. В воспалительный процесс вовлекаются капсула печени и прилегающая брюшина. При лапароскопии видны спайки в виде натянутых струн.
Что такое цервицит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Батаршиной О. И., гинеколога со стажем в 18 лет.
Над статьей доктора Батаршиной О. И. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Цервицит — это воспалительное заболевание шейки матки, которое развивается под влиянием различных агентов (как инфекционных, так и неинфекционных) [2] .
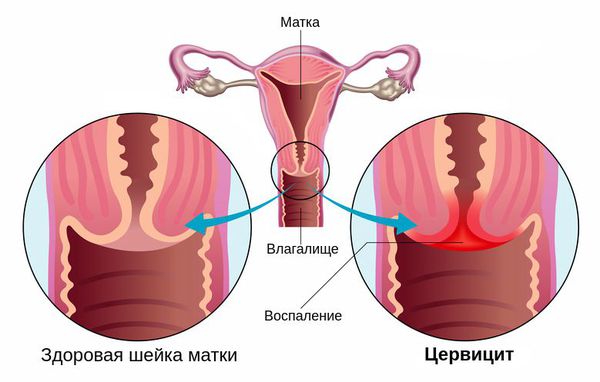
Распространённость цервицита у женщин достигает 10-45 %. Наиболее часто его вызывают возбудители, передаваемые половым путём, такие как гонокок, хламидия, трихомонада, вирус герпеса, бледная трепонема и др. [7] [8] [11] . Также причиной возникновения цервицита являются различные заболевания, аллергические реакции на противозачаточные спермициды, латекс в составе презервативов или продукты женской гигиены, такие как мыла, гели для душа или дезодоранты.
Длительный и вялотекущий дисбиоз влагалища (бактериальный вагиноз) также рассматривается как одна из возможных причин цервицита, поскольку на фоне изменения уровня кислотности влагалища меняется и соотношение видов влагалищной микрофлоры.
В зоне риска по возникновению цервицита находятся женщины, которые:
Также доказано, что фоном для развития воспаления шейки матки и его хронизации является местный иммунодефицит, связанный с нарушением защитной функции слизистой оболочки.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы цервицита
Возможно как симптомное, так и бессимптомное течение заболевания [31] .
При бессимптомном процессе диагноз "цервицит" может быть поставлен:
- при неудовлетворительных результатах мазков — повышенном уровне лейкоцитов (клеток крови, отвечающих за иммунный ответ на внедрение инфекционных агентов);
- на основан ии визуального осмотра шейки матки врачом-гинекологом — покраснения и отёка шейки матки.
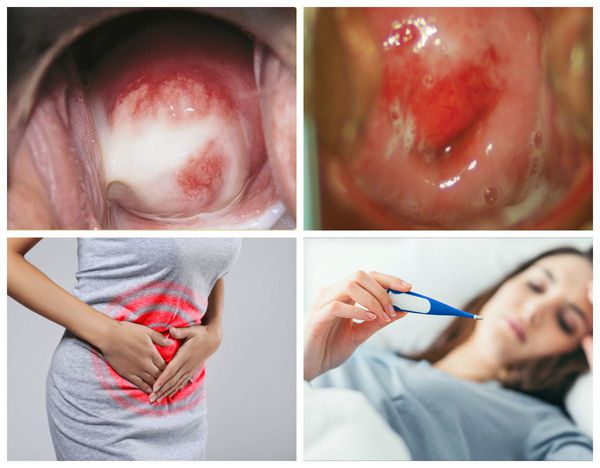
При симптомном течении заболевания женщину могут беспокоить:
- сероватые или бледно-жёлтые выделения из влагалища;
- аномальные кровянистые выделения во время или после полового контакта, а также в перерывах между менструациями [31] ;
- боль во время секса;
- затруднённое, болезненное или частое мочеиспускание;
- тазовая боль или, в редких случаях, лихорадка.
Патогенез цервицита
Когда речь идет о патогенезе цервицита, прежде всего необходимо обозначить понятия, о которых пойдёт речь.
Шейка матки представляет собой гладкомышечный орган длиной 2-3 см, образованный соединительной тканью. Основная функция данной части матки — барьерная. Она реализуется за счёт секрета (выделений) слизистой , которая препятствует попаданию патогенных возбудителей в матку, маточные трубы и малый таз. В состав секрета входят как иммуноглобулины всех классов ( IgG, IgM, IgA и др. ), так и вещества, обладающие высокой расщепляющей и бактерицидной активностью.
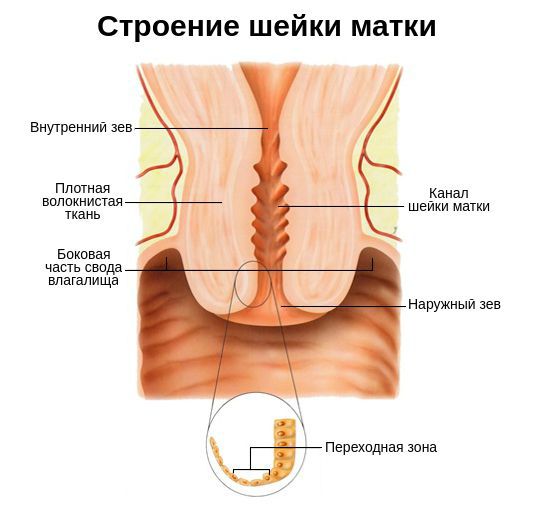
Также шейку матки защищает микрофлора влагалища . Она состоит из анаэробных и аэробных бактерий, причём первых в десять раз больше, чем вторых. Такое соотношение создаёт определённый уровень кислотности слизистой, который не позволяет патогенным микроорганизмам внедряться в полость матки [8] .
Циклическое воздействие половых гормонов на женский организм позволяет сохранять микрофлору влагалища в норме, тем самым защищать шейку матки:
- в первой фазе менструального цикла под воздействием эстрогенов синтезируется гликоген, стимулируется выработка слизистого секрета, выполняющего барьерную функцию [4][17][27] ;
- во второй фазе цикла под воздействием прогестерона происходит подкисление среды влагалища и размножение лактобактерий.
При снижении барьерных свойств микрофлоры влагалища и слизистой шейки матки в организм женщины проникают различные патогенные возбудители, которые приводят к развитию цервицита. Их активному проникновению и распространению в полости малого таза способствуют сперматозоиды в качестве клеток-переносчиков инфекционных агентов, а также трихомонады и установка внутриматочной спирали на фоне воспалительного процесса.
Острый цервицит
Чаще возникает при поражении шейки матки специфическими возбудителями (например, гонококком), а также после искусственного прерывания беременности, в осложнённом послеродовом периоде (возбудителями чаще становятся стафилококковая и стрептококковая инфекции) и при вирусном поражении шейки матки. На ранней стадии заболевания возникают:
- полнокровие сосудов;
- повышение уровня лейкоцитов (лейкоцитарная инфильтрация);
- просачивание крови сквозь стенки сосудов в зону воспаления (экссудация);
- дистрофические изменения с вакуолизацией цитоплазмы и ядер клеток.
В результате дистрофических изменений клеток на поверхности слизистой оболочки шейки матки появляется гнойный и серозно-гнойный экссудат — сероватые или бледно-жёлтые выделения.
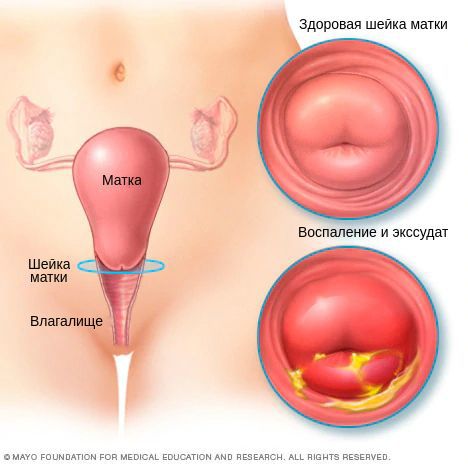
Хронический цервицит
При проникновении возбудителей в межклеточное пространство крипт шейки матки (небольших трубчатых углублений), труднодоступных для лечения, возникает хронический цервицит. Причиной хронизации заболевания нередко является поражение шейки матки хламидийной инфекцией. В 24-40 % случаев хронический цервицит возникает на фоне длительного и вялотекущего бактериального вагиноза. При осмотре гинекологом шейка матки выглядит покрасневшей, отёчной, легко травмируется. Микроскопически наблюдается инфильтрация подэпителиальной ткани лимфоцитами, плазмоцитами, полнокровие сосудов. Наряду с дистрофическими процессами в ткани преобладают процессы непрямого деления клеток, разрастания ткани и замещения одного вида клеток другим. Часто при хроническом цервиците нарушаются процессы ороговения клеток, что проявляется уплотнением тканей и изменением процесса гликогенизации клеток [6] [11] .
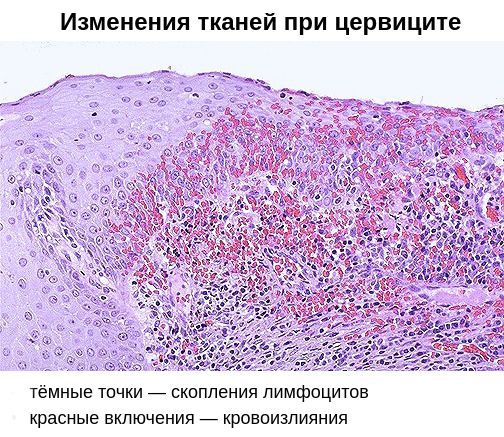
Помимо специфического возбудителя, немалую роль в возникновении хронического цервицита играет вторичный иммунодефицит. Он заключается в неполноценности клеточного и гуморального иммунитета. На клеточном уровне снижается количество Т- и В-лимфоцитов, а также нарушается фагоцитарная активности клеток, позволяющая им поглощать и переваривать патогенные микроорганизмы. В результате возбудители остаются в организме, снижается содержание антител IgG и IgM, увеличивается выработка антител IgA, что ведёт к изменению качества цервикальной слизи.
Послеродовой цервицит
Отдельно такую форму не выделяют, цервицит после родов ничем не отличается от обычного. Разница может быть лишь в лечении: не все антибиотики можно принимать при грудном вскармливании.
Классификация и стадии развития цервицита
Классификация цервицита зависит от типа возбудителей, локализации и давности патологических процессов. Так, в зависимости от типа возбудителя цервициты подразделяют на инфекционные и неинфекционные. Инфекционные цервициты бывают:
- гонококковыми;
- хламидийными;
- трихомонадными;
- кандидозными;
- вирусными.
Неинфекционные цервициты рассматриваются и классифицируется в зависимости от причины, вызвавшей воспаление. Они бывают аллергическими, атрофическими (сенильными) и др. [8] .
Кроме того, по локализации цервицит подразделяют на:
- экзоцервицит — протекает преимущественно на поверхности шейки матки;
- эндоцервицит — в основном затрагивает эпителий канала шейки матки (цервикальный канал).
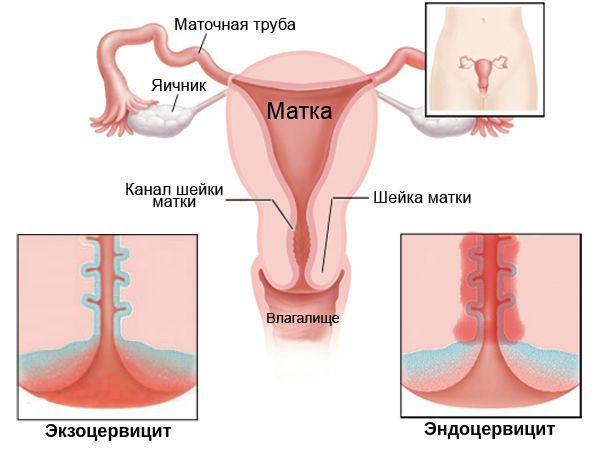
По длительности протекания процесса цервицит может быть:
- острым — процесс воспаления длится не более шести недель;
- хроническим — болезнь протекает с периодическими ремиссиями и обострениями.
Осложнения цервицита
Выявление причины цервицита имеет важное значение, поскольку при наличии инфекционного агента возбудитель способен распространяться за пределы шейк и матки и вызывать эндометрит , а также воспаление в теле матки, маточных трубах и малом тазе. В ряде случаев это приводит к бесплодию или препятствует вынашиванию плода [25] [27] .
Цервицит и беременность
Если беременность возникла на фоне цервицита, возбудитель заболевания может привести к преждевременному прерыванию беременности в связи с проникновением инфекции в водную оболочку, обращённую к плоду, затем в хорион (плаценту), околоплодные воды и сам плод.
При инфицировании ребёнка на ранних сроках беременности могут сформироваться врождённые пороки развития, возникает риск первичной плацентарной недостаточности и внутриутробной гибели плода. При позднем инфицировании наблюдаются следующие осложнения беременности:
- внутриутробная задержка развития плода;
- вторичная плацентарная недостаточность (часто на фоне плацентита — воспаления плаценты);
- локальные и генерализованные (распространённые) инфекционные поражения плода.
Генерализованные формы внутриутробной инфекции чаще развиваются в первом триместре беременности, так как плод ещё не может препятствовать распространению воспалительного процесса. В третьем триместре воспалительные изменения вызывают сужение или обтурацию (закрытие просвета) каналов и отверстий, что ведёт к аномальному развитию уже сформировавшегося органа — псевдоуродствам ( гидроцефалии , гидронефрозу и др.) [29] .
Длительное воспаление шейки матки становится фоном для развития злокачественных процессов . Это связано с нарушением регенерации слизистой оболочки шейки матки, которое наблюдается при хроническом цервиците. Наиболее значимыми факторами, влияющими на регенерацию, являются вирусы и хламидии [10] . Учёные доказали, что формирование рака шейки матки происходит только на фоне сохранившейся в криптах вирусной инфекции, которая активируется более чем через год после первичного обнаружения возбудителя [30] .
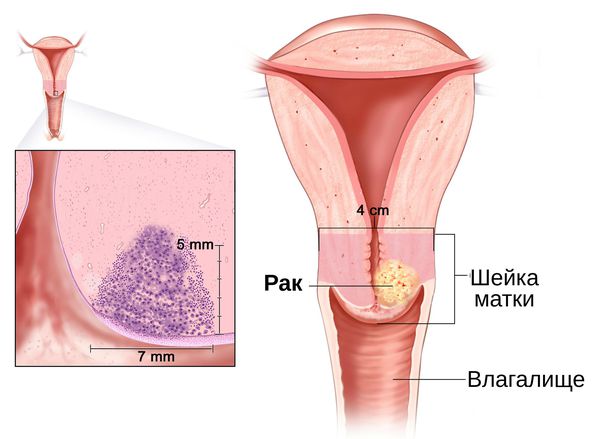
Диагностика цервицита
Диагностическими критериями цервицита при осмотре в зеркалах являются:
- покраснение слизистой, отёк;
- обильные выделения грязно-серого или зеленоватого цвета;
- творожистое отделяемое (при грибковом поражении шейки матки и влагалища).
При микроскопическом исследовании наблюдается увеличение количества лейкоцитов, также можно обнаружить возбудителей трихомониаза и гонореи.
Однозначными признаками цервицита при вульвоцервикоскопии служат:
- фолликулярный кольпит, "лунный ландшафт" — для хламидиоза;
- очаговый кольпит — для трихомониаза;
- диффузный кольпит — для неспецифической бактериальной инфекции;
- симптом "манной крупы" — для герпетической инфекции [17] .
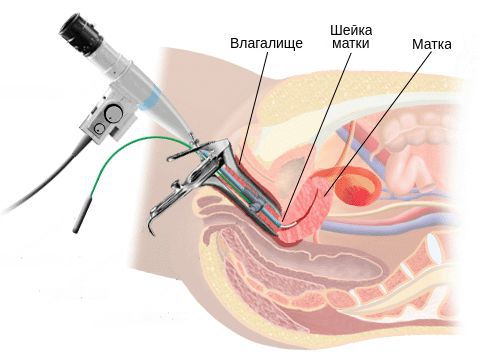
Бактериологическое исследование с поверхности шейки матки и заднего свода влагалища позволяет оценить не только соотношение лактофлоры, создающей нормальную кислотность влагалища, но и выявить рост условно-патогенных возбудител ей, таких как кишечные палочки, стрептококки, стафилококки, анаэробные кокки и др. Причём клинически значимым является рост микроорганизмов в колич естве более чем 10 4 КОЕ/мл.
ПЦР-диагностика позволяет обнаружить специфических возбудителей, вызвавших воспалительный процесс, таких как микоплаз мы, уреаплазмы, гарднереллы, хламидии, вирус герпеса и др. [31] . Для этого исследования врач-гинеколог должен взять мазок из шейки матки.
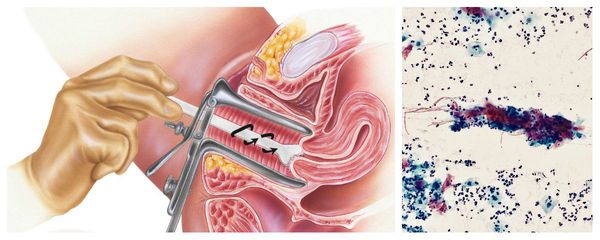
Цитологическое исследование клеточного материала позволяет оценить структуру клеток, характер и уровень их повреждения, а также эффективность лечения в динамике. При длительно текущем воспалении шейки матки в цитограмме преобладают гистиоциты, плазмациты, фибробласты и лимфоидные элементы. При продуктивном воспалении (защитной реакции организма) преобладают клеточные инфильтраты — макрофагальные, г игантоклеточные, плазмоклеточные, лимфоцитарно-моноцитарные. В 40 % случаев цитологическая диагностика позволяет выявить возбудителя заболевания (хламидии, кандиды, трихомонады, цитомегаловирус), более чем в 50 % случаев диагностируется папилломавирус и вирус простого герпеса.
При ультразвуковом исследовании признаками эндоцервицита являются увеличение толщины М-эхо шейки матки более 4 мм и реактивный отёк подэпителиальных о тделов УЗИ. рекомендуется выполнять на 5-7 день менструального цикла.
Следует помнить, что обследование гинекологом и взятие мазков проводятся перед началом менструации или через несколько дней после её окончания: оптимальный срок — пятый день, когда нет мажущих кровянистых выделений. Накануне и в день процедуры не следует использовать вагинальные свечи, тампоны, мази, средства интимной гигиены, поскольку это может стать причиной получения недостоверных данных. Кроме того, необходимо отказаться от спринцевания и воздержаться от половых контактов в течение одного-двух дней до сдачи анализа.
Лечение цервицита
Препараты для лечения цервицита
Определяющим звеном при выборе тактики лечения является природа возбудителя цервицита: вирусные воспаления шейки матки предполагают использование противовирусных препаратов, бактериальные воспаления — приём антибактериальных средств. При этом важно учитывать чувствительность выявленных инфекционных агентов к антибиотикам [1] [2] [3] .
Главной проблемой лечения цервицита шейки матки являются наличие нескольких возбудителей (микст-инфекции) и устойчивость возбудителей к антибактериальным препаратам. В таких случаях необходимо прибегнуть к приёму комбинации антибиотиков. Конкретные препараты назначает врач.
Иногда антибиотикотерапия сопровождается назначением фитопрепаратов, биологически активных добавок. Также рекомендуются общеукрепляющие физические нагрузки, нормализация режима труда и отдыха [9] [24] .
Помимо лечения пациентки параллельно в обязательном порядке проводится лечение её полового партнёра. Во время терапии необходимо пользоваться барьерной контрацепцией.
Нормали зация микробиоценоза влагалища с помощью пробиотиков [15] в сочетании с иммунокоррекцией (с учётом данных иммунограммы) [5] [16] [19] также целесообразны, поскольку изменённый уровень кислотности среды и возникающий дефицит иммунных факторов способствуют частым рецидивам воспалительного процесса [40] [43] [44] .
Физиотерапия
Кроме того, в ряде случаев назначается физиолечение:
- ДМВ-терапия — лечение дециметровыми волнами частотой от 300 МГц до 3 ГГц, проводится каждый день, предполагает 10-15 процедур продолжительностью 10 минут;
- магнитотерапия — воздействие магнитного поля низкой или высокой частоты, проводится каждый день, предполагает 10-20 процедур продолжительностью 10-20 минут;
- диадинамотерапия — лечение высокочастотным электрическим током, проводится каждый день до появления ощущения болезненной вибрации, предполагает 12-15 процедур;
- СМТ-терапия — лечение низкочастотным электрическим током, проводится каждый день, предполагает 12-15 процедур;
- электрофорез с солями магния — воздействует на область малого таза, проводится каждый день, предполагает 10-15 процедур продолжительностью 20 минут;
- дарсонвализация и лазеротерапия с использованием влагалищных датчиков — проводятся каждый день, предполагает 10-12 процедур [32] .
Деструктивные методы лечения цервицита
Цервицит — это воспалительный процесс, поэтому его лечат медикаментозно. Физические или химические методы применяются при атипии в клетках, покрывающих шейку матки или выстилающих цервикальный канал. Прижигание кислотами, жидким азотом, лазерная вапоризация, аргоноплазменная абляция, электрохирургическая эксцизия для лечения цервицита не используются .
Прогноз. Профилактика
Прогноз заболевания при своевременно начатом лечении благоприятный. При бессимптомном цервиците и отсутствии инфекций, передаваемых половым путём, у пациенток остаётся риск появления выраженных клинических признаков заболевания [30] .
Помимо основного лечения назначаются консультации других специалистов для коррекции различных нарушений (нейроэндокринных, гормональных, иммунных), выявления соматических заболеваний и факторов риска. Это позволит предотвратить повторное развитие цервицита [28] .
С целью профилактики воспаления шейки матки рекомендуется:
- один раз в шесть месяцев посещать гинеколога;
- использовать барьерные средства контрацепции;
- не допускать хронизации заболеваний мочеполовой системы.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Хламидиоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Хламидиоз – урогенитальная (мочеполовая) инфекция, возбудителем которой является Chlamydia trachomatis (хламидия трахоматис). Ранняя диагностика хламидиоза затруднена, поскольку в течение долгого времени болезнь может протекать бессимптомно. В результате инфекция переходит в хроническую форму, сопровождаясь различными осложнениями, которые иногда являются причиной бесплодия и невынашивания беременности.
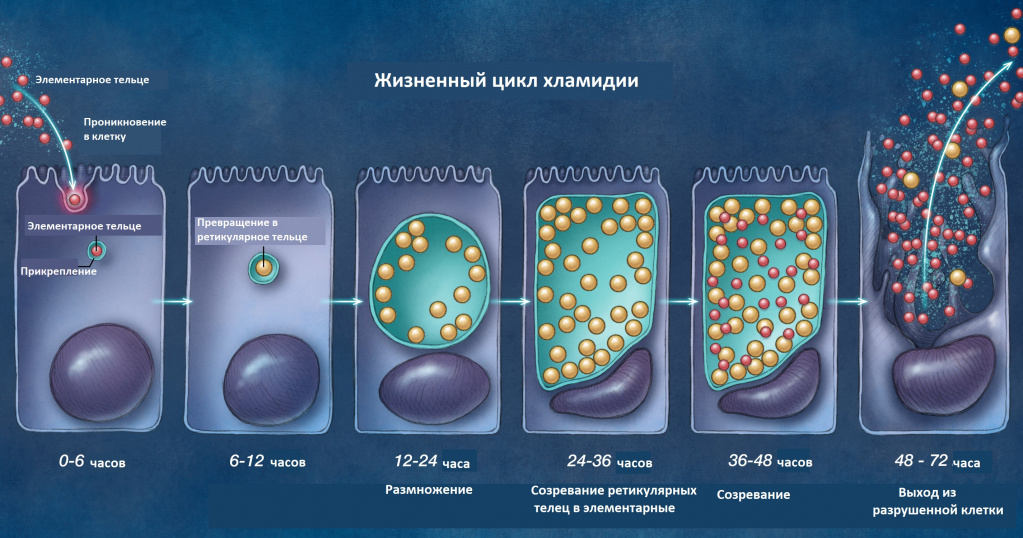
Причины появления хламидиоза
Урогенитальный хламидиоз является высококонтагиозным (очень заразным) заболеванием. Инфекция передается половым путем - при наличии хламидиоза у одного из партнеров заражение второго неизбежно в случае отсутствия методов барьерной контрацепции. Наиболее высокая заболеваемость отмечается у лиц моложе 25 лет. Заражение детей происходит перинатальным путем – от инфицированной беременной женщины через плаценту и в родах.
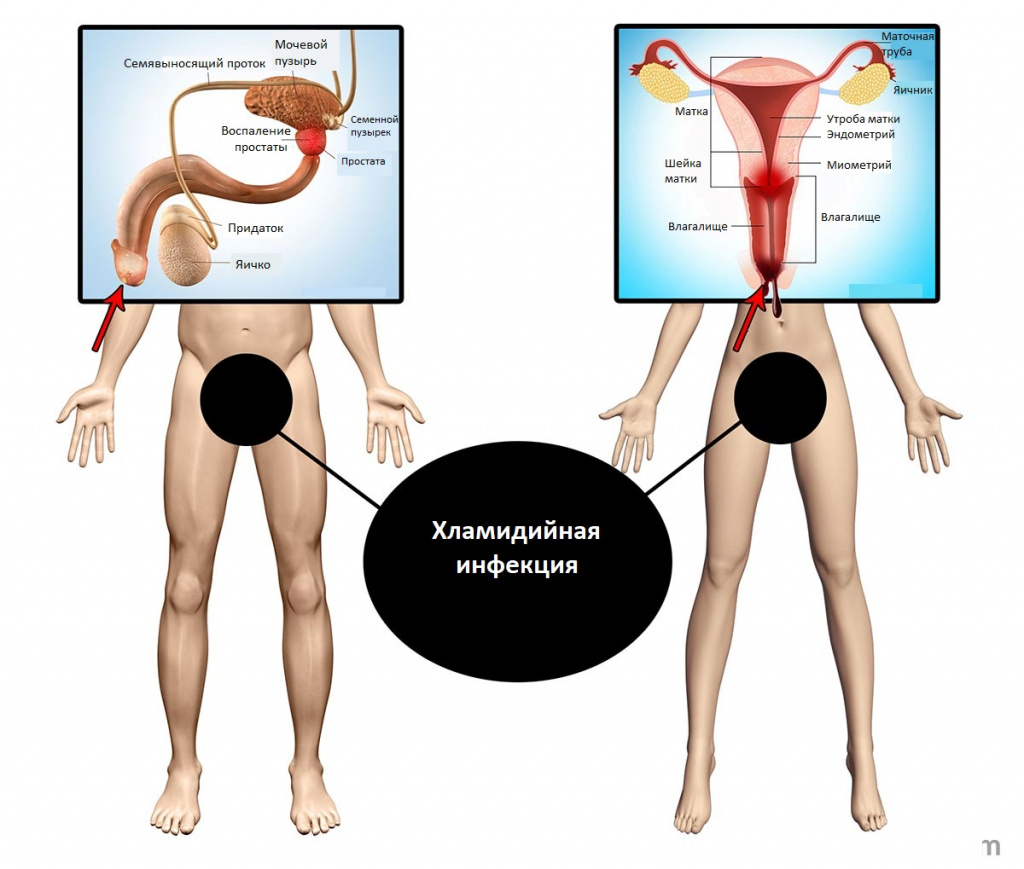
В зависимости от локализации поражения выделяют:
- Хламидийные инфекции нижних отделов мочеполового тракта (урогенитальный хламидиоз):
- уретрит – воспаление мочеиспускательного канала;
- цервицит – воспаление шейки матки;
- цистит – воспаление мочевого пузыря;
- вульвовагинит – воспаление наружных половых органов и влагалища.
- Хламидийные инфекции органов малого таза и других мочеполовых органов:
- орхит – воспаление яичка;
- эпидидимит – воспаление придатков яичка;
- простатит – воспаление предстательной железы, сопутствующее уретриту;
- сальпингоофорит – воспаление маточных труб и яичников;
- эндометрит – воспаление слизистой оболочки матки.
- Хламидийная инфекция аноректальной области – это воспаление области заднего прохода и прямой кишки.
- Хламидийный фарингит – это воспаление задней стенки глотки.
- Хламидийные инфекции, передаваемые половым путем, другой локализации (артрит – воспаление суставов, пневмония – воспаление легких, перитонит – воспаление брюшины и др.).
- Хламидийный конъюнктивит – это воспаление слизистой оболочки глаз.
- связанные с поражением мочеполовой системы,
- связанные с поражением других органов.
- Хламидийные инфекции нижних отделов мочеполового тракта (урогенитальный хламидиоз):
- уретрит – воспаление мочеиспускательного канала;
- цервицит – воспаление шейки матки;
- цистит – воспаление мочевого пузыря;
- вульвовагинит – воспаление наружных половых органов и влагалища.
- Хламидийные инфекции органов малого таза и других мочеполовых органов:
- орхит – воспаление яичка;
- эпидидимит – воспаление придатков яичка;
- простатит – воспаление предстательной железы, сопутствующее уретриту;
- сальпингоофорит – воспаление маточных труб и яичников;
- эндометрит – воспаление слизистой оболочки матки.
- Хламидийная инфекция аноректальной области – это воспаление области заднего прохода и прямой кишки.
- Хламидийный фарингит – это воспаление задней стенки глотки.
- Хламидийные инфекции, передаваемые половым путем, другой локализации (артрит – воспаление суставов, пневмония – воспаление легких, перитонит – воспаление брюшины и др.).
- Хламидийный конъюнктивит – это воспаление слизистой оболочки глаз.
- связанные с поражением мочеполовой системы,
- связанные с поражением других органов.
Симптоматика хламидиоза зависит от локализации воспаления. В некоторых случаях симптомы вовсе отсутствуют, если заболевание имеет латентное (скрытое) течение.
При возникновении жалоб все симптомы инфекции можно разделить на две группы:
Проявления хламидиоза у мужчин обычно выражены слабее и ограничиваются дискомфортом при мочеиспускании, учащенным мочеиспусканием, выделениями из мочеиспускательного канала. При прогрессировании заболевания может присоединяться боль во время мочеиспускания.
При поражении аноректальной области нередко отмечается бессимптомное течение заболевания. Возможны жалобы на зуд, жжение в аноректальной области, незначительные выделения из прямой кишки желтоватого или красноватого цвета; болезненность при дефекации, слизисто-гнойные выделения из прямой кишки, нередко с примесью крови, запоры.
При хламидийном фарингите пациенты могут жаловаться на дискомфорт, чувство сухости в горле, боль, усиливающуюся при глотании.
Для хламидийного конъюнктивита, который возникает на фоне урогенитального хламидиоза, характерна незначительная болезненность пораженного глаза; сухость и покраснение конъюнктивы; светобоязнь; скудное слизисто-гнойное отделяемое в углах глаза.
При хламидийной инфекции может развиться поражение суставов, которое в большинстве случаев протекает в виде моноартрита, когда воспаление развивается в одном суставе (обычно коленном, голеностопном, плюснефаланговом, тазобедренном, плечевом или локтевом). При хламидийной инфекции артрит, как правило, сочетается с уретритом и конъюнктивитом.
Диагностика хламидиоза
Поскольку жалобы и данные осмотра при хламидийной инфекции неспецифичны, точная постановка диагноза возможна только с помощью лабораторной диагностики.
Для диагностики неосложненной хламидийной инфекции генитальной локализации забор клинического материала осуществляется из мочеиспускательного канала у мужчин, из мочеиспускательного и цервикального канала у женщин.
Синонимы: Хламидия, возбудитель хламидиоза; Хламидия трахоматис. Ch. trachomatis, DNA (qPCR, Real-time PCR, RT-PCR); Chlamydia trachomatis by Amplified Detection. Краткое описание микроорганизма, выявляемого с помощью теста «Хламидии, определение ДНК (Chlamydia trachomatis, DNA) в соск.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Хламидиоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Хламидиоз – урогенитальная (мочеполовая) инфекция, возбудителем которой является Chlamydia trachomatis (хламидия трахоматис). Ранняя диагностика хламидиоза затруднена, поскольку в течение долгого времени болезнь может протекать бессимптомно. В результате инфекция переходит в хроническую форму, сопровождаясь различными осложнениями, которые иногда являются причиной бесплодия и невынашивания беременности.

Причины появления хламидиоза
Урогенитальный хламидиоз является высококонтагиозным (очень заразным) заболеванием. Инфекция передается половым путем - при наличии хламидиоза у одного из партнеров заражение второго неизбежно в случае отсутствия методов барьерной контрацепции. Наиболее высокая заболеваемость отмечается у лиц моложе 25 лет. Заражение детей происходит перинатальным путем – от инфицированной беременной женщины через плаценту и в родах.
В зависимости от локализации поражения выделяют:
Симптоматика хламидиоза зависит от локализации воспаления. В некоторых случаях симптомы вовсе отсутствуют, если заболевание имеет латентное (скрытое) течение.
При возникновении жалоб все симптомы инфекции можно разделить на две группы:
Проявления хламидиоза у мужчин обычно выражены слабее и ограничиваются дискомфортом при мочеиспускании, учащенным мочеиспусканием, выделениями из мочеиспускательного канала. При прогрессировании заболевания может присоединяться боль во время мочеиспускания.

При поражении аноректальной области нередко отмечается бессимптомное течение заболевания. Возможны жалобы на зуд, жжение в аноректальной области, незначительные выделения из прямой кишки желтоватого или красноватого цвета; болезненность при дефекации, слизисто-гнойные выделения из прямой кишки, нередко с примесью крови, запоры.
При хламидийном фарингите пациенты могут жаловаться на дискомфорт, чувство сухости в горле, боль, усиливающуюся при глотании.
Для хламидийного конъюнктивита, который возникает на фоне урогенитального хламидиоза, характерна незначительная болезненность пораженного глаза; сухость и покраснение конъюнктивы; светобоязнь; скудное слизисто-гнойное отделяемое в углах глаза.
При хламидийной инфекции может развиться поражение суставов, которое в большинстве случаев протекает в виде моноартрита, когда воспаление развивается в одном суставе (обычно коленном, голеностопном, плюснефаланговом, тазобедренном, плечевом или локтевом). При хламидийной инфекции артрит, как правило, сочетается с уретритом и конъюнктивитом.
Диагностика хламидиоза
Поскольку жалобы и данные осмотра при хламидийной инфекции неспецифичны, точная постановка диагноза возможна только с помощью лабораторной диагностики.
Для диагностики неосложненной хламидийной инфекции генитальной локализации забор клинического материала осуществляется из мочеиспускательного канала у мужчин, из мочеиспускательного и цервикального канала у женщин.
Синонимы: Хламидия, возбудитель хламидиоза; Хламидия трахоматис. Ch. trachomatis, DNA (qPCR, Real-time PCR, RT-PCR); Chlamydia trachomatis by Amplified Detection. Краткое описание микроорганизма, выявляемого с помощью теста «Хламидии, определение ДНК (Chlamydia trachomatis, DNA) в соск.
Читайте также:

