Хламидийный бронхит у детей отзывы
Обновлено: 25.04.2024
Бронхит – воспалительный процесс в бронхах в отсутствие инфильтративных изменений в паренхиме легких (инфильтративных или очаговых теней на рентгенограмме).
Бронхит характеризуется диффузным характером процесса; при преобладании изменений трахеи говорят о трахеобронхите.
Классификация
J20.9 - Острый бронхит неуточненный
• Острый бронхит; синдром бронхиальной обструкции;
Согласно принятой в России Классификации клинических форм бронхолегочных заболеваний у детей выделяют [3]:
Острый бронхит - острое воспаление слизистой оболочки бронхов, вызываемое различными инфекционными, реже физическими или химическими факторами (J20.0 – J20.9).
Клинические: субфебрильная температура, кашель, диффузные сухие и разнокалиберные влажные хрипы в легких.
Рентгенологические: изменение легочного рисунка (возможно усиление и повышение прозрачности) при отсутствии инфильтративных и очаговых теней в легких.
Рецидивирующий бронхит (J40.0) – повторные эпизоды острых бронхитов 2-3 раза и более в течение года на фоне респираторных вирусных инфекций.
Критерии диагностики острого эпизода соответствуют клиническим и рентгенологическим признакам острого бронхита.
Встречается, как правило, у детей первых 4-5 лет жизни.
Клинические: продуктивный кашель, разнокалиберные влажные хрипы в легких при наличии не менее 2-3-х обострений заболевания в год на протяжении 2-х и более лет подряд.
Хронический бронхит как отдельная нозологическая форма у детей диагностируется крайне редко и только после исключения заболеваний, протекающих с синдромом хронического бронхита (муковисцидоз, первичная цилиарная дискинезия, пороки развития бронхолегочной системы, другие хронические заболевания легких).
Этиология и патогенез
Острый бронхит в большинстве случаев является проявлением респираторно-вирусной инфекции, наиболее часто его вызывают вирус парагриппа, а также рино-, РС-,корона-, метапневмо– и бокавирусы.
Около 10% бронхитов у детей старше 5 лет, особенно в осенний период, связаны с инфекцией Мycoplasma pneumoniae. Chlamydia trachomatis может вызывать бронхит у детей первых месяцев жизни, Chlamydophila pneumoniae – у подростков. Реже бактериальная этиология может быть обусловлена Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis.
Бактериальный трахеобронхит осложняет стенозы гортани и как первичное заболевание у детей наблюдается крайне редко.
Особую группу составляют аспирационные бронхиты, связанные с привычной аспирацией пищи у детей грудного и раннего возраста, этиопатогенез которых обусловлен не только агрессивным физико-химическим действием аспирата, но и смешанной кишечной флорой [2].
Эпидемиология
Заболеваемость острым бронхитом в России составляет в среднем 75-250 на 1000 детей в год, т.е. на 2 порядка выше, чем пневмонией. Наиболее часто у детей бронхит встречается в возрастной категории 1-3 года. Бронхиты на фоне острой респираторной вирусной инфекции (ОРВИ), в т.ч. повторные, наблюдаются особенно часто у детей до 6 лет в зонах промышленного и бытового (пассивное курение, печи, плиты) загрязнения воздуха, что может быть связано с бронхиальной гиперреактивностью (БГР) [1,2].
Диагностика
Диффузный характер хрипов, невысокая температура, отсутствие токсикоза, перкуторных изменений и лейкоцитоза позволяют исключить пневмонию и поставить диагноз бронхита, не прибегая к рентгенографии грудной клетки [1,2].
Острый бронхит (вирусный) – наблюдается преимущественно у детей дошкольного и школьного возраста. Его характеризует острое начало с субфебрильной (реже фебрильной) температурой, катаральными симптомами (кашлем, ринитом). Кашель может появляться со 2-3 дня болезни. Клинические признаки бронхиальной обструкции (экспираторная одышка, свистящие хрипы, свистящее дыхание) отсутствуют. Признаки интоксикации обычно отсутствуют, длится обычно 5-7 дней. У грудных детей при РС-вирусной инфекции и у старших – при аденовирусной – может сохраняться до 2 недель. Кашель длительностью ≥2 недель у школьников может свидетельствовать о коклюшной инфекции.
Хламидийный бронхит, вызванный C. pneumoniae, у подростков диагностируется редко, иногда протекает с бронхообструкцией. Клиническая картина его может сопровождаться фарингитом и лимфаденитом, однако она изучена недостаточно из-за сложностей этиологической диагностики.
Острый бронхит с синдромом бронхиальной обструкции: повторные эпизоды синдрома бронхиальной обструкции наблюдаются достаточно часто – на фоне очередной респираторной инфекции и требуют исключения у пациента бронхиальной астмы. Они, как правило, сопровождаются свистящими хрипами и удлинением выдоха, которые появляются уже в 1-2 день болезни. ЧДД редко превышает 60 в 1 минуту, диспноэ может быть не выражено, но иногда его признаком является беспокойство ребенка, смена позы в поисках наиболее удобной. Не редко оксигенация не снижается. Кашель малопродуктивный, температура умеренная. Общее состояние при этом обычно остается удовлетворительным [1,2,4].
• При остром бронхите рекомендуется оценка общего состояния ребенка, характера кашля, проведение осмотра грудной клетки (обратить внимание на западение межреберных промежутков и яремной ямки на вдохе, участие вспомогательной мускулатуры в акте дыхания); перкуссия и аускультация легких, оценка состояния верхних дыхательных путей, подсчет частоты дыхания и сердечных сокращений. Кроме того, рекомендуется проведение общего стандартного осмотра ребенка [1,2].
При остром бронхите (вирусном) – аускультативно в легких можно обнаружить рассеянные сухие и влажные хрипы. Бронхиальная обструкция отсутствует. Признаков интоксикации обычно нет.
Бронхит, вызванный Mycoplasma pneumoniae. при аускультации легких– обилие крепитирующих и мелкопузырчатых хрипов с двух сторон, но, в отличие от вирусного бронхита, они часто асимметричны, с преобладанием в одном из легких. Нередко определяется бронхиальная обструкция.
Хламидийный бронхит, вызванный C. trachomatis: аускультативно в легких выслушиваются мелко- и среднепузырчатые хрипы.
Хламидийный бронхит, вызванный C. pneumoniae: аускультативно в легких возможно выявление бронхиальной обструкции. Могут быть обнаружены увеличенные лимфоузлы и фарингит.
Острый бронхит с синдромом бронхиальной обструкции: аускультативно в легких– свистящие хрипы на фоне удлиненного выдоха.
• В типичных случаях течения острого бронхита у детей не рекомендовано рутинное проведение лабораторных исследований [1,2].
Комментарий: При остром бронхите изменения в общем анализе крови, как правило, незначительны, число лейкоцитов Диагностическое значение для пневмонии имеет лейкоцитоз выше 15х109/л, повышение уровней С-реактивного белка (СРБ) >30 мг/л и прокальцитонина (ПКТ) >2 нг/мл.
• Не рекомендуется рутинное применение вирусологического и бактериологического исследования при остром бронхите, вызванном M. pneumoniae, т.к. в большинстве случаев результаты не влияют на выбор терапии. Специфические IgM-антитела появляются лишь к концу второй недели болезни, полимеразная цепная реакция (ПЦР) может выявить носительство, а нарастание IgG-антител говорит о ранее перенесенной инфекции [1,2].
Комментарий: диагноз бронхита, вызванного микоплазмой, чаще всего предположительный, клинические признаки оправдывают назначение макролидов, дающих эффект в течение 1-2 дней. Рентгенография грудной клетки показана при обилии и выраженной асимметрии хрипов для диагностики пневмонии, вызванной Mycoplasma pneumoniae.
• При подозрении на хламидийный бронхит, вызванный C. trachomatis, рекомендовано определение титр IgM-антител [1,2].
• Не рекомендуется в типичных случаях острого бронхита у детей проводить рентгенографию органов грудной клетки [1,2,4].
Подозрение на типичную пневмонию: в отличие от бронхита, для пневмонии характерно изменение дыхания (ослабленное, бронхиальное) и укорочение перкуторного звука, наличие мелкопузырчатых хрипов над отдельным участком легкого.
Поскольку локальные симптомы пневмонии выявляются лишь у 50-70% больных, для диагностики используется набор общих симптомов:
- учащение дыхания (>60 в 1 минуту у детей до 2 месяцев, >50 у детей 3-12 месяцев и >40 у детей старше 1 года)
Дифференциальный диагноз
• Кроме того, у детей, особенно до 5 лет причины бронхиальной обструкции и/или свистящих хрипов в легких достаточно разнообразны: врожденные и наследственные аномалии респираторного тракта (трахео- и бронхомаляция и другие пороки развития бронхиальной стенки, муковисцидоз, первичная цилиарная дискинезия, трахеопищеводные свищи), инородные тела, сосудистое кольцо, бронхолегочная дисплазия, гастроэзофагеальный рефлюкс и т.д.
Лечение
• Не рекомендовано применение при остром бронхите у детей антигистаминных препаратов, электропроцедур в связи с отсутствием доказательств их эффективности [1,2].
• Не рекомендовано применение горчичников, жгучих пластырей, банок в связи с тем, что вред от их применения существенно превышает возможную пользу[1,2].
• Не рекомендована антибактериальная терапия при остром бронхите (вирусном, неосложненном) [1,2,4,5,6,7,8,9,10].
(Сила рекомендации 1; уровень доказательности A).
Предлагаемый протокол лечения включает необходимые и достаточные назначения. Дополнительные средства назначают только при наличии показаний [1,2].
- Дренаж грудной клетки, стимуляция кашлевого рефлекса при его снижении, дыхательная гимнастика в периоде реконвалесценции [1,2].
• Рекомендовано рассмотреть назначение противокашлевого средства центрального действия в отдельных случаях коротким курсом при сухом мучительном болезненном кашле при отсутствии хрипов в легких и других признаков бронхообструкции [1,2].
Комментарий: Например, может быть назначен бутамират (Код ATX: R05DB13): капли 4 р./день: детям 2-12 месяцев по 10; 1-3 лет по 15 капель, сироп: 3 р./день: детям 3-6 лет – по 5 мл; 6-12 лет – по 10 мл; депо-таблетки 50 мг детям старше 12 лет по 1-2 таб. в день.
Комментарий: мукорегуляторы: например, амброксол ж,вк (Код ATX: R05CB06) табл. 30 мг, р-р 7,5 мг/мл, сироп 15, 30 мг/5 мл. Детям 0-5 лет по 7,5 мг, 6-12 лет по 15 мг, >12 лет по 30 мг 3 р/день после еды. Ингаляции: детям 0-5 лет по 2 мл, старше 5 лет по 2-3 мл 2 раза в день.
Секретолитики и стимуляторы моторной функции дыхательных путей: ацетилцистеин ж,вк (Код АТХ: R05CB01) внутрь детям старше 6 лет - по 200 мг 2-3 раза/сут; детям в возрасте от 2 до 6 лет - по 200 мг 2 раза/сут или по 100 мг 3 раза/сут, до 2 лет - по 100 мг 2 раза/сут.; карбоцистеин (Код АТХ: R05CB03) детям в возрасте от 2,5 до 5 лет по 5 мл 2%-го сиропа дважды в день, детям старше 5 лет по 5 мл 5%-го сиропа трижды в день или 10 мл 2%-го сиропа трижды в день.
• Рекомендовано при сохранении температуры ≥38° более 3 суток решить вопрос о необходимости дообследования (общий анализ крови, рентгенография органов грудной клетки или иного, по показаниям) и антибактериальной терапии[1,2,4].
• Острый бронхит с синдромом бронхиальной обструкции. В случае первого эпизода, в зависимости от выраженности степени бронхиальной обструкции рекомендовано назначение:
Ингаляционные β2-агонисты или комбинированные препараты через небулайзер, добавляя к препарату 0,9% раствор натрия хлорида ж,вк , или в виде дозированного аэрозольного ингалятора (ДАИ) со спейсером с соответствующей лицевой маской или мундштуком, обычно до 3 раз в день:
- сальбутамол ж,вк (код АТХ: R03AL02) на прием 0,15 мл/кг, максимально 2,5 мл
- фенотерол + ипратропия бромид (код АТХ: R03AK03) на прием 2 капли/кг, максимально 10 капель - 0,5 мл детям ≤6 лет и 1,0 мл – старше 6 лет либо 1-2 ингаляции ДАИ через спейсер коротким курсом не более 5 дней[1,2].
Комментарий: Следует обязательно оценить клинический эффект применения бронхоспазмолитических препаратов. При отсутствии эффекта - рассмотреть вопрос о целесообразности их назначения. Не следует использовать пероральные формы бронхоспазмолитиков, в том числе, аминофиллин в связи с высокой вероятностью развития побочных эффектов.
• При подостром и прогрессирующем характере нарастания проявлений, сопровождающихся гипоксемией (SaO2 менее 95%), а также в случае сохраняющихся симптомов или при повторном их появлении после отмены β2-агонистов рекомендовано назначение ингаляционных кортикостероидов (ИГКС) через небулайзер – будесонид ж,вк в суспензии, в среднем 250-500мкг/сут, применение 2 раза в день, коротким курсом до 5 дней [1,2].
Комментарий: например, джозамицин (Код ATX: J01FA07) 40-50 мг/кг/сут или другие макролиды в течение 10-14 дней. При наличии обструкции – ингаляции β2- агонистов или комбинированных препаратов (см. выше) (1А). Оценка эффекта терапии – нормализация температуры и самочувствия, уменьшение кашля и хрипов в легких.
• При остром бронхите, сопровождающемся признаками бактериальной инфекции, обусловленной типичной бактериальной флорой, в некоторых случаях рекомендовано рассмотреть использование амоксициллина ж,вк в дозировке 70 мг/кг/сут курсом 5-7 дней [1,2].
Комментарий: следует помнить, что применение антибактериальных препаратов даже в случае подозрения на наличие бактериальной этиологии острого бронхита, должно быть обосновано тяжестью состояния и/или лабораторными маркерами бактериального воспаления.
Прогноз
Профилактика
Профилактика респираторных инфекций (активная иммунизация против вакциноуправляемых вирусных инфекций, а также против пневмококковой и гемофильной инфекций), борьба с загрязнением воздуха, с пассивным курением.
Больной с бронхитом, как правило, не требует госпитализации, режим полупостельный до падения температуры.
На сервисе СпросиВрача доступна консультация пульмонолога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте, я бы посоветовала проконсультироваться очно с пульмонологии повторно для подключения антибиотика Азитромицин 500мг. Больше питья-малиновые, клюквенные морсы. Поливитамины курсом 14-21 день
Анастасия, пульмонологов у нас в городе нет. терапевтов то несколько всего на весь город, остальные фельдшера и фельдшера ведут прием обычно.

К заочным советам прислушивались с осторожностью. Но гнойная зелёная мокрота это показание продолжать терапию, в идеале по посеву мокроты

Здравствуйте , по анализам крови и снимкам , явных воспалительных изменений нет , на снимках небольшое усиление лёгочного рисунка ,

Было бы хорошо конечно сдать мокроту с посевом , и на чувствительность к антибиотикам , может флора у Вас уже нечувствительна к тем , которые принимали , чтоб точно назначить правильный антибиотик ,




Здравствуйте, у вас затянувшийся бронхит. Необходимо лечение и наблюдение у пульмонолога. Коделак при влажном кашле, особенно при такой мокроте, как у вас строго противопоказан. К лечению необходимо добавить антигистаминные, т.к. интоксикация.
Елена, Спасибо большое! результат анализа мокроты без чувствительности к антибиотикам будет завтра, напишу результат , если можно. А какие антигистаминные принимать и по какой схеме.


Да, коделак не надо, продолжайте левофлоксацин, добавьте проспан. Обильно питье, лучше щелочная мин вода теплая без газа .
Маргуба, Спасибо! я даже побоялась при таком кашле Коделак, не стала принимать. Левофлоксацин сколько дней принимать? и рано ли оценивать его результативность раз улучшениянет. сегодня вторые сутки как его принимаю.



Олеся,добрый вечер! Судя,по Вашему описанию ,по снимкам и анализам, у Вас Затяжной гнойный бронхит на фоне Хронического сальпингоофорита( когда последний осмотр гинеколога?). Редко острый бронхит без сопутствующей патологии на второй день переходит в гнойный. Антибиотики не совсем мимо,просто гнойное воспаление в бронхах сложно убрать одним антибиотиком при пероральном приёме за пять дней и вторым внутримышечно. Обычно мы назначаем на Гнойный бронхит два антибиотика внутрь и внутримышечно. Коделак не рекомендуется при гнойной мокроте! Зачем Тиосульфат натрия? Олеся, я бы рекомендовала Вам завтра попросить направление в стационар с диагнозом: Гнойный затяжной бронхит,на фоне Хронического сальпингоофорита, обострение? Эпизод кровозарканья. Хронический фарингит и пройти курс стационарного лечения. С уважением, Ольга.
Ольга, меня не берут в стационар((( я была там 2 раза, они делают кровь и снимки 2 раза, говорят все хорошо, нет повода госпитализировать. По антибиотикам получается я пропила Вильпрафен 2 р в день 5 день, цефтриаксон в/м 7 дней и начала пить левофлоксацин. сегодня только вторые сутки приема его.еще какой-то антибиотик вместе с ним принимать?

Олеся, по поводу стационара, врач должен написать направление,а в стационаре,в случае отказа их Вас госпитализировать,должны заполнить бланк отказа с указанием причины и выдать Вам на руки. Левофлоксацин в какой дозировке пьёте? И когда закончили приём Цефтриаксона? С уважением,Ольга.
Ольга, у меня долгая история в гинекологии. особых прямо проблем не было, не лежала с воспалениями в стационаре. диагноз этот поставили когда встала проблема бесплодия. 8 лет мы боролись с бесплодием, подозревали трубный фактор + мужской фактор. с 3-ей попытки ЭКО родилась дочка. У гинеколога была год назад, а летом в августе сдавала на онкоцитологию в ходе плановой диспансеризации, поставили кольпит и железистую гиперплазию шейки матки. назначили лечение Эпиген-спрей и свечи с хлогесидином.я пролечилась, но не успела пересдать цитологию. в октябре тоже был бронхит, такой же без признаков простуды и температуры, но 2 антибиотика пила и за 2 недели все прошло. мокрота стала лучше на вид и количество уменьшилось на 3 день приема антибиотика. тогда я пила Азитромицин потом Левофлоксацин. все прошло и кашля не и мокроты не было потом совершенно.
Ольга, Все антибиотики пила один за другим без разрыва в приеме, ни одного дня без антибиотика не было. Цефтриаксон 1000 мг 2 раза в день в/м

Олеся, поскольку перерыва не было в антибиотикотерапии,то можно ещё подождать эффекта от Левофлоксацина( его лучше один принимать). И всё- таки рекомендовала бы осмотр гинеколога,так как ,если есть воспаление по гинекологии,оно будет поддерживать Бронхит( гинекологи могут назначить местное лечение). Дома есть ингалятор- небулайзер? С уважением Ольга.
Ольга, когда болела бронхитом в октябре то Азитромицин 3 дня потом сразу Левофлоксацин 5 дней 2 р в день и ацц и мукалтин+ грудной сбор долго пила.
Ольга, Да я последние 2 недели делала ингаляции с лазолваном, но вчера врач в поликлинике (точнее фельдшер) отменила все муколитики. я отменила, но сегодня очень сильный мучительный кашель и много мокроты, я снова начала принимать Коделак-бронхо и ацц. запишусь к гинекологу.
Ольга, про тиасульфат тоже не знаю зачем? мне кажется просто чтобы уже что-то назначить мне, раз не понимают как меня лечить. Сказали при бронхите помогает. Я ставлю его в/в в поликлинике, езжу каждый день и не понимаю есть ли толк от него или я быстрее там новый вирус подхвачу на ослабленный иммунитет

Олеся, сейчас так же обильное тёплое( горячее,холодное нельзя,был эпизод Кровохарканья-. Так же противопоказаны горячие ванны, баня) питьё. И завтра на осмотре у врача- решить вопрос о госпитализации и о назначении препаратов,разжижающие мокроту. Но,их должен назначить врач очно. И о каком Остром бронхите,может говорить Ваш лечащий врач,если дважды за несколько месяцев три недели кашля - это уже переход в Хроническую форму. Я, повторюсь, Вам необходима госпитализация в стационар,где должны выявить причину повторных бронхитов, пролечить Гнойный бронхит,исключить деформацию бронхов ( Бронхоэктазы? Видны на КТ лёгких) и при гнойной густой мокроте мы назначаем санационные бронхоскопии с муколитиками, и диагностические бронхоскопии для выявления и источника Кровохарканья-. С уважением,Ольга .

Олеся,нет. Раньше делали Бронхографию с контрастом, теперь КТ лёгких. Скорейшего Вам выздоровления! С уважением,Ольга.
Ольга, Извините, я волнуюсь пропустила вопрос про левофлоксацин. В итоге за весь период болезни я принимала Вильпрафен 5 дней по 1000мг 2 раза в день, затем сразу Цефтриаксон в/м 1000мг 2 раза в день 7 дней, и сейчас пью Левофлоксацин 500 мг 2 раза в день. может нужно увеличение дозировки последнего?

Олеся, дозировку Левофлоксацина оставляйте,иначе пойдут побочные эффекты из- за которых придется его отменить. Олеся,не волнуйтесь, пожалуйста,Вы сейчас прикрыты антибиотиком( дай Бог,чтобы он,а он чаще всего убивает возбудителей ,гнойной инфекции, начал работать. Мокрота должна стать светлее) и Вы , сегодня ,если почувствуете себя хуже по скорой помощи или завтра будете осмотрены врачом и я,надеюсь,врач правильно оценит с учётом повторения эпизодов кашля,наличия гнойной мокроты, прожилок крови в мокроте и сопутствующей патологии Ваше состояние и правильно оформиь направление в стационар.С уважением,Ольга
Ольга, а какие побочные эффекты могут быть? у меня пока диарея. но на фоне такого количества антибиотиков я думала она не редкость, пью Хилак. раньше всегда помогал быстро восстановиться после антибиотиков.
А состояние действительно очень паническое. плакать хочется. и больше даже от понимания, что нет у нас хороших врачей и непонимания чем они меня будут лечить. при таком отношении на протяжении всей болезни и отсутствия адекватного лечения. Антибиотик Левофлоксацин ведь я сама себе назначила. Все врачи сказали нет необходимости-кровь спокойная, пневмонии по снимкам нет. КТ у нас делают, про бронхоскопию узнаю. а в стационаре мне 2 раза сказали нет нужды, мы сами приезжали в больницу скорой помощи. и меня отправляли домой. Врач инфекционист сказала, что ну положу я тебя, а у нас тоже только Цефтриаксон и есть, нечем тебя лечить(( мокроту только на Туберкулез могут взять в инфекционке. Куда мне ехать не знаю(((((((( вот от этого паника.

Олеся, можно в терапию. Теропевты лечат Гнойные бронхиты. Диарея на скорее всего за счёт Дисбиоценоза ( дисбактериоза) на фоне Антибиотиков. Вы принимаете Аципол или Линекс или другие пробиотики? И не волнуйтесь, пожалуйста, Вы обязательно найдете врача,который Вам поможет! С уважением,Ольга.

Олеся, анализ мокроты на чувствительность к антибиотикам очень важен для правильного лечения. Антигистаминные - любые ( в аптеке) Диазолин, Цетрин, Зиртек и другие. Принимаются на протяжении всего периода болезни плюс 3-5 дней, чтобы снять интоксикацию. Результат анализа постарайтесь приложить.
Хламидийная пневмония – это инфекционно-воспалительный процесс в легких, вызванный облигатными внутриклеточными бактериями рода Chlamydia и Chlamydophila. Для хламидийной пневмонии характерны респираторные проявления (ринит, трахеобронхит), малопродуктивный кашель, субфебрильная и фебрильная температура, внелегочные симптомы (артралгия, миалгия). При постановке диагноза учитываются аускультативные и рентгенологические данные, однако решающая роль принадлежит лабораторной диагностике (ИФА, МИФ, ПЦР и др.). Для терапии хламидийной пневмонии применяются антимикробные средства (макролиды, тетрациклины, фторхинолоны), иммуномодуляторы, физиопроцедуры.
МКБ-10
Общие сведения
Хламидийная пневмония – этиологическая разновидность атипичной пневмонии, возникающая при инфицировании дыхательных путей различными видами хламидий - Ch. рneumoniae, Ch. psittaci и Ch. trachomatis. Считается, что ежегодно среди внебольничных пневмоний от 5 до 15% случаев вызываются хламидиями; во время эпидемических вспышек этот показатель может составлять 25%. Чаще всего заболевают взрослые, случаи хламидийной пневмонии у новорожденных связаны с заражением от матерей, больных урогенитальным хламидиозом.
Бессимптомное носительство хламидий в носоглотке определяется более чем у половины взрослых и 5-7% детей, поэтому вероятность передачи инфекции с респираторными секретами очень высока. Описаны внутрисемейные вспышки хламидийной пневмонии, а также случаи массовой заболеваемости в изолированных коллективах.

Причины
Характеристика возбудителя
Из всего многообразия представителей семейства Chlamydiaceae в этиологическом отношении практический интерес для пульмонологии представляют три типа хламидий: Chlamydophila pneumoniae, Сhlamydia trachomatis и Chlamydophila psittaci.
- Ch. pneumoniae служит самым частым возбудителем респираторных хламидиозов (в том числе хламидийного фарингита, синусита, бронхита, пневмонии) у пациентов всех возрастов.
- С Сh. trachomatis связана заболеваемость трахомой, мочеполовым хламидиозом, венерической лимфогранулемой, а также хламидийной пневмонией среди новорожденных и грудничков до 6 месяцев. Также с этим типом хламидий ассоциированы пневмонии у иммунокомпрометированных лиц и сотрудников лабораторий.
- Ch. psittaci рассматривается как возбудитель орнитоза (пситтакоза), часто протекающего в форме тяжелой интерстициальной пневмонии.
Механизм передачи
Пути заражения каждой разновидностью хламидий отличаются, однако все типы могут распространяться гематогенным путем. Передача Ch. pneumoniae от человека к человеку осуществляется преимущественно воздушно-капельным и контактно-бытовым путями. Инфицирование штаммом Ch. psittaci происходит воздушно-пылевым или фекально-оральным путем при вдыхании пыли или употреблении пищи, содержащей биологические секреты птиц-переносчиков инфекции (попугаев, канареек, кур, уток, голубей, воробьев и др.).
Инфицирование новорожденных Ch. trachomatis происходит в процессе родов от матерей с урогенитальной хламидийной инфекцией. При интранатальном заражении у 15-25% младенцев возникает хламидийный назофарингит и конъюнктивит, которые часто осложняются пневмонией.
Патогенез
Все хламидии являются облигатными грамотрицательными микроорганизмами, паразитирующими внутри клеток хозяина. В макроорганизме хламидии могут существовать в инфекционной форме (элементарные тельца) и вегетативной форме (ретикулярные тельца). Элементарные тельца проникают внутрь клетки путем стимуляции эндоцитоза, где преобразуются в ретикулярные тельца. Последние обладают высокой метаболической активностью и способностью к внутриклеточному бинарному делению.
Цикл размножения длится около 48 часов, после чего ретикулярные тельца вновь превращаются в элементарные, происходит разрыв мембраны клетки хозяина с выходом элементарных телец новой генерации во внеклеточную среду. Далее цикл инфицирования новых клеток повторяется.
Симптомы хламидийной пневмонии
Пневмония, вызванная Chlamydophila pneumoniae
Хламидийной пневмонией, вызванной Ch. pneumoniae, чаще болеют дети и молодые люди в возрасте от 5 до 35 лет. Среди причин внебольничной пневмонии в этой возрастной группе хламидии уступают только Mycoplasma pneumoniae.
Начало болезни острое или постепенное. В первом случае симптомы интоксикации и поражения дыхательных путей достигают максимальной выраженности уже на 3-и сутки. При подостром течении хламидийная пневмония манифестирует с респираторного синдрома (ринита, назофарингита, ларингита), познабливания, субфебрилитета, в связи с чем в первую неделю болезни у пациентов ошибочно диагностируется ОРЗ. Главным образом, больных беспокоит заложенность носа, нарушением носового дыхания, умеренные слизистые выделения из носа, осиплость голоса.
Пневмония, вызванная Сhlamydia trachomatis
Начало часто постепенное; у детей хламидийной пневмонии нередко предшествует конъюнктивит, острый средний отит или бронхит этой же этиологии. Ранним признаком становится сухой кашель, который, усиливаясь, приобретает приступообразный характер. На фоне кашлевых приступов у ребенка возникает тахипноэ, цианоз и рвота, однако репризы отсутствуют. Постепенно отмечается усугубление одышки, увеличение ЧД до 50-70 в минуту, дыхание становится кряхтящим. Вместе с тем, общее состояние обычно остается удовлетворительным, симптомы интоксикации и дыхательная недостаточность выражены слабо.
Аускультативная и рентгенологическая картина двусторонней хламидийной пневмонии разворачивается к исходу первой – в начале второй недели. В разгар заболевания могут появиться симптомы энтероколита, гепатоспленомегалия. Выздоровление часто затягивается на многие недели и месяцы. При тяжелых формах хламидийной пневмонии может возникать пневмоторакс, плеврит, абсцедирование. Из внелегочных осложнений встречаются миокардиты, эндокардиты, менингоэнцефалиты. Дети, перенесшие хламидийную пневмонию, вызванную Ch. trachomatis, в дальнейшем чаще страдают бронхиальной астмой и другими хроническими обструктивными заболеваниями легких.
Пневмония, вызванная Chlamydophila psittaci (Орнитоз)
Варианты клинического течения орнитоза различны – от бессимптомного до тяжелого. Самым ярким симптомом выступает высокая (до 39,5-40°С и выше) температура тела, сопровождающаяся ознобами и сильнейшей интоксикацией (резкой слабостью, головной болью, артралгиями, миалгиями). В отсутствие других симптомов данное состояние нередко расценивается как лихорадка неясного генеза.
В дальнейшем более чем в половине случаев возникает малопродуктивный кашель, боль в груди, увеличение печени и селезенки. Характерными признаками, указывающими на хламидийную этиологию пневмонии, служат признаки нейротоксикоза, пятнистая сыпь на коже, носовые кровотечения. Часто возникают расстройства пищеварения: тошнота, рвота, абдоминальные боли, поносы или запоры.
Клинико-рентгенологические изменения могут сохраняться в течение 4-6 недель. Типичными осложнениями орнитоза выступают гепатит, ДВС-синдром, венозные тромбозы, гемолитическая анемия, полиневропатии, миокардит.
Диагностика
Затруднения при установлении этиологического диагноза связаны с тем, что в отличие от бактериальных пневмоний, при хламидийной пневмонии отсутствуют отчетливые физикальные и рентгенологические признаки, а также характерные изменения в периферической крови. В этих условиях терапевтам и пульмонологам приходится ориентироваться, главным образом, на указания анамнеза, особенности клинической картины и подтверждать свои подозрения лабораторными методами (ИФА, ПЦР и др.).
- Физикальный осмотр. Аускультативные данные вариабельны: дыхание может быть жестким, бронхиальным или ослабленным везикулярным; хрипы в разгар заболевания чаще влажные или крепитирующие. Перкуторный звук обычно притуплен.
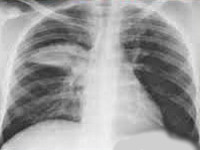
- Рентгенография. При рентгенографии легких выявляется очаговая, сегментарная или долевая инфильтрация либо интерстициальные изменения.
- Лабораторная диагностика. Наиболее специфичным и чувствительным является культуральный метод выделение возбудителя, однако из-за длительности и трудоемкости диагностики на практике обычно ограничиваются серотипированием. Стандартом на сегодняшний день служат ИФА и МИФ (реакция микроиммунофлюоресценции). При проведении ИФА на активность хламидийной инфекции указывает повышение титра специфических IgМ, IgG и IgА более 1:16, 1:512 и 1:256 соответственно; МИФ - повышение титра IgG/IgА в парных сыворотках крови в 4 и более раз. ПЦР-анализ позволяет быстро и безошибочно идентифицирвоать ДНК возбудителя, однако не позволяет отличить персистирующую инфекцию от активной.
Дифференциальную диагностику хламидийной пневмонии следует проводить с гриппом, коклюшем; вирусной, микоплазменной, легионеллезной, грибковой пневмонией и другими атипичными легочными инфекциями.
Лечение хламидийной пневмонии
Сложность эффективного лечения хламидийной пневмонии сопряжена с тем, что хламидии присутствуют в организме одновременно как во внеклеточных, так и внутриклеточных формах, поэтому необходимо воздействовать на оба этих звена. Кроме этого, активизация инфекции, как правило, происходит на фоне угнетения иммунитета, что также требует коррекции иммунного ответа.
Средствами эрадикационной терапии при хламидийной пневмонии признаны антимикробные препараты из групп макролидов, фторхинолонов и тетрациклинов. Наиболее предпочтительны среди них макролиды, т. к. могут применяться для терапии новорожденных, детей и беременных. Из препаратов этой группы наибольшей активностью в отношении хламидий обладают кларитромицин, джозамицин, эритромицин, спирамицин.
Также успешно справляются с хламидийной инфекцией фторхинолоны (ципрофлоксацин, офлоксацин, левофлоксацин) и тетрациклины (доксициклин, моноциклин), однако прием последних исключается при беременности и печеночной недостаточности. Длительность курса противомикробного лечения хламидийной пневмонии составляет не менее 2–3 недель.
С целью коррекции иммунологических расстройств, а также предупреждения рецидива инфекции, помимо антимикробных средств, назначаются иммуномодуляторы, витамины, пробиотики. В период реконвалесценции большое внимание уделяется физиотерапии, дыхательной гимнастике.
Прогноз
У пациентов молодого возраста с отсутствием сопутствующей патологии хламидийная пневмония обычно оканчивается выздоровлением. Среди пожилых летальные исходы возникают в 6-10% случаев. Наблюдения специалистов указывают на возможную этиологическую роль Ch. pneumoniae в развитии атеросклероза, саркоидоза легких, ишемического инсульта, болезни Альцгеймера, поэтому перенесенная хламидийная пневмония может иметь далеко идущие последствия. Однозначно доказано отрицательное влияние респираторного хламидиоза на течение бронхиальной астмы и частоту ее обострений.

6-летний сын болеет бронхиальной астмой; а при обследовании у него обнаружили респираторный хламидиоз. Расскажите о хламидийной пневмонии. Хотим, чтобы ребенок пошел в школу пролеченным. Можно ли показать его врачам в столице? Какая терапия наиболее эффективна при таких заболеваниях? Ольга, Брестская обл.
Респираторный хламидиоз (в форме атипичных пневмонии, бронхита, фарингита), как правило, протекает остро и имеет выраженную клиническую картину. В письме нет указаний на необходимость купирования острого процесса; автора интересует лечение в перспективе. Вероятно, в крови ребенка выявили видоспецифические иммуноглобулины класса G к хламидиям, что указывает на носительство или перенесенный ранее респираторный хламидиоз (острое заболевание подтверждается наличием иммуноглобулинов класса М).
Среди респираторных заболеваний хламидии чаще вызывают атипичную пневмонию. По данным НИИ педиатрии АМН РФ, половина случаев воспаления легких у детей в возрасте до 6 месяцев обусловлена хламидиями (в Беларуси статистики по структуре пневмоний нет).
Группа атипичных заболеваний легких объединяет пневмонии, вызванные хламидиями, микоплазмами и легионеллами — возбудителями, которые сочетают свойства бактерий и вирусов, локализуются внутри клетки, что делает инфекцию неуязвимой для большинства антибиотиков.
Основной источник хламидий в первые месяцы жизни малыша — мать ребенка. Поэтому, собирая анамнез младенца с подозрением на ОРВИ или пневмонию, следует уточнить форму хламидиоза у матери (цервицит, уретрит, эндометрит, сальпингит, пельвиоперитонит).
Затруднение носового дыхания обусловлено не только скоплением слизи в носовых ходах, но преимущественно — отеком аденоидной ткани, где также локализуются хламидии.
На рентгенограмме легких — двустороннее поражение, регистрируются мелкопятнистые инфильтративные тени (до 3 мм в диаметре), что напоминает картину милиарного туберкулеза, однако плотность очагов при хламидийной пневмонии меньше.
В диагностике помогает тщательно собранный анамнез. Так, у 2/3 детей с хламидийной пневмонией отмечается конъюнктивит, плохо поддающийся традиционному лечению, но быстро исчезающий после эритромициновой или тетрациклиновой глазных мазей.
Параметры крови: СОЭ повышается до 25–50 мм/ч, количество лейкоцитов достигает 12–19×10 9 /л (при назначении этиотропного лечения с первых дней СОЭ и лейкоцитоз уменьшаются параллельно); уровень эозинофилии — 10–11%.
Обнаружение хламидий основано на иммуноферментном анализе (мазки-отпечатки из зева), посевах на культуру клеток Маккот, электронной микроскопии и полимеразной цепной реакции. Однако перечисленные методы дорогие, поэтому обязательное лабораторное исследование показано малышам с пневмонией без лихорадки, с эозинофилией, заболевшим в первые 4–11 недель жизни; а также детям старшего возраста с пневмонией, мучительным малопродуктивным кашлем, повышенной СОЭ, лейкоцитозом, эозинофилией, упорным конъюнктивитом (в анамнезе — частые ОРВИ и патология лор-органов).
Атипичная пневмония плохо поддается традиционной терапии, назначаемой при остром воспалении легких, что вынуждает врача часто менять антибиотики. Результат достигается лишь на фоне этиотропного лечения, которое сразу начинают с макролидов, благодаря чему одышка исчезает спустя 5–6 дней, хрипы — на 7–8 дни, кашель — на 9–10. Пенициллины, аминогликозиды и цефалоспорины неэффективны. При конъюнктивите закладывают за веки эритромициновую или тетрациклиновую глазную мазь. Обязательны обследование и терапия родителей маленьких детей.
В 3 ГДКБ Минска госпитализировали малыша в возрасте 3 недель. Состояние нетяжелое, но беспокоила одышка (частота дыхания — 80–90 вдохов в минуту). На рентгенограмме — двустороннее поражение легких с диссеминацией, напоминающей милиарный туберкулез.
Пациент получил 6 курсов антибактериальной терапии, но состояние не улучшалось. Только когда врачи заподозрили хламидийную пневмонию и назначили патогенетический препарат внутривенно, появилась положительная динамика: исчезла одышка, рентгенологическая картина улучшилась.
Читайте также:

