Хроническая одонтогенная инфекция и интоксикация
Обновлено: 23.04.2024
Из очага инфекции в перианикальных тканях постоянно в организм поступают антигены в результате чего происходит выработка антител. Это и лежит в основе сенсибилизации организма. Образуются комплексы антиген-антитело, которые фиксируются на мембранах клеток сосудистого эндотелия, превращая их в клетки-мишени. Нейтрофильные лейкоциты, фагоцитируя иммунные комплексы, одновременно повреждают клеточную мембрану, что приводит к высвобождению лизосомальных энзимов, медиаторов воспаления. Это приводит к нарушению микроциркуляции и некрозу тканей.
Клиника и диагностика
смотри вопрос . ,5!
Санация полости рта подразумевает под собой лечебные мероприятия, направленные на устранение очагов хронической инфекции в полости рта.
Показания и противопоказания к удалению зуба
Показания делятся на две группы: общие и местные
Также показания делятся на относительные и абсолютные.
одонтогенный хрониосепсис и одонтогенная хроническая интоксикация
2) одонтогенное заболевание какого-либо органа или системы в организме (эндокарда, миокарда, почек). Местные:
1) острая стадия одонтогенного остеомиелита челюстей;
2) причинные зубы удаляются при одошогенных гнойных периоститах, околочелюстных флегмонах, абсцессах, гнойных лимфаденитах;
3) полное разрушение коронки зуба при невозможности использовать корень для протезирования;
4) подвижность III степени и выдвижение зуба вследствие резорбции кости вокруг альвеолы при тяжелой форме пародонтита и-пародонтоза;
5) неправильно расположенные зубы, травмирующие слизистую оболочку рта, языка и не подлежащие ортодонтическому лечению;
6) ретинированные зубы, прорезывание которых осложнилось инфек-ционно-воспалителышм процессом, появлением болей;
7) зубы, расположенные в щели перелома, мешающие репозиции отломков;
8) при опухолях, источником которых являются ткани пародонта;
9) выдвинувшиеся в результате потери антагониста и дивергирующие зубы, мешающие изготовлению зубного протеза;
10) для устранения аномалий прикуса удаляют интактные зубы;
11) у детей и подростков с макрогнатией удаляют зачатки третьих моляров;
12) по эстетическим показаниям;
1) острая стадия одонтогенного остеомиелита челюстей,
2) периостит, флегмоны, абсцессы, гнойные лимфадениты, гаймориты,
3) хронический периодонтит в зубах с непроходимыми корневыми каналами, с обширными очагами деструкции и при выраженной подвижности зубов,
4) значительное разрушение зуба, при невозможности использовать его для протезирования,
5) зуб расположенный
6) области перелома,
7) поздние стадии парадонтоза (III-IV степени подвижности)
8) опухоли альвеолярного отростка. Относительные:
1) если зуб вызывает постоянную травму слизистой оболочки полости рта,
2) при ортодонтическом лечении по поводу аномалий прикуса,
3) с целью подготовки рта к протезированию,
- 4) по эстетическим показаниям (неправильно расположенные или сверхкомплектные зубы,
у детей с прогрессирующей нижней макрогнатией удаляют зачатки 8!8 зубов, чтобы задержать рост нижней челюсти.
Противопоказания:
1) сердечно-сосудистые заболевания (прединфарктное состояние и 3-6 месяцев после перенесенного инфаркта, гипертоническая болезнь в период криза, ИБС и частыми приступами, пароксизмальная тахикардия, острый септический эндокардит).
2) острые заболевания паренхиматозных органов - печени, почек, поджелудочной железы.
3) гемморагические диатезы (гемофилия, болезнь Верльгофа; заболевания, протекающие с геморрагическими симптомами (острый лейкоз, аграну-лоцитоз).
4) острые инфекционные заболевания (грипп, рожистое воспаление, пневмония);
5) заболевания ЦНС (ОНМК, менингит);
6) психические заболевания в период обострения;
7) острая лучевая болезнь;
8) заболевания слизистой оболочки полости рта (стоматит, гингивит, хейлит);
Одонтогенная инфекция – это любой вторичный инфекционный процесс, источником которого служит воспаление околозубных тканей. Включает такие нозологии как одонтогенный периостит, остеомиелит, синусит, флегмоны головы и шеи, лимфаденит и др. Проявляется общей (интоксикация, лихорадка) и местной симптоматикой (боль, припухлость пораженной области, гнойные выделения, затруднение жевания и глотания). Патология диагностируется на основании стоматологического осмотра, рентгенологических данных, УЗИ, КТ, микробиологических посевов. Лечение – санация полости рта, антибиотикотерапия, дезинтоксикация, вскрытие и дренирование гнойных очагов.
МКБ-10


Общие сведения
Одонтогенные инфекции (ОИ) – это острые или хронические гнойно-воспалительные заболевания, причиной которых становятся патологические процессы в тканях зуба (периодонте). Из стоматогенного очага микроорганизмы могут распространяться не только на близлежащие структуры (надкостницу, челюстную кость, придаточные пазухи), но и на органы и ткани, удаленные от источника инфекции (шею, средостение, оболочки головного мозга). Частота острых одонтогенных процессов среди инфекционных поражений ЧЛО достигает 69,5%. Одонтогенные инфекции являются предметом изучения клинической стоматологии, ЧЛХ, отоларингологии.

Причины
Микробная флора, вызывающая одонтогенную инфекцию, чаще представлена кокками (β-гемолитическим стрептококком, пептострептококком, золотистым стафилококком, превотеллами, фузобактериями). Также из очагов инфекции могут высеваться бактероиды, актиномицеты, спирохеты, протей, клостридии, кандиды. Микробный пейзаж при одонтогенных инфекциях обычно носит смешанный характер.
Источниками ОИ выступают различные локальные патологические процессы в полости рта. Чаще всего ими становятся дефекты твердых зубных тканей и периодонта:
- глубокий кариес;
- абсцессы полости рта: пульпарный (гнойный пульпит), пародонтальный, периапикальный;
- хронический гангренозный пульпит;
- острый апикальный или хронический периодонтит;
- нагноившаяся киста зуба, одонтома;
- перикоронарит;
- альвеолит.
Иногда спровоцировать манифестацию одонтогенной инфекции могут стоматологические манипуляции: эндодонтическое лечение, травматичное удаление зуба, синус-лифтинг, дентальная имплантация. При неправильном проведении эти процедуры способствуют перфорации верхнечелюстной пазухи, попаданию в синусы инородных предметов (осколков зубов, пломбировочных материалов), образованию незаживающих ороантральных свищей, поддерживающих инфекционный процесс.
Факторы риска
Пусковыми факторами, приводящими к развитию одонтогенных патологических процессов, могут являться переохлаждение, переутомление, стрессы, кровопотеря, инсоляция. ОИ чаще развиваются у пациентов с отягощенным соматическим фоном. Наибольшее значение имеют следующие сопутствующие патологии:
- сахарный диабет;
- ХНЗЛ;
- инфекции (грипп, туберкулез, гепатит, ВИЧ);
- онкологические заболевания;
- химические зависимости (алкогольная, наркотическая, токсическая).

Патогенез
На развитие одонтогенной инфекции влияют вирулентность и количество микроорганизмов в первичном очаге, а также состояние макроорганизма. Распространение инфекционных патогенов из первичного стоматогенного очага в большинстве случаев происходит контактным путем. При определенных условиях (высокая степень патогенности, снижение местной и общей резистентности) возбудители проникают в лимфатическое и кровеносное русло, мигрируют по организму.
В области инфекционного очага в полости рта создаются условия для беспрепятственного размножения микроорганизмов (венозный застой, отек, ишемия тканей). Через верхушку корня зуба патогены могут выходить за пределы очага через межмышечное, поднадкостничное, клетчаточное пространство. Так возникают одонтогенные периоститы, оститы, гаймориты, остеомиелиты.
Кроме этого, микробные токсины вызывают усиление сосудистой проницаемости, что в условиях хорошей васкуляризации околочелюстных тканей облегчает проникновение бактериальных агентов в сосудистое русло. Таким путем формируются околочелюстные абсцессы и флегмоны. Оседание микроорганизмов в лимфатических узлах при нарушении барьерной функции последних сопровождается развитием регионарного лимфаденита.
Симптомы одонтогенной инфекции
Одонтогенный периостит
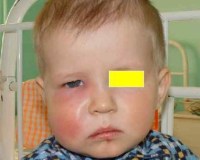
В зависимости от клинического течения периостит может быть острым (серозным, гнойным) либо хроническим (простым, гиперпластическим). В области пораженного зуба – вероятного источника инфекции – ощущается боль, иррадиирущая в ухо, висок. Нередко визуально заметна припухлость щеки, асимметрия лица за счет одностороннего отека мягких тканей. Затруднено открывание рта.
При одонтогенном периостите страдает общее самочувствие: беспокоит слабость, фебрильная температура, головная боль, нарушение сна и приема пищи. Регионарные лимфоузлы увеличены и болезненны.
Одонтогенный остеомиелит
Чаще диагностируется у мужчин в возрастной группе 20-40 лет, в 68% случаев поражает нижнюю челюсть. На фоне резко выраженного интоксикационного синдрома беспокоит интенсивная локальная боль в зубе или разлитая боль во всей челюсти, которая распространяется на соответствующую половину головы. Конфигурация лица изменена за счет припухлости на стороне воспаления.
Отмечаются трудности при открывании рта, боль при пережевывании и глотании пищи, нарушение речевой функции, парестезии верхней или нижней губы. Может ощущаться гнилостный запах изо рта. Температурная кривая при одонтогенном остеомиелите колеблется от 37,5 до 39-40°С.
Одонтогенный синусит
На долю одонтогенного гайморита приходится от 10 до 30% случаев всех инфекций верхнечелюстных пазух. Острый синусит манифестирует с головной боли, температурной реакции, ощущения давления в проекции соответствующей пазухи. Нарастает отечность полости носа, затрудняется дыхание, снижается обоняние. Через некоторое время из пазухи начинает отделяться слизисто-гнойный или гнойный секрет. Мягкие ткани подглазничной области и щеки выглядят припухшими.
Одонтогенные абсцессы и флегмоны
Около 57% гнойных инфекций мягких тканей головы и шеи имеют стоматогенную этиологию. Одонтогенные абсцессы обычно локализуются в подглазничной, щечной, подчелюстной, околоушной области. Сопровождаются появлением припухлости в области лица или шеи, гиперемией кожи над гнойником. При поверхностном абсцессе ощущается симптом флюктуации. Отмечается локальная боль и пульсация в проекции гнойника. Признаки интоксикации выражены умеренно.
По локализации выделяют одонтогенные флегмоны дна полости рта, подчелюстного, подподбородочного, окологлоточного пространства, области шеи. Возникает припухлость мягких тканей без четких границ с наличием плотного болезненного инфильтрата. Боль самопроизвольная, разлитая, присутствует постоянно. В зависимости от локализации флегмоны нарушается жевание, глотание, дыхание, речь. Характерно выраженное ухудшение общего самочувствия, фебрильная лихорадка, ознобы.
Одонтогенный лимфаденит
Обычно развивается в области подчелюстных или шейных лимфоузлов. Характеризуется их локальной припухлостью, болезненностью, плотной консистенцией. Возникает асимметрия лица. При абсцедировании лимфоузлов повышается температура тела, появляется озноб, недомогание. При пальпации гнойного очага ощущается флюктуация.
Осложнения
Одонтогенные инфекции могут становиться источником тяжелых септических заболеваний. При нагноении лимфоузлов развивается аденофлегмона, а при хронизации воспаления – подкожная одонтогенная гранулема. Инфекции верхней челюсти чреваты формированием флегмоны глазницы, которая может привести к панофтальмиту и слепоте. Инфекционные процессы в области нижней челюсти выступают причиной гнойного медиастинита.
Крайне опасными по своим последствиям являются одонтогенные внутричерепные осложнения: абсцесс мозга, менингит, тромбоз пещеристого синуса. Из кардиальных осложнений наиболее часто развивается бактериальный эндокардит. Любой очаг ОИ может послужить источником одонтогенного сепсиса.
Диагностика
Одонтогенные инфекции диагностируются на основании выявления их связи с заболеваниями зубов (запущенный кариес, пульпит, периодонтит) или стоматологическими манипуляциями/операциями. Пациенты нуждаются в консультации стоматолога-терапевта, стоматолога-хирурга, челюстно-лицевого хирурга, врача-отоларинголога. В зависимости от клинической картины одонтогенной инфекции выполняется:
- Стоматологический осмотр. В полости рта удается обнаружить первичный очаг, повлекший за собой прогрессирование гнойного воспаления. Это может быть сильно разрушенный зуб, воспаленная лунка, воспалительный инфильтрат с флюктуацией или без, свищ на десне с гнойным отделяемым и т.д. При этом пальпация и перкуссия области поражения болезненна, десна отечна, гиперемирована (иногда цианотична), зубы подвижны.
- Рентген. Для оценки местных изменений зубных и костных тканей выполняется ОПТГ, рентгенография челюсти, придаточных синусов, мягких тканей шейной области. При планировании оперативного вмешательства рентгеновская диагностика дополняется КТ и МРТ соответствующих областей.
- ЛОР-осмотр. Наряду с рентгеновской визуализацией выполняется эндоскопическое обследование: риноскопия, эндоскопия носа, синусоскопия. При необходимости прибегают к диагностической пункции верхнечелюстной пазухи.
- Сонография. При развитии гнойного лимфаденита, флегмон, медиастинита осуществляют УЗИ лимфоузлов, околоносовых пазух, мягких тканей, средостения. Для исключения поражения сердца выполняют ЭхоКГ.
- Лабораторные анализы. При любых одонтогенных инфекциях исследуется общий анализ крови, маркеры воспаления (прокальцитонин, СРБ, фибриноген и др.). Производится забор и бакпосев материала из инфекционного очага, посев крови на гемокультуру.
Дифференциальная диагностика
При подозрении на одонтогенное инфицирование мягких тканей необходимо исключить неодонтогенные патологические процессы: рожистое воспаление, фурункулы и карбункулы, сиаладенит, аденофлегмоны и лимфадениты иной этиологии. Остеомиелиты челюстей дифференцируют посттравматическими, гематогенными формами заболевания. Также исключают синуситы риногенного, травматического, аллергического генеза.

Лечение одонтогенных инфекций
Хирургическое лечение
Лечение любых форм ОИ необходимо начинать с устранения первичного патологического очага. При этом может выполняться лечение пульпита или периодонтита, удаление зуба или импланта, вскрытие абсцесса, резекция верхушки корня. В дальнейшем проводится активное лечение вторичной патологии. При необходимости осуществляется госпитализация пациента в отделение челюстно-лицевой хирургии.
Консервативная терапия
Параллельно с хирургическими мероприятиями назначают массивную антибиотикотерапию с учетом выделенной микрофлоры, по показаниям вводят антимикотические препараты. Не утратили своей актуальности при одонтогенных инфекциях сульфаниламиды, нитрофураны. Проводят дезинтоксикационную, десенсибилизирующую терапию, витаминотерапию. В рамках иммунокоррекции вводят нативную и гипериммунную плазму, гамма-глобулин, осуществляют аутогемотерапию.
Прогноз и профилактика
Своевременное комплексное лечение предопределяет благоприятный исход одонтогенной инфекции. Генерализация гнойно-воспалительного процесса чревата формированием тяжелейших по своим последствиям осложнений. Существенное влияние на прогноз оказывает противоинфекционная резистентность организма, общее состояние здоровья. Профилактика одонтогенных инфекций заключается в регулярном санировании полости рта, ликвидации очагов стоматогенной инфекции, выполнении стоматологических манипуляций в строгом соответствии с протоколом.
1. Одонтогенная инфекция: существующие проблемы/ Матчин А.А.// Оренбургский медицинский вестник. – 2015.
2. Одонтогенные инфекции головы и шеи/ М. Тримарки, А. Галли, П. Каппаре и др.// Journal of Osseointegration. - 2019;11(1).
3. Совершенствование диагностики тяжелых осложнений острой одонтогенной инфекции/ Харитонов Ю.М., Громов А.Л.// Актуальные проблемы медицины. – 2011.
4. Клинико-функциональная характеристика пациентов с острыми одонтогенными воспалительными заболеваниями/ Романенко И.С., Конев С.С., Гандылян К.С., Караков К.Г., Карпова Е.Н., Апагуни А.Э.// Современные проблемы науки и образования. – 2015. – №4.
Одонтогенный гайморит – это воспаление слизистой оболочки верхнечелюстного синуса, вызванное распространением патологического процесса из первичного очага инфекции, находящегося в верхней челюсти. Основные проявления заболевания – ярко выраженная головная боль, которая усиливается при наклоне головы, выделения из носа гнойного или серозного характера, слезотечение, интоксикационный синдром. Диагностика базируется на сборе анамнестических данных, общем осмотре, риноскопии, пункции синуса и лучевых методах визуализации. Лечение включает антибиотикотерапию, промывание антисептиками, хирургическую санацию полости пазухи и первичного очага.
МКБ-10

Общие сведения
Одонтогенный гайморит – часто встречающееся заболевание. Распространенность колеблется от 3 до 52%, в среднем патология возникает у 35-43% населения. Этот вариант поражения верхнечелюстного синуса составляет порядка 14% бактериальных инфекций, требующих лечения в отделении хирургической стоматологии. На долю данной разновидности синусита приходится 20-24% от всего количества воспалительных заболеваний челюстно-лицевой области.
Среди всех форм гайморита от 80 до 96% имеют одонтогенную этиологию. Статистически чаще заболевание наблюдается у людей с пневматическим типом строения верхнечелюстной пазухи, что связано с тонкостью костных стенок и ее внедрением в альвеолярный отросток. Мужчины и женщины страдают одинаково часто.

Причины
Эта форма синусита является осложнением воспалительного процесса в зоне зубов либо верхней челюсти. Практически всегда вызывается смешанной патогенной микрофлорой, которая может включать в себя стафилококки, стрептококки, диплококки, энтерококки, грамположительные и грамотрицательные бациллы, дрожжевые грибы. К состояниям, чаще всего осложняющимся одонтогенным гайморитом, относятся:
- Заболевания моляров и премоляров. Обычно это инфекционные поражения зубов верхней челюсти, одонтогенный периостит и остеомиелит, хронический периодонтит, гнойный пародонтит и нагноившиеся челюстные кисты.
- Эндодонтическая терапия. Заболевание может возникать в результате стоматологического лечения премоляров и моляров, в процессе которого происходит перфорация апикального отверстия, введение в полость пазухи пломбировочного материала, элементов внутрикостного имплантата и т. д.
- Травмы. Травматические повреждения зубов и/или верхней челюсти, которые сопровождаются перфорацией стенки гайморового синуса и образованием гематомы, являются наименее распространенной причиной развития данной формы гайморита.
Патогенез
Патогенез одонтогенного гайморита связан с распространением бактериальной микрофлоры и продуктов ее жизнедеятельности (токсинов) в полость гайморовой пазухи из первичных очагов инфекции – пораженных зубов или очагов в верхней челюсти. Это становится возможным из-за особенностей строения альвеолярных отростков 6 и 7 (в редких случаях – 5 и 8) верхних зубов, которые отграничены от синуса только конкой костной стенкой. В результате гнойного расплавления или механической перфорации перегородки инфекционные агенты проникают в полость синуса и вызывают воспаление слизистых оболочек.
В дальнейшем происходит обтурация природного входного отверстия пазухи. Это становится причиной нарушения вентиляции и скопления большого количества катарального или гнойного экссудата внутри костной полости. Всасывание кислорода слизистыми оболочками приводит к возникновению отрицательного давления, усиливающего отечность, развитию гиперкапнии и гипоксии, образованию большого количества недоокисленных продуктов. Создается благоприятная среда для дальнейшего размножения анаэробной микрофлоры, формируется порочный круг.
Классификация
С учетом длительности течения все одонтогенные гаймориты разделяют на три основных клинических варианта:
- Острый. Длительность заболевания составляет менее 21 дня.
- Подострый. Для этого варианта характерна продолжительность от 21 дня до 6 недель.
- Хронический. Затяжная форма болезни, при которой клинические симптомы сохраняются на протяжении 6 недель и более.
В зависимости от характера одонтогенного поражения верхнечелюстной пазухи выделяют следующие формы патологии:
- Закрытая. Характеризуется развитием воспаления без прямого соединения между первичным очагом и гайморовой пазухой. Основные причины – хронические периодонтиты и нагноение кист, вросших в синус.
- Открытая. Распространение микрофлоры из ротовой полости происходит вследствие гнойного расплавления одной из стенок полости верхнечелюстного синуса. Включает перфоративные гаймориты и осложнения остеомиелита верхней челюсти.
По характеру морфологических изменений слизистой оболочки гайморовой пазухи принято различать следующие варианты:
- Катаральный. Проявляется заполнением полости пазухи серозным экссудатом и выраженной отечностью слизистых оболочек.
- Гнойный. Отмечается образование большого количества гнойных масс, выявляются воспалительные и деструктивные изменения внутренних оболочек пазухи.
- Полипозный. Главное отличие от других вариантов – образование на слизистой оболочке синуса уплотнений, из которых позднее формируются полипы.
- Гнойно-полипозный. Представляет собой сочетание гнойной и полипозной форм.
Симптомы одонтогенного гайморита
Острый гайморит
С клинической точки зрения целесообразно выделять две формы заболевания – острую и хроническую. При остром варианте вначале появляется острая пульсирующая приступообразная головная боль, тяжесть или чувство распирания в области правой или левой верхней челюсти. Болевые ощущения также могут локализироваться в области зубов и имитировать пульпит. Боль усиливается при опускании головы.
В последующем возникает синдром общей интоксикации, который характеризуется ознобом, общей слабостью, разбитостью, лихорадкой до 38,5-39,5° C и ознобом. Процесс пережевывания пищи становится резко болезненным, зубы ощущаются как значительно более длинные, чем есть на самом деле. У многих больных нарушается носовое дыхание, теряется способность различать запахи, развивается фотофобия и усиленное слезоотделение. Выявляется односторонний насморк, который сопровождается выделением большого количества слизи и/или гнойных масс.
Хронический гайморит
При хроническом одонтогенном гайморите клиническая картина развивается постепенно. Течение патологии волнообразное, обострения возникают после переохлаждения или перенесенных острых вирусных заболеваний верхних дыхательных путей. Первичный признак – интенсивная односторонняя головная боль или ярко выраженное чувство тяжести. К этому симптому почти сразу присоединяется боль в верхнечелюстной области с иррадиацией в орбиту, височную и лобную область, прилегающие верхние зубы.
Выделения из носа могут иметь различный характер и объем – от обильных до скудных, от серозных до гнойных. Наибольшее количество выделений обычно отмечается утром и постепенно снижается в течение суток. Характерный симптом – усиление гноетечения при прижатии нижней челюсти к груди. При негнойных формах и образовании свищей выделения могут отсутствовать.
Осложнения
К наиболее распространенным осложнениям одонтогенного гайморита относятся менингит, флегмона орбиты, и тромбоз венозного синуса. Их возникновение обусловлено распространением патогенной флоры через переднюю лицевую и глазничную вены в полость орбиты, сигмовидный синус и венозную систему головного мозга. В тяжелых случаях на фоне отсутствия своевременного лечения развивается диффузный остеомиелит верхней челюсти, который приводит к деструкции кости и образованию выраженного косметического дефекта. Реже у больных возникает сепсис, поражение миокарда и почек. Генерализация инфекции связана с попаданием бактериальных агентов и их токсинов в системный кровоток.
Диагностика
Диагностика одонтогенного гайморита основывается на комплексном анализе анамнестических сведений, результатах клинических и вспомогательных методов исследований. Постановка диагноза и ведение пациента, как правило, осуществляется совместно отоларингологом и челюстно-лицевым хирургом. Полный перечень диагностических мероприятий включает в себя:
- Сбор жалоб и анамнеза. При опросе пациента наряду с детализацией специфических жалоб важно уточнить наличие имеющихся или ранее перенесенных стоматологических заболеваний, суть недавно выполненных терапевтических мероприятий в области верхней челюсти.
- Общий осмотр. Позволяет выявить припухлость околоносовой области и щеки, покраснение кожных покровов с больной стороны. При пальпации и перкуссии гайморовой пазухи и скуловой кости наблюдается усиление болевых ощущений.
- Переднюю риноскопию. При визуальном осмотре носовой полости со стороны пораженного синуса определяется гиперемия и отечность слизистой оболочки средней и/или нижней носовой раковины. Возможно выделение экссудата из-под свободного края средней раковины.
- Зондирование верхнечелюстной полости. Дополнение к риноскопии, позволяющее определить наличие гнойного содержимого в верхнечелюстном синусе при закупорке его природного дренажного отверстия.
- Пункцию гайморовой пазухи. Сочетает в себе диагностическую и терапевтическую цели, так как позволяет идентифицировать даже небольшое количество патологического содержимого в синусе, а затем провести промывание антисептическими средствами.
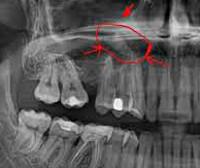
- Рентгенографию придаточных пазух носа. На рентгенограмме выявляется затемнение полости синуса и наличие горизонтального уровня жидкости. Для установления этиологии проводится рентгенография зубов с пораженной стороны.
- Лабораторные анализы. В общем анализе крови обнаруживается лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ. При наличии гнойных выделений с целью определения конкретного возбудителя и его чувствительности к антибиотикам выполняется бактериологическое исследование.
Дифференциальная диагностика проводится с риногенным и аллергическим гайморитом, раком верхнечелюстной пазухи. Для первых двух заболеваний характерно вовлечение в патологический процесс обеих гайморовых пазух, отсутствие связи со стоматологическими патологиями или манипуляциями. Развитие клинической симптоматики при риногенном гайморите происходит на фоне заболеваний полости носа, при аллергическом варианте – после контакта с аллергеном или во время сезонного обострения. При злокачественной опухоли симптомы прогрессируют постепенно, интоксикационный синдром и выделение гнойных масс или серозного экссудата из носа отсутствуют.

КТ придаточных пазух носа. Тотальное снижение пневматизации правой в/челюстной пазухи на фоне нарушения целостности и элевации ее дна (красная стрелка) вблизи корней 1-го моляра (синяя стрелка).
Лечение одонтогенного гайморита
Терапевтическая тактика во многом зависит от варианта болезни. Лечение острой формы при отсутствии тяжелой стоматологической патологии проводится в условиях поликлиники. При хроническом воспалении гайморовой пазухи зачастую требуется госпитализация в стационар с последующей операцией. К основным терапевтическим мероприятиям относятся:
- Антибактериальная терапия. Применяется независимо от формы и этиологии гайморита. До получения результатов бактериального посева назначаются антибиотики широкого спектра действия, после – препараты, к которым проявила чувствительность высеянная микрофлора.
- Промывание антисептиками. Введение антисептических растворов выполняется через сформировавшийся дефект в нижней челюсти или путем диагностической пункции при помощи иглы Куликовского. После промывания устанавливается дренаж полости синуса.
- Хирургическое лечение. Применяется при хронических и полипозных формах поражения. Оперативное вмешательство (гайморотомия) проводится по методике Колдуэлла-Люка. Его суть заключается в санации полости пазухи, иссечении патологически измененной слизистой оболочки и формировании искусственного соустья с носовой полостью.
Прогноз и профилактика
Прогноз при одонтогенном гайморите зависит от своевременности и рациональности лечебных мероприятий. При правильно подобранной терапии лечение острой формы заболевания занимает 7-14 дней, исходом становится выздоровление. При хроническом варианте комплексное лечение может длиться до 3 недель с последующей ремиссией или полным выздоровлением.
Профилактические мероприятия заключаются в своевременной санации очагов инфекции, предотвращении травм лицевой области, соблюдении рекомендаций стоматолога или челюстно-лицевого хирурга после перенесенных оперативных вмешательств.
На сегодняшний день одной из наиболее сложных проблем интенсивной терапии является эндогенная интоксикация организма, сопровождающаяся множеством патологических состояний, которые по мере своего развития могут приводить к летальному исходу. Хронические стоматогенные очаги инфекции составляют более 50 % очагов хронической инфекции, что значительно повышает их роль в вопросе об эндогенных интоксикациях организма человека.Под понятием эндогенная интоксикация подразумевают нарушение жизнедеятельности, вызванное токсическими веществами, образовавшимися в организме. В качестве токсических веществ могут выступать активированные ферменты, продукты обмена веществ в высоких концентрациях, продукты перекисного окисления липидов, медиаторы воспаления, компоненты комплемента, бактериальные токсины. Важную роль в этиологии хронических очагов одонтогенной инфекции играет микробный фактор. В очагах одонтогенной инфекции обнаруживаются ассоциации стрептококков, стафилококков, грамположительных и грамотрицательных палочек, спиралевидных форм бактерий.В настоящее время изучено множество механизмов развития интоксикации, исходя из которых разрабатываются способы диагностики заболевания, а также консервативные методы лечения, направленные на сохранение зубов. Особое внимание следует уделить профилактике стоматогенных инфекций, чтобы предупредить возникновение эндогенной интоксикации на ранних сроках.

1. Беляов, Н.А. Критерии и диагностика эндогенной интоксикации/ Н.А. Беляков, М.Я. Малахова// Эндогенная интоксикация. – СПб., 1994. – 60 с.
2. Воложин, А.И. Аллергия и другие виды непереносимости в стоматологии. Этиология, патогенез, принципы лечения: Учебное пособие для студентов стоматологического факультета. – М.: Знание, 1990. – 160 с.
3. Иорданишвили, А.К. Заболевания, повреждения и опухоли челюстно-лицевой области. – СПб. СпецЛит, 2007. – 496 с.
4. Максимовский, Ю.М., Максимовская, Л.Н., Орехова, Л.Ю. Терапевтическая стоматология: Учебник. - М.: Медицина, 2002. - 640 с.
5. Малахова, М.Я. Эндогенная интоксикация как отражение компенсаторной перестройки обменных процессов в организме/ М.Я. Малахова // Эфферентная тер. – 2000. – Т.6, №4 – 3-14 с.
Еще в XIX в. врач Понтер заметил нездоровый цвет лица некоторых больных, наличие у них невротических расстройств, анемии, нарушений пищеварения. При этом в последствии выявилось, что у всех пациентов в полости рта имелись зубы с некротизированной пульпой. После удаления таких зубов наступило значительное улучшение состояния больного или полное выздоровление. В 1910 г. Гюнтер сформулировал понятие об очаговой инфекции полости рта и ротовом сепсисе, которое быстро распространилось за рубежом и имело много сторонников.
В XX в. в работах американских ученых Биллингса и Розенау была разработана доктрина ротового сепсиса. В своей работе ученые обращали внимание на то, что стрептококки и стафилококки могут изменять свою вирулентность в зависимости от условий внешней среды, а именно от содержания в ней кислорода. Кроме этого, патогенные микроорганизмы через ток крови могут проникать из очага одонтогенной инфекции во внутренние органы, по отношению к которым они обладают определенным сродством. Отсюда следовал вывод, что любой зуб с некротизированной пульпой подлежит обязательному удалению. На практике данная доктрина проявлялась массовым удалением зубов с хроническими очагами одонтогенной инфекции и некрозом пульпы.
В дальнейшем доктрина подверглась критике, так как были получены новые данные и вскрыт ряд методических ошибок в экспериментах, проведенных Биллингсом и Розенау. Также были разработаны новые методы консервативного лечения, направленные на сохранение зубов.
Под понятием эндогенная интоксикация подразумевают нарушение жизнедеятельности, вызванное токсическими веществами, образовавшимися в организме. В качестве токсических веществ могут выступать активированные ферменты, продукты обмена веществ в высоких концентрациях, продукты перекисного окисления липидов, медиаторы воспаления, компоненты комплемента, бактериальные токсины [5].
Важную роль в этиологии хронических очагов одонтогенной инфекции играет микробный фактор. В очагах одонтогенной инфекции обнаруживаются ассоциации стрептококков, стафилококков, грамположительных и грамотрицательных палочек, спиралевидных форм бактерий.

Микроорганизмы рода Микроорганизмы рода
Основным звеном патогенеза синдрома эндогенной интоксикации является токсемия. Выделяемые токсины нарушают тонус периферических сосудов, механические свойства форменных элементов крови, вследствие этого развивается тканевая гипоксия, которая является одним из важных звеньев патогенеза эндогенной интоксикации [4]. Токсины также блокируют места связывания молекул альбумина, это в свою очередь приводит к снижению эффективности медикаментозного лечения, так как данный белок является транспортным агентом для многих фармакологических препаратов.
В течение последних лет были выяснены некоторые механизмы хронизации острых инфекционных одонтогенных. Данные механизмы заключается в том, что в период острого воспаления в периодонте накапливаются антигены, прежде всего эндотоксины грамотрицательных бактерий. Эндотоксины оказывают антигенное воздействие на иммунное состояние периодонта и окружающих его тканей. Реакция тканей периодонта на непрерывное раздражение антигенами, поступающими из канала корня зуба, проявляется в виде антигенозависимых и клеточно-обусловленных процессов [4]. К антигенозависимым относятся иммунокомплексы реакции типа Артюса и IgЕ-обусловленные реакции, к клеточно-обусловленным — реакции гиперчувствительности замедленного типа [2].
Хроническое воспаление в периодонте при нормальном состоянии иммунной системы рассматривается как защитный барьер, предотвращающий распространение продуктов распада тканей, микроорганизмов и их токсинов в общий кровоток из зоны инфекционного воспаления.
Масштаб иммунного ответа может быть различным, он может протекать на уровнях всего организма, то есть генерализовано или быть локализованным, например, при пульпите отмечаются изменения в иммунологических показателях преимущественно материала из десневой борозды, в меньшей степени — в иммунограмме ротовой жидкости, и совсем едва заметные сдвиги — в иммунограмме периферической крови [4].
К хроническим стоматогенным очагам инфекции относят верхушечные периодонтиты, околокорневые и фолликулярные кисты зубов, многие заболевания краевого пародонта и слизистой оболочки полости рта (гингивиты, пародонтиты, язвенно-некротические стоматиты и т. п.), кариес зубов и др. Хронические стоматогенные очаги инфекции составляют более 50 % очагов хронической инфекции организма.
При появлении стоматогенной инфекции происходит мобилизация защитных сил организма человека, которая достаточна для компенсации влияния этого очага за его пределами. Такое состояние компенсации может поддерживаться неопределенно длительное время. Однако самые различные экзогенные и эндогенные факторы, чаще неспецифического характера (перегревание или переохлаждение организма, переутомление, резкое изменение микроклимата или условий труда и быта человека, перенесенные заболевания и т. п.), приводят к быстрому истощению компенсаторных возможностей организма, активизации инфекции и возникновению обусловленных заболеваний [3].
Взаимосвязь очага хронической стоматогенной инфекции и организма имеет весьма сложный характер. Условно можно выделить несколько основных патогенетических механизмов.
1. Рефлекторный механизм.
Главным фактором является сам инфекционный агент (микробы и их токсины), который создает в очаге активные рецепторные поля раздражения. Рецепторные поля в свою очередь рефлекторно через центры головного мозга вызывают нарушение функции вегетативной нервной системы и регуляции работы внутренних органов и систем организма с последующим развитием в них функциональных и дистрофических изменений.
В клинической практике можно наблюдать такое явление, как проглатывание больным гноя, выделяющегося из зубодесневых карманов при пародонтите или из свища при хроническом гранулематозном или гранулирующем периодонтите и околокорневой кисте челюсти.
3. Низкий уровень иммунологической реактивности организма человека.
Под этим механизмом подразумевается, что микробы из очага стоматогенной инфекции проникают в кровеносное русло, что клинически определяется как острый сепсис. С целью подтверждения диагноза проводят бактериологическое исследование, то есть посев крови на питательные среды для выявления возбудителя и определения его антибиотикорезистентности.
Поступление в кровь токсинов микроорганизмов, находящихся в очаге хронической стоматогенной инфекции, обусловливает затяжной субфебрилитет, изменения в картине крови и другие характерные клинические симптомы.
5. Аллергические механизмы.
Бактерии, находящиеся в очагах инфекции, вызывают образование специфических антител и как следствие, сенсибилизацию организма. При вторичном инфицировании человека тем же видом микроорганизма возникают более выраженные симптомы воспалительной реакции.
6. Аутоиммунный механизм.
В крови человека появляются цитотоксины (антигены тканевого происхождения), которые образуются вследствие повреждения тканей и распада белка. Цитотоксины, являясь аутоантигенами, также изменяют чувствительность организма человека и вызывают его сенсибилизацию и хронизацию воспалительного процесса.
Воспалительные процессы, локализующиеся в челюстно-лицевой области, сопровождаются эндогенной интоксикацией, которая связана с поступлением в кровь эндотоксинов лизосомального происхождения, продуктов распада тканей, токсинов микроорганизмов и других токсических продуктов, которые образуются в самом организме в результате нарушений жизненных функций.
Клинические симптомы эндогенной интоксикации могут быть вариабельны, они зависят от иммунологической реактивности организма человека.
К субъективным проявлениям хронической стоматогенной интоксикации относятся головная боль, головокружение, быстрая утомляемость, чувство тяжести в голове, общая слабость, дрожание рук, потливость, плохой сон.
К объективным проявлениям относятся субфебрильная лихорадка, лимфаденит в области подчелюстных и подбородочных лимфатических узлов, изменения в картине крови. Отмечается лабильность лейкоцитарной формулы (лимфо- и моноцитоз, лейкопения, эозинофилия). Уменьшается количество гемоглобина и снижается количество эритроцитов (вторичная анемия). СОЭ возрастает до 40 мм/ч и более. Отмечаются сдвиги в белковых фракциях крови за счет увеличения процента глобулинов [1].
Для определения нарушений капиллярного кровообращения в очаге воспаления были предложены: 1) методика капилляроскопии;
2) гистаминовая проба;
4) проба на конгорот;
5) определение чувствительности к адреналину;
6) вакцинодиагностика и некоторые другие.
Наиболее доступным методом является гистаминовая проба. Ее проводят в виде гистаминового подслизистого теста, для этого в слизистую оболочку десны в области предполагаемого хронического одонтогенного очага вводят 0,3—0,5 мл гистамина (1: 1000). Через 1 - 2 ч в области пораженного периодонтитом зуба появляются самопроизвольные боли, а также положительная перкуторная реакция (боли при накусывании).
Более практичным методом является конъюнктивальная гистаминовая проба, для ее проведения в конъюнктивальный мешок закапывают 1 - 2 капли гистамина в разведении 1: 100 000 или 1 :500 000 [1]. При наличии в челюстно-лицевой области очагов хронической интоксикации уже через 1 мин появляется расширение капилляров и покраснение слизистой оболочки глазного яблока и века. Реакция не сопровождается неприятными ощущениями и исчезает через 10 мин.
Однако, по мнению многих авторов, чувствительность этой пробы недостаточна высока, так как положительная реакция может наблюдаться у лиц с аллергическими заболеваниями.
Более точным способом является электротест. Методика проведения заключается в том, что пассивный электрод от аппарата постоянного тока больной удерживает в руке, а активным электродом в виде кисточки, смоченной в изотоническом растворе хлорида натрия, проводят по обследуемому участку кожи в течение нескольких секунд. Сила тока при проведении исследования доводят до 15 мА, а напряжение в пределах 15—25 В. При наличии очага на коже лица появляется реакция в виде покраснения с одновременным покалыванием в области проекции больного зуба [1,2].
Лечение при стоматогенных очагах инфекции и интоксикации оно должно быть строго индивидуально. Больной с подозрением на ротовую интоксикацию должен быть детально обследован в условиях стационара.
Выявление одонтогенных очагов производится по следующей схеме:
1) клинически выявляют все зубы с некротизированной пульпой и находящиеся под искусственными коронками;
2) производят рентгенологическое обследование всех корней и каждого в отдельности зуба, подозреваемого на первичный инфекционный очаг;
3) выявляют десневые и пародонтальные карманы, особенно те, которые вызывают обострение воспалительного процесса;
4) исследуют регионарные лимфатические узлы (подбородочные, подчелюстные, шейные);
5) производят анализ крови;
6) делают гистаминовую пробу, электротест и т. д.
На первом этапе стоматологической санации проводят хирургическое удаление инфекционных околозубных очагов воспаления. Стоматологическое вмешательство должно сочетаться с лечением основного заболевания. Клинические проявления обострений ликвидируются уже на 3—4-й день после хирургического удаления стоматогенных очагов инфекции, а восстановление биохимических показателей наблюдается через 1,5—2 недели [2].
На втором этапе санации проводят консервативное лечение кариеса зубов, а также болезней пародонта, хронических заболеваний слизистой оболочки рта.
В качестве профилактики хронической стоматогенной интоксикации служит плановая санация полости рта как у организованного населения (в детских садах, школах, на промышленных предприятиях), так и у всех лиц, обратившихся за стоматологической помощью. Необходимо 2 раза в год проводить профилактические осмотры, которые позволяют выявить новые инфекционные локальные очаги хронической инфекции и интоксикации организма и своевременно провести их консервативное или хирургическое лечение.
Своеобразной чертой одонтогенной инфекции является то, что организм больного не может самостоятельно, без соответствующих лечебных мероприятий, прекратить поступление микроорганизмов в пародонт через канал корня зуба. А это означает, что рассчитывать на самоизлечение и полную ликвидацию инфекционно-воспалительного очага в пародонте не приходится. В лучшем случае происходит стабилизация процесса, в результате чего формируется хронический очаг одонтогенной инфекции, находящийся в состоянии динамического равновесия с организмом больного.
Очагами хронической одонтогенной инфекции являются зубы с хроническим пульпитом, хроническим периодонтитом, одонтогенные гранулемы, кисты челюстей, перикоронариты при затрудненном прорезывании зубов. Перечисленные очаги хронической одонтогенной инфекции могут служить причиной развития самых различных патологических процессов в тканях и органах, например в суставах, миндалинах, сердце, почках, органах зрения, печени, головном мозге, слепой кишке и т.д., вызывая такие заболевания, как ревматизм, миокардит, эндокардит, хронический нефрит, иридоциклит и другие. Хронические одонтогенные очаги поддерживают состояние хронической интоксикации и аллергизации организма. Наличие зубов с хронической формой периодонтита является противопоказанием для проведения плановых хирургических вмешательств, т.к. одонтогенная инфекция может являться причиной гнойных осложнений.
Возбудители одонтогенных воспалительных заболеваний – это микроорганизмы, которые обычно входят в состав постоянной микрофлоры полости рта. Чаще в очагах хронической одонтогенной инфекции превалируют стрептококки, стафилококки или их ассоциация.
Микроорганизмы, продукты жизнедеятельности микробов, структурные элементы микробной клетки, высвобождающиеся из микробной клетки, вызывают сенсибилизацию макроорганизма. В основе сенсибилизации лежит феномен Артюса-Сахарова. Сущность его сводится к следующему: под влиянием поступающего в организм антигена происходит выработка антител. На таком фоне повторное введение разрешающей дозы антигена сопровождается проникновением последнего в сосудистое русло, где образуется комплекс антиген-антитело. Этот комплекс фиксируется на мембранах клеток сосудистого эндотелия, превращая их тем самым в клетки-мишени. Нейтрофильные лейкоциты, фагоцитируя иммунные комплексы, одновременно повреждают клеточную мембрану, что приводит к высвобождению лизосомальных энзимов, медиаторов воспаления. Это сопровождается активацией 3-го тромбоцитарного фактора и может быть причиной внутрисосудистого свертывания крови, приводящего к нарушению микроциркуляции и некрозу ткани.
Удаление зубов показания и противопоказания к удалению зубов
Показания к удалению зуба условно можно разделить на две группы: абсолютные и относительные.
Абсолютные показания:
Периодонтит
Абсолютным показанием к удалению временного зуба является такая форма периодонтита, при которой имеется распространение очага деструкции в периодонте в сторону зачатка постоянного зуба с резорбцией даже небольшого участка кортикального слоя фолликула. При этом не имеет значения возраст ребенка и степень разрушения временного зуба. Показано удаление временных периодонтитных зубов при резорбции их корней более чем наполовину. Еще одно показание к удалению зубов при периодонтите – безуспешность консервативного лечения зубов.
Периостит
Одонтогенные остеомиелит, абсцессы и флегмоны
При остром одонтогенном остеомиелите, одонтогенных абсцессах и флегмонах подлежат удалению временные и постоянные зубы, явившиеся причиной заболевания.
Переломы челюстных костей
Удаляют из линии перелома временные зубы и постоянные, пораженные кариесом и его осложнениями. Интактные постоянные зубы и зачатки зубов удаляют только тогда, когда они служат механическим препятствием для сопоставления отломков кости. Однако в этих интактных зубах может быть поврежден сосудисто-нервный пучок, поэтому они подлежат наблюдению.
Травмы зубов
Временные зубы удаляются в случае полного вывиха, при неполном вывихе со значительным смещением зуба с несформированным корнем, при переломе зуба.
Постоянные зубы удаляют при переломах корней, в частности продольных, косых, оскольчатых, и переломах в средней трети сформированного корня, если отломки не удалось соединить штифтом. Отлом коронки не является показанием к удалению корня зуба, т.к. корень может быть использован для протезирования. Постоянный зуб с переломом корня в верхушечной трети может быть сохранен. Отломанную верхушку удаляют с помощью операции резекции верхушки корня.
Зубы новорожденного
У современного человека акселерация проявляется смещением сроков прорезывания зубов в сторону омолаживания. К таким проявлениям относятся так называемые зубы новорожденного, которые определяются или уже при рождении, или вскоре после рождения. Чаще это резцы нижней челюсти. Резцы в период новорожденности имеют резко несформированный корень, плохо удерживаются в челюсти и в некоторых случаях самостоятельно выпадают. При сосании возможно травмирование о зубы нижней поверхности языка, в частности в области уздечки языка с образованием травматической эрозии или язвы. Иногда они затрудняют матери грудное вскармливание. Подвижность зубов может вызвать явления гингивита, резкая подвижность опасна возможностью аспирации.
Удаление молочных зубов и постоянных в случае, если зубы служат источником
хрониосепсиса.
8. Молочные и постоянные зубы удаляются в случае перфорации корня при лечении пульпита и периодонтита.
9. Удаляются постоянные зубы, поддерживающие воспалительный процесс в верхнечелюстной пазухе.
Относительные показания:
Удаление интактных временных и постоянных зубов по ортодонтическим показаниям.
Показания к удалению зубов в целях профилактики и лечения аномалий прикуса за последние годы значительно расширились в связи с исследованиями, подтвердившими, что филогенетическая редукция числа зубов у человека происходит медленнее, чем редукция величины челюстей.
Формируется многочисленный контингент больных, у которых дисгармония лица обусловлена несоответствием размеров зубов и челюстей. Недостаточность апикального базиса ограничивает возможности ортодонтического лечения, и уменьшение числа зубов становится важным элементом комплексного лечения пациентов с зубочелюстными аномалиями. Показания к удалению зубов определяются ортодонтом по данным сопоставления результатов клинических и биометрических методов исследования.
В раннем периоде сменного прикуса производят удаление временных зубов. Главной задачей этого вмешательства является обеспечение места для группы прорезывающихся фронтальных зубов.
В сменном и постоянном прикусе прибегают к удалению постоянных зубов. Весьма распространена аномалия положения отдельных зубов. Она может проявляться дистопией прорезавшихся зубов (зуб располагается вне зубного ряда). Вопрос о возможности создания места для дистопированного зуба в зубной дуге и перемещения его решается ортодонтом. Выбор зуба, подлежащего удалению, не всегда решается в пользу дистопированного. Место для неправильно расположенного зуба может быть получено путем удаления другого зуба, менее ценного в функциональном отношении, или разрушенного зуба, лечение которого возможно в ограниченных пределах.
2.Удаление ретенированных зубов
Дистопия зуба может привести к его ретенции (задержке прорезывания). Прямым показанием к удалению ретенированного зуба является возникновение вокруг него любого патологического процесса (фолликулярная киста, воспалительные заболевания и т.д.), а также некоррегируемое изменение положения других зубов под давлением ретенированного. Чаще всего ретенция выявляется у клыков, премоляров и третьих моляров.
Противопоказания к удалению зуба: противопоказанием для удаления зубов является наличие заболевания внутренних органов в стадии декомпенсации.
1. Острое инфекционное заболевание или заболевание слизистой оболочки полости рта. У таких больных следует удалять зуб после выздоровления (при отсутствии абсолютных показаний).
2. эпилепсия. Операцию можно провести при соответствующей подготовке больного, иногда под общим обезболиванием.
3. заболевания центральной нервной системы (менингит, энцефалит и др.) зуб удаляют после консультации невропатолога после проведения необходимой подготовки по показаниям.
4.Общее состояние организма больного (диабет, заболевания сердечно-сосудистой системы, болезни крови и др.) обычно требует, чтобы удаление зуба производилось после соответствующей подготовки больного. При заболеваниях крови (гемофилия, тромбоцитопения и др.) удаление зуба целесообразно проводить в стационаре под наблюдением гематолога.
Абсолютным противопоказанием для экстракции зуба является его расположение в зоне роста опухоли.
Читайте также:

