Инфаркт миокарда это инфекционное заболевание или нет
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ишемическая болезнь сердца (ИБС): причины появления, симптомы, диагностика и способы лечения.
Определение
Ишемическая болезнь сердца (ИБС) – острое (преходящее) или хроническое (стабильное) поражение сердечной мышцы (миокарда), вызванное уменьшением или прекращением кровотока по коронарным артериям.
Причины появления ишемической болезни сердца
Ишемия миокарда возникает, когда потребность миокарда в кислороде превышает возможности его доставки с кровотоком по коронарным артериям. В норме у коронарных артерий существует резерв для расширения, обеспечивающий пятикратное увеличение коронарного кровотока, и, как следствие, доставки кислорода к сердечной мышце. Несоответствие между доставкой кислорода и потребностью мышцы может возникать под действием разнообразных факторов.
В 95% случаев причиной развития ишемической болезни сердца становится снижение его кровоснабжения (недостаточное поступление кислорода) по коронарным артериям вследствие атеросклеротического сужения просвета сосуда.
Течение болезни определяется наличием и дальнейшим ростом атеросклеротической бляшки, которая может перекрывать сосуд полностью или частично. При повышении артериального давления склерозированный эндотелий сосуда легко повреждается, кровь проникает внутрь бляшки, активируется процесс свертывания крови и формируется тромб, который может частично или полностью закупорить сосуд.
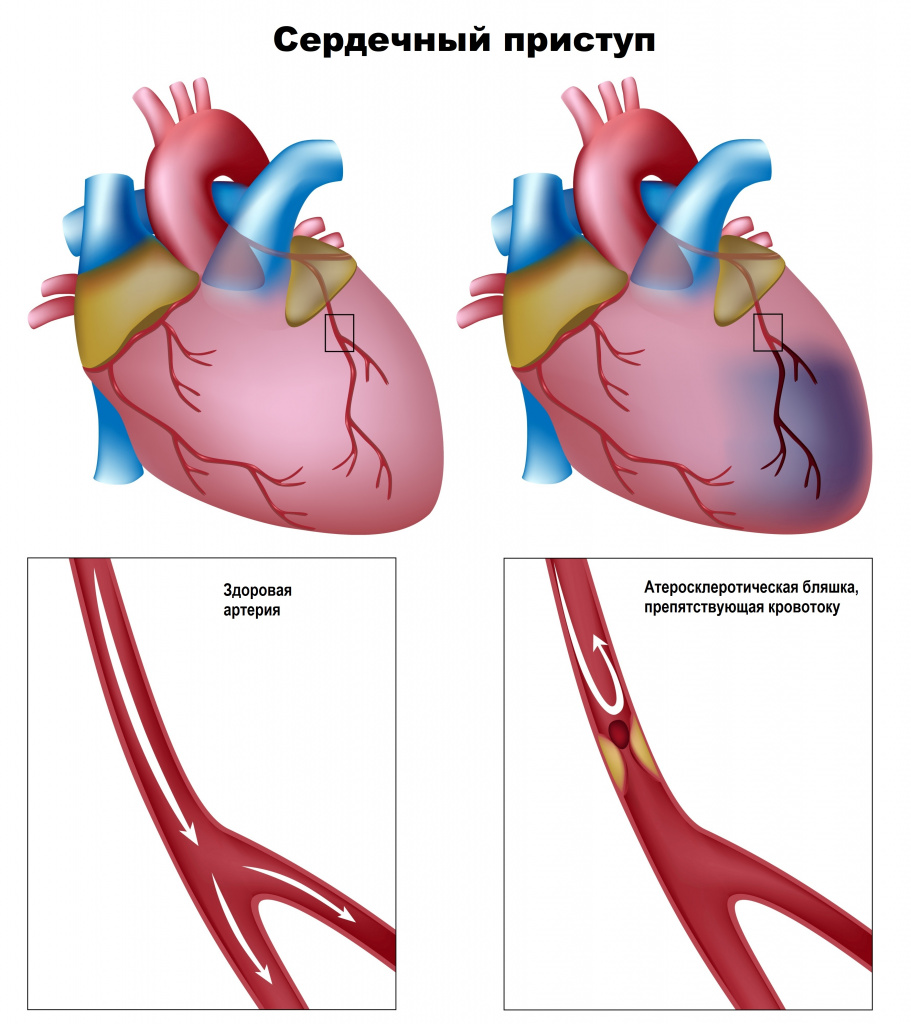
Немалую роль в развитии ИБС играют нарушения движения крови по сосудам и изменения реологических свойств крови (способности крови к текучести).
Образование тромба, особенно на фоне спазма сосуда, может привести к полной или частичной его закупорке.
В 5% случаев причиной ИБС становятся врожденные аномалии отхождения коронарных артерий, синдромы Марфана и Элерса–Данло с расслоением корня аорты, коронарные васкулиты при системных заболеваниях соединительной ткани, болезнь Кавасаки и синдром Гурлер, инфекционный эндокардит, передозировка сосудосуживающих препаратов и некоторых наркотических средств, сифилитический мезаортит и другие состояния.
Выделяют факторы, провоцирующие развитие ишемической болезни сердца, на которые можно повлиять: дислипопротеидемия (нарушение нормального соотношения липидов крови); артериальная гипертония; сахарный диабет; курение; низкая физическая активность; ожирение; стресс. А также те факторы риска развития ИБС, которые невозможно изменить: мужской пол, возраст, отягощенный семейный анамнез по сердечно-сосудистым заболеваниям (инфаркт миокарда или ишемический инсульт у ближайших родственников: у женщин - до 65 лет, у мужчин - до 55 лет).
Классификация ИБС
I. Острый инфаркт миокарда (ИМ).
- По стадии заболевания:
- развивающийся – от 0 до 6 часов;
- острый – от 6 часов до 7 суток;
- заживающий (рубцующийся) – от 7 до 28 суток;
- заживший – начиная с 29-х суток.
- По глубине поражения:
- трансмуральный ИМ (некроз всей толщи сердечной мышцы);
- Q-образующий (на ЭКГ появляется зубец Q);
- не Q-образующий.
- По локализации:
- передний;
- нижний;
- инфаркт миокарда других уточненных локализаций;
- инфаркт миокарда неуточненной локализации.
- По наличию или отсутствию стойкого подъема сегмента ST на ЭКГ:
- инфаркт миокарда с подъемом сегмента ST на ЭКГ;
- инфаркт миокарда без подъема сегмента ST на ЭКГ.
- Впервые возникшая стенокардия.
- Прогрессирующая стенокардия.
- Вариантная стенокардия (стенокардия Принцметала).
- Стенокардия напряжения I-IV ФК (функциональный класс).
- Перенесенный в прошлом инфаркт миокарда.
- Инфаркт миокарда с подъемом сегмента ST.
- Нестабильная стенокардия и инфаркт миокарда без подъема сегмента ST.
- Стабильная ИБС.
- Специальным баллонным катетером вводят стент к месту сужения коронарной артерии. Стент представляет собой трубочку из нержавеющего металла с множеством ячеек различной конфигурации.
- При раздувании баллона стент расширяется в диаметре и плотно вжимается в стенку артерии, увеличивая просвет суженного сосуда, что позволяет крови свободно течь к сердцу.
- Баллон сдувается и удаляется, в то время как стент остается в месте сужения или закупорки постоянно.
- Повторный инфаркт
- Хроническая сердечная недостаточность
- разрыв миокарда
- Аритмии
- Перикардит
- Кардиогенный шок
- развивающийся – 0-6 часов;
- острый – от 6 часов до 7 суток;
- заживающий или рубцующийся - от 7 до 28 дней;
- заживший - начиная с 29 суток.
- классический вариант - заболевание с типичными симптомами (боль, ее характер и локализация)
- атипичное - другая локализация боли или проявления инфаркта;
- астматический вариант (клиника сердечной астмы или отека легких, сопровождающиеся тяжелой одышкой),
- абдоминальный (боли в верхней части живота, тошнота, рвота, диарея),
- аритмический (проявляется различными видами нарушений ритма сердца),
- цереброваскулярный (клиника, сходная с нарушением мозгового кровообращения),
- безболевая форма (симптомы либо отсутствуют, либо очень незначительны).
- рецидивирующий – появление новых очагов некроза до 28 дней
- повторный инфаркт миокарда – появление новых очагов некроза через 28 дней от предыдущего инфаркта.
- возраст (мужчины старше 45 лет, женщины старше 55 лет);
- пол (у мужчин инфаркт миокарда встречается в 3-5 раз чаще, чем у женщин);
- малоподвижный образ жизни (гиподинамия);
- наследственность;
- злоупотребление алкоголем;
- курение, в том числе и пассивное; ; ; ;
- перенесенный ранее инфаркт миокарда;
- психическая лабильность и неустойчивость к стрессам;
- неправильное питание (повышенное потребление животных жиров).
- Общий анализ крови. В крови определяется лейкоцитоз, повышенное СОЭ;
- Определение в крови тропонина T и I, МВ-КФК;
- Электрокардиограмма (ЭКГ) в 12 отведениях. Для инфаркта миокарда классическими изменениями на ЭКГ являются патологический зубец Q и подъем сегмента ST как минимум в двух последовательных отведениях. Идеальным вариантом будет сравнение ЭКГ во время приступа с ЭКГ, которые были сделаны ранее, при отсутствии какой-либо клинической картины. К сожалению, некоторые нарушения ритма сердца не позволяет точно диагностировать инфаркт по пленке. Поэтому важны и другие методы обследования.
- Эхокардиография (ЭхоКГ). Помогает оценить сократительную способность миокарда и выявить зону, где сокращения слабые, но ЭхоКГ также не может дать точные и однозначные данные о наличии инфаркта, поскольку нарушения сократимости могут быть не только при некрозе ткани сердца , но и при недостаточности кровоснабжения (ишемии).
- Коронарная ангиография позволяет выявить стенозированную или закупоренную артерию и при необходимости провести ее стентирование.
- Магнитно-резонансная томография (МРТ) четко выявляет очаг пораженного миокарда, помогает дифференцировать ишемическую и воспалительную природу патологии.
- прекратить какую-либо физическую нагрузку,
- обеспечить доступ свежего воздуха (открыть окно),
- облегчить дыхание (расстегнуть воротник),
- помочь ему принять удобное положение (полусидя или лежа с приподнятой головой),
- принять таблетку нитроглицерина под язык или 1 дозу нитроспрея, если в течение 5 минут болевой синдром не уменьшился, а нитроглицерин переносится хорошо, необходимо принять таблетку еще раз. Если боль за грудиной или дискомфорт не исчезают в течение 5 минут после повторного приема нитроглицерина и если обычно таблетки действуют быстрее, необходимо немедленно вызвать бригаду СМП.
- также разжевать 250 мг аспирина, то есть ½ таблетки (в таком виде лекарство быстрее попадет в кровь) и при наличии клопидогрела - 300 мг .
- при отсутствии нитросодержащих препаратов можно использовать валидол, валокордин или валосердин 40-50 капель.
- обязательно измерить артериальное давление
- купировать боль;
- ограничить распространение некроза;
- восстановить коронарный кровоток;
- предупредить ранние осложнения.
- Чрескожное вмешательство - балонная ангиопластика и стентирование (восстановление просвета сосуда с помощью раздувания специального баллона и постановка каркаса в этом месте);
- Операция коронарного шунтирования (восстановление тока крови с использованием протеза или других артерий для обхода окклюзированного участка сосуда);
- Тромболитическая терапия - внутривенное введение препаратов для растворения тромбов.
- Наркотические анальгетики (морфин, промедол) для обезболивания и успокоения больного,
- Ингаляции кислорода,
- Антитромботические препараты (клопидогрел+аспирин) и антикоагулянты (внутривенные гепарин, фраксипарин в острую фазу процесса или пероральные Прадакса, Брилинта в более поздний период заболевания)для предотвращения повторного тромбоза коронарных артерий,
- Ингибиторы АПФ (каптоприл, зофеноприл) или сартаны (валсартан) для улучшения прогноза заболевания,
- Бета адреноблокаторы (метопролол, пропранолол, атенолол) для урежения ЧСС и снижения вероятности повторного или рецидивирующего инфаркта и появления жизнеугрожающих аритмий,
- Статины (аторвастатин, симвастатин) в высоких дозах.
- на месте разрыва уязвимой (нестабильной) атеросклеротической бляшки;
- на дефекте (эрозии) эндотелия коронарной артерии, не обязательно локализованном на поверхности атеросклеротической бляшки;
- в месте гемодинамически незначимого сужения коронарной артерии.
- гиперлипидемия (нарушение нормального соотношения липидов крови);
- курение,
- сахарный диабет,
- артериальная гипертензия,
- абдоминальное ожирение,
- психосоциальные причины (стресс, депрессия и т.д.),
- низкая физическая активность,
- несбалансированное питание и потребление алкоголя.
- Острый трансмуральный инфаркт передней стенки миокарда.
- Острый трансмуральный инфаркт нижней стенки миокарда.
- Острый трансмуральный инфаркт миокарда других уточненных локализаций.
- Острый трансмуральный инфаркт миокарда неуточненной локализации.
- Острый инфаркт миокарда неуточненный.
- Повторный инфаркт передней стенки миокарда.
- Повторный инфаркт нижней стенки миокарда.
- Повторный инфаркт миокарда другой уточненной локализации.
- Повторный инфаркт миокарда неуточненной локализации.
- Гемоперикард.
- Дефект межпредсердной перегородки.
- Дефект межжелудочковой перегородки.
- Разрыв сердечной стенки без гемоперикарда.
- Разрыв сухожильной хорды.
- Разрыв сосочковой мышцы.
- Тромбоз предсердия, ушка предсердия и желудочка сердца.
- Другие текущие осложнения острого инфаркта миокарда.
- Коронарный тромбоз, не приводящий к инфаркту миокарда.
- Синдром Дресслера - постинфарктный склероз.
- Другие формы острой ишемической болезни сердца.
- Острая ишемическая болезнь сердца неуточненная.
- астматический - протекает как приступ бронхиальной астмы (присутствуют одышка, затрудненное дыхание, чувство нехватки воздуха);
- гастралгический – характеризуется болями в области желудка с распространением в загрудинное пространство, может быть отрыжка, икота, тошнота, многократная рвота, вздутие живота;
- аритмический – возникают нарушения ритма сердца, угрожающие жизни;
- церебральная – характеризуется нарушением мозгового кровообращения (наблюдаются тошнота, головокружение, нарушение сознания с развитием обморока);
- бессимптомный – инфаркт миокарда без типичного болевого приступа. В связи с несоблюдением постельного режима и отсутствием должного лечения протекает неблагоприятно.
- клиническая картина инфаркта миокарда;
- картина инфаркта миокарда по данным ЭКГ;
- наличие новых участков миокарда со сниженным кровообращением или нарушение сократимости миокарда по данным инструментальных исследований;
- выявление тромбоза коронарных артерий по данным ангиографии.
- на месте разрыва уязвимой (нестабильной) атеросклеротической бляшки;
- на дефекте (эрозии) эндотелия коронарной артерии, не обязательно локализованном на поверхности атеросклеротической бляшки;
- в месте гемодинамически незначимого сужения коронарной артерии.
- гиперлипидемия (нарушение нормального соотношения липидов крови);
- курение,
- сахарный диабет,
- артериальная гипертензия,
- абдоминальное ожирение,
- психосоциальные причины (стресс, депрессия и т.д.),
- низкая физическая активность,
- несбалансированное питание и потребление алкоголя.
- Острый трансмуральный инфаркт передней стенки миокарда.
- Острый трансмуральный инфаркт нижней стенки миокарда.
- Острый трансмуральный инфаркт миокарда других уточненных локализаций.
- Острый трансмуральный инфаркт миокарда неуточненной локализации.
- Острый инфаркт миокарда неуточненный.
- Повторный инфаркт передней стенки миокарда.
- Повторный инфаркт нижней стенки миокарда.
- Повторный инфаркт миокарда другой уточненной локализации.
- Повторный инфаркт миокарда неуточненной локализации.
- Гемоперикард.
- Дефект межпредсердной перегородки.
- Дефект межжелудочковой перегородки.
- Разрыв сердечной стенки без гемоперикарда.
- Разрыв сухожильной хорды.
- Разрыв сосочковой мышцы.
- Тромбоз предсердия, ушка предсердия и желудочка сердца.
- Другие текущие осложнения острого инфаркта миокарда.
- Коронарный тромбоз, не приводящий к инфаркту миокарда.
- Синдром Дресслера - постинфарктный склероз.
- Другие формы острой ишемической болезни сердца.
- Острая ишемическая болезнь сердца неуточненная.
- астматический - протекает как приступ бронхиальной астмы (присутствуют одышка, затрудненное дыхание, чувство нехватки воздуха);
- гастралгический – характеризуется болями в области желудка с распространением в загрудинное пространство, может быть отрыжка, икота, тошнота, многократная рвота, вздутие живота;
- аритмический – возникают нарушения ритма сердца, угрожающие жизни;
- церебральная – характеризуется нарушением мозгового кровообращения (наблюдаются тошнота, головокружение, нарушение сознания с развитием обморока);
- бессимптомный – инфаркт миокарда без типичного болевого приступа. В связи с несоблюдением постельного режима и отсутствием должного лечения протекает неблагоприятно.
- клиническая картина инфаркта миокарда;
- картина инфаркта миокарда по данным ЭКГ;
- наличие новых участков миокарда со сниженным кровообращением или нарушение сократимости миокарда по данным инструментальных исследований;
- выявление тромбоза коронарных артерий по данным ангиографии.
Наиболее распространенной формой ИБС является стенокардия напряжения, при которой самой частой жалобой пациентов является сжимающая или давящая боль в груди. Боль может отдавать в левую руку, спину или шею, нижнюю челюсть, реже - в область под мечевидным отростком, и длиться от 2 до 5 и даже 20 минут. Она возникает во время физических нагрузок или выраженного психоэмоционального стресса. После прекращения физической нагрузки или через 1–3 минуты после приема нитроглицерина боль быстро исчезает.
При прогрессировании заболевания наступает момент, когда для приступа стенокардии достаточно даже минимальной нагрузки, и наконец, приступы начинают возникать в покое. У некоторых пациентов болевой приступ может развиться в положении лежа из-за увеличенного притока крови к сердцу.
Необходимо учитывать, что боль, возникающая при других заболеваниях (невралгии, гастралгии, холецистите и др.) может провоцировать и усиливать имеющуюся стенокардию.
При нарушении кровообращения сердечной мышцы с развитием очага некроза (омертвения ткани) возникает инфаркт миокарда. Инфаркт (от лат. infarcire - начинять, набивать) — омертвление тканей органа вследствие острого недостатка кровоснабжения.
Боль при инфаркте миокарда по интенсивности и продолжительности в значительной степени превосходит обычный приступ стенокардии.
Боль не снимается нитроглицерином и ее продолжительность может быть различной - от 1 часа до нескольких суток. Иногда инфаркт миокарда сопровождается слабостью, головокружением, головной болью, рвотой, обмороком, потерей сознания. Больной выглядит бледным, губы синие, наблюдается потливость.
У всех пациентов с подозрением на ИБС уточняются следующие вопросы:
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Использование чрескожного коронарного вмешательства (ЧКВ)в качестве экстренной помощи при инфаркте миокарда является неотложным. Цель первичного ЧКВ заключается в том, чтобы как можно скорее открыть артерию, предпочтительно в течение 90 минут . Метод лечения очень эффективный, часто проходящий без осложнений, но ,к сожалению, не везде у пациентов предоставляется возможность вовремя обратиться за помощью или вовремя добраться до больницы.
Существует еще один вид экстренного хирургического вмешательства при инфаркте миокарда - это шунтирование коронарной артерии(аорто-коронарное шунтирование), которое обычно проводится для одновременного лечения механических осложнений, таких как разрыв папиллярной мышцы или дефект межжелудочковой перегородки, сопровождающийся кардиогенным шоком. При неосложненном ИМ смертность может быть высокой, когда операция выполняется сразу после инфаркта.
Преимущества лечения в ИСЦ
В Инновационном Сосудистом Центре эндоваскулярные операции получили инновационное развитие на уровне ведущих клиник мира. Такие операции теперь проводятся под местной анестезией через минимальный прокол сосуда и крайне быстрым сроком реабилитации.
Показания и противопоказания к методу лечения
Показанием к проведению стентирования является:
Абсолютных противопоказаний к стентированию коронарных артерий нет. Основное противопоказание – невозможность назначения антитромбоцитарной терапии.
Относительные противопоказания: острая почечная недостаточность, хроническая почечная недостаточность, продолжающееся желудочно-кишечное кровотечение, лихорадка неясного генеза возможно инфекционного, нелеченный активный инфекционный процесс, острый инсульт, тяжелая форма анемии, злокачественная неконтролируемая артериальная гипертензия, выраженные электролитные нарушения, отсутствие контакта с пациентом в связи с психологическим состоянием или тяжелым заболеванием, тяжелая сопутствующая патология, при которой коронарография может осложнить течение заболевания, отказ пациента от необходимого дальнейшего лечения (коронарная ангиопластика, аорто-коронарное шунтирование, протезирование клапана), дигиталисная интоксикация, документированная анафилактическая реакция на контрастное вещество, тяжелые заболевания периферических сосудов, затрудняющие доступ в сосудистое русло, декомпенсированная застойная сердечная недостаточность или отек легких, тяжелая коагулопатия, эндокардит аортального клапана.
Подготовка к лечению
Для проведения экстренных операций подготовка не предусматривается, так как на это просто нет времени.При наличии беременности, следует предупредить врача.
Обезболивание при лечении
Стентирование коронарной артерии предусматривает местную анестезию в зоне прокола сосуда,через который будет проводиться вмешательство. Если будет проводиться шунтирование , то требуется общий наркоз.
Как проходит метод лечения

Стентирование коронарной артерии при инфаркте миокарда включает в себя следующие этапы:
Аорто-коронарное шунтирование проводится на открытом сердце. Суть заключается в том, чтобы создать обходной путь (шунт) от аорты к коронарной артерии, обходя место закупорки или сужения. Обычно материалом для шунта служит собственная вена человека, иногда приходится использовать искусственный материал. Об этапах самого аорто-коронарного шунтирования Вам подробнее расскажет Ваш лечащий врач.
Возможные осложнения при лечении
Прогноз после метода лечения
Прогноз для пациентов с инфарктом миокарда сильно варьируется в зависимости от пациента, самого состояния и данного лечения. Прогноз значительно ухудшается, если произошло механическое осложнение (разрыв папиллярной мышцы, разрыв свободной стенки миокарда и другие.). Имеются данные о том, что смертность от инфаркта миокарда в течение многих лет снизилась.
Программа наблюдения после метода лечения
Кардиологическая реабилитация направлена на оптимизацию функции и качества жизни у тех, кто страдает сердечной недостаточностью. Физические упражнения являются важной частью реабилитации после инфаркта миокарда, что благотворно влияет на уровень холестерина, артериальное давление, вес, стресс и настроение. Некоторые пациенты боятся упражнений, потому что это может вызвать другой инфаркт. Но нужно понимать,что врач, при выписке указывает нужную дозированную физическую нагрузку. Риск повторного инфаркта миокарда снижается при строгом контроле артериального давления и изменениях образа жизни, главным образом прекращении курения , регулярных физических упражнениях, разумной диете для пациентов с сердечными заболеваниями и ограничении потребления алкоголя. Обычно после инфаркта миокарда назначаются лекарственные препараты с целью предотвращения вторичных сердечно-сосудистых событий, таких как дальнейшие инфаркты миокарда, застойная сердечная недостаточность или цереброваскулярные заболевания.
Инфаркт миокарда – это наиболее тяжелая клиническая форма ишемической болезни сердца (ИБС).
Инфаркт миокарда характеризуется некрозом (омертвением) участка сердечной мышцы вследствие продолжительного нарушения кровообращения (ишемии) в миокарде. Чаще всего развивается в левом желудочке.
Сердце представляет собой мышечный мешок и играет роль насоса в организме, перегоняя кровь. Кислород к сердечной мышце доставляют крупные коронарные сосуды. При закупорке какого-либо сосуда тромбом, кровоснабжение миокарда прекращается, кровь не поступает, вследствие чего участок, лишенный кислорода, погибает.
В течение 30 минут сердечная мышца еще жизнеспособна, далее начинается процесс необратимых изменений.
В зависимости от размеров очага некроза различают крупноочаговый и мелкоочаговый инфаркт миокарда. Мелкоочаговый инфаркт характеризуется отсутствием патологического зубца Q (характерный диагностический критерий, определяемый на электрокардиограмме).
По стадиям развития выделяют следующие периоды:
Описанное деление очень относительно и имеет ценность скорее для описательных и исследовательских целей.
По течению выделяют:
Также инфаркт может быть:
Основной причиной развития инфаркта миокарда является атеросклероз коронарных артерий. Также возможен инфаркт при нарушении свертываемости крови – коагулопатиях. Кроме того, к заболеванию может привести спазм коронарных сосудов.
Предрасполагающие факторы инфаркта миокарда:
Главным признаком заболевания является интенсивная боль за грудиной (ангинозная). Боль, как правило, возникает в ночные или утренние часы.
Боль длится 20 и более минут, а купируется только через несколько часов наркотическими препаратами.
Важно! Нитраты (нитроглицерин) при инфаркте миокарда неэффективны.
Боль иррадиирует в левую руку, вызывая покалывание и онемение в запястье и пальцах. Возможна иррадиация в область шеи, плечо, нижнюю челюсть, межлопаточное пространство.
Еще одной характеристикой боли является ее волнообразность, она то уменьшается, то усиливается.
На фоне болевого приступа отмечается значительная бледность кожных покровов, обильный холодный пот. Больной ощущает чувство нехватки воздуха, учащается пульс. Кроме того, появляется страх смерти.
В некоторых случаях единственным признаком инфаркта миокарда является внезапная остановка сердца.
Симптомы атипичных форм инфаркта миокарда
Описанная выше симптоматика встречается не во всех случаях инфаркта миокарда. Иногда наблюдается атипичное течение заболевания:
Абдоминальная форма. Протекает по типу панкреатита и характеризуется болями в эпигастральной области, икотой, метеоризмом, тошнотой и рвотой. При пальпации живота определяется его безболезненность, признаки раздражения брюшины отсутствуют.
Астматическая форма. Напоминает приступ бронхиальной астмы, появляется и усиливается одышка, возникает сухой, непродуктивный кашель.
Аритмическая форма ставится, когда преобладают различные виды нарушений ритма сердца.
Безболевая (малосимптомная) форма. Встречается редко, чаще у пожилых людей. Безболевая форма характерна для больных сахарным диабетом вследствие нарушения чувствительности и проявляется слабостью, нарушением сна, подавленным настроением и чувством дискомфорта за грудиной.
Церебральная форма. Инфаркт миокарда с церебральной формой встречается у больных с отягощенным неврологическим анамнезом и возникает на фоне сниженного или повышенного артериального давления. Проявляется головной болью, головокружением, тошнотой, рвотой, нарушением зрения, помрачнением сознания, а людей старческого возраста вследствие нарушения мозгового кровотока возможно развитие психозов.
В диагностике инфаркта миокарда огромное значение имеет симптоматика и сбор истории заболевания, но при атипичных формах на первый план выходят инструментальные и лабораторные методы:
При подозрении на инфаркт миокарда больному необходимо
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Лечение больного с инфарктом миокарда осуществляется реаниматологом в палате интенсивной терапии или кардиологом в специализированном отделении (инфарктном). Терапия при данном заболевании преследует следующие цели:
Перечисленные цели достигаются путем сложной, но четкой организации работы СМП и сосудистого центра. В первую очередь необходимо восстановить кровоток по коронарным артериям. Для этого в зависимости от временного интервала используются:
Хирургические методы используются только после проведения коронарной ангиографии, которую необходимо сделать абсолютно всем пациентам с подозрением на инфаркт миокарда.
Тромболитики выбирают при невозможности проведения хирургического лечения в ближайшие 90 минут.
В дополнение к терапии, направленной на восстановление кровотока по пораженному сосуду, для лечения также используются следующие группы препаратов:
Больному создается полный физический и психический покой. Постельный режим назначается в зависимотси от тяжести состояния пациента, в основном он длится 24 часа и не больше, что обусловлено профилактикой тромбозов.
Лечение в стационаре в среднем длится 21-28 дней, после чего больной проходит реабилитацию амбулаторно. Пациенту, перенесшему инфаркт миокарда, рекомендуют диету с ограничением жиров и углеводов, но обогащенную свежими овощами и фруктами, назначается прием аспирина (пожизненно), статинов, антикоагулянтов и других перпаратов, улучшающих прогноз.
Больным с избыточным весом необходимо его сбросить. Также показаны регулярные умеренной и низкой интенсивности физические нагрузки в течение минимум 30 минут 5 раз в неделю (ходьба и лечебная физкультура).
Прогноз при инфаркте миокарда зависит от того, как быстро начато лечение, размеров некроза, локализации очага, тяжести течения заболевания.
Осложнения инфаркта миокарда делятся на ранние и поздние. Ранние осложнения развиваются в острый период заболевания и обуславливают высокую летальность.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Инфаркт миокарда: причины появления, симптомы, диагностика и способы лечения.
Определение
Инфаркт миокарда (ИМ) – это омертвление участка сердечной мышцы вследствие недостаточного ее кровоснабжения с развитием характерной клинической картины.
Причины появления инфаркта миокарда
Сердце – полый мышечный орган, имеющий форму конуса. Стенки сердца состоят из трех слоев. Внутренний слой – эндокард – выстилает полости сердца изнутри, и его выросты образуют клапаны сердца. Средний слой – миокард – состоит из сердечной мышечной ткани. Наружный слой – перикард. Сердце человека имеет четыре камеры: два предсердия и два желудочка. В правое предсердие поступает кровь из тканей самого сердца и всех частей тела (по верхней и нижней полым венам). В левое предсердие впадают четыре легочные вены, несущие артериальную кровь из легких. Из правого желудочка выходит легочный ствол, по которому венозная кровь поступает в легкие. Из левого желудочка выходит аорта, несущая артериальную кровь в сосуды большого круга кровообращения. Кислород к миокарду сердца доставляется по коронарным артериям.
Сердце очень чувствительно к недостатку кровоснабжения (дефициту кислорода). В случае закупорки крупной коронарной артерии и при отсутствии эффективного альтернативного кровообращения по другим сосудам уже через 30 минут в пораженном участке начинается гибель кардиомиоцитов (мышечных клеток сердца).
Нарушение кровообращения вследствие атеросклеротического поражения коронарных артерий в 97-98% случаев имеет основное значение в возникновении инфаркта миокарда.
Атеросклерозом может поражаться как одна коронарная артерия, так и все три. Степень и протяженность сужения артерии могут быть различными. При повышении артериального давления склерозированный внутренний слой сосуда (эндотелий) легко повреждается, кровь проникает внутрь бляшки, активируется процесс свертывания крови и формируется тромб, который может частично или полностью закупорить сосуд.
Где может формироваться тромб:
Развивающийся некроз миокарда может быть различных размеров, а некроз, проходящий через все слои сердца (трансмуральный) может стать причиной разрыва миокарда.
Образование очагов некроза в миокарде сопровождается изменением размера, формы и толщины стенки сердца, а сохранившийся миокард испытывает повышенную нагрузку и подвергается гипертрофии с увеличением объема и массы.
Такие сопутствующие состояния как: анемия, воспаление, инфекция, лихорадка, метаболические или эндокринные расстройства (в частности, гипертиреоз) могут спровоцировать или утяжелить ишемию миокарда.
К факторам риска развития инфаркта миокарда относятся:
Классификация инфаркта миокарда
I. Острый инфаркт миокарда.
Симптомы инфаркта миокарда
При инфаркте миокарда в результате нарушения кровообращения в пораженном участке сердца накапливаются продукты обмена, которые раздражают рецепторы миокарда и коронарных сосудов, что проявляется острой болью. Болевой приступ приводит к выбросу адреналина и норадреналина корой надпочечников.
Боль при типичном течении инфаркта миокарда является основным его признаком. Она возникает за грудиной, иногда может отдавать в левую руку, левое плечо, горло, нижнюю челюсть, в подложечную область.
По интенсивности и длительности такая боль в значительной степени превосходит обычный приступ стенокардии. Боль не снимается приемом нитроглицерина. Длительность болевого синдрома может быть различной - от 1 часа до нескольких суток. Иногда инфаркт миокарда сопровождается резкой слабостью, головокружением, головной болью, рвотой, потерей сознания. Больной выглядит бледным, губы синеют, наблюдается потливость.
В первые сутки развития инфаркта миокарда может регистрироваться тахикардия (учащенное сердцебиение), нарушение ритма, повышение температуры до 37-38℃.
Выделяют следующие клинические варианты:
Существуют четкие критерии диагностики инфаркта миокарда:
-
определение уровня биохимических маркеров повреждения кардиомиоцитов в крови;
Синонимы: Тн I вч; сердечный Тн I вч; сТн I вч. Tn I hs; cardiac-specific troponin I, high sensitivity; cTn I hs. Краткая характеристика определяемого вещества (Тропонин) Тропонины – небольшие белки, включенные в процесс регуляции мышечного сокращения. Два вида тропонинов, cTn-I и cTn-T, .
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Инфаркт миокарда: причины появления, симптомы, диагностика и способы лечения.
Определение
Инфаркт миокарда (ИМ) – это омертвление участка сердечной мышцы вследствие недостаточного ее кровоснабжения с развитием характерной клинической картины.
Причины появления инфаркта миокарда
Сердце – полый мышечный орган, имеющий форму конуса. Стенки сердца состоят из трех слоев. Внутренний слой – эндокард – выстилает полости сердца изнутри, и его выросты образуют клапаны сердца. Средний слой – миокард – состоит из сердечной мышечной ткани. Наружный слой – перикард. Сердце человека имеет четыре камеры: два предсердия и два желудочка. В правое предсердие поступает кровь из тканей самого сердца и всех частей тела (по верхней и нижней полым венам). В левое предсердие впадают четыре легочные вены, несущие артериальную кровь из легких. Из правого желудочка выходит легочный ствол, по которому венозная кровь поступает в легкие. Из левого желудочка выходит аорта, несущая артериальную кровь в сосуды большого круга кровообращения. Кислород к миокарду сердца доставляется по коронарным артериям.

Сердце очень чувствительно к недостатку кровоснабжения (дефициту кислорода). В случае закупорки крупной коронарной артерии и при отсутствии эффективного альтернативного кровообращения по другим сосудам уже через 30 минут в пораженном участке начинается гибель кардиомиоцитов (мышечных клеток сердца).
Нарушение кровообращения вследствие атеросклеротического поражения коронарных артерий в 97-98% случаев имеет основное значение в возникновении инфаркта миокарда.
Атеросклерозом может поражаться как одна коронарная артерия, так и все три. Степень и протяженность сужения артерии могут быть различными. При повышении артериального давления склерозированный внутренний слой сосуда (эндотелий) легко повреждается, кровь проникает внутрь бляшки, активируется процесс свертывания крови и формируется тромб, который может частично или полностью закупорить сосуд.
Где может формироваться тромб:
Развивающийся некроз миокарда может быть различных размеров, а некроз, проходящий через все слои сердца (трансмуральный) может стать причиной разрыва миокарда.
Образование очагов некроза в миокарде сопровождается изменением размера, формы и толщины стенки сердца, а сохранившийся миокард испытывает повышенную нагрузку и подвергается гипертрофии с увеличением объема и массы.
Такие сопутствующие состояния как: анемия, воспаление, инфекция, лихорадка, метаболические или эндокринные расстройства (в частности, гипертиреоз) могут спровоцировать или утяжелить ишемию миокарда.
К факторам риска развития инфаркта миокарда относятся:
Классификация инфаркта миокарда
I. Острый инфаркт миокарда.
Симптомы инфаркта миокарда
При инфаркте миокарда в результате нарушения кровообращения в пораженном участке сердца накапливаются продукты обмена, которые раздражают рецепторы миокарда и коронарных сосудов, что проявляется острой болью. Болевой приступ приводит к выбросу адреналина и норадреналина корой надпочечников.
Боль при типичном течении инфаркта миокарда является основным его признаком. Она возникает за грудиной, иногда может отдавать в левую руку, левое плечо, горло, нижнюю челюсть, в подложечную область.
По интенсивности и длительности такая боль в значительной степени превосходит обычный приступ стенокардии. Боль не снимается приемом нитроглицерина. Длительность болевого синдрома может быть различной - от 1 часа до нескольких суток. Иногда инфаркт миокарда сопровождается резкой слабостью, головокружением, головной болью, рвотой, потерей сознания. Больной выглядит бледным, губы синеют, наблюдается потливость.
В первые сутки развития инфаркта миокарда может регистрироваться тахикардия (учащенное сердцебиение), нарушение ритма, повышение температуры до 37-38℃.
Выделяют следующие клинические варианты:
Существуют четкие критерии диагностики инфаркта миокарда:
-
определение уровня биохимических маркеров повреждения кардиомиоцитов в крови;
Синонимы: Тн I вч; сердечный Тн I вч; сТн I вч. Tn I hs; cardiac-specific troponin I, high sensitivity; cTn I hs. Краткая характеристика определяемого вещества (Тропонин) Тропонины – небольшие белки, включенные в процесс регуляции мышечного сокращения. Два вида тропонинов, cTn-I и cTn-T, .
Читайте также:

