Инфекции кожи и мягких тканей что к ним относится
Обновлено: 25.04.2024
Категории МКБ: Абсцесс кожи, фурункул и карбункул (L02), Гидраденит гнойный (L73.2), Другие болезни кожи и подкожной клетчатки, не классифицированные в других рубриках (L98), Другие болезни кожи и подкожной клетчатки, связанные с излучением (L59), Инсулиннеозависимый сахарный диабет с множественными осложнениями (E11.7), Инсулинозависимый сахарный диабет с множественными осложнениями (E10.7), Миозит (M60), Пилонидальная киста (L05), Рожа (A46), Фибробластические нарушения (M72), Флегмона (L03)
Общая информация
Краткое описание
Приложение к приказу
Министерства здравоохранения 28.06.2013 №749
КЛИНИЧЕСКИМ ПРОТОКОЛ
диагностики и лечения пациентов с хирургической инфекцией кожи и
мягких тканей в амбулаторных условиях
1. Настоящий клинический протокол диагностики и лечения пациентов с хирургической инфекцией кожи и мягких тканей определяет требования для оказания медицинской помощи населению в амбулаторных условиях районных, областных и республиканских организаций здравоохранения Республики Беларусь.
Возрастная категория: взрослое население.
1.1. Инфекции кожи и мягких тканей являются самостоятельными заболеваниями или возникают вторично на фоне хирургической инфекции другой локализации, а также повреждения кожи и мягких тканей экзогенными физическими, химическими или биологическими факторами, и обусловлены инвазией широкого спектра микробных агентов. С этиологической точки зрения инфекции кожи и мягких тканей носят преимущественно бактериальный характер, имея во многих случаях полимикробную природу. В качестве этиологических факторов чаще всего выступают Staphylococcus aureus, Streptococcus spp. (Streptococcus pyogenes и в меньшей степени - стрептококки групп В, С и G), энтеробактерии и анаэробные микроорганизмы (Bacteroides группы fragilis и Clostridium spp.). S. aureus является наиболее часто встречаемым возбудителем хирургической инфекции кожи и мягких тканей.
1.2. Цель данных протоколов — повысить эффективность лечения пациентов с хирургической инфекцией кожи и мягких тканей в амбулаторных условиях для оказания медицинской помощи путём оптимизации и рационального использования антимикробных препаратов (с учётом современного состояния чувствительности/устойчивости основных возбудителей инфекции), а также систематизации и рационального использования мероприятий хирургического и общеврачебного плана.
Рост удельного веса в этиологической структуре инфекционной хирургической патологии антибиотикорезистентных штаммов грамотрица- тельной и грамположительной флоры отражает как общую тенденцию эволюции микроорганизмов, так и является следствием нерационального использования антибактериальных препаратов.
Классификация
2. С учётом ряда критериев (первичные и вторичные инфекции, неосложнённые и осложнённые, острые и хронические; локальные и распространённые и т.д.) существуют различные классификации инфекций кожи и мягких тканей. Для практического применения используется классификация Achrencholz D.H. (1991 г.), которая учитывает (таблица 1)4 уровня поражения мягких тканей и локализации гнойно-инфекционного процесса:
а) 1 уровень - кожа;
б) 2 уровень - подкожная клетчатка;
в) 3 уровень - поверхностная фасция;
г) 4 уровень - мышцы и глубокие фасциальные структуры.
| Вид инфекции | Течение заболевания | Уровень поражения и локализация | Наименование нозологических форм заболеваний (шифр по МКБ-10) |
| 1 | 2 | 3 | 4 |
| Первичные | Неосложненные инфекции | 1 уровень кожа | Фурункул (L02) Фурункулёз (L02) Рожа (А46) |
| 2 уровень подкожная клетчатка | Карбункул (L02) Г идраденит гнойный (L73.2) Неосложнённые абсцессы (L02) |
| 1 | 2 | 3 | 4 |
| Нагноившиеся кисты кожи и подкожной клетчатки (L05) Целлюлит (L98) Флегмона (L03) | |||
| Осложненные инфекции | 2 уровень подкожная клетчатка | Некротический целлюлит ((L98) | |
| 3 уровень поверхностная фасция | Некротический фасциит (М72) | ||
| 4 уровень мышцы и глубокие фасциальные структуры | Пиомиозит (М60) Мионекроз (М60) | ||
| Вторичные | Осложненные инфекции | все уровни (кожа, подкожная клетчатка, поверхностная фасция, мышцы и глубокие фасциальные структуры) | Инфицированные укусы Инфицированные послеоперационные раны Синдром диабетической стопы (Е10.7, Е11.7) Трофические язвы (L98) Пролежни Инфицированные ожоговые раны (L59) |
Хирургические инфекции кожи и мягких тканей по происхождению и пути распространения могут быть первичные и вторичные.
Первичные инфекции являются самостоятельными заболеваниями, вторичные являются результатом другого заболевания. Хирургическую инфекцию можно разделить на неосложнённые и осложнённые формы. Осложнённые инфекции при прогрессировании распространяются на ткани, которые первично не были вовлечены в инфекционный процесс.
По глубине поражения осложнённые инфекции представлены следующими клиническими формами:
2.1. Некротический целлюлит - некротическое поражение кожи и подкожной клетчатки (кожа с некротическими изменениями тёмного цвета, отсутствие чувствительности, клетчатка серого цвета, отёчная, с очагами гнойного пропитывания);
2.2. Некротический фасциит - некротическое поражение фасциальных образований (фасция серого цвета с очагами лизиса, пропитана серозно-гнойным экссудатом, слоится, отделяется от прилежащих тканей);
2.3. Пиомиозит (разнокалиберные абсцессы в толще крупных поперечнополосатых мышц, расслоение мышц серозно-гнойным экссудатом);
2.4. Мионекроз (некротические изменения мышечной ткани).
К осложнённым инфекциям относят вторичные инфекции, возникающие на фоне:
травматических, укушенных, послеоперационных инфицированных ран;
синдрома диабетической стопы;
пролежней;
трофических язв;
ожоговых ран.
При формулировании диагноза в ряде нозологических форм необходимо применять классификационные признаки, касающиеся этиологии заболевания, клинической формы, тяжести и характера течения, наличия осложнений и др.
Диагностика
Лечение
Инфекции кожи и мягких тканей: причины, диагностика, лечение, профилактика
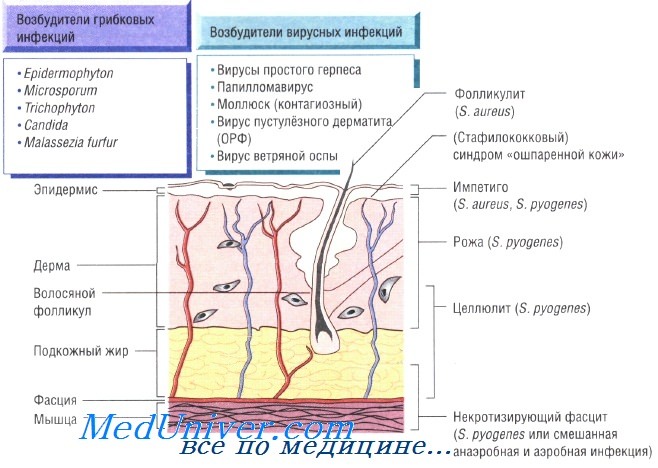
Бактериальные инфекции кожи. Передача кожных инфекций осуществляется посредством контактного механизма. Заболевания быстро распространяются в местах скопления людей и в условиях антисанитарии. Возбудителями кожных инфекций могут быть многие микроорганизмы. Наиболее распространены Staphylococcus aureus и Streptococcus pyogenes.
Бактерии возбудители инфекций кожи и мягких тканей:
- S. aureus: импетиго, фурункулёз, невскрывающийся фурункул, токсический эпидермальный некролиз, острая паронихия
- S. pyogenes: целлюлит, рожа, импетиго
- С. diphtheriae: дифтерия (кожная форма)
- М. tuberculosis: волчанка обыкновенная
- М. marinum: хронические язвенные поражения кожи
- М. ulcerans: деструктивные язвы (язва Бурули)
- С. minutissimum: эритразма
- Pseudomonas aeruginosa: колонизация ожогов
- Erysipelothrix rhusiopathiae: эризипелоид
При целлюлите, вызванном S. pyogenes, S. aureus, Pasteurella multocida, реже вибрионами, обитающими в морской воде, и грамотрицательными бациллами, происходит поражение всех слоев кожи. Микроорганизмы проникают в организм человека через повреждённые участки кожи, раны и места укусов насекомых. Эмпирическое лечение флуклоксациллином необходимо начинать до получения результатов бактериологического исследования. В тяжёлых случаях применяют внутривенные антибактериальные препараты (бензилпенициллин и флуклоксациллин).
Некротизирующий фасцит — быстро прогрессирующая инфекция, поражающая также кожу и подкожную клетчатку. Заболевание развивается в результате микст-инфекции, вызванной аэробными и анаэробными микроорганизмами, а также вследствие моноинфекции S. pyogenes. Болезнь быстро прогрессирует и может привести к смерти пациента за очень короткое время. Большую роль в лечении играет успешное иссечение инфицированных некротических тканей, проводимое на фоне лечения бензилпенициллином, цефалоспоринами третьего поколения и метронидазолом.
Эритразма — поверхностная инфекция, возникающая на сгибательных поверхностях конечностей и вызываемая Corynebacterium minutissimum. Очаги поражения флюоресцируют в ультрафиолетовом свете. Возбудитель может быть выделен при посеве. Для лечения применяют эритромицин или тетрациклин.
Рожа — стрептококковая инфекция, поражающая органические участки кожи на лице или голенях. При обследовании отмечают обычно повышение количества лейкоцитов в периферической крови. Для лечения назначают приём внутрь амоксициллина и флуклоксациллина; в тяжёлых случаях может потребоваться внутривенное введение антибиотиков.
Эризипелоид — зоонозная инфекция, вызываемая Erysipelothrix rhusiopathiae. Местный очаг (обычно пальцы рук) характеризуется развитием эритемы красно-фиолетового цвета. В группу риска входят мясники (поражаются пальцы рук при работе с инфицированным мясом, чаше свиньи) и рыбаки. В большинстве случаев заболевание разрешается самостоятельно, но применение внутрь пенициллина или тетрациклина позволяет ускорить процесс выздоровления, назначение антибиотиков обязательно при развитии вторичной бактериемии.
Ожоги могут стать причиной инфекции, вызванной Pseudomonas aeruginosa, S. aureus, S. pyogenes и иногда бактериями кишечной группы. Возможно заражение антибиоти-коустойчивыми формами микроорганизмов. Бактериальное поражение может привести к отторжению пересаженной кожи и вторичной бактериемии.
Паронихия. Паронихия, или воспаление околоногтевой ткани, — распространённое заболевание, возникающее вследствие бактериальной инвазии (например, S. aureus) в местах повреждения кутикулы. При этом возникают боль, отёчность с последующим формированием небольшого абсцесса. Абсцесс дренируют и назначают антибактериальную терапию (флуклоксациллин и др.).
Причины инфекций кожи
Кожные проявления системных инфекций
На коже могут отражаться проявления системных инфекций. Ярким примером может служить петехиальная сыпь при менингококковой септицемии — несомненный признак тяжёлого сепсиса. У пациентов с синегнойной септицемией на коже возникают гангренозные очаги (гангренозная эктима). Менее выражены кожные изменения при эндокардите (кровоизлияния у оснований ногтей). При стафилококковой септицемии возникают участки инфаркта кожи, а при некоторых вирусных заболеваниях высыпания на коже становятся частью характерной клинической картины (ветрянка и корь).
Для вируса простого герпеса кожные покровы — первичный очаг инфекции. Некоторые штаммы Staphylococcus aureus и бета-гемолитических стрептококков вызывают системные заболевания, обусловленные действием токсинов и сопровождающиеся различными кожными изменениями: при синдроме токсического шока — генерализованная и сыпь на ладонях, при скарлатине — сыпь с бледностью носогубного треугольника, а при синдроме ошпаренной кожи у новорождённых — сильное шелушение.
Бородавки как инфекция кожи
Папилломавирус человека поражает клетки кожи и усиливает их репликацию, в результате чего формируется бородавка (папиллома). Существуют папулёзные, пятнистые и мозаичные виды папиллом, а также подошвенная (роговая) бородавка. Заболевание передаётся при непосредственном контакте с больным, а также через предметы общего пользования особенно при повышенной влажности (при совместном купании в бассейне).
Передача генитальных бородавок (остроконечных кондилом) осуществляется половым путём. Диагноз устанавливают на основании клинических признаков. Для определения вируса остроконечных кондилом применяют реакцию иммунофлюоресценции и полимеразную цепную реакцию.
Папилломавирусы вызывают злокачественные новообразования шейки матки (тип 16 и 18) и гортани (тип 6 и 11). В настоящее время существуют вакцины против виусов типа 16 и 18, которые формируют продолжительный иммунитет.
Папилломы со временем самостоятельно исчезают, не оставляя рубцов (за исключением случаев у людей со сниженным иммунитетом). Очень часто для самолечения применяют местные кератолитические вещества (салициловая кислота). При генитальных бородавках используют подофил щитовидный*. В качестве альтернативы применяют криотерапию, ускоряющую исчезновение папиллом. Прижигание в настоящее время не рекомендуют для частого использования у одного пациента.
Некоторые штаммы поксвирусов поражают кожный покров и вызывают возникновение характерных симптомов (например, контагиозный моллюск и контагиозный пустулёзный дерматит).
Дерматофитозы - грибковые инфекции кожи
Клинические признаки дерматофитозов. При дерматофитии (стригущем лишае) возникают бляшки, сопровождаемые зудом и покраснением. Со временем их диаметр увеличивается, а в центре образуется бледное пятно. При хроническом поражении ногтей наблюдают обесцвечивание и истончение ногтей, а при заболеваниях кожи головы — облысение и рубцевание. В основе названия заболевания лежит место заражения, например дерматофития головы (tinea capitis — стригущий лишай), дерматофития туловища (tinea corporis).
Лабораторная диагностика грибковых инфекций кожи. При инфекции кожного покрова отмечают свечение поражённых участков в ультрафиолетовом свете.
В лабораторию доставляют сухие соскобы с поражённых участков кожи, образцы ногтей и волос. При нагревании в растворе натрия гидроксида они обесцвечиваются, и во время микроскопии становятся видны гифы грибов. Дерматофиты растут на декстрозосодержащем агаре Сабурада при температуре 30 °С в течение четырёх недель.
В основе идентификации лежат морфологические свойства колоний, особенности микроскопической картины (окраска лактофеноловым синим), биохимическое исследование, а также секвенирование 18S рибосомальной РНК гена.
Лечение грибковых инфекций кожи. При дерматофитозах применяют местные препараты группы имидазола (миконазол, клотримазол, тиоконазол или аморолфин). При некоторых формах инфекции назначают тербинафин (внутрь) в течение нескольких недель.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Абсцесс – ограниченное капсулой скопление гноя, возникающее при острой или хронической очаговой инфекции и приводящее к тканевой деструкции в очаге (нередко с перифокальным отеком).
Абсцессы кожи и подкожной клетчатки: фурункул, карбункул. Staphylococcus aureus.
Фурункул – острое гнойно-некротическое воспаление волосяного фолликула и окружающих его тканей. В дальнейшем воспаление переходит на сальную железу и окружающую соединительную ткань. Наиболее часто наблюдается на участках кожи, подвергающихся загрязнению (предплечья, тыл кисти) и трению (задняя поверхность шеи, поясница, ягодичная область, бедра). Вызывается чаще Staphylococcus aureus, реже Staphylococcus pyogenes albus.
Фурункулез – множественное поражение фурункулами.
Карбункул – острое гнойно-некротическое воспаление нескольких волосяных фолликулов и сальных желез с образованием обширного некроза кожи и подкожной клетчатки. Карбункул чаще развивается на задней поверхности шеи, межлопаточной и лопаточной областях, на пояснице, ягодицах, реже на конечностях. Возбудители – Staphylococcus aureus или стафило-стрептококковая инфекция, реже стрептококк.
Код протокола: 09-101е "Абсцесс кожи, фурункул и карбункул других локализаций. Другие уточненные инфекции кожи и подкожной клетчатки"
Период протекания
Длительность лечения составляет 9 дней.
Факторы и группы риска
Истощение, гиповитаминоз, тяжелые общие заболевания, болезни обмена веществ (сахарный диабет, ожирение), загрязнение кожи и микротравмы.
Диагностика
Критерии диагностики
При фурункуле – болезненный конусовидный инфильтрат с формирующимся гнойным стержнем, на вершине инфильтрата отмечается небольшое скопление гноя с черной точкой (некроз) в центре. Пустула обычно прорывается и подсыхает, а на 3-7 сутки инфильтрат гнойно расплавляется и некротизированные ткани в виде стержня вместе с остатками волоса выделяются с гноем.
При карбункуле - вначале появляется небольшой воспалительный инфильтрат с поверхностной пустулой, который быстро увеличивается в размере. Напряжение тканей приводит к возникновению резких болей при пальпации, а также распирающей, рвущей, самостоятельной боли. Кожа в области инфильтрата приобретает базовый оттенок, напряжена, отечна. Эпидермис над очагом некроза прорывается в нескольких местах, образуется несколько отверстий ("сито"), из которых выделяется густой зеленовато-серый гной. В отверстиях видны некротизированные ткани. Отдельные отверстия сливаются, образуя большой дефект в коже, через который вытекает много гноя и отторгаются некротические ткани. Температура повышается до 40 С, отмечается значительная интоксикация (тошнота и рвота, потеря аппетита, сильная головная боль, бессонница, изредка бред и бессознательное состояние).
Лечение
При фурункуле операция выполняется редко. Однако при плохом отторжении гнойно-некротического стержня кожа рассекается острым скальпелем. Рассекать фурункул нельзя, так как гнойная инфекция может распространиться на окружающие ткани. Категорически запрещается выдавливать содержимое фурункула и делать массаж в области очага воспаления.
При карбункуле если консервативное лечение не эффективно, показанием для операции является нарастание интоксикации. Операция проводится под наркозом и заключается в крестообразном рассечении карбункула через всю толщу некроза до жизнеспособных тканей с иссечением некротических тканей и вскрытием затеков. Повязки с гипертоническим раствором натрия хлорида, мазью Вишневского или другим антисептиком.
Для вскрытия абсцесса выбирают самый короткий путь с учетом анатомических образований. Можно вначале пунктировать абсцесс, а затем по игле рассечь ткани. Удалив гной, разрез расширяют и иссекают некротические ткани. Полость обрабатывают растворами антисептиков и дренируют марлевыми тампонами с антисептиками, протеолитическими ферментами, антибиотиками, а также резиновыми дренажами. При плохом дренировании из основного разреза делают контрапертуру. Первые 2-3 дня рану перевязывают ежедневно и, когда она очистится от гноя и некротических тканей, переходят на редкие мазевые повязки. В некоторых случаях можно иссечь абсцесс в пределах здоровых тканей и наложить первичные швы с активной аспирацией из раны, что ускоряет ее заживление и позволяет добиться хорошего косметического эффекта.
Обосновано применение витаминов, обладающих противовоспалительным и иммуномодулирующим действием, улучшающих обмен веществ: аскорбиновая кислота 5% -2,0 в/м №10-15, поливит по 1 др. х 3 раза в день, 10 дней.
Антибиотики с учетом чувствительности микрофлоры:
- феноксиметилпенициллин – 0,25 г 4 раза/сут (при стрептококковой инфекции);
- амоксициллин/клавуланат – 0,375-0,625 г 3 раза/сут.;
- цефалексин 0,5-1,0 г 4 раза/сут.;
- цефуроксим аксетил – 0,5 г 2 раза/сут во время еды;
- эритромицин 0,5 г 4 раза/сут.;
- оксациллин 1-2 г 4-6 раз/сут. в/в, в/м;
- цефазолин 1-2 г 3 раза/сут. в/в, в/м;
- фузидиевая кислота 0,5-1 г 3 раза/сут. внутрь;
- цефтриаксон 1, 0 г 1 раз/сут. в/м.
- итраконазол оральный раствор 400 мг\сут – 7 дней (профилактика кандидоза).
Местно - 2% мазь или крем на основе мупироцина, 2% мазь или крем на основе натриевой соли фузидиевой кислоты.
Учитывая упорное течение заболевания, развитие воспалительного процесса в дерме и сенсибилизацию организма назначаются десенсибилизирующие средства: тиосульфат натрия 30% - 10,0 в/в ежедневно №10-15.
При гнойничковых заболеваниях имеет место нарушение периферического кровообращения и обмена веществ, в связи с чем назначается никотиновая кислота 1% 1,0 в/м №10-15 (улучшает углеводный обмен, микроциркуляцию, оказывает сосудорасширяющее действие и улучшает регенеративные свойства ткани). Назначаются препараты способные адсорбировать токсины: активированный уголь – 6 таб. утром натощак 10 дней.
Для уменьшения возбудимости ЦНС применяют успокаивающие средства – настойка пустырника по 20 кап. х 3 раза в день в течение месяца.
Учитывая, что в патогенезе существенное значение имеют иммуннодефицитные состояния, снижение реактивности организма назначают иммуномодуляторы – метилурацил 500 мг х 3 раза в день - 10 дней; метронидазол по 250 мг х 3 раза в день - 10 дней. С целью коррекции поражений поджелудочной железы, печени и желчевыводящих путей, при нарушении факторов неспецифической защиты и наличии сопутствующей патологии назначается панкреатин по 1 капс. х 4 раза в день, 10 дней.
С целью улучшения реологических свойств крови и микроциркуляции - декстран 400 мл в/в 1 р. в день, курсовая доза 800 мл. Наружно назначают бактерицидные, антисептические препараты – мази с антибиотиками, растворы анилиновых красителей (метиленовый синий, калия перманганат, перекись водорода), противовоспалительные - для улучшения трофики кожи.
Перечень основных медикаментов:
1. *Аскорбиновая кислота раствор для инъекций 5%, 10% в ампуле 2 мл, 5 мл
2. Феноксиметилпенициллин 500 мг табл.
3. *Амоксициллин+клавулановая кислота таблетка 625 мг; раствор для инъекций 600 мг во флаконе
4. *Цефалексин 250 мг, 500 мг табл., капс.; суспензия и сироп 125 мг, 250 мг/5 мл
5. *Цефуроксим 250 мг, 500 мг табл.; порошок для приготовления инъекционного раствора во флаконе 750 мг
6. *Эритромицин 250 мг, 500 мг табл; пероральная суспензия 250 мг/5 мл
7. *Цефазолин порошок для приготовления инъекционного раствора 1000 мг
8. *Цефтриаксон порошок для приготовления инъекционного раствора 250 мг, 500 мг, 1000 мг во флаконе
9. *Итраконазол оральный раствор 150 мл – 10 мг\мл
10. *Натрия тиосульфат раствор для инъекций 30% 5 мл, 10 мл в ампуле
11. *Никотиновая кислота 50 мг табл.; раствор в ампуле 1% 1 мл
12. *Активированный уголь 250 мг табл.
13. Настойка пустырника 30 мл, 50 мл фл.
14. *Метилурацил 10% мазь
15. *Метронидазол 250 мг табл; раствор для инфузий 0,5 во флаконе 100 мл
16. *Панкреатин таблетка, капсула с содержанием липазы не менее 4 500 ЕД
17. *Декстран раствор для инфузий во флаконе 200 мл, 400 мл
18. *Метиленовый синий раствор спиртовый 1% во флаконе 10 мл
19. *Калия перманганат водный раствор 1:10 000
20. *Перекись водорода раствор 3% во флаконе 25 мл, 40 мл
Критерии перевода на следующий этап: заживление операционной раны.
* – препараты, входящие в список основных жизненно важных лекарственных средств
Абсцесс - ограниченное капсулой скопление гноя, возникающее при острой или хронической очаговой инфекции и приводящее к тканевой деструкции в очаге.
Фурункул - острое гнойно-некротическое воспаление волосяного фолликула и окружающих его тканей. В дальнейшем воспаление переходит на сальную железу и окружающую соединительную ткань.
Карбункул - острое гнойно-некротическое воспаление нескольких волосяных мешочков и сальных желез с образованием обширного некроза кожи и подкожной клетчатки.
Флегмона - это разлитое воспаление дермы и подлежащих тканей, обусловленное наличием бактериальной инфекции. Кроме местных признаков воспаления (повышение температуры кожи, покраснение, болезненность, наличие лимфангита) часто наблюдаются и системные клинические проявления (лихорадка, лейкоцитоз).
Инфекционный фолликулит - инфекция верхней части волосяного фолликула, характеризующаяся папулой, пустулой, эрозией, или корочкой на волосяном стержне. М ожет распространяться в глубину на всю длину фолликула.
Пиодермия гангренозная - быстро распространяющееся, идиопатическое, хроническое и тяжелое изнурительное кожное заболевание. Возникает, как правило, в ассоциации с системным заболеванием, особенно хроническим язвенным колитом и характеризуется наличием непостоянных, рыхлых синюшно-красных язв с нечеткими границами, которые окружают гнойное некротическое основание.
Код протокола: P-S-007 "Воспалительные и травматические заболевания кожи и подкожной клетчатки"
Профиль: хирургический
Классификация
4. Гнилостный:
- по течению: острый, хронический;
- по этиологическому фактору: постинъекционный, посттравматический и т.п.
Факторы и группы риска
Диагностика
Жалобы и анамнез: ограниченная припухлость, симптом флуктуации, гиперемия кожи, болезненность, повышение температуры тела, тошнота и рвота, потеря аппетита, сильная головная боль, бессонница, изредка бред и бессознательное состояние – при тяжелом течении заболевания.
При фурункуле – болезненный конусовидный инфильтрат с формирующимся гнойным стержнем, на вершине инфильтрата отмечается небольшое скопление гноя с черной точкой (некроз) в центре. Пустула обычно прорывается и подсыхает, а на 3-7 сутки инфильтрат гнойно расплавляется и некротизированные ткани в виде стержня вместе с остатками волоса выделяются с гноем.
При карбункуле - вначале появляется небольшой воспалительный инфильтрат с поверхностной пустулой, который быстро увеличивается в размере. Напряжение тканей приводит к возникновению резких болей при пальпации, а также распирающей, рвущей, самостоятельной боли. Кожа в области инфильтрата приобретает базовый оттенок, напряжена, отечна. Эпидермис над очагом некроза прорывается в нескольких местах, образуется несколько отверстий ("сито"), из которых выделяется густой зеленовато-серый гной. В отверстиях видны некротизированные ткани. Отдельные отверстия сливаются, образуя большой дефект в коже, через который вытекает много гноя и отторгаются некротические ткани. Температура повышается до 40 о С, отмечается значительная интоксикация (тошнота и рвота, потеря аппетита, сильная головная боль, бессонница, изредка бред и бессознательное состояние).
Показания для консультации специалистов: консультация эндокринолога – для исключения сахарного диабета.
Лечение
Иссечение пораженных тканей. Регресс основных клинических критериев, заживление операционной раны, устранение патологии, восстановление трудоспособности.
При фурункуле операция выполняется редко. Однако при плохом отторжении гнойно- некротического стержня кожа рассекается острым скальпелем. Рассекать фурункул нельзя, так как гнойная инфекция может распространиться на окружающие ткани. Категорически запрещается выдавливать содержимое фурункула и делать массаж в области очага воспаления.
Если консервативное лечение при карбункуле не эффективно, показанием для операции является нарастание интоксикации. Операция проводится под наркозом и заключается в крестообразном рассечении карбункула через всю толщу некроза до жизнеспособных тканей с иссечением некротических тканей и вскрытием затеков.
Для вскрытия абсцесса выбирают самый короткий путь с учетом анатомических образований. Можно вначале пунктировать абсцесс, а затем по игле рассечь ткани. Удалив гной, разрез расширяют и иссекают некротические ткани. Полость обрабатывают растворами антисептиков и дренируют марлевыми тампонами с антисептиками, протеолитическими ферментами, антибиотиками, а также резиновыми дренажами. При плохом дренировании из основного разреза делают контрапертуру. Первые 2-3 дня рану перевязывают ежедневно и, когда она очистится от гноя и некротических тканей, переходят на редкие мазевые повязки. В некоторых случаях можно иссечь абсцесс в пределах здоровых тканей и наложить первичные швы с активной аспирацией из раны, что ускоряет ее заживление и позволяет добиться хорошего косметического эффекта.
Эффективность не установлена: прием антибиотиков по сравнению с их в/в введением, применение разных схем монотерапии антибиотиками, короткий курс терапии антибиотиками по сравнению с более длительным, профилактика рецидивов путем устранения факторов риска.
Эффективность не установлена при введении столбнячного анатоксина после укусов млекопитающих, наложении швов на кожные раны, сравнении эффективности различных антибиотиков при лечении инфекционных осложнений после укусов млекопитающих.
5. Иссечение вовлеченных в гнойный процесс тканей, если они содержат множественные микроабсцессы, гнойные затеки или очаги некроза.
Профилактические мероприятия: при укусах млекопитающих эффективность предполагается при профилактическом применении антибиотиков после укусов млекопитающих, первичной хирургической обработке раны, антибиотикотерапии при развитии инфекционных осложнений после укусов млекопитающих.
3. *Амоксициллин + клавулановая кислота, таблетки, покрытые оболочкой 500 мг/125 мг, 875 мг/125 мг, порошок для приготовления раствора для внутривенного введения во флаконах 500 мг/100 мг, 1000 мг/200 мг
5. *Цефуроксим 250 мг, 500 мг табл.; порошок для приготовления инъекционного раствора во флаконе 750 мг
Индикаторы эффективности лечения: заживление операционной раны.
Читайте также:

