Инфекции плаценты при беременности последствия
Обновлено: 18.04.2024
Рассмотрена проблема внутриутробного инфицирования и внутриутробной инфекции (ВУИ) плода, факторы риска внутриутробных инфекций, патогенетические механизмы возникновения, развития и воздействия ВУИ, подходы к диагностике и лечению.
The issue of fetal intrauterine infecting and intrauterine infection (IUI) was considered, as well as the risk factors of intrauterine infections, pathogenic mechanisms of their occurrence, development and effect of IUI, and approaches to the diagnostics and treatment.
Проблема внутриутробной инфекции особо актуальна в современных условиях в связи с распространенностью и тяжестью воспалительных процессов. Проблема внутриутробного инфицирования и внутриутробной инфекции (ВУИ) плода является одной из ведущих в акушерской практике и в перинатологии в связи с высоким уровнем инфицирования беременных, рожениц и родильниц, опасностью нарушения развития плода и рождения больного ребенка. Наличие инфекции у матери является фактором риска ВУИ плода, но не всегда означает его заболевание [1, 5–7, 13].
Внутриутробная инфекция — группа инфекционно-воспалительных заболеваний плода и детей раннего возраста, которые вызываются различными возбудителями, но характеризуются сходными эпидемиологическими параметрами и нередко имеют однотипные клинические проявления. Заболевания развиваются в результате внутриутробного (анте- и/или интранатального) инфицирования плода. При этом в подавляющем большинстве случаев источником инфекции для плода является мать. Истинная частота врожденных инфекций до настоящего времени не установлена, но, по данным ряда авторов, распространенность данной патологии в человеческой популяции может достигать 10%. В структуре перинатальной смертности ВУИ составляет более 30% [1, 5–7].
Кроме этого, ВУИ относятся к тяжелым заболеваниям и во многом определяют уровень младенческой смертности.
Согласно данным многих авторов, причиной внезапной смерти грудных детей является инфекционное заболевание, протекающее без ясной симптоматики. В числе причин или фоновых состояний скоропостижной смерти могут быть ВУИ [2].
Под внутриутробным инфицированием понимают процесс внутриутробного проникновения микроорганизмов к плоду, при котором отсутствуют признаки инфекционной болезни плода. Как правило, инфекционный процесс затрагивает плаценту, в которой развивается плацентит, хориоамнионит и т. д. Диагноз внутриутробного инфицирования у новорожденного устанавливается на основании выделения возбудителя из клеток крови, ликвора и других источников, выявления IgM и низкоавидных IgG в пуповинной крови, а также при морфологическом исследовании плаценты [1, 5–7].
Внутриутробное инфицирование не означает неизбежного развития инфекционного заболевания. Для выявления ВУИ необходимо наличие данных лабораторного исследования в сочетании с клинической картиной инфекционного заболевания. Под ВУИ подразумевают не только процесс распространения инфекционных агентов в организме плода, но и вызванные ими морфофункциональные нарушения различных органов и систем, характерные для инфекционной болезни (сепсис, пневмония, менингит, гепатит и т. д.), возникшей анте- или интранатально и выявляемой пренатально или после рождения [10, 11].
Инфекционно-воспалительные заболевания во время беременности имеют особенности: инфицирование плода и новорожденного может быть вызвано как острой инфекцией матери, так и активацией хронической, персистирующей инфекции во время беременности; большая часть заболеваний беременных, приводящих к внутриматочной инфекции, протекает в латентной или субклинической форме; активация персистирующей инфекции возможна при любом нарушении гомеостаза в организме беременной (стресс, острые респираторные вирусные инфекции, переохлаждение и др.) [1, 2].
Возможный спектр возбудителей внутриутробной инфекции весьма разнообразен и широк. Это бактерии (грамположительные и грамотрицательные; аэробные и анаэробные), грибы, простейшие, внутриклеточные микроорганизмы (микоплазмы, хламидии), вирусы. Чаще всего наблюдается сочетание возбудителей — бактериально-вирусная смешанная инфекция [3, 4, 10, 11].
Зачастую ВУИ ассоциируются с наличием инфекций TORCH — то есть синдромом комплекса. Данный термин образован первыми буквами латинских названий наиболее часто верифицируемых врожденных инфекций: T — токсоплазмоз (Тoxoplasmоsis), R — краснуха (Rubella), С — цитомегалия (Cytomegalia), Н — герпес (Herpes) и О — другие инфекции (Оther). К последним относят сифилис, листериоз, вирусные гепатиты, хламидиоз, ВИЧ-инфекцию, микоплазмоз и др. [9, 11].
Принимая во внимание, что источником инфекции для плода всегда является его мать, особое значение приобретают следующие факторы риска внутриутробных инфекций:
- хронические очаги инфекции в организме матери (в том числе наличие воспалительных заболеваний органов малого таза, урогенитальные инфекции);
- первичное инфицирование во время беременности, активация инфекционного процесса;
- патологическое снижение общего и местного иммунитета;
- наличие экстрагенитальной патологии (анемия, тромбофилии, аутоиммунные заболевания);
- повышение проницаемости плацентарного барьера во II и III триместрах беременности при невынашивании беременности и плацентарной недостаточности;
- отягощенный акушерско-гинекологический диагноз;
- неблагоприятные социально-бытовые факторы [1, 9, 11].
Патогенетические механизмы возникновения, развития и воздействия ВУИ разнообразны и зависят от многих факторов:
- срока беременности, при котором происходит инфицирование (чем раньше, тем прогноз будет более неблагоприятным);
- вида возбудителя, его вирулентности, массивности обсеменения;
- первичности или вторичности инфекционного процесса у беременной;
- путей проникновения инфекции к плоду (восходящий, нисходящий, гематогенный);
- степени распространенности и интенсивности воспалительного процесса;
- состояния организма матери, его иммунологической толерантности.
Влияние инфекции на эмбрион и плод заключается в воздействии комплекса следующих факторов:
- патологическое воздействие микроорганизмов и их токсинов (инфекционное заболевание, гипоксия плода, задержка развития плода);
- нарушение процесса имплантации и плацентации (низкая плацентация, предлежание плаценты);
- снижение метаболических процессов и иммунологической защиты плода [1, 9, 11].
Таким образом, реализуется ли внутриутробное инфицирование в ВУИ или нет, зависит от ряда факторов, которые мы представили выше.
Учитывая неспецифичность клинических проявлений ВУИ во время беременности, диагностика данной патологии в большинстве случаев затруднена и возможна лишь в результате сочетания клинических и лабораторно-диагностических методов обследования.
Клинический метод исследования позволяет выявить различные осложнения гестационного периода, такие как невынашивание беременности и синдром задержки роста плода (СЗРП). Кроме этого, немаловажное значение имеет наличие проявлений инфекции у матери (отит, гайморит, пиелонефрит, цистит и т. д.).
Методы, позволяющие оценить состояние фетоплацентарной системы:
- эхография (плацентометрия, поведенческая активность плода, его тонус, количество околоплодных вод, степень зрелости плаценты);
- допплерография (МПК, ФПК);
- кардиотокография (КТГ).
Микробиологические и серологические исследования:
- микроскопия влагалищных мазков (повышенное содержание лейкоцитов, кокковая флора, признаки дисбиоза, грибковая флора);
- бактериальный посев (наличие анаэробных и аэробных бактерий, грибковой флоры);
- ПЦР-диагностика (геномы ВПГ-1, ВПГ-2, ЦМВ, микоплазмы, уреаплазмы, хламидии);
- иммуноферментный анализ (ИФА): обнаружение в сыворотке специфических антител к возбудителям (IgM, IgG, IgA) в диагностически значимых титрах.
Исследование хориона (биопсия хориона): бактериологический метод, ПЦР-диагностика.
Исследование околоплодных вод (амниоцентез): бактериологический метод, ПЦР-диагностика.
Исследование пуповинной крови плода (кордоцентез): бактериологический метод, ПЦР-диагностика и специфический иммунный ответ (IgM) плода.
Морфологическое исследование плаценты, данные аутопсии.
Предположительный диагноз внутриутробного инфицирования и ВУИ помогают поставить косвенные методы:
- наличие у матери клиники инфекционного заболевания;
- наличие специфического иммунного ответа;
- результаты УЗИ, допплерометрии, КТГ.
К прямым методам диагностики внутриутробного инфицирования и ВУИ относятся: выявление возбудителя в материале, полученном при биопсии хориона, амниоцентезе (ПЦР, бактериологический метод), кордоцентезе (ПЦР, бактериологический метод и определение уровня специфических IgM).
Характер течения беременности при внутриутробной инфекции зависит от срока воздействия возбудителя.
На ранних этапах зародыша (1–3 недели беременности) из-за отсутствия механизмов взаимодействия инфекционного агента и плодного яйца реализации воспалительной реакции чаще всего не происходит. Контакт с инфекцией может закончиться альтернативным процессом и гибелью плодного яйца. Повреждение эмбриона инфекцией на 4–12 неделях беременности связано с вирусной инфекцией, проникновением микроорганизмов через хорион. Плод еще не имеет защитных механизмов. Нарушение закладки органов и систем вызывает тератогенный и эмбриотоксический эффект [13, 15].
В I триместре беременности специфических клинических признаков наличия ВУИ нет, косвенно о ней свидетельствуют некоторые эхографические признаки:
- повышенный локальный тонус матки;
- отслойка хориона;
- изменение формы плодного яйца (деформация);
- прогрессирование истмико-цервикальной недостаточности (функционального характера);
- гипоплазия хориона;
- увеличение или персистенция желточного мешка;
- несоответствие размеров эмбриона размерам полости плодного яйца (увеличение, уменьшение);
- отсутствие редукции хорионической полости.
Инфекционные фетопатии возникают с 16-й недели, когда происходит генерализация инфекции у плода. Могут возникать такие пороки развития, как фиброэластоз эндокарда, поликистоз легких, микро- и гидроцефалия (ранние фетопатии) [12–15].
В III триместре плод реагирует на внедрение возбудителя локальной реакцией. Могут возникнуть энцефалит, гепатит, пневмония, интерстициальный нефрит. Влияние вирусов чаще всего проявляется признаками незрелости, дисэмбриогенетическими стигмами, затяжным адаптационным периодом, значительной потерей массы тела в раннем постнатальном периоде. Данные эхографии во II и III триместрах беременности, указывающие на развитие инфекции у плода:
- СЗРП;
- гипоксия плода;
- фетоплацентарная недостаточность;
- многоводие или маловодие;
- неиммунная водянка плода;
- увеличение или уменьшение толщины плаценты, наличие патологических включений;
- контрастирование базальной мембраны;
- наличие взвеси в околоплодных водах;
- кальцификаты в печени и селезенке и головном мозге плода;
- поликистоз легких, почек плода;
- эхогенные фиброзные включения на папиллярных мышцах и створках клапанов сердца плода;
- расширение петель кишечника плода (гипоксия, энтерит) [12–15].
После верификации диагноза ВУИ лечебные мероприятии проводят с помощью этиотропной, антимикробной терапии: препараты пенициллинового ряда и макролиды. Целесообразность назначения антимикробных препаратов не вызывает сомнения, если ВУИ обусловлено наличием патогенных возбудителей (бледная спирохета, токсоплазма, хламидии, гонококк и т. д.) [8, 14].
В настоящее время одним из наиболее дискутабельных вопросов в акушерстве является выяснение истинной этиологической роли генитальных микоплазм (Mycoplasma hominis, Mycoplasma genitalis, Ureaplasma urealyticum) в развитии патологии матери и плода. Инфицирование плода генитальными микоплазмами происходит преимущественно интранатально: в 18–55% — у доношенных новорожденных и в 29–55% — у недоношенных [3, 16, 20].
Актуальность проблемы урогенитального микоплазмоза обусловлена не только значительным распространением этой инфекции в популяции, но и неоднозначностью ее оценки как эпидемиологами, так и клиницистами [16].
По данным различных исследователей, микоплазмы являются возможной причиной развития конъюнктивитов, врожденных пневмоний, респираторного дистресс-синдрома, хронических заболеваний легких, менингита и неонатального сепсиса. Вопрос о терапии микоплазменной инфекции до настоящего времени остается открытым. В схемах терапии предусматривается 7–10-дневные курсы макролидов [1, 3, 21, 22].
Во время беременности противовирусная терапия при генитальном герпесе, цитомегаловирусной инфекции, вирусе ветряной оспы проводится с помощью этиотропных препаратов (ацикловир) начиная со II триместра гестационного периода. Целью лечения является профилактика рецидивирования и антенатального инфицирования [14, 17, 19].
Трихомонадная инфекция относится к группе негонококковых воспалительных заболеваний мочеполовых органов. Лечение трихомониаза во время беременности осуществляется с помощью метронидазол-содержащих препаратов начиная со II триместра гестационного периода [8].
Появление новых методов диагностики, разработка и внедрение новых лекарственных средств не изменяют ситуацию с внутриутробными инфекциями, оставляя это по-прежнему актуальной проблемой в акушерстве. Все это обуславливает неуклонный рост инфекции в человеческой популяции, высокий процент рецидивов инфекции даже у пациентов, получавших курс антибиотикотерапии в соответствии с действующими инструкциями и схемами лечения. Проблема осложняется тем, что в настоящее время отсутствует единая концепция механизма рецидивирования, недостаточно изучена роль микст-инфекции в возникновении, течении и персистировании инфекции, не учитываются особенности гормонального и иммунного статуса больного, не сформированы диагностические критерии контроля излеченности патологического процесса. Это все вместе взятое является стимулом для продолжения исследований, направленных на решение данных проблем. Несмотря на то что роль вирусных и бактериальных инфекций в этиологии и патогенезе многих патологических процессов не вызывает сомнений, вопрос о значении инфекций в качестве моновозбудителя на сегодняшний день окончательно не решен. Актуальным по-прежнему остается вопрос разработки алгоритма лабораторной диагностики заболеваний.
Только совершенствование диагностических подходов, разработка оптимальных алгоритмов и методов обследования и предупреждение распространения резистентных штаммов путем адекватного отношения к каждому пациенту индивидуально (обязательное проведение посевов на определение чувствительности к антибиотикам до назначения терапии) может изменить данную ситуацию.
Исследование выполнено за счет гранта Российского научного фонда (проект № 15-15-00109).
Литература
В. Н. Кузьмин 1 , доктор медицинских наук, профессор
К. Н. Арсланян, кандидат медицинских наук
Э. И. Харченко, кандидат медицинских наук
ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва
Плацентит – это воспаление плаценты, которое возникает под действием неинфекционных и инфекционных факторов. Патология плаценты может проявиться на любом сроке, симптомы зависят от выраженности воспаления. Плацентит приводит к дисфункции фето-плацентарного комплекса, его исходом становятся плацентарная недостаточность, задержка развития плода, внутриутробное инфицирование. Значительно возрастает риск преждевременных родов и гибели новорожденного. Для диагностики используется УЗИ, которое позволяет заметить нарушение структуры плаценты, плацентарного кровотока. Лечение плацентита проводится антибиотиками, а также препаратами, улучшающими функцию плаценты.
МКБ-10
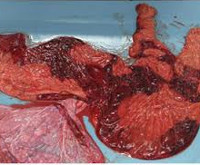
Общие сведения
Плацентит – инфекционно-воспалительное заболевание, чаще всего является результатом восходящего распространения инфекции. У 98% женщин приводит к неблагоприятному течению беременности и развитию осложнений. Угроза прерывания, ассоциированная с плацентитом, отмечается у 76% беременных. В большинстве случаев плод страдает от внутриутробной гипоксии, 9% детей рождается с признаками гипотрофии. Инфекция вызывает несвоевременное излитие вод у 38% беременных, у трети женщин это приводит к аномалиям родовой деятельности. Риск внутриутробного инфицирования существует у 6% детей, которые развиваются в условиях плацентита.

Причины плацентита
У всех беременных наблюдается физиологическая иммуносупрессия, вызванная повышением выработки прогестерона. При наличии очагов хронической или острой инфекции она может распространиться на плаценту. Чаще всего инфицирование происходит восходящим путем из влагалища через шейку матки. К плацентиту приводят различные виды микроорганизмов и действие неинфекционных факторов:
- Бактерии. У женщин с плацентитом в мочеполовых путях обнаруживаются стрептококки группы В (Streptococcus agalactiae), другие гноеродные бактерии. Возбудителями плацентита могут быть листерии, спирохеты. Микобактерии туберкулеза проникают в плаценту гематогенным путем и вызывают специфическое воспаление.
- Вирусы. В 7-25% случаев вирусного плацентита причиной воспаления является вирус простого герпеса. Морфологические изменения по типу плацентита характерны для парвовирусной (B19V), респираторно-синтициальной инфекции, цитомегаловируса, ВИЧ-инфекции.
- Простейшие. Причиной плацентита может явиться токсоплазмоз. У беременных инфекция может протекать в острой или бессимптомной форме, приводить к тяжелым осложнениям. Редко регистрируется плацентит, вызванный малярийным плазмодием. Эта инфекция характерна для жарких стран, заражение беременной может произойти во время путешествия.
- Неинфекционные причины. Воспалительный ответ тканей плаценты возможен при изменении показателя рН амниотических вод, который в норме составляет 7,0-7,5. При острой или хронической гипоксии плода, преждевременном старении плаценты, переношенной беременности к плацентиту приводит появление мекония в околоплодных водах.
Патогенез
Воспаление может возникать в различных слоях плаценты. Воспалительная реакция сопровождается миграцией лейкоцитов и инфильтрацией тканей, нарушением кровообращения, которое вызвано микротромбозами межворсинчатого пространства, микроинфарктами, ишемией концевых ворсин. Также определяется полнокровие и отек стромы. В зависимости от вовлеченного слоя различают следующие формы плацентита:
- Базальный децидуит – воспаление в базальной пластинке плаценты. Для него характерны некротические изменения, дистрофия клеток, пролиферативные изменения стенок спиральных артерий и вен.
- Интевиллузит - плацентит межворсинчатого пространства, очаговое поражение части ворсин с миграцией воспалительных клеток.
- Виллузит - воспаление ворсин хориона, может быть терминальным или стволовым, в зависимости от типа поврежденных структур.
- Плацентарный хориоамнионит – это более тяжелая форма, которая сопровождается интервиллузитом и ангиитом сосудов пуповины.
Плацентит не всегда приводит к инфицированию плода, но может сказаться на состоянии эндометрия после родов и ухудшить прогнозы для следующих беременностей. Одновременно внутриутробная инфекция у ребенка может протекать без признаков плацентита. Такой вариант течения наблюдается при некоторых вирусных инфекциях. Для каждого типа возбудителя характерна своя гистологическая картина.
Симптомы плацентита
Патология может быть следствием острой либо хронической инфекции. У нее нет специфических проявлений, при латентном течении симптомы могут вовсе отсутствовать. Учитывая восходящий путь инфицирования, беременную могут беспокоить вагинальные выделения. Они могут быть белыми, с желтоватым или сероватым оттенком, с неприятным запахом или без него. При остром течении вагинита из-за близкого расположения мочеиспускательного канала появляются дизурические расстройства. Женщина жалуется на неприятные ощущения во время мочеиспускания, походы в туалет становятся чаще. Выделения сопровождаются зудом и жжением, покраснением половых губ.
Боль внизу живота является следствием воспаления. При плацентите и возникновении угрозы преждевременных родов боли появляются в нижней части матки. Они тянущие, ноющие, могут отдавать в промежность или поясницу. На появление угрозы прерывания беременности указывает тонус матки, схваткообразная боль. Плод реагирует на недостаток кислорода увеличением двигательной активности или снижением количества шевелений. Настороженность должны вызывать подтекание околоплодных вод или их дородовое излитие. Это повод срочно обратиться за медицинской помощью в гинекологическое отделение на сроке до 22 недель, а на более позднем сроке – в роддом.
Осложнения
Плацентит вызывает осложнения беременности, некоторых из них становятся показанием для досрочного родоразрешения. У каждой 5-ой беременной отмечается преждевременное излитие околоплодных вод. Для беременных с плацентитом характерна плацентарная недостаточность. При декомпенсации состояния у плода развивается острая гипоксия, которая может привести к антенатальной гибели или тяжелым повреждениям центральной нервной системы ребенка. Чем раньше возник плацентит, тем выше вероятность тяжелых осложнений. Течение беременности может осложниться гестозом, внутриутробной инфекцией ребенка, преждевременными родами.
Диагностика
При нарушении самочувствия, боли в животе, появлении выделений из половых путей беременной необходимо обратиться к врачу акушеру-гинекологу, у которого она состоит на учете. Объем диагностических процедур подбирается индивидуально, опираясь на клинические проявления, данные анамнеза и предыдущих исследований. Базовая диагностика плацентита проводится неинвазивными инструментальными методами:
- Гинекологический осмотр. Отмечаются патологические выделения из влагалища, признаки воспаления в виде отека и гиперемии слизистой. Но при вирусном плацентите в половых путях изменений может не быть. При угрозе прерывания беременности из шейки выделяется кровь. На подтекание вод указывает наличие прозрачной жидкости во влагалище. Если произошло дородовое излитие вод, предлежащая часть плода опускается в полость малого таза и хорошо пальпируется.
- Акушерский осмотр. Матка в повышенном тонусе, возбудима. При длительно существующем плацентите в тяжелых случаях может наблюдаться отставание размеров матки от срока беременности, что указывает на внутриутробную задержку развития. О гипоксии говорят приглушенные тоны сердца плода. Отсутствие сердцебиения и шевеления – признак антенатальной смерти.
- УЗИ плода. Определяется утолщение плаценты, кистозные полости, кальцификаты. На раннем сроке может наблюдаться расширение межворсинчатого пространства. Неблагоприятный признак – сегментарные сокращения матки, признаки старения плаценты. При развитии фето-плацентраной недостаточности плод отстает в размерах от срока гестации, его двигательная активность снижена.
- Допплерометрия сосудов плаценты. Регистрируются нарушения гемодинамики. При плацентите, который затрагивает плодовую или материнскую часть плаценты, отмечается ее гиповаскуляризация. При диффузном плацентите компенсаторная реакция приводит к гиперваскуляризации плаценты. О выраженности плацентита судят по индексу васкуляризации и кровотока.
- Лабораторная диагностика. В общем анализе крови признаки воспаления – ускорение СОЭ, повышенное количество лейкоцитов. Для вирусного плацентита характерно увеличение лимфоцитов. В лейкоцитарной формуле отмечается сдвиг влево из-за образования молодых форм лейкоцитов. Биохимический анализ крови показывает повышенный С-реактивный белок.
Подтверждается плацентит после родов. Плодное место с оболочками и пуповиной отправляется на гистологическое исследование. По его результатам можно предположить тип инфекции, если обследование не проводилось во время беременности. Для нормального восстановления в послеродовом периоде и профилактики эндометрита назначается лечение.
Лечение плацентита
Женщина с плацентитом госпитализируется для проведения качественного обследования, лечения и выбора акушерской тактики. Консервативная терапия оправдана при недоношенной беременности и признаках незрелого плода, но при сохранении его нормальной гемодинамики. При некупирующейся острой гипоксии плода и в других тяжелых случаях показано досрочное родоразрешение путем кесарева сечения. При плацентите проводится:
- Антибактериальная терапия. Применяются антибиотики широкого спектра действия из группы защищенных пенициллинов, цефалоспоринов, макролидов. В тяжелых состояниях их вводят инъекционно с последующим переходом на формы для приема внутрь. Курс составляет 7-14 суток. Антибиотики обязательно назначаются при безводном промежутке более 12 часов для профилактики хориоамнионита.
- Токолитики. Необходимы для снижения тонуса матки и пролонгирования беременности. Назначают магния сульфат капельно, в качестве экстренного средства допускается применение гексапреналина. Но по клиническим рекомендациям предпочтение отдается фенотеролу. Токолитики не используют после излития вод.
- Глюкокортикоиды. Назначаются в случаях, когда есть высокая вероятность досрочного родоразрешении или после отхождения вод на сроке меньше 36 недель. Необходимы для ускорения созревания легких плода и профилактики болезни гиалиновых мембран новорожденного. Схема и продолжительность терапии подбирается индивидуально.
- Антиагреганты и антикоагулянты. Необходимы для улучшения кровотока в плаценте, профилактики тромботических осложнений. Применяют курантил, пентоксифиллин в таблетках длительным курсом. По показаниям назначаются низкомолекулярные гепарины в виде инъекций. Использование прекращают за 2 недели до предполагаемых родов.
Прогноз и профилактика
При плацентите прогноз зависит от срока развития воспаления и способностей организма компенсировать сосудистые нарушения. Для плода плацентраная недостаточность увеличивает риск задержки развития, внутриутробного инфицирования и гипоксии, которая может завершиться внутриутробной гибелью. Профилактика плацентита заключается в прегравидарной подготовке, своевременном лечении хронических воспалительных процессов половых органов. Мазки на чистоту влагалища, которые берутся при постановке на учет, позволяют вовремя заметить воспалительные изменения, провести дополнительное обследование и лечение.
1. Особенности плацентарного кровотока при плацентитах./Фомина М.П.//Вестник Витебского государственного медицинского университета. - 2012.
2. Перинатальные исходы при инфицированной плаценте./Новикова О.Н., Мустафина Л.Р., Ушакова Г.А., Логвинов С.В.// Мать и дитя в Кузбассе. 2015 - №2(61).
3. Влияние плацентита на течение и исход беременности./Донгузова Е.В.// III Всероссийская неделя медицинской науки с международным участием. – 2014.
Инфаркт плаценты — некроз плацентарной ткани, обусловленный нарушением ее кровоснабжения. При больших участках повреждений проявляется изменением частоты и интенсивности шевелений плода, кровянистыми выделениями из влагалища. При постановке диагноза используют данные УЗИ матки, допплерографии плацентарного кровотока, КТГ и фонокардиографии плода, лабораторных анализов. Схема лечения инфаркта плаценты включает этиотропные средства для коррекции основной патологии, сосудорасширяющие, токолитические, противогипоксические, антиоксидантные препараты. Беременность прерывают в исключительных случаях при возникновении угрозы плоду или женщине.
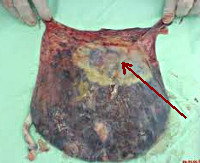
Общие сведения

Причины инфаркта плаценты
Некротические изменения в плацентарной ткани обычно становятся результатом локальных расстройств гемодинамики. Таким образом, к инфаркту приводят заболевания и нарушения, которые оказывают влияние на состояние эндотелия, тонус и хрупкость сосудистой стенки, свертывающую систему крови. По наблюдениям специалистов в сфере акушерства и гинекологии, наиболее распространенными причинами некрозов плаценты являются:
- Длительный спазм спиральных артерий. Повышение сосудистого тонуса в системе плацентарного кровотока наблюдается у беременных с гипертонической болезнью, гестозом, симптоматическими артериальными гипертензиями при заболеваниях почек (диффузном гломерулонефрите, хроническом пиелонефрите, амилоидозе, гипоплазии, поликистозе), врожденных и приобретенных пороках сердца и аорты, опухолях мозга, феохромоцитоме, альдостероме, других эндокринопатиях. Со временем тоническое сужение сосудов усугубляется снижением их эластичности и отложением на стенках нерастворимых соединений.
- Повреждение эндотелиальной оболочки. Нарушение целостности внутреннего слоя сосудистой стенки повышает ее адгезивные свойства, провоцирует начало микротромбообразования и склерозирования. Такие расстройства характерны для пациенток с инсулинозависимым, инсулинонезависимым и гестационным диабетом, генерализованными васкулитами, аутоиммунными процессами, в том числе – вызванными хроническими эндометритами. Выраженный капилляротоксикоз развивается при ряде инфекционных заболеваний: острой ангине, кори, скарлатине, ветрянке, герпесе, хламидиозе, токсоплазмозе, цитомегаловирусной инфекции.
- Гиперкоагуляция крови. Хронометрическая гиперкоагуляция, возникающая во втором триместре беременности, — вариант нормы, предотвращающий значительную кровопотерю в родах. Патологическая высокая свертываемость крови отмечается при увеличении содержания и активности прокоагулянтов у пациенток с тромбоцитозами, гиперпротромбинемией. Действие антикоагулянтных факторов нарушается в случае шока, сепсиса, больших ожогов, ДВС-синдрома. Тромбофилия является одним из клинических проявлений антифосфолипидного синдрома (АФС), гипергомоцистеинемии и ряда наследственных ферментопатий.
- Эмболия сосудов плаценты. Инфаркты развиваются при внезапной закупорке сосуда различными инородными субстанциями, которые в норме отсутствуют в кровяном русле. Причинами эмболии становятся оторвавшиеся тромбы при варикозной болезни и тромбофлебите нижних конечностей, жировая ткань при обширных переломах бедренной и других крупных трубчатых костей, ткани поврежденных органов при массивных травмах или распаде опухолей. Попадание пузырьков воздуха в кровоток возможно при неправильном выполнении некоторых инвазивных медицинских манипуляций (внутривенных инъекций, инфузионных вливаний).
Дополнительными провоцирующими факторами для начала некротических процессов в плаценте являются курение, физические и психоэмоциональные нагрузки, избыточный вес. Никотин оказывает повреждающее воздействие на сосудистый эндотелий и усиливает спазм периферических сосудов. Негативный эффект стрессов и ожирения связан с возможным повышением артериального давления и уровня глюкозы в крови.
Патогенез
Пусковой момент инфаркта плаценты — прекращение нормального кровоснабжения плацентарной ткани. Нарушение кровотока может быть острым (закупорка при тромбоэмболии, тромбирование сосудистого русла при ДВС-синдроме, разрыв сосуда) или постепенно нарастающим (постепенная обтурация просвета со склерозированием сосудистой стенки при диабете, гипертонии, гестозе и пр.). Нарушение местного кровоснабжения активирует анаэробные механизмы гликолиза. Истощение внутренних резервов клеток приводит к их перенасыщению токсичными метаболитами и гибели (некрозу). Через некоторое время отмершие участки подвергаются лизису и постепенному замещению соединительной тканью. Всасывание в кровь продуктов разрушения плацентарной ткани при массивных инфарктах способно спровоцировать общую интоксикацию организма и усугубить течение основного заболевания.
Классификация
При систематизации различных форм инфаркта плаценты учитывают такие факторы как патофизиологические изменения, происходящие в зоне некроза, размеры и локализацию пораженного участка, количество очагов отмирания ткани. Небольшие краевые инфаркты являются одним из признаков физиологического старения плаценты, большие единичные очаги, расположенные в толще органа, обычно возникают при наличии предрасполагающих расстройств. По механизму формирования различают инфаркты:
- Красные. Ткани плаценты пропитаны кровью, поступающей из одного или нескольких материнских сосудов децидуальной оболочки. Обычно являются ранней стадией острых инфарктов, при отсутствии преждевременного прерывания беременности переходят в белую форму.
- Белые. Зона поражения имеет светлую сероватую или желтоватую окраску, характерную для ишемизированных тканей. Такие некрозы развиваются на фоне постепенной закупорки сосудов и отложения нитей фибрина либо становятся завершающей стадией красных инфарктов.
- Известковые. Участок некроза обызвествлен, содержит белые твердые включения. Инфаркты этого типа обычно формируются постепенно по мере старения плаценты или на фоне склерозирования спазмированных сосудов, на поврежденном эндотелии которых осаждается кальций.
Симптомы инфаркта плаценты
Клиническая картина при некрозе детского места зависит от размеров зоны ишемии и количества поврежденных участков. Единичные краевые инфаркты небольших размеров протекают бессимптомно, зачастую расцениваются как вариант нормы. Если инфаркт вызван разрывом крупного сосуда в центральной части плаценты, обычно формируется ограниченная гематома. В таком случае возможно возникновение болезненных ощущений в области матки, на больших сроках беременности при расположении плаценты на передней маточной стенке иногда удается прощупать плотное образование. Разрыв периферических сосудов приводит к развитию маточного кровотечения. Однако обычно при некрозах плаценты выраженная симптоматика отсутствует, заподозрить патологию удается только по изменению активности плода вследствие кислородного голодания. Прогностически неблагоприятным признаком является внезапное резкое учащение шевелений ребенка с его последующим замиранием на 6 и более часов.
Осложнения
Наибольшую угрозу инфаркт плаценты представляет для плода. Его самым распространенным последствием является фетоплацентарная недостаточность с гипоксией, задержкой развития плода и даже внутриутробной гибелью ребенка. Первые признаки недостаточного поступления кислорода и питательных веществ появляются при наличии множественных микроинфарктов диаметром до 3 см и обширном повреждении более 15% плацентарной ткани. Если площадь некроза превышает 30%, состояние оценивается как угрожающее для плода и требует неотложной медицинской помощи.
Отдаленными последствиями ФПН, возникшей на фоне некроза плаценты, считаются повышенный риск асфиксии околоплодными водами в родах, задержки умственного и речевого развития, гипервозбудимость ребенка, другие неврологические расстройства. Кроме фетоплацентарной недостаточности инфаркт способен спровоцировать преждевременную отслойку плаценты и массивное кровотечение. В редких случаях отмирание больших участков нарушает эндокринную функцию органа, а снижение секреции эстрогенов, плацентарного лактогенного гормона, хорионического гонадотропина приводит к слабости родовой деятельности, гипотоническим кровотечениям в родах, гипогалактии в послеродовом периоде.
Диагностика
При появлении признаков фетоплацентарной недостаточности или мажущих кровянистых выделений из влагалища у женщины, предрасположенной к сосудистым и тромботическим расстройствам, диагностический поиск направлен на оценку морфологических процессов в тканях плаценты и функционального состояния ребенка. План обследования включает следующие методы:
- УЗИ матки и плода. Сонография позволяет выявить зону инфаркта, которая обычно имеет вид множественных небольших или единичного обширного гиперэхогенного включения с четкими контурами. При исследовании также определяется соответствие фетометрических показателей сроку беременности
- Кардиотокография и фонокардиография плода. Методики направлены на получение данных о сердечной деятельности ребенка. О возможной плацентарной недостаточности как последствии инфаркта свидетельствует изменение ритма и частоты сокращений сердца — тахикардия, брадикардия, аритмия.
- Допплерография маточно-плацентарного кровотока. Допплерографическое исследование обеспечивает объективную оценку особенностей циркуляции крови в плаценте и выявляет отсутствие пульсации в сосудах при некрозе ткани. Метод имеет диагностическое значение во второй половине беременности.
- Лабораторные исследования крови. В общем анализе с учётом основной патологии может отмечаться уменьшенное или увеличенное содержание тромбоцитов, эритропения и снижение уровня гемоглобина. При исследовании системы гемостаза изменены тромбиновое время, АЧТВ и ряд других показателей.
Дополнительно для уточнения причин, вызвавших некротические нарушения в плаценте, назначают биохимический анализ крови, диагностику иммунного статуса, исследования для определения возбудителей инфекционных болезней (РИФ, ИФА, ПЦР). Дифференциальную диагностику проводят с тяжелыми формами гестозов, преждевременной отслойкой плаценты, изосерологической несовместимостью крови матери и плода, хориоамнионитом и другими причинами фетоплацентарной недостаточности. По показаниям пациентку осматривают эндокринолог, инфекционист, иммунолог, кардиолог, уролог.
Лечение инфаркта плаценты
При наличии признаков гипоксии и задержки роста плода лечебные мероприятия направлены на устранение причин, приведших к некрозу детского места, и компенсации расстройств в фетоплацентарной системе. Если нет угрозы жизни плода и беременной, рекомендована комплексная консервативная терапия. Экстренное родоразрешение в виде стимуляции преждевременных родов или операции кесарева сечения выполняют только по жизненным показаниям. Стандартная схема ведения беременных предполагает решение следующих задач:
- Воздействие на этиологический фактор. С учетом нозологии, осложнившейся некрозом плаценты, применяют гипотензивные, сахароснижающие, антибактериальные, гормональные средства, иммунокорректоры. При нарушениях в системе гемостаза назначают антикоагулянты, антиагреганты и другие препараты, влияющие на свертываемость крови. К выбору медикаментов для лечения основного заболевания привлекают специалиста соответствующего профиля.
- Стабилизация маточно-плацентарной системы. Для улучшения перфузии питательных веществ и кислорода в интактной части плаценты используют средства с сосудорасширяющим эффектом, низкие дозы токолитиков. Эффективны препараты, улучшающие реологию крови и микроциркуляцию. Чтобы повысить устойчивость плода к возникшей гипоксии, применяют актовегин, антиоксиданты, назначение которых снижает вероятность повреждения мозга.
Прогноз и профилактика
В большинстве случаев прогноз при инфаркте плаценты благоприятный. Маленькие участки некрозов не влияют на развитие ребенка, а своевременная диагностика и адекватное лечение при больших поражениях позволяют предотвратить или свести к минимуму возможные последствия патологии. С профилактической целью беременным из группы риска рекомендуется своевременная постановка на учет в женской консультации, регулярные посещения акушера-гинеколога и УЗИ-скрининги, тщательное выполнение рекомендаций по лечению сопутствующей патологии. Важную роль в профилактике инфаркта детского места играет отказ от курения, соблюдение диеты, нормализация режима сна и отдыха.

1. Генетическая диагностика: полиморфизм генов цитокинов /Ф.Ф. Ризванова, О.И. Пикуза, Р.А. Файзуллина и др. // Педиатрия. – 2010. – №6 (10). – С.3-5.
3. Протопопова Н.В., Шапошникова М.А. Современный взгляд на проблему преждевременных родов // Сибирский медицинский журнал. – 2009. – № 3. – С. 28–33.
5. Современные подходы к прогнозированию преждевременных родов / О.В. Макаров, И.В. Бахарева, П.А. Кузнецов, В.В. Романовская // Российский вестник акушера-гинеколога. – 2007. – № 7 (6). – С. 10–15.
7. Фомин В.В., Козловская Л.В. С-реактивный белок и его значение в кардиологической практике // Журнал доказательной медицины для практикующих врачей. – 2003. – Т. 5, № 5. – С. 34-40.
8. Ходжаева З.С., Донников А.Е., Федотовская О.И. Современные подходы и перспективы определения риска спонтанных преждевременных родов // Материалы VI международного конгресса по репродуктивной медицине. – М. – 2012. – С.104–105.
9. The Consequences of Chorioamnionitis: Preterm Birth and Effects on Development. Review Article / Galinsky R., Polglase G. R., Hooper S. B. et al. // Journal of Pregnancy. – 2013. – Р.11-13.
10. Li L., Kang J., Lei W. Role of Toll-like receptor 4 in inflammation-induced preterm delivery // Molecular human reproduction. – 2010. – №16. – Р. 267–272.
Основными помехами нормального развития плаценты и эмбриона являются дефицит прогестерона, точечные мутации, алло, аутоиммунные, инфекционные факторы [1, 3, 4, 5]. От инвазии до преждевременных родов на плаценту действуют цитокины, антитела, антигены вне- и внутриклеточной инфекции, а на амнион, коллаген и фибробласты шейки воздействуют молекулы ИЛ-6 и фибронектина плода. При лизисе амниона плацента инфицируется кишечными бактериями, а сокращения матки доставляют эндотоксины не зрелому плоду. Учет конечной патологии плаценты оптимизирует современную тактику [6] родов плодом менее 32 недель, понизит потери детей с низкой массой тела, перинатальную заболеваемость.
Цель. Изучить влияние плацентита на беременность, зрелость и болезни новорожденных.
Материал и характеристика выборки. 34 родильницы с верифицированным воспалением плаценты. Подготовка к беременности не проводилась. Половина родильниц учтена по беременности только со второго триместра. У 80 % эндометрий поврежден урогенитальной инфекцией, абортами, выкидышами, замершими беременностями или лютеиновой недостаточностью. Инфицирование оценивали по цервикальным посевам, ТОРЧ – комплексу; воспалительный ответ учитывали по лейкоцитарной формуле, активности тромбоцитов, гипертермии, белку острой фазы [6,7] воспаления – СРБ, фибриногену, коагулограмме; функцию плаценты учли по УЗИ, КТГ и гипоксии плода. Роженицы поделены на две группы: первая со срочными родами и массой плодов более 2500,0, во вторую отнесены с преждевременными родами массой плодов 1000-1500,0.
Метод. Плаценты, полученные от срочных и преждевременных родов, группировали [2] в три подгруппы с учетом морфологии. В первой, среди ворсин хориона различной степени зрелости, доминировали очаги отёка стромы, слабой и умеренной лейкоцитарной инфильтрации (виллузит). Во второй – сочетались очаги лейкоцитарной инфильтрации и некроза (гнойный и некротический плацентит), в третьей – воспаление сочеталось с инфарктами, артериитом и флебитом сосудов плаценты. В морфологии отмечали якорные ворсины, сопоставляли с осложнениями беременности и родов, со зрелостью и заболеваниями новорожденных, с воспалительными маркерами у женщин и детей. В последних двух подгруппах отмечены острые расстройства кровообращения плода, озноб и гипертермия с началом маточных сокращений или в родах.
Собственные исследования. Группа №1. 22 женщины со срочными родами. В морфологии плацент отмечены воспалительные очаги у 50 %, гнойно – некротические у 30 %, некротические с тромбозом сосудов у 20 %. Только у 5 % женщин при беременности не было осложнений. У половины женщин беременность в разных триместрах осложнялась угрозой прерывания, вирусной респираторной и половой инфекцией, гестозом, ФПН, ЗВУР, что для донашивания потребовало госпитальных лечебных усилий. У большинства женщин роды консервативные, а у 17 % хирургические. Срочные роды обезболивались аналгетиками, не стимулировались, однако у 60 % детей этой группы отмечена церебральная ишемия не смотря на зрелость и отсутствие проблем в родах. Все дети живы и 12 % из них полностью здоровы, но у большинства выявлены сердечнососудистые, энтеральные, дыхательные расстройства с геморрагическим синдром, анемией, отеком диска зрительного нерва. Наиболее тяжелые осложнения у детей возникли при сосудисто-некротических изменениях плаценты. До и после родов инфекционные осложнения предупреждали антибактериальной терапией. У женщин осложнений не было, а у одного ребенка возникла пневмония.
Выводы
Осложнения у зрелых и незрелых новорожденных зависят от качества диагностики, длительности воспаления плаценты и особенностей плацентации.
Эффективность клинической, лабораторной, инфекционной и УЗИ диагностики плацентита не превышает 40 % от верификации гистологической. Диагноз, частично, маскируют токолитики, антибиотики, дексаметазон.
Плацентит при родах доношенным плодом осложняется у 50 % гипоксией, малым весом, церебральными, дыхательными нарушениями новорожденных, которые редко требуют респираторную поддержку.
Преждевременные роды – повод искать нарушение плацентации в виде якорных ворсин хориона, воспаление плаценты при целом амнионе. Более 15 % плацентит верифицируют при целых водах.
Плацентит на 7-8 сутки безводного периода имеет очаги инфильтрации, инфекции, некрозов, инфарктов, тромбоза, которым иногда сопутствуют СРБ, д – димеры, рост фибриногена, активности тромбоцитов.
Деструкция плаценты и эндотоксины у недоношенного плода создают критическое состояние и гипоксию, а у новорожденного тяжелые геморрагические осложнения ЦНС, требующие интенсивную терапию и длительную респираторную поддержку.
Заключение. Выбор тактики в безводном периоде преждевременных родов до 32 недель должен учитывать маркеры воспаления, инфекции и анамнестические признаки не качественной инвазии. Укороченная шейка матки, отхождение вод и якорные ворсины хориона – признаки нарушенной имплантации и последующего латентного воспаления эндометрия и плаценты с лизисом цервикальной и амниотической соединительной ткани. Безводный период более 3 суток не оправдан. Кесарево сечение обосновано, поскольку предотвращает переход эндотоксинов от инфицированной и разрушающейся плаценты плоду и предупреждает часть геморрагических осложнений у новорожденных, особенно незрелых. Важно улучшать диагностику воспаления маркерами, помощь плоду и готовить женщин к беременности.
Читайте также:

