Инфекции влияющие на селезенку
Обновлено: 18.04.2024
К сожалению, о том, где находится селезенка, о ее здоровье и первых проявлениях неблагополучия мало кому известно. А между тем это орган, выполняющий важные функции в организме человека, и последствия его заболеваний могут быть серьезными.
Почему болит селезенка: причины
Селезенка находится под ребрами (чуть выше их нижнего края) с левой стороны. Она участвует в работе иммунной системы, выполняет функции кроветворения и фильтрации крови, участвует в белковом обмене.
Здоровый орган не прощупывается: он находиться под надежной защитой ребер и не выходит за их пределы. Кроме того, селезенка лишена чувствительных нервных окончаний, а значит, болеть не может. Только воспаляясь, она сильно увеличивается в размерах и начинает пережимать находящиеся рядом органы, сосуды, нервы, из-за чего возникает острая, тянущая, распирающая боль в левом подреберье.
Что вызывает увеличение органа?
- Болезни органов кроветворения.
- Заболевания, вызванные патогенными микроорганизмами.
- Гнойные очаги внутри органа (абсцесс).
- Аутоиммунные нарушения.
- Воспалительные процессы в селезенке по причине сепсиса.
- Травмы органа либо его нетравматический разрыв.
- Смещение органа вокруг ножки (заворот).
- Кисты и развитие опухолей.
- Закупорка селезеночной вены или артерии (инфаркт селезенки).
- Цирроз печени.
Боль в области селезенки может быть физиологичной: так, здоровая селезенка иногда доставляет неприятные ощущения после пробежки или быстрой ходьбы (т.к. происходит накопление в ней крови), а также женщинам в период беременности (поскольку матка давит и смещает внутренние органы).
Симптомы заболеваний селезенки
Когда развивается какая-либо болезнь селезенки, то орган не просто болит: заболевания проявляют себя целым рядом признаков:
- повышается температура тела;
- человек покрывается холодным потом;
- возникает слабость, вялость;
- в левом боку появляется чувство дискомфорта, тяжести;
- с этой же стороны прощупывается выступающее уплотнение;
- человек бледнеет, его тошнит, рвет;
- ухудшается аппетит при ощущении переполненности желудка;
- в ротовой полости, а также на ногах и руках появляются язвы;
- резко снижается иммунитет.
Если орган травмирован, возникают следующие симптомы:
- сильное чувство жажды;
- головокружение, тошнота, рвота;
- резкое снижение артериального давления;
- потеря сознания;
- отклонение сердечного ритма от нормальных показателей;
- нарушение дыхания.
Любой острый симптом – веский повод обратиться к врачу!
Что делать при резкой боли?
Иногда селезенка начинает болеть внезапно и очень сильно. В этом случае неважно, была ли у человека травма или какие-то настораживающие симптомы, мужчина это или женщина, взрослый или ребенок. Необходимо вызвать скорую помощь, поскольку такое состояние несет опасность для жизни.
Что делать до прибытия скорой?
- Действуя очень бережно и аккуратно, расположить больного горизонтально. Если была травма, стараться минимально перемещать пострадавшего.
- К области селезенки нельзя прикладывать холод или согревающие компрессы – это может серьезно ухудшить состояние человека.
- При кровотечении место повреждения туго перевязывают чистой тканью.
- Больному нельзя давать обезболивающие средства: их действие затруднит постановку точного диагноза.
- Пострадавшему стоит дать легкие успокоительные препараты: они помогут восстановить дыхание, расслабят спазмированные мышцы.
Диагностика
Если у мужчины или женщины под ребрами с левой стороны появились неприятные ощущения, необходимо обязательно показаться терапевту или семейному врачу. Затем может потребоваться консультация узких специалистов – гастроэнтеролога, гематолога, инфекциониста, хирурга или онколога.
В начале доктор осмотрит пациента, расспросит его об имеющихся и перенесенных заболеваниях, инфекциях, узнает, какой характер носят болевые ощущения, были ли травмы органа и т.п. После этого врач проведет пальпацию – ощупывание селезенки, когда пациент лежит на спине или правом боку. Врач оценит, где находится орган (выступает или нет его нижняя граница из-под ребер), его консистенцию, интенсивность боли.
После этого пациенту необходимо будет сделать:
- общий и биохимический анализы крови;
- рентгенографию – она даст возможность увидеть размеры селезенки и соседних органов;
- УЗИ брюшных органов;
- компьютерную томографию – если информации после предыдущих исследований недостаточно;
- ангиографию – исследование кровеносных сосудов в случае подозрения на развитие опухоли;
- пункцию тканей и исследование состава ее клеток – если возможно злокачественное образование.
Только после постановки диагноза больному назначается лечение.
Лекарства
Медикаменты при болях в селезенке помогают устранить причину заболевания, уменьшить боль, восстановить функциональность органа. Для этого применяются:
-
– убивают бактерии, спровоцировавшие патологию; – губительно влияют на микробных агентов, вызывающих воспаление;
- противовоспалительное (глюкокортикостероиды) и обезболивающее – убирают болевые ощущения и останавливают распространение воспаления; – замедляют формирование злокачественных образований; – стимулируют работу иммунной системы; – помогают клеткам противостоять патологическим воздействиям; – облегчают отток желчи; – нормализуют вязкость крови для ее эффективного функционирования; – нормализуют обмен веществ в организме; – устраняют дефицит железа в крови; для укрепления иммунитета.
Лечение патологий селезенки проводится только под контролем врача, самолечение не допустимо!
Питание при болях в селезенке
Диета для здоровья селезенки должна стабилизировать состав крови, устранять проявления анемии. При этом питание должно быть здоровым, чтобы минимизировать фильтрационную нагрузку на орган.
- Рацион должен быть сбалансированным, достаточно калорийным.
- Порции стоит делать небольшими, есть часто (до шести раз в день).
- Следует сократить либо вовсе убрать из меню блюда с острыми приправами, майонезом, жирные, жареные, а также копчения, соления, маринованную и консервированную пищу.
- Недопустимо употребление некачественного алкоголя, злоупотребление крепкими напитками.
- Основу рациона должна составлять рыба, нежирное мясо, орехи, говяжья печень, овощи (особенно свекла).
- В меню взрослых мужчин и женщин, а также детей нужно включить мед, клюкву, гранаты, чтобы нормализовать кроветворение.
Рацион следует подбирать, консультируясь с лечащим врачом или диетологом. Самостоятельно составленное меню может не учесть какие-то нюансов и приведет к ухудшению состояния либо хронизации процесса.
Народные рецепты
После консультации со специалистом для поддержания здоровья селезенки можно применять народные средства. Они не в состоянии заменить медикаменты, но способны снизить нагрузку на орган, усилить регенерацию его клеток.
Спленэктомия
В запущенных случаях, когда нельзя спасти орган, либо его сохранение будет вредить общему здоровью, селезенку удаляют хирургическим путем (проводят спленэктомию). Показания к процедуре:
- рак, большие опухоли, кисты;
- крупные, осложненные абсцессы;
- инфаркт селезенки;
- гемолитическая или апластическая анемия;
- аутоиммунные атаки органа;
- тромбоз сосудов селезенки;
- болезни кровяных клеток;
- травма органа с внутренним кровотечением;
- увеличение органа, которое чревато разрывом.
Спленэктомия проводится двумя способами:
После удаления селезенки человек может жить полноценной жизнью.
Профилактика
Профилактические меры, позволяющие сохранить селезенку здоровой, очень просты – это здоровый образ жизни и правильное питание. Отметим еще несколько важных моментов, которые позволят вам избежать болезненных ощущений в левом подреберье:
- Ежедневно гуляйте на свежем воздухе и выполняйте посильные физические упражнения. Двигательная активность устраняет застойные явления во внутренних органах.
- Двигайтесь аккуратно, избегайте травм – селезенка очень уязвима. Оберегайте себя от ударов в область брюшины, падений на живот, резких разворотов.
- Одеваться следует по погоде, не переохлаждаться – селезенка плохо реагирует на холод. Кроме того, замерзнув, есть риск подхватить простуду, что также вредит здоровью органа.
- Не носите тугую, сдавливающую одежду, особенно в области талии – всевозможные резинки, ремни, корсеты нарушают ток крови и ослабляют селезенку.
- Употребляйте достаточное количество воды (40 мл на 1 кг веса), чтобы снизить токсическую нагрузку на орган.
- Регулярно проходите профилактические осмотры и не занимайтесь самолечением!
Внимательно относитесь к своему здоровью: обращайтесь за врачебной помощью при первых признаках болезни. Своевременное лечение позволит быстро решить проблему с минимальными последствиями.
Спленомегалия — вторичный патологический синдром, который проявляется увеличением размеров селезенки. Увеличение органа невоспалительного генеза сопровождается ноющей болью, чувством распирания в левом подреберье. При инфекционных процессах возникает лихорадка, резкая боль в подреберье слева, тошнота, диарея, рвота, слабость. Диагностика основывается на данных физикального осмотра, УЗИ, сцинтиграфии селезенки, обзорной рентгенографии и МСКТ брюшной полости. Тактика лечения зависит от основного заболевания, которое привело к спленомегалии. Назначают этиотропную терапию, при необратимых изменениях и значительном увеличении органа выполняют спленэктомию.
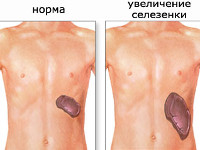

Общие сведения
Спленомегалия – аномальное увеличение селезенки. Синдром не является самостоятельной нозологической единицей, а возникает вторично, на фоне другого патологического процесса в организме. В норме селезенка весит около 100-150 г и не доступна для пальпации, т. к. полностью скрыта под реберным каркасом. Пальпаторно определить орган удается при его увеличении в 2-3 раза. Спленомегалия может являться индикатором серьезных болезней, ее распространённость в общей популяции составляет 1-2%. У 5-15% здоровых детей определяется гипертрофия селезенки ввиду несовершенства иммунной системы. Синдром может встречаться у людей всех возрастов. В равной степени поражает лиц женского и мужского пола.

Причины спленомегалии
Селезенка является важной составляющей иммунной системы. Повышение функциональной активности, увеличение скорости кровотока и размеров органа сопровождает большое количество заболеваний как инфекционной, так и неинфекционной природы. К основным причинам развития данной патологии относят:
- Инфекционные заболевания. Увеличение размеров происходит в результате повышенной иммунной нагрузки на орган при бактериальных (сифилис, туберкулез), вирусных (ВИЧ, цитомегаловирус, вирус Эпштейна–Барр), грибковых (бластомикоз, гистоплазмоз), паразитарных (шистосомоз, эхинококкоз), протозойных (малярия, лейшманиоз) острых и хронических инфекциях.
- Аутоиммунные заболевания. Гиперплазия развивается при повышении фагоцитарной функции селезенки, активации ретикулоэндотелиальной системы на фоне аутоиммунных болезней (ревматоидный артрит, системная красная волчанка, узелковый периартериит).
- Миелопролиферативные болезни. Спленомегалия формируется при злокачественной трансформации костномозговых клеток, что сопровождается их избыточной пролиферацией и нарушением гемопоэза в т. ч. в селезенке. К данным состояниям можно отнести истинную полицитемию, миелолейкоз, миелоидную метаплазию.
- Новообразования различной этиологии. Увеличение органа может быть связано с доброкачественными и злокачественными образованиями селезенки, опухолями кроветворной системы (лимфома, острый и хронический лейкоз) и с метастазированием из других очагов (рак легкого, рак печени).
- Гематологические расстройства. Синдром развивается на фоне повышения функциональной нагрузки на селезенку при наследственных и приобретенных заболеваниях крови (гемолитическая анемия, талассемия, циклический агранулоцитоз и др.).
- Нарушения обмена веществ. Спленомегалия возникает в результате инфильтрации паренхимы макрофагами, липидами или другими метаболитами при приобретённых и наследственных нарушениях обмена веществ (фенилкетонурия, болезнь Вильсона, синдром Зольвегера, гликогенозы и др.).
- Нарушение кровообращения. При нарушении оттока крови по венозному руслу в результате застойных явлений происходит рост сосудистой ткани, увеличивается число эритроцитов, повышается давление в портальной системе, развивается гипертрофия органа. К данному состоянию может привести тромбоз селезеночной вены, перекручивание сосудистой ножки селезенки.
Классификация
В гастроэнтерологии синдром классифицируется в зависимости от этиологии и патогенеза. Выделяют две формы спленомегалии, имеющие различную природу и клинические проявления:
- Воспалительная. Возникает на фоне бактериальной, вирусной, протозойной, грибковой инфекции (острый вирусный гепатит, краснуха, туберкулез, сальмонеллез, малярия и др.). Проявляется яркой клинической картиной и общей интоксикацией организма.
- Невоспалительная. Развивается в результате различных заболеваний неинфекционной природы (анемии, амилоидоз, цирроз печени, лейкозы). В данном случае более выраженными являются симптомы основного заболевания, клинические проявления со стороны селезенки носят стертый характер.
Симптомы спленомегалии
Клиническая картина зависит от исходной патологии, причин и степени увеличения органа. В большинстве случаев на первый план выходят симптомы первичного заболевания. Воспалительные спленомегалии сопровождаются повышением температуры тела до фебрильных значений, тошнотой, рвотой, послаблением стула, выраженной слабостью. Болезненные ощущения часто носят острый режущий характер и локализуются в области левого подреберья.
При невоспалительной этиологии заболевания температура тела нормальная или субфебрильная. Возникает тупая ноющая или давящая боль в левом подреберье слабой интенсивности. Общие симптомы интоксикации отсутствуют или слабо выражены. Синдром спленомегалии сопровождается появлением бледности кожных покровов с синеватым оттенком, снижением аппетита, уменьшением работоспособности. Часто отмечается одновременное увеличение размеров селезенки и печени - гепатоспленомегалия. В этом случае к основным симптомам присоединяется чувство тяжести и распирания в подреберье справа.
Осложнения
К наиболее серьезным осложнениям спленомегалии относится разрыв селезенки. Данное состояние сопровождается массивным кровотечением и приводит к развитию геморрагического шока, а при отсутствии экстренных мер - к летальному исходу. Нарушение функции селезенки может сочетаться с внутриорганным разрушением форменных элементов крови, возникновением гиперспленизма, который сопровождается лейкопенией, анемией, тромбоцитопенией. В результате нарушается свертываемость крови, снижается иммунная функция организма, развивается гипоксия. Данное состояние может привести к жизнеугрожающим последствием (шок, кровотечение).
Диагностика
Первичная диагностика заключается в консультации гастроэнтеролога. Во время физикального осмотра специалист пальпаторно определяет патологически увеличенный орган, перкуторно - изменённую селезеночную тупость. С помощью изучения анамнеза жизни и заболевания врач может предположить причину, повлекшую развитие спленомегалии. Для подтверждения диагноза и проведения дифференциальной диагностики назначают следующие инструментальные исследования:
- УЗИ селезёнки. Позволяет определить размеры и форму органа. Выявляет травмы, воспалительные процессы, новообразования и аномалии развития селезенки.
- Обзорная рентгенография брюшной полости. На снимках определяется увеличение селезенки и смещение близлежащих анатомических структур (желудка, кишечника). При рентгеноскопии селезенка подвижна и участвует в акте дыхания.
- МСКТ брюшной полости. Современный метод исследования, который позволяет получить детальное изображение органа. При локализации первичного заболевания в брюшной полости (опухоль, эхинококковая киста) данный способ помогает определить причину спленомегалии.
- Сцинтиграфия селезенки. С помощью радиоизотопного исследования можно определить функциональное состояние и очаговые изменения селезеночной паренхимы. Одновременно часто проводится сцинтиграфия печени, что может помочь в поиске причины болезни.

При ярко выраженной клинической картине с симптомами интоксикации назначают ОАК, биохимический анализ крови, ОАМ. Спленомегалию дифференцируют с доброкачественными и злокачественными образованиями, абсцессом, кистой селезенки.
Лечение спленомегалии
Тактика лечения основана на поиске и устранении причинного заболевания. При инфекционных процессах терапия проводится с учетом возбудителя болезни (антибактериальные, противовирусные, противопротозойные препараты и др.). При аутоиммунной патологии назначают гормональные средства. При гематологических заболеваниях и новообразованиях применяют противоопухолевые препараты, лучевую и химиотерапию, пересадку костного мозга. Воспалительные спленомегалии с выраженными симптомами интоксикации требуют проведения дезинтоксикационной, противовоспалительной терапии. Симптоматически назначают витамины и минеральные комплексы, обезболивающие препараты.
При больших размерах селезенки, некоторых болезнях накопления (амилоидоз, болезнь Гоше и др.), гиперспленизме, тромбозе воротной и селезеночной вен выполняют удаление органа (спленэктомию). Диета при спленомегалии предполагает отказ от жаренных, копченных, консервированных блюд, алкогольных напитков. Рекомендовано сократить употребление сдобной выпечки, грибов, кофе, шоколада, газированных напитков. Следует отдавать предпочтение нежирным сортам мяса (крольчатина, говядина), овощам (перец, капуста, свекла), крупам, фруктам и ягодам (цитрусовые, бананы, яблоки, малина и др.). Из напитков рекомендуется употреблять некрепкий чай, морсы и компоты собственного приготовления.
Прогноз и профилактика
Спленомегалия - синдром, который может свидетельствовать о серьезных заболеваниях и потому требует проведения тщательной диагностики. Дальнейшие перспективы зависят от первоначальной патологии. Прогнозирование последствий заболевания не представляется возможным из-за многофакторности данного состояния. Профилактика заключается в предупреждении развития патологии, которая приводит к формированию спленомегалии. С этой целью рекомендовано ежегодное диспансерное наблюдение, своевременное лечение острых процессов в организме и санация хронических очагов воспаления.
Многие люди считают, что селезенка не такой уж важный орган, чтобы заострять на нем внимание. Причина кроется в том, что без этого органа человек может жить. Но, несмотря на это, жизнь человека становится не лучше, а в некоторых случаях даже хуже, потому что он выполняет ряд очень важных функций, таких как контроль уровня элементов в составе крови, регуляция процесса свертываемости и сохранение баланса в организме. Именно поэтому стоит уделить пристальное внимание тому, когда появляются болевые ощущения в области селезенки, так как они могут быть вызваны серьезными заболеваниями. Какие симптомы заболевания селезенки?
Причины и основные болезни селезенки

Селезенка — здоровый орган
Прежде чем перейти к симптомам, которые появляются при том или ином заболевании, необходимо узнать причины, почему случаются проблемы именно с этим органом. Следует отметить, что из-за строения селезенки, боль будет возникать только тогда, когда капсула будет растягиваться, и поэтому ряд причин, из-за которых это может случиться, значительно сужается. Так, к основным причинам, почему может развиться то или иное заболевание можно отнести:
- Открытая травма, которая была получена в результате ножевого или огнестрельного ранения, а также падения на какой-то острый предмет
- Закрытая травма, что случается намного чаще. Обычно, закрытую травму человек получает во время падения, независимо от того, с большой ли высоты оно было или же с маленькой, удара тупым предметом и др.
- Инфекционные заболевания, такие как гепатит, брюшной тиф и т.д.
- Заболевания крови, к которым можно отнести лейкоз (то есть лейкемию), лимфосаркома и т.д.
- Кисты и опухоли, которые образовались непосредственно в селезенке или же вблизи нее
О том, есть ли нарушение этого органа или нет, может понять только врач. Зачастую, при наружном осмотре врач замечает ее значительное увеличение и проводит опрос пациента, выясняет, были ли перенесены какие-то заболевания, не было ли падения и т.д. К основным заболеваниям селезенки относят:
- Инфаркт. Это одно из самых часто встречающихся заболеваний, симптомы проявления которого довольно ярки
- Абсцесс
- Киста, как паразитарная, так и нет
- Туберкулез
- Опухоли, как злокачественные, так и доброкачественные
Исходя из того, какова была причина возникновения недуга и от самой болезни зависят те симптомы, которые появятся у человека. При появлении хотя бы одного из симптомов необходимо сразу же обратится к врачу для постановки диагноза и назначения лечения.
Симптомы заболевания
У каждой болезни есть ряд определенных симптомов, которые свойственны только ему. Именно поэтому необходимо рассмотреть каждое по отдельности, выделив все самые явные признаки:
Инфаркт. К селезенке подходит множество сосудов, благодаря которым она получает все необходимые питательные вещества. В тот момент, когда хотя бы один из них закупоривается, определенный участок органа недополучает их, и соответственно, постепенно отмирает. Из-за такого процесса селезенка перестает выполнять важные функции.
Селезенка выполняет ряд функций в организме
Если говорить о симптомах проявления инфаркта селезенки, то к ним можно отнести:
- Резкую и сильную боль в правом подреберье. В том слухаче, если поражен небольшой участок, то боль будет выражена не так ярко
- Боль усиливается при чихании и кашле, а также во время любого резкого движения
- Пациент испытывает боль во время осмотра и прощупывания живота
- Усиленный пульс
- Пониженное давление
- Повышение температуры в том случае, если прошло уже несколько часов после инфаркта, а медицинская помощь не была оказана
- Озноб
- Абсцесс. Это накопление гноя в определенном участке органа. Обычно, он вызывается проникновением в организм инфекции и вирусов.
Для абсцесса селезенки характерны такие симптомы, как:
- Сильная боль в области левого подреберья, которая может отдавать или в пах или же в область предплечья
- Повышение температуры тела, прием до критических показателей
- Озноб
- Учащенное сердцебиение
- Пациент во время осмотра ощущает сильную боль при любом, даже слабом надавливании
- Киста. Есть несколько типов кист, которые могут образоваться в селезенке, каждая из них появляется по разным причинам.
Что касается симптомов, то они бывают не такими явными и очень долго человек может даже и не подозревать, что у него имеются проблемы со здоровьем:
- Тупая боль в правом подреберье
- Тошнота, а иногда и рвота
- Проблемы со стулом, как понос, так и запор
- Увеличенная селезенка
- Аллергическая реакция
- Опухоли
В зависимости от того, какой тип опухоли образовался у человека, симптомы могут немного отличаться. Но к схожим можно отнести:
- Ощущение тяжести в левом боку
- Увеличение селезенки
- Увеличение лимфатических узлов
- Лихорадка и повышенная потливость
- Похудание. При этом живот человека будет постепенно увеличиваться из-за того, что растет опухоль
- Туберкулез. Обычно, палочка попадает в селезенку тогда, когда у человека присутствует данное заболевание.
Обследование селезенки с помощью УЗИ
Для туберкулеза селезенки характерны такие симптомы, как:
- Увеличение селезенки, которое может заметить только врач
- Незначительное повышение температуры тела
- Как таковых болей человек не ощущает. Именно поэтому, из-за того, что нет ярко выраженных симптомов и признаков болезни. Ее очень трудно обнаружить, особенно на ранней стадии
- Повреждения. При тупом ударе или же огнестрельном или ножевом ранении у человека может пострадать селезенка. Различаются два вида повреждения – это открытые и закрытые. Симптомы у этих травм схожи:
- Головокружение, иногда и потеря сознания
- Понижение артериального давления
- Учащенный пульс
- Кровоподтек в области повреждения
- Боль, которая обычно усиливается во время вдоха, а также при попытке сменить положение
- Рвота
Существует множество заболеваний селезенки, у которых симптомы примерно одинаковые. Стоит помнить, что при возникновении болевых ощущений в левом боку и в левом подреберье, необходимо обратится к врачу за консультацией, так как это может свидетельствовать о каком-то серьезном заболевании.
Селезенка — важный орган, благодаря которому организм находится под защитой. Конечно, без нее можно прожить, но это не значит, что нужно игнорировать симптомы и не лечится. Поэтому, не нужно думать, что боль пройдет сама или же причина не серьезная, чтобы убедится лишний раз в том, что нет проблем со здоровьем, лучше пройти обследование, которое займет не так много времени.
Что представляет собой такой орган как селезенка, вы сможете узнать, посмотрев видеоматериал:
Абсцесс селезенки – это ограниченное от окружающих тканей скопление гнойного экссудата в селезенке. Заболевание характеризуется нарастающей слабостью, лихорадкой, тошнотой и рвотой. Болевые ощущения локализуются в левом подреберье, иррадиируют в левую половину тела, усиливаются при дыхании. Диагностика включает осмотр хирурга, УЗИ или КТ селезенки, обзорную рентгенографию брюшной полости, исследование крови. Абсцесс относится к экстренной хирургической патологии и требует срочного оперативного вмешательства на фоне проведения дезинтоксикационной и антибактериальной терапии. Выполняют чрескожное дренирование гнойника или удаление селезенки вместе с очагом воспаления.
МКБ-10
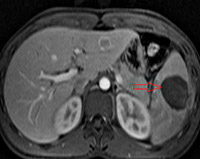
Общие сведения
Абсцесс селезенки представляет собой обособленную полость, заполненную гнойным содержимым. В абдоминальной хирургии в качестве самостоятельной патологии встречается в 0,5-1% случаев. Заболевание чаще возникает вторично при нагноении гематом и инфарктов селезенки, при метастазировании инфекции из других органов по кровеносному руслу. Одиночные абсцессы могут достигать гигантских размеров, содержать до 3-5 литров гноя. Множественные гнойники в селезенке имеют многокамерное строение, отличаются небольшими размерами, но имеют тенденцию к слиянию с образованием одной большой гнойной полости. Абсцессы могут располагаться в одном из полюсов селезенки или занимать всю площадь органа.

Причины
Среди возбудителей гнойного процесса при абсцессе селезенки преобладают сальмонеллы, стрептококки, стафилококки. Редко патогенная микрофлора представлена грамотрицательными бактериями и грибами. К основным причинам, приводящим к образованию гнойников, относят:
- Инфекционные заболевания. Генерализация инфекционного процесса при малярии, брюшном и возвратном тифе, скарлатине, дифтерии вызывает формирование гнойных очагов в органах и тканях, в т. ч. в селезенке.
- Травмы селезенки. Ушибы и ранения органа, протекающие без разрыва капсулы, сопровождаются скоплением крови под оболочкой. В этих случаях абсцесс возникает вследствие нагноения гематомы.
- Распространение гнойной инфекции из других очагов. Проникновение инфекции в селезенку гематогенным путем происходит при гнойно-воспалительных заболеваниях других органов и систем (септическом эндокардите, остеомиелите, сепсисе, пиелонефрите, цистите). При раке или язве желудка, левостороннем паранефрите, абсцессах брюшной полости имеет место контактный переход патогенной флоры на селезенку.
- Эхинококкоз селезенки. Абсцесс может образовываться за счет скопления личинок эхинококка в лиенальной ткани и нагноения паразитарной кисты селезенки.
- Инфаркт селезенки. В результате тромбоза, эмболии или длительного спазма селезеночных артерий возникает острая ишемия и некроз части или всего органа. Инфицирование пораженной области приводит к развитию абсцесса.
Формированию абсцесса способствуют болезни, сопровождающиеся снижением иммунитета (серповидно-клеточная анемия, хронический лимфолейкоз, лейкемия, ВИЧ-инфекция).
Патогенез
Занос микробных возбудителей в селезенку в большинстве случаев происходит по кровеносному руслу, реже - при непосредственном ранении органа или контактно (с соседних анатомических структур). Возбудители или гнойные эмболы оседают в синусоидных капиллярах, где размножаются, вызывая образование воспалительного инфильтрата с явлениями некроза.
Симптомы абсцесса селезенки
Клиническая картина вариабельна, зависит от масштаба поражения и локализации гнойного очага. Патологический процесс может иметь ярко выраженный характер и стремительное развитие. В этом случае течение заболевания характеризуется выраженной слабостью, повышением температуры тела (до 39-40° С), ознобом, головокружением. Возникают диспепсические явления (тошнота, рвота, диарея).
Болезненные ощущения разной интенсивности локализуются в области левого подреберья, часто иррадиируют в левую лопатку, руку, ключицу и усиливаются при дыхании. При больших размерах гнойника может наблюдаться выпячивание брюшной стенки слева, спленомегалия. Абсцедирование может протекать без специфических признаков и иметь стертую клиническую картину. Прорыв гнойника сопровождается перитонеальными симптомами (адинамией, холодным потом, акроцианозом, дефансом мышц брюшной стенки).
Осложнения
При соприкосновении абсцесса селезенки с петлями кишечника формируются свищи, которые вызывают кишечное кровотечение. Разрыв гнойника сопровождается попаданием гнойного содержимого в брюшную полость и развитием разлитого перитонита. Проникновение патогенных бактерий в кровяное русло вызывает сепсис. В редких случаях происходит вскрытие абсцесса в просвет бронхов, желудка, кишечника с последующим выходом гнойных масс наружу. При попадании гнойного содержимого в плевральную полость развивается эмпиема плевры.
Диагностика
В связи с вариабельностью клинической картины и частым отсутствием специфических симптомов диагностика абсцесса селезенки вызывает трудности. При подозрении на наличие патологии необходимо провести следующие обследования:
- Опрос, осмотр. Включает изучение анамнеза жизни и заболевания, физикальное исследование (пальпация, аускультация живота). При осмотре хирурга выявляется болезненность в подреберье слева, пальпируется увеличенная селезенка.
- Инструментальную диагностику. В первую очередь проводят УЗИ селезенки, в ходе которого абсцесс определяется как гипоэхогенная или анэхогенная округлая тень. На обзорной рентгенографии брюшной полости визуализируется затемнение под диафрагмой слева. Компьютерная томография (КТ селезенки) позволяет получить точную информацию о размерах, локализации гнойника, дополнительных образованиях и выпоте в брюшной или плевральной полости. Для выявления очага воспаления проводят радионуклидную сцинтиграфию (с цитратом 67Ga).
- Анализ крови (ОАК, биохимия). Неспецифические виды исследования, определяющие наличие воспалительного процесса в организме. При абсцессе в анализе крови отмечается лейкоцитоз со сдвигом лейкоцитарной формулы влево, анемия, гипопротеинемия.
Дифференциальную диагностику абсцесса проводят с острыми воспалительными заболеваниями соседних органов: левосторонним паранефритом, воспалением нисходящей ободочной и сигмовидной кишки (колитом, сигмоидитом), поддиафрагмальным абсцессом слева. Гематомы и инфаркты селезенки сопровождаются схожей симптоматикой. Прорыв гнойника дифференцируют с прободной язвой, панкреонекрозом и перитонитом другого генеза.
Лечение абсцесса селезенки
Лечение осуществляют специалисты в сфере абдоминальной хирургии. При подтверждении диагноза показано срочное вмешательство. Тактика оперативного лечения зависит от локализации и величины гнойного очага, наличия осложнений и общего состояния пациента. В настоящее время применяют следующие виды хирургической тактики:
- Чрескожное дренирование и санация гнойника. Под контролем УЗИ пункционной иглой удаляют гнойное содержимое и вводят в полость абсцесса лекарственные средства. Для определения патогенной микрофлоры проводят исследование полученного гноя. Манипуляцию выполняют при одиночных абсцессах до 4-5 см и противопоказаниях к проведению лапаротомии (тяжелое соматическое состояние пациента, заболевания свертывающей системы крови).
- Спленэктомияс ревизией брюшной полости. Оперативное удаление селезенки вместе с абсцессом осуществляется при больших одиночных или множественных гнойниках, неэффективности малоинвазивных методов лечения, развитии кровотечений и перитонита. В некоторых случаях проводят аутотрансплантацию с возвращением части органа в брюшную полость для сохранения иммунной функции.
Выбор оперативного подхода зависит от местоположения абсцесса селезенки. Локализация гнойника в верхней части органа предполагает трансторакальный доступ, в нижней части - чрезбрюшинный. Всем больным в послеоперационном периоде назначают антибактериальные и обезболивающие препараты. При прорыве гнойника дополнительно показана массивная противовоспалительная и дезинтоксикационная терапия. В период реабилитации (1-2 месяца) следует воздержаться от занятий спортом, тяжелой физической нагрузки, принятия горячих ванн.
Прогноз и профилактика
Прогноз при абсцессе селезенки зависит от размеров гнойника и наличия осложнений. При своевременно выполненной операции и грамотном послеоперационном уходе прогноз болезни удовлетворительный. Пациенты уже через 2 месяца могут переходить к привычному распорядку жизни. Прорыв гнойника, развитие перитонита и бактериемии приводят к резкому ухудшению состояния вплоть до комы. Несвоевременное лечение в 100% случаев приводит к летальному исходу.
Профилактика абсцесса селезенки направлена на своевременную диагностику заболеваний, служащих патогенетической и морфологической основой для формирования гнойника. Пациенты не должны игнорировать симптомы болезни, а при их возникновении своевременно обращаться к врачу.
2. Абдоминальная хирургия. Национальное руководство / под ред. Затевахина И.И., Кириенко А.И., Кубышкина В.А. - 2017
Инфаркт селезенки — это некроз органа вследствие тромбоза, эмболии или длительного спазма селезеночных сосудов. При небольших инфарктах симптомы болезни могут отсутствовать. При обширных повреждениях появляются боли и тяжесть в левом подреберье, тошнота, рвота, лихорадка, диарея или запор. Диагностика основывается на данных анамнеза заболевания, хирургического осмотра, УЗИ и МРТ селезенки. Дополнительно применяют пункцию и КТ органа. При малых повреждениях показан покой, холод на область подреберья слева. При множественных и генерализованных инфарктах выполняют удаление части или всего органа, назначают антибиотики, обезболивающие, противовоспалительные препараты.
МКБ-10
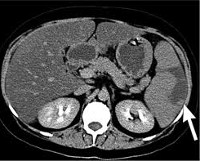
Общие сведения
Инфаркт селезенки — патологическое состояние, при котором развивается ишемия паренхимы и гибель участка или всей селезеночной ткани. Селезенка принимает участие в кроветворении, а ее поражение оказывает влияние на иммунные и обменные процессы в организме. Ишемические изменения и некроз паренхимы органа представляют интерес для врачей различных специальностей: абдоминальных хирургов, иммунологов, гематологов. Распространённость заболевания в мире составляет 3%. Инфаркт селезенки в равной степени поражает мужчин и женщин. Патология встречается преимущественно у лиц пожилого возраста (60-70 лет).

Причины
Болезнь развивается при полной или частичной окклюзии селезеночной артерии в результате спазма или закупорки ее основного ствола либо ветвей. К формированию данной патологии могут привести следующие состояния:
- Злокачественные гематологические заболевания. Лимфома, лейкоз, лимфогранулематоз могут провоцировать образование тромбов, эмболизацию магистральных сосудов и развитие инфаркта.
- Изменение свойств крови. Нарушение белкового обмена, продолжительный прием пероральных контрацептивов, лечение эритропоэтином, серповидно-клеточная и гемолитическая анемии, врожденные и приобретенные дефекты свертывающей системы крови изменяют состав и реологические свойства крови, способствуя тромбообразованию.
- Патология сердца. Болезни сердца (инфекционный эндокардит, пороки клапанного аппарата, инфаркт миокарда, нарушение сердечного ритма) влияют на скорость кровотока, приводя к его замедлению и образованию тромбов, которые с током крови попадают в артериальные сосуды селезенки.
- Системные и воспалительные заболевания сосудов. Васкулит, атеросклероз, эндартериит вызывают сужение просвета сосуда и его закупорку, могут способствовать образованию тромбов на поврежденном участке сосуда, их отрыву и эмболизации селезеночных сосудов.
- Травматические поражения. Открытое или закрытое повреждение органов брюшной полости, переломы ребер могут привести к эмболизации лиенальных сосудов различной этиологии (воздушная, жировая эмболии).
- Инфекции и паразитарные заболевания. Тяжелые состояния (сепсис, тиф, малярия) могут повлечь за собой развитие инфекционно-токсического шока, централизацию кровообращения, спазм сосудов селезенки и формирование инфаркта.
- Патология селезенки. Перекрут подвижной селезенки, кисты органа вызывают сдавление сосудов, нарушение питания и ишемию.
Патогенез
Селезенка локализуется в области левого подреберья кзади от желудка. В результате различных факторов (эмболия, тромбоз, спазм) возникает закупорка лиенальной артерии или ее ветвей, нарушается транспорт кислорода с кровью в клетки органа. Длительная ишемия приводит к гибели участка (при закупорке артериальных ветвей) или всей селезенки (при окклюзии основной артерии). Орган выглядит бледно-желтым с воспалительной инфильтрацией.
Инфаркт может возникать в результате разрыва одного из сосудов селезенки. При закупорке артерии кровь по коллатералям продолжает поступать в орган, возникает избыточное давление на стенки сосуда, нарушение целостности оболочек и кровотечение. Паренхиматозная селезеночная ткань красного цвета, пропитана кровью, имеет выраженные границы, инфильтраты и участки некроза. В результате инфаркта нарушается нормальное функционирование селезенки, угнетаются защитные, эндокринные функции, процессы лимфо-, эритро- и лейкопоэза.
Классификация
Инфаркт селезенки может быть мелкоочаговым и обширным (захватывает весь орган), одиночным и множественным, неинфицированным и септическим. В зависимости от причин возникновения патологии в хирургии выделяют:
- Ишемический (белый) инфаркт. Образуется в результате закупорки основной артерии селезенки или ее артериальных ветвей, кровоснабжающих паренхиму органа. При недостатке анастомозов и коллатералей лиенальное сосудистое русло запустевает. Происходит постепенная гибель паренхимы.
- Геморрагический инфаркт. Развивается вследствие венозного застоя, связанного с нарушением оттока крови по венам, а также переполнением мелких сосудов селезенки кровью, поступающей по коллатералям. Стенка сосуда не справляется с возникшим напряжением и разрывается, в паренхиме органа образуется гематома.
Симптомы инфаркта селезенки
Клиническая картина болезни обусловлена масштабом поражения органа. При одиночном инфаркте небольшого размера симптомы заболевания могут отсутствовать или проявляться легким недомоганием и слабостью. По мере увеличения размеров или количества некротизированных участков возникает тупая боль и чувство тяжести в подреберье слева. Появляются диспепсические расстройства: диарея, метеоризм, тошнота, рвота. Ухудшается общее состояние пациента, развивается одышка, тахикардия, повышается температура тела.
Массивный инфаркт сопровождается острой колющей или режущей болью в зоне левого подреберья, иррадиирущей в левую лопатку, поясничную область, грудную клетку и область эпигастрия. Уменьшается подвижность диафрагмы слева, возникают запоры, нарастают симптомы интоксикации. При осмотре селезенка увеличена в размерах и болезненна при пальпации.
Осложнения
При инфицировании некротизированной части органа образуется один или несколько абсцессов селезенки. Гнойники могут увеличиваться в размерах, прорываться в брюшную полость с возникновением жизнеугрожающих состояний: перитонита и сепсиса. Летальность при инфаркте селезенки составляет 1,8%. К осложнениям обширного геморрагического инфаркта относят кровотечения. Исходом заболевания может стать образование псевдокист больших размеров.
Диагностика
Диагностика инфаркта селезенки вызывает значительные трудности в связи с длительным отсутствием специфической симптоматики и стертой клинической картиной в начале болезни. Для подтверждения диагноза необходимо провести следующие диагностические мероприятия:
- Осмотр хирурга. После изучения анамнеза жизни и заболевания, физикального осмотра пациента специалист ставит предварительный диагноз и назначает дополнительные методы исследования.
- УЗИ селезенки. Распространённый и доступный метод выявления инфаркта. Позволяет оценить размеры, структуру селезенки, определить состояние капсулы и выявить дополнительные включения и образования. Дуплексное сканирование определяет кровоток в лиенальных сосудах и помогает выявить его нарушение.
- МРТ селезенки. Наиболее современный и эффективный метод диагностики. Оценивает состояние паренхимы и выявляет очаги некроза.
- КТ селезенки. Является дополнительным способом исследования, используется для уточнения природы лиенальных образований (абсцесс селезенки, киста, гематома).
- Пункция селезенки. Данный метод ввиду травматичности и инвазивности применяется редко. Специалист в стерильных условиях проводит забор материала для лабораторного исследования.
Лабораторная диагностика малоинформативна на начальной стадии болезни. При присоединении инфекции или массивных очагах некроза в ОАК наблюдается лейкоцитоз, повышение СОЭ, анемия, угнетение ростков кроветворения. Дифференциальная диагностика инфаркта проводится с другими острыми заболеваниями селезенки: абсцессом, кистой. Инструментальные исследования инфаркта позволяют оценить состояние органа и поставить правильный диагноз. Если возникновению симптомов болезни предшествовала травма, инфаркт дифференцируют с подкапсульным разрывом органа.
Лечение инфаркта селезенки
При подтверждении диагноза требуется срочная госпитализация в отделение абдоминальной хирургии. Тактика лечения зависит от размеров некротизированных очагов и общего состояния пациента. Вначале необходимо устранить причину, вызвавшую появление инфаркта, после чего приступают к непосредственному лечению патологии. При небольших некрозах показан строгий постельный режим, холод на область левого подреберья, применение антикоагулянтных и обезболивающих (при необходимости) препаратов.
При генерализованной форме инфаркта осуществляют хирургическое вмешательство. Операция может проводиться открытым доступом или лапароскопическим методом. Производится удаление части пораженного органа (резекция селезенки) или его целиком (спленэктомия). Лапароскопическая операция является наиболее современным и малотравматичным способом, при котором значительно сокращается реабилитационный период.
После вмешательства пациентам проводят антибактериальную, дезинтоксикационную, обезболивающую, антикоагулянтную терапию. В некоторых случаях применяют иммуностимулирующие препараты. В период реабилитации рекомендовано придерживаться специальной щадящей диеты, проводить физиотерапию. После открытой операции несколько недель показано ношение бандажа.
Прогноз и профилактика
Прогноз болезни зависит от объема поражения, грамотной диагностики и лечения. При небольших размерах инфаркта селезенки, своевременном распознавании болезни и проведении лечебных мероприятий прогноз благоприятный. На месте некроза образуется рубцовая ткань. Массивный инфаркт, осложненный образованием кисты и абсцесса, может привести к распространению инфекции и развитию сепсиса. Профилактика инфаркта направлена на рациональное лечение хронических заболеваний, способных спровоцировать развитие ишемии и некроза, прохождение периодических осмотров необходимых специалистов. При первых симптомах заболевания необходимо обратиться к хирургу.
Читайте также:

