Инфекционная анемия в почках
Обновлено: 22.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Пиелонефрит: причины появления, симптомы, диагностика и способы лечения.
Определение
Пиелонефрит — неспецифический инфекционно-воспалительный процесс, характеризующийся одновременным или последовательным поражением чашечно-лоханочной системы и паренхимы (основной ткани) почки. Пиелонефрит бывает как односторонним (поражена одна почка) и двусторонним (поражены обе почки).
Причины появления пиелонефрита
Почки имеют два типа тканей: гломерулярную и тубуло-интерстициальную. Первая осуществляет фильтрацию крови и образование мочи, вторая – ее сбор и отток из почек в мочеточники и мочевой пузырь. Пиелонефритом называют воспаление тубуло-интерстициальной ткани, отвечающей за сбор и вывод мочи в мочеточники. Основной причиной возникновения неосложненного заболевания являются бактерии, такие как кишечные палочки, стрептококки, стафилококки, протей и другие. Осложненный пиелонефрит вызывается теми же микроорганизмами, а также синегнойной палочкой и грибами.
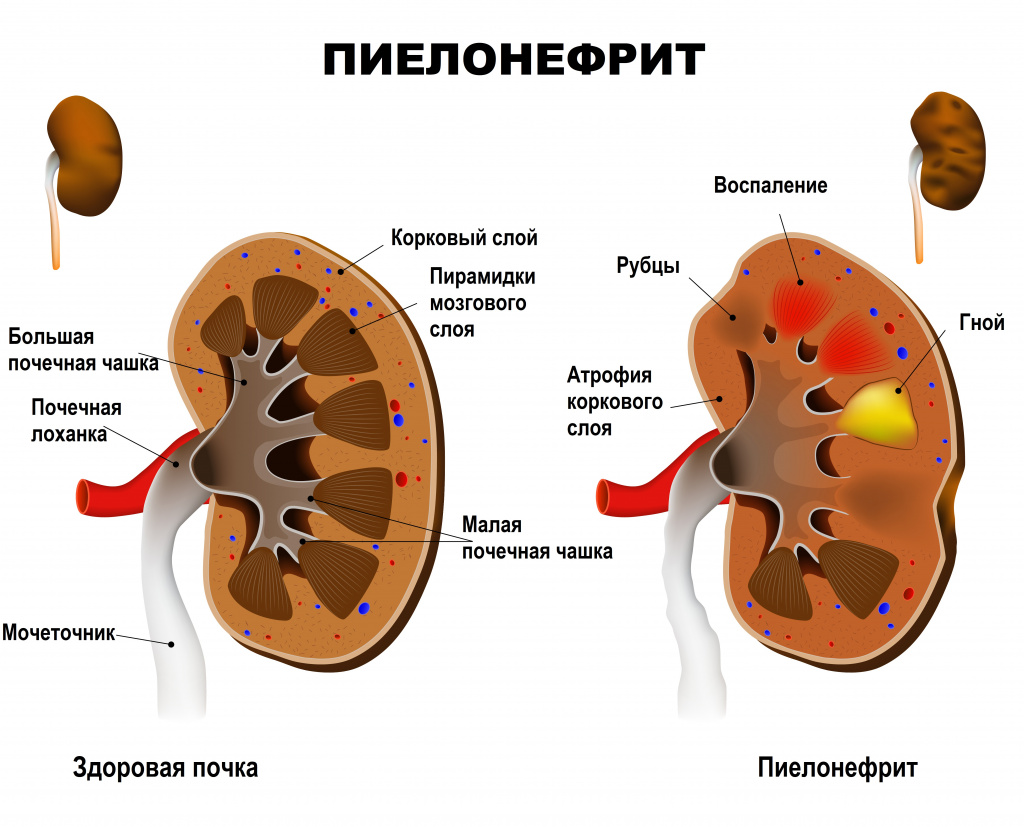
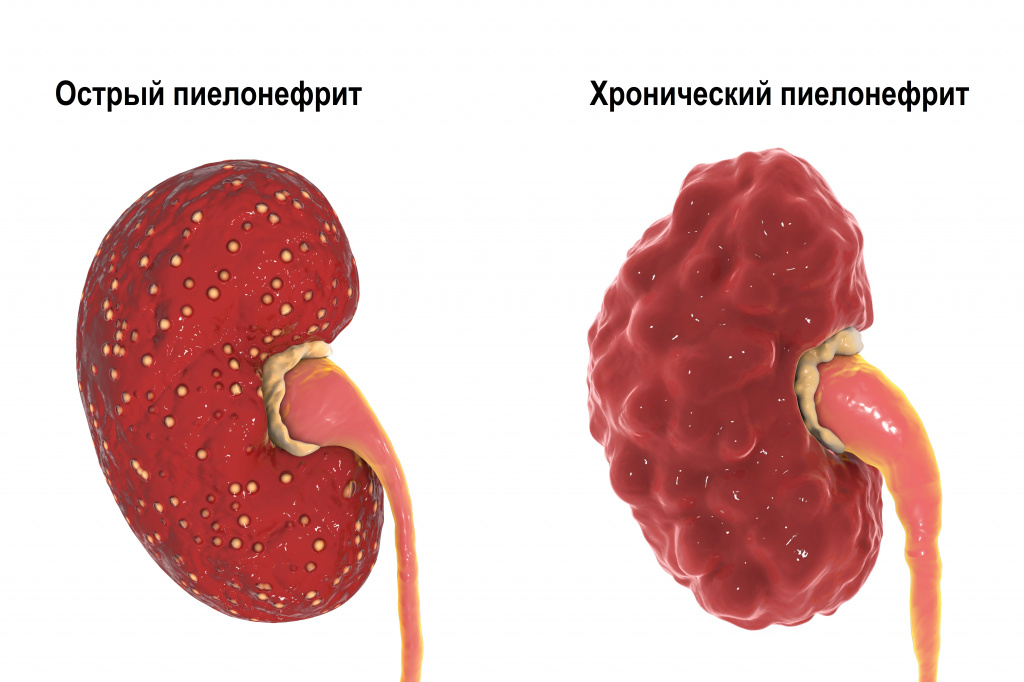
Заболевание может протекать в острой или хронической форме с периодическими обострениями.
Выделяют первичный пиелонефрит, связанный с проникновением и размножением микроорганизмов, и вторичный, вызванный нарушением оттока мочи.
Первичный острый пиелонефрит может манифестировать у практически здоровых людей после переохлаждения или стрессовых ситуаций. Острый обструктивный пиелонефрит обычно обусловлен нарушением оттока мочи, а острый необструктивный – восходящей инфекцией мочевых путей. Хронический пиелонефрит может быть исходом острого пиелонефрита, однако чаще возникает как относительно спокойно протекающий процесс.
Каждое очередное обострение пиелонефрита сопровождается вовлечением в воспалительный очаговый процесс все новых участков функционирующей почечной паренхимы. В результате вторичного воспаления поверхность почки становится неровной, формируются крупные глубокие сегментарные рубцы, расширяется мочеточник. Чаще процесс локализуется в верхнем сегменте почки.
Болезнь распространена среди всех возрастных групп, встречается как у взрослых, так и у детей. Хронический пиелонефрит является самой распространенной патологией почек, заболеваемость составляет 18 случаев на 1000 человек, острый пиелонефрит — 1 случай на 1000 человек. Чаще заболевание диагностируется у женщин, что обусловлено анатомическим строением уретры – она шире и короче, чем у мужчин.
Женщины, в основном, заболевают до 40 лет, а у мужчин пиелонефрит развивается, как правило, в пожилом возрасте при нарушении уродинамики.
К развитию пиелонефрита предрасполагают следующие факторы:
- некоторые хронические соматические патологии (сахарный диабет, подагра, гиперкортицизм, атеросклероз, воспалительные заболевания органов малого таза и др.);
- бессимптомная бактериурия;
- снижение иммунного статуса организма;
- нарушения работы кишечника;
- аномалии почек и мочевыводящих путей;
- опущение почки (нефроптоз);
- мочекаменная болезнь;
- опухоли предстательной железы, сжимающие уретру;
- гормональный дисбаланс, прием глюкокортикоидов и гормональных контрацептивов;
- беременность, когда увеличенная матка давит на мочеточники, а повышение прогестерона снижает их сократительную способность.
- серозное воспаление;
- гнойное воспаление;
- апостематозный пиелонефрит;
- карбункул почки;
- абсцесс почки.
- активное воспаление;
- латентное воспаление;
- ремиссия или клиническое выздоровление.
В общем анализе мочи возрастает уровень лейкоцитов, что является первым признаком начала острого воспалительного процесса. В анализе крови регистрируются факторы воспаления.
Развернутая клиническая картина острого пиелонефрита:
- повышение температуры тела >38°C (иногда с ознобом);
- болезненность при пальпации в области почки с пораженной стороны (положительный симптом острого пиелонефрита);
- положительный симптом Пастернацкого с пораженной стороны (появление болевых ощущений при легком постукивании в поясничной области).
При хроническом пиелонефрите наблюдается сочетание следующих симптомов, выраженность которых зависит от степени тяжести заболевания:
- Болевой синдром в поясничной области выражен слабо и характерен для фазы активного воспаления. Боль может отдавать в паховую область и на переднюю поверхность бедра. Обычно при первичном пиелонефрите болевой синдром наблюдается с обеих сторон, при вторичном – с одной. Боль не зависит от положения тела. Часто аналогом боли может быть чувство зябкости в поясничной области.
- Интоксикация проявляется анемией, утомляемостью, общей слабостью, снижением работоспособности и познабливанием при сохранении нормальной температуры тела. В вечернее время может быть лихорадка.
- Возникает отечность лица в утренние часы.
- Артериальная гипертензия развивается в среднем у 50-75% больных, чаще отмечается в период обострений.
- Характерны учащенное мочеиспускание и никтурия (выделения большей части суточного объема мочи в ночное время).
- Изменения в общем анализе мочи носят непостоянный характер, выражаются в низком удельном весе мочи при отсутствии обострения, бактериурии и лейкоцитурии в период обострения заболевания.
При обследовании больного хроническим пиелонефритом обращают внимание на болезненность при пальпации в области почки, положительный симптом Пастернацкого с пораженной стороны, наличие полиурии.
Диагностика пиелонефрита
В качестве скринингового теста используют общий анализ мочи и УЗИ органов мочевыделительной системы.
Анемия является одним из серьезных осложнений хронической почечной недостаточности (ХПН), влияющих на качество жизни и общую выживаемость больных. Анемия — нормоцитарная нормохромная, при развитии недостаточности железа — гипохромная, появляется у больн
Анемия является одним из серьезных осложнений хронической почечной недостаточности (ХПН), влияющих на качество жизни и общую выживаемость больных.
Анемия — нормоцитарная нормохромная, при развитии недостаточности железа — гипохромная, появляется у больных с заболеванием почек при уменьшении скорости клубочковой фильтрации (СКФ) ниже 50 мл/мин/1,73 м 2 [1]. Однако у 25% больных снижение концентрации гемоглобина < 12 г/дл отмечается уже при скорости клубочковой фильтрации >50 мл/мин/1,73 м 2 . Анемия усиливается при прогрессировании ХПН, так как сморщивание почек ведет к падению синтеза гормона роста эритроцитов — эритропоэтина в перитубулярных клетках проксимальной части нефрона. Снижение продукции эритропоэтина — наиболее важная причина анемии у больных с хроническими заболеваниями почек; другие факторы (укорочение жизни эритроцитов, тромбоцитарная дисфункция, обусловливающая кровоточивость, действие уремических токсинов на эритроциты, снижение уровня железа из-за неадекватного всасывания в кишечнике и гемодиализных кровопотерь, удаление при гемодиализе фолиевой кислоты, индуцированный паратгормоном остеофиброз) имеют дополнительное значение [2]. При развитии почечной недостаточности нарушается свойственная здоровым людям обратная линейная зависимость между уровнем плазменного эритропоэтина и концентрацией гемоглобина. В результате синтез эритропоэтина не увеличивается пропорционально тяжести анемии, развивается неэффективный эритропоэз, сопровождающийся внутрикостномозговым гемолизом, сокращением средней продолжительности жизни эритроцитов [3]. Указанная эритропоэтиндефицитная анемия сохраняется у больных с ХПН на программном гемодиализе и постоянном амбулаторном перитонеальном диализе (ПАПД) и исчезает после аллотрансплантации почки.
Для диагностики почечной анемии редко требуется измерение уровня эритропоэтина в сыворотке крови, поскольку имеется прямая корреляция между выраженностью анемии и степенью снижения почечной функции [3].
Выраженность и длительность почечной анемии при ХПН во многом определяют тяжесть астенического синдрома у больных, степень переносимости ими физической нагрузки, снижение эффективности умственной деятельности, чувствительность к инфекциям и увеличивают опасность развития постгемотрансфузионного гемохроматоза. В консервативной стадии ХПН лишь менее 25% больных получают антианемическую терапию [1, 4], при этом лечение, как правило, начинают поздно — при среднем уровне гемоглобина (Нb) 9 г/дл [4]. Между тем в настоящее время установлено, что частота обнаружения, например, эксцентрической формы гипертрофии левого желудочка (ГЛЖ) прямо пропорциональна тяжести эритропоэтиндефицитной анемии (табл.) [2].
При далеко зашедшей ГЛЖ смертность больных с ХПН увеличивается в 4 раза, риск развития острого инфаркта миокарда — в 3–6 раз, острой левожелудочковой недостаточности и тяжелых нарушений ритма — в 4 раза [5]. Уменьшение уровня Нb на 1 г/дл повышает летальность от сердечно-сосудистых и инфекционных осложнений ХПН почти на 20% и существенно снижает качество жизни больных [6, 7].
Принципиально новые возможности в лечении почечной анемии появились, когда в 1985 г. было проведено успешное клиническое испытание препарата рекомбинантного человеческого эритропоэтина, полученного методом генной инженерии. При этом фармакологическая коррекция дефицита эритропоэтина при ХПН — заместительная гормональная терапия — обеспечивала адекватную стимуляцию костного мозга и прекращала неэффективный эритропоэз. Был обнаружен разносторонний стимулирующий эффект препарата эритропоэтина на пролиферацию эритроидных клеток, их созревание, скорость синтеза глобина, порфиринов, а также на утилизацию железа, скорость выхода ретикулоцитов из костного мозга в кровь и превращение их в зрелые эритроциты.
Современные препараты эритропоэтина — это высокоочищенные гликопротеиды, состоящие из полипептидных цепей и карбогидратной части (альфа или бета), на концах которой расположены сиаловые группы, предотвращающие инактивацию гормона. В соответствии с классификацией выделяют: эпоэтины альфа (эпрекс, эпокрин), эпоэтины бета (рекормон). Они сопоставимы по антианемическому эффекту, дозам, частоте побочных эффектов и фармакодинамике. Препараты рекомбинантного человеческого эпоэтина применяются внутривенно или подкожно. Однако способы введения эпоэтинов отличаются. Только препарат эпоэтин бета (рекормон) разрешен для подкожного введения. Подкожный способ введения эпоэтина является более безопасным и экономичным: коррекция анемии достигается в те же сроки, что и при внутривенном способе, но за счет применения меньших (в 1,5–2 раза) кумулятивных и поддерживающих доз [1, 7]. При внутривенном способе концентрация эпоэтина в крови достигается быстрее, но и период полувыведения в 2–3 раза короче.
В последнее время апробирован одноразовый способ введения подкожно суммарной недельной дозы эпоэтина бета и получен сравнимый с обычным режимом введения (2–3 раза в нед) эффект, что значительно облегчает практическое применение препарата. При этом частота и характер побочных эффектов не отличаются от тех, которые возникают при стандартном режиме введения эпоэтина бета [5, 7].
Клинические эффекты препаратов эпоэтина
Антианемический эффект эпоэтина заключается в быстрой нормализации числа эритроцитов, Нb и показателя гематокрита (Ht) крови. Ранними признаками эффективности лечения являются 2–3-кратное увеличение ретикулоцитов крови и быстрое снижение уровня сывороточного ферритина, отражающее мобилизацию запасов железа организма больного. За счет ликвидации зависимости больных ХПН от гемотрансфузий и активного потребления эндогенного железа для синтеза эритроцитов устраняется перегрузка железом — постгемотрансфузионный гемохроматоз. Лечение эпоэтином уменьшает повышенную кровоточивость при уремическом геморрагическом синдроме, восстанавливая адгезивные свойства тромбоцитов [8].
Кардиопротективный эффект развивается через 3–6 мес лечения. Коррекция анемии эпоэтином через воздействие на гиперкинетический тип кардиогемодинамики и гипоксическую вазодилатацию уменьшает преднагрузку и ведет к обратному развитию ГЛЖ в консервативной стадии ХПН и у части больных на диализном этапе. Кроме того, коррекция анемии снижает риск смерти от ишемической болезни сердца (ИБС), что объясняется уменьшением ишемии миокарда, активацией миокардиального неоангиогенеза, стабилизацией центральной гемодинамики и сердечного ритма [1, 6, 9]. Однако у части больных на гемодиализе наблюдается недостаточный кардиопротективный эффект эпоэтина, что объясняют поздним назначением эпоэтина и неполной коррекцией анемии [9].
Кроме того, при длительном применении эпоэтина отмечается снижение заболеваемости инфекциями. Ликвидация зависимости больных ХПН от гемотрансфузий оказывает существенное влияние на распространенность диализных гепатитов В и С. Повышение резистентности к инфекциям связано также с уменьшением тканевой гипоксии и снижением частоты вторичного гемохроматоза. Вакцинация, антибактериальная и противовирусная терапия более эффективны у больных с ХПН, систематически получающих эпоэтин [5, 7].
Показания и противопоказания к лечению эпоэтином
Поскольку по мере удлинения срока персистирования анемии у больных с ХПН увеличивается риск кардиальной смертности, целесообразно начинать лечение эпоэтином при первых проявлениях анемии [1, 9]. Рекомендуется добиваться ранней, полной коррекции Нb с целью кардиопротекции — профилактики развития эксцентрической ГЛЖ [1, 7].
Показанием к назначению эпоэтина является впервые выявленное снижение Нb (ё 12 г/дл), развивающееся при ХПН задолго до наступления ее терминальной стадии [1, 7, 9].
Для диагностики и дальнейшего контроля анемии у больных с ХПН должны определяться уровень гемоглобина (для оценки степени анемии), индексы красной крови: средний объем эритроцитов (MCV), средняя концентрация Hb в эритроцитах (MCH) (для определения типа анемии — нормохромная нормоцитарная или гипохромная микроцитарная), подсчет ретикулоцитарного числа (для оценки эпоэтической активности). Для определения тканевых запасов железа измеряют уровень ферритина радиоиммунным методом. О функциональной недостаточности железа для эпоэза судят также на основании процента гипохромных эритроцитов, измеряемого методом проточной цитометрии, насыщения сывороточного трансферрина (TSAT). У больных с ХПН целесообразно исследовать С-реактивный белок крови (СРБ) как острофазовый протеин. При обнаружении повышения СРБ (>50 мг/мл) показано обследование больного ХПН с целью диагностики сопутствующего или сохраняющегося воспалительного процесса (острая инфекция, активность системного заболевания) и последующего антибактериального и/или противовоспалительного лечения перед началом терапии эпоэтином [1, 10].
Дефицит железа должен быть устранен до назначения эпоэтина [10, 11]. При выявлении гипоферритинемии ( < 100 мкг/л), уменьшения МСV, МСН, снижения TSAT (< 20%), увеличения гипохромных эритроцитов (>10%): на додиализной стадии ХПН на 2–3 нед назначают препараты трехосновного железа (мальтофер или феррум лек) внутрь (200 мг/сут). При отсутствии эффекта препараты железа вводят внутривенно. Для внутривенного введения используют венофер (трехосновное железо) 100–200 мг/нед или феррлецит (двухосновное железо) 62,5–125 мг/нед. У больных на гемодиализе предпочтительно внутривенное введение препаратов железа во время очередной процедуры диализа.
В додиализную стадию ХПН эпоэтин вводят больным подкожно в дозе 90–120 ЕД/кг/нед. При этом необходимо постепенное (за 4 мес) достижение целевого Нb (13,5–14 г/дл), соответствующего полной коррекции анемии. Баланс железа можно поддерживать с помощью перорального приема препаратов железа (мальтофер или феррум лек), назначаемого 1 раз в день за 2 ч до еды. При этом доза элементарного железа должна быть не менее 200 мг/сут. Несмотря на то, что препараты трехвалентного железа (мальтофер и феррум лек) всасываются менее активно, чем препараты двухвалентного железа (например, фенюльс или сорбифер дурулес и др.) они меньше повреждают слизистую. Препараты железа не следует принимать вместе с продуктами и лекарствами, резко подавляющими его всасывание или вызывающими раздражение слизистой оболочки (антибиотики). В процессе лечения необходим поcтоянный контроль за остаточной функцией почек (динамикой СКФ и креатинина крови), артериальной гипертензией (включая суточное мониторирование), гидратацией (ОЦК), кардиогемодинамикой. Поэтому особенно важное значение имеет комбинация эпоэтина с антигипертензивной терапией, а также с соблюдением малобелковой диеты (0,8–0,6 г белка на 1 кг массы тела) и ограничением натрия [1, 7].
Лечение эпоэтином начинают после нормализации уровня ферритина и увеличения TSAT. При исходно нормальных показателях обмена железа или отсутствии признаков перегрузки железом (повышение уровня ферритина более 800 мкг/л, а TSAT — более 50%, снижение гипохромных эритроцитов < 2,5%) лечение эпоэтином начинают, не назначая препараты железа [12].
Целевой гемоглобин, тактика и этапы лечения эпоэтином
Выбор дозы, способа и кратности введения эпоэтина и препаратов железа
В додиализной стадии ХПН эпоэтин рекомендуется вводить больным подкожно в дозе 90–120 ЕД/кг/нед (только эпоэтин бета — рекормон разрешен для подкожного введения). При этом необходимо добиваться постепенного (за 4 мес) достижения целевого Нb (12,5–13 г/дл), соответствующего полной коррекции анемии. Баланс железа можно поддерживать с помощью перорального приема препаратов железа (мальтофера), назначаемого 1 раз в день за 2 ч до еды. При этом доза элементарного железа должна быть не менее 200 мг/сут. В процессе лечения необходим постоянный контроль за остаточной функцией почек (динамикой СКФ и креатинина крови), артериальной гипертензией (включая суточное мониторирование артериального давления), гидратацией (ОЦК), кардиогемодинамикой. Поэтому особенно важное значение имеют комбинация эпоэтина с антигипертензивной терапией, а также соблюдение малобелковой диеты (0,6 г белка на 1 кг массы тела) и ограничение натрия [1, 7].
У больных на гемодиализе эпоэтин применяют в дозе 40–50 ЕД/кг 3 раза в неделю (120-150 ЕД/кг/нед). В отсутствие диабета, гипертензии и сердечно-сосудистых осложнений при надежном cоcудиcтом доступе рекомендуется достижение целевого уровня Нb — 11,5–12 г/дл (Ht 33–35%).
Однако в последнее время, в связи с разной индивидуальной чувствительностью к эпоэтину, рекомендуют начинать лечение с малых доз препарата 20 ЕД/кг в режиме ежедневного введения подкожно до достижения максимального эффекта и затем переходить на индивидуально подобранные поддерживающие дозы и кратность введения [1].
К частичной коррекции анемии — целевому Нb 11,5–12 г/дл (Ht 33–35%) — следует стремиться при гемодиализе у больных c нестандартной артериовенозной фиcтулой или синтетическим протезом, трудноконтролируемой гипертензией, выраженной ГЛЖ, тяжелым коронарным или церебральным атеросклерозом, а также у больных диабетической нефропатией. Препараты железа (венофер, феррлецит) вводят внутривенно, медленно, в течение двух последних часов сеанса гемодиализа. При выраженной гипоферритинемии (< 100 мкг/л) в первые 6–10 нед лечения эпоэтином сахарат железа вводят внутривенно в суммарной дозе 200 мг/нед, а глюконат железа (феррлецит) — 125 мг/нед. После достижения целевого Нb дозу препаратов железа уменьшают соответственно до 100 мг/нед и 62,5 мг/нед [7, 9].
У больных на ПАПД выбор целевого Нb также определяется индивидуальными особенностями больного c ХПН. Предпочтительнее подкожное введение эпоэтина бета (рекормона) для сохранения возможности формирования фистулы в дальнейшем при переводе на лечение гемодиализом. Однако подкожно эпоэтин обычно применяют в дозах в 2 раза меньших, чем у больных на гемодиализе, и вводят его 1 раз в неделю. Разработаны картриджи, содержащие 10 000 и 20 000 МЕ рекормона, и щприц-ручки (Rесо-реn) для дозированного подкожного введения эпоэтина бета самими больными. Внутривенный способ введения эпоэтина применяют при гемодиализе у детей, а также при болезненности подкожных инъекций. У больных на ПАПД с содержанием ферритина менее 100 мкг/л в первые полгода лечения эпоэтином венофер вводят внутривенно по 400–800 мг/мес. Указанную дозу препарата вводят медленно (в течение 3–4 ч) [7].
Причины снижения ответа на препараты эпоэтина
Побочные эффекты эпоэтина
Среди побочных эффектов лечения эпоэтином: артериальная гипертензия, дефицит железа, гриппоподобный (flu-like) синдром, повышение вязкости крови, болезненность подкожных инъекций, гиперкалиемия, гиперфосфатемия [1, 7]. Артериальная гипертензия является самым частым дозозависимым осложнением. К факторам риска развития эпоэтинассоциированной гипертензии относятся: наличие артериальной гипертензии в анамнезе, начало лечения с высоких доз эпоэтина, внутривенный способ введения, быстрая коррекция анемии (ежемесячный прирост Нb >2 г/дл, Нt > 2%) [7]. Гипертензия приcоединяется в первые недели лечения эпоэтином, может сопровождаться острой энцефалопатией с гипервискозным синдромом, негативно влиять на остаточную функцию почек. Для профилактики усугубления артериальной гипертензии у больных с ХПН следует начинать лечение с низких доз эпоэтина, вводить его подкожно, мониторировать артериальное давление и не допускать высокого прироста Нb, контролируя дозу эпоэтина. При наличии факторов риска систолической артериальной гипертензии дозу эпоэтина следует повышать не чаще 1 раза в месяц и не более чем на 20 ЕД/кг массы тела, чтобы ежемесячный прирост Hb был ниже 1 г/дл (соответственно прирост Ht не более 0,5%). Для коррекции эпоэтинассоциированной гипертензии в первую очередь нужно интенсифицировать режим гемодиализа. Если этого недостаточно, присоединяют антигипертензивные препараты (антагонисты кальция) и антиагреганты (дипиридамол). В случае если антигипертензивная терапия не позволяет полностью контролировать дозозависимую гипертонию, доза эпоэтина должна быть снижена еще в фазе коррекции уровня Hb. При развитии острой энцефалопатии необходима временная отмена эпоэтина [1, 7].
Таким образом, препараты эпоэтина как средство патогенетической заместительной терапии существенно увеличивают выживаемость и повышают качество жизни больных с ХПН. Безопасность и эффективность лечения эпоэтином определяются правильностью выбора дозы препарата, целевого Hb (Ht), адекватностью контроля за гипертензией, скоростью прироста Hb (Ht) и содержанием железа в организме больного.
Литература
- Revised European Best Practice Guidelines for the Management of anemia in Patients with Chronic Renal Failure. Nephrol. Dial. Transplant. 2004; 19; 2: 2-45.
- Hsu C. Y., McCulloch C. E., Curhan G. C. et al. Epidemiology of anemia associated with chronic renal insufficiency among adults in the United States: results from the Third National Health and Nutrition Examination Survey. J. Am. Soc. Nephrol. 2002; 13: 504–510.
- Horl W. H., Macdougall I. C., Rossert J. et al. Predialysis survey on anemia management: patient referral. Am. J. Kidney Dis. 2003; 41: 49–61.
- Cody J., Daly C., Campbell M. et al. Recombinant human erythropoieetin for chronic renal failure anemia in pre-dialysis patients (Cochrane Review). In: The Cochrane Library. Issue 3, 2003. Update Software, Oxford.
- Hue J. L., St Peter W. R., Ebben J. P. et al. Anemia treatment in the pre-ESRD period and associated mortality in elderly patients. Am. J. Kidney Dis. 2002; 40: 1153–1161.
- Волгина Г. В., Перепеченных Ю. В., Бикбов Б. Т. и др. Факторы риска кардиоваскулярных заболеваний у больных с хронической почечной недостаточностью// Нефрология и диализ. 2000; 2, 4: 252–259.
- NKF-K/DOQI Clinical Practice Guidelines for Anemia of Chronic Kidney Disease: update 2000. Am. J. Kidney Dis. 2001; 37; 1: 182–238.
- Weiss G., Goodnough L. T. Anemia of Chronic Disease. N. Engl. J. Med. 2005; 352: 1011–23.
- Милованова Л. Ю., Николаев А. Ю., Козлова Т. А. и др. Прогностическое значение ранней коррекции анемии у больных хронической почечной недостаточностью// Нефрология и диализ. 2004; 1: 54–57.
- Ермоленко В. М., Филатова Н. Н. Физиология метаболизма железа// Анемия. 2004. 1. 3–10.
- Drueke T., Witko-Sarsat V., Massy Z. et al. Iron therapy, advanced oxidation protein products, and carotid artery intima-media thickness in end-stage renal disease. Circulation. 2002; 106: 2212–2217.
- Cavill I. Iron status as measured by serum ferritin: the marker and its limitations. Am. J. Kidney Dis. 1999; 34: 12–17.
- Roth D. Smith R., Schulman G. et al. Effect of rhEPO on renal funtion in predislysis patients. Am. J. Kidney Dis. 1994; 24: 777–784.
Ю. С. Милованов, кандидат медицинских наук, доцент
Л. В. Козловская, доктор медицинских наук, профессор
А. Ю. Николаев, доктор медицинских наук, профессор
В. В. Фомин, кандидат медицинских наук
Л. Ю. Милованова
ММА им. И. М. Сеченова, Москва

Почечная анемия (ренальная, нефрогенная, ЭПО-дефицитная анемия) – снижение уровня гемоглобина и эритроцитов в крови, возникающее на фоне заболевания почек.
Причины развития почечной анемии
Основной фактор, который влияет на развитие почечной анемии – эритропоэтин, вернее, его недостаток. Это пептидный гормон. У взрослых людей он вырабатывается преимущественно в почках. Влияя на костный мозг, эритропоэтин отвечает за синтез и созревание эритроцитов.
При заболеваниях почек страдает клубочковая фильтрация. Ее скорость падает. При достижении показателей ниже 30 мл/мин, продукция эритропоэтина сокращается, а вместе с ним соответственно снижается и выработка красных кровяных телец.
Усугубляют ситуацию продукты обмена, которые плохо выводятся из организма с мочой, поскольку страдает клубочковая фильтрация. В результате развивается ацидоз, который снижает срок жизни эритроцитов, разрушая их.
Симптомы заболевания
Клинические признаки анемии проявляются постепенно. Сначала возникают слабость, сонливость. Пациент жалуется на постоянный упадок сил, головную боль, головокружение и одышку, возникающую при малейшей физической нагрузке. Позже появляются боли в области сердца, напоминающие стенокардию, и снижение артериального давления.
Методы диагностики

Диагноз ставят на основании многих лабораторных показателей, которые получают при проведении ряда анализов. В частности, врача интересуют следующие данные:
- Уровень гемоглобина. О начальной стадии анемии свидетельствуют показатели у мужчин – ниже 130 г/л, у женщин – ниже 120 г/л.
- Эритроцитарные индексы. Исследование направлено на определение размера эритроцитов и содержание в них гемоглобина. Также позволяет дифференцировать тип анемии.
- Количество ретикулоцитов. С их помощью можно оценить активность эритропоэза.
- Уровень ферритина. Характеризуют запасы железа в организме.
- Процент насыщения тренсферина железом. Показывает степень участия железа в процессе образования гемоглобина.
- Содержание фолиевой кислоты и витамина В12 в крови. Цианокобаламин играет важную роль в формировании клеток крови.
Помимо лабораторных методов диагностики, врач проводит обследование пациента, направленное на исключение скрытого кровотечения.
Лечение почечной анемии
На начальных стадиях почечной недостаточности больному назначают препараты железа и фолиевой кислоты в таблетках, а на терминальных – их парентеральное введение.
Хороший результат дает подкожное введение препаратов рекомбинантного эритропоэтина. Успешность лечения контролируют раз в две недели с помощью клинического анализа крови, причем особое внимание обращают на уровень гемоглобина и гематокрит. Однако следует помнить, что стремительно повышающийся уровень гемоглобина способен вызвать артериальную гипертензию, а на ее фоне резко возрастает риск тромбоза сосудов.
Параллельно с устранением нефрогенной анемии специалисты занимаются лечением основного заболевания, на фоне которого она возникла.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Анемии: причины появления, симптомы, диагностика и способы лечения.
Определение
Анемия – это уменьшение содержания гемоглобина и/или снижение количества эритроцитов в единице объема крови, приводящее к снижению снабжения тканей кислородом.
Анемия встречается при ряде заболеваний (язвы и полипы желудочно-кишечного тракта, хроническая болезнь почек, онкологические, инфекционные заболевания, глистные инвазии и др). Чем ниже уровень гемоглобина, тем тяжелее протекает анемия.
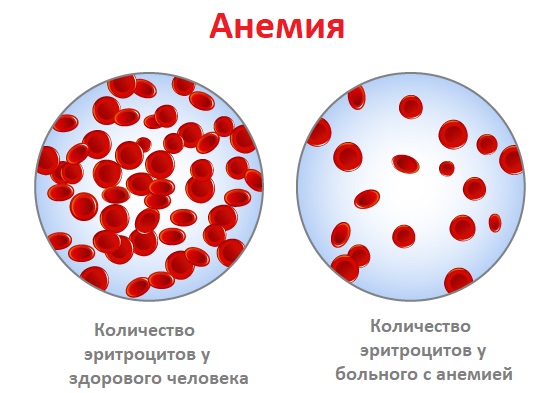
Причины появления анемии
Анемия может возникнуть в результате нарушения образования эритроцитов, повышенного их разрушения или потери эритроцитов с кровью.
Статистика утверждает, что самой распространенной является анемия, возникшая после кровопотери (острой или хронической). Острой считается кровопотеря с объемом крови более 500-700 мл (у взрослых), которая происходит в течение короткого промежутка времени. Потеря крови может быть видимой (кровотечение из ран, кровавая рвота, маточное, носовое кровотечения) и первоначально скрытой (кровотечения в кишечник, в полость живота и/или плевры, большие гематомы).
Хронические кровопотери развиваются в результате незначительных, но длительных потерь крови (обильные и длительные менструации, язва желудка, рак, геморрой, проведение процедур гемодиализа и др.). С течением времени незначительные кровопотери приводят к истощению запасов железа в организме, когда количество теряемого организмом железа превышает его поступление с пищей. В результате дефицита железа нарушается синтез гемоглобина.
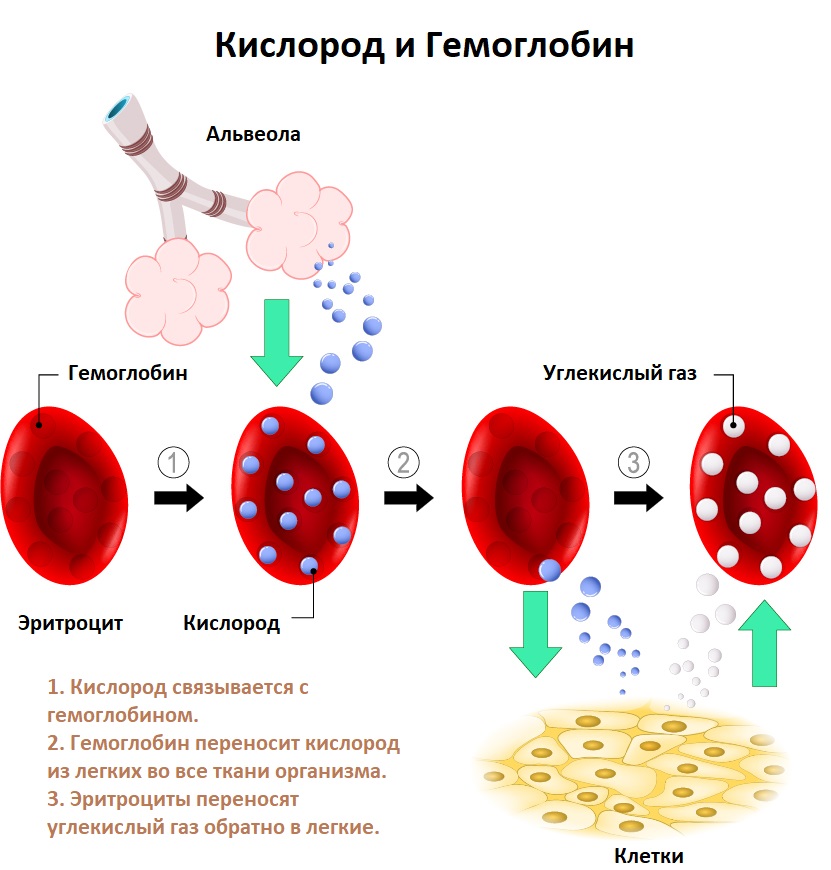
Дефицит железа может возникнуть из-за снижения всасывания железа в результате различных заболеваний двенадцатиперстной кишки и начальных отделов тонкой кишки (энтеритов, опухолей, состояний после оперативных вмешательств на данном участке кишечника). Состояния, приводящие к снижению уровня белков крови, являющихся переносчиками железа (нефротический синдром, нарушение белково-синтетической функции печени, синдром нарушенного всасывания, алиментарная недостаточность), также могут привести к его снижению и, как следствие, к анемии.
Железодефицитные анемии, связанные с исходно недостаточным уровнем железа (недостаток железа у матери в период беременности), наблюдаются у новорожденных и детей младшего возраста.
Анемии вследствие нарушенного кроветворения возникают:
- при недостаточном поступлении в организм или нарушении всасывания в желудочно-кишечном тракте компонентов, необходимых для образования эритроцитов (витамина В6, витамина В12, фолиевой кислоты и др.);
- поражении клеток костного мозга - предшественников эритроцитов токсическими веществами, ионизирующей радиацией;
- образовании вторичных очагов опухолевых клеток в костном мозге (метастазировании);
- нарушении синтеза небелковой части гемоглобина (гема) и накоплении его токсичных продуктов;
- нарушении регуляции образования эритроцитов (уменьшении продукции гормона, стимулирующего рост и размножение эритроцитов (эритропоэтин) или воздействии ингибиторов).
Развитие наследственных гемолитических анемий связано с генетическими дефектами (нарушением активности ферментов эритроцитов, нарушением структуры или синтеза гемоглобина, дефектами мембран эритроцитов).
Приобретенные гемолитические анемии могут быть обусловлены разрушением эритроцитов в результате воздействия на них антител, механических повреждений оболочки эритроцитов, химических повреждений эритроцитов, недостатка витаминов, разрушения эритроцитов паразитами.
Классификация анемий
1. Анемии, связанные с кровопотерей:
- анемии, связанные с нарушением образования гемоглобина;
- анемии, связанные с нарушением синтеза ДНК и РНК;
- анемии, связанные с нарушением процессов деления эритроцитов;
- анемии, связанные с угнетением пролиферации (размножения) клеток костного мозга.
- наследственные гемолитические анемии;
- приобретенные гемолитические анемии.
Существуют общие (неспецифические) проявления анемии и признаки, которые специфичны для определенного вида анемий.
Отсутствие этих признаков не исключает наличие анемии, поскольку при легкой и среднетяжелой форме заболевания, а также его медленном развитии клиническая картина может быть смазанной.
Клинические проявления недостатка железа в организме: сухость кожи, нарушение целостности эпидермиса, ломкость ногтей, волос, изъязвления и трещины в углах рта, мышечная слабость. Может наблюдаться чувство жжения языка, извращение вкуса в виде неукротимого желания есть мел, зубную пасту, землю, сырую крупу, сырое мясо, а также пристрастие к некоторым запахам (ацетона, бензина).
Дефицит витамина В12 также может проявляться поражением желудочно-кишечного тракта (атрофическим гастритом) и неврологической симптоматикой (парестезиями, нарушением чувствительности, онемением конечностей). При крайне тяжелом течении заболевания наблюдаются психические нарушения, бред, галлюцинации, приобретенное слабоумие и др.
Клиническая картина дефицита фолиевой кислоты очень похожа на дефицит витамина В12, но при фолиеводефицитных состояниях отсутствует неврологическая симптоматика и редко возникает воспаление языка. Дефицит фолиевой кислоты приводит к обострению шизофрении, учащению и утяжелению приступов эпилепсии.
Для гемолитических анемий характерны желтушность кожных покровов и слизистых, увеличение размера селезенки, склонность к образованию камней в желчных путях.
При массивном гемолизе эритроцитов (гемолитическом кризе) кроме анемии, желтухи и ухудшения общего состояния могут наблюдаться тошнота, рвота, расстройство сознания, судороги, развитие острой почечной и/или сердечно-сосудистой недостаточности.
При апластической анемии, которая возникает на фоне угнетения пролиферации клеток костного мозга, происходят кровоизлияния (преимущественно в области бедер, голеней, живота, в местах инъекций образуются гематомы). Часто диагностируются бронхиты, пневмонии.
Диагностика анемии
Анемия может возникать под влиянием самых разнообразных факторов. Чаще всего встречаются дефицитные анемии (железодефицитные, B12-дефицитные, фолиеводефицитные и др.).
Большую роль в выявлении причины анемии играют сведения, полученные при опросе пациента: возраст, наличие профессиональных вредностей, характер диеты, наличие сопутствующих заболеваний, прием лекарственных препаратов, информация о наследственности и др. Не менее важны данные осмотра: изменение цвета и состояния кожи; увеличение лимфатических узлов, печени, селезенки; наличие поражения нервной системы.
Первый этап диагностики анемии обычно включает следующие исследования:
-
клинический анализ крови: определение концентрации гемоглобина, количества эритроцитов, лейкоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоцитарной формулы и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

