Инфекционная гранулема верхней дыхательных путей
Обновлено: 24.04.2024
На сегодняшний день можно выделить минимум 200 вирусов, под воздействием которых развиваются простудные заболевания. Острые воспаления верхних дыхательных путей в целом считаются самым частым заболеванием. Для всех них характерны общие неспецифические признаки. Так, при развитии заболевания происходит внедрение вируса, который приводит к интоксикации.
Признаки заболевания
Главными признаками инфекции являются:
- Повышенная температура.
- Сильный насморк.
- Наличие головной боли и головокружения.
- Слабость и боль в мышцах.
- Нарушение сна.
- Проблемы желудочно-кишечного тракта.
На развитие первых симптомов уходит от 12 часов до 3 дней. В случае тяжелого течения заболевания могут проявляться заторможенные либо возбужденные состояния, а также расстройства сознания. Для всех заболеваний этого спектра выраженность симптомов напрямую зависит от степени поражения органов.
Вспышки заболеваемости происходят чаще всего в осеннее и зимнее время, однако заболеть можно в любое время года. Дети болеют чаще взрослых, так как большую часть дня проводят в большом коллективе. Однако необходимо понимать, что постановка диагноза возможна только специалистом. Поэтому при наличии симптомов заболевания нельзя заниматься самолечением, а необходимо обращаться за помощью к профессионалам.
Какими могут быть заболевания
Если отнестись к острым инфекциям верхних дыхательных путей на ранней стадии не серьёзно, и вовремя не обратиться за диагностикой к специалистам, то могут развиться такие заболевания как:
- Ринит. Для данного заболевания характерно воспаление слизистой оболочки носа с насморком и обильными выделениями, а также трудности при дыхании и чихании.
- Фарингит. Характеризуется воспалением слизистой поверхности дужек и глотки, а также першением в горле и болезненными ощущениями при глотании.
- Ларингит. Воспаляется гортань, что приводит к осиплости голоса и появлению сухого кашля.
- Тонзиллит. Из-за воспаления миндалин пациенты отмечают боль и трудности при глотании.
- Трахеит. Пациенты жалуются на боль в груди и сухой кашель.
Способы лечения
Главное, что необходимо помнить об острых заболеваниях верхних дыхательных путей, это не заниматься самолечением. При первых признаках заболевания необходимо обратиться к своему лечащему врачу, который подберет необходимые препараты. В целом лечение проводится по стандартным схемам:
- Использование анальгетиков для облегчения головной боли и снижение температуры.
- Прием противоотечных средств для уменьшения заложенности носа.
- Прием противокашлевых средств, направленных на устранение боли в горле и кашля.
Научные исследования, направленные на поиск эффективных средств по борьбе с простудой за короткий промежуток времени, ведутся регулярно, однако универсальное решение не найдено, и подбор всегда проводит специалист на основании выраженной симптоматики.
Также среди общих рекомендаций можно выделить необходимость пить много жидкости, что особенно актуально для пациентов с высокой температурой. Кроме того, показан прием витамина С, который служит не только отличной профилактикой, но и эффективным методом для повышения иммунных сил организма при заболевании. Если же момент был упущен и начала развиваться бактериальная инфекция, то необходим прием антибиотиков, но только по назначению врача.
Осложнения
Затянувшийся процесс заболевания без адекватной терапии может привести к развитию осложнений верхних дыхательных путей вплоть до отека легких. Поэтому главная рекомендация для всех тех, кто столкнулся с признаками заболевания – пройти соответствующие обследования, которые включают сбор эпидемиологического анамнеза и лабораторные исследования с последующим назначением лекарств.
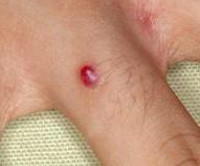
Пиогенная гранулема – это доброкачественное новообразование кожи или слизистых оболочек сосудистой природы. Внешне представляет собой округлое образование (папулу) диаметром до 1,5 сантиметров ярко-красного, вишневого или черно-коричневого цвета. Объем опухоли заполнен мелкими сосудами и капиллярами, окруженными соединительной тканью. Поверхность легко травмируется и обильно кровоточит. Определить вид новообразования врачу помогает внешний осмотр, дерматоскопия, данные гистологического исследования. Если уплотнение не подвергается обратному развитию самопроизвольно, показано хирургическое лечение (электро-, крио- или лазеркоагуляция).
МКБ-10
Общие сведения

Причины
Этиология заболевания до конца не изучена. Предположения о микотическом генезе патологии, высказываемые в XIX в., в дальнейшем не получили своего подтверждения. Несостоятельными оказались теории, согласно которым заболевание имеет воспалительную или вирусную природу. Теперь ботриомикому относят к числу ангиом, развивающихся как реактивный процесс на месте микротравм. В генезе заболевания основное значение имеют:
- Механическое повреждение слизистых и кожи. Ведущий фактор в развитии заболевания. Об этом свидетельствует локализация новообразований на наиболее подверженных травмам и микроповреждениям участках тела: пальцах рук, стопах, губах, деснах, слизистой оболочке носа и рта. Для запуска образования гранулемы достаточно незначительного воздействия: укола, занозы, небрежной обработки кутикулы ногтя.
- Гормональный дисбаланс. По статистике, большинство случаев сосудистых новообразований выявляется у подростков, беременных женщин. Значимый провоцирующий фактор - прием гормональных контрацептивов, эндокринная патология. Значение имеет повышение сальности кожи под воздействием гормонов и чрезмерное ее обезжиривание в пубертатном периоде, повышение уровня фактора роста сосудов у беременных.
- Лекарственное воздействие. Вероятность появления грануляционной гемангиомы повышается при приеме ингибиторов протеазы, некоторых противовирусных препаратов, ретиноидов, используемых для лечения угревой сыпи. Значение имеют препараты как системного (в таблетках, капсулах, инъекциях), так и местного действия (кремы, лосьоны, мази).
- Кожные заболевания. Пациенты с дерматозами, пламенеющим невусом, телеангиэктатической ангиомой страдают ботриомикомой чаще, чем люди без дерматологических проблем. Множественные поражения развиваются на месте термических и химических ожогов. Раздражение слизистой роговицы и конъюнктивы химическими веществами, непереносимость определенных компонентов косметики, конъюнктивиты и блефариты могут стать причиной появления сосудистых папул на веках. Гигантские гранулемы развиваются у лежачих больных в местах пролежней.
Патогенез
В основе развития папулы лежит реактивное разрастание грануляционной ткани под влиянием внешних и внутренних воздействий. Грануляции состоят из новообразованных сосудов и соединительной ткани, обеспечивают быстрое заживление раны. Они создают условия для последующей эпителизации раневой поверхности, формирования рубца. Гранулема является следствием нарушения нормального процесса формирования грануляций, чрезмерного развития сосудов, активного деления фибробластов, избыточной продукции волокон соединительной ткани при травме. Нормальная толщина грануляционного слоя составляет 1-2 мм. Диаметр патологического образования может достигать полутора сантиметров.
Развитие пиогенной гранулемы во многом повторяет процесс заживления раны. Папула состоит из артериол, венул, капилляров, небольшого количества фибробластов, соединительнотканных волокон. Чем дольше существует новообразование, тем больше в нем становится соединительной ткани. Завершающая стадия – выраженный фиброз папулы, сопровождающийся эпителизацией ее поверхности.
Симптомы пиогенной гранулемы
В 75% случаев рост узла начинается на неизмененной коже. Микротравмы, которые могут привести к появлению ботриомиком, часто остаются незамеченными пациентом. Помимо пальцев и слизистой полости рта, папулы могут появиться на коже лица, тыле кистей, ладонях, шее, груди, верхней части спины. У беременных уплотнения образуются преимущественно на слизистой десен верхней челюсти, внутренней поверхности губ.
Папула растет несколько недель. Максимальный диаметр – 1,5 см, средний – 6 мм. Имеет округлую или дольчатую форму, насыщенный цвет за счет большого количества сосудов, широкое основание, реже - короткую ножку. По консистенции мягкая, эластичная. Поверхность папулы легко травмируется, часто эрозирована или покрыта корками, может быть окружена белой каймой отслоившегося эпителия. Узел безболезненный, т.к. не имеет нервных окончаний. Дискомфорт вызывает наличие выступающего образования на руках, шее, плечах и других частях тела, которое цепляется за одежду, предметы, дает обильное кровотечение при повреждении. Ботриомикома в области ногтевого ложа во время активного роста может отслаивать ногтевую пластинку.
Достигнув определенного размера, папула начинает постепенно уплотняться за счет активного развития соединительнотканных прослоек вплоть до полного фиброза. Тромбозы, запустевание сосудов приводят к очаговым некрозам пиогенной гранулемы. При устранении причинного фактора образование может исчезнуть самостоятельно. Обратное развитие гранулемы может занять несколько месяцев.
Осложнения
Единственное значимое осложнение пиогенной гранулемы – обильное кровотечение, которое открывается при повреждении уплотнения. При длительном истечении крови из множественных узлов у пациента существует риск развития анемии. При наружной локализации образований источник кровопотери можно легко установить. Заподозрить кровотечение из желудочно-кишечного тракта бывает намного сложнее. Трудности может вызвать проведение дифференциальной диагностики ботриомикомы и кровоточащей язвы желудка или кишечника.
Диагностика
Доброкачественную пиогенную гранулему необходимо отличать от целого ряда других патологических образований. Здесь решающее значение имеют внешний вид узла, его микроскопическое строение, любые другие данные, которые помогают дерматологу поставить точный диагноз: скорость роста новообразования, наличие провоцирующих факторов, эффективность проводимого ранее лечения, сопутствующие заболевания. Ценную информацию позволяют получить:
- Дерматоскопия. Исследование папулы при помощи дерматоскопии позволяет выявить признаки, характерные для ангиоматозного новообразования (однородный узел красноватого цвета, окруженный белым венчиком). Как правило, визуальных признаков достаточно для проведения дифференциальной диагностики заболевания с рядом доброкачественных и злокачественных патологических изменений кожных покровов, внешне похожих на ботриомикому.
- Биопсия узла. Забор ткани для проведения гистологического исследования часто проводится прямо во время операции по удалению новообразования. Это позволяет подтвердить диагноз ботриомикомы, определить объем хирургического вмешательства. При патоморфологическом исследовании определяется разрастание капилляров и фибробластов, инфильтрация стромы лейкоцитами.
Сложные диагностические случаи могут потребовать осмотра дерматоонколога, хирурга. На ботриомикому внешне похожа беспигментная меланома, плоскоклеточный рак кожи, кожные метастазы опухолей костей, внутренних органов, ряд других злокачественных новообразований. Расположение очагов между лопатками может быть одним из проявлений болезни Ходжкина, что требует внимания гематолога.
Лечение пиогенной гранулемы
Врачебная тактика в отношении новообразования определяется рядом факторов: давностью существования, расположением, обильностью кровотечений, наличием у женщины беременности. Периодически кровоточащий узел пальца придется удалить сразу же, чтобы облегчить пациенту выполнение повседневных дел. Образование слизистой рта, которое появилось во время беременности, рекомендуется наблюдать несколько месяцев после родов. Если пиогенная гранулема не регрессирует самопроизвольно, ее удаляют во время небольшой амбулаторной операции. Методы хирургического лечения включают:
- Электрокоагуляцию. Позволяет удалить патологически измененные ткани быстро, с минимальной кровопотерей. Вероятность рецидива ботриомикомы после электрокоагуляции ниже по сравнению с другими хирургическими методами. Обязательно обезболивание с применением местных анестетиков. При помощи электрода уплотнение отсекается от поверхности кожи в основании. Полученный фрагмент ткани отправляется на гистологию.
- Удаление жидким азотом. Криотерапия применяется только в тех случаях, когда другие методики недоступны. Низкая температура также способствует уменьшению кровотечения, однако не так хорошо, как электрокоагуляция. В связи с этим для обезболивания рекомендуется смесь лидокаина с эпинефрином. Эпинефрин вызывает резкое сужение сосудов в месте инъекции, продлевает срок действия местного анестетика.
- Лазерное удаление. Лазеркоагуляция - практически бескровный метод, после которого при грамотном проведении процедуры не остается заметных рубцов. Клетки крови содержат пигмент гемоглобин, который поглощает энергию лазерных импульсов намного активнее окружающих тканей. Это позволяет лазерному лучу воздействовать на область расположения папулы дифференцированно. Сосудистое образование удаляется, а здоровые клетки остаются неповрежденными.
Независимо от того, какой хирургический метод применялся, в месте проведения манипуляции остается ранка округлой формы, покрытая плотной темной корочкой. Под ней создаются оптимальные условия для эпителизации. Корочку нельзя удалять до полного заживления ранки, иначе есть риск развития рубца. Это единственное ограничение послеоперационного периода. Назначение консервативного лечения целесообразно только при первых признаках рецидива. В этом случае местно применяется мазь, содержащая 5% имиквимод.
Прогноз и профилактика
В случае установленного и подтвержденного диагноза пиогенной гранулемы прогноз для жизни и выздоровления благоприятный. Регресс уплотнения без лечения наблюдается в каждом втором случае. Хирургическая операция дает полное излечение, однако всегда существует риск рецидива. Молодая папула может появиться на том же месте, где располагался удаленный узел. Упорное течение требует более внимательного отношения к причинным факторам появления пиогенной гранулемы, их устранения по мере возможности. Способы профилактики ботриомикомы ввиду отсутствия точных данных об этиологии заболевания не разработаны; следует избегать травмирования кожи и слизистых, своевременно лечить дерматозы.
1. Особенности ангиогенеза при пиогенной гранулеме/ Гуськова О.Н., Скарякина О.Н.// Вестник новых медицинских технологий. – 2018 - Т. 25, №3.
2. Пиогенная гранулема как междисциплинарная проблема/ Ефанова Е.Н., Русак Ю.Э., Васильева Е.А., Лакомова И.Н., Кельдасова Р.Р. – 2017.
3. Пиогенная гранулема в практике врача дерматолога/ Тарасенко Г.Н., Тарасенко Ю.Г., Бекоева А.В., Процюк О.// Российский журнал кожных и венерических болезней. – 2017.
4. Дерматовенерология. Национальное руководство/ под ред. Бутова Ю.С., Скрипкина Ю.К., Иванова О.Л. — 2013.
Склерома (склеромная болезнь) — хроническое заболевание инфекционной этиологии, характеризующееся воспалительными изменениями в стенке дыхательных путей с образованием гранулем. Клиническая картина склеромы зависит от ее локализации и может проявляться различными нарушениями дыхания, расстройством голосовой функции, заложенностью носа, неприятными ощущениями в горле. Диагностика заболевания основывается на обнаружении палочки Фриша-Волковича в мазках и отделяемом, выявлении специфических клеток Микулича в биоптате, взятом в ходе эндоскопии с места склеромного поражения. Лечебные мероприятия при склероме включают противовоспалительную и этиотропную терапию, локальную рентгенотерапию, бужирование стенозов дыхательных путей, оперативное удаление гранулем и рубцовых тканей.
Общие сведения
Склерома распространена по всему миру в виде эндемических очагов. Чаще склерома встречается в Центральной и Восточной Европе, Центральной Америке, Индонезии, Индии. Эндемичная по склероме местность обычно представляет собой низменность с болотами и редколесьем. Среди заболевших склеромой преобладают работники сельского хозяйства с низким социально-экономическим положением. У женщин склерома наблюдается чаще, чем у мужчин. Зачастую склерома поражает несколько членов одной семьи. Наиболее часто она диагностируется в возрасте 15-20 лет.
Склерома имеет медленное течение и может длиться на протяжении десятилетий. В зависимости от локализации склеромных гранулем диагностикой и лечением заболевания занимаются специалисты в области отоларингологии, стоматологии, офтальмологии, пульмонологии.

Этиология и патогенез склеромы
Склерома представляет собой инфекционное заболевание. Ее возбудителем является палочка Фриша-Волковича, а источником инфекции — больной человек. Отоларингология до сих пор не располагает точными данными о механизме передачи склеромы. Большинство исследователей предполагают контактный путь заражения склеромой, что подтверждается ее возникновением у членов одной семьи. Однако известны случаи, когда находящиеся в контакте с больным люди не заболевали склеромой.
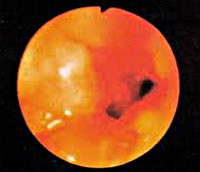
Палочка Фриша-Волковича попадает в организм в инкапсулированной форме и длительное время сохраняется в таком виде, обуславливая долгий инкубационный период склеромы. Наличие капсулы затрудняет фагоцитоз возбудителя макрофагами и приводит к образованию специфичных для склеромы клеток Микулича, характеризующихся крупным размером и пенистой протоплазмой. Затем наступает активная стадия, которая сопровождается воспалительными изменениями с образованием гранулем. Склеромные гранулемы могут иметь экзофитный и эндофитный рост. В первом случае они перекрывают просвет дыхательных путей, приводя к нарушениям дыхательной функции. Во втором случае при склероме носовой полости процесс может распространиться на кожу носа и вызвать его деформации. Воспалительный процесс при склероме никогда не захватывает костные структуры.
Со временем склеромные гранулемы претерпевают фиброзную трансформацию и рубцуются. Это приводит к развитию ограниченных или протяженных рубцовых стенозов дыхательных путей в местах локализации гранулем. Переход воспалительной гранулемы в рубцующуюся стадию без ее изъязвления и распада является отличительной особенностью склеромы.
Классификация склеромы
В зависимости от локализации процесса различают склерому полости носа, глотки, гортани, трахеи, бронхов. К редким формам относится склерома ротовой полости, придаточных пазух носа, конъюнктивы, наружного и среднего уха.
В течении заболевания выделяют 3 основных периода: начальный, активный и рубцовый (регрессивный). По типу происходящих при склероме патологических процессов она может иметь продуктивный, дистрофический или смешанный характер. При продуктивной форме в различных отделах воздухоносных путей происходит образование гранулем и инфильтратов. Дистрофическая форма сопровождается атрофическими процессами в слизистой оболочке с образованием вязкого, засыхающего в корки, секрета.
Симптомы склеромы
Развитие склеромы начинается спустя 2-3 года от момента заражения палочкой Фриша-Волковича. Начальный период заболевания протекает в виде упорно сохраняющихся общих симптомов: головной боли, повышенной утомляемости, разбитости, сонливости, общего недомогания, снижения аппетита. Иногда наблюдается снижение артериального давления, мышечная гипотония. Местные изменения и соответственно местные симптомы заболевания отсутствуют. Длительный и упорный характер выше перечисленных общих симптомов может послужить поводом для проведения бактериологического исследования на палочку Фриша-Волковича.
Клиника активного периода склеромы связана с местными изменениями. Она зависит от их локализации, распространенности и характера патологических изменений (продуктивная или дистрофическая форма). Воспалительный процесс при склероме может иметь самую различную площадь поражения от единичных мелких инфильтратов до больших и распространенных опухолевидных образований. Однако есть несколько отличительных признаков заболевания: сохранность целостности слизистой оболочки и отсутствие образования синехий в местах, где контактируют инфильтраты противоположных стенок.
Чаще всего изменения при склероме локализуются в носовой полости. В начале заболевания они проявляются банальным ринитом. При дистрофической форме пациентов беспокоит сухость в носу, ухудшение обоняния и образование корок, которые имеют неприятный приторно сладкий запах, отличающийся от запаха при озене. При продуктивной форме имеет место различная степень нарушения носового дыхания. Склерома глотки проявляется сухостью и дискомфортными ощущениями в горле, нарушением глотания. При расположении процесса в гортани возникает охриплость голоса, дыхательные нарушения по типу хронического стеноза гортани. Склерома трахеи и бронхов сопровождается выделением густой необильной мокроты.
В рубцовый период склеромы происходит замещение гранулем соединительной тканью с образованием рубцов, сужающих просвет воздухоносных путей. Процесс сопровождается развитием стойких стенозов, усугубляющих дыхательные нарушения, и при локализации в гортани способных вызвать ее острый стеноз. Рубцевание гранулем, расположенных в задних отделах носовой полости, может привести к возникновению атрезии хоан.
Склеромный процесс у одного пациента может затрагивать различные участки воздухоносных путей. При этом возможно сочетание активной стадии склеромы на одном участке с рубцовой стадией на другом. При присоединении вторичной инфекции склерома может осложниться фарингитом, синуситом, ларинготрахеитом, ларингитом, трахеитом, отитом, бронхитом. Длительно существующие нарушения дыхания в некоторых случаях способствуют развитию ХОБЛ, эмфиземы легких, пневмосклероза, бронхоэктатической болезни.
Диагностика склеромы
Неспецифический характер проявлений склеромы в начальном периоде делает ее раннюю диагностику весьма затруднительной. Если отоларингологу удалось заподозрить склерому, то проведение бакпосева мазков из носа и глотки может однозначно прояснить диагностическую картину, поскольку в начальном периоде уже высевается палочка Фриша-Волковича. Ранняя диагностика имеет важное значение для эффективности последующего лечения и прогноза заболевания.
При диагностировании склеромы в обязательном порядке проводят эндоскопическое исследование дыхательного тракта для выявления всех пораженных участков: риноскопию, фарингоскопию, микроларингоскопию, бронхоскопию. В сложных диагностических случаях показано проведение эндоскопической биопсии. Гистологическое исследование биопсийного образца обнаруживает характерные для склеромы клетки Микулича. Однако следует учитывать, что в стадии рубцевания ни клетки Микулича, ни палочка Фриша-Волковича не выявляются.
Дополнительно назначают КТ и рентгенографию глотки и гортани, которые могут выявить рассеянные и бесформенные очаги обызвествления, в рубцовой стадии — полоски окостенения. Производят обследование околоносовых пазух, исследование голосовой функции, бронхографию, рентгенографию легких. При подозрении на склерому другой локализации пациента направляют соответственно на консультацию окулиста, стоматолога, дерматолога.
Склеромы в зависимости от локализации нуждаются в дифференциальной диагностике от сифилиса, гранулематоза Вегенера, лимфомы, туберкулеза, СКВ, лепры, доброкачественных опухолей глотки, гортани и полости носа. Склерому наружного уха необходимо отличать от инородного тела уха и наружного отита, склерому среднего уха — от хронического среднего отита и опухолей уха, склерому конъюнктивы — от конъюнктивита, склерому ротовой полости — от опухолей полости рта, атрофического и гипертрофического гингивита.
Лечение склеромы
Терапия склеромы включает этиотропное и противовоспалительное лечение, рентгенотерапию, бужирование инфильтратов и стенозов, хирургическое восстановления проходимости дыхательных путей.
На устранение возбудителя склеромы направлена терапия стрептомицином и эмбихином. Стрептомицин применяют в виде внутримышечных инъекций дважды в сутки, эмбихин — в виде внутривенного капельного введения в растворе глюкозы, осуществляемого через день. Последнее время широкое применение при продуктивной склероме получила локальная рентгенотерапия, которая проводится на расстоянии 30 см с дозой облучения 100-200р за 1 сеанс. Как правило, курс лечения состоит из 15-20 сеансов. Зачастую рентгенотерапия, начатая в начальном периоде склеромы, сопровождается полным рассасыванием склеромных гранулем и предотвращает их рубцевание. При дистрофической форме склеромы показаны масляные и щелочные ингаляции.
Бужирование и хирургическое лечение склеромы по сути являются паллиативными методами. Они применяются при выраженных дыхательных нарушениях. Проводимые при склероме операции заключаются в иссечении гранулем и рубцовоизмененных тканей. При развитии острого стеноза гортани производится неотложная трахеостомия.
Прогноз склеромы
Прогноз заболевания во многом зависит от его локализации, характера, распространенности и от своевременности начатого лечения. Грамотно проведенное лечение в начальном периоде склеромы приводит к продолжительной ремиссии заболевания и даже к полному выздоровлению пациента. Однако трудности диагностики способствуют тому, что во многих случаях склерома выявляется лишь в активном периоде, что ухудшает прогноз. В таких случаях заболевание длится многие годы и может приобретать распространенный характер. Гибель пациента возможна от асфиксии, дыхательной недостаточности, бронхо-легочных осложнений.
Это очаговое заболевание, которое носит воспалительный характер. Гранулема всем своим видом напоминает плотный узелочек, которому свойственно возникать непосредственно в органах и тканях. Возникает данный недуг на фоне инфекционных, аллергических, а также хронических недугов. Наличие гранулемы неминуемо приводит к образованию рубца. На сегодняшний день существует огромное количество видов данного заболевания. Одним из них является инфекционная гранулема верхних дыхательных путей. Данный вид заболевания является следствием незначительных травм, как глотки, так и носа, трахеи, бронхов либо гортани. Инкубационный период данного недуга может продолжаться от трех до пяти лет. Передается данное заболевание воздушно-капельным путем либо при прямом контакте с носителем данного заболевания. Отметим сразу же, что заразиться данным недугом можно только в том случае, если у человека очень слабая иммунная система. Развитие инфекционной гранулемы верхних дыхательных путей подразделяется на три этапа. Во время первого этапа отмечается возникновение очень маленьких узелков, которые располагается о ходу респираторной системы. Второй этап характеризуется возникновением плотных инфильтратов. И, наконец, во время третьего этапа развития данного заболевания отмечается процесс рубцевания. К симптомам данного заболевания верхних дыхательных путей можно отнести не только сухость в ротовой полости, но еще и затрудненное носовое дыхание, одышку, сухой кашель, а также охриплость голоса.
47. Дифтерия гортани, дифференциальная диагностика, лечение.
Дифтерия гортани – это острое инфекционное заболевание. Его вызывает дифтерийная палочка. В гортани образуются фибринозные пленки, развивается отек слизистой оболочки, возникает спазм внутренних мышц и стеноз гортани (патологическое сужение просвета гортани).
Причины возникновения и течение болезни. Чаще всего дифтерией гортани болеют дети. Возбудителем этого заболевания является палочка дифтерии, или по другому Бацилла Лефлера (BL). Изолированное поражение гортани бывает очень редко. Как правило, это заболевание возникает в сочетании с дифтерией носа и зева.
Клиническая картина. При развитии дифтерии гортани четко просматривается картина возникновения острого стеноза: образование фибринозных налётов, отёк слизистой оболочки гортани и спазм внутренних мышц гортани. При этом заболевании симптомы нарастают в определенной последовательности и поэтому можно выделить следующие стадии:
Дисфоническая, иногда называют стадией крупозного кашля;
На первой стадии заболевания развиваются катаральные изменения: значительно повышается температура тела, проявляются симптомы, характерные для общей интоксикации организма. Появляется кашель, который постепенно усиливается. Наблюдаются изменения голоса – охриплость вплоть до афонии (отсутствие звучного голоса). Это происходит из-за того, что голосовые связки покрывает фибринозный налет. Кашель сначала становится хриплым, а потом практически беззвучным. Продолжительность этой стадии может составлять как несколько часов, так и дней.
При наступлении второй, стенотической фазы заболевания такие проявления как афония и беззвучный кашель сохраняются. К ним присоединяется затруднение дыхания, которое возникает из-за уменьшения просвета в гортани. Это вызвано наличием пленок, а так же рефлекторным спазмом внутренних мышц гортани, которое возникает из-за того, что нервные окончания раздражаются дифтерийным токсином. Затрудненный вдох (инспираторная отдышка) сопровождается резким втяжением уступчивых мест грудной клетки (межреберные промежутки, верхняя часть живота и ямка, расположенная между ключицами). По мере увеличения отека возрастает и степень нарастания стеноза гортани. При этом пациент бледнеет, а в некоторых случаях появляется цианотическая окраска кожи (синюшный цвет слизистых и кожи). Кроме того он мечется и буквально обливается холодным потом, пульс становится более частым, а дыхание – шумным.
Асфиктическая стадия оправдывает свое название. Она наблюдается при переходе стеноза гортани в терминальную стадию. Больной становится безучастным к происходящему вокруг него, сонливым. Частота дыхания увеличивается, а пульс становится нитевидным. В итоге наступает смерть от удушья.
Диагностика. При подозрении на дифтерию назначают бактериологическое исследование мазков, взятых из глотки, носа и гортани. Кроме этого, для постановки правильного диагноза проводится ларингоскопия. При дифтерии пленки снимаются с большим трудом и после этого слизистая оболочка сильно кровоточит. В случае если вышеперечисленные исследования указывают именно на наличие дифтерии, то учитывая нарастающие проявления стеноза гортани, можно поставить точный диагноз.
Это заболевание следует отличать от острого ларинготрахеита, который часто возникает при ОРВИ. В случае если есть подозрение на дифтерию, больного немедленно изолируют и направляют в инфекционную больницу.
Лечение. Больному вводят противодифтерийную антитоксическую сыворотку. Её доза определяется тяжестью заболевания. Лечение проводится исключительно в инфекционной больнице.
Склерома – хроническое заболевание инфекционной природы, для которого характерно развитие воспаления в стенке дыхательного тракта с образованием гранулем. Патологический процесс прогрессирует медленно и постепенно поражает всю дыхательную систему, приковывая больного к постели.
Заболеванию подвержены в основном взрослые люди и дети в подростковом возрасте, склерома новорожденных встречается крайне редко.
Этиология и патогенез склеромы
Возбудителем является палочка Фриша-Волковича. Данный микроорганизм встречается довольно редко в окружающей среде. Источником склеромы является больной человек, но специалистам до настоящего времени не удалось досконально изучить пути инфицирования и механизмы передачи возбудителя. Многие исследователи полагают, что для заболевания характерен контактный путь передачи. Данная теория подтверждается случаями развития заболевания у членов семьи пациента. Но также зафиксированы случаи, когда после контакта с больным человеком оставались люди здоровыми.
Возбудитель проникает в человека в инкапсулированной форме, что обуславливает длительный инкубационный период. Капсула защищает палочку и приводит к затруднению процессов фагоцитоза, появлению клеток Микулича, для которых характерен большой размер и измененная протоплазма. Спустя некоторое время наступает активный период — развитие воспалительных изменений и образование гранулем. Последние могут развиваться 2 способами:
- Экзофитный. Происходит перекрывание просвета дыхательных путей, что вызывает нарушения дыхания.
- Эндофитный. Обычно развивается в носовой полости. Он приводит к деформации кожи носа и развитию гранулем на ней.
С течением времени происходит деформация гранулем, которая заключается в их рубцевании. Как результат возникают стенозы дыхательных путей на месте воспалительных элементов. Отличительной чертой заболевания является рубцевание гранулем без их изъязвления и распада, а также отсутствие изменений в костных структурах.
Классификация склеромы
На данный момент существует несколько способов классифицировать заболевание:
По стадии развития процесса:
- Начальная.
- Активная.
- Регрессивная или рубцовая.
По клиническим проявлениям и масштабу заболевания:
- Скрытая склерома. Это наиболее распространенная форма болезни, для которой характерно набухание и покраснение слизистой носоглотки, возникновение вязких выделений из носа. Впоследствии происходит истончение слизистой под действием воспалительного процесса и замена ее на соединительную ткань (возникает рубец).
- Атрофическая форма. Для заболевания характерно образование корочек на слизистой, связанных с атрофическими процессами. При локализации в носу возникнет специфический запах из него, человек теряет обоняние. При атрофических явлениях в дыхательных путях происходит сильное их сужение.
- Инфильтративная форма. Это заболевание характеризуется образованием узелков, располагающихся в носоглотке, небных дугах, на гортани. В отличие от остальных форм развития склеромы, в посеве будут определяться палочки Фриша-Волковича.
- Рубцовая форма. Отличается заменой гранулем на рубцы, затрудненным дыханием, возможно сращение носоглоточного просвета, развитие стеноза гортани, концентрического сужения трахеи.
- Смешанная форма. Заболевание может иметь признаки перечисленных выше форм одновременно, к примеру, наличие инфильтратов и рубцов.
- Атипичная форма. Для заболевания характерно возникновение своеобразной диафрагмы, которая будет способствовать сужению гортани. В данном случае гранулемы развиваются на надгортаннике.
По месту развития заболевания:
- Склерома гортани.
- Склерома носа.
- Склерома бронхов.
- Склерома глотки.
- Склерома трахеи.
- Склерома других органов. Были зафиксированы случаи развития заболевания в иных органах, к примеру, в среднем ухе, конъюнктиве глаза.
Склерома носа
Проявляется банальным ринитом на фоне повышенной сухости слизистой. Пациенты отмечают снижение обоняния, возникновение корочек, обладающих сладких запахом.
Склерома гортани
Если воспаление развивается в гортани, то голос пациента становится охрипшим, в анамнезе нарушение дыхания по типу стеноза.
Склерома глотки
Заболевание приводит к возникновению неприятных ощущений в горле и трудностей с глотанием.
Склерома трахеи
При склероме трахеи у больного появляются жалобы на выделение густой мокроты, мучительный кашель, затрудненное дыхание.
Склерома бронхов
Клиническая картина идентична поражению гортани: можно определить инфильтраты, сужение просвета бронхов. Иногда изменения выглядят как грануляции.
Стадии склеромы
Заболевание может развиваться в течение нескольких лет и десятилетий. Специалисты выделяют следующие стадии развития:
- Начальная — наиболее длительный период (около 2-3 лет с момента заражения), который протекает практически бессимптомно в связи с отсутствием местных изменений. Больного могут беспокоить лишь признаки неспецифического ринита, головные боли, недомогание.
- Активная — на данной стадии активизируется воспалительный процесс, развиваются гранулемы, инфильтраты или атрофия.
- Рубцовая — для этого периода характерно образование рубцов на месте гранулем.
Симптомы склеромы
Клиника склеромы напрямую связана со стадией его развития. Во время начального периода пациент может жаловаться на наличие общих признаков заболевания: головная боль, чувство разбитости, быстрая утомляемость, сниженный аппетит, возможна гипотония. На данном этапе врача может насторожить упорный характер вышеизложенной симптоматики в течение длительного времени, который должен стать поводом для бактериологического исследования.
Лишь во втором периоде возникают местные изменения, которые связаны с развитием инфильтратов различного размера. Отличительной чертой склеромы является отсутствие синехий в месте контакта инфильтратов противоположных стенок.
Склерома верхних дыхательных путей на последней стадии характеризуется затрудненным дыханием вследствие развития стеноза.
Диагностика
Ранняя диагностика заболевания затруднена неспецифическим характером проявлений. Если возникли подозрения на склерому, то необходимо назначить бактериологическое исследование носа и глотки, которое позволяет определить палочку Фриша-Волковича даже на начальной стадии.
В активной фазе заболевание можно определить во время тщательного осмотра отделов дыхательного тракта общедоступными оториноларингологическими методами или в рамках современного эндоскопического исследования (фиброэндоскопия). Возможно назначение эндоскопической биопсии, которая позволяет в дальнейшем провести гистологическое исследование взятой ткани. Такая диагностика будет показательна лишь на начальной и активной фазах, когда можно обнаружить возбудителя и клетки Микулича.
Дополнительно может быть назначено проведение КТ и рентгенографии глотки и гортани, позволяющие определить очаги обызвествления или полоски окостенения. Если подозревают развитие заболевания иной локализации, то пациента направляют к окулисту, стоматологу, дерматологу.
Лечение склеромы
Во время терапии заболевания широко используется этиотропное и противовоспалительное лечение. Это позволит устранить причины развития патологического процесса. В тяжелых случаях применяют рентгенотерапию, бужирование инфильтратов с целью расширения просвета бронхов. Если консервативная терапия оказалась неэффективной, то прибегают к хирургическому вмешательству, чтобы удалить гранулемы, рубцы и нормализовать дыхательную функцию.
Читайте также:

