Инфекционно токсический шок тесты с ответами
Обновлено: 18.04.2024
954. Методы детоксикации при отравлении дихлорэтаном и четыреххлористым углеродом включают проведение:
- 1. Промывания желудка через зонд, очищения кишечника (слабительное, фармакологическая стимуляция, кишечный лаваж)
- 2. Операции по замещению крови
- 3. Гемосорбции, гемодиализа, перитонеального диализа, форсированного диуреза
- 4. Верно а) и б)
- 5. Верно а) и в)
- 1. Промывание желудка через зонд, очищение кишечника (слабительное, фармакологическая стимуляция), форсированный диурез, гемодиализ
- 2. Операцию замещения крови
- 3. Гемосорбцию
- 4. Перитонеальный диализ
- 1. Возбуждение, сухость кожных покровов, гиперкинезы хореоидного типа, тахикардия, зрачки расширены
- 2. Возбуждение, потливость, миофибрилляция, бронхорея, брадикардия, рвота, зрачки сужены
- 3. Судороги эпилептиформные, тахикардия, зрачки расширены
- 4. Возбуждение, рвота, саливация, боли в животе, гемоглобинурия
- 1. Высокое содержание свободного гемоглобина
- 2. Наличие метгемоглобина
- 3. Снижение активности фермента холинэстеразы
- 4. Высокое содержание карбоксигемоглобина
- 1. Атропин в течение первых суток внутривенно, затем подкожно в течение 5-6 суток под контролем пульса
- 2. Атропин до повышения активности холинэстеразы крови
- 3. Дипироксим или диэтиксим в течение первых суток
- 4. Верно а) и в)
- 5. Верно б) и в)
- 1. Отсутствие сознания (кома), угнетение дыхания
- 2. Миоз
- 3. Мидриаз
- 4. Верно а) и б)
- 5. Верно а) и в)
- 1. Промывание желудка через зонд, кишечный лаваж, форсированный диурез, гемосорбция
- 2. Гемодиализ, в/в введение эзерина
- 3. Перитонеальный диализ
- 4. Внутривенное введение бемегрида
- 1. Психомоторное возбуждение, галлюцинации, мидриаз
- 2. Сухость слизистых и кожных покровов, тахикардия
- 3. Бронхорея, саливация, миоз
- 4. Верно а) и б)
- 5. Верно а) и в)
- 1. Промыть желудок через зонд, ввести активированный уголь, провести форсированный диурез
- 2. Ввести седуксен, тизерцин,эзерин
- 3. Провести гемодиализ, ввести димедрол
- 4. Верно а) и б)
- 5. Верно а) и в)
- 1. После латентного периода 6-24 ч развивается тошнота, рвота, диарея
- 2. Бред, галлюцинации, двигательное возбуждение, развитие гемолиза
- 3. Токсическая нефропатия и гепатопатия
- 4. Верно а) и б)
- 5. Верно а) и в)
- 1. Латентный период 6-24 ч, развитие гемолиза
- 2. Тошнота, рвота, бред, галлюцинации, двигательное возбуждение
- 3. Мидриаз
- 4. Верно а) и в)
- 5. Верно б) и в)
- 1. Латентный период 6-24 ч, гемолиз эритроцитов
- 2. Латентный период 1-2 ч, диарея, бред, галлюцинации, двигательное возбуждение
- 3. Мидриаз
- 4. Верно б) и в)
- 5. Верно а) и в)
- 1. Промыть желудок через зонд, ввести активированный уголь, проведение форсированный диурез, коррекция водно-электролитного баланса
- 2. Гемосорбция, проведение защитной печеночной терапии
- 3. Гемодиализ, перитонеальный диализ
- 4. Верно а) и б)
- 5. Верно б) и в)
- 1. Отсутствие сознания
- 2. Бред, галлюцинации
- 3. Тошнота, рвота, брадикардия, снижение АД
- 4. Тахикардия
- 5. На ЭКГ - замедление внутрижелудочковой проводимости, поперечная блокады
- 1. Ввести внутривенно или подкожно атропин, промыть желудок через зонд, провести форсированный диурез
- 2. Провести гемодиализ, ввести внутривенно сердечные гликозиды
- 3. Ввести внутривенно алупент, новодрин
- 4. Верно а) и в)
- 5. Верно б) и в)
- 1. Выраженный отек тканей, лимфангоит, лимфаденит
- 2. Гемолиз, тромбо-геморрагический синдром
- 3. Паралич мышц, нарушение дыхания
- 4. Верно а) и б)
- 5. Верны все ответы
- 1. Выраженный отек тканей, лимфаденит, лимфангоит
- 2. Гемолиз, тромбо-геморрагический синдром
- 3. Паралич мышц, нарушение дыхания
- 4. Верно а) и б)
- 5. Верно б) и в)
- 1. Наложить жгут (если возможно), разрезать кожу в месте укуса
- 2. Выдавить или отсосать яд из раны, ввести антигистаминные, кортикостероиды, произвести футлярную новокаиновую блокаду с адреналином
- 3. Внутривенно или внутримышечно поливалентная или специфическая противозмеиная сыворотка в первые 10 ч
- 4. Верны все ответы
- 5. Верно б) и в)
- 1. Повышение щелочной фосфатазы плазмы
- 2. Кома, гипервентиляция
- 3. Тромбоцитопения
- 4. Верны все ответы
- 5. Верно а) и б)
- 1. Налоксон
- 2. Дачу внутрь активированного угля, внутривенное введение флюмазенила
- 3. Ощелачивающий диурез
- 4. Внутривенное введение доксапрама
- 1. Кому и ацидоз
- 2. Гемолиз
- 3. Гипофибриногенемию
- 4. Все перечисленное
- 5. Верно б) и в)
- 1. Гипоксии
- 2. Гемолизе
- 3. Патологических процессах в легких (пневмония, отек)
- 4. Верно а) и б)
- 5. Верно а) и в)
- 1. Гемолизе
- 2. Снижении активности холинэстеразы
- 3. Патологических процессах в легких (пневмония, отек)
- 4. Верно а) и б)
- 5. Верно б) и в)
- 1. Кордиамина
- 2. Кофеина
- 3. Налоксона
- 4. Бикарбоната натрия
978. Вероятные причины коагулопатии при развитии сепсиса у больного, перенесшего резекцию толстой кишки
5. Генерализованная лимфоденопатия характерна для всех перечисленных хронически текущих инфекционных заболеваний, кроме:
- 1. Бруцеллеза
- 2. Токсоплазмоза
- 3. Хронического гепатита
- 4. ВИЧ – инфекции
- 1. Воздействие возбудителя
- 2. Нейтрализацию токсинов
- 3. Воздействие на макроорганизм
- 4. Детоксикацию
- 5. Все перечисленное
- 1. Антибиотики, сульфаниламиды, нитрофураны
- 2. Интерфероны
- 3. Бактериофаги
- 4. Сыворотки, вакцины, иммуноглобулин
- 5. Все перечисленное
- 1. Нейротоксикоз с гипертермией
- 2. Инфекционно-токсический шок
- 3. Отек и набухание мозга, вирусные и поствакцинальные энцефалиты
- 4. Выраженные аллергические и аутоиммунные реакции
- 5. Все перечисленное
- 1. Живые вакцины
- 2. Убитые вакцины
- 3. Химические вакцины
- 4. Анатоксины
- 5. Все перечисленное
10. При выявлении инфекционного заболевания, не относящегося к особо опасным инфекциям, экстренное извещение должно быть отправлено в течение:
- 1. 1-х суток
- 2. 3-х дней
- 3. Немедленно
- 1. Экзотоксины, эндотоксины
- 2. Внутриклеточные циклические нуклеотиды
- 3. Метаболиты каскада арахидоновой кислоты
- 4. Активация свободного радикального окисления липидов
- 5. Все перечисленное
- 1. Наличия свободных рецепторов к лигандам возбудителей
- 2. Возможности реализации лиганд-рецепторных взаимодействий
- 3. Дозы и патогенности возбудителя
- 4. Отсутствия рецепторов в тканях макро-организма к лигандам возбудителя
13. К начальным этапам инфекционного процесса при бактериальных инфекциях относится все перечисленное, кроме:
- 1. Адгезии
- 2. Колонизации
- 3. Образования комплексов антиген-антитело
- 4. Образования экзотоксинов или высвобождения эндотоксинов
- 1. Наличие пилей общего типа
- 2. Бактериоциногенность
- 3. Способность продуцировать токсины
- 4. Таксономические признаки
- 5. Все ответы правильные
- 1. Продукции токсинов
- 2. Наличия лиганд-рецепторных взаимодействий
- 3. Развития иммунопатологических реакций
- 4. Цитопатического эффекта
- 1. Блокирование лигандов возбудителей
- 2. Использование антибиотиков
- 3. Блокирование рецепторов микроорганизма
- 4. Введение рецепторов (антиидиотипические антитела)
- 5. Использование интерферонов и их индукторов
- 1. Использование ингибиторов каскада арахидоновой кислоты ( нестероидные противовоспалительные средства)
- 2. Антибактериальные средства
- 3. Пассивная иммунотерапия
- 4. Иммуностимуляторы и иммунокорригирующие средства
- 5. Все перечисленное
- 1. Воспаление головного мозга и/или оболочек
- 2. Нарушение кровотока и метаболизма
- 3. Интоксикация микробного происхождения
- 4. Нарушение функции выделительных органов
- 5. Все перечисленное
- 1. Угнетенное сознание с отсутствием словесного контакта
- 2. Сохранение реакции на боль
- 3. Отсутствие зрачковых, корнеальных рефлексов
- 4. Часто возбуждение, тремор, бред
- 1. Отсутствие сознания
- 2. Сохранение реакции на боль
- 3. Угнетение сухожильных и других рефлексов
- 4. Непроизвольное мочеиспускание, дефекация
- 5. Грубые нарушения дыхания
- 1. Дезинтоксикационная терапия
- 2. Препараты крови и кровезаменители
- 3. Кортикостероидная терапия
- 4. Гемодиализ, плазмаферез
- 5. Все перечисленное
- 1. Относится к сальмонеллам группы Д
- 2. Относится к сальмонеллам группы В
- 3. Патогенная только для человека
- 4. Спор и капсул не образует
- 5. Образует экзотоксин
- 1. При разрушении освобождается эндотоксин
- 2. Образует ферментативно-токсические вещества
- 3. Сохраняется в сточной воде до 2-х недель
- 4. Содержит два основных антигенных комплекса
- 5. Сохраняется при нагревании до 100ОС
- 1. Трансплацентарного
- 2. Контактного
- 3. Водного
- 4. Пищевого
- 1. Внедрение возбудителя в организм в тонкой кишке
- 2. Развитие лимфаденита мезентериальных лимфоузлов
- 3. Бактеримия, паренхиматозная диффузия
- 4. Выделение возбудителя из организма, формирование иммунитета
- 5. Все перечисленное
- 1. Непосредственного поражения клеток эпителия кишечника
- 2. Бактериемии, эндотоксинемии
- 3. Лимфогенного и гематогенного пути распространения возбудителя
- 4. Поражения сердечно-сосудистой и нервной системы
- 5. Трофические и сосудистые нарушения в слизистой тонкой кишки
- 1. Непосредственного проникновения из эпителия кишечника в кровеносную систему
- 2. Внедрения в лимфатические фолликулы стенки кишки
- 3. Проникновения по лимфатическим путям в мезентериальные и забрюшинные лимфоузлы
- 4. Проникновения в грудной лимфатический проток
- 5. Бактериемии после накопления возбудителя в лимфатической системе
29. Гематогенная диссеминация возбудителя при брюшном тифе характеризуется всеми следующими особенностями, кроме:
- 1. Происходит одномоментно
- 2. В органах и тканях образуются тканевые очаги инфекции
- 3. Бактериемия сохраняется весь лихорадочный период
- 4. Возможно повторное поступление возбудителя в кровь из тканевых очагов
30. Основными звеньями патогенеза кишечного кровотечения при брюшном тифе является все перечисленное, кроме:
- 1. Гипреэргического воспаления
- 2. Нарушения микроциркуляции
- 3. Повышения сосудистой проницаемости
- 4. Развития тромбо-геморрагического синдрома
- 5. Повышения сывороточной протеолитической активности
- 1. Вирулентность возбудителя
- 2. Наличие рецидивов заболевания
- 3. Индивидуальное несовершенство иммунитета
- 4. Уменьшение продолжительности антибиотикотерапии
- 1. 1-8 дней
- 2. 9-14 дней
- 3. 15-25 дней
- 4. Больше 25 дней
- 1. Упорная головная боль
- 2. Кишечное кровотечение
- 3. Бессонницы
- 4. Лихорадки
- 5. Интоксикации
- 1. Носит фебрильный характер
- 2. Средняя продолжительность 13-15 дней
- 3. Суточные колебания обычно не превышают 1ОС
- 4. Может быть неправильного и ремитирующего типа
- 5. Обычно не превышает 39ОС
- 1. Бледность кожных покровов
- 2. Желтоватый оттенок стоп и ладоней
- 3. Розеолезная сыпь на коже верхних отделов живота, боковых поверхностей грудной клетки
- 4. Розеолезно-петехиальная сыпь при тяжелых формах
- 5. Все перечисленное
- 1. Развивается в период разгара болезни (на 2-3 неделе)
- 2. Температура тела резко снижается при ухудшении состояния больного
- 3. Снижение артериального давления, тахикардия
- 4. Признаки нарушения микроциркуляции
- 5. Все перечисленное
39. При брюшном тифе отмечаются все перечисленные изменения со стороны сердечно-сосудистой системы, кроме:
- 1. Повышения артериального давления
- 2. Относительной брадикардии
- 3. Дикортии пульса
- 4. Приглушенности или глухости тонов сердца
- 5. Гипотонии, систолического шума на верхушке
- 1. Задержки стула, метеоризма
- 2. Поноса
- 3. Гепатолиенального синдрома
- 4. Панкреатита
- 5. Урчания при пальпации живота, укорочения перкуторного звука в правой подвздошной области
- 1. Увеличения размеров селезенки, пальпаторно определяемого с 4-5 дня заболевания
- 2. Увеличения размеров печени, пальпаторно определяемого с 5-7 дня заболевания
- 3. Наличия гепатолиенального синдрома у всех больных с типичным течением болезни
- 4. Гепатомегалии, сопровождающейся желтухой
- 1. Лейкопении
- 2. Нейтропении со сдвигом в формуле влево
- 3. Относительного лимфоцитоза
- 4. Увеличения количества тромбоцитов
- 5. Анэозинофилии
- 1. 1-4 день безлихорадочного периода
- 2. 5-15 день безлихорадочного периода
- 3. 15-30 день безлихорадочного периода
- 4. Спустя 30 дней
- 1. Типичных формах брюшного тифа
- 2. Легких и среднетяжелых формах
- 3. Тяжелом течении болезни
- 4. Стертых и легчайших формах
- 5. Всех перечисленных
- 1. Повышения температуры тела
- 2. Болей в животе
- 3. Тахикардии, снижения АД
- 4. Резкой слабости, цианоза, коллапса
- 5. Примеси крови в испражнениях, вздутия живота и усиленной перистальтики
- 1. Болей в животе
- 2. Наличия крови в испражнениях
- 3. Относительно малой выраженности признаков перитонита
- 4. Напряжения мышц брюшной стенки
- 5. Метеоризма, отсутствия печеночной тупости, икоты, рвоты
47. Для выявления бактерионосительства брюшного тифа при бактериологическом исследовании используют все перечисленное, кроме:
Синдром токсического шока — тяжелое острое полиорганное поражение, вызванное экзотоксинами золотистого стафилококка или пиогенного стрептококка. Проявляется внезапным повышением температуры до 38,9°С и более, падением артериального давления, эритематозными кожными высыпаниями с последующим шелушением, профузным поносом, рвотой, признаками поражения разных органов и систем. Диагноз СТШ устанавливают на основе клинической картины, данных физикального обследования, лабораторных, в том числе бактериологических, анализов. Лечение предусматривает санацию бактериального очага, назначение антибиотиков, инфузионной и симптоматической терапии.
МКБ-10
Общие сведения
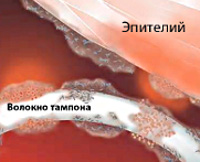
Синдром токсического шока (СТШ) впервые диагностирован в 1978 г. у семи детей со стафилококковой инфекцией. Специалисты в области гинекологии столкнулись с ним двумя годами позже, отметив связь развития синдрома у молодых женщин с использованием суперадсорбирующих гигиенических тампонов во время месячных. Абсолютное большинство пациенток — женщины в возрасте 17-30 лет. Приблизительно у половины из них развитие синдрома связано с менструацией. В четверти случаев неменструального СТШ заболевание возникает в послеродовом периоде у носительниц Staphylococcus aureus, в 75% — в результате других причин (кожного и подкожного инфицирования, перенесенных операций с тампонированием и пр.).

Причины СТШ
Синдром токсического шока вызывают экзотоксин-продуцирующие микроорганизмы, оказывающие системное воздействие на разные органы и ткани, — золотистый стафилококк (Staphylococcus aureus) и пиогенный β-гемолитический стрептококк группы А (Streptococcus pyogenes). В большинстве случаев заболевание возникает не в момент первичного заражения бактериями, а на фоне носительства инфекционных возбудителей при воздействии следующих предрасполагающих факторов:
- Использование тампонов. Вероятность развития СТШ возрастает при пользовании гигиеническими средствами с повышенными адсорбирующими свойствами и нарушении рекомендуемой частоты их замены.
- Использование интравагинальных контрацептивов. Наличие во влагалище диафрагм, губок, колпачков создает благоприятные условия для размножения микроорганизмов.
- Нарушение целостности слизистых оболочек. При травмах половых органов, наличии в матке остатков плацентарной ткани, плодных оболочек, крови после родов и гинекологических операций возникают оптимальные условия для бактериального обсеменения и проникновения микроорганизмов или их токсинов в кровь.
Неменструальный синдром токсического шока может осложнять хирургические процедуры, при которых применяется перевязочный материал, накапливающий кровь (операции на полости носа с использованием турунд, тампонирование ран и др.), и травматические повреждения кожи. Сочетание указанных факторов с вирусными заболеваниями (ветрянкой, гриппом), приемом иммуносупрессивных препаратов повышает риск развития токсемии и бактериемии.
Патогенез
Ключевую роль в развитии синдрома токсического шока играют механические и химические воздействия, которые способствуют размножению бактерий и влияют на проницаемость тканей. Пусковым моментом служит проникновение в кровь значительных количеств специфических токсинов (TSST) и их взаимодействие с Т-лимфоцитами. В результате массивно высвобождаются цитокины, вызывающие полиорганную токсическую реакцию. Расширяются сосуды и повышается проницаемость их стенки, что приводит к перемещению плазмы крови и сывороточных протеинов во внесосудистое пространство. При этом наблюдается резкое падение давления, возникают отеки, нарушается коагуляция, повышается температура. Под влиянием опосредованных иммунных реакций и прямого действия токсинов поражаются кожа, паренхима печени, легких и других органов.
Симптомы СТШ
У менструирующих женщин, использующих тампоны, признаки СТШ появляются на 3—5-й день менструации. При синдроме токсического шока, осложнившем роды или гинекологические операции, патология проявляется в первые 2 дня послеродового или послеоперационного периода. Как правило, заболевание возникает остро. В редких случаях наблюдается продром в виде общего недомогания, тошноты, головной и мышечных болей. Первым признаком СТШ становится сильный озноб с повышением температуры до 39—40°С, после чего в течение 1—4 суток разворачивается полная клиническая картина.
Практически у всех пациенток возникают мышечная слабость и диффузные боли в мышцах, особенно в мускулатуре проксимальных отделов конечностей, брюшного пресса и спины. Часто беспокоят боли в суставах. Более чем 90% заболевших отмечают упорную рвоту и профузный водянистый понос, скудное количество мочи. Возникают першение в горле, парестезии, головная боль, светобоязнь, головокружение и обмороки на фоне падения АД. В ряде случаев беспокоит кашель, болезненные ощущения при глотании. В острой стадии, длящейся от 24 до 48 часов, пациентка выглядит заторможенной и дезориентированной.
Специфическое проявление синдрома — кожные высыпания в виде диффузного покраснения, которое напоминает солнечный ожог и начинает постепенно бледнеть на протяжении первых 3 дней. В последующем возникает грубое шелушение кожи, особенно заметное на подошвах и ладонях. У некоторых женщин покраснение носит характер пятен различных размеров, к которым присоединяются мелкие узелковые высыпания или точечные петехиальные кровоизлияния. Почти у четверти заболевших на 5—10-е сутки возникает сильный зуд на фоне пятнисто-узелковой сыпи. Практически у 100% пациенток к концу 1—2-ой недели наблюдается неглубокое генерализованное чешуйчатое отслаивание кожного эпителия с более выраженным пластинчатым шелушением ладоней, подошв, пальцев рук и ног. Половина пациенток, перенесших СТШ, к концу 2—3-го месяца отмечает выпадение волос и схождение ногтей.
Почти в 3/4 случаев выявляются гиперемия конъюнктивы, покраснение задней стенки глотки и слизистой рта, малиново-красный цвет языка. Каждую третью менструирующую женщину с СТШ беспокоят болезненность и отечность в области больших и малых половых губ. При тяжелом течении синдрома возникают признаки токсического поражения печени, почек, дыхательной системы с преходящей желтушностью кожи, болью в животе, пояснице, правом подреберье, помутнением мочи, одышкой и т. п.
Кроме клинически выраженного синдрома токсического шока, существует его стертая форма (при первичном проявлении или повторном эпизоде): у пациентки повышается температура, возникает озноб, умеренные мышечные боли, тошнота, рвота, понос, першение в горле. Однако артериальное давление не снижается, и патологическое состояние разрешается без лечения.
Осложнения
При тяжелом течении синдрома наблюдается токсический шок, приводящий к нарушению микроциркуляции и усугубляющий поражение паренхиматозных органов. Возникает дыхательная недостаточность с одышкой и ухудшением оксигенации крови, ДВС-синдром с тромбоэмболией и обильными кровотечениями, нарушается сердечный ритм, в результате острого тубулярного некроза отказывают почки. У пациенток со стрептококковым СТШ более чем в 50% случаев развиваются бактриемия и некротизирующий фасциит. В отдаленном периоде возможна временная потеря ногтей и волос, неврологические нарушения (парестезии, расстройства памяти, повышенная утомляемость).
Диагностика
С учетом полиорганного характера заболевания для постановки диагноза необходимо оценивать как локальные изменения со стороны женских органов, так и признаки нарушения других систем. В комплексное обследование включены:
- Осмотр гинеколога. Выявляются отечность и гиперемия половых органов, в некоторых случаях — скудные выделения гнойного характера из цервикального канала. Пальпаторно может определяться болезненность в области придатков.
- Физикальное обследование. В 100% случаев наблюдается повышение температуры более 38,9°С и падение систолического давления ниже 90 мм рт.ст. (обычно с ортостатическим снижением на 15 мм рт.ст.).
- Общеклинические анализы. Для ОАК характерны лейкоцитоз с высоким нейтрофилезом, сдвиг лейкоцитарной формулы влево, тромбоцитопения, анемия, повышение СОЭ. В общем анализе мочи определяется аномальный мочевой осадок с выщелоченными эритроцитами и стерильной пиурией.
- Биохимический анализ крови. При нарушенной функции печени повышаются уровень билирубина и активность трансфераз (выявляется почти у половины заболевших), при почечной недостаточности возникает азотемия, креатининемия, при поражении мышц — повышенное содержание КФК. В коагулограмме увеличивается протромбиновое время и частичное тромбопластиновое время, определяются продукты деградации фибрина. Анализ крови на электролиты выявляет метаболический ацидоз, снижение уровня кальция, фосфора, натрия, калия.
- Методы определения возбудителя. Для выявления инфекционного агента используют бакпосев мазка из половых органов с антибиотикограммой и посев крови (показан при подозрении на стрептококковый СТШ). Серологические исследования позволяют провести оценку показателей иммунной системы, исключить инфекционные заболевания со сходной клинической картиной.
- Инструментальная диагностика. ЭКГ позволяет своевременно выявить нарушения сердечного ритма. Флюорография или рентгенография ОГК рекомендованы для оценки состояния легких.
Синдром ТШ дифференцируют от сепсиса и инфекционных заболеваний (кори, скарлатины, лептоспироза, гепатита В, пятнистой лихорадки Скалистых гор, брюшного тифа, менингококцемии, вирусных экзантем). Пациентку консультируют анестезиолог-реаниматолог, инфекционист, кардиолог, хирург, уролог, дерматолог, пульмонолог, невропатолог.
Лечение синдрома токсического шока
При выборе схемы лечения синдрома токсического шока важно предусмотреть воздействие на факторы, вызвавшие заболевание, и мероприятия для стабилизации функций пораженных систем. Пациентке показаны:
- Санация бактериального очага. В первую очередь удаляют тампон, диафрагму, колпачок (при их наличии) и промывают влагалище стерильным раствором. При выявлении бактериально обсемененных ран возможно иссечение тканей с участками некроза.
- Антибиотикотерапия. Выбор препарата основан на результатах определения чувствительности к противомикробным средствам. До получения таких данных назначается эмпирическая терапия с учетом вероятного возбудителя и его возможной антибиотикорезистентности. Курс составляет до 10 дней.
- Инфузионная терапия. Ключевой элемент лечения — восстановление внутрисосудистого объема жидкости и стабилизация показателей гемодинамики. В зависимости от характера нарушений пациентке вливают кристаллоидные растворы, электролиты, свежезамороженную плазму крови, тромбоцитарную массу и т. п.
- Вазопрессорные средства. Если коррекция объема внутрисосудистой жидкости не позволяет нормализовать АД, вводят препараты с прессорным эффектом.
При выраженной органной недостаточности пациентке могут назначаться гемодиализ (при острой почечной недостаточности), искусственная вентиляция легких с положительным давлением на выдохе (при респираторном дистресс-синдроме). Ряд авторов отмечают более быстрое выздоровление при назначении кортикостероидов и иммуноглобулинов.
Прогноз и профилактика
В большинстве случаев благодаря достижениям современной гинекологии, своевременной диагностике и лечению пациентки со стафилококковым СТШ выздоравливают за 1—2 недели, при этом смертность на современном этапе составляет 2,6%. Температура и АД нормализуются в течение 2-х суток с момента госпитализации, а лабораторные показатели — на 7—14-ый день. Уровень эритроцитов восстанавливается через 4—6 недель. При стрептококковом токсическом шоке смертность до сих пор остается высокой и достигает 50%. Для профилактики СТШ важно соблюдать рекомендации по использованию тампонов и протоколы обследования перед родами и гинекологическими операциями для своевременного выявления возбудителей.
Септический шок – это тяжелое патологическое состояние, возникающее при массивном поступлении в кровь бактериальных эндотоксинов. Сопровождается тканевой гипоперфузией, критическим снижением артериального давления и симптомами полиорганной недостаточности. Диагноз ставится на основании общей клинической картины, сочетающей в себе признаки поражения легких, сердечно-сосудистой системы (ССС), печени и почек, централизации кровообращения. Лечение: массивная антибиотикотерапия, инфузия коллоидных и кристаллоидных растворов, поддержание деятельности ССС за счёт введения вазопрессоров, коррекция респираторных нарушений путем ИВЛ.
МКБ-10
Общие сведения
Септический шок (СШ) также называют инфекционно-токсическим (ИТШ). Как самостоятельная нозологическая единица патология впервые была описана в XIX веке, однако полноценное изучение с разработкой специфических противошоковых мер началось не более 25 лет назад. Может возникать при любом инфекционном процессе. Наиболее часто встречается у пациентов хирургических отделений, при менингококковой септицемии, брюшном тифе, сальмонеллезе и чуме. Распространен в странах, где диагностируется наибольшее количество бактериальных и паразитарных заболеваний (Африка, Афганистан, Индонезия). Ежегодно от ИТШ погибает более 500 тысяч человек по всему миру.

Причины
В абсолютном большинстве случаев патология развивается на фоне ослабления иммунных реакций. Это происходит у пациентов, страдающих хроническими тяжелыми заболеваниями, а также у людей пожилого возраста. В силу физиологических особенностей сепсис чаще диагностируется у мужчин. Список самых распространенных заболеваний, при которых могут возникать явления ИТШ, включает в себя:
- Очаги гнойной инфекции. Признаки системной воспалительной реакции и связанных с ней нарушений в работе внутренних органов отмечаются при наличии объемных абсцессов или флегмоны мягких тканей. Риск генерализованного токсического ответа повышается при длительном течении болезни, отсутствии адекватной антибактериальной терапии и возрасте пациента старше 60 лет.
- Длительное пребывание в ОРИТ. Госпитализация в отделение реанимации и интенсивной терапии всегда сопряжена с риском возникновения сепсиса и инфекционного шока. Это обусловлено постоянным контактом с резистентной к антибактериальным препаратам микрофлорой, ослаблением защитных сил организма в результате тяжёлой болезни, наличием множественных ворот инфекции: катетеров, желудочных зондов, дренажных трубок.
- Раны. Нарушения целостности кожных покровов, в том числе возникшие во время операции, существенно повышают риски инфицирования высококонтагиозной флорой. ИТШ начинается у больных с загрязненными ранами, не получивших своевременной помощи. Травматизация тканей в ходе оперативного вмешательства становится причиной генерализованной инфекции только при несоблюдении правил асептики и антисептики. В большинстве случаев септический шок возникает у пациентов, перенесших манипуляции на желудке и поджелудочной железе. Еще одна распространенная причина – разлитой перитонит.
- Приём иммунодепрессантов. Лекарственные средства, угнетающие иммунитет (меркаптопурин, кризанол), используются для подавления реакции отторжения после трансплантации органов. В меньшей степени уровень собственной защиты снижается при употреблении химиотерапевтических средств – цитостатиков, предназначенных для лечения онкологических заболеваний (доксорубицина, фторурацила).
- СПИД.ВИЧ-инфекция в стадии СПИДа приводит к развитию нетипичного сепсиса, спровоцированного не бактериальный культурой, а грибком рода Candida. Клинические проявления болезни характеризуется малой степенью выраженности. Отсутствие адекватного иммунного ответа позволяет патогенной флоре свободно размножаться.
Возбудитель сепсиса – грамположительные (стрептококки, стафилококки, энтерококки) и грамотрицательные (Enterobacter cloacae, Clostridium pneumoniae) бактерии. Во многих случаях культуры нечувствительны к антибиотикам, что затрудняет лечение пациентов. Септический шок вирусного происхождения в настоящее время вызывает споры специалистов. Одни представители научного мира утверждают, что вирусы неспособны стать причиной патологии, другие – что внеклеточная форма жизни может спровоцировать системную воспалительную реакцию, являющуюся патогенетической основой ИТШ.
Патогенез
В основе симптомов лежит неконтролируемое распространение медиаторов воспаления из патологического очага. При этом происходит активация макрофагов, лимфоцитов и нейтрофилов. Возникает синдром системного воспалительного ответа. На фоне этого снижается периферический сосудистый тонус, объем циркулирующей крови падает за счет повышения проницаемости сосудов и застоя жидкости в микроциркуляторном русле. Дальнейшие изменения обусловлены резким уменьшением перфузии. Недостаточное кровоснабжение становится причиной гипоксии, ишемии внутренних органов и нарушения их функции. Наиболее чувствителен головной мозг. Кроме того, ухудшается функциональная активность легких, почек и печени.
Помимо СВР в формировании септического шока важную роль играет эндогенная интоксикация. В связи со снижением работоспособности экскреторных систем в крови накапливаются продукты нормального обмена веществ: креатинин, мочевина, лактат, гуанин и пируват. Во внутренних средах повышается концентрация промежуточных результатов окисления липидов (скатол, альдегиды, кетоны) и бактериальных эндотоксинов. Всё это вызывает тяжелые изменения гомеостаза, расстройства кислотно-щелочного баланса, нарушения в работе рецепторных систем.
Классификация
Симптомы септического шока
90% случаев СШ сопровождается дыхательной недостаточностью различной степени тяжести. Пациенты с декомпенсированным и терминальным течением болезни нуждаются в аппаратной респираторной поддержке. Печень и селезенка увеличены, уплотнены, их функция нарушена. Может отмечаться атония кишечника, метеоризм, стул с примесью слизи, крови и гноя. На поздних стадиях возникают симптомы диссеминированного внутрисосудистого свертывания: петехиальная сыпь, внутреннее и наружное кровотечения.
Осложнения
Септический шок приводит к ряду тяжелых осложнений. Наиболее распространённым из них считается полиорганная недостаточность, при которой нарушается функция двух и более систем. В первую очередь страдает ЦНС, легкие, почки и сердце. Несколько реже встречается поражение печени, кишечника и селезенки. Летальность среди пациентов с ПОН достигает 60%. Часть из них погибает на 3-5 сутки после выведения из критического состояния. Это обусловлено органическими изменениями во внутренних структурах.
Еще одним распространенным последствием ИТШ являются кровотечения. При формировании внутримозговых гематом у пациента развивается клиника острого геморрагического инсульта. Скопление экстравазата в других органах может приводить к их сдавлению. Уменьшение объема крови в сосудистом русле потенцирует более значимое снижение артериального давления. ДВС на фоне инфекционно-токсического шока становится причиной гибели пациента в 40-45% случаев. Вторичное поражение органов, спровоцированное микротромбозами, возникающими на начальном этапе формирования коагулопатии, отмечается практически у 100% больных.
Диагностика
- Осмотр и физикальное исследование. Реализуется непосредственно лечащим врачом. Специалист обнаруживает характерные клинические признаки шокового состояния. Для этого проводится тонометрия, визуальная оценка цвета кожных покровов, особенностей дыхательных движений, подсчет пульса и ЧДД, аускультация сердца и легких. При подозрении на наличие осложнений необходима оценка неврологического статуса на предмет симптоматики кровоизлияния в мозг.
- Аппаратное исследование. Имеет вспомогательное значение. Пациенту показан контроль состояния с использованием анестезиологического монитора. На экран устройства выводится информация о величине артериального давления, частоте сердечных сокращений, степени насыщения крови кислородом (при легочной недостаточности SpO2<90%) и коронарном ритме. На фоне нарушений дыхания и токсического поражения миокарда может отмечаться тахикардия, аритмия и блокады внутрисердечной проводимости.
- Лабораторное исследование. Позволяет выявить имеющиеся нарушения гомеостаза, сбои в работе внутренних органов. У пациентов с шоком септического происхождения обнаруживается повышенный уровень креатинина (> 0,177 ммоль/л), билирубина (>34,2 мкмоль/л), лактата (>2 ммоль/л). О нарушении коагуляции свидетельствует тромбоцитопения (
Лечение септического шока
Пациентам показана интенсивная терапия. Лечение проводят в отделениях ОРИТ с использованием методов аппаратной и медикаментозной поддержки. Лечащий врач – реаниматолог. Может потребоваться консультация инфекциониста, кардиолога, гастроэнтеролога и других специалистов. Требуется перевод больного на искусственную вентиляцию лёгких, круглосуточное наблюдение среднего медицинского персонала, парентеральное кормление. Смеси и продукты, предназначенные для введения в желудок, не используются. Все методы воздействия условно делятся на патогенетические и симптоматические:
- Патогенетическое лечение. При подозрении на наличие сепсиса больному назначают антибиотики. Схема должна включать в себя 2-3 препарата различных групп, обладающих широким спектром действия. Подбор медикамента на начальном этапе проводят эмпирическим путем, в соответствии с предполагаемой чувствительностью возбудителя. Одновременно с этим производят забор крови на стерильность и восприимчивость к антибиотикам. Результат анализа готовится в течение 10 дней. Если к этому времени подобрать эффективную лекарственную схему не удалось, следует использовать данные исследования.
- Симптоматическое лечение. Подбирается с учетом имеющейся клинической картины. Обычно больные получают массивную инфузионную терапию, глюкокортикостероиды, инотропные средства, антиагреганты или гемостатики (в зависимости от состояния свертывающей системы крови). При тяжелом течении болезни используют препараты крови: свежезамороженную плазму, альбумин, иммуноглобулины. Если пациент находится в сознании, показано введение анальгетических и седативных лекарств.
Прогноз и профилактика
Септический шок имеет неблагоприятный прогноз для жизни. При субкомпенсированном течении погибает около 40% больных. Декомпенсированная и терминальная разновидности оканчиваются гибелью 60% пациентов. При отсутствии своевременной медицинской помощи смертность достигает 95-100%. Часть больных умирает через несколько дней после устранения патологического состояния. Профилактика ИТШ заключается в своевременном купировании очагов инфекции, грамотном подборе антибиотикотерапии у хирургических больных, соблюдении антисептических требований в отделениях, занимающихся инвазивным манипуляциями, поддержке адекватного иммунного статуса у представителей ВИЧ-инфицированной прослойки населения.
2. Тактика ведения пациентов с сепсисом и септическим шоком в многопрофильном стационаре/ Сапичева Ю.Ю., Лихванцев В.В. – 2015.
Читайте также:

