Инфекционное у новорожденного сыпь комаровский
Обновлено: 08.05.2024
Все мы болеем. Часто или редко, легко или тяжело, но болеем. Банальная истина, однако так уж устроен человек - или внутри что-то ломается, или снаружи кто-то набрасывается. Этих, которые набрасываются, нередко можно опознать в лицо - собаки, например, или скучающие в темном переулке молодые люди. Последние, нередко, оставляют на нашем теле следы в виде синяков и укусов, что, разумеется, омрачает существование, поскольку портит нашу красоту и мешает плодотворному общению с лицами противоположного пола.
Однако бывает и так: вроде бы никто тебя не трогал, а посмотришь в зеркало и волосы встают дыбом - весь какой-то пятнистый или пузыри кое-где повскакивали. Кошмар!
Вышеописанное чувство знакомо практически каждому взрослому человеку, особенно если учесть, что когда подобные пятна или пузыри появляются не у него самого, а у ребенка, - то это кошмар совсем не меньший.
Внезапно появляющиеся разнообразные изменения на коже врачи называют сыпью. Существуют несколько десятков болезней, при которых сыпь бывает всегда, и несколько сотен, при которых она может быть. Подавляющее большинство этих заболеваний вовсе не страшны, но встречаются и очень (!) опасные, так что с сыпью надо быть осторожным.
Для начала отметим, что существует три группы болезней, при которых на коже могут появляться высыпания:
Рассмотрим их поподробнее.
Инфекционные болезни - наиболее частая причина сыпи, а убедиться в том, что причина сыпи именно инфекция, как правило, несложно. Ведь, помимо сыпи, обязательно должны быть и другие признаки инфекционной болезни - контакт с инфекционным больным, острое начало, повышение температуры тела, потеря аппетита, озноб, что-то болит (горло, голова, живот), или что-то напухло, или насморк, или кашель, или понос, или.
Появляется сыпь при болезнях, которые вызывают вирусы - корь, краснуха, ветряная оспа - это наиболее частые, но есть множество других со страшными названиями - герпетическая инфекция, инфекционный мононуклеоз, инфекционная эритема и т. д. Особенностью всех этих болезней является практически полное отсутствие возможностей принципиально помочь больному, поскольку эффективных способов борьбы с вирусами пока еще не придумали. Но ничего в этом нет особенно печального - человеческий организм в течение одной-двух недель с вирусом справляется и сам. Правда, при одном условии - что это детский организм. И корь, и краснуха, и ветрянка у взрослых протекают довольно тяжело и нередко сопровождаются осложнениями. Отсюда, кстати, весьма полезный вывод о пользе посещения детских дошкольных учреждений, дабы вовремя болеть, чем положено.
Причиной инфекционных сыпей могут быть бактерии. С ними, с одной стороны, попроще - есть антибактериальные препараты (антибиотики, сульфаниламиды), способные заболевшему помочь. Но, с другой стороны, заболевания сами по себе могут быть весьма серьезными, когда сыпь - это так, мелочь, по сравнению со всем остальным.
Самая частая бактериальная инфекция с сыпью - скарлатина, но у всех на слуху множество других болезней, при которых бывает сыпь, - брюшной и сыпной тиф, сифилис, менингит, стафилококковая инфекция (список, к сожалению, далеко не полный).
Сыпь как проявление аллергии - совсем не редкость (мягко говоря). Мысли по поводу аллергической природы болезни вообще и сыпи в частности возникают, как правило, тогда, когда, во-первых, нет признаков инфекции - т. е. не нарушено особо общее состояние, нормальная температура, не пропал аппетит и, во-вторых, есть на что грешить, - т. е. имел место контакт с чем-то (кем-то), кто мог являться источником аллергии. Это что-то могло быть съедено (цитрусовые, шоколад, таблетки), это что-то могло быть уколото (лекарство), этим можно было подышать (покрасили, побрызгали, помазали), об это можно было потереться (кошки, собаки, коврики, одежда, "хорошо" покрашенная или в чем-то "хорошем" постиранная).
Из перечисленного легко сделать вывод о наличии четырех основных вариантов аллергии - пищевой, лекарственной, дыхательной (респираторной) и контактной. Возможная причина не всегда бывает очевидной, а ее поиск часто превращает врача, больного и его родственников в истинных последователей Шерлока Холмса.
Сыпь при упомянутых нами болезнях крови и сосудов, возникает по двум основным причинам.
Уменьшение количества или нарушение функционирования особых кровяных клеток - тромбоцитов, которые активно участвуют в процессе свертывания крови (часто бывают врожденными).
Нарушение проницаемости сосудов. Сыпь при этих болезнях имеет вид крупных или мелких кровоизлияний, ее появление провоцируется травмами или другими болезнями - например, повышением температуры при обычной простуде.
Из перечисленного легко сделать вывод: однозначно выделить причину сыпи не всегда возможно. Например, заболел человек воспалением легких. Укололи пенициллин - появилась сыпь. Т. е. причина болезни - инфекция, а причина сыпи - аллергия.
Ну а теперь итоги, выводы и еще кое-какая полезная информация.
Самая страшная сыпь возникает при так называемой менингококковой инфекции. Менингококк - микроб, который чаще всего вызывает менингит, но, кроме менингита, он способен вызвать заражение крови, это состояние врачи называют менингококкемия. При менингококкемии от момента появления сыпи до гибели человека может пройти менее суток, но при своевременном лечении шансы на спасение - 80-90%. Именно в этой связи очень, очень вас прошу: любую сыпь обязательно показывайте врачу, и чем быстрее, тем лучше. Если появление сыпи сопровождается рвотой и высокой температурой, а элементы сыпи имеют вид кровоизлияний - используйте все (!) возможности для того, чтобы как можно быстрее доставить заболевшего в инфекционную (или хотя бы в ближайшую) больницу.
Из трех основных детских вирусных инфекций с сыпью (корь, краснуха, ветрянка) наиболее опасна - корь, но у привитых детей она либо не наблюдается, либо протекает легко. Не игнорируйте профилактические прививки!
Любого больного с сыпью необходимо прятать подальше от беременных женщин, пока врач не скажет, что это не краснуха (вирус краснухи очень опасен для плода).
Если сыпь очень-очень чешется (особенно ночью), то у вас вполне может быть чесотка. Это не вирус и не бактерия, это такой клещ, который ползает в коже, эпизодически выбираясь на поверхность и оставляя элементы парной сыпи (вход и выход). Чесотка совсем не стыдная болезнь для конкретного человека, но стыдная для общества в целом. Подцепить ее можно и в переполненном трамвае, и на железной дороге, и. Да мало ли где и что сейчас можно подцепить? Вот только запускать ее нельзя. Поэтому если от зуда не можете заснуть - сбегайте по утру на прием к дерматологу, авось полегчает.
Помните, что причина сыпи, как правило, внутри, а не снаружи. Никакими синьками, зеленками, йодами и марганцовками больному помочь нельзя. Но уж если очень хочется намазаться самому или разрисовать ребеночка - пожалуйста, только покажите сначала сыпь врачу, а уж потом малярничайте.

Так как непременным симптомом розеолы являются высыпания на коже, родители часто обращаются не только к педиатру, но и к дерматологу.
У детской розеолы много названий: внезапная экзантема, трехдневная лихорадка, псевдокраснуха. Во многих случаях ее не диагностируют как отдельное заболевание, при повышении температуры ставится диагноз ОРВИ, сыпь списывают на аллергию на лекарственные препараты, принимаемые во время болезни.
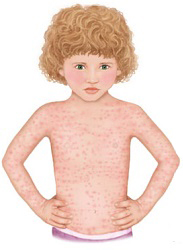
Что такое детская розеола?
Детская розеола это вирусное заболевание, для которого характерен резкий подъем температуры, а затем, после ее снижения, появление мелкой розовый сыпи, распространяющейся по всему телу. В первые три дня, до появления высыпаний, диагноз поставить сложно, так как кроме температуры нет никаких характерных симптомов. Именно появление сыпи помогает определить, что это именно розеола.
Передается эта инфекция предположительно воздушно-капельным путем, инкубационный период 9-12 дней. Лабораторного подтверждения диагноза не требуется, и, как правило, никаких анализов не проводится. Обычно болеют дети от 6 месяцев до 3 лет, преимущественно в весеннее-осенний период.
Какой возбудитель вызывает данное заболевание?
Специфической профилактики розеолы не существует, из общих мер, снижающих риск заболевания, можно отметить регулярные проветривания помещений, где находится ребенок, ограничения тесных телесных контактов с взрослыми (не стоит целовать маленького ребенка в губы, в носик, облизывать ложки и соски и так далее).
После перенесенного заболевания вырабатывается стойкий иммунитет, случаи повторного заражения довольно редки, но иногда встречаются. После 4 лет практически у всех обследованных детей определяются антитела к этому вирусу.
Характерные признаки болезни?
- Подъем температуры до 38°С-40°С без респираторных симптомов (насморк, кашель, боль в горле) и высыпаний. Повышение температуры это реакция организма на присутствие вируса в крови. В среднем температура держится 3 дня.
- Высыпание мелких бледно-розовых пятен преимущественно на шее и туловище, в меньших количествах на лице и конечностях, через 1-2 дня после прекращения лихорадки. Часто вокруг элементов сыпи можно увидеть бледный ободок.
- Сыпь не зудит и проходит самостоятельно в течение нескольких дней или недель.
Чем розеола отличается от краснухи?
При краснухе сыпь появляется одновременно с температурой, располагается в основном на конечностях, немного отличается по внешнему виду. Также для краснухи не характерен такой резкий и высокий подъем температуры.
Бывают ли осложнения?
В подавляющем большинстве случаев организм справляется самостоятельно и без последствий. Высокая температура при внезапной экзантеме может вызвать фебрильные судороги. Как правило, они не опасны, проходят без последствий для ребенка и не связаны с повреждениями нервной системы или мозга. Но, если это произошло в первый раз, ребенок должен быть осмотрен неврологом.
Иногда встречаются сопутствующие симптомы в виде воспалительных процессов в носоглотке и увеличения лимфоузлов. Крайне редко, при соответствующей предрасположенности, возможны неврологические осложнения болезни: энцефалит, менингит.
Как лечить розеолу?
Ребенок должен быть осмотрен педиатром, так как высокая температура может быть не только при розеоле, но и при других инфекционных заболеваниях, требующих лечения, например при отите, инфекции мочевыводящих путей.
Специфического лечения вируса вызывающего розеолу не существует, поэтому лечение симптоматическое: жаропонижающие средства при высокой температуре, чтобы облегчить состояние ребенка. Пока держится температура, важно следить, чтобы ребенок потреблял достаточно жидкости. Если ребенок отказывается от еды, не нужно кормить через силу, как только состояние улучшится, аппетит вернется.
Когда появляется сыпь, смазывать ее чем-либо или принимать противоаллергические препараты не нужно. Пятна проходят самостоятельно, не оставляя следов, возможно небольшое шелушение кожи, которое так же проходит без лечения. Ребенка в этот период можно купать. После купания может отмечаться увеличение яркости сыпи из-за протока крови к коже, это временное явление, которое не ухудшает течение заболевания.
Противовирусное лечение проводят при тяжелом течении болезни, как правило, у детей со сниженным иммунитетом. При лечении пациентов с иммунодефицитом необходима консультация детского инфекциониста.

— Алла Анатольевна, что такое пищевая аллергия?
— Пищевая аллергия — это непереносимость пищевого продукта. Она проявляется патологической реакцией с иммунными механизмами в основе. У детей первого года жизни аллергию часто вызывают белок коровьего молока и продукты прикорма. Дебют пищевой аллергии, как правило, случается в первые недели и месяцы жизни.
— Как выглядят проявления пищевой аллергии у грудничков и каковы симптомы кожной формы?
— Кожная форма (атопический дерматит или диатез) — самое частое проявление пищевой аллергии у маленьких детей. Выражается оно в виде сухости, покраснений, мокнутий. Локализуется на щеках, разгибательной поверхности локтевых суставов, коленях, голенях, других наружных поверхностях. Опытный врач на основании одного лишь осмотра может сказать, что у ребенка пищевая аллергия.
У детей первых месяцев жизни при диатезе не бывает зуда, кожа не чешется. У детей второго полугодия жизни и старше атопический дерматит проявляется кожным зудом.
— Небольшие прыщики и шелушения на лице у грудничка — это пищевая аллергия или нет?
— Как еще проявляется аллергия у малышей?
— Гастроинтестинальная форма пищевой аллергии проявляется со стороны желудочно-кишечного тракта. Это аллергическое, небактериальное, воспаление, которое сопровождается рвотой, срыгиванием, недостаточной прибавкой в весе, урчанием в животе, слизью и кровью в стуле, метеоризмом, болями при кормлении. Некоторые исследователи считают, что младенческие колики детей первых недель жизни относятся к проявлениям пищевой аллергии.

— У взрослых аллергия обычно немедленного типа — что-то съел, и сразу пошла реакция — крапивница, зуд, отек Квинке, отек лица или слизистых.
— Что делать, если пошла аллергическая реакция?
— При любых жалобах лучше обратиться к врачу. Пищевая аллергия у грудничка — такое же заболевание, как и другие, так что наблюдением и лечением пациентов с пищевой аллергией должен заниматься специалист.
Основной метод лечения пищевой аллергии — элиминационная диета с исключением из рациона ребенка принципиально возможного аллергена — белка коровьего молока.
При искусственном вскармливании ребенку с признаками пищевой аллергии назначают лечебную смесь. При грудном вскармливании маме прописывается безмолочная диета. Результат элиминационной диеты заметен не сразу — чтобы вывести аллерген из организма, маме и ребенку нужно время, поэтому срок безмолочной диеты — 1—1,5 месяца. Если в течение этого периода у ребенка сохраняются жалобы, ставится вопрос о сохранении грудного вскармливания и назначении специального лечебного питания. Ребенку с пищевой аллергией молочные продукты прикорма не вводятся до года.

— Как проходит пищевая аллергия у грудничков — через какое время?
— По-разному. У некоторых грудничков — через месяц соблюдения диеты кормящей мамой. Бывает, что пищевая аллергия проходит в 13—14 лет или раньше, в 6—7-летнем возрасте, когда ребенок начинает посещать школу. Все зависит от пациента и формы аллергии, но при осмотре ребенка прогноз сделать очень сложно.
— Алла Анатольевна, как отличить пищевую аллергию от других видов детской аллергии?
— У детей первого года жизни львиная доля аллергий — пищевая. Контактный дерматит заметен на коже. Например, на детский порошок, которым мама постирала белье, — одели маечку, и покраснения будут по области маечки. Если у ребенка второго полугодия жизни зуд и высыпания на щеках и локтях, то, скорее всего, у него пищевая аллергия.
— С какими болезнями можно спутать пищевую аллергию?
— Все зависит от формы аллергии. Кожную аллергию можно спутать с акне новорожденных, а у детей старшего возраста зудящую сыпь можно принять за чесотку. Гастроинтестинальную форму аллергии можно спутать с кишечной инфекцией и редкими формами гастроинтестинальных заболеваний (целиакия, неспецифический язвенный колит, болезнь Крона, антибиотикоассоциированная диарея). Поэтому в ряде случаев следует проводить дифференциальную диагностику заболеваний.
Чем дольше ребенок находится в хорошем состоянии, с чистой кожей, вне обострения и проявлений пищевой аллергии, тем более благоприятен прогноз — у ребенка будет выход из пищевой аллергии, и провокации могут пройти лучше.
Пищевая аллергия у маленьких детей широко распространена. Высыпания на коже, рвота, срыгивания, недостаточная прибавка веса — повод для обращения к врачу. Такие симптомы указывают на пищевую непереносимость, и, скорее всего, ребенку будет назначено лечение пищевой аллергии. Лечение может быть длительным и зависит от того, насколько своевременно и правильно малышу подобрано питание.
*Идеальным питанием для грудного ребенка является молоко матери. ВОЗ рекомендует исключительно грудное вскармливание в первые 6 мес. МАМАКО ® поддерживает данную рекомендацию. Перед введением в рацион малыша новых продуктов проконсультируйтесь со специалистом.
Подпишитесь на другие полезные материалы
и получите в подарок памятки от педиатров
по кормлению малыша до года.
Инфекционный мононуклеоз — острое вирусное заболевание. Оно встречается, как у маленьких детей, так и у взрослых. Провоцирует заболевание вирус Эпштейна-Барра (относится к семейству герпесвирусов). Рассмотрим подробнее, как оно протекает.

Возможные пути передачи
Существует несколько путей передачи вируса. В большинстве случаев заражение у детей возникает воздушно-капельным путем во время тесного контакта с зараженным человеком в закрытых помещениях (в частности, детском саду или школе). Зачастую это происходит, когда ребенок чихает. Также, передача вируса может произойти через переливание крови или пересадку костного мозга.
Пик заболевания приходится на осень-зиму. По статистике, чаще всего мононуклеозом инфицируются дети до 10 лет. Мальчики заражаются в 2 раза чаще, чем девочки.
Стоит отметить, что вирус Эпштейна–Барр статистически связан с рядом заболеваний, выступает для них причинным фактором. Среди них: лимфома Беркитта, лимфома Ходжкина, назофарингеальные карциномы.
Клиническая картина
Инкубационный период заболевания длится от 1 до 4 недель (зависит от состояния иммунной системы). При этом характерные симптомы могут начать беспокоить только спустя месяц после контакта с вирусоносителем. Чаще всего в первые дни ребенок ведет себя вяло, отказывается от еды (плохой аппетит). Это может длиться до 10—14 дней. После самочувствие стремительно ухудшается: поднимается температура тела до 37,5—38°С, значительно увеличиваются лимфатические узлы. Среди основных признаков патологии отмечают:
- общее недомогание;
- повышенную усталость;
- покраснение горла;
- ломоту в теле;
- отсутствие аппетита;
- увеличение и покраснение небных миндалин;
- увеличение и болезненность лимфатических узлов в зоне шеи;
- головную боль;
- появление сыпи на теле.

В период, когда заболевание входит в активную стадию, у пациента диагностируют увеличение селезенки и печени, в редких случаях развивается экзантема.
Особенности диагностики
Симптоматика при мононуклеозе схожа с другими патологиями (в частности, ангиной, дифтерией, вирусным гепатитом и краснухой). Чтобы дифференцировать, требуется пройти тщательное обследование. На первичном приеме врач-педиатр проведет осмотр и подробно расспросит о беспокоящих симптомов (когда появились, как долго продолжаются). После этого переходят к лабораторной и инструментальной диагностике.
В первую очередь, назначают общий анализ крови. Он показывает увеличение количества лейкоцитов и скорости оседания эритроцитов (СОЭ). Характерно существенное увеличение лимфоцитов и моноцитов. Главный признак мононуклеоза — повышение специфических клеток (атипичных мононуклеаров) до уровня свыше 10%. Помимо общего, рекомендована сдача и биохимического анализа крови (берут кровь из вены натощак). Мононуклеоз способен проявиться в результатах в виде двух- или трехкратного увеличения активности АлАТ и АсАТ.
Дополнительно назначают ПЦР. Анализ позволяет увеличить число копий ДНК вирусов в несколько миллионов раз с использованием фермента ДНК-полимеразы. Для исследования хватит одной молекулы ДНК. Благодаря ПЦР-диагностики удается обнаружить возбудителя на ранних этапах инфекционного процесса. Чтобы получить достоверный результат, важно соблюдать подготовительные мероприятия. За 7–10 дней исключают прием противовирусных и антисептических препаратов. За 4 часов до сдачи анализа нельзя есть.
Среди инструментальных методик может быть назначено УЗИ брюшной полости. Оно позволяет оценить состояние печени и селезенки. Диагностика требует небольшой подготовки. За 3–4 дня важно исключить из рациона любые газообразующие продукты (в частности, сырые овощи, богатые клетчаткой, бобовые, черный хлеб и высококалорийные кондитерские изделия). Если есть склонность организма к повышенному газообразованию, может быть рекомендован прием энтеросорбентов и ферментных препаратов. УЗИ брюшной полости проводят натощак.
Стоит отметить, что, если у ребенка диагностирован инфекционный мононуклеоз с характерными симптомами ангины, рекомендован прием у врача-отоларинголога.
Основу лечения инфекционного мононуклеоза у детей составляют соблюдение строгого постельного режима и поддерживающей терапии. Точную схему лечения устанавливает лечащий врач на основании клинической картины. Если ребенка беспокоит повышенная температура тела, то будут назначены нестероидные противовоспалительные средства. В обязательном порядке выписывают противовирусные препараты и витаминные комплексы.

Если ребенок старше 3 лет, уже научился полоскать горло, то ему назначают антисептические растворы. Важно соблюдать питьевой режим, чтобы не допустить обезвоживания. В крайне редких тяжелых клинических случаях прибегают к гормональной терапии (если у ребенка сильная интоксикация и увеличение миндалин).
Также, пациентам назначают специальную диету, которую рекомендуется соблюдать в ближайшие 5–6 месяцев. Не допускается жирная, острая и копченая пища. В этот период важно избегать контактных видов спорта и усиленной физической нагрузки, поскольку существует риск разрыва селезенки.
Возможные осложнения
Очень важно своевременно начать лечение. В противном случае могут возникнуть различные осложнения. Из-за того, что вирус будет находиться в организме пациента, периодически возможен рецидив заболевания. Повышается риск развития инфекции (стрептококковой или стафилококковой). Когда болезнетворные микроорганизмы проникают в уже ослабленный организм, начинается агрессивное проявление.
Из-за увеличения миндалин могут начаться проблемы с дыханием, развиться обструкция верхних дыхательных путей. Намного реже отмечают инфильтрацию легких.
Среди других возможных осложнений отмечают: менингоэнцефалит (тяжелая неврологическая патология, которая затрагивает церебральное вещество головного мозга, что сопровождается параличом) и тромбоцитопению (состояние, при котором сильно снижается количество тромбоцитов, что сопровождается повышенной кровоточивостью).
Меры профилактики
Если заболевание протекает без тяжелых осложнений, лечение назначено своевременно, то прогноз благоприятный. После выздоровления в течение первых полгода следует пару раз сдать общий анализ крови и анализ на определение активности вируса Эпштейна-Барра.
Чтобы свести к минимуму риск развития инфекционного мононуклеоза, важно соблюдать стандартные профилактические мероприятия. Для этого необходимо подвергаться умеренной физической активности, совершать пешие прогулки на свежем воздухе, в осенне-зимний период употреблять комплексы витаминов.
Читайте также:

