Инфекционные болезни нервной системы полиомиелит
Обновлено: 18.04.2024
Вирус полиомиелита очень устойчив во внешней среде. Хорошо переносит замораживание, высушивание. Не разрушается пищеварительными соками, антибиотиками и химиопрепаратами. В воде может сохраняться до 100 дней, в фекалиях – до полугода. Погибает при кипячении, под воздействием ультрафиолетового облучения и дезинфицирующих средств
Источник инфекции – больной человек (особенно когда болезнь протекает в легкой и стертой форме) или вирусоноситель.
Возбудитель при инфицировании выделяется через рот (несколько суток), а затем с испражнениями (несколько недель, а иногда и месяцев). Заражение может произойти воздушно-капельным путём (при кашле, чихании, разговоре), но чаще — при попадании в рот вируса через загрязнённые руки, пищу, воду. Механическими переносчиками вируса могут быть мухи.
Инкубационный период заболевания (период с момента инфицирования до появления симптомов заболевания) составляет в среднем 10-12 дней, максимально – до 35 дней.
Заболевание, как и при других кишечных инфекциях, чаще всего наблюдается в летне-осенние месяцы.
Что происходит в организме при инфицировании (заражении)?
После попадания в организм вирус полиомиелита размножается в глотке и кишечнике, затем проникает в кровь и достигает нервных клеток. Под действием вируса нервные клетки разрушаются и гибнут, что ведёт к развитию парезов и параличей. Кроме поражения нервной системы в некоторых случаях развивается миокардит.
Какие симптомы заболевания?
Чаще всего после заражения вирусом развиваются легкие или стертые формы заболевания или вирусоносительство, которые имеют основное значение в распространении полиомиелита.
Носители вируса не замечают проявлений заболевания, не обращаются за медицинской помощью, при этом выделяя в большом количестве вирус в окружающую среду.
Легкие или стертые формы полиомиелита сопровождаются симптомами острого респираторного вирусного заболевания (повышение температуры, насморк, боль и покраснение в горле, головная боль, общее недомогание, потеря аппетита) или острой кишечной инфекции (тошнота, жидкий стул). Легкие или стертые формы заболевания вскоре заканчиваются выздоровлением.
Другая форма непаралитического полиомиелита – серозный менингит, течение которого сопровождается лихорадкой, головной болью, рвотой, напряжением мышц шеи, подергиванием и болью в мышцах.
Наиболее тяжелой формой, которая приводит к инвалидности и даже летальному исходу, является паралитический полиомиелит. Болезнь начинается остро, с высокой температуры, недомогания, отказа от еды, в половине случаев появляются симптомы поражения верхних дыхательных путей (кашель, насморк) и кишечника (жидкий стул), а через 1-3 дня присоединяются симптомы поражения нервной системы (головная боль, боли в конечностях, спине), появляются парезы и параличи. Парализована может быть одна или несколько конечностей (руки и ноги). Возможны поражения дыхательной мускулатуры, что приводит к смерти.
Паралитический период длится до 2-х недель, а затем постепенно начинается восстановительный период, который продолжается до 1 года. В большинстве случаев полного восстановления не происходит, сохраняется атрофия (расстройство питания тканей) и изменение мышц, контрактуры (неподвижность костей в суставах), деформации конечностей.
Сегодня тяжелые паралитические формы возникают только у не привитых детей или у детей с нарушенной схемой иммунизации.
Что делать, если у ребенка появились признаки заболевания?
Больного ребенка срочно госпитализируют. На весь острый период заболевания назначают строгий постельный режим. Боли снимают с помощью обезболивающих препаратов, применяют тепловые процедуры. Специальных лекарств, действующих на вирус полиомиелита не существует.
Для кого опасен полиомиелит?
Полиомиелит преимущественно развивается у детей в возрасте до 6 лет, если им вовремя не были сделаны прививки от полиомиелита.
После перенесенного заболевания вырабатывается стойкий иммунитет, но только к тому типу вируса, который вызвал заболевание. Хотя полиомиелит детская болезнь, заболевают им и взрослые, причем у них он протекает особенно тяжело.
Как можно предупредить заболевание полиомиелитом?
Основным методом профилактики полиомиелита является своевременно проведенная вакцинация.
В России прививки против полиомиелита входят в Национальный календарь профилактических прививок, согласно которому всем детям первого года жизни необходимо сделать три прививки от полиомиелита (в 3; 4,5 и 6 месяцев) – вакцинацию, и последующие 3 ревакцинации: в 18, 20 месяцев и в 6 лет. Первые две прививки делают инактивированной полиомиелитной вакциной (независимо от возраста, даже если по каким-то причинам ребенок начал прививаться в срок старше года), которая вводится с помощью инъекции. Последующие прививки (3-ья,4-ая,5-ая и 6-ая) – живой полиомиелитной вакциной, которая закапывается в рот.
Перед прививкой ребенок должен всегда осматриваться врачом (фельдшером), который и назначает прививку.
Какие могут быть реакции и осложнения на введение полиомиелитных вакцин?
Реакции на введение оральной живой вакцины практически отсутствуют. У отдельных привитых, предрасположенных к аллергическим реакциям, чрезвычайно редко могут наблюдаться сыпь типа крапивницы или отек Квинке. Крайнюю редкость, как у привитых (преимущественно при нарушении национального календаря профилактических прививок), так и у лиц, контактных с привитым (не имеющих прививок от полиомиелита), представляет возникновение вакциноассоциированного полиомиелита (ВАПП).
Инактивированная вакцина редко вызывает реакции при аллергии к стрептомицину (сыпи, крапивница, отек Квинке).
Противопоказания к прививкам определяет только врач.
Весь мир объединился в борьбе с вирусом полиомиелита. В мире не должно остаться ни одного ребенка, заболевшего полиомиелитом!
Ангина — острое инфекционное заболевание, вызываемое исключительно бета-гемолитическим стрептококком группы А, который поражает лимфоидный аппарат глотки. Характеризуется синдромом общей инфекционной интоксикации, острым тонзиллитом и углочелюстным лимфаденитом.
Бешенство — это острое, безусловно смертельное для человека заболевание, вызываемое вирусом бешенства. Возникает при укусе животного, больного бешенством (собаки, кошки и др.). Предотвратить заболевание можно благодаря своевременному профилактическому курсу вакцинации.
Болезнь кошачьих царапин — это острая бактериальная зоонозная инфекция, передающаяся преимущественно от кошек. Она характеризуется воспалением лимфоузлов, кожной сыпью и иногда поражением глаз, нервной системы и внутренних органов. В большинстве случаев болезнь проходит самостоятельно, без лечения. Тяжёлые формы заболевания встречаются крайне редко.
Болезнь Лайма — опасное инфекционное заболевание острого или хронического течения, вызываемое бактериями рода Borrelia, которые проникают в организм через укус иксодового клеща, поражающее кожу, суставы, сердце и нервную систему.
Ботулизм — острое инфекционное заболевание, возникающее при употреблении продуктов, заражённых ботулотоксином, и поражающее нервную систему организма.
Бруцеллёз — это инфекционное заболевание, которое вызывается различными видами бруцелл. Клинически характеризуется синдромом общей инфекционной интоксикации, длительной лихорадкой, увеличением печени, селезёнки и лимфоузлов в нескольких несмежных зонах, артритом и синдромом поражения нервной системы. При развитии осложнений и многолетнем запущенном течении болезни возможна инвалидизация и летальный исход.
Брюшной тиф — инфекционная заболевание острого характера, поражающее кишечник, при котором возникает розеолёзная сыпь, воспаление тонкой кишки, запор, лимфоузлов брыжейки кишечника.
Ветряная оспа (Varicella) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему.
Вирусные гепатиты (hepatitis virosa) — группа острых и хронических вирусных заболеваний печени, которые вызываются вирусами гепатитов. Эти вирусы становятся причиной воспаления печени, исходом которого может быть как полное выздоровление, так и развитие фиброза, рака печени и смерть. Подавляющее большинство случаев вирусных гепатитов протекает бессимптомно или малосимптомно. Как правило, они не выявляются на ранних этапах, не регистрируются и часто диагностируются случайно.
Вирусный менингит — воспаление оболочек головного и спинного мозга, а также заполненного жидкостью пространства между мозговыми оболочками (субарахноидального пространства), вызванное вирусами. Проявляется общими симптомами поражения мозга и специфическими менингеальными симптомами различной степени выраженности, однако, как правило, при своевременно начатом лечении не приводят к тяжёлым необратимым последствиям. Течение вирусного менингита может быть острым или хроническим.
ВИЧ-инфекция — это хроническое инфекционное заболевание, которое провоцирует вирус иммунодефицита человека, поражающий клетки иммунной системы. Отсутствие лечения приводит к развитию СПИДа. При раннем выявлении и своевременном начале терапии продолжительность жизни людей с ВИЧ-инфекцией может не уступать средней продолжительности жизни населения.
Геморрагическая лихорадка с почечным синдромом (ГЛПС) — это группа острых инфекционных заболеваний, вызываемых хантавирусами из семейства Bunyaviridae, которые поражают мелкие сосуды всего организма, вызывают расстройства свёртывающей системы, нарушают кровообращение и работу почек. В тяжёлых случаях может привести к летальному исходу.
Вирусный гепатит А (болезнь Боткина) — острое инфекционное заболевание, вызываемое вирусом гепатита А, клинически характеризующееся синдромом общей инфекционной интоксикации, синдромом нарушения пигментного обмена, синдромами энтерита, холестаза, увеличением печени и в некоторых случая селезёнки, сопровождающееся нарушением функции печени, преимущественно доброкачественного течения. Источник инфекции — живой человек. После перенесённого заболевания вырабатывается стойкий, пожизненный иммунитет.
Вирусный гепатит В (Б) — острое и хроническое инфекционное заболевание, вызываемое вирусом гепатита В, которое может стать причиной развития цирроза печени и гепатоцеллюлярной карциномы.
Гепатит Е — это острое инфекционное заболевание, которое вызывает вирус гепатита Е. Клинически проявляется слабостью, повышением температуры, желтухой, увеличением печени и селезёнки, зудом и другими симптомами. Особенно опасно заражение вирусом при беременности.
Вирусный гепатит С — острое или хроническое инфекционное заболевание, вызываемое различными типами вируса гепатита С, которые поражают в основном гепатоциты (клетки печени) и вызывают развитие воспалительного процесса в печени. При сочетании ряда факторов, образа жизни и отсутствии адекватного лечения вирусы гепатита С приводят к цирротической перестройке ткани и раку печени.
Простой герпес — это высококонтагиозное острое и хроническое инфекционное заболевание, при котором поражается кожа и слизистые оболочки. Его провоцируют вирусы простого герпеса I и II типов, вызывая типичную пузырьковую сыпь и изъязвления.
Грипп (Grippus Influenza) — острое инфекционное заболевание, вызываемое различными серотипами вируса гриппа, которые поражают преимущественно эпителиальные клетки трахеи, характеризующееся выраженным синдромом общей инфекционной интоксикации, трахеитом и в некоторых случаях геморрагическими проявлениями, склонен принимать эпидемический характер течения.
Дизентерия — это острое/хроническое инфекционное заболевание, при котором происходит общая инфекционная интоксикация, обезвоживание организма и поражение желудочно-кишечного тракта, сопровождающееся жидким стулом с выделением крови.
Цитомегаловирусная болезнь — это общее системное инфекционное заболевание, вызываемое цитомегаловирусом, который специфически поражает лейкоциты и клетки различных органов (слюнных желёз, почек, лёгких, печени, головного мозга и другие). Клинически характеризуется многообразием проявлений — от бессимптомного течения до распространённых форм с поражением внутренних органов и центральной нервной системы, а также пожизненного пребывания в организме.
Энтеровирусная инфекция — группа острых инфекционных заболеваний, вызываемых различными серотипами энтеровирусов. Характеризуется многообразием клинических проявлений с возможным поражением практически всех органов и систем. Заканчивается, как правило, выздоровлением.
Кандидоз полости рта — это инфекционное заболевание, вызванное условно-патогенными дрожжеподобными грибами рода Candida. Кандидоз ротовой полости проявляется в виде белого "творожного" налёта и легкоудаляемой плёнки. В отдельных случаях после их удаления обнаруживается участок гиперемии и эрозии.
Системный кандидоз (systemic candidiasis) — это инфекционное грибковое поражение внутренних органов и систем, вызванное неконтролируемым ростом грибков рода Candida. Заболевание обычно развивается у людей со слабым иммунитетом, не способным контролировать грибковый рост. Наиболее распространённой формой системного кандидоза является кандидозная инфекция кровотока, или кандидемия. Она развивается, если грибок попадает в кровоток.
Коклюш — острое инфекционное заболевание, вызываемое бактерией Bordetella pertussis. Клинически характеризуется респираторным синдромом (поражением верхних дыхательных путей) с приступообразным кашлем. Имеет характерное название "стодневный кашель", так как симптомы держатся длительно — 3-4 месяца. Передаётся воздушно-капельным путём.
Контагиозный моллюск — вирусное заболевание кожи, которое проявляется полушаровидными узелками розового цвета с пупкообразным вдавлением в центре и практически всегда проходящее самостоятельно.
Коронавирусная инфекция — это группа острых инфекционных заболеваний, вызываемых различными серотипами коронавирусов. В первую очередь коронавирус поражает носоглотку, гортань, трахею и бронхи. Симптомы этой инфекции напоминают признаки гриппа.
Корь (Morbilli) — острое инфекционное заболевание, вызываемое вирусом кори, который поражает эпителий верхних дыхательных путей и кожные покровы.
Краснуха (Rubeola) — вирусное заболевание острого характера. Формируется при попадании в организм вируса краснухи, поражающего эпителиальную ткань верхних воздухоносных путей, группы регионарных лимфоузлов и кожу.
Лептоспироз (водная лихорадка) — острое зоонозное инфекционное заболевание, вызываемое лептоспирами, при котором поражаются печень, почки, мышцы, лёгкие, центральная нервная система, селезёнка и другие органы.
Лихорадка денге — острое зооантропонозное арбовирусное инфекционное заболевание, передающееся трансмиссивным путём, то есть при укусах кровососущих членистоногих переносчиков. Оно характеризуется развитием интоксикации, лихорадки, суставного и геморрагического синдромов. В большинстве случаев лихорадка протекает в лёгкой форме и не требует стационарного лечения, но при поздней диагностике или неверной тактике лечения может привести к серьёзным последствиям.
Малярия — распространённая паразитарная болезнь, передающаяся комарами рода Anopheles и поражающая элементы ретикулогистиоцитарной системы и эритроциты. Сопровождается малярийными приступами в виде повышения температуры, озноба и недомогания.
Инфекционный менингит — поражение оболочек головного и спинного мозга, вызываемое различными видами патогенных микроорганизмов (вирусами, бактериями, грибками, простейшими). Это группа острых, подострых и хронических состояний, которые проявляются выраженным синдромом раздражения мозговых оболочек, тяжёлым интоксикационным синдромом. Инфекционный менингит всегда протекает с потенциальной угрозой жизни больного.
Мицетома — это грибковое поражение околоносовой пазухи, при котором скопление грибов и их отростков в просвете пазухи формируют шар. Как правило, болезнь сопровождают боль в лице, области околоносовой пазухи и головная боль, гнойные выделения и неприятный запах из носа, но иногда она протекает бессимптомно. Чаще всего мицетому находят в верхнечелюстной (гайморовой) пазухе, реже — в клиновидной.
Инфекционный мононуклеоз (болезнь Филатова, железистая лихорадка, "поцелуйная болезнь", болезнь Пфейфера) — острое инфекционное заболевание, которое вызывается вирусом Эпштейна — Барр (ВЭБ) и характеризуется лихорадкой, поражением лимфатических узлов, тонзиллитом, увеличением печени и селезёнки и выраженным изменением состава крови. Вирус поражает циркулирующие в крови В-лимфоциты и тем самым нарушает клеточный и гуморальный иммунитет.
Опоясывающий герпес — это инфекционное заболевание, которое возникает у людей, переболевших ветряной оспой. Его вызывает вирус, который поражает задние корешки спинного мозга, межпозвоночные нервные узлы (ганглии) и кожу. Клинически характеризуется умеренно выраженным синдромом общей инфекционной интоксикации, везикулёзной сыпью по ходу чувствительных нервов, вовлечённых в процесс, и выраженными болями.
Орнитоз, или пситтакоз (Psittacosis) — острое и реже хроническое инфекционное заболевание, вызываемое бактерией Chlamydia psittaci. Микроб проникают в организм человека преимущественно через дыхательные пути при контакте с птицами и вызывают лихорадку, интоксикацию, кашель с возможным поражением лёгких, нервной системы и внутренних органов.
Острые респираторные заболевания (ОРЗ) — группа острых инфекционных заболеваний, при которых возбудители проникают в организм человека через дыхательные пути и вызывают синдром поражения респираторного тракта и общей инфекционной интоксикации. Источник инфекции — больной человек с выраженными или стёртыми формами заболевания. Основной механизм передачи — воздушно-капельный.
Папилломавирусная инфекция — это состояние, развивающееся при заражении какой-либо разновидностью вируса папилломы человека. Возбудители данной группы поражают кожу и слизистые оболочки, приводя к появлению папиллом, бородавок, плоских и остроконечных кондилом. Заболевание может долгое время протекать бессимптомно, поэтому важно регулярно проходить профилактические обследования.
Полиомиелит — это опасное для жизни острое инфекционное заболевание, вызываемое полиовирусом. В основном им болеют дети до 5 лет. Чаще протекает в стёртой форме, иногда сопровождается лихорадкой, головной болью и рвотой. Когда вирус повреждает спинной мозг и двигательные ядра черепно-мозговых нервов, парализуются мышцы ног, рук, туловища и шеи. В редких случаях развивается паралич дыхательных мышц, который становится причиной смерти.
Псевдотуберкулёз (дальневосточная скарлатиноподобная лихорадка) — острое и хроническое сапрозоонозное инфекционное заболевание, вызываемое бактерией Yersinia pseudotuberculosis. Хозяева возбудителя — люди и животные, места развития — органические и неогранические вещества
Рожа — это инфекционное заболевание человека, которое поражает кожные покровы, а также может затрагивать слизистые оболочки и поверхностные лимфатические сосуды. Характеризуется появлением на коже (как правило, на лице или голени) ярко-красного отёчного очага с чёткими границами.
Ротавирусная инфекция — это острое заболевание, вызываемое ротавирусами, которое сопровождается поражением желудочно-кишечного тракта, синдромом общей интоксикации и обезвоживания. К характерным симптомам этой инфекции относят многократную рвоту, понос и лихорадку.
Сальмонеллёз — острое инфекционное заболевание, вызываемое различными серотипами бактерий рода Salmonella, которые поражают желудочно-кишечный тракт с возможностью распространения заболевания по всему организму.
Свиной грипп — вирусное заболевание, вызываемое гриппом типа А (H1N1). Синонимы заболевания: Калифорния 04/2009, мексиканский грипп, вирус гриппа H1N1, вирус подтипа H1N1.
Скарлатина — острое инфекционное заболевание, вызываемое пиогенным стрептококком группы А, развивающееся у людей, не имеющих антитоксического иммунитета. Протекает с лихорадкой, интоксикацией, острым тонзиллитом, увеличением региональных лимфатических узлов, но самый яркий симптом — мелкоточечная сыпь.
СПИД — это жизнеугрожающее состояние иммунной системы, при котором развиваются тяжёлые инфекционные болезни и опухоли. Почти все случаи СПИДа вызваны ВИЧ-инфекцией, при которой иммунная система человека не может адекватно реагировать на возникающие внешние и внутренние угрозы. Другими причинами тяжёлого иммунодефицита могут быть поражающая радиация, генетические мутации, приём проитвоопухолевых препаратов и др.
Столбняк, или "тризм" (греч. tetanus — оцепенение, судорога) — острое инфекционное незаразное заболевание, вызываемое столбнячной палочкой (Clostridium tetani). При помощи контактного механизма передачи бактерия проникает в организм и выделяет токсин, который поражает нервную систему, приводит к гипертонусу поперечно-полосатых мышц и генерализованным судорогам. Является предотвратимым заболеванием.
Туляремия (Tularemia, заячья болезнь) — это острое инфекционное заболевание, вызываемое бактерией Francisella tularensis. При болезни поражается кожа, слизистые оболочки, лёгкие, кишечник, глаза и лимфатические узлы. Возникает лихорадка и выраженная интоксикация: апатия, вялость, ломота и тошнота.
Холера — это острое инфекционное диарейное заболевание, которое представляет особую опасность для людей. Оно вызывается бактериями Vibrio cholerae. Проникая через рот, бактерии поражают слизистую оболочку кишечника, нарушая работу пищеварительного тракта. При отсутствии адекватного лечения болезнь может в короткие сроки привести к обезвоживанию, появлению судорожного синдрома и смерти.
Чума — острое инфекционное заболевание, вызываемое бактерией Yersinia pestis. Протекает с тяжёлым общим состоянием, лихорадкой, поражением лимфоузлов, лёгких и других внутренних органов, часто с развитием сепсиса.
Клещевой энцефалит — это острое и хроническое природно-очаговое инфекционное заболевание, вызываемое вирусом клещевого энцефалита, который приводит к остролихорадочному состоянию, поражению различных отделов нервной системы в виде вялых парезов и параличей. Как правило, передаётся кровососущими насекомыми. В тяжёлых случаях может привести к смерти.
Полиомиелит (детский спинальный паралич, болезнь Гейне-Медина) – это острое и тяжелое инфекционное заболевание, которое вызывается полиовирусом, поражающим серое вещество передних рогов спинного мозга и других отделов центральной нервной системы.
Полиомиелитом преимущественно болеют дети и подростки. Опасность заболевания состоит в развитии паралича.
Специфическая профилактика – это вакцинация против полиомиелита. Существует 2 типа вакцин против полиомиелита:
- живая вакцина Себина (ОПВ – содержит живые ослабленные вирусы)
- инактивированная (ИПВ – содержит полиовирусы всех трех серотипов, убитых формалином).
Вакцина ОПВ
Вакцинацию ОПВ проводят детям, начиная с 2-месячного возраста, путем закапывания 2-4 капель (в зависимости от концентрации вакцины) на лимфоидную ткань глотки у младенцев и на поверхность миндалин у старших детей.
Первая вакцинация проводится 3, 4, 5 и 6 месяцев, затем необходима ревакцинация в 18, 20 месяцев и в 14 лет.
После вакцинации ОПВ ребенка в течение часа нельзя кормить и поить, так как с едой и водой вакцина смоется в желудок. Если ребенок срыгнул, необходимо повторить вакцинацию (по той же причине).
Перед прививкой и сразу после нее нельзя вводить в рацион ребенка новые продукты, так как возможно появление аллергических реакций, ошибочно принятых за побочные эффекты вакцины.
Накануне перед вакцинацией следует убедиться в наличии жаропонижающих и противоаллергенных препаратов в домашней аптечке.
Меры предосторожности после вакцинации ОПВ: не целовать ребенка в губы и мыть руки после подмывания малыша.
Противопоказания для вакцинации ОПВ:
- дети с врожденным иммунодефицитом или ВИЧ (также нельзя, если члены семьи имеют те же проблемы);
- наличие в окружении ребенка беременных женщин;
- беременность или планирование ее;
- грудное вскармливание;
- необычная реакция на предыдущую вакцинацию;
- аллергия на неомицин, стрептомицин и полимиксин В (входят в состав вакцины);
- острые инфекционные заболевания (вакцинация после выздоровления).
Вакцина ИПВ
Вакцинацию ИПВ проводят
- детям (ослабленные, имеющие беременную мать и/или расстройства кишечника)
- взрослым (медицинским работникам, имеющие тесный контакт с больными, поездка в эндемичные районы, непривитые люди).
ИПВ вводится подкожно или внутримышечно:
- дети: первичная вакцинация в 2, затем в 4 месяца, потом ревакцинация в 6-18 месяцев и в 4-6 лет;
- взрослые: первая вакцинация (0,5 мл), повтор через 4-8 недель и введение третьей дозы через 6-12 месяцев.
Побочные эффекты вакцинации:
Возможные побочные эффекты, не требующие экстренного медицинского вмешательства:
- нервозность,
- повышение температуры до 38,5°C,
- отеки,
- боль в месте инъекции,
- тошнота, однократная рвота или понос.
Немедленно обратиться к врачу в случае:
- адинамичный и вялый ребенок;
- затрудненное дыхание, одышка;
- температура выше 39С.;
- судороги; , зуд;
- сонливость;
- отеки лица, глаз;
- затрудненное глотание.
После вакцинации ИПВ прогулки и купание ребенка не воспрещаются.
Отказ от вакцинации
В первую очередь непривитым людям грозит полиомиелит со всеми вытекающими последствиями.
Кроме того, в случае отказа от вакцинации им запрещают поездки в страны, требующие прививки от полиомиелита и временно (на период эпидемии) не принимают на работу в образовательные и оздоровительные учреждения.
Выделяют следующие формы полиомиелита:
1. Типичные полиомиелиты с поражением ЦНС:
- непаралитические: менингеальная и абортивная;
- паралитические: спинальная и бульбарная;
2. Атипичные формы – стертая и бессимптомная.
- легкая;
- средней тяжести;
- тяжелая.
Для установления степени тяжести оцениваются выраженность интоксикации и двигательных нарушений.
- гладкое течение (без осложнений);
- негладкое течение (с осложнениями, с присоединением вторичной инфекции, с обострением хронических заболеваний).
Острый полиомиелит протекает в разных клинических формах, и симптоматика заболевания представлена следующими синдромами:
- синдром интоксикации;
- синдром катаральных явлений;
- синдром расстройств пищеварительного тракта;
- синдром неврологических нарушений.
Начинается полиомиелит с препаралитической стадии:
- внезапное повышение температуры,
- появление насморка, болей в горле, кашля,
- а также диареи или запоров,
- болей в животе, рвоты.
Синдром неврологических нарушений характеризуется
- головной болью,
- вялостью, утомляемостью,
- повышенной чувствительностью кожных покровов,
- сонливостью,
- тремором,
- судорогами,
- болями в позвоночнике и конечностях.
Эта стадия продолжается в течение 5 дней. Затем болезнь переходит в паралитическую стадию:
- снижается температура,
- исчезают мышечные боли,
- возникают парезы и параличи.
Чаще в процесс вовлекаются нижние конечности, реже мышцы туловища, брюшного пресса, дыхательная мускулатура.
Через 7-14 дней развиваются мышечные атрофии и вывихи суставов.
Восстановительная стадия продолжается 4-6 месяцев, затем процесс выздоровления замедляется, при этом остаются мышечные атрофии и контрактуры (мышечные сокращения).
Остаточные явления или резидуальная стадия характеризуется наличием стойких параличей, контрактур, деформацией и укорочением конечностей, искривлениями позвоночника. Остаточные явления приводят к пожизненной инвалидности.
Во время вспышек полиомиелита смертность больных достигает 2-5% от остановки дыхания вследствие паралича дыхательных мышц.
При постановке диагноза следует учитывать клинико-эпидемиологические, серологические и вирусологические данные:
- спинномозговая пункция (увеличено давление спинномозговой жидкости, лейкоцитов - нейтрофилов, повышенное содержание белка);
- общий анализ крови (признаки воспаления: лейкоцитоз, увеличение СОЭ);
- смывы из горла и посев на питательную среду;
- анализ фекалий с посевом;
- посев крови и СМЖ на питательную среду;
- определение в сыворотке крови антител (не менее чем четырехкратное нарастание титров антител в парных сыворотках, взятых в острой стадии болезни и через 1 – 3 недели); и МРТ (дают неспецифические результаты и имеют лишь относительное значение для диагностики).
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Лечение полиомиелита осуществляется врачом-инфекционистом в условиях стационара.
Больные изолируются в бокс на 40 дней.
Специфического лечения против заболевания не существует –
- проводится симптоматическая терапия (жаропонижающие, обезболивающие, успокоительные препараты),
- назначается гаммаглобулин и витаминотерапия (витамины С, В1, В 12, В6), аминокислоты.
Больным в острой стадии заболевания показан строгий постельный режим (2-3 недели). При параличе дыхательной мускулатуры – искусственная вентиляция легких.
Особого внимания требуют парализованные конечности. Положения ног, рук и позвоночника должны быть правильными. Ноги укладывают параллельно, чуть сгибая в коленных и тазобедренных суставах с помощью подложенных валиков. Стопы должны находиться перпендикулярно к голеням (их фиксируют подкладыванием плотной подушки под подошвы). Руки разводят в стороны и сгибают в локтевых суставах под углом в 90°.
Для улучшения нервно-мышечной проводимости назначают прозерин, нейромидин, дибазол. Лечение в инфекционном отделении занимает 3-4 недели.
Восстановительное лечение начинается в стационаре и продолжается амбулаторно. Назначается лечебная физкультура, проводятся занятия с ортопедом, водные процедуры (упражнения под водой), физиотерапия (УВЧ, электростимуляция, прикладывание горячих влажных компрессов на больные мышцы). В дальнейшем показано санаторно-курортное лечение (морские, серные ванны, грязи).
Полиомиелит может стать причиной развития дыхательной и сердечно-сосудистой недостаточности из-за паралича межреберных и диафрагмальных мышц. Поэтому больные должны находиться с ведением мониторинга жизненно важных функций. Возможен летальный исход вследствие паралича дыхательных мышц.
После вакцинации против полиомиелита возможно развитие (очень редко) вакциноассоциированного полиомиелита.
Возбудителем полиомиелита является полиовирус трех видов. Источником инфекции являются больные и вирусоносители.
Вирус передается фекально-оральным и воздушно-капельным путями.
В тропических странах случаи заболевания регистрируются в течение всего года, в странах с умеренным климатом чаще летом и осенью.
Факторы, способствующие распространению вируса:
- несоблюдение правил личной гигиены (грязные руки);
- неудовлетворительное удаление экскрементов;
- плохая канализация;
- зараженная пища (немытые овощи и фрукты) и вода (в том числе и купание в загрязненных водоемах);
- домашние мухи.
Прогноз благоприятный при непаралитическом полиомиелите.
После паралитического полиомиелита формируются контрактуры, атрофии мышц, парезы конечностей (инвалидность).
Составлено:
- Е.П. Деконенко - Руководителем клинического отдела ГУ ИПиВЭ им. М.П. Чумакова РАМН, председателем комиссии по диагностике полиомиелита и ОВП, доктором медицинских наук, профессором;
- В.П.Грачевым - Главным научным сотрудником ГУ ИПиВЭ им. М.П. Чумакова РАМН, доктором биологических наук, профессором ;
- Шакаряном А.К. - Научным сотрудником клинического отдела ГУ ИПиВЭ им. М.П. Чумакова РАМН,
- Чернявской О.П. - Заведующей отделом обеспечения эпидемиологического надзора ФГУЗ ФЦГиЭ Роспотребнадзора,
- Морозовой Н.С. - Заведующей отделением кишечных инфекций ФГУЗ ФЦГиЭ Роспотребнадзора,
- Петиной В.С. - Заместителем начальника отдела эпидемиологического надзора Управления Роспотребнадзора по г. Москве.
Общие сведения об остром полиомиелите
Острый полиомиелит относится к инфекционным заболеваниям вирусной этиологии и характеризуется разнообразием клинических форм - от абортивных до паралитических. Паралитические формы возникают при поражении вирусом серого вещества, расположенного в передних рогах спинного мозга и двигательных ядрах черепно-мозговых нервов. Клинически это выражается развитием вялых или периферических парезов и параличей. Наиболее часто острый полиомиелит возникает в результате инфицирования одним из трёх типов вируса полиомиелита.
Резервуаром и источником возбудителя является человек, больной или носитель. Полиовирус появляется в отделяемом носоглотки через 36 ч., а в испражнениях 72 ч. после заражения и продолжает обнаруживаться в носоглотке в течение одной, а в испражнениях - в течении 3-6 нед. Наибольшее выделение вируса происходит в течение первой недели заболевания.
Механизм передачи возбудителя фекально-оральный, пути передачи -водный, пищевой и бытовой. Важное значение имеет и аспирационный механизм с воздушно-капельным и воздушно-пылевым путями передачи.
Естественная восприимчивость людей высокая, однако клинически выраженная инфекция встречается гораздо реже носительства: на один манифестный случай приходится от 100 до 1000 случаев бессимптомного носительства полиовируса. Поэтому, с точки зрения эпидемиологической значимости, случаи бессимптомного носительства или бессимптомной инфекции представляют большую опасность.
Постинфекционный иммунитет типоспецифический пожизненный.
Основные эпидемиологические признаки.
В довакцинальный период распространение заболевания носило повсеместный и выраженный эпидемический характер. В условиях умеренного климата наблюдалась летне-осенняя сезонность.
Поствакцинальный период характеризуется резким снижением заболеваемости. Заболевание регистрируется в основном у детей, не привитых против полиомиелита или привитых с нарушением календаря профилактических прививок.
Длительность инкубационного периода при остром полиомиелите колеблется от 4 до 30 дней. Наиболее часто этот период длится от 6 до 21 дня. Первичное размножение и накопление вируса происходит в глотке и кишечнике. В последующем, вирус попадает в лимфатическую систему и затем в кровь. Следующим за вирусемией этапом развития болезни является проникновение вируса в центральную нервную систему. Это происходит через эндотелий мелких сосудов или по перефирическим нервам.
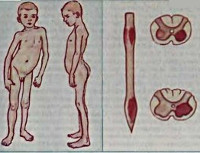
Типичным для острого полиомиелита является поражение вирусом крупных двигательных клеток - мотонейронов, расположенных в сером веществе передних рогов спинного мозга и ядрах двигательных черепно-мозговых нервов в стволе головного мозга. Частичное повреждение мотонейронов или полная гибель их приводит к развитию вялых парезов или парличей мышц лица, туловища, конечностей. Воспалительный процесс по типу серозного менингита развивается и в оболочках мозга. Мозаичность поражения нервных клеток находит своё клиническое отражение в ассиметричном беспорядочном распределении парезов и относится к типичным признакам острого полиомиелита.
Профилактические мероприятия.
Улучшение санитарно-гигиенических условий способствует ограничению распространения полиовируса, однако единственным специфическим средством предупреждения паралитического полиомиелита остается иммунизация живой оральной полиомиелитной вакциной (ОПВ) из аттенуированных штаммов Сэбина или инактивированной полиомиелитной вакциной (ИПВ). Вакцинация проводится в соответствии с Национальным календарем профилактических прививок.
Клиническая картина непаралитических форм острого полиомиелита
Инапарантная форма протекает как вирусоносительство и не сопровождается клиническими симптомами. Диагностика осуществляется только по данным вирусологического обследования.
Абортивная форма (малая болезнь) характеризуется следующими симптомами: умеренная лихорадка, интоксикация, головная боль, иногда незначительные катаральные явления со стороны верхних дыхательных путей, разлитые неинтенсивные боли в животе, дисфункция кишечника. Признаки поражения нервной системы отсутствуют.
Менингиальная форма протекает с синдромом серозного менингита. Ликвор сохраняет прозрачность, давление обычно повышено. Количество клеток в ликворе увеличивается от нескольких десятков до 200-300 в 1 см 3 . Белок в ликворе сохраняется нормальным или умеренно повышается, что особенно характерно для случаев с болевым синдромом.
Полиомиелитоподобные заболевания — группа нейроинфекционных заболеваний, клиника которых сходна с проявлениями полиомиелита. Могут быть обусловлены энтеровирусами, герпесвирусами, аденовирусами и пр. Клинически различают спинальную, полирадикулоневритическую, церебральную и понтинную формы. Диагностика базируется на сопоставлении особенностей клиники, результатов исследования цереброспинальной жидкости, данных серологических реакций и вирусологических исследований. Терапия в остром периоде включает дегидратацию, десенсибилизацию, введение гамма-глобулина, антипиретики, транквилизаторы. Течение обычно доброкачественное.
Общие сведения
Наиболее часто полиомиелитоподобные заболевания наблюдаются у детей дошкольного и младшего школьного возраста. Как правило, их характеризует более легкое течение. В отдельных случаях, в основном при инфицировании вирусами ЕСНО, отмечается тяжелая симптоматика и возможен летальный исход. Полиомиелитоподобные заболевания могут иметь различную симптоматологию, что позволило выделить 4 характерные для них клинические формы: спинальную, понтинную, полирадикулоневритическую и церебральную (менингеальную). Чаще всего встречаются первые две из них.

Причины полиомиелитоподобных заболеваний
Как и полиомиелит, полиомиелитоподобные заболевания вызываются проникающими в нервную систему вирусами. В роли возбудителей чаще выступают энтеровирусы: вирусы Коксаки и ЕСНО. Реже инфекционными агентами являются аденовирусы, герпетическая инфекция, вирус эпидемического паротита, возбудитель энцефалита Сент-Луис и др.). Примерно в половине случаев установить точную этиологию заболевания не удается. В основном полиомиелитоподобные заболевания возникают в виде спорадических случаев. Эпидемические вспышки наблюдаются, если заболевание обусловлено вирусами Коксаки.
Во внешнюю среду вирусы выделяются с испражнениями и носоглоточной слизью. Их источником выступают как больные лица, так и здоровые вирусоносители. Инфицирование происходит воздушно-капельным, фекально-оральным и контактным путями. Заболевание развивается, когда иммунная система не справляется с подавлением вируса и он проникает в центральную нервную систему. Морфологические изменения, возникающие в спинном мозге и стволе, сходны с таковыми при полиомиелите. Отмечаются выраженные в различной степени деструктивные изменения нейронов, в тяжелых случаях — их гибель; выявляются периваскулярные воспалительные инфильтраты.
Симптомы полиомиелитоподобных заболеваний
Основу симптоматики, как правило, составляют вялые периферические парезы. В начале заболевания они слабо выражены и могут иметь преходящий характер. Клинически проявляются прихрамыванием ребенка, изменением его походки, слабостью в руке или ноге (реже в обоих верхних или нижних конечностях). Характерный для полиомиелита предпаралитический период в виде общеинфекционных проявлений (лихорадки, головной боли, ринита и фарингита) отсутствует. Парезы возникают на фоне нормальной температуры и хорошего самочувствия. Это зачастую не позволяет сразу распознать инфекционное заболевание. Некоторое время родители могут связывать изменения походки ребенка с различными внешними причинами (новой обувью, ушибом при падении) и обращаются к врачу только при нарастании пареза, приводящем к явным двигательным расстройствам.
Наряду с двигательными нарушениями полиомиелитоподобные заболевания сопровождаются болевым синдромом, типичным также для полиомиелита. Отличительной особенностью болей является их мышечный характер. Иногда они имеют нетипичную для полиомиелита локализацию, например — в околопупочной области, в жевательной мускулатуре. Мышечная слабость в паретичных конечностях сочетается с гипотонией и гипотрофией, снижением сухожильных рефлексов. При понтинной форме возникает периферический парез лицевого нерва — слабость мимической мускулатуры, приводящая к перекосу лица в здоровую сторону. В редких случаях отмечаются бульбарные расстройства.
Диагностика полиомиелитоподобных заболеваний
Диагностический поиск осуществляется путем сопоставления клинических, вирусологических и серологических данных. Заподозрить полиомиелитоподобные заболевания в типичных случаях неврологу позволяет их более легкое течение, стертое начало, отсутствие предпаралитического периода. Однако, следует помнить, что существуют также легкие формы полиомиелита. Кроме того, необходимо проводить дифдиагностику с миелитом, периферическим невритом, компрессионной миелопатией, невритом лицевого нерва, опухолями спинного мозга.
Для уточнения диагноза проводят люмбальную пункцию. Полиомиелитоподобные заболевания могут не сопровождаться изменениями в составе ликвора. В некоторых случаях исследование цереброспинальной жидкости обнаруживает цитоз (до 200 клеток на 1 мкл) и повышенную концентрацию белка (до 50-60 г/л). В тоже время, для полиомиелита характерна более выраженная воспалительная реакция ликвора.
Важным диагностическим критерием выступают результаты вирусологических исследований. При этом выделение энтеровирусов из носоглоточных смывов или испражнений заболевшего не является достаточно убедительным, поскольку их широкая циркуляция наблюдается и среди здорового населения. Большей диагностической ценностью обладает выделение вируса из цереброспинальной жидкости и крови. Однако выделение вируса представляет собой сложную задачу, что ограничивает широкое клиническое применение данной методики.
Подтверждение диагноза осуществляется путем проведения серологических исследований (РСК, ИФА, РТГА), их сопоставления в динамике и параллельного проведения исследований с вирусом полиомиелита. Признать этиологическую роль вируса можно лишь при выявлении в сыворотке крови реконвалесцента не менее чем четырехкратного нарастания титра антител к этому вирусу (в сравнении с дебютом заболевания) на фоне отсутствия роста антител к другим вирусным агентам. Полиомиелитоподобная патология окончательно диагностируются только после получения отрицательных результатов вирусологических и серологических исследований на полиомиелит.
Лечение и прогноз полиомиелитоподобных заболеваний
Пациенты подлежат госпитализации в отдельный бокс инфекционного отделения. В остром периоде им необходим покой с исключением любых раздражающих воздействий. Схема лечения включает введение гамма-глобулина и больших доз аскорбиновой кислоты, дегидратационную терапию, десенсибилизирующие фармпрепараты (дифенгидрамин, хлоропирамин), антипиретики (ибупрофен, парацетамол), транквилизаторы (гидазепам, мебикар, диазепам). В качестве противовирусной терапии возможно внутримышечное введение раствора рибонуклеазы.
В остром периоде массаж и лечебная физкультура противопоказаны, поскольку усугубляют болевой синдром, а профилактика контрактур суставов осуществляется путем придания правильного положения паретичной конечности. К восстановительным мероприятиям приступают после стихания острого воспалительного периода. Занятия начинают с легких упражнений ЛФК и поглаживающих массажных движений, затем постепенно повышают физическую нагрузку, интенсивность и продолжительность массажа. Дополнительно могут быть рекомендованы антихолинэстеразные фармпрепараты, улучшающие нервно-мышечную передачу, и физиотерапевтическое лечение (УВЧ, парафинолечение, теплые ванны).
В большинстве случаев полиомиелитоподобные заболевания имеют доброкачественное течение с достаточно быстрым (1-1,5 мес) и полным регрессом симптоматики. В отдельных случаях наблюдается более тяжелое течение без полного восстановления функций паретичных конечностей. Летальные исходы зафиксированы при заболеваниях, вызванных вирусами ЕСНО2, ЕСН06 и ЕСНО11.
Читайте также:

