Инфекционные осложнения в гинекологии и акушерстве
Обновлено: 22.04.2024
Кафедра акушерства и гинекологии факультета повышения квалификации и последипломной подготовки специалистов Читинской государственной медицинской академии
Кафедра акушерства и гинекологии факультета повышения квалификации и последипломной подготовки специалистов Читинской государственной медицинской академии
Профилактика септических осложнений в акушерстве: рекомендации Министерства здравоохранения Российской Федерации и Всемирной организации здравоохранения 2015 г.
Журнал: Российский вестник акушера-гинеколога. 2016;(3): 79‑84
Кафедра акушерства и гинекологии факультета повышения квалификации и последипломной подготовки специалистов Читинской государственной медицинской академии
Септические осложнения в родах являются одной из ведущих причин материнской летальности в мире и в России (в 2014 г. показатель был одинаковым и составил 10,7%). Представлен обзор современных клинических рекомендаций Министерства здравоохранения Российской Федерации и ВОЗ по профилактике септических осложнений в акушерстве, цель которых — улучшение исходов родов для матери и новорожденного. Авторы информируют об отсутствии конфликта интересов.
Кафедра акушерства и гинекологии факультета повышения квалификации и последипломной подготовки специалистов Читинской государственной медицинской академии
Кафедра акушерства и гинекологии факультета повышения квалификации и последипломной подготовки специалистов Читинской государственной медицинской академии
Согласно сведениям, приведенным в этом документе, в 2013 г. в мире умерли 289 000 женщин в связи с беременностью и родами, каждые 2 мин погибало более одной женщины. Более половины случаев (52%) материнской смертности были обусловлены тремя ведущими предотвратимыми причинами — кровотечением, сепсисом, гипертензивными расстройствами [4].
По данным экспертов ВОЗ ]5—7], несмотря на значительные успехи в диагностике и антимикробной терапии, в мире в структуре материнской летальности сохраняется высокий удельный вес послеродового сепсиса: в 2000 г. он составил 15%, в 2014 г. — 10,7%. В России доля сепсиса в структуре материнских потерь составила в 2013 г. 11,2% [7], в 2014 г. — 10,7% (Росстат, 2014).
По данным J. Barton, B. Sibai [8], частота развития тяжелого сепсиса с летальными исходами ежегодно увеличивается на 10%, чему способствуют поздний возраст матери, ожирение, имеющиеся хронические заболевания, ВРТ и многоплодная беременность, высокая частота кесаревых сечений.
Рекомендации Минздрава Р.Ф. и ВОЗ 2015 г. имеют общую цель — утвердить эффективные клинические вмешательства, которые позволят снизить частоту родовых инфекций и их осложнений у матери, что является частью стратегии по охране здоровья женщин, предупреждению материнской летальности и улучшению исходов для новорожденных [7, 9].
Рекомендации ВОЗ и Минздрава Р.Ф. по профилактике инфекционных осложнений родов
1. Не рекомендуется сбривание волос на лобке и промежности при вагинальных родах (условная рекомендация) * [9, 10].
Эта рекомендация касается только сбривания всех волос с наружных половых органов при вагинальных родах [9, 10] и не применяется к пациенткам, которые готовятся к кесареву сечению [9, 11]. Решение о бритье волос на промежности/лобке принимает женщина, а не работник здравоохранения. Если женщина еще до родов решает сбрить волосы на промежности/лобке, ей следует посоветовать сделать это в наиболее комфортном для нее месте (например, дома незадолго до наступления родов).
Доказательной базой для данной рекомендации послужил Кохрановский систематический обзор (3 рандомизированных исследования, 1039 женщин), показавший, что рутинное бритье промежности не снижает риск развития инфекционно-воспалительных заболеваний у матери и неонатальных инфекций. Кроме того, не выявлено существенных различий между сравниваемыми группами по частоте развития инфекции в ране (после разрыва промежности или эпизиотомии) или расхождения швов на промежности [12, 13].
2. Влагалищное исследование рекомендуется проводить с интервалом 4 ч в активную фазу родов у женщин с низкой степенью риска развития инфекционно-воспалительных заболеваний (строгая рекомендация) * * [9].
3. Не рекомендуется рутинная обработка влагалища хлоргексидином в родах с целью предупреждения послеродовых инфекций (строгая рекомендация) [9].
В основу этой рекомендации ВОЗ положены результаты Кохрановского систематического обзора, выявившего, что при обработке влагалища в родах хлоргексидином в сравнении с плацебо нет различий в частоте развития хориоамнионита, послеродового эндометрита, неонатального сепсиса, неонатальной пневмонии или неонатального менингита [15]. В доказательную базу этой рекомендации не входят женщины, колонизированные стрептококком группы В, и с ВИЧ-инфекцией (см. рекомендацию 4).
4. Не рекомендуется рутинная обработка влагалища хлоргексидином в родах женщинам—носителям стрептококка группы В для предупреждения ранней неонатальной стрептококковой инфекции (условная рекомендация) [9].
5. Рекомендуется введение антибиотика в родах пациенткам—носителям стрептококка группы В для предупреждения ранней неонатальной стрептококковой инфекции (условная рекомендация) [7, 9].
Данное вмешательство, рекомендованное протоколами Минздрава Р.Ф. и ВОЗ, распространяется на матерей, генитальный тракт которых колонизирован стрептококком группы В, и не касается женщин со стрептококком группы В, обнаруженным в посевах мочи [7, 9]. В качестве доказательной базы использован Кохрановский систематический обзор 2014 г. (4 исследования, 852 женщины), который выявил клинические преимущества для новорожденных при введении антибиотика (ампициллина или пенициллина G) матерям, генитальный тракт которых колонизирован стрептококком группы В [17]. Введение в родах антибиотиков женщинам—носителям стрептококка группы В статистически значимо снижает число ранних неонатальных инфекций (в возрасте
6. Не рекомендуется рутинная антибиотикопрофилактика всем женщинам во II или III триместрах беременности с целью снижения инфекционной заболеваемости (строгая рекомендация) [9].
Рекомендация ВОЗ не относится к женщинам из группы высокого риска развития инфекционных заболеваний и осложнений в родах, а применима к общей популяции беременных во II или III триместрах беременности. Доказательства для рекомендации получены на основе метаанализа 2015 г. (8 исследований, 3663 женщины), который не выявил статистически значимого снижения частоты послеродового эндометрита или хориоамнионита у беременных, получавших антибиотикопрофилактику во II—III триместрах беременности по сравнению с теми, кто таковую не получал [19].
7. Не рекомендуется рутинная антибиотикопрофилактика женщинам с преждевременными родами при целых плодных оболочках (строгая рекомендация) [9, 18].
В Кохрановском систематическом обзоре 2013 г. показано, что рутинная антибиотикопрофилактика у женщин с преждевременными родами при целых плодных оболочках не дает преимуществ в перинатальных исходах по сравнению с пациентками, которым антибиотики не вводились: в сравниваемых группах не выявлено статистически значимых различий по перинатальной смертности (10 исследований, 7304 женщины) и частоте мертворождений (8 исследований, 7080 женщин) [20]. Заслуживают внимания и требуют дальнейшего изучения выявленные факты увеличения неонатальной смертности (9 исследований, 7248 младенцев) и повышения частоты развития детского церебрального паралича (одно исследование, 3173 ребенка) у детей, матери которых получали антибиотики с профилактической целью [20]. По мнению членов рабочей группы ВОЗ [9], эти недостатки существенно перевешивают клинические преимущества для матери в виде снижения частоты развития инфекционных осложнений, в том числе хориоамнионита/эндометрита.
8. Рекомендуется введение антибиотиков женщинам с преждевременными родами при преждевременном излитии околоплодных вод (строгая рекомендация) [7, 9, 18].
Рекомендация основана на выявленных клинических преимуществах профилактического введения антибиотиков для матери и новорожденного при преждевременных родах и преждевременном излитии околоплодных вод. В Кохрановском систематическом обзоре 2013 г. (22 исследования, 6872 женщины) продемонстрировано, что по сравнению с плацебо при использовании антибиотиков снижается риск развития хориоамнионита у матери и неонатальных инфекций, включая пневмонии. Более того, введение антибиотиков привело к уменьшению числа новорожденных, которым потребовалось введение сурфактанта и оксигенотерапии, а также сократило длительность пребывания младенцев в отделениях интенсивной терапии в среднем на 5,05 дня [21]. В соответствии с клиническими рекомендациями ВОЗ [22] и Минздрава России [18] антибиотиком выбора в этой ситуации является эритромицин.
9. Не рекомендуется рутинное введение антибиотиков женщинам с преждевременным излитием околоплодных вод при родах в срок или близких к сроку (строгая рекомендация) [9].
Доказательства этой рекомендации ВОЗ основаны на исследованиях, которые включали женщин с длительностью безводного промежутка менее 12 ч. Рабочая группа отмечает, что в настоящее время недостаточно доказательств относительно отказа от антибиотикопрофилактики при длительности разрыва плодных оболочек более 18 ч, поскольку риск инфицирования таких пациенток может быть выше [9].
Кохрановский метаанализ 2014 г. не выявил существенных различий между группами пациенток, получавшими и не получавшими антибиотики в связи с преждевременным излитием околоплодных вод при родах в срок или близких к сроку [23]. Отсутствие антибиотикопрофилактики не увеличивало риск развития хориоамнионита, эндометрита или раневой инфекции у матери, не повышало частоту раннего неонатального сепсиса [23].
Клинический протокол Минздрава Р.Ф. 2015 г. рекомендует проведение антибиотикопрофилактики при доношенной беременности и безводном промежутке более 18 ч [7].
10. Не рекомендуется рутинное введение антибиотиков женщинам с мекониальными водами (условная рекомендация) [9].
Данная рекомендация основана на заключении систематического обзора 2013 г.: введение матери антибиотиков при наличии мекониальных вод не снижает частоту неонатального сепсиса и госпитализаций детей в отделение реанимации и интенсивной терапии, т. е. не улучшает исходы для новорожденных. Для матери преимущества введения антибиотиков обусловлены значительным уменьшением риска хориоамнионита, при этом не выявлено отличий в частоте послеродового эндометрита [24]. Члены рабочей группы ВОЗ отмечают, что клиническую эффективность для матери следует интерпретировать с осторожностью из-за низкого качества исследования и малого размера выборки [9].
11. Рекомендуется рутинная антибиотикопрофилактика женщинам после ручного удаления плаценты (строгая рекомендация) [7, 9].
В основу рекомендации положены сведения систематического обзора 2015 г. (3 ретроспективных когортных исследования), включившего наблюдения за 567 женщинами, не имевшими лихорадки до проведения ручного удаления плаценты [25]. По сравнению с отсутствием антибиотикопрофилактики введение антибиотиков снижало частоту лихорадки после родов и эндометрита [25].
12. Не рекомендуется рутинная антибиотикопрофилактика женщинам с оперативными влагалищными родами (условная рекомендация) [9].
13. Рекомендуется рутинная антибиотикопрофилактика женщинам с разрывами промежности III и IV степени (строгая рекомендация) [7, 9].
Качество доказательств этой рекомендации низкое, что обусловлено малым размером выборки: в одном исследовании с участием 147 женщин показано существенное снижение частоты развития раневой инфекции на фоне антибиотикопрофилактики [27]. По мнению членов рабочей группы ВОЗ, использование антибиотиков для снижения риска инфекционных осложнений при разрыве промежности III или IV степени обосновано и связано с потенциальным загрязнением раны (учитывая анатомическую близость и бактериальную флору прямой кишки) [9].
14. Не рекомендуется рутинная антибиотикопрофилактика женщинам с эпизиотомией (строгая рекомендация) [7, 9].
Поиск информации в международных медицинских базах данных продемонстрировал полное отсутствие рандомизированных исследований для оценки пользы от рутинного назначения антибиотиков женщинам с эпизиотомией в родах. По мнению экспертов ВОЗ, эпизиотомия, выполненная в условиях должного инфекционного контроля, имеет низкую степень инфицирования. Кроме того, необоснованное назначение антибиотиков оказывает негативное влияние на здоровье населения, приводит к формированию устойчивости к противомикробным препаратам и повышает бремя экономических затрат [9].
15. После неосложненных влагалищных родов рутинная антибиотикопрофилактика не рекомендуется (строгая рекомендация) [7, 9].
В систематическом обзоре 2015 г. (2 рандомизированных контролируемых исследования, 1653 женщины) показано, что у матерей, получавших антибиотикопрофилактику после неосложненных вагинальных родов, значительно ниже заболеваемость эндометритом, при этом не отмечено статистически значимых различий по частоте развития лихорадки после родов, раневой инфекции, инфекций мочевыводящих путей и продолжительности пребывания в стационаре [28].
Рабочая группа ВОЗ обеспокоена широким применением антибиотиков после вагинальных родов у женщин без значимых факторов риска развития пуэрперальных инфекций. Эксперты особо отмечают, что рутинная антибиотикопрофилактика негативно влияет на прилагаемые глобальные усилия по сдерживанию прогрессирования развития устойчивости к противомикробным препаратам [9].
16. Рекомендуется обработка влагалища повидоном-йодом непосредственно перед кесаревым сечением (условная рекомендация) [9].
Рекомендация ВОЗ по использованию в качестве антисептика именно повидона-йода обусловлена тем, что это был единственный агент, изученный во всех рандомизированных контролируемых исследованиях. У женщин, получивших обработку влагалища повидоном-йодом непосредственно перед кесаревым сечением, существенно снижался риск развития эндометрита после кесарева сечения [29].
17. Выбор антисептика для обработки кожи перед кесаревым сечением и способ его применения должен быть основан в первую очередь на клиническом опыте его использования, стоимости и наличия (условная рекомендация) [9].
18.0. Рекомендуется рутинная антибиотикопрофилактика женщинам при плановом и экстренном кесаревом сечении (строгая рекомендация) [7, 9, 11].
Эффективность рутинной антибиотикопрофилактики перед плановым и экстренным кесаревым сечением подтверждена большим количеством исследований (95 исследований с участием 15 000 женщин): у матерей статистически значимо уменьшалось число тяжелых инфекционных осложнений, лихорадки после родов, эндометритов, инфекций в ране и мочевыводящих путях [31].
18.1. При кесаревом сечении профилактическое введение антибиотиков должно быть произведено до разреза кожи, а не интраоперационно после пережатия пуповины (строгая рекомендация) [7, 9].
18.2. Для антибиотикопрофилактики при кесаревом сечении должно отдаваться предпочтение использованию разовых доз цефалоспоринов первого поколения или пенициллина в отличие от других классов антибиотиков (условная рекомендация) [9].
Заключение
У клинических рекомендаций Минздрава Р.Ф. 2014—2015 гг. [7, 10, 11, 18] и руководства ВОЗ 2015 г. [9] по профилактике гнойно-септических заболеваний в акушерстве общие цели — улучшение здоровья матери и ребенка посредством снижения рисков развития инфекционно-воспалительных заболеваний, связанных с беременностью и родами, на основе использования сведений доказательной медицины и эффективных клинических технологий, признанных на международном уровне. Распространение и внедрение рекомендаций экспертов по профилактике инфекционных осложнений позволят существенно продвинуться в достижении 4-й и 5-й целей тысячелетия, сформулированных ООН, сохранить и приумножить репродуктивный потенциал нации.
* — условными (conditional recommendations) являются рекомендации ВОЗ, имеющие в настоящее время недостаточный уровень доказательности.
* — строгими (strong recommendations) являются директивные рекомендации ВОЗ, имеющие высокий уровень доказательности.
Акушерский сепсис – это системное осложнение инфекций женской мочеполовой системы и молочной железы, развившееся во время беременности, изгнания плода и в послеродовом (послеабортном) периоде. Проявляется тяжёлым общим состоянием, нарастающей слабостью, лихорадкой, сердцебиением, одышкой, снижением артериального давления. По мере прогрессирования присоединяются помутнение сознания, выраженное затруднение дыхания, резкое уменьшение объёма отделяемой мочи. Диагноз устанавливается на основании данных физикального осмотра, УЗИ, лабораторных исследований крови. Лечение комплексное: хирургическая санация гнойников, антибиотикотерапия, интенсивная терапия.
МКБ-10
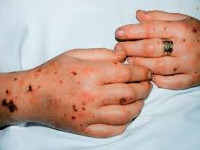
Общие сведения

Причины
Акушерский сепсис всегда вторичен, его источником является локальная инфекция. Основные возбудители гнойно-воспалительных заболеваний – представители оппортунистической флоры (пиогенный стрептококк, стрептококк группы B, золотистый стафилококк, кишечная палочка, клебсиелла, протей, пептококк, пептострептококк, бактероид, грибок кандида), чаще всего населяют нижние отделы мочеполовой сферы и кишечника и приводят к патологии только под воздействием определённых факторов. К основным причинам и источникам инфицирования относятся:
- Хирургические операции и травмы тканей. Раневая поверхность служит воротами инфекции и способствует значительному снижению местного иммунитета. Гнойный процесс может стать исходом кесарева сечения, раннего отхождения околоплодных вод (при неправильном положении плода, многоплодии), полученных в родах разрывов и оперативных вмешательств на промежности.
- Лечебно-диагностические манипуляции. Возбудитель передаётся при контакте с обсеменённым инструментом, кроме того, микротравмы, полученные при исследовании, создают благоприятные условия для лимфо- и гематогенного заражения. В группе факторов риска - цервикальный серкляж, амниоцентез, кордоцентез, уретральная катетеризация, экстракорпоральное оплодотворение, многократные влагалищные исследования в ходе родов.
- Физиологические изменения, вызванные беременностью. Растущая матка сдавливает и смещает окружающие анатомические структуры, а прогестерон снижает тонус гладкой мускулатуры. Эти факторы приводят к нарушению уродинамики и создают предпосылки для развития гестационного пиелонефрита и уросепсиса.
- Застой грудного молока. В результате лактостаза происходит активный рост стафилококков, вызывающих мастит. Нарушение оттока молока – основная причина послеродовых абсцессов и флегмон.
С другой стороны, гнойные процессы могут осложниться сепсисом лишь при условии гипо- или гиперреактивности иммунного ответа. Функциональные расстройства иммунной системы приводят к усилению активности оппортунистических микроорганизмов и формированию патологической реакции на гнойное воспаление. К факторам риска относятся ожирение, сахарный диабет, анемия, острые и хронические воспаления (генитальные и экстрагенитальные), недостаток питания, возраст старше 35 лет.
Патогенез
Массивное поражение ткани инфекцией сопровождается перманентным или периодическим выбросом в кровоток медиаторов воспалительного ответа, что истощает регуляторную функцию иммунной системы и запускает ряд неконтролируемых реакций в дистантных органах и тканях. В результате повреждается эндотелий, ухудшается микроциркуляция (перфузия), снижается транспорт кислорода. Эти изменения приводят к нарушениям гомеостатической регуляции, развитию синдрома острой полиорганной недостаточности (СПОН) и ДВС-синдрома.
Желудочки сердца расширяются, происходит снижение сердечного выброса, нарушается сосудистый тонус. В лёгких образуются ателектазы, развивается респираторный дистресс-синдром. В результате снижения объёма циркулирующей крови (ОЦК) и гемостатических нарушений ухудшается микроциркуляция почечной ткани и кровоснабжение коркового слоя с последующей острой функциональной недостаточностью. В печени нарушаются обменные процессы, а недостаток кровоснабжения влечёт формирование некротических участков. Гипоперфузия приводит к патологической проницаемости слизистой оболочки кишечника с выбросом токсинов и микроорганизмов в лимфатическую систему, в результате ишемии на стенках органов ЖКТ образуются стрессовые язвы. Нарушение обменных процессов и микроциркуляции головного мозга обусловливает неврологические расстройства.
Классификация
Акушерский сепсис классифицируют по разным критериям: по возбудителю, по метастатическому распространению (септицемия, характеризующаяся наличием лишь первичного очага, и септикопиемия – наличие гнойных отсевов в других тканях и органах) или по клиническому течению. В современном акушерстве принята классификация, отражающая последовательные этапы формирования системной воспалительной реакции:
- Синдром системного воспалительного ответа (ССВО). Предвестник септического состояния – системная реакция на воспалительный процесс любой этиологии. Устанавливается при наличии воспалительного заболевания и на основании не менее двух клинических проявлений ССВО: тахикардии, тахипноэ или гипервентиляции, гипо- или гипертермии, лейкоцитоза (лейкопении) или повышения доли незрелых нейтрофилов. У 12% больных сепсисом признаки ССВО отсутствуют.
- Сепсис. Патологический системный ответ на первичную или присоединившуюся инфекцию. Диагноз выставляется при наличии инфекционного очага или на основании верифицированной бактериемии и остро развившихся признаков функциональной недостаточности двух и более органов (СПОН).
- Септический шок. Крайняя форма патологической реакции. Сопровождается выраженными, стойкими, плохо поддающимися медикаментозной коррекции гипотензией и нарушением перфузии.
Симптомы акушерского сепсиса
Послеродовый сепсис манифестирует на второй-третий день после изгнания плода сукровично-гнойными выделениями, явлениями общей интоксикации (тахикардией, одышкой, слабостью, потерей аппетита, иногда рвотой и диареей) и повышением температуры до 39-40°C с ознобами. Гипертермия обычно устойчивая, однако могут наблюдаться формы с постепенным повышением или большим разбросом суточной температуры и редкими приступами ознобов. Отмечаются боли в животе или молочных железах, могут регистрироваться генерализованные высыпания. Выраженность симптомов и длительность заболевания различны в зависимости от формы клинического течения.
Для молниеносного акушерского сепсиса нарастание симптоматики характерно в течение суток, при острой форме клиническая картина разворачивается в течение нескольких дней. При подострой форме признаки выражены менее ярко, процесс развивается неделями. Хрониосепсис характеризуется слабо выраженными изменениями (субфебрилитетом, повышенным потоотделением, головной болью и головокружениями, сонливостью, диареей) и вялым течением в течение многих месяцев. Рецидивирующая форма представляет череду затуханий (периодов ремиссии без заметных проявлений) и обострений (периодов с яркой симптоматикой) и характерна для септикопиемии, когда ухудшение состояния обусловлено повторными эпизодами образования вторичных гнойников.
Особенно тяжёлым течением и рядом специфических признаков отличается анаэробный сепсис, ассоциированный с гангреной матки. Заболевание протекает молниеносно или остро, сопровождается интенсивной некупируемой болью внизу живота, крепитацией и усилением боли при пальпации матки, выделением из влагалища газа и зловонной жидкости с пузырьками воздуха, бронзовой окраской кожи, бурым цветом мочи. Явления септического шока проявляются уже в самом начале болезни.
Осложнения
У больных, переживших острый период, может развиться тяжёлое, нередко летальное осложнение – суперинфекция. Значительное ухудшение качества жизни или гибель пациентки часто влекут другие последствия сепсиса: сопряжённые с ишемией или гнойным метастазированием необратимые органные изменения почек, печени, лёгких, сердца, головного мозга, прободение и кровотечения из гастроэнтеральных стресс-язв, артериальная тромбоэмболия и флеботромбоз. Сепсис у беременных может вызвать преждевременные роды, гибель плода, энцефалопатию и ДЦП рожденного ребенка.
Диагностика
В диагностике акушерского сепсиса участвуют акушер-гинеколог, терапевт, реаниматолог, микробиолог, осложнённые формы требуют привлечения нефролога, кардиолога, невролога, гепатолога. В ходе гинекологического исследования и общего осмотра по наличию очага гнойного воспаления в органах малого таза или молочной железе, а также признакам ССВО можно заподозрить септическое состояние. Проводятся следующие исследования:
- Определение возбудителя. Культуральный анализ крови и влагалищного мазка позволяют выявить инфекционный агент и подобрать эффективный препарат для лечения инфекции. Бактериемия подтверждает наличие септического процесса. При отсутствии бактериемии для дифференцирования локальной и генерализованной инфекции проводится тест на прокальцитонин.
- Инструментальные исследования. УЗИ малого таза и почек подтверждает (выявляет) наличие первичного гнойного очага в мочеполовых органах. УЗИ органов брюшной полости, рентгенография органов грудной клетки, ЭхоКГ позволяют обнаружить вторичные абсцессы в печени, лёгких, сердце.
- Клинико-биохимические анализы крови. Общий анализ крови обнаруживает лейкоцитоз, лейкопению, сдвиг лейкоцитарной формулы влево – значения, косвенно подтверждающие септическое состояние. Данные биохимического исследования говорят о нарушениях водно-электролитного баланса и функций почек, печени. Анализ газов крови выявляет нарушения КЩС и дыхательную недостаточность. По результатам коагулограммы определяются нарушения свёртывания крови. Тестирование уровня лактата в плазме позволяет обнаружить тканевую гипоперфузию и оценить тяжесть шока. Иммунограмма свидетельствует о расстройствах иммунной активности.
Акушерский сепсис следует дифференцировать с гестозами, амниотической эмболией и тромбоэмболией лёгочной артерии, острыми инфекциями (тяжёлым гриппом, бруцеллёзом, тифом, малярией, милиарным туберкулёзом), острым панкреатитом, лейкозами, лимфогранулематозом. Для дифференциальной диагностики может потребоваться консультация кардиохирурга, инфекциониста, фтизиатра, онкогематолога.
Лечение акушерского сепсиса
Лечебные мероприятия проводятся в условиях гинекологического или обсервационного акушерского отделения, больные с тяжёлыми формами сепсиса переводятся в отделение реанимации и интенсивной терапии. Лечение комплексное, включает хирургические и консервативные методы и направлено на борьбу с инфекцией и коррекцию витальных функций:
- Инфузионная терапия. Лечение предусматривает коррекцию гомеостатических расстройств (гипотонии, коагулопатии, нарушений кислотно-щелочного и водно-солевого и обмена, дефицита ОЦК), восстановление тканевой перфузии, дезинтоксикацию. С этими целями вводятся солевые и коллоидные растворы, альбумин, криоплазма, инотропы и вазопрессоры.
- Антибактериальная терапия. Направлена на уничтожение инфекционного агента с целью блокировки воспалительного каскада. Стартовое лечение включает внутривенное введение комбинации препаратов широкого спектра. После выделения возбудителя приступают к этиотропной антибиотикотерапии.
- Хирургическое лечение. Ликвидация гнойных очагов повышает эффективность интенсивной терапии и улучшает прогноз. Лечение предполагает санацию первичного и вторичных очагов – вскрытие и опорожнение абсцессов, кюретаж, вакуум-аспирацию или удаление матки (гистерэктомию).
В случае необходимости проводится искусственная вентиляция лёгких, энтеральное питание пациентки. Дополнительные методы интенсивной терапии включают применение кортикостероидов, выполнение хирургической детоксикации (плазмаферез, гемосорбция, гемофильтрация) после оперативного лечения нагноений, иммунотерапию.
Прогноз и профилактика
На ранних стадиях, когда не развились выраженные признаки СПОН, устойчивая гипотензия и ДВС-синдром, прогноз благоприятный. При развитии септического шока смертность может достигать 65% (в среднем – 45%). Профилактические мероприятия состоят в своевременном лечении воспалительных заболеваний (как на этапе планирования, так и в течение беременности), борьбе с внебольничными вмешательствами (внутриматочными и вагинальными манипуляциями, криминальными абортами, домашними родами), рациональной превентивной антибиотикотерапии при оперативных вмешательствах, полноценном питании, стабилизации уровня глюкозы в крови при сахарном диабете.
3. Клинические рекомендации по диагностике и лечению тяжелого сепсиса и септического шока в лечебно-профилактических организациях Санкт-Петербурга. – 2016.
4. Гнойно-воспалительные заболевания и сепсис в акушерстве. Клинические рекомендации (протокол лечения)/ Коллектив авторов. – 2015.
Послеродовые инфекции – группа заболеваний инфекционной этиологии, развивающихся в течение 6-ти недель после родов и непосредственно связанных с ними. Включают в себя локальные раневые инфекции, инфекции органов малого таза, генерализованные септические инфекции. В диагностике послеродовых инфекций первостепенное значение имеет время их развития и связь с родами, картина периферической крови, данные гинекологического осмотра, УЗИ, бактериологического исследования. Лечение послеродовых инфекций включает антибиотикотерапию, иммуностимулирующую и инфузионную терапию, экстракорпоральную детоксикацию, санацию первичного очага и др.

Общие сведения
Послеродовые (пуэрперальные) инфекции - гнойно-воспалительные заболевания, патогенетически обусловленные беременностью и родами. Включают в себя раневые инфекции (послеродовые язвы, эндометрит), инфекции, ограниченные полостью малого таза (метрит, параметрит, сальпингоофорит, пельвиоперитонит, метротромбофлебит и др.), разлитые инфекции (перитонит, прогрессирующий тромбофлебит) и генерализованные инфекции (септический шок, сепсис). Временные рамки, в течение которых могут развиваться данные осложнения - от момента выделения последа до окончания шестой недели послеродового периода. Пуэрперальные заболевания инфекционной этиологии встречаются у 2-10% родильниц. Септические осложнения играют ведущую роль в структуре материнской смертности, что ставит их в ряд приоритетных проблем акушерства и гинекологии.

Причины послеродовых инфекций
Этиологическая структура послеродовых инфекций весьма динамична и вариабельна. Из условно-патогенных микроорганизмов преобладают аэробные бактерии (энтерококки, кишечная палочка, стафилококки, стрептококки группы В, клебсиелла, протей), однако довольно часто встречаются и анаэробы (фузобактерии, бактероиды, пептострептококки, пептококки). Велика значимость специфических возбудителей - хламидий, микоплазм, грибов, гонококков, трихомонад. Особенностью послеродовых инфекций является их полиэтиологичность: более чем в 80% наблюдений высеваются микробные ассоциации, которые обладают большей патогенностью и устойчивостью к антибиотикотерапии.
Риск развития послеродовых инфекций существенно повышен у женщин с патологией беременности (анемия, токсикоз) и родов (раннее отхождение вод, слабая родовая деятельность, пролонгированные роды, кровотечение, задержка частей плаценты, лохиометра и др.), экстрагенитальной патологией (туберкулез, ожирение, сахарный диабет). Эндогенными факторами, предрасполагающими к микробному обсеменению родовых путей, могут служить вульвовагиниты, кольпиты, цервициты, пиелонефрит, тонзиллит, синуситы у родильницы. При инфицировании высоковирулентной флорой либо значительном снижении иммунных механизмов у родильницы инфекция может распространяться за пределы первичного очага гематогенным, лимфогенным, интраканаликулярным, периневральным путем.
Классификация послеродовых инфекций
На основании анатомо-топографического и клинического подхода выделяют 4 этапа прогрессирования послеродовой инфекции (авторы - С. В. Сазонова, А. В. Бартельс).
- 1-й этап – местная инфекция, не распространяющаяся за область раневой поверхности (послеродовая язва промежности, влагалища и стенки матки, нагноение швов, нагноение гематом, послеродовой эндометрит)
- 2-й этап – послеродовая инфекция, выходящая за границы раневой поверхности, но ограниченная полостью малого таза (метроэндометрит, аднексит, параметрит, метротромбофлебит, ограниченный тазовый тромбофлебит, пельвиоперитонит)
- 3-й этап – разлитая послеродовая инфекция (перитонит, прогрессирующий тромбофлебит)
- 4-й этап – генерализованная септическая инфекция (сепсис, инфекционно-токсический шок).
В качестве отдельной формы послеродовой инфекции выделяют лактационный мастит. Тяжесть инфекционных осложнений после родов зависит от вирулентности микрофлоры и реактивности макроорганизма, поэтому течение заболеваний варьирует от легких и стертых форм до тяжелых и летальных случаев.
Симптомы послеродовых инфекций
Послеродовая язва образуется в результате инфицирования ссадин, трещин и разрывов кожи промежности, слизистой влагалища и шейки матки. В клинической картине данного послеродового осложнения преобладают местные симптомы, общее состояние обычно не нарушается, температура не превышает субфебрильных цифр. Родильница жалуется на боли в области швов, иногда зуд и дизурические явления. При осмотре родовых путей обнаруживается язва с четкими границами, локальный отек и воспалительная гиперемия. На дне язвы определяется серовато-желтый налет, участки некроза, слизисто-гнойное отделяемое. Язвенный дефект легко кровоточит при контакте.
Послеродовой параметрит развивается на 10–12 день при переходе инфекции на параметрий - околоматочную клетчатку. Типичная клиника включает озноб, фебрильную лихорадку, которая длится 7-10 дней, интоксикацию. Родильницу беспокоят боли в подвздошной области на стороне воспаления, которые постепенно нарастают, иррадиируют в поясницу и крестец. Через несколько дней от начала послеродовой инфекции в области боковой поверхности матки пальпируется болезненный инфильтрат сначала мягковатой, а затем плотной консистенции, спаянный с маткой. Исходами послеродового параметрита может быть рассасывание инфильтрата или его нагноение с формированием абсцесса. Самопроизвольное вскрытие гнойника может произойти во влагалище, мочевой пузырь, матку, прямую кишку, брюшную полость.
Послеродовые тромбофлебиты могут затрагивать поверхностные и глубокие вены. В последнем случае возможно развитие метротромбофлебита, тромбофлебита вен нижних конечностей и вен таза. Обычно проявляются в течение 2-3 недель после родов. Клиническими предвестниками послеродовых осложнений данного типа служат длительная лихорадка; стойкое ступенеобразное учащение пульса; боли в ногах при движении и надавливании на мягкие ткани; отеки в области лодыжек, голени или бедра; цианоз нижних конечностей. На развитие метротромбофлебита указывает тахикардия до 100 уд./мин., субинволюция матки, длительные кровяные выделения, пальпация болезненных тяжей по боковым поверхностям матки. Тромбофлебит вен таза опасен развитием илеофеморального венозного тромбоза и тромбоэмболии легочной артерии.
Послеродовой пельвиоперитонит, или воспаление брюшины малого таза, развивается на 3-4 день после родов. Манифестация острая: температура тела быстро нарастает до 39-40°С, появляются резкие боли внизу живота. Может возникать рвота, метеоризм, болезненная дефекация. Передняя брюшная стенка напряжена, матка увеличена. Послеродовая инфекция разрешается рассасыванием инфильтрата в малом тазу или образованием абсцесса дугласова пространства.
Диагностика послеродовых инфекций
Факторами, указывающими на развитие послеродовых инфекций, служат признаки инфекционно-гнойного воспаления в области родовой раны или органов малого таза, а также общие септические реакции, возникшие в ранний период после родов (до 6-8 недель). Такие осложнения, как послеродовая язва, нагноение швов или гематомы диагностируются на основании визуального осмотра родовых путей. Заподозрить послеродовые инфекции органов малого таза гинекологу позволяет влагалищное исследование. В этих случаях обычно обнаруживается замедленное сокращение матки, ее болезненность, пастозность околоматочного пространства, инфильтраты в малом тазу, мутные зловонные выделения из половых путей.
Дополнительные данные получают при проведении гинекологического УЗИ. В случае подозрения на тромбофлебит показана допплерография органов малого таза, УЗДГ вен нижних конечностей. При послеродовом эндометрите информативна гистероскопия; при гнойном параметрите - пункция заднего свода влагалища. По показаниям применяют лучевые способы диагностики: флебографию, гистерографию, радиоизотопное исследование.
Для всех клинических форм послеродовой инфекции характерно изменение картины периферической крови: значительный лейкоцитоз с нейтрофильным сдвигом влево, резкое увеличение СОЭ. С целью идентификации инфекционных агентов производится бакпосев отделяемого половых путей и содержимого матки. Гистологическое исследование последа может указывать на признаки воспаления и, следовательно, высокую вероятность развития послеродовых инфекций. Важную роль в планировании терапии и оценке тяжести течения осложнений имеет исследование биохимии крови, КЩС, электролитов крови, коагулограммы.
Лечение послеродовых инфекций
Весь комплекс лечебных мероприятий при послеродовых инфекциях делится на местные и общие. Постельный режим и прикладывание льда к животу помогает остановить дальнейшее распространение инфекции из полости таза.
Локальные процедуры включают обработку ран антисептиками, перевязки, мазевые аппликации, снятие швов и раскрытие раны при ее нагноении, удаление некротизированных тканей, местное применение протеолитических ферментов. При послеродовом эндометрите может потребоваться проведение кюретажа или вакуум-аспирации полости матки (при задержке в ней плацентарной ткани и других патологических включений), расширение цервикального канала, аспирационно-промывное дренирование. При формировании абсцесса параметрия производится его вскрытие через влагалище или путем лапаротомии и дренирование околоматочной клетчатки.
Местные мероприятия при послеродовых инфекциях проводятся на фоне интенсивной общей терапии. В первую очередь, подбираются антибактериальные средства, активные в отношении всех выделенных возбудителей (пенициллины широкого спектра действия, цефалоспорины, аминогликозиды и другие), которые вводятся внутримышечно или внутривенно в сочетании в метронидазолом. На время лечения целесообразно прервать грудное вскармливание. С целью дезинтоксикации и устранения водно-солевого дисбаланса используются инфузии коллоидных, белковых, солевых растворов. Возможно проведение экстракорпоральной детоксикации: гемосорбции, лимфосорбции, плазмафереза.
При послеродовых инфекциях стафилококковой этиологии с целью повышения специфической иммунологической реактивности применяется антистафилококковый гамма-глобулин, стафилококковый анатоксин, антистафилококковая плазма. С целью профилактики тромбозов назначают антикоагулянты, тромболитики, антиагреганты под контролем коагулограммы. В комплексе медикаментозной терапии широко используются антигистаминные препараты, витамины, глюкокортикоиды. На этапе реабилитации назначают лазеротерапию, местное УФО, УВЧ-терапию, ультразвук, электростимуляцию матки, бальнеотерапию и другие методы физиотерапевтического воздействия.
В отдельных случаях может потребоваться хирургическая помощь – удаление матки (гистерэктомия) при ее гнойном расплавлении; тромбэктомия, эмболэктомия или флебэктомия - при тромбофлебитах.
Прогноз и профилактика
При раневых инфекциях и инфекциях, ограниченных областью малого таза, прогноз удовлетворительный. Своевременная и адекватная терапия позволяет остановить дальнейшее прогрессирование послеродовых инфекций. Однако в отдаленном периоде прогноз в отношении репродуктивной функции может быть вариабельным. Наиболее тяжелые последствия для здоровья и жизни родильницы влекут за собой разлитой перитонит, сепсис и септический шок.
Профилактика послеродовых инфекций обеспечивается строгим и неукоснительным соблюдением санитарно-гигиенического режима в родовспомогательных учреждениях, правил асептики и антисептики, личной гигиены персонала. Важное значение имеет санация эндогенной инфекции на этапе планирования беременности.
Осложнения родов — патологические состояния, которые возникают в процессе родовой деятельности, связаны с ней, влияют на течение и исход родов. Проявляются нарушением сократительной активности миометрия, болевым синдромом, кровотечениями, ухудшением общего состояния роженицы (головокружением, слабостью, потерей сознания, комой). Для диагностики используют приемы наружного акушерского осмотра, влагалищное исследование, кардиотокографию, реже — УЗИ, в последовом периоде — ревизию родовых путей и матки. Тактика ведения родов при осложнениях определяется характером выявленной патологии, может предполагать как естественное, так и оперативное родоразрешение.
Общие сведения
На сегодняшний день только 37% родов протекают физиологически. В остальных случаях определяются различные виды осложнений, а 23-25% родов завершаются хирургическим путем. По результатам исследований в сфере акушерства и гинекологии, наиболее частыми осложнениями являются разрывы шейки матки (до 27% случаев родов) и промежности (7-15%), преждевременное излитие околоплодных вод (12-15%), аномалии родовых сил (около 10%), инфекционные процессы (2-8%), кровотечения (2-5%) и преждевременная отслойка плаценты (0,45-1,2%). При неправильном ведении осложненные роды представляют угрозу здоровью и жизни как матери, так и плода. Несмотря на постоянное снижение показателей материнской смертности, ежегодно при родах в России умирает до 200 женщин.

Причины осложнений родов
Патологическое течение родов может быть обусловлено провоцирующими факторами со стороны матери, плода и его оболочек. Основными причинами нарушений, возникающих в родах, являются:
- Патологическая беременность. При осложненном гестационном периоде возрастает риск нарушений в родах — преждевременной отслойки плаценты, слабости родовых сил, декомпенсации хронических заболеваний матери, кровотечений.
- Анатомические особенности родовых путей. Узкий таз, объемные образования шейки, влагалища, органов малого таза, высокая промежность становятся физическими препятствиями для прохождения плода. При инфантилизме, седловидной матке и других аномалиях развития чаще снижается сократительная активность миометрия. Возрастное уменьшение эластичности тканей повышает вероятность их разрыва.
- Воспалительные заболевания. При наличии эндометрита, цервицита, кольпита, хориоамнионита возрастает риск кровотечений, родового травматизма матери, инфицирования ребенка при прохождении по родовым путям.
- Ранее перенесенные инвазивные вмешательства. Рубцово-измененные ткани половых органов хуже растягиваются, менее устойчивы к нагрузкам, возникающим в родах. Поэтому у женщин после гинекологических операций и диагностических манипуляций (абортов, выскабливаний и т. п.) чаще наблюдаются такие осложнения, как травмы мягких тканей.
- Травмы в прошлых родах. Рубцы, сформировавшиеся после прошлых разрывов промежности, шейки и тела матки, более подвержены повреждениям.
- Экстрагенитальная патология. Гипертоническая болезнь, сахарный диабет, почечная недостаточность, миопия и прочие хронические заболевания могут декомпенсироваться в родах. Некоторые из них повышают вероятность кровотечений, затяжного течения, ДВС-синдрома и других осложнений.
- Неправильное положение и предлежание. Роды при косом положении, тазовом, лобном или затылочном предлежании сопровождаются родовым травматизмом, преждевременным излитием околоплодных вод, выпадением пуповины и мелких частей плода. Естественное родоразрешение при поперечном положении плода невозможно.
- Анатомические особенности ребенка. При больших размерах, гидроцефалии или грубых врожденных дефектах плоду сложнее пройти по родовому каналу. В таких случаях возрастает вероятность женского и пренатального травматизма.
- Многоплодная беременность. Роды более чем одним ребенком, особенно если они первые, чаще характеризуются осложненным течением с повышенным риском кровотечений и травматизма.
- Патология плодных оболочек. Кровотечения, гипоксия плода и другие осложнения родов могут быть вызваны ранним разрывом амниотического пузыря, обвитием или выпадением пуповины, мало- или многоводием, плотным прикреплением, приращением, врастанием, прорастанием или преждевременной отслойкой нормально либо низко расположенной плаценты.
- Врачебные ошибки. Неправильная тактика ведения беременности и родов, выбор неподходящего способа родоразрешения или вида оперативного вмешательства, необоснованная стимуляция родовой деятельности чреваты риском травматизма, иных осложнений и даже гибели женщины или ребёнка.
Классификация
В основу клинической классификации осложнений положены уровень возникающих нарушений (патология родов, повреждения у матери или плода), их характер и время возникновения. Разновидностями патологических родов являются:
- Преждевременные роды. При начале родовой деятельности до 37 недели выше вероятность возникновения осложнений у плода. Поэтому даже при нормальном течении они считаются осложненными.
- Затяжные роды. Увеличение продолжительности родов из-за слабой или дискоординированной родовой деятельности, клинически либо анатомически узкого таза и других причин повышает риск травм, гипоксии, послеродовых кровотечений.
- Стремительные роды. При бурных сокращениях матки чаще возникают разрывы мягких тканей родовых путей, травмы плода, отслойка плаценты, нарушения плацентарного кровотока, гипотонические кровотечения.
- Оперативное родоразрешение. Поскольку при кесаревом сечении, наложении вакуум-экстрактора или щипцов, акушерском повороте и других вмешательствах возрастает риск развития осложнений у женщины и ребенка, такие роды заведомо рассматриваются как осложненные.
У женщины в связи с родами возможные следующие типы осложнений:
- Родовой травматизм. Под действием значительных растягивающих нагрузок в период родов возникают разрывы промежности, влагалища, шейки матки и ее тела. В наиболее тяжелых случаях наблюдаются травмы сфинктера и стенки прямой кишки, расхождение тазовых костей.
- Декомпенсация экстрагенитальных заболеваний. Значительные физические нагрузки, сопряженные с родами, способны спровоцировать гипертонический криз, острую сердечную, мозговую, почечную или печеночную недостаточность, диабетическую кому, отслойку сетчатки и иные нарушения.
- Кровотечения. При разрывах тканей, нарушениях в свертывающей системе крови, частичном или полном приращении плаценты, гипотонии миометрия нередко возникают длительные кровотечения, приводящие к значительным кровопотерям, гиповолемическому шоку и ДВС-синдрому.
- Эмболия околоплодными водами. Грозное осложнение, вызванное попаданием амниотической жидкости в кровоток матери. В 70-80% случаев заканчивается гибелью женщины, в 60-80% — смертью плода.
- Задержка частей последа в матке. Даже при отсутствии кровотечения фрагменты плаценты, приросшие или вросшие в стенку матки, представляют угрозу для здоровья женщины. Они могут стать питательным субстратом для развития воспаления либо переродиться.
- Послеродовые воспалительные процессы. При тяжелых и затяжных родах, различных инвазивных вмешательствах повышается риск развития эндометритов, аднекситов, цервицитов, перитонита и сепсиса.
Основными осложнениями родов со стороны плода считаются:
- Пренатальный травматизм. При родах ребенок может получить травму позвоночника, перелом ключицы и плечевой кости. Возможны внутриорганные кровоизлияния в ткани головного мозга, почек, печени, надпочечников, нарушения мозгового кровообращения, формирование кефалогематомы.
- Острая гипоксия. Уменьшение или полное прекращение поступления крови от матери к ребенку из-за отслойки плаценты или пережатия пуповины сопровождается кислородным голоданием. При длительной гипоксии могут возникать необратимые изменения в тканях плода.
- Инфицирование в родах. При клиническом течении или бессимптомном носительстве у матери инфекций родовых путей возможно заражение ребенка условно-патогенной флорой, возбудителями герпеса, гонореи, хламидиоза и других заболеваний.
С учетом времени появления последствий, связанных с родами, различают осложнения периода схваток (преждевременное начало, затяжное течение и др.), потужного периода (гипоксия плода, родовой травматизм, декомпенсация сопутствующей патологии), последового периода (кровотечения), послеродового периода (воспалительные заболевания). Кроме того, выделяют отдаленные последствия родов, связанные с их осложненным течением, — эктропион и рубцовую деформацию шейки матки, опущение и выпадение влагалища, матки, хорионэпителиому у женщины, ДЦП, другие инвалидизирующие симптомокомплексы и заболевания у ребенка.
Симптомы осложнений родов
Об осложненном течении родов могут свидетельствовать изменения в силе и характере схваток, болевой синдром, влагалищные выделения, нарушения общего самочувствия женщины, шевеление плода. При слабой родовой деятельности роженица отмечает редкие короткие схватки, которые обычно отличаются меньшей болезненностью. Дискоординированные схватки сопровождаются ощутимым повышением тонуса миометрия, неправильным ритмом его сокращения и расслабления, неравномерной силой схваток и болезненностью родовой деятельности. Обычно при этом женщина ощущает выраженное беспокойство.
Появление обильных водянистых выделений из влагалища свидетельствует об излитии околоплодных вод. В отличие от своевременного вскрытия плодного пузыря в нормальных родах, его преждевременный разрыв считается осложнением, часто провоцирует ослабление родовой деятельности, выпадение во влагалище частей плода или пуповины. Кровянистые выделения в первом периоде родов обычно являются следствием преждевременного отслаивания плаценты. Во втором периоде они чаще всего сопровождают разрывы родовых путей, а в третьем возникают в результате гипотонии миометрия или задержки частей плаценты в маточной полости.
Диагностика
Диагностические мероприятия во время родов направлены на оценку состояния роженицы и ребёнка, своевременное выявление осложнений и определение их тяжести. При подозрении на осложненное течение родов рекомендованы:
- Наружное акушерское исследование. Позволяет определить форму и размеры матки, высоту стояния ее дна, степень раскрытия шейки (ориентировочно), соответствие размеров таза и головки ребенка, оценить частоту, силу и ритмичность схваток, выявить участки локальной болезненности.
- Влагалищный осмотр. Применяется для определения состояния шейки матки, степени ее раскрытия, целостности амниотического пузыря, предлежащей части плода и особенностей его продвижения по родовым путям. В ходе обследования во влагалище может выявляться кровь, пуповина, части плода.
- Кардиотокография. Позволяет осуществлять мониторирование сократительной активности матки и сердцебиения плода, вовремя обнаруживать признаки гипоксии и других угроз ребенку, сопровождающихся учащением или замедлением сердечной деятельности.
- Гинекологическое УЗИ. Из-за быстрой динамики родов при их ведении ультразвуковые исследования назначают намного реже, чем при беременности. В некоторых случаях с их помощью уточняют положение плода, пуповины, состояние плаценты и рубца на матке.
- Осмотр родовых путей после родов. Ревизия шейки матки с помощью специальных ложкообразных зеркал дает возможность вовремя выявить и ушить ее разрывы. Затем на предмет разрывов осматривают влагалище и промежность.
- Ручное обследование матки. Является лечебно-диагностической процедурой. Проводится в случае подозрения на задержку в полости матки фрагментов плаценты.
При необходимости женщине назначают общий анализ крови, ЭКГ, мониторинг пульса и АД. Поскольку патологические состояния напрямую связаны с процессом родов, дифференциальная диагностика проводится между различными видами осложнений. По показаниям к ведению родов привлекают анестезиолога-реаниматолога, терапевта, невропатолога, неонатолога.
Лечение осложнений родов
Акушерская тактика направлена на выбор оптимального способа родоразрешения с минимизацией последствий для роженицы и плода. Выбор конкретных препаратов и техник определяется видом осложнений. В естественных осложненных родах назначаются:
- Стимуляторы сокращений матки. Усиливают схватки и ускоряют процесс родов у пациенток с осложнениями в виде первичной или вторичной слабости родовой деятельности.
- Токолитики. Позволяют расслабить маточную мускулатуру при бурных или дискоординированных схватках, гипертонусе, угрозе разрыва рубца.
- Обезболивающие средства. В зависимости от интенсивности боли и ее субъективного восприятия роженицей применяется широкий спектр препаратов и способов, от назначения анальгетиков до эпидуральной или паравертебральной анестезии и общего наркоза.
- Седативные препараты. Уменьшают эмоциональное напряжение, потенцируют эффект обезболивающей терапии, позволяют женщине лучше контролировать процесс родов в ответ на инструкции акушерок и врачей.
Осложнение родов кровотечением служит показанием для назначения инфузионной терапии с использованием гемостатиков, кровозамещающих растворов и препаратов крови, ингаляций кислорода через маску. При сохраняющемся кровотечении после рождения ребенка показана ревизия родовых путей на разрывы с их последующим ушиванием и ручной осмотр полости матки для обнаружения и извлечения остатков плаценты. В стремительных родах, при рождении крупного плода, ребенка с гидроцефалией или в нефизиологичном положении/предлежании, при использовании акушерских пособий или операций возрастает угроза повреждения родовых путей. Поэтому роженице в плановом порядке производят эпизиотомию.
Неправильное предлежание и положение плода является показанием для использования одного из акушерских пособий — поворота плода на головку (по Архангельскому) или ножку, классического ручного или пособия по Цовьянову при тазовом предлежании. Если положение плода препятствует естественным родам, рекомендовано кесарево сечение. При угрозе матери и ребенку для более быстрого завершения родов могут применяться акушерские операции — вакуум-экстирпация плода, его экстракция за тазовый конец или наложение акушерских щипцов. При гибели ребенка и невозможности завершения родов естественным путем или кесаревым сечением выполняют плодоразрушающие операции.
Срочное родоразрешение кесаревым сечением показано при остром возникновении угрозы жизни роженицы и ребенка (разрыве матки, отслойке плаценты, выпадении пуповины). В ряде случаев полостная операция завершается экстирпацией матки. Гистерэктомия осуществляется при массивных разрывах с формированием интралигаментарных гематом, продолжающемся кровотечении, врастании плаценты, длительном безводном периоде с осложнением его инфекционным процессом.
Прогноз и профилактика
Прогноз осложненных родов зависит от вида патологии, своевременности ее диагностики и адекватности акушерской тактики. В подавляющем большинстве случаев исход благоприятен для ребенка и для матери. В России показатель материнской смертности снижался из года в год и в 2016 году достиг исторического минимума — 8,3 случая на 100 тыс. родов. Младенческая, в том числе интранатальная смертность также постоянно сокращается. Для профилактики осложнений родов важна своевременная постановка на учет и динамическое наблюдение в женской консультации, лечение выявленных сопутствующих заболеваний и осложнений беременности, плановая госпитализация в роддом при наличии показаний. Ключевую роль для предупреждения интранатальных угроз играет правильный выбор способа родоразрешения и профессионализм медицинского персонала при ведении родов.
Читайте также:

