Инфекционные заболевания кожи у детей и ее профилактика
Обновлено: 19.04.2024
Инфекционная эритема - пятая болезнь. Диагностика и лечение
Инфекционную эритему часто называют пятой болезнью, поскольку она является пятой из шести описанных распространенных вирусных экзантем детского возраста.
б) Распространенность (эпидемиология):
• Инфекционная эритема (ИЭ) распространена во всем мире. Большинство больных инфицируется в школьные годы.
• Инфекционная эритема (ИЭ) - острозаразное заболевание, распространяется воздушным путем и чаще всего развивается в конце зимы - начале лета. В некоторых популяциях каждые 4-10 лет наблюдаются циклические местные эпидемии.
• У 30-40% беременных женщин отсутствуют уровни IgG-антител к возбудителю инфекции, поэтому они считаются восприимчивыми к данному заболеванию. Инфекция во время беременности в некоторых случаях может привести к гибели плода.
в) Этиология (причины), патогенез (патология):
• Инфекционная эритема (ИЭ) - легкая вирусная лихорадочная инфекция, ассоциированная с сыпью. Возбудитель инфекции - парвовирус В19.
• У большинства лиц, инфицированных парвовирусом В19, клиническая картина ИЭ не развивается.
• Парвовирус В19 инфицирует быстро делящиеся клетки и цитотоксичен для клеток-предшественников эритроцитов человека.
• После первичного инфицирования развивается виремия в сочетании с резким падением числа ретикулоцитов и анемией. У здоровых пациентов анемия редко проявляется клинически, но она может стать серьезной проблемой, если число эритроцитов было низким еще до заболевания. Пациенты с хронической анемией, например, серповидно-клеточной или талассемией, могут перенести транзиторный апластический криз.
• Если женщина заражается во время беременности, вертикальная передача может привести к врожденной инфекции. Риск потери плода или водянки плода наиболее высокий (частота потери плода 11%), если инфицирование происходит в течение первых 20 не дель беременности.
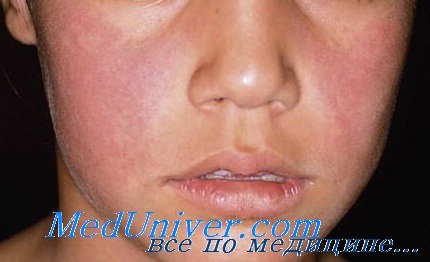
Инфекционная эритема - пятая болезнь
е) Анализы при заболевании. Лабораторные исследования обычно не требуются, если диагноз установлен, исходя из данных анамнеза и клинического осмотра. У беременных женщин, которые подверглись опасности заражения, иногда определяют наличие специфических к B19 сывороточных IgM-антител. На наличие инфекции указывает четырехкратное или большее возрастание титров специфических к В19 сывороточных IgG-антител через 3 недели.
У пациентов с симптомами анемии и усиленным разрушением эритроцитов в анамнезе (например, при серповидно-клеточной анемии, наследственном сфероцитозе) или с пониженной выработкой эритроцитов (например, при железодефицитной анемии) необходимо корригировать анемию.
Парвовирус В19 под трансмиссионным электронным микроскопом Классические сетчатые высыпания на конечностях
ж) Дифференциальная диагностика инфекционной эритемы:
• Острая ревматическая лихорадка проявляется в виде мелкой папулезной (как наждачная бумага) сыпи на фоне стрептококковой инфекции.
• Аллергическая реакция гиперчувствительности проявляется васкулитическими высыпаниями.
• Болезнь Лайма характеризуется распространяющимися высыпаниями с разрешением в центре.
з) Лечение инфекционной эритемы:
• ИЭ (пятая болезнь) обычно разрешается самостоятельно и не требует специфической терапии.
• Нестероидные противовоспалительные препараты и прием ацетаминофена могут облегчить симптомы лихорадки и артралгии.
• Транзиторная апластическая анемия может быть достаточно тяжелой и потребовать переливания крови до восстановления выработки эритроцитов в организме пациента.
• Беременные женщины, подвергшиеся риску заражения или имеющие симптомы парвовирусной инфекции, должны пройти серологическое тестирование. Женщин с положительным результатом теста на острую инфекцию в период до 20 недели беременности (например, положительным на IgM и отрицательным на IgG) необходимо осведомить о незначительном риске потери плода и развитии врожденных аномалий. При положительных результатах тестирования некоторые специалисты рекомендуют выполнение ультразвукового исследования для обнаружения признаков водянки плода. Внутриматочное переливание крови - единственный эффективный способ лечения анемии плода.
и) Консультирование врачом пациента.
• Родителям следует разъяснить, что заболевание в типичных случаях разрешается самостоятельно. Пациент может продолжать обычную жизнедеятельность, при этом необходимо избегать пребывания на солнце.
• При появлении классических признаков ИЭ дети уже не контагиозны и могут посещать школу/детский сад.
• Женщин, перенесших острую инфекцию до 20 недели беременности, необходимо осведомить о незначительном риске потери плода и развитии врожденных аномалий. После 20 недели беременности некоторыми врачами рекомендуются повторные ультразвуковые исследования с целью выявления признаков водянки плода.
к) Список использованной литературы:
1. Naides SJ. Erythema infectiosum (fifth disease) occurrence in Iowa. Am JPublic Healht. 1988;78: 1230.
2. Serjeant GR, Serjeant GE, Thomas PW, et al. Human parvovirus infection in homozygous sickle cell disease. Lancet. 1993; 341: 1237.
3. Jordan JA. Identification of human parvovirus B19 infection in idiopathic nonimmune hydrops fetalis. Am J Obstet Gynecol. 1996; 174: 37.
4. Enders M, Weidner A, Zoellner I, et al. Fetal morbidity and mortality after human parvovirus В19 infection in pregnancy: Prospective evaluation of 1018 cases. Prenat Diagn. 2004; 24: 513.
5. de Jong EP, de Haan TR, Kroes ACM, Beersma MFC, Oepkes D, Walther FJ. Parvovirus B19 infection in pregnancy. J Clin Virol. 2006; 36 (1); 1-7.
Видео этиология, патогенез сыпи у детей - экзантем (кори, краснухи, инфекционной эритемы, розеоле, ветряной оспе)
Редактор: Искандер Милевски. Дата обновления публикации: 31.3.2021
Кожа у ребенка отличается нежностью и легкой ранимостью. У детей чаще наблюдаются грибковые и аллергические заболевания. Они особо восприимчивы к кожным заболеваниям. У них чаще появляются бородавки, контагиозный моллюск. Заболевания кожи могут возникнуть и в результате проникновения инфекции при царапинах, неглубоких ранах. В такой ситуации останавливают кровотечение, правильно обрабатывают рану. Очистить рану можно 3% раствором перекиси водорода или 0,5 % раствором хлоргексидина.
Встречаются врождённые пороки развития кожного покрова. Другие поражения кожи - это симптомы инфекционных или неинфекционных болезней. Заболевания кожи могут возникнуть в результате воздействия на неё химических, термических фак торов, а также лучистой энергии. Синяки или мелкая сыпь на коже могут быть проявлением болезни кровеносных сосудов. Вредным для кожи оказывается стрессовая ситуация в семье, когда между членами семьи имеется недопонимание.
Вирусные болезни: ветрянка, краснуха, корь, бородавка, контагиозный моллюск.
Основными мерами профилактики являются повышение сопротивляемости организма и избегание контакта с больным человеком. Предупредительной мерой краснухи и кори являются прививки. Для профилактики бородавок не рекомендуется: ходить босиком в таких местах как бассейны, сауны, бани, пользоваться чужими полотенцами, носить тесную обувь. Для защиты от контагиозного моллюска рекомендуется не контактировать с предметами быта, которыми пользовался больной.
Потница - результат раздражения кожи, вызванного скоплением пота; соли мочи и пота, разрушаясь, образуют аммиак, обладающий раздражающим действием. Для предупреждения потницы следует придерживаться определённых правил: сохранять тепловой режим, своевременно менять подгузники, использовать бельё из натуральных тканей, поддерживать температуру помещения 20-22'С, одевать по погоде, не пеленать туго, выбирать крем по сезону. В первого года жизни купайте младенца каждый день, а с шести месяцев - количество купаний можно увеличить до двух-трёх раз в день. После купания обрабатывать кожу ребёнка присыпкой, детским маслом.
Опрелость - покраснение, слущивание кожи, появление трещин. Причиной появления опрелости является избыток влаги на коже малыша, нарушающей ей её естественную смазку и делающей кожу более уязвимой. Возникает, когда не меняют мокрую одежду, пелёнки, редко купают .
Дерматомикозы возникают в результате попадания в кожу, волосы и ногти эпических грибов. Передаются от больного животного или человека, а также через предметы, бывшие в употреблении у больных: головные уборы, перчатки, игрушки, книги, расчёски, ножницы и т.п.
Чесотка возникает вследствие проникновения под верхний слой чесоточного клеща. Клещ передаётся от больного человека при непосредственном контакте, а так же через предметы: игрушки, одежду и постельное бельё и др.
Педикулёз (вшивость) - паразитарное заболевание, передающееся от человека к человеку, как при непосредственном соприкосновении волос, так и через предметы обихода (расчёски, головные уборы и т.п.).
Шелушение кожи. На состояние кожи влияют наследственные факторы, а также косметика, вода, питание и др. При шелушении кожи нужен совет педиатра.
Просто контактный дерматит проявляется немедленно или после контакта с раздражителем. Площадь поражения соответствует площади. Причины: давление, температурные, кислотные и щелочные воздействия. Выяснив причину, необходимо удалить раздражитель от кожи.
Аллергический контактный дерматит возникает после контакта с аллергеном. Площадь реакции может выходить за площадь контакта. В части случаев склонность к аллергии передаётся по наследству.
Пелёночный дерматит возникает у детей раннего возраста при раздражении кожных покровов ягодичной области и/или внутренней поверхности бедер термическими, химическими и микробными факторами. Основным осложнением дерматита является инфицирование кожных покровов. Профилактика: отказ от пеленок, использования детской присыпки; применение средств детской косметики (лосьон); подмывания теплой водой с детским мылом после каждой дефекации и мочеиспускания; исключение интенсивного трения пеленок, подгузников, предметов ухода, учёт пола ребенка при выборе одноразовых подгузников, своевременная их смена. Атопический дерматит - заболевание хроническое, воспалительно-аллергическое. Пути попадания аллергена в организм: во время еды и питья, при непосредственном воздействии на кожу, в процессе дыхания. Профилактика: грудное вскармливание, соблюдение кормящей женщиной режима питания, своевременное лечение от дисбактериоза кишечника.
Крапивница и отёк Квинке - это аллергическое заболевание, нарушением проницаемости сосудистой стенки и отёком на коже. Возможно развитие отёка гортани, мозга, внутренних органов. В связи с этим, при появлении первых симптомов, ребёнка необходимо срочно показать врачу, устранить вызывающий её аллерген.
Угри - воспаление сальных желёз. Профилактика: здоровый образ жизни, укрепление иммунитета, исключение причин, вызвавших заболевание. Чтобы не допустить обострения рекомендуют некоторые пищевые ограничения.
Гнойничковые заболевания протекают в виде стрептодермии, стафилодермии, карбункула. Стрептодермии - это гнойничковые поражения кожи, вызванные стрептококками. Стафилодермии - гнойничковые заболевания, вызываемые стафилококками. Фурункул - острое воспаление волосяного фолликула, сальной подкожной жировой клетчатки. Карбункул - нагноение нескольких фолликул расположенных рядом.
При гнойничковых заболеваниях не следует применять компрессов, так как, это способствуют распространению гнойных поражений; нельзя принимать ванны, для предупреждения гнойничковых заболеваний необходимо повышать сопротивляемость организма, обеспечивать полноценное питание с достаточным количеством витаминов, соблюдать правильный режим, выполнять гигиенические правила ухода за кожей и одеждой.
Гигиена кожи. Для ухода за кожей необходимо иметь специальные ванны для купания, мягкие мочалки, детское мыло, растворы марганцево-кислого калия, стерильное вазелиновое или подсолнечное масло, вату и ватно-марлевые тампоны, небольшие ножницы и пр. С 2-2,5 лет надо учить детей тщательно умываться, мыть руки при их загрязнении.
Гигиеническую ванну делают детям до двух лет не реже двух раз в неделю, в последующие годы не реже одного раза в неделю при обязательном ежедневном подмывании половых органов и ног. Перед купанием надо чистыми руками промыть ванну горячей водой с мылом и налить в неё теплую воду (36-37° С). Купание проводить при температуре воздуха 20° С. Тело ребенка обмывают с помощью мягкой мочалки или варежки, специально сшитой из мягкой ткани. Во время купания надо чтобы вода не попала в глаза, уши и нос ребёнка. После обмывания тела, лицо промывают кипячёной водой, затем обливают водой.
После купания тело осторожно обтирают мягкой простыней, кожные смазывают жиром. Чистыми, протертыми спиртом ножницами срезают ногти на пальцах рук и ног. Ванну после купания тщательно промывают и просушивают, в ней белье, даже детское, запрещается.
Взрослые, перед тем как подойти к ребёнку, должны вымыть руки, снять булавки, брошки и другие острые предметы, которыми можно поранить его. Повседневно надо осматривать тело ребёнка. При появлении даже небольшого пятна или незначительной сыпи ребёнка следует показать врачу. Мелкие элементы смывают водой, затем смазывают йодом или бриллиантовой зеленью.
Черные точки (открытые комедоны) – это закупоренные кожным салом поры на поверхности кожи. Чаще всего они появляются на лице, груди, плечах и спине. Появление комедонов связано с нарушением работы сальных желез кожи и чаще всего бывает в подростковом возрасте. Черный или темно-серый цвет комедонов объясняется окислением вещества в закупоренной поре. Содержимое комедонов может быть удалено врачом.
Дерматит (также сыпь или экзема) – это воспаление кожи, которое выражается в появлении красных сухих, зудящих пятен, похожих на чешуйки. Сыпь может быть связана с разными причинами: аллергиями, раздражениями и различными заболеваниями. Выделяют несколько видов дерматита: атопический дерматит, контактный дерматит (вызванный аллергической реакцией кожи на контакт с раздражителем) и себорейный дерматит (зуд и шелушение на коже и волосистой части головы).
Сухая и чувствительная кожа. При сухой коже часто наблюдается раздражение, шелушение и даже небольшой зуд. Чувствительная кожа немедленно реагирует на ряд внешних факторов: температуру, ветер, различные химические вещества и т.д. Чувствительная кожа часто становится сухой, раздраженной и покрасневшей. Сухой и чувствительной чаще всего становится кожа на ногах ниже колена, тыльной стороне ладоней, на предплечьях и на лице. Это может быть связано с чрезмерным использованием мыла, активных косметических и парфюмерных средств, старением кожи, длительным приемом ванны или душа в слишком горячей воде или слишком интенсивным трением губкой или мочалкой.
Крапивница бывает, когда какой-либо раздражитель заставляет клетки выделять гистамин. Гистамин в свою очередь вызывает расширение сосудов. Жидкость скапливается под кожей, и образуются большие, красные, нередко зудящие волдыри, называемые папулами. Иногда они бывают похожи на укусы комаров. При крапивнице таких волдырей обычно появляется сразу много, но по размеру они бывают разными – от горошины до 4-6 см в диаметре. Обычно они быстро проходят, всего за несколько часов. Причины крапивницы часто остаются невыясненными, но некоторые люди знают, что определенные продукты, напитки или лекарства могут вызвать у них крапивницу. Острая крапивница (например, связанная с приемом лекарства) может держаться на коже в течение суток. Хроническая крапивница (чаще всего неизвестного происхождения) может длиться неделями. Сильные вспышки крапивницы могут быть опасны, особенно если папулы появляются на губах или в горле. При сильной крапивнице могут даже наблюдаться отеки, головокружение и потеря сознания.
Чесотка. При чесотке на коже появляются мелкие, сильно зудящие волдыри. Возбудителем чесотки является чесоточный клещ. Клещи живут глубоко в коже, где самки откладывают яйца. В течение 5 дней из яиц вылупляются новые насекомые. Зуд появляется не сразу, а примерно через несколько недель после того, как клещи поселились на коже. Если у вас появились симптомы чесотки, обратитесь к врачу. Если у вас действительно чесотка, врач выпишет лосьон, убивающий клещей, и даст необходимые рекомендации по профилактике. Всем членам семьи необходимо также в целях профилактики использовать специальный лосьон. Для облегчения зуда можно использовать безрецептурные антигистаминные препараты. Обязательно тщательно постирайте в горячей воде все постельное белье и другие предметы гигиены.
Шрамы. Шрамы – это следы на коже, оставшиеся после несчастных случаев, операций или заболеваний. Образование шрама – это естественный процесс заживления раны, когда восстановительная ткань заполняет собой поврежденное место. Чем более серьезным было повреждение, тем дольше рана заживает и тем больше вероятность образования шрама. Образование шрама, его размер и цвет зависят от его расположения на коже и возраста. На молодой коже шрамы заживают быстрее и оставляют меньше следов. Кожа в нижней части лице довольно тонкая, поэтому шрамы в этой области обычно более заметны. В начале шрамы выглядят более темными и широкими, затем постепенно выцветают. Для улучшения внешнего вида и самооценки можно использовать маскирующие косметические средства. Для улучшения состояния кожи можно использовать безрецептурные средства, содержащие аллантоин, силикон и другие вещества.
Нарушения пигментации. Нарушения пигментации (окраски кожи) – это неправильное распределение пигмента на коже, которое может быть вызвано рядом факторов. Среди наиболее распространенных причин: слишком интенсивное воздействие солнца, шрамы, витилиго, меланоз кожи, фоточувствительность и злокачественная меланома.
Морщины. Морщины – это один из наиболее заметных признаков старения. Кожа теряет свою эластичность, и ткани начинают провисать. При образовании морщин, коллагеновые и эластичные волокна уплотняются, отчего кожа теряет упругость и эластичность.
При появлении у вас различных изменений кожных покровов, следует обратиться к врачу. Иногда очень серьезные заболевания начинаются с невинных на первый взгляд изменений.
Что можете сделать Вы
При любых проблемах с кожей всегда консультируйтесь с дерматологом, особенно если вы заметили какие-либо серьезные изменения кожи (цвет, текстура, толщина и т.д.)
У маленьких детей часто проявляется склонность к заболеваниям кожи, которые проявляются в виде диатеза, дерматита, аллергии и других нарушений кожного покрова. Врачами установлено, что профилактика и лечение заболеваний кожи – это осуществление комплексного подхода: медицинского оздоровительного и психологического.
Очень важным аспектом является участие кожи в иммунологических процессах. Снижению иммунитета способствуют и такие хронические кожные заболевания, как экзема, псориаз и герпес. Вот именно поэтому так необходима профилактика кожных заболеваний и детям, и взрослым людям.
Особого внимания требуют уже существующие кожные болезни - экзема, дерматит, псориаз. К примеру, при таком заболевании, как дерматит атопический лечение и профилактика должны быть постоянными. Все зависит от стадии развития болезни и состояния организма больного.
Важно помнить, что любую болезнь легче предупредить, чем потом лечить. Это в большой мере относится к заболеваниям кожи. Нужно помнить, что различные кожные симптомы (сыпь, покраснение, шелушение, зуд и т.п.) только видимое отражение серьезной патологии внутренних органов или центральной нервной системы, эндокринной системы или тяжелых системных болезней. Поэтому не стоит пренебрегать ими, а постараться как можно раньше выявить заболевание и излечить его.
Основные правила профилактики заболеваний кожи:
1. Соблюдение чистоты кожи: мыть руки с мылом, часто купать ребенка.
2. Ношение дома и в группе легкой, гипоаллергенной, воздухопроницаемой одежды из натуральных тканей. Одежда должна соответствовать времени года и погоде, возрасту, полу, росту и пропорциям тела ребенка. Она не должна стеснять движений, мешать свободному дыханию, кровообращению, раздражать и травмировать кожные покровы. Носки носить обязательно, даже жарким летом. Одежда должна быть чистой, нижнее белье менять каждый день. Избегать укутываний.
3. Своевременная обработка ран, ссадин, не контактировать с больным.
4. Частое проветривание помещений и ежедневная влажная уборка.
5 . Ковры должны ежедневно очищаться пылесосом, периодически выколачиваться и протираться влажной щеткой.
6. Игрушки для детей должны мыться регулярно, а кукольная одежда стираться и проглаживаться по мере загрязнения.
7. Смена постельного белья, полотенец проводится не реже 1 раза в неделю.
8. Внедрение в быт правил личной гигиены. Индивидуальное пользование личными вещами и принадлежностями.
9. Повышение иммунитета детей: организация рационального сбалансированного питания, витаминизация, воздушные ванны, закаливание, здоровый образ жизни (соблюдение режима дня, утренняя гимнастика, прогулка, занятия спортом).
10.Отсутствие чрезмерного влияния ультрафиолетовых лучей и активного солнца.
11. Использование защитных средств от солнца в летний период.
12. Маленьким детям для предотвращения трещин и зуда на коже используют разнообразные травы с легким противовоспалительным действием: ромашку, календулу, череду, шалфей.
Для цитирования: Лукушкина Е.Ф., Абелевич М.М., Баскакова Е.Ю. Современные подходы к профилактике и лечению болезней кожи у детей. РМЖ. 2014;21:1502.
Введение Заболевания кожи и подкожной клетчатки у детей и подростков занимают лидирующую позицию в структуре общей заболеваемости, имеется тенденция к ежегодному росту числа этих болезней. Так, заболеваемость детей болезнями кожи составляла на 100 тыс. в 1991 г. 5060,0, а в 2008 г. – 9485,9; подростков 15–17 лет – соответственно 3710,9 и 8303,9 на 100 тыс. В настоящий момент в структуре первичной заболеваемости детей до 14 лет удельный вес поражений кожи и подкожной клетчатки составляет 5,2% [1].
Заболевания кожи и подкожной клетчатки у детей и подростков занимают лидирующую позицию в структуре общей заболеваемости, имеется тенденция к ежегодному росту числа этих болезней. Так, заболеваемость детей болезнями кожи составляла на 100 тыс. в 1991 г. 5060,0, а в 2008 г. – 9485,9; подростков 15–17 лет – соответственно 3710,9 и 8303,9 на 100 тыс. В настоящий момент в структуре первичной заболеваемости детей до 14 лет удельный вес поражений кожи и подкожной клетчатки составляет 5,2% [1].
В зависимости от причины болезни кожи у детей разделяются на несколько типов: аллергодерматозы, инфекционные заболевания кожи, гнойничковые вирусные, паразитарные и грибковые кожные заболевания [2]. Основная проблема заключается не только в постановке диагноза, но и в подборе адекватной патогенетической, симптоматической терапии и поддержании длительной ремиссии за счет средств косметического ухода.
Функциональные и анатомические особенности кожи у детей
Кожа представляет собой наружный покров организма, выполняющий разнообразные и чрезвычайно важные для процессов жизнедеятельности функции [3].
Прежде всего кожа выполняет защитную функцию, являясь механическим барьером и обладая способностью механического самоочищения посредством шелушения. Одним из свойств кожи является химическое самоочищение путем образования жирных кислот (секрет сальных желез), молочной кислоты, хлорида натрия (пот), катионных пептидов.
Защитная функция кожи осуществляется также благодаря наличию на ее поверхности водно-липидного слоя, или мантии, предохраняющей кожу от неблагоприятных факторов окружающей среды, замедляющей и предупреждающей всасывание и воздействие химических веществ.
Способность кожи противостоять закреплению и размножению микроорганизмов в зоне заражения называется колонизационной резистентностью. Колонизационная резистентность кожи такова, что большинство микроорганизмов при отсутствии микротравм оказываются неспособными преодолеть этот барьер. Исключениями являются только Staphylococcus aureus и Propionibacterium acne.
Защитная функция кожи у детей несовершенна в силу того, что роговой слой эпидермиса тонкий, а его кератинизация и связь с дермой недостаточны. Недостаточность местного иммунитета связана также с недоразвитием желез, сухостью кожи, реакцией, близкой к нейтральной [4].
Начиная с 1970-х гг. сформировалось представление о коже как об иммунном органе в связи с описанием способности клеток, расположенных в эпидермисе и дерме, к презентации различных антигенов и активации клеточных и гуморальных звеньев иммунного ответа. Данные клетки представляют собой прежде всего ассоциированную с кожей лимфоидную ткань (skin-associated lymphoid tissues – SALT), состоящую из клеток Лангерганса, распознающих антиген. SALT включает также популяции Т-лимфоцитов, обладающих эпидермотропизмом; кератиноциты, создающие микроокружение для лимфоцитов и секретирующие цитокины; региональные лимфатические узлы, интегрирующие и направляющие кожные иммунные реакции [5]. 90% всех лимфоцитов, присутствующих в коже, составляют Т–лимфоциты (СД4:СД8 в соотношении 2:1).
Иммунный ответ в коже осуществляется прежде всего с помощью клеток Лангерганса, распознающих антиген, ограничивающих ответ, а также элиминирующих антиген из эпидермиса. К иммунной системе кожи относятся макрофаги и тучные клетки. Основные функции макрофагов дермы – эндоцитоз и секреция ряда биологически активных соединений, участвующих в регуляции соединительной ткани в норме и патологии. Секреция биологически активных веществ является основной функцией и тучных клеток. В различных иммунных реакциях в коже участвуют мигрирующие в кожу клетки крови (эозинофилы, моноциты, нейтрофилы, базофилы).
Таким образом, кожа – это высокоорганизованный орган, в состав которого включены иммунокомпетентные клетки, способные реализовывать все типы иммунологических реакций.
Кожа обладает резорбционной функцией, которая у детей из-за тонкости рогового слоя и богатой васкуляризации повышена. Поэтому следует принимать во внимание, что наносимые на кожу мази могут оказывать системное действие. Кожа выполняет также пигментообразующую, выделительную, терморегулирующую и дыхательную функции, которые в детском возрасте несовершенны. Важной функцией кожи является способность синтезировать под влиянием ультрафиолетового облучения витамин D. Уже с рождения кожа функционирует как орган чувств, обладая тактильной и болевой чувствительностью.
Кожа детей, особенно на первом году жизни, чрезвычайно чувствительна к инфекциям, действию химических, физических, атмосферных факторов, перегреванию и переохлаждению. Морфологическая незрелость и большая функциональная активность кожи ребенка диктуют необходимость тщательного ухода за кожей, направленного как на правильное ее формирование, так и на скорейшую и полноценную репарацию в случае повреждений [6].
Изменения со стороны кожи: пеленочный дерматит, атопический дерматит
Изменения со стороны кожи – одна из самых частых и видимых проблем у детей и подростков. Довольно часто (от 30 до 60%) у детей наблюдается пеленочный дерматит (ПД, Irritant diaper dermatitis), он широко распространен во всем мире [7, 8]. Существует мнение, что в той или иной степени эта проблема бывает практически у всех детей первых лет жизни, еще неспособных контролировать свои выделительные функции.
ПД – это вариант контактного дерматита, возникающего в зоне соприкосновения с пеленками (подгузниками) вследствие нарушения барьерной функции кожи из-за ее пролонгированного контакта с фекалиями и мочой. Проявляется это состояние обычно покраснением кожи, иногда возникают пузырьки и шелушение, в тяжелых случаях присоединяются отек и изъязвление. Длительная и повышенная влажность под пеленками или внутри подгузника приводит к мацерации (размягчению) роговой оболочки, нарушая защитный слой кожи [9]. Ослабление физической целостности делает роговой слой более чувствительным к повреждениям при трении и воздействии локальных ирритантов – фекальных протеаз и липаз [10]. Их активность также значительно возрастает при диарее, что подтверждает высокую частоту ПД у детей с нарушениями стула [11]. Пеленочный дерматит обычно не возникает сразу после рождения, пик заболеваемости приходится на возраст 7–12 мес. [12, 13].
В многочисленных исследованиях установлено, что аммиак не является определяющим фактором возникновения ПД, Candida albicans выявлены лишь в незначительном количестве эпизодов ПД; наличие дрожжевых грибов – это следствие антибактериальной терапии, а бактериальная инфекция сама по себе не играет патогенетической роли в развитии ПД [14, 15]. Можно предположить существование предрасположенности к развитию этого вида дерматита. Это состояние имеет тенденцию повторяться у некоторых детей с повышенной чувствительностью кожи и слизистых оболочек, склонностью к атопии, изменениями водно-солевого обмена, нарушениями стула.
Атопический дерматит (АД) представляет собой аллергическое заболевание кожи с наследственной предрасположенностью, сопровождающееся зудом и характеризующееся хроническим рецидивирующим течением. Следует отметить, что наследование носит полигенный характер с наличием ведущего гена, определяющего поражение кожи, и дополнительных генов. Таким образом, передается по наследству не болезнь как таковая, а совокупность генетических факторов, способствующих формированию аллергической патологии.
Среди экзогенных факторов, оказывающих провоцирующее влияние на возникновение и развитие кожного процесса у лиц с генетической предрасположенностью, наибольшее значение имеют пищевые продукты, ингаляционные аллергены, наружные раздражители физического характера, животного и растительного происхождения, стрессовые факторы, метеовоздействие, инсоляция.
До недавних пор считалось, что пусковым механизмом развития АД с большой вероятностью является пищевая аллергия, которая возникает уже в раннем детстве. Пищевые белки как растительного, так и животного происхождения чужеродны для иммунной системы человека.
В настоящее время считается, что кожа играет большую роль при поступлении аллергенов в организм, при этом патологический процесс развивается на фоне генетической предрасположенности [6].
Последние генетические исследования свидетельствуют о том, что нарушение функции эпидермального барьера – это результат мутации гена филаггрина, ключевого белка конечной дифференцировки эпидермиса. Снижение или полное отсутствие экспрессии филаггрина является основной причиной проникновения аллергенов через кожу и развития сенсибилизации, а следовательно, и формирования, помимо АД, респираторной атопии. Получены данные о снижении экспрессии трансмембранного белка клаудина-1 – еще одного фактора нарушения эпидермального барьера кожи. Сухость кожи при АД развивается вследствие генетически сниженной способности кератиноцитов связывать воду. Повреждение кожного барьера при АД инициируется взаимодействием факторов, направленных на повышение активности протеаз. Этому способствуют мутации генов протеаз и ингибиторов протеаз, филаггринов, повышение рН кожи при взаимодействии с неблагоприятными факторами окружающей среды.
Дефицит липидов, церамидов, ключевых компонентов рогового слоя, главных молекул, задерживающих воду в экстрацеллюлярном пространстве, может быть первичной причиной сухости кожи и ее повышенной проницаемости для аллергенов.
Таким образом, изменения со стороны кожи у детей обусловлены как взаимодействием между генетическими факторами, изменениями иммунной системы, неблагоприятными экологическими воздействиями, так и нарушениями правил ухода за ребенком [16–20]. Давно известно, что в моменты ухода между родителями и малышом устанавливается особый эмоциональный контакт, и это способствует быстрому выздоровлению, укреплению эмоциональной сферы и нервной системы ребенка [21].
Место Бепантена в профилактике и лечении заболеваний кожи
Даже здоровая кожа нуждается в применении средств защитного действия. В настоящее время при лечении заболеваний кожи используется множество лекарственных средств, обладающих превосходным терапевтическим действием. Группа негормональных препаратов отличается более мягкими и вместе с тем эффективными свойствами. Наиболее популярный из них – декспантенол (Бепантен).
Применение крема Бепантен целесообразно для ежедневного ухода за участками кожных покровов, подверженных наибольшему воздействию внешних факторов (лицо, руки). Для ухода за грудными детьми и младенцами (опрелости, пеленочный дерматит) наиболее оптимальным средством косметического ухода является мазь Бепантен.
При наружном применении быстро адсорбируется кожей (быстро впитывается) и превращается в пантотеновую кислоту, связывается с белками плазмы (главным образом с β-глобулином и альбумином). Пантотеновая кислота не подвергается в организме метаболизму и выводится в неизмененном виде.
Среди экзогенных воздействий, наиболее часто вызывающих сухость кожи, следует назвать неправильный уход за кожей: частое мытье с применением мыла и гелей, обработку кожи спиртосодержащими тониками и лосьонами, нерациональное использование подсушивающих масок и средств декоративной косметики. Продолжительное воздействие на кожу неблагоприятных метеофакторов (низкая температура, сильный ветер, длительное солнечное облучение) также может вызвать сухость кожи.
Бепантен – один из немногих препаратов для восстановления нарушенной барьерной функции эпидермиса, сохранения клинической ремиссии и предотвращения синдрома отмены наружных кортикостероидов при АД и экземах, т. к. в ее состав входят вещества, богатые липидами и свободные от детергентов и консервантов, которые не представляют опасности сенсибилизирующего действия [22]. У лиц с атопией заслуживает внимания метод премедикации гидратантными средствами при воздействии различных раздражителей. При атопической сухости кожи крем Бепантен может использоваться как средство предклинического применения для предохранения кожи от экстернальных раздражителей, позволяет пролонгировать состояние ремиссии. Во время обострений АД Бепантен может применяться совместно с топическими стероидами.
Бепантен используется для профилактики пиодермий. Известно, что в возникновении той или иной формы пиодермии играют роль не только пиогенные кокки, но и разнообразные экзогенные и эндогенные факторы, способные влиять на барьерную функцию кожи (в частности, снижать ее антибактериальную защиту). К наиболее частым экзогенным факторам, предрасполагающим к развитию пиодермии, относят микротравмы, мацерацию, загрязнение кожи, перегревание, переохлаждение организма. В этих условиях, помимо травмы, имеют значение изменения кислотного барьера и ряда биохимических показателей кожи [23].
Таким образом, мазь Бепантен, обладающая регенерирующим, смягчающим и увлажняющим свойствами, помогает успешно решать проблему сухой гиперчувствительной кожи, уменьшить частоту реакций на различные внешние раздражители, а также расширить возможности наружной терапии хронических и вторично-инфицированных дерматозов.
Крем Бепантен может быть рекомендован широкому кругу лиц в качестве косметического увлажняющего средства по уходу за кожей, в т. ч. самой уязвимой категории – младенцам, беременным и кормящим женщинам, что неоспоримо подчеркивает эффективность и безопасность препарата.
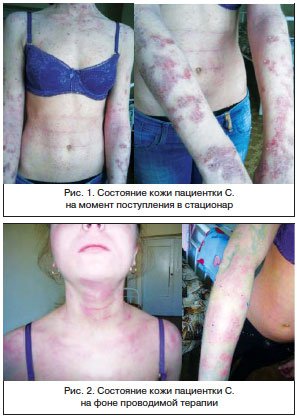
Данный клинический пример (рис. 1, 2) иллюстрирует поэтапное применение в терапии препаратов Бепантен (мазь, крем), которые успешно решают проблему регенерации, увлажнения, косметического ухода за кожей, антибактериального действия даже при тяжелом течении дерматита в комбинации с другими медикаментозными препаратами.
Читайте также:

