Инфекционные заболевания у грудничков температура
Обновлено: 07.05.2024
Грудные дети, у которых только начинается формирование крепкого иммунитета, являются беззащитными перед различными вирусными заболеваниями. На самом деле с этим утверждением можно как поспорить, так и согласиться с ним. С одной стороны ребенка защищают материнские антитела, которые поступают через молозиво, в начале грудного вскармливания, а ранее они поступали через плаценту. С другой стороны, у грудничков наблюдается снижение показателей иммунного ответа, именно поэтому они традиционно входят в группу риска развития осложнений и тяжелого течения ОРВИ, например.
Организм ребенка старается не допустить ситуации, когда иммунитет реагирует чрезмерно бурно на любые инфекции, что может привести к развитию сильного болевого синдрома и лихорадки. Но заболеть грудничок все равно может. Каким же образом можно защитить грудного ребенка от вирусов и что делать, как лечить и что принимать, если малыш уже заболел?
Правильное становление и развитие иммунной системы – это главное условие для того, чтобы человек жил долго и по возможности счастливо. От состояния иммунитета зависит, будет ли человек устойчив к патогенам или же он будет постоянно болеть, сталкиваясь с заболеваниями бактериальной, вирусной и грибковой природы, а также с различными иммунодефицитными состояниями.
Не все знают, что процесс созревания главного щита организма – иммунной системы – длится многие годы. При этом иммунологическую память мы не получаем по наследству от родителей, а приобретаем ее в процессе развития.
Первый этап формирования иммунной системы у будущего младенца начинается еще во время внутриутробного периода, во время становления сложных связей между его организмом и организмом матери. Процесс протекает весьма успешно – уже на 10-12-й неделе беременности у плода начинается синтез собственных иммуноглобулинов М. Постепенно их становится все больше. Потом подключаются Т-лимфоциты, и особенно резко их число вырастает на шестые сутки после родов. Но все же, как уже упоминалось, иммунная система младенца находится в состоянии физиологического угнетения. Мудрая природа позаботилась о том, чтобы у новорожденного, который после рождения сталкивается с большим количеством антигенов, не было слишком бурных иммунных реакций, которые могут навредить ему же.
Сразу после рождения малыша защищают материнские антитела, которые находятся у него в крови. Далее начинается поэтапное развитие иммунной системы, которая всю жизнь будет защищать ребенка от вирусных и других заболеваний. i
Критические периоды в формировании иммунной системы ребенка

Первый период длится до двадцати восьми дней, когда ребенок является новорожденным и только-только начинает познавать этот мир. Его защищают материнские антитела, но они не способны быть надежным щитом от болезней, поэтому новорожденные очень восприимчивы к вирусным инфекциям и даже влиянию собственных условно-патогенных микроорганизмов. При бактериальных инфекциях возможно их распространение по всему организму малыша, повышая риск развития хронических болезней в дальнейшем.
Третий период длится с трех до пяти лет жизни ребенка, четвертый период приходится на шесть-семь лет. Пятый критический период развития иммунной системы период у девочек наблюдается в двенадцать-тринадцать лет, а у мальчиков – в четырнадцать-пятнадцать. И во время всех этих периодов дети подвержены множеству заболеваний, их иммунитет не совершенен.
Но, безусловно, один из самых сложных периодов становления иммунной системы – это период до года, когда ребенок только учится справляться с невзгодами окружающего мира и инфекциями, которые подстерегают его на каждом шагу.
ОРВИ у грудного ребенка: что делать?
Простуда и грипп у новорожденных встречаются достаточно редко. Ближе к полугоду, когда действие антител матери постепенно становится более слабым, вероятность развития простуды у ребенка возрастает. Малыш вполне может заразиться от близких людей, в поликлинике или на улице. У детей, находящихся на искусственном вскармливании, риск заболеть выше.
Основная проблема при ОРВИ у младенца состоит в том, что это часто встречаемое заболевание весьма непросто у него распознать. Взрослый человек при простуде и гриппе обычно жалуется на повышенную температуру тела, слабость, ломоту в мышцах, боль в горле, кашель и насморк. Грудной ребенок в силу своего возраста не способен пожаловаться на симптомы, более того, у него еще не сформированы некоторые рефлексы. Он еще не научился сморкаться и откашливаться. Это приводит к тому, что слизь скапливается в области дыхательных путей, где служит питательной средой для бактерий. В результате в дополнение к простуде у ребенка может развиться отит, бронхит, который может стать хроническим, или даже пневмония, что требует немедленной помощи педиатров. В эпоху COVID-19 также могут потребоваться соответствующая дополнительная диагностика и лечение.
Когда нос заложен, ребенок может отказываться от пищи даже когда голоден. А лихорадки у него может и не быть. Чтобы вовремя заметить начало развития болезни, родителям необходимо быть внимательными к грудничку и вовремя приступать к лечению. В большинстве случаев рекомендуется применять специфическую противовирусную терапию. Ее надо начинать сразу же после обнаружения первых признаков болезни. Уже в первые сутки необходимо принимать противовирусные препараты.
Перед тем, как дать ребенку лекарство, обязательно читайте инструкцию. Дело в том, что препаратов, чье применение разрешено для детей до года, совсем немного. Недопустимо лечить грудничка препаратами, которые используются для лечения взрослых или более старших детей.
Что принимать при вирусной инфекции у грудного ребенка?
Один из препаратов, который может применяться для лечения самых маленьких детей, в том числе новорожденных и недоношенных детей с гестационным возрастом менее 34 недель – это противовирусный препарат ВИФЕРОН.
ВИФЕРОН обладает широким спектром противовирусной активности. Альфа-2b интерферон, который входит в состав препарата, создан на основе современных технологий. П ротивовирусные свойства позволяют ему блокировать размножение вируса, а иммуномодулирующий эффект способствует восстановлению иммунитета. Препарат разработан в результате фундаментальных исследований в области иммунологии, доказавших, что в присутствии антиоксидантов (витамины С, Е и другие) усиливается противовирусное действие интерферона.
Для лечения детей до года применяется препарат ВИФЕРОН в форме свечей и геля. Мазь используется для лечения детей старше 1 года.
Детям до 7 лет, в т.ч. новорожденным и недоношенным с гестационным возрастом более 34 недель, назначают ВИФЕРОН Свечи (суппозитории) 150 000 ME по 1 суппозиторию 2 раза/сут через 12 ч ежедневно в течение 5 суток. По клиническим показаниям терапия может быть продолжена. Перерыв между курсами составляет 5 суток.
Недоношенным новорожденным детям с гестационным возрастом менее 34 недель рекомендовано применение препарата ВИФЕРОН 150 000 МЕ по 1 суппозиторию 3 раза в сутки через 8 ч ежедневно в течение 5 суток.
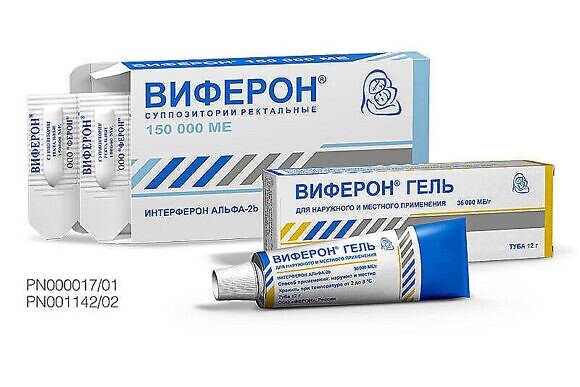
В зависимости от рекомендаций педиатра для лечения ОРВИ необходимо 3-5 раз в день в течение 5 дней наносить полоску ВИФЕРОН Гель длиной примерно 0,5 см на слизистую оболочку носа. До этого слизистую лучше промыть солевым раствором. Для того, чтобы уберечь ребенка от ОРВИ, необходимо 2 раза в день в качестве профилактики наносить полоску геля длиной примерно 0,5 см на слизистую оболочку носа. Длительность курса – 2-4 недели.
Аденовирусная инфекция у младенцев: лечение и профилактика
Аденовирусная инфекция – это разновидность ОРВИ. Заболевание способно поразить как верхние, так и нижние дыхательные пути, а также стать причиной развития таких заболеваний, как бронхит, трахеит, фарингит и воспаление легких. Заболеть ребенок может в любое время года, но чаще всего аденовирусная инфекция встречается в зимне-весенний период. На долю аденовирусов приходится примерно 17% всех случаев ОРВИ. iii
Попав в организм ребенка, вирус начинает размножаться с огромной скоростью. Он способен легко проникать в кровь и распространяться дальше не только по кровеносным сосудам, но и по лимфатическим. Вирус, содержащий молекулу ДНК, может заразить лимфоидную ткань, ЖКТ и даже конъюнктиву глаза, а также привести к развитию так называемого кишечного гриппа.
Среди симптомов, которые появляются у ребенка при аденовирусной инфекции, – слизистые выделения из носа, покраснение полости рта, снижение аппетита, вялость и слабость, покраснение глаз и конъюнктивит, диарея.
Для диагностики заболевания могут применять лабораторные методы исследования, когда на анализ берется кровь. При подозрении на аденовирусную инфекцию врач может рекомендовать провести микроскопические исследования содержимого носа и ротоглотки. Это необходимо сделать в целях исключения бактериальной инфекции.
Чем лечить инфекцию?
Терапия при аденовирусной инфекции показана симптоматическая, а также с применением противовирусных препаратов, в том числе препарата ВИФЕРОН. Для профилактики ребенку необходимо полноценное и здоровое питание, активность по возрасту, поддержание здорового веса, регулярные прогулки на свежем воздухе, проветривание помещений и поддержание достаточного уровня влажности, особенно в сезон отопления.
Цитомегаловирусная инфекция у грудничков
Цитомегаловирусная инфекция (ЦМВ) относится к широко распространенным инфекциям и характеризуется многообразием проявлений от отсутствия каких-либо симптомов до развития тяжелых генерализованных форм с поражением внутренних органов и центральной нервной системы. Инфекция относится к персистирующим – она способна практически незаметно локализоваться в железистой ткани.
ЦМВ у детей до года может протекать в различных клинических формах, требующих проведения дифференцированной терапии. Если ранее у беременной женщины была выявлена ЦМВ, ребенка необходимо обязательно обследовать по причине того, что это инфекционное заболевание может существенно влиять на развитие малыша и качество его жизни.
Пока не существует методов, при помощи которых можно элиминировать вирус, т.е. полностью избавиться от вируса в организме, но при применении ряда препаратов, в том числе противовирусного препарата ВИФЕРОН, можно добиться переведения активно размножающегося вируса в латентное состояние, при котором он будет персистировать в клетках и никак себя не проявлять. iv

Так как непременным симптомом розеолы являются высыпания на коже, родители часто обращаются не только к педиатру, но и к дерматологу.
У детской розеолы много названий: внезапная экзантема, трехдневная лихорадка, псевдокраснуха. Во многих случаях ее не диагностируют как отдельное заболевание, при повышении температуры ставится диагноз ОРВИ, сыпь списывают на аллергию на лекарственные препараты, принимаемые во время болезни.
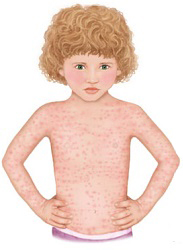
Что такое детская розеола?
Детская розеола это вирусное заболевание, для которого характерен резкий подъем температуры, а затем, после ее снижения, появление мелкой розовый сыпи, распространяющейся по всему телу. В первые три дня, до появления высыпаний, диагноз поставить сложно, так как кроме температуры нет никаких характерных симптомов. Именно появление сыпи помогает определить, что это именно розеола.
Передается эта инфекция предположительно воздушно-капельным путем, инкубационный период 9-12 дней. Лабораторного подтверждения диагноза не требуется, и, как правило, никаких анализов не проводится. Обычно болеют дети от 6 месяцев до 3 лет, преимущественно в весеннее-осенний период.
Какой возбудитель вызывает данное заболевание?
Специфической профилактики розеолы не существует, из общих мер, снижающих риск заболевания, можно отметить регулярные проветривания помещений, где находится ребенок, ограничения тесных телесных контактов с взрослыми (не стоит целовать маленького ребенка в губы, в носик, облизывать ложки и соски и так далее).
После перенесенного заболевания вырабатывается стойкий иммунитет, случаи повторного заражения довольно редки, но иногда встречаются. После 4 лет практически у всех обследованных детей определяются антитела к этому вирусу.
Характерные признаки болезни?
- Подъем температуры до 38°С-40°С без респираторных симптомов (насморк, кашель, боль в горле) и высыпаний. Повышение температуры это реакция организма на присутствие вируса в крови. В среднем температура держится 3 дня.
- Высыпание мелких бледно-розовых пятен преимущественно на шее и туловище, в меньших количествах на лице и конечностях, через 1-2 дня после прекращения лихорадки. Часто вокруг элементов сыпи можно увидеть бледный ободок.
- Сыпь не зудит и проходит самостоятельно в течение нескольких дней или недель.
Чем розеола отличается от краснухи?
При краснухе сыпь появляется одновременно с температурой, располагается в основном на конечностях, немного отличается по внешнему виду. Также для краснухи не характерен такой резкий и высокий подъем температуры.
Бывают ли осложнения?
В подавляющем большинстве случаев организм справляется самостоятельно и без последствий. Высокая температура при внезапной экзантеме может вызвать фебрильные судороги. Как правило, они не опасны, проходят без последствий для ребенка и не связаны с повреждениями нервной системы или мозга. Но, если это произошло в первый раз, ребенок должен быть осмотрен неврологом.
Иногда встречаются сопутствующие симптомы в виде воспалительных процессов в носоглотке и увеличения лимфоузлов. Крайне редко, при соответствующей предрасположенности, возможны неврологические осложнения болезни: энцефалит, менингит.
Как лечить розеолу?
Ребенок должен быть осмотрен педиатром, так как высокая температура может быть не только при розеоле, но и при других инфекционных заболеваниях, требующих лечения, например при отите, инфекции мочевыводящих путей.
Специфического лечения вируса вызывающего розеолу не существует, поэтому лечение симптоматическое: жаропонижающие средства при высокой температуре, чтобы облегчить состояние ребенка. Пока держится температура, важно следить, чтобы ребенок потреблял достаточно жидкости. Если ребенок отказывается от еды, не нужно кормить через силу, как только состояние улучшится, аппетит вернется.
Когда появляется сыпь, смазывать ее чем-либо или принимать противоаллергические препараты не нужно. Пятна проходят самостоятельно, не оставляя следов, возможно небольшое шелушение кожи, которое так же проходит без лечения. Ребенка в этот период можно купать. После купания может отмечаться увеличение яркости сыпи из-за протока крови к коже, это временное явление, которое не ухудшает течение заболевания.
Противовирусное лечение проводят при тяжелом течении болезни, как правило, у детей со сниженным иммунитетом. При лечении пациентов с иммунодефицитом необходима консультация детского инфекциониста.

Острые кишечные инфекции являются достаточно распространенной патологией у детей в различных возрастных группах.
Дети особенно чувствительны к воздействию инфекционных возбудителей, чем и обусловлено быстрое развитие основных проявлений заболевания – резкое повышение температуры тела, повторная рвота, жидкий стул, отказ от еды, что практически в течение нескольких часов приводит к обезвоживанию организма вследствие потери воды и солей, нарастанию интоксикации, прогрессирующему ухудшению состояния малыша.
В такой ситуации крайне необходимо своевременно и оперативно обеспечить весь комплекс мероприятий по уходу за ребенком.
Даже однократная рвота является основанием для отмены кормления. Если же рвота повторяется, кормления отменяют на 4-8 часов: все это время ребенок нуждается в непрерывном обеспечении жидкостью для восполнения ее потерь и поддержания нормальной работы внутренних органов.
Чем и как поить ребенка? Для детей первых месяцев жизни в первую очередь – это кипяченная вода, солесодержащие растворы (регидрон, цитроглюкосолан), детский чай. Более старшим детям можно давать, кроме этого, отвар овощей, фруктов (морковь, яблоко) без добавления сахара, минеральную воду без газа и свежезаваренный слабый слегка подслащенный чай. Количество зависит также от возраста: детям первого года жизни следует давать по 50-60 мл. в час, от одного до трех лет – 80-90 мл. в час, более старшим – 100-120 мл. в час.
Крайне важно помнить, что вся предлагаемая жидкость должна бы комфортной температуры, подогретой до 30-35 градусов, кроме того, ребенка необходимо поить дробно, т.е. давать пить понемногу, по 1-2-3 чайные ложки через каждые 5-10 минут, контролируя его состояние – наличие тошноты, позывов на рвоту, общее самочувствие. Все это время ведется тщательный учет выпитой жидкости и количества мочи, для чего детей младшего возраста следует на время оставить без подгузника. Или же, если есть такая возможность, взвешивать его подгузник не реже, чем каждые два часа.
Если в течение 4-6 часов рвота не повторяется, ребенок достаточно активен, выпил весь объем жидкости и его температура не превышает 38 градусов, можно попробовать начать кормление. Чем кормить? Для грудных детей, находящихся на естественном вскармливании, лучшим питанием в этот период, безусловно, является материнское молоко. Малыша нужно прикладывать к груди не реже, чем через каждые два часа, можно чаще. Если ребенок достаточно активно сосет грудь, с каждым последующим кормлением он получает все большую порцию молока, что позволит постепенно увеличить перерывы между кормлениями до 3-3,5 часов. Блюда прикорма в первые сутки болезни лучше не давать.
При отсутствии грудного молока, кормления после перерыва начинают с привычного для ребенка, соответствующего его возрасту питания. Это может быть адаптированная молочная смесь, в т.ч. кисломолочная или безлактозная. Объем первого после перерыва кормления составляет не более половины обычного, который малыш усваивал до болезни.
Если аппетит ребенка восстанавливается, то можно постепенно, в течение 6-8 часов довести объем кормления до двух третей обычного. Недостающее количество жидкости продолжаем давать в перерывах между кормлениями. На второй день, если состояние ребенка улучшилось, кроме смесей, можно дать ему кашу, соответствующую его возрасту, но не более половины обычного объема. Детям старше одного года, на второй день болезни в случае улучающегося самочувствия и отсутствия рвоты можно предложить овощное пюре из картофеля и моркови или тыквы. Начиная с трех-пяти чайных ложек в день, можно в два приема. По-прежнему необходимо контролировать: сколько жидкости ребенок усваивает в течение суток, учитывая абсолютно все питание и питье.
Если заболевание ребенка сопровождается повышенной температурой тела (более 38 градусов), возникает необходимость приема жаропонижающих препаратов. При наличии упорной рвоты предпочтение следует отдавать, безусловно, лекарственным препаратам в виде свечей с содержанием парацетомола (эффералган, цефекон) в соответствующей возрасту дозе. Если же рвота повторяется не более 1-2 раз, ребенку можно дать препарат нурофен. В случае, если температура тела не превышает 38 градусов, лучше обойтись без жаропонижающих. В течение суток жаропонижающие можно применять не более 3-х раз. Если температура остается высокой, то необходимо дополнительно проконсультироваться с врачом, наблюдающим ребенка.
При острых кишечных инфекциях воспаление слизистой ведет к резкому нарушению всасывания воды и ускоренной эвакуации содержимого кишечника. В результате чего возникает диарея. Потери воды и соли со стулом могут быть столь интенсивными, что их бывает сложно компенсировать путем приема жидкости. Ребенок просто не в состоянии выпить и усвоить объем, в 2-2,5 раза превышающий привычные порции питания и питья. Для уменьшения потерь воды и солей следует дать больному энтеросорбент (смекта или зостерин ультра) дробно в 4-6 приемов в течение дня. Все лечебные мероприятия должны проводится под наблюдением и контролем врача. О малейших изменениях состояния ребенка необходимо своевременно сообщить своему педиатру, так как в случае тяжелого течения заболевания и при нарушении предписанного режима, состояние ребенка может ухудшиться и возможно потребуется госпитализация.
Не следует самостоятельно без разрешения врача давать ребенку антибиотики, противодиарейные и противорвотные препараты. Все необходимое лечение должно быть индивидуальным, обоснованным и современным. Ограничения в диете необходимо соблюдать на протяжении 5-7 дней, при тяжелых формах – до 10 дней. Переход к привычному для малыша рациону должен быть постепенным, с учетом всех рекомендаций вашего педиатра.
Выполнение назначений врача, ваша забота, терпение и внимание к любым изменениям в течение болезни – верный путь к скорейшему выздоровлению ребенка.

В 2015 году в серии клинические рекомендации Союза педиатров России, вышел сборник "Лихорадящий ребёнок. Протоколы диагностики и лечения." В нем пересмотрены некоторые моменты относительно действий врачей и родителей при повышении температуры у детей при различных заболеваниях. В этой статье я постарался собрать ответы на наиболее часто задаваемые родителями вопросы с учетом современных рекомендаций и практического опыта.
Какая температура является поводом для паники?
Вот чего не нужно, так это паники. По современным данным, лишь температура свыше 40 градусов может нанести вред детям с хроническими заболеваниями.
Изначально здоровые дети переносят высокую температуру без последствий для здоровья. Здоровый ребенок просто не способен нагреть сам себя до опасных цифр. Но, его так нагреть можно извне, неправильными действиями. Например, при обычной лихорадке укрыть одеялом, при температуре воздуха в комнате выше 22°С. Но это уже не лихорадка, а именно гипертермия, состояние при котором нужно вызывать скорую помощь. Основное отличие – не помогают жаропонижающие и обтирания.
Но ведь высокая температура говорит об опасной болезни?
Как раз у детей вовсе не цифры градусника указывают на опасность. Опасна не температура, а болезнь, ее вызвавшая. Высокая температура может быть и при неосложненной ОРВИ, которая пройдет за 2-3 дня. Или при безопасной детской инфекции – внезапная экзантема, ее еще называют: розеола, трехдневная лихорадка, температура нередко 40-41°С. А при опасной болезни менингит, часто может не превышать 39,5. Есть и опасные заболевания, сопровождающиеся температурой. Вот что требует вызова скорой помощи:
- возраст до 3 месяцев
- появление наряду с холодными руками и ногами "мраморного" рисунка на "гусиной коже"
- отсутствие видимых признаков болезни, кроме повышенной температуры у ребёнка до 3 лет
- сохранение температуры выше 38,5 на 4 день болезни с появлением частого дыхания
- сыпь на коже, не бледнеющая при надавливании пальцем
- невозможность прижать подбородок к груди и/или выбухание родничка
- боль в животе
- боли в ногах и/или в руках
- температура через 2 часа после приема жаропонижающего стала выше, это признак перегрева – гипертермии.
А как же судороги?
Наблюдаются примерно у четырёх детей из ста и не зависят напрямую от высоты подъема температуры. Кроме того, не являются опасными для здоровья, хотя, несомненно, очень пугают родителей. Помощь при возникновении фебрильных судорог заключается в повороте головы набок и обеспечении доступа свежего воздуха. Все необходимые препараты вводятся врачом "скорой", которую необходимо вызвать и встретить другому взрослому.
И что, совсем ничего опасного в высокой температуре нет?
Есть, это обезвоживание – потеря жидкости из-за испарения с дыханием и потом. При лихорадке ребенка сложно уговорить пить, но именно в этот момент это ему необходимо.
А холодные руки и ноги?
Чаще всего это кратковременное явление, не требующее вмешательства врача и не представляющее угрозы здоровью.
На сколько нужно сбивать температуру?
На 1-1,5 градуса достаточно, ибо только с помощью повышения температуры организм ребёнка борется с инфекцией.
При каких значениях градусника давать жаропонижающие?
Привожу общие рекомендации, нужно советоваться с врачом, который лечит вашего конкретного ребенка.
- У детей в возрасте до 3 месяцев – с 38°С
- У детей старше 3 месяцев, не имеющих хронических заболеваний – с 39°С
- У детей с заболеваниями головного мозга, сердца и лёгких – с 38,5°С
Только ли эти цифры являются основанием?
Нет. Цифры на градуснике не имеют значения для начала приема жаропонижающего, если ребёнок:
- очень плохо переносит повышенную температуру, ведёт себя беспокойно
- имеет "мраморный" рисунок на бледной "гусиной коже"
- дрожит, его "бьет озноб"
Какие лекарства использовать?
Только на основе ибупрофена и парацетамола, названия действующего вещества всегда указаны на упаковке под торговой маркой жаропонижающего.
Почему они не помогают?
Самая частая причина – неправильная дозировка, расчет дозы на возраст, а не на вес ребёнка. Второй частой причиной является обезвоживание. Третьей - ребенок слишком тепло одет, укрыт, в комнате тепло.
Какую дозу надо дать?
Самым популярным жаропонижающим на основе ибупрофена является "Нурофен для детей" в виде сиропа. Нужно вес ребёнка в килограммах разделить пополам. Например, если вес 10 кг, то 10:2 = 5 мл детского Нурофена и следует ему дать. Такую дозу можно повторить не раньше, чем пройдёт 8 часов.
Самым удачным по форме выпуска жаропонижающим является "Эффералган" сироп для детей с действующим веществом парацетамол. Его мерная ложка позволяет набирать дозу лекарства сразу на вес, не вычисляя ее в мг.
Все остальные препараты "Панадол", "Калпол", "Парацетамол" сироп и т.п. требуют математических действий, умножения веса на 0,6. Например, если ребёнок весит 10 кг, то 10*0,6=6 мл "Панадола" следует дать. Такую дозу можно повторить через 6 часов.
Можно ли их чередовать?
Можно, но между приёмами парацетамола и ибупрофена должно проходить не менее 2 часов. Если их принять вместе, то есть опасность повреждения почек.
Почему нельзя другие лекарства от температуры?
Медицинские исследования не выявили реальной пользы от других лекарств, зато определили вред каждого:
- "Но-шпа" не имеет эффекта при холодных руках и ногах, зато имеет список побочных эффектов.
- "Анальгин" опасен развитием потери сознания и не должен использоваться родителями без присутствия работников служб скорой и неотложной помощи.
- "Найз" у одного из 250 принимавших его пациентов вызвал повреждение печени
- "Аспирин" может вызывать у детей поражение печени и головного мозга
Сколько нужно пить жидкости, чтобы снижалась температура?
На каждый килограмм веса ребенку в час надо выпивать 4 мл. То есть, если ребёнок весит 10 кг, то каждый час он должен выпивать не менее 10*4=40 мл.
Можно ли обтирать?
Что же делать с холодными руками и ногами?
Их нужно аккуратно согреть, мягко растирая до легкого покраснения кожи, для чего использовать шерсть, махровое полотенце или просто свои ладони.
Сколько ждать эффекта от жаропонижающего и обтирания?
Два часа. Если температура не снизилась, то следует дать второе жаропонижающее, продолжить обтирания и выпаивание ещё 2 часа. Если температура не снизилась и/или ещё повысилась, то вызвать "скорую".
Чем может помочь "скорая"?
Оценить состояние ребенка, определить, нужна ли в этом случае госпитализация. Оказать помощь путём инъекционного введения лекарств и врачебных методов снижения температуры у ребёнка. Именно при лихорадке, реально она нужна в очень небольшом проценте случаев, неэффективности жаропонижающих, связанных с гипертермией – состоянием, осложняющим лихорадку, когда ребёнок не способен отдать тепло тела.
Как правильно измерять температуру?
Измерение температуры подмышкой ртутным стеклянным термометром у детей уже признано наименее предпочтительным из-за опасности его разбить. На смену ему пришли электронные и инфракрасные термометры. Мало кто знает, но для получения результата, сравнимого с ртутным термометром, электронный должен находиться подмышкой то же самое время. То есть, 5 минут, если ребенок находился при комнатной температуре. И 10 минут, если находился до измерения при более низкой температуре.
Почему электронные градусники показывают температуру ниже?
Причины резные: неплотное прижатие, измерение меньше 5 минут, пот, спазм сосудов кожи, разряд батарейки, отсутствие заводской установки на измерение температуры кожи. Можно использовать эти термометры с учетом поправки. Для этого взрослый, без повышенной температуры, ставит под одну подмышку электронный, а под другую – ртутный. Измеряет 5 минут и сравнивает. Например, получили 35.6 и 36.6 соответственно. При последующих измерениях электронным будете прибавлять 1 градус.
Какой термометр лучше?
Температуру равную подмышечной имеет область виска. Для ее измерения используют инфракрасные термометры. Это самый оптимальный метод для родителей на сегодня. Для правильного применения нужно гораздо меньше тонкостей: вытереть пот с виска, убрать волосы, держать на правильном расстоянии (указано в инструкции), вовремя менять батарейку, произвести настройку на измерение температуры височной области (тоже написано в инструкции). Использование других термометров: в соске, ушных, полосок для лба – чревато ошибками измерения в сторону занижения или ложного повышения.
Как часто измерять температуру?
Ребенку с лихорадкой необходим контроль температуры:
- каждые 6 часов, если не требуются жаропонижающие
- каждые 4 часа при их эффективном применении
- каждые 2 часа при неэффективном применении.
Ребенку с нормальной температурой, но имеющему острое заболевание – каждые 12 часов, вечером измерить. Здоровому ребенку с риском острого заболевания по контакту или повышения температуры на прививку, по состоянию, для контроля измерить раз в сутки, вечером. Здоровым детям без риска болезни – не нужно.

Родители всегда нервничают, когда подозревают, что у совсем маленького ребенка температура и поэтому он себя плохо чувствует. И задают себе вопросы: есть ли повышенная температура у новорожденного (в первый месяц жизни), температура у грудного ребенка (годовалого ребенка, от четырех недель до 1 года)? Какие фазы она проходит, и в каких случаях надо вызывать врача на дом?
Когда можно говорить о температуре у новорожденного или годовалого ребенка?
Существует общепринятая шкала температур тела у ребенка, однако для маленьких детей упрощенно можно считать, что нормальная температура тела находится в интервале от 36,5 до 37 град., и даже если у новорожденного температура 37, то это в пределах нормы. Выше этого интервала и до 38 град. температура считается повышенной (субфебрильной, слабой; слабая лихорадка), а начиная с порога 38 град. (например, у ребенка годовалого температура 39) говорят уже о высокой температуре (фебрильной, чрезмерной; лихорадочное состояние или сильная лихорадка).
Температура у грудного ребенка или новорожденного. Что делать и когда вызывать врача?
Повышенная температура у новорожденного или грудного ребенка – это свидетельство того, что его иммунная система включилась в борьбу с возбудителем болезни, и даже если температура без симптомов, то это можно считать положительным сигналом организма. Хотя в такой ситуации малыш становится беспокойным или сонливым, капризным, родители не должны излишне волноваться, если они определенно знают причину повышения температуры у годовалого ребенка или температуры у грудничка (например, вследствие простуды) и могут даже предпринять меры для ее снижения. Но если малыш излишне апатичен или излишне беспокоен, то лучше обратиться к врачебной помощи.
Если у новорожденного температура 37 и даже 38, то это еще не повод для паники. Но следует сразу вызывать врача, если температура:
- продолжает увеличиваться и достигает 38,5; даже если других симптомов нет, то это может быть признаком серьезного заболевания – от ОРВИ до типичных детских болезней (например, кори), которые уже могут сопровождаться опасной температурой до 41 град.
- при предпринятых мерах по ее снижению не падает в течение четырех часов
- если она слабая, но держится пять дней и более
- если температура у ребенка в возрасте до 3-х месяцев
Основные фазы изменения температуры у новорожденного или годовалого ребенка
Как правило, температура у малыша, если нет серьезных заболеваний, держится несколько дней, потом спадает, и за это время она проходит три фазы.
- Фаза подъема. В этом периоде лобик и головка малыша кажутся излишне горячими, а само тело (точнее, кожные покровы), как кажется, имеет нормальную температуру. Но вследствие разности внутренней температуры организма и температуры окружающей среды малыш может испытывать озноб (дрожь, мурашки на коже, т.к. организм пытается выровнять температуру) и ощущения холода. Поэтому ребенка в этой фазе следует утеплить.
- Фаза стабилизации. Температура достигает некоторого стабильного значения. Внешне это отражается в покраснении щек или лица, тело становится горячим, ребенок начинает ощущать себя действительно больным. Именно в этой фазе, в зависимости от уровня температуры, можно использовать меры по ее снижению.
- Фаза снижения и нормализации. Характеризуется интенсивным потоотделением, слабостью и утомленностью малыша. Длительность фазы индивидуальна – от нескольких часов до нескольких дней.
Температура у грудного ребенка. Как надежно измерить?
Методы измерения температуры у маленьких детей описаны во многих руководствах. Но чтобы надежно узнать, есть ли температура у грудного ребенка или новорожденного, и сделать измерения без стрессов для себя и для малыша, родителям следует обратить внимание на следующее.
Причины повышения температуры у маленьких детей
Причины повышения температуры у грудничков и новорожденных весьма разнообразны и многолики. Это могут быть инфекционные заболевания (ОРВИ, корь и т.п.), которые сопровождаются и другими симптомами (диарея, рвота, кожная сыпь). Существуют случаи повышения температуры и без симптомов.
Как понизить температуру у годовалого ребенка или новорожденного в домашних условиях?
К искусственному снижению температуры, учитывая, что температура у маленького ребенка является защитной реакцией, следует подходить с осторожностью и осознанно. В любом случае, если ребенку меньше 3-х месяцев, или у ребенка годовалого температура 39 или 38,5, или имеются дополнительные симптомы заболевания, или он при температуре крайне беспокоен или апатичен, следует немедленно вызывать врача. В обычных случаях существуют несложные приемы понижения температуры у детей в домашних условиях, но и к ним следует относиться с осторожностью.
Снижение температуры без медикаментов. Самое эффективное – это обтирания мягкой губкой или тканью, смоченной в воде комнатной температуры. Нельзя использовать водный раствор этилового спирта (или водку), уксус, так как они раздражают нежный кожный покров, слизистые оболочки и токсичны. Кожа должна быть просто влажной, а не мокрой, и влага должна испаряться самостоятельно. Процедуру можно повторять каждые 30 минут. Дополнительно можно давать жаропонижающее питье в виде отваров плодов малины, липового цвета.
Медикаментозное снижение температуры. Следует обязательно согласовывать с детским врачом. Для детей используют средства на основе ибупрофена и парацетамола, в соответствующей дозировке, в виде каплей, свечей, растворов или сиропов. Эти лекарственные формы дают отдельно, а не смешивают с питьем или продуктами питания. Для маленьких детей недопустимо использование жаропонижающих препаратов для взрослых, например, аспирина или фенацетина.
Читайте также:

