Инфекционный бронхиолит что это такое
Обновлено: 05.05.2024
Воспаление бронхиол встречается часто при различных заболеваниях. Причиной патологического процесса в бронхиолах становятся респираторные заболевания, ХОБЛ, бронхиальная астма, поражение дыхательных путей токсическими веществами. Бронхиолиты – это гетерогенная группа заболеваний, которые встречаются реже, чем обструктивная болезнь легких или астма, являются проявлением неспецифических реакций легочной ткани на повреждающие факторы. Встречается несколько видов бронхиолитов:
- Первичные бронхиолиты.
- ИЗЛ с поражением бронхиол.
- Поражение патологическим процессом бронхиол в сочетании с поражением крупных бронхов.
К первичным бронхиолитам относятся:
- Констриктивный (облитерирующий) бронхиолит.
- Острый (клеточный) бронхиолит.
- Респираторный (курильщика) бронхиолит.
- Фолликулярный бронхиолит.
- Бронхиолит, вызванный вдыханием минеральной пыли.
- Диффузный бронхиолит.
- Лимфоцитарный бронхиолит.
- Диффузный аспирационный бронхиолит.

Бронхиолит: лечение у взрослых
Лечение бронхиолита у взрослых зависит от основного заболевания. Чаще всего бронхиолит диагностируют, когда начинаются необратимые изменения в легких, лечится заболевание тяжело и длительно. Острый бронхиолит у взрослых лечится с помощью бронхолитиков, кислородотерапии, ГКС. При изолированном фолликулярном бронхиолите применяют ГКС, бронходилататоры, в некоторых случаях назначают макролиды. Улучшение состояния при респираторном бронхиолите происходит после полного отказа от курения.
Бронхиолит у взрослых: симптомы и лечение облитерирующего бронхиолита
Облитерирующий бронхиолит характеризуется концентрическим сужением большей частью терминальных бронхиол, просвет которых заращивается соединительной тканью. Развиваются бронхиолоэктазы со скоплением макрофагов, создающих слизистые пробки в бронхиолах. Идиопатическая форма облитерирующего бронхиолита встречается редко, в большинстве случаев врачи могут найти причину развития патологического процесса. Ассоциированные с облитерирующим бронхиолитом состояния:
- Респираторные инфекции, аденовирусы, цитомегаловирус, вирус парагриппа, вирус иммунодефицита человека и другие состояния.
- Осложнения после приема лекарственных препаратов.
- Поражение токсическими веществами.
- Аутоиммунные заболевания (диффузные заболевания соединительной ткани).
- Осложнение после трансплантации органа.
- Осложнение после лучевой терапии.
- Различные заболевания кишечника.
- Гиперчувствительный пневмонит.
- Аспирация.
- Синдром Стивенса-Джонсона.
Один из основных симптомов облитерирующего бронхиолита – это прогрессирующая одышка. На начальном этапе развития заболевания она беспокоит больного при быстрой ходьбе, физической нагрузке, при прогрессе заболевания любое движение, нервное напряжение вызывает сильную одышку, нередко сопровождающуюся кашлем. Бронхиолит может сопровождаться развитием патологического процесса в крупных бронхах.
Симптомы облитерирующего бронхиолита могут быть подобными симптомам вирусного бронхита, заболевание имеет скачкообразное течение – тяжелое состояние сменяется улучшением, стабильными периодами в состоянии больного. Лечение облитерирующего бронхиолита проводят в зависимости от основного заболевания – это может быть гормональная терапия, макролидные антибиотики, противогрибковые препараты, кислородотерапия.
Острый бронхиолит: код по МКБ 10
Острый бронхиолит, код по МКБ 10:
- J21- острый бронхиолит.
- J21.0 – острый бронхиолит, заболевание вызвано респираторным синцитиальным вирусом.
- J21.1 – острый бронхиолит, заболевание вызвано человеческим метапневмовирусом.
- J21.8 – острый бронхиолит, заболевание вызвано неуточненными агентами.
- J21.9 – неуточненный острый бронхиолит.
Облитерирующий хронический бронхиолит
Облитерирующий хронический бронхиолит относится к тяжелым заболеваниям, развивается как последствие острого бронхиолита. Больного постоянно беспокоит одышка, появляется кашель, кожа приобретает сероватый или синюшный оттенок, может нарушиться аппетит, беспокоит усиленное сердцебиение, тошнота, может начаться рвота, больной становится раздражительным, теряет вес. Развитию хронического бронхиолита способствуют различные факторы риска:
- Тяжелая экология.
- Активное и пассивное курение.
- Вредные условия на производстве.
Поражение бронхиол патологическим процессом приводит к нарушению прохождения кислорода через бронхиолы, снижению кровообращения и газообмена в тканях легкого, в результате развивается эмфизема легких, которая характеризуется разрушением стенок альвеол, расширением бронхиол. Хронический облитерирующий бронхиолит встречается нескольких видов:
- Односторонний очаговый бронхиолит.
- Двусторонний очаговый бронхиолит.
- Односторонний тотальный бронхиолит (Синдром Маклеода).
- Двусторонний долевой бронхиолит.
- Односторонний долевой бронхиолит.
Наиболее часто встречающаяся форма заболевания – это односторонний очаговый бронхиолит. Односторонний бронхиолит имеет более благоприятный прогноз, чем двусторонний вариант. Двусторонний бронхиолит нередко приводит к развитию сердечно-легочной недостаточности. Диагностику заболевания проводят с помощью исследования функции внешнего дыхания, бронхоскопии, бронхографии, расширенной компьютерной томографии органов грудной клетки.

Дополнительно назначают исследования состояния сердца – электрокардиографию, допплерографию, эхокардиографию. Лечение хронического облитерирующего бронхиолита проходит с помощью антибактериальной, противовирусной или противогрибковой терапии, для улучшения отхождения слизи из дыхательных путей назначают муколитики и сосудорасширяющие средства. Больным назначают физиотерапевтические процедуры, массажи.
Фолликулярный бронхиолит
Фолликулярный бронхиолит характеризуется наличием в стенке бронхиол лимфоидных фолликулов гипертрофированного вида. Фолликулярный бронхиолит чаще всего встречается у больных с иммунодефицитными состояниями, синдромом Шегрена, микоплазменной инфекцией, вирусными заболеваниями. Редко встречается идиопатический фолликулярный бронхиолит.
Симптомы заболевания – это высокая температура тела, прогрессирующая одышка, кашель, иногда рецидивирующие пневмонии. Рентген может показать диффузные узелково-сетчатые или мелкоузелковые изменения в тканях, которые могут сочетаться с лимфаденопатией средостения. Расширенная компьютерная томография помогает определить центрилобулярные узелки, расположенные субплеврально и по ходу сосудов, обнаруживается лимфоидная инфильтрация соединительной (интерстициальной) ткани в легких.
Пройти полное обследование при бронхиолите можно в диагностическом центре Юсуповской больницы. Различные исследования крови, мочи проводят в клинической лаборатории больницы. Пациентам предоставляются услуга доставки пациента, комфортные палаты круглосуточного стационара. Исследования, которые не проводят в Юсуповской больнице можно пройти в сети партнерских клиник. Юсуповская больница – это современный медицинский центр, оказывающий услуги в различных направлениях медицины. Записаться на прием можно по телефону больницы.
а) Терминология:
1. Аббревиатуры:
• Нетуберкулезные микобактерии (НТМБ)
• Респираторный синтициальный вирус (РСВ)
2. Определение:
• Целлюлярный бронхиолит (бактериальный, грибковый, или вирусный)
б) Визуализация:
2. Рентгенография легких при инфекционном бронхиолите:
• Острая фаза:
о Патологические изменения могут отсутствовать
о Объем легких: норма или увеличение
о Нодулярные или ретикулонодулярные изменения
о Утолщение стенок бронхов
• Хроническая фаза:
о НТМБ и псевдомонады: ретикулонодулярные изменения
о Туберкулез и НМТБ, приводящие к формированию каверн: каверны, объемные образования, или участки консолидации в верхних долях легких
в) Дифференциальная диагностика инфекционного бронхиолита:
1. Аспирационный бронхиолит:
• Часто неотличим от инфекционного бронхиолита
• Факторы риска аспирации (нарушение перистальтики пищевода, неврологический дефицит, злокачественные опухоли головы и шеи)
• Преимущественное поражение гравитационно зависимых отделов легких
2. Диффузный панбронхиолит:
• Чаще всего страдают азиаты (из Японии или Кореи)
г) Патология:
1. Общая характеристика:
• Этиология:
о Острый бронхиолит:
- Вирусный (РСВ, парагрипп, риновирус, метапневмовирус)
- Бактериальный (М.pneumoniae, гемофильная инфекция)
- Связанный с иммунодефицитом: грибковый (Aspergillus fumigatus)
о Хронический бронхиолит:
- Микобактериальный (туберкулез и НТМБ)
- Вызванный псевдомонадами
2. Макроскопические и хирургические особенности:
• Гистопатология: острое повреждение бронхиол, некроз эпителия, воспаление и отек стенок бронхиол, внутрипросветный экссудат
• ± повреждение слизистой оболочки, фиброз стенок бронхиол
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Острый бронхиолит: напоминает пневмонию
о Хронический:
- НТМБ: симптоматика часто отсутствует, длительный кашель
- Туберкулез: длительный кашель, снижение веса, лихорадка
2. Демография:
• Наиболее распространенный повод для госпитализации новорожденных в США
• Этиология заболевания у взрослых людей зависит от иммунного статуса:
о Нормальный иммунитет: бактерии (микоплазма), вирусы (парагрипп), микобактерии (туберкулез и НТМБ)
о Иммунодефицит (ВИЧ): грибки (A. Fumigatus), туберкулез
о Иммунодефицит после трансплантации стволовых клеток: вирусы (РСВ, парагрипп)
3. Лечение:
• Поддерживающая терапия, противомикробные препараты
а) Терминология:
1. Аббревиатура:
• Респираторный бронхиолит (РБ)
2. Синоним:
• Бронхиолит курильщика
3. Определение:
• Случайная гистопатологическая находка у курильщиков, в т.ч. бывших; обнаруживается практически у всех курильщиков
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический признак:
о Центрилобулярные микроузелки
2. Рентгенография легких при респираторном бронхиолите:
• Рентгенография органов грудной клетки: чаще всего норма
4. Рекомендации по визуализации:
• Лучший метод диагностики:
о КТВР
в) Дифференциальная диагностика респираторного бронхиолита:
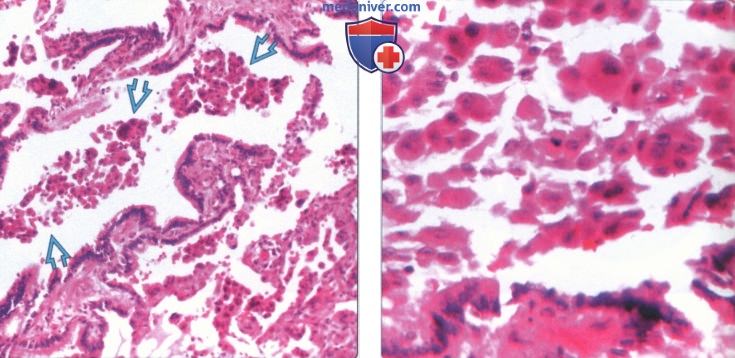
(Слева) На микрофотографии с малым увеличением (окраска гематоксилин-эозином) определяются признаки респираторного бронхиолита: скопления незначительно пигментированных макрофагов й8 в бронхиолах и прилежащих альвеолярных пространствах. При гистологическом исследовании также часто обнаруживаются признаки фиброза и хронического воспаления бронхиол, альвеолярных протоков, интерстиция.
(Справа) На микрофотографии с большим увеличением (окраска гематоксилин-эозином) этого же препарата в просветах бронхиол визуализируются группы пигментированных макрофагов с типичными желтовато-черными гранулами в цитоплазме.
г) Патология:
1. Общая характеристика:
• Воспалительные заболевания, связанные с курением: РБ; респираторный бронхиолит, ассоциированный с интерстициальным заболеванием легких (РБ-РЗЛ); десквамативная интерстициальная пневмония
• Гистопатологическая картина у пациентов с РБ-ИЗЛ: признаки РБ в сочетании с интерстициальными изменениями легких + респираторной симптоматикой
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Могут отсутствовать
о функциональные дыхательные пробы: норма или легкое отклонение от нормы в отсутствие сопутствующих клинических проявлений
2. Демография:
• 30-50 лет
е) Диагностическая памятка. Советы по интерпретации изображений:
• Центрилобулярные очаги у пациента-курильщика без каких-либо симптомов
Бронхиальная пневмония (бронхопневмония, очаговая пневмония) – это острое воспалительное заболевание с вовлечением в патологический процесс паренхимы легкого, бронхов и бронхиол. Она имеет очаговый характер и может поражать одну или несколько долек легкого. Бронхиальная пневмония – достаточно распространенное заболевание, которое возникает самостоятельно и как следствие других заболеваний. Важно полностью пролечить пневмонию для исключения осложнений и рецидивов. В Юсуповской больнице используются только самые эффективные методы доказательной медицины, которые показывают хороший результат. Для получения консультации врача можно записаться на прием по телефону.
Бронхиальная пневмония: причины
Чаще всего бронхиальная пневмония имеет бактериальную природу. Ее возбудителями являются:
- стрептококки,
- стафилококки,
- кишечная палочка,
- гемофильная палочка.
Также заболевание могут вызывать грибковые инфекции. Бронхиальная пневмония развивается в результате нарушения дренажной функции бронхов. Предпосылками для развития патологии становятся острые респираторные вирусные заболевания, грипп, бронхит.
Люди со сниженным иммунитетом находятся в зоне риска развития бронхиальной пневмонии. Различные хронические заболевания, иммунодефицитные состояния, вредные привычки ослабляют защитные барьеры организма, в связи с чем инфекция начинает активно размножаться в легких.
Кроме того, бронхиальная пневмония возникает в результате воздействия токсических веществ и проникновения инородных тел в дыхательные пути.
Бронхиальное воспаление легких: симптомы
Бронхиальную пневмонию на начальной стадии трудно идентифицировать, поскольку чаще всего она развивается на фоне респираторного заболевания или острого бронхита. Начало может быть острым или нарастающим. Основные симптомы бронхиального воспаления легких:
Повышение температуры тела может достигать 40°С и колебаться в течение дня до субфебрильных показателей. Пациента мучает сухой непродуктивный кашель, позже появляется мокрота с гноем. При поражении плевры отмечаются болевые ощущения в области грудной клетки при кашле или глубоком вдохе. Частота дыхания учащается, возникает одышка даже при самых небольших физических нагрузках.
Характерным симптомом для бронхиальной пневмонии является несимметричность движения грудной клетки при дыхании. Во время аускультации слышны влажные хрипы в определенном участке легкого.
Бронхиальная пневмония: диагностика
Для постановки правильного диагноза врач-терапевт проводит клинический осмотр больного, выполняет перкуссию и аускультацию, анализирует жалобы. К основным лабораторным анализам относят исследование крови и бактериологический анализ мокроты. В крови будет обнаружен лейкоцитоз и повышенная СОЭ (скорость оседания эритроцитов), что говорит о развитии воспалительного процесса в организме. Исследование мокроты поможет выявить возбудителя воспаления для правильного подбора антибактериальных препаратов.
Рентгенологическое исследование является наиболее информативным методом диагностики бронхиального воспаления легких. На рентгенограмме будут хорошо видны участки локализации воспаления в легких и места закупорки бронхиол. Для уточнения диагноза при необходимости может быть назначена КТ, которая позволяет обнаружить все участки воспаления. Этот метод является самым точным.
При тяжелом течении бронхиальной пневмонии пациенту могут назначить видеобронхоскопию. Это инструментальный метод диагностики, который позволяет выявить участки закупорки бронхиол слизью и одновременно выполнить их санацию.
При выборе лечебного заведения при бронхиальной пневмонии необходимо обратить внимание на возможности проведения диагностики. Специалисты Юсуповской больницы применяют эффективные методы диагностики с использованием современного оборудования. Это дает возможность получить наиболее точный диагноз в короткие сроки, что важно для скорейшего назначения адекватной терапии.
Бронхиальная пневмония: лечение
В лечении бронхиальной пневмонии используют антибактериальную терапию. Важно начать лечение как можно раньше, поскольку заболевание может быстро прогрессировать и привести к серьезным осложнениям. Выбор антибиотиков будет зависеть от вида возбудителя воспаления. Решение принимает только лечащий врач-терапевт или пульмонолог на основании результатов обследования и лабораторных и рентгенологических исследований. Не исключено, что будет использоваться для лечения несколько видов антибактериальных препаратов из различных групп для получения наиболее результативного терапевтического эффекта. Чаще всего для лечения бронхиальной пневмонии применяют цефалоспорины и пенициллины. Препараты вводят внутримышечно или внутривенно, в дальнейшем переходят на пероральный прием. Антибиотики должны приниматься курсом в 10-14 дней. Продолжительность курса будет зависеть от течения заболевания и реакции на лечение. Нельзя прерывать курс терапии до полного выздоровления, даже если происходит значительное улучшение состояния через пару дней.
Юсуповская больница предлагает пациентам с бронхиальной пневмонией стационарное лечение в комфортных условиях. Пациентам оказывают качественную медицинскую помощь, уход происходит круглосуточно. Для лечения бронхиальной пневмонии терапевты Юсуповской больницы применяют эффективные методы лечения доказательной медицины, которые показывают наилучшие результаты.
Юсуповская больница расположена недалеко от центра Москвы и принимает пациентов 24 часа в сутки 7 дней в неделю. Обратиться за помощью, записаться на прием и получить консультацию специалистов можно по телефону и через форму обратной связи на сайте.
Болезни легких могут влиять на способность дышать, потенциально нанося кратковременный или долгосрочный вред общему состоянию здоровья. По статистике около 45% всех болезней приходится именно на легкие и бронхи. Среди самых распространенных заболеваний:
- Трахеит;
- Бронхит;
- Бронхиальная астма;
- Абсцесс;
- Пневмония;
- Туберкулез;
- Рак легких;
- ХОБЛ (хроническая обструктивная болезнь легких).

Болезни легких: симптомы и признаки
При возникновении даже незначительных симптомов следует посетить врача, поскольку раннее выявление заболевания может улучшить результаты лечения и потенциально спасти жизнь. Вот некоторые угрожающие признаки болезней легких, на которые следует обратить внимание:
- Сильный кашель. Как правило, обычный кашель в результате простуды постепенно исчезает максимум в течение 2 нед. Но если симптомы кашля устойчивы и нет признаков уменьшения их выраженности, стоит обратиться к пульмонологу. В более серьезных случаях кашель может сопровождаться отхождением мокроты с кровью. Это указывает на повреждение дыхательных путей, что может быть вызвано географически высоким местонахождением пациента, приемом препаратов, непосредственно самим кашлем или раком легких. Следует принять к сведению тот факт, возникли ли такие проблемы после того, как человек столкнулся с потенциальным триггером в повседневной жизни. Например, если в последнее время он проводит больше времени с курильщиками. Информирование врача о любых изменениях образа жизни будет полезно при выявлении источника проблемы;
- Затрудненное дыхание. Если внезапно возникшая одышка не связана с ожирением или проблемами с сердцем, это может указывать на бронхиальную астму или ХОБЛ. По данным специалистов, это также может быть ранним признаком коллапса легкого, обструкции дыхательных путей, пневмонии, наличия тромба в артерии легкого и т.д. Если звук при дыхании кажется необычным, напоминающим свистящий шум (высокий свистящий звук), есть вероятность воспаления, опухоли или даже инородного объекта, блокирующего дыхательные пути;
- Боль в разных частях тела. Преследует постоянное чувство усталости? Следует обратить пристальное внимание, если она не проходит после принятия некоторых мер и сопровождается болью. Например, легочный фиброз может поражать ткани тела, что приводит к боли в мышцах и суставах. Рак легких связан с болью в спине, которая обостряется при глубоком вдохе и отмечается даже в состоянии покоя. Эта боль часто распространяется на другие участки тела и затрагивает области грудной клетки и плеча. Когда рак легких является причиной боли в груди, дискомфорт может возникнуть в результате увеличения лимфатических узлов или метастазов в стенке грудной клетки, плевре или легких.
Интерстициальные заболевания легких
Интерстициальные болезни легких (ИБЛ) – разнообразные поражения легочной системы, патоморфологической основой которых являются хроническое воспаление альвеол, мелких бронхов, капилляров легких, приводящее к фиброзу. В число ИБЛ входят более ста заболеваний, имеющих ясную и неясную этиологию.
У пациентов, которых госпитализируют в отделение пульмонологии Юсуповской больницы, те или иные интерстициальные болезни легких диагностируются в 20% случаев. Заболевание чаще встречается у мужчин в возрасте до 70 лет, которые в течение многих лет курят сигареты. Одни заболевания этой группы имеют обратимое течение и относительно благоприятный прогноз, другие же рано приводят к инвалидности и даже смертельным исходам.

Возможные причины ИБЛ
Учёные до сих пор не установили точной причины интерстициальных болезней лёгких. В качестве этиологического фактора рассматривается отягощённая наследственность. Некоторые исследователи считают, что ИБЛ развивается под воздействием следующих внешних факторов:
- Работы в экологически загрязнённых помещениях;
- Органических веществ;
- Лекарственных препаратов.
Классификация ИБЛ
В настоящее время за основу принята классификация, разработанная в 2002 г. Американским торакальным обществом (ATS) и Европейским респираторным обществом (ERS). Согласно этой классификации, существуют интерстициальные болезни легких. С установленной этиологией:
- Лучевые, лекарственные, токсические;
- Пневмомикозы, ассоциированные с ВИЧ-инфекций
- Интерстициальные болезни легких на фоне коллагенозов и пневмокониозов;
- Интерстициальные болезни легких на фоне инфекций;
- Интерстициальные болезни легких на фоне аллергического альвеолита.
Идиопатические интерстициальные пневмонии:
- Неспецифическая, лимфоидная, острая, десквамативная, криптогенная организующаяся;
- Идиопатический легочный фиброз;
- Гранулематозные: интерстициальные болезни на фоне саркоидоза, экзогенного аллергического альвеолита, гемосидероза.
Ассоциированные с другими заболеваниями:
- Патологией печени, кишечника, почек;
- Наследственными заболеваниями;
- Злокачественными новообразованиями.
- Прочие: связанные с первичным амилоидозом легких, легочным протеинозом.
- Патоморфологи различают следующие виды фиброза при интерстициальных болезнях легких:
- Простой;
- Десквамативный;
- Лимфоцитарный;
- Облитерирующий бронхиолит с пневмонией;
- Гигантоклеточный.

Эмфизема легких у взрослых - симптомы и лечение
Эмфизема лёгких – это хроническое прогрессирующее заболевание. Симптомы эмфиземы лёгких встречаются у 4% людей. При прогрессировании патологического процесса пациенты становятся инвалидами. Эмфизема лёгких уменьшает продолжительность жизни.
Причины и анатомические типы эмфиземы лёгких
Эмфизема лёгких развивается под воздействием следующих факторов риска:
- Отягощённой наследственности;
- Длительного курения;
- Химических веществ, которые находятся во внешней среде;
- Перенесенных инфекционных заболеваний дыхательных путей;
- Курения;
- Длительного приёма некоторых лекарственных препаратов.
В зависимости от вовлечения в патологический процесс ацинуса выделяют следующие анатомические типы эмфиземы:
- Проксимальную ацинарную;
- Панацинарную;
- Дистальную иррегулярную (неправильную).
Пульмонологи выделяют особую форму эмфиземы – буллезную. Булла – это эмфизематозный участок лёгкого диаметром около 1см. Буллы первого типа возникают вне зависимости от распространённости эмфиземы, располагаются в верхних долях лёгкого, под плеврой, ткань входа в неё фиброзно изменена. Буллы второго и третьего типа встречаются при распространённой эмфиземе, но буллы второго типа расположены под плеврой, а третьего – произвольно.
Признаки эмфиземы лёгких
Эмфизема лёгких проявляется следующими симптомами:
- Одышкой;
- Кашлем;
- Выделением мокроты;
- Изменением массы тела.
Одышка у пациентов, страдающих эмфиземой, развивается исподволь и начинает беспокоить больного после 50-60 лет. Пациенты предъявляют жалобы на наличие длительного кашля с мокротой. Эмфизематозная одышка достаточно специфична – в период обострения заболевания лицо пациента приобретает розовый оттенок. Одышка у больных незаметна в течение многих лет, исподволь прогрессирует и внезапно начинает угрожать жизни больного.
Саркоидоз легких
Болезнь саркоидоз является хронической патологией, при которой в легких и других органах образуются гранулемы – плотные воспаленные узелки. Легкие наиболее часто вовлекаются в патологический процесс, поэтому для данной разновидности заболевания врачами-пульмонологами разработаны эффективные методы и средства диагностики и лечения.
Саркоидоз - что это?
Саркоидоз легких является системным заболеванием, при котором в легких и других органах образуются эпителиоидные гранулемы. Болезнь легких саркоидоз поражает людей различного возраста, однако после 40 лет женщины наиболее подвержены развитию патологии.
Ранняя диагностика саркоидоза представляет определенные трудности, так как у больных отсутствуют специфические симптомы, однако в Юсуповской больнице используется высокоточное европейское оборудование, позволяющая выявлять даже незначительные изменения тканей, поэтому для профессоров и кандидатов медицинских наук не представляет сложности ранняя диагностика поражения легких.
Саркоидоз легких: симптомы
Врачами-пульмонологами выделяются обще проявления при различных формах заболевания, так, симптомы при саркоидозе десны будут схожи с проявлениями патологического процесса в легких:
- боли в суставах, покраснение и отек тканей;
- снижение работоспособности и слабость;
- мышечные боли, возникающие на фоне интоксикации и формирования гранулем;
- лихорадка.
Саркоидоз внутригрудных лимфоузлов и легких диагностируется у 90% пациентов от общего числа больных саркоидозом. Проявления данной формы обусловлены анатомической близостью различных структур. На начальной стадии в легочной ткани развивается альвеолит, после которого формируются гранулемы. При отсутствии лечения в течение длительного времени происходит фиброз тканей легких.
Классификация саркоидоза легких
Саркоидоз легких имеет множество клинических проявлений, поэтому создание единой классификации и определение тактики как лечить саркоидоз являются актуальными вопросами современной медицины. Специалистами в области пульмонологии разработано несколько классификаций заболевания по различным основаниям.
Классификация по характеру течения заболевания включает следующие разновидности:
- регрессирующий саркоидоз отличается существенным улучшением состояния пациента и разрешением имеющейся проблемы;
- прогрессирующий саркоидоз характеризуется ухудшением состояния больного;
- стабильный саркоидоз не имеет какой-либо динамики.
Пациенты, у которых внезапно появились выраженные симптомы патологического процесса в дыхательных органах, не могут самостоятельно определить туберкулез или саркоидоз развивается. При острой форме заболевания отмечается повышенная склонность к ремиссии и ярко выраженные симптомы. Наиболее часто при остром течении возникает синдром Лефгрена, при саркоидозе проявляется лихорадкой, артритом и увеличением лимфатических узлов в области груди. Хроническая форма саркоидоза может развиваться в течение нескольких лет без каких-либо симптомов.
Причины саркоидоза легких
Саркоидоз легких, лечение в настоящее время разработано для данного заболевания, является предметом изучения специалистов во всем мире, так как вопрос о механизмах и причинах его развития точно не установлены. Учеными совместно с медицинскими сотрудниками вывалена связь заболевания с определёнными генами, поэтому существует наследственная теория развития саркоидоза. Согласно другим данным, саркоидоз легких, симптомы и лечение при котором взаимосвязаны, может развиваться под действием патогенных микроорганизмов.
Частота развития саркоидоза выше в 4 раза у тех людей, которые регулярно контактируют с различными веществами, частицы которых могут попадать в дыхательные пути. Так, саркоидоз кожи, фото которого представлены в сети, а также поражения легких может развиваться у шахтеров, библиотекарей, пожарных и шлифовщиков.
Бронхоэктатическая болезнь легких
Бронхоэктатическая болезнь – это хроническое врождённое заболевание, которое характеризуется необратимыми изменениями бронхов, сопровождающимися их функциональной неполноценностью, нарушением дренажной функции и хроническим гнойным воспалением бронхиального дерева, перибронхиального пространства с развитием ателектазов, эмфиземы и цирроза в паренхиме лёгкого.
Причины бронхоэктатической болезни
Бронхоэктазы в лёгких – это локальное стойкое расширение бронхов, которое развивается вследствие потери прочности бронхиальной стенки из-за врождённых изменений или является результатом действия факторов, продуцируемых клетками воспаления и инфекционными возбудителями.
Бронхоэктатическая болезнь может развиться по следующим причинам:
- Пневмонии, в исходе которой формируется пневмофиброз;
- Ингаляции металлов (алюминия, хрома, никеля);
- Вдыхания токсических газов (аммиака, хлора, диоксида серы);
- Теплового повреждения.
- Обструктивные пневмониты, развившиеся вследствие попадания инородного тела в дыхательные пути или развития в них опухолевого процесса, сопровождаются нарушением дренирования мокроты, что предрасполагает к развитию бронхоэктазов.
Симптомы и диагностика бронхоэктатической болезни
В большинстве случаев при наличии бронхоэктазов наблюдается клиническая картина хронического рецидивирующего инфекционного воспаления нижних дыхательных путей. Основным симптомом бронхоэктатической болезни является кашель с выделением мокроты, наиболее выраженный в утренние часы. При наличии цилиндрических бронхоэктазов мокрота обычно отходит без затруднений, тогда как при наличии мешотчатых и веретенообразных бронхоэктазов – с трудом. Сухие бронхоэктазы проявляются кровохарканьем, кашель и мокрота отсутствуют.
В период ремиссии количество слизисто-гнойной мокроты не превышает 30 мл в сутки. При обострении заболевания после переохлаждения кашель или в связи с острыми респираторными инфекциями количество мокроты увеличивается до 300 мл в сутки,
Состояние пациентов значительно ухудшается при тяжёлом течении болезни. Увеличивается количество гнойной мокроты, появляются признаки интоксикации:
- Продолжительное повышение температуры тела;
- Слабость;
- Недомогание;
- Потливость.
Диагностика и лечение болезней легких
Болезни дыхательных путей отличаются длительностью течения. Они часто ведут к общему ослаблению организма и к осложнениям, ухудшая тем самым качество жизни и даже сокращая ее. Вот почему очень важно вовремя поставить диагноз и приступить к лечению. Современные средства диагностики позволяют распознать болезни бронхов и легких на ранних стадиях. Существует множество методов обследования.
Рентгенологическое исследование легких:
- Рентгеноскопия. Это самый распространенный метод обследования легких, позволяющий увидеть изменение структуры легочной ткани, найти очаги уплотнения или полые пространства, выявить наличие жидкости или воздуха в плевральной полости. Изображение создается при помощи рентгеновского аппарата и выводится на экран. Рентгеноскопия позволяет проводить обследование в реальном времени. Основной недостаток метода – невозможность увидеть очень мелкие очаги патологических процессов;
- Рентгенография;
- Флюорография;
- Компьютерная томография;
- Бронхография. Этот вариант рентгенографии проводится под местной анестезией и используется для диагностики состояния бронхов. В просвет бронхов вводят контрастное вещество, которое не пропускает рентгеновские лучи. Затем делают рентгеновский снимок и получают контрастное изображение бронхиального дерева. Бронхография позволяет обнаружить расширение бронхов, абсцессы и каверны легких, новообразования и инородные тела.
- Бронхоскопия. Этот метод применяется для осмотра слизистой оболочки трахеи и бронхов. Он производится специальным прибором – бронхоскопом, к которому прикрепляются особые щипцы для биопсии или извлечения инородных тел и удаления полипов, миниатюрная фотокамера и другие приборы. С помощью этого исследования можно визуально осмотреть внутреннюю поверхность бронхов и трахеи, взять для анализа маленькую частичку ткани (этот процесс называется биопсией) и сделать снимок бронхов. Данный метод широко используется для выявления эрозий, язв и опухолей, а также в лечебных целях – для извлечения инородных тел, удаления полипов бронхов, лечения бронхоэктатической болезни и абсцессов легкого;
- Торакоскопия. Эндоскопическое исследование плевральной полости, которое проводится при помощи специального инструмента – торакоскопа. Метод позволяет осмотреть легкие в режиме реального времени, сделать снимки, взять пробу тканей.
- Ультразвуковая диагностика легких. С помощью этого метода можно лишь выявить наличие плевральных выпотов. УЗИ легких используется в основном для контроля проведения пункции и дренирования плевральной полости.
- Исследование функций легких:
- Легочная вентиляция. Этот метод позволяет узнать, каков дыхательный объем легких, и определить степень дыхательной недостаточности;
- Плевральная пункция. Основные показания для плевральной пункции – плевриты, опухоли и патологические скопления жидкости и воздуха в легких.
Лабораторные методы (исследование мокроты). Мокроту исследуют двумя способами: микроскопическим и бактериоскопическим. Первый позволяет обнаружить паразитов, слизь, бактерии, различные образования, и, кроме того, выявить туберкулез. Бактериоскопическим способом выявляют возбудителей различных легочных инфекций.
В Юсуповской больнице работают лучшие специалисты страны. Врачи занимаются подбором терапии и мониторингом в соответствии с международными и российскими стандартами. В Юсуповской больнице применяется инновационное диагностическое оборудование, которое определяет изменения в легочной ткани на самых ранних этапах.
Читайте также:

