Инфекционный бронхит инкубационный период
Обновлено: 26.04.2024
Бронхит острый - диффузное острое воспаление трахеобронхиального дерева (слизистой оболочки бронхов).
Острый бронхит, вызванный вирусом Коксаки, выделен в отдельную рубрику в связи с высоким риском возникновения эпидемических вспышек в детских коллективах.
Вирусы Коксаки (англ. Coxsackievirus) представляют собой несколько видов РНК-содержащих энтеровирусов, которые хорошо размножаются в желудочно-кишечном тракте. До 30 видов вирусов Коксаки относят к трем группам энтеровирусов человека А, В и С.
Примечание. Вирусы Коксаки вызывают не только острый бронхит но и ряд других, зачастую более тяжелых, поражений других органов и систем, рассмотренных в следующих рубриках:
- Энтеровирусный энцефалит - A85.0+ (G05.1*);
Этиология и патогенез
Инкубационный период длится 1-2 дня, но может удлиняться и до 10 дней. Вирус имеет тропность к слизистым оболочкам может вызывать поражения не только нижних, но и верхних дыхательных путей. Очевидно, что в развитии острого бронхита, вызванного вирусом Коксаки, играет роль не только тип вируса, но состояние иммунной системы, так как у ряда детей при эпидемических вспышках в коллективах отмечаются самые различные проявления болезни, далеко не всегда ограничивающиеся развитием только острого бронхита. С другой стороны имеются работы, описывающие весьма однородные проявления инфекции в виде катара верхних и нижних дыхательных путей при вспышках Коксаки-инфекции в группах.
Эпидемиология
Болеют дети всех возрастных групп и взрослые. Наиболее часто заболевают дети 3-10 лет. У взрослых эти болезни, вызванные вирусом Коксаки, встречаются реже в связи с приобретенным иммунитетом. Данные болезни также редко регистрируются у детей первых месяцев жизни, которые имеют пассивный иммунитет (получили соответствующие антитела от матери).
Максимальная заболеваемость приходится на период с июня по сентябрь, когда наряду со спорадическими Спорадический - возникающий в виде одиночных случаев (например, о болезни)
случаями наблюдаются эпидемические вспышки. Путь передачи для острого бронхита, как правило, воздушно-капельный или механический (контактный) для младенцев. Значение фекально-орального пути инфицирования в развитии инфекции дыхательных путей не исследовалось, но теоретически допустимо.
Больной является заразным в течение длительного периода времени. Вирус может выделяться из верхних дыхательных путей в течение 1-3 недель, а в стуле - более чем 8 недель после первичной инфекции.
Описаны случаи вспышек инфекции среди новорожденных. Источником являлись матери или медицинский персонал.
Факторы и группы риска
- дети младшего возраста;
- скученность;
- плохие социально-бытовые условия;
- несоблюдение правил санитарии и гигиены;
- иммунодефицит.
Клиническая картина
Cимптомы, течение
Более 90% случаев инфекции Коксаки протекают бессимптомно или характеризуются неспецифическими лихорадочными состояниями (так называемые "трехдневная лихорадка" или "малая болезнь").
В коллективе данные пациенты должны расцениваться как источник инфекции, хотя и не имеют признаков острого бронхита. Следует также понимать, что дыхательные пути являются зачастую лишь входными воротами и не исключена последующая гематогенная диссеминация Диссеминация - распространение возбудителя инфекционной болезни из первичного очага или опухолевых клеток из основного узла по кровеносным и лимфатическим путям в пределах одного органа или всего организма.
с развитием других форм Коксаки-инфекции.
Острый бронхит относится к не тяжелым формам проявления Коксаки-инфекции.
Диагностика
Диагноз ставится на основании клиники.
Никакие методы визуализации не выявляют специфических признаков острого бронхита именно Коксаки-вирусной этиологии.
Лабораторная диагностика
2. Серологические тесты в парных сыворотках: реакция нейтрализации, реакция связывания комплемента, реакция торможения гемагглютинации и другие. Исследование проводится на 1-5-й день и после 14-го дня болезни.
Если титр антител в парных сыворотках нарастает в 4 и более раза, диагноз считается подтвержденным серологически. Следует помнить, что, в связи с перенесенной явной или инаппарантной инфекцией , антитела к энтеровирусам могут быть обнаружены у 50-100% здоровых детей и взрослых (в таких случаях отсутствует нарастание титра антител при исследовании в динамике).
4. Исследование мазка из горла (исключение стрептококковой инфекции).
5. Исследование на ВИЧ.
Осложнения
Некоторые авторы указывают на повышение риска развития сахарного диабета у детей, перенесших Коксаки-вирусную инфекцию.
Лечение
Что такое острые респираторные заболевания (ОРЗ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Острые респираторные заболевания (ОРЗ) — группа острых инфекционных заболеваний, при которых возбудители проникают в организм человека через дыхательные пути и вызывают синдром поражения респираторного тракта и общей инфекционной интоксикации. Употребление термина ОРВИ (острое респираторное вирусное заболевание) при отсутствии лабораторно подтверждённой этиологической расшифровки является некорректным.
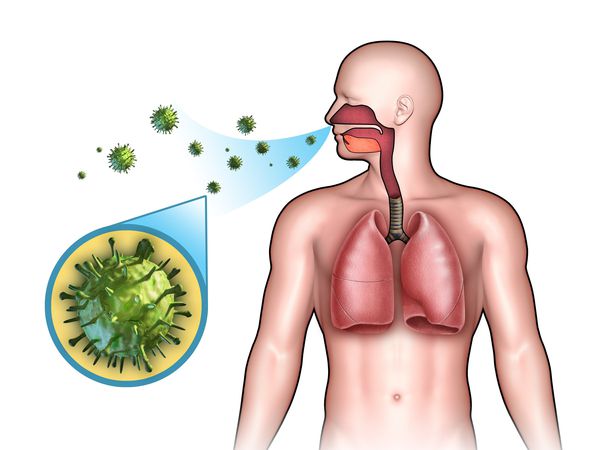
Этиология
ОРЗ — полиэтиологический комплекс заболеваний, т. е. они могут быть вызваны различными видами возбудителей:
- бактерии (стафилококки, стрептококки, пневмококки, гемофильная палочка, моракселла катаралис и др.);
- вирусы (риновирусы, аденовирусы, респираторно-синцитиальный вирус, реовирусы, коронавирусы, энтеровирусы, герпесвирусы, вирусы парагриппа и гриппа);
- хламидии (х ламидия пневмония , хламидия пситаки, хламидия трахоматис );
- микоплазмы (м икоплазма пневмония ).
Чаще всего возбудителем ОРЗ являются вирусы, поэтому термин ОРВИ используют небезосновательно. В последнее время иногда встречается употребление термина ОРИ (острая респираторная инфекция) [2] [4] .
Эпидемиология
ОРЗ — это преимущественно антропонозы, т. е. болезни, способные поражать только человека . Являются самой многочисленной и частой группой заболеваний у человека (до 80 % всех болезней у детей). Поэтому они представляют серьёзную проблему для здравоохранения различных стран вследствие наносимого ими экономического ущерба.
Источник инфекции — больной человек с выраженными или стёртыми формами заболевания. Восприимчивость всеобщая, иммунитет к некоторым возбудителям (аденовирусы, риновирусы) стойкий, но строго типоспецифичный. Это значит, что заболеть ОРЗ, вызванным одним видом возбудителя, но разными серотипами (их могут быть сотни), можно многократно. Заболеваемость повышается в осенне-зимний период, может принимать вид эпидемических вспышек, довлеет к странам с прохладным климатом. Чаще болеют дети и лица из организованных коллективов (особенно в период адаптации).
Основной механизм передачи — воздушно-капельный (аэрозольный, в меньшей степени воздушно-пылевой путь), но может также играть роль контактно-бытовой механизм (контактный — при поцелуях, бытовой — через загрязнённые руки, предметы или воду) [2] [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острых респираторных заболеваний (ОРЗ)
Инкубационный период различен и зависит от вида возбудителя, может варьироваться от нескольких часов до 14 дней (аденовирус).
Для каждого возбудителя ОРЗ имеются свои специфические особенности протекания заболевания, однако все их объединяет наличие синдромов общей инфекционной интоксикации (СОИИ) и поражения дыхательных путей в той или иной степени. СОИИ проявляется общей слабостью, адинамией, быстрой утомляемостью, повышенной температурой тела, потливостью и др.
Синдром поражения респираторного тракта (СПРТ) — основной синдром для данных заболеваний, он включает:
- Ринит — воспаление слизистой оболочки носа. Характеризуется заложенностью носа, снижением обоняния, чиханием, выделениями из носа — сначала прозрачными слизистыми, затем слизисто-гнойными (более плотные выделения жёлто-зелёного цвета появляются в результате присоединения вторичной бактериальной флоры). — воспаление слизистой оболочки глотки. Основные симптомы: першение и боли в горле различной интенсивности, сухой кашель — "горловой".
- Ларингит — воспаление слизистых оболочек гортани. Проявляется осиплостью голоса, иногда афонией (отсутствием голоса), кашлем и болью в горле.
- Трахеит — воспаление трахеи. Сопровождается мучительным, преимущественно сухим кашлем, саднением и болями за грудиной.
- Бронхит — воспаление слизистой оболочки бронхов. При этом возникает кашель с наличием мокроты и без, сухие хрипы, редко крупнопузырчатые хрипы при аускультации (выслушивании).
- Бронхиолит — воспаление бронхиол (мелких бронхов). Характеризуется наличием кашля различной интенсивности и хрипов разных калибров.
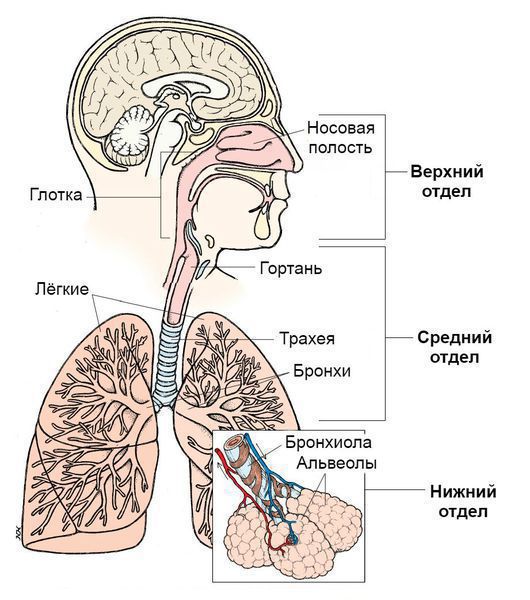
Дополнительными синдромами могут быть:
- синдром экзантемы (высыпания на кожных покровах);
- тонзиллита (воспаления миндалин);
- лимфаденопатии (ЛАП) — увеличения лимфатических узлов ; ( воспаления слизистой оболочки глаза) ;
- гепатолиенальный синдром (увеличение печени и селезёнки);
- геморрагический синдром ( повышенная кровоточивость) ;
- синдром энтерита (воспаления слизистой оболочки тонкого кишечника) .
Алгоритм по распознаванию ОРЗ различной этиологии:
Наиболее распространенным заболеванием, имеющим тяжёлое течение и высокий риск развития осложнений является грипп. Инкубационный период гриппа длится от нескольких часов до 2-3 дней. В отличие от других острых респираторных заболеваний, при гриппе сначала появляется синдром общей инфекционной интоксикации (высокая температура, озноб, сильная головная боль, слезотечение, боль при движении глазных яблок, ломота в мышцах и суставах). На 2-3-день присоединяются симптомы поражения респираторного тракта: першение в горле, насморк, сухой надсадный кашель.
Типичное ОРЗ начинается с чувства дискомфорта, першения в носу и горле, чихания. В течение непродолжительного периода симптоматика нарастает, першение усиливается, появляется чувство интоксикации, повышается температура тела (обычно не выше 38,5 ℃), появляется насморк, неярко-выраженный сухой кашель. В зависимости от вида возбудителя и свойств микроорганизма могут последовательно появляться все перечисленные синдромы ОРЗ в различных сочетаниях и степени выраженности. Возможно появление осложнений и неотложных состояний [6] [7] .
Патогенез острых респираторных заболеваний (ОРЗ)
- у аденовирусов — гликопротеином (фибриллы);
- у парамиксо- или ортомиксовирусов шипами гемагглютинина;
- у коронавирусов — S-белком соединения и гликолипидами.
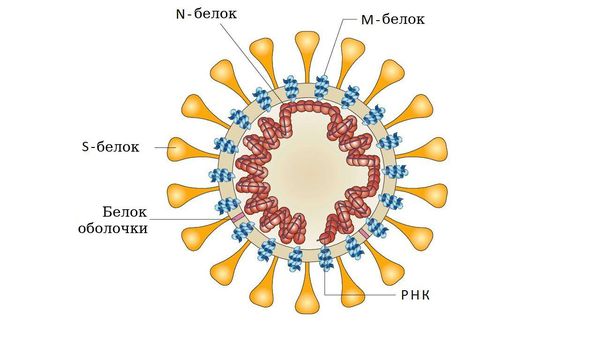
Взаимодействие болезнетворного агента с клеточными рецепторами необходимо не только для прикрепления его к клетке, но и для запуска клеточных процессов, подготавливающих клетку к дальнейшей инвазии. Т. е. наличие соответствующих рецепторов на поверхности клеток — это один из важнейших факторов, определяющих возможность или невозможность возникновения инфекционного процесса. Внедрение возбудителя в клетку хозяина вызывает поток сигналов, активирующих целый ряд процессов, с помощью которых организм пытается от него освободиться, например, ранний защитный воспалительный ответ, а также клеточный и гуморальный иммунный ответ. Повышение метаболизма клеток представляет собой защитный процесс, но с другой стороны в результате накопления свободных радикалов и факторов воспаления запускается патологический процесс:
- нарушается липидный слой клеточных мембран эпителия верхних отделов респираторного тракта и лёгких;
- нарушаются матричные и барьерные свойства внутриклеточных мембран, увеличивается их проницаемость;
- развивается дезорганизация жизнедеятельности клетки вплоть до её гибели.
Второй этап инфицирования характеризуется вирусемией — попаданием вируса в кровь и распространением по всему организму. В совокупности с повышением деятельности защитных механизмов и появлением в крови продуктов распада клеток этот процесс вызывает интоксикационный синдром.
Третий этап характеризуется усилением выраженности реакций иммунной защиты, элиминацию (выведение) микроорганизма и восстановление строения и функции поражённой ткани хозяина [5] [7] .
Классификация и стадии развития острых респираторных заболеваний (ОРЗ)
По вовлечению отдельных частей дыхательной системы:
- Инфекции верхних дыхательных путей. Верхние дыхательные пути начинаются с носа и включают голосовые связки в гортани, придаточные пазухи носа и среднее ухо.
- Инфекции нижних дыхательных путей. Нижние дыхательные пути начинаются с трахеи и бронхов и заканчиваются бронхиолами и альвеолами.
По клинической форме:
- Типичная.
- Атипичная:
- акатаральная (отсутствие признаков поражения дыхательных путей при наличии симптомов общей инфекционной интоксикации);
- стёртая (маловыраженная клиника);
- бессимптомная (полное отсутствие клинической симптоматики).
По течению:
По степени тяжести:
По длительности течения:
- острое (5-10 дней);
- подострое (11-30 дней);
- затяжное (более 30 дней) [8] .
Осложнения острых респираторных заболеваний (ОРЗ)
Если острое респираторное заболевание не пролечить вовремя, могут появиться различные более серьёзные заболевания:
- Связанные с ЛОР-органами: отит, синуситы, бактериальный ринит, ложный круп.
- Связанные с лёгочной тканью: вирусные пневмонии, вирусно-бактериальные и бактериальные пневмонии, абсцесс лёгкого ( ограниченный очаг гнойного воспаления в лёгочной ткани) , эмпиема плевры ( скопление гноя в плевральной полости) . Пневмония проявляется значимым ухудшением общего состояния, выраженным кашлем, усиливающимся на вдохе, при аускультации звуком крепитации ( потрескиванием или похрустыванием) , влажными мелкопузырчатыми хрипами, иногда одышкой и болями в грудной клетке.

- Связанные с поражением нервной системы: судорожный синдром, неврит ( воспаление нерва) , менингит ( воспаление оболочек головного и спинного мозга) , менингоэнцефалит (воспаление оболочек и вещества головного мозга), синдром Гийена—Барре и др. [10]
- Связанные с поражением сердца: миокардит (воспаление сердечной мышцы).
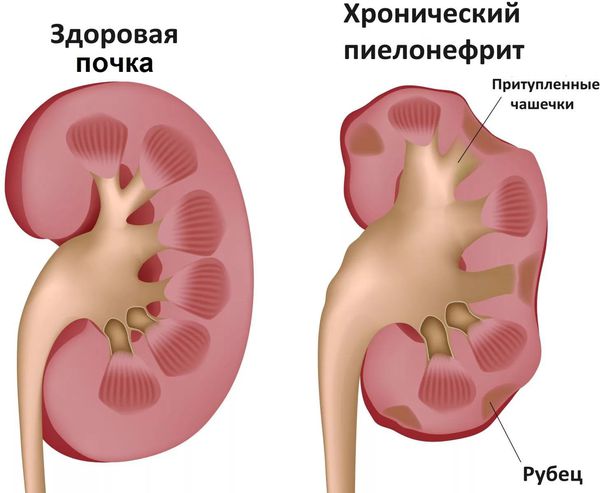
- Связанные с обострением хронических заболеваний: обострение ревматизма, тонзиллита, туберкулёза, пиелонефрита (воспаление почки) и др. [7]
Диагностика острых респираторных заболеваний (ОРЗ)
В широкой рутинной практике лабораторная диагностика ОРЗ (особенно при типичном неосложнённом течении) обычно не проводится. В отдельных случаях могут использоваться:
- Развёрнутый клинический анализ крови. При этом может обнаружиться лейкопения ( снижение количества лейкоцитов) и нормоцитоз ( нормальный размер эритроцитов) , лимфо- и моноцитоз ( увеличение числа лимфоцитов и моноцитов) , при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево (увеличение количество нейтрофилов и появление их незрелых форм );
- Общеклинический анализ мочи (изменения малоинформативны, указывают на степень интоксикации).
- Биохимические анализы крови. Может выявляться С-реактивный белок (указывает на наличие инфекции). При некоторых системных возбудителях, например аденовирусной инфекции, характерно повышение АЛТ.
- Серологические реакции. Возможна ретроспективная диагностика методами РСК, РА, ИФА, однако она редко используется в практической деятельности. В настоящее время широко применяется ПЦР-диагностика мазков-отпечатков, но её применение ограничено в основном стационарами и научно-исследовательскими группами.
При подозрении на развитие осложнений проводят соответствующие лабораторные и инструментальные исследования (рентген придаточных пазух носа, органов грудной клетки, КТ и др.) [3] [5] .
Лечение острых респираторных заболеваний (ОРЗ)
ОРЗ встречается очень часто и в большинстве случаев протекает в лёгкой и средней степени тяжести, поэтому обычно больные проходят лечение дома. При тяжёлых формах (с риском развития или развившимися осложнениями) пациенты должны проходить терапию в условиях инфекционного стационара до нормализации процесса и появления тенденций к выздоровлению. В домашних условиях лечением ОРЗ занимается терапевт или педиатр (в некоторых случаях инфекционист).
Пища должна быть разнообразной, механически и химически щадящей, богатой витаминами, рекомендуются мясные нежирные бульоны (идеально подходит негустой куриный бульон и т. п.), обильное питьё до — 3 л/сут. (тёплая кипячёная вода, чай, морсы). Хороший эффект оказывает тёплое молоко с мёдом, чай с малиной, отвар брусничных листьев.
Медикаментозная терапия ОРЗ включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (уменьшение беспокоящих симптомов) терапию.
Этиотропная терапия имеет смысл лишь при назначении в раннем периоде и лишь при ограниченном спектре возбудителей (в основном при гриппе). Использование средств отечественной фарминдустрии ("Арбидол", "Кагоцел", "Изопринозин", "Амиксин", "Полиоксидоний" и т. п.) не обладают никакой доказанной эффективностью и могут иметь эффекта, лишь в качестве плацебо.
В качестве симптоматической терапии могут быть использованы препараты следующих групп:
- жаропонижающие при температуре у взрослых свыше 39,5, у детей — свыше 38,5 ℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- сосудосуживающие капли в нос при заложенности носа и насморке (не более 5 дней);
- солесодержащие капли в нос при рините для разжижения слизи;
- противоаллергические препараты при аллергическом компоненте ОРЗ;
- средства противовоспалительного и противомикробного действия местного действия (таблетки, пастилки и др.);
- средства для улучшения образования, разжижения и выделения мокроты (муколитики);
- антибиотики широкого спектра действия (при отсутствии улучшения в течении 4-5 дней, присоединении вторичной бактериальной флоры и развитии осложнений) [2][6] .
Прогноз. Профилактика
Прогноз при ОРЗ — положительный. Больные обычно выздоравливают в течение 5-10 дней без неблагоприятных последствий. Осложнения респираторных заболеваний могут возникнуть при гриппе, другие возбудители менее агрессивны. Также неблагоприятные последствия возможны у пациентов с ослабленным иммунитетом. После выздоровления организмом вырабатывается иммунитет к той инфекции, которой человек переболел .
Ведущую роль в профилактике распространения ОРЗ (исключая грипп) является:
Ответ на этот вопрос о том, передается ли бронхит от больного человека здоровому, волнует не только родителей маленьких детей, но и многих взрослых. Однозначно ответить на него невозможно. Бронхит – это поражение тканей (слизистых и стенок) бронхиального древа, которое сопровождается повышенным выделением слизи и кашлем, и провоцируется разными факторами. Именно поэтому, не зная причину и форму заболевания, нельзя однозначно утверждать, что бронхит заразен.
Классификация: виды, стадии, формы
При классификации бронхитов специалисты учитывают не только причину их развития, но особенности этого заболевания.
Основным параметром при классификации является характер течения воспалительного процесса в бронхах. Он может быть:
- острым – длится до 3 недель;
- рецидивирующим – с повторением до 3 раз в год;
- хроническим – больной болеет по 3 месяца и более на протяжении 2 лет подряд.
В зависимости от возбудителя или фактора, вызвавшего воспаление тканей, выделяют такие виды бронхита:
- инфекционный (бактериальный, вирусный, грибковый, протозойный);
- аллергический;
- токсический.
Почти в 85-95% случаев развитие острого бронхита вызывается вирусной инфекцией.
Бронхит, в зависимости от нарушений в работе бронхов, бывает:
- необструктивный – дыхание не затрудняется и нарушается только во время острой фазы;
- обструктивный – дыхание затрудняется из-за спазмирования гладких мышц стенок бронхов, у взрослых это нарушение усугубляется со временем и является хроническим, а у детей характерно только для острого периода.
Любой бронхит может иметь осложненное или неосложненное течение. Особенно тяжело протекают бронхиты с астматическим компонентом. В отдельную форму пульмонологи выделяют бронхиолиты, при которых происходит поражение бронхиол.
Этиология заболевания
Причинами бронхитов могут становиться как инфекционные, так и неинфекционные факторы:
- инфекции (вирусы, бактерии, простейшие, такие как хламидии или микоплазмы);
- аллергены;
- химическое или физическое воздействие (пассивное и активное курение, переохлаждение и резкие перепады температур, вдыхание агрессивных химических газов, пыли и отходов производства);
- сопутствующие заболевания;
- нарушения в иммунной системе и др.
Нередко бронхит вызывается комбинацией причин: сочетанием инфекционных агентов или внешних и внутренних причин, например, инфекции и аллергена.
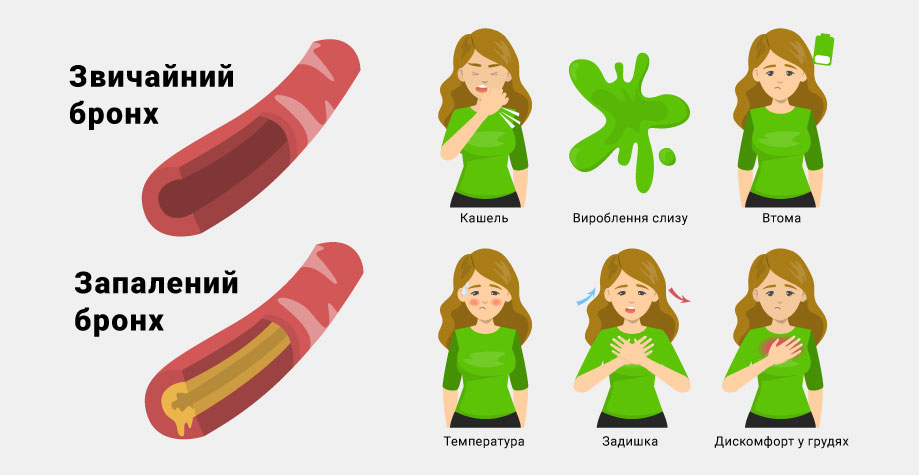
Заразен ли бронхит?
Бронхит заразен, если он провоцируется инфекционными агентами.
Риск заразиться бронхитом повышается, если у человека:
- есть хронические очаги инфекции в верхних дыхательных путях;
- возраст младше 2 лет или старше 65 лет;
- присутствуют аномалии развития грудной клетки или дыхательной системы;
- есть хронические заболевания (ХОБЛ, сахарный диабет, СПИД и др.);
- неблагоприятные условия работы и/или проживания (низкие температуры и высокая влажность воздуха, вдыхание загрязненного пылью воздуха или химических веществ);
- проводилась трансплантация или происходит прием препаратов для подавления иммунной системы;
- есть в анамнезе такие зависимости как табакокурение, курение или вдыхание наркотических и пр. веществ.
Важную роль в вероятности заражения бронхитом играет состояние иммунитета и степень заразности возбудителя. Чем слабее защитная система и выше контагиозность микроорганизма, тем выше шансы заболеть после общения с больным.
Пути заражения
При инфекционных бронхитах в большинстве случаев заражение происходит воздушно-капельным путем. При несоблюдении правил гигиены и отсутствии привычки мыть руки провоцирующий воспаление возбудитель может передаваться контактно-бытовым путем.
Длительность периода, при котором больной с инфекционным бронхитом заразен, зависит от вида возбудителя. Обычно, риск инфицирования сохраняется на протяжении всего периода заболевания (в том числе и при присутствии остаточного кашля).
Возникновение, течение и исход заболевания
При инфицировании вначале поражаются слизистые носовых ходов и развивается синусит. После инфекция "спускается" в нижние отделы дыхательной системы и, в итоге, достигает бронхиального дерева. Воспалительный процесс развивается от нескольких часов до нескольких дней, после чего появляется характерный кашель с отхаркиванием достаточно большого количества мокроты.
При длительно протекающих бронхитах внутренняя поверхность бронхов гипертрофируется или атрофируется. Впоследствии оба эти состояния могут приводить к развитию серьезных последствий бронхита.
Клинические проявления
Вариабельность и характер симптомов бронхита определяется формой, причинами развития бронхита, возрастом и сопутствующими патологиями.
Острый бронхит
При остром течении заболевания появляются следующие признаки бронхита:
- повышение температуры (не всегда, иногда – до высоких цифр);
- признаки простуды (не всегда);
- кашель с мокротой и без;
- затрудненное дыхание и боли в груди (при осложненном течении).
Характер общего состояния больного, кашля и мокроты зависит от разных факторов: возбудителя заболевания, периода заболевания, сопутствующих патологий.
Симптомы бронхита могут дополняться проявлениями общей интоксикации и слабости из-за частого кашля. Аллергическая и токсическая формы обычно протекают без лихорадки или при невысокой температуре.
Хронический бронхит
Эта форма заболевания протекает с периодами ремиссий и рецидивов. Их продолжительность и частота индивидуальна. Выраженность признаков и симптомов при обострении хронического бронхита практически аналогична с проявлениями острой формы.
Обструктивный бронхит
При этой форме появляются следующие признаки бронхита:
- повышение температуры до 37,5-39 градусов;
- учащенное и затрудненное на выдохе дыхание;
- сухой кашель; (нередко со свистом);
- сильная усталость;
- насморк и повышенное слезоотделение.
Во время кашля у больного может возникнуть бронхоспазм, приводящий к дыхательной недостаточности. Из-за учащенного и поверхностного дыхания появляется синюшность и бледность кожи.
Особенности течения болезни при беременности
Кашель при бронхите создает дополнительную нагрузку и обычно тяжело переносится беременными. Для предупреждения возможных осложнений для будущей матери и ребенка лечение должно начинаться как можно раньше.
Для диагностики при возможности рекомендовано пройти КТ. Медикаментозная терапия должна назначаться только врачом, учитывающим противопоказания к применению препаратов в том или ином триместре.
Особенности заболевания у детей
Чаще всего, бронхиты развиваются у детей до 2 лет или у тех, у кого в анамнезе есть предрасполагающие факторы. Также, специалисты отмечают, что бронхиолит чаще возникает у малышей до года. Особенно тяжело протекают бронхиты, вызванные осложнениями таких инфекций как паротит, ветряная оспа и корь.
Осложнения
Самыми вероятными осложнениями бронхитов являются:
- Развитие обструкции
- Трансформация в хроническую форму
- Пневмония
- Астматический компонент (приступы удушья)
- Нарушения в работе сердца
- Деформация стенок бронхов
- Эмфизема легких
- Легочная недостаточность
- Легочная гипертензия
- Диффузный пневмосклероз
Особенно опасно осложненное течение бронхиолита, при котором возможен летальный исход.
Молниеносное или тяжелое течение, агрессивная инфекция при сниженном иммунитете, отсутствие правильной терапии или сопутствующие патологии – самые частые причины развития осложнения после бронхита.
Первая помощь
Для оказания первой помощи при бронхите необходимо:
- обеспечить доступ свежего воздуха;
- увлажнить воздух в помещении;
- промыть теплым солевым или физиологическим раствором носовые ходы и закапать сосудосуживающие капли.
После необходимо вызвать скорую помощь или доставить пациента в больницу самостоятельно.
Диагностика
Лабораторные и инструментальные методы диагностики бронхита назначаются для уточнения данных о форме и виде воспаления бронхов, проведения дифференциальной диагностики.
Диагностика бронхита может включать:
- прослушивание и простукивание грудной клетки; ;
- анализы мокроты, крови и мочи в лаборатории.
В осложненных случаях может назначаться спирография, бронхоскопия и КТ.
Лечение
Тактика лечения бронхита определяется клиническим случаем и этапом развития патологии. В тяжелых случаях рекомендуется госпитализация. В план лечения бронхита могут включать разные методики.
Медикаментозная терапия
Больному могут назначаться:
- антибиотики;
- противовирусные препараты;
- противогрибковые средства;
- отхаркивающие;
- бронхолитики;
- противокашлевые средства;
- жаропонижающие;
- антигистаминные препараты.
Лечение бронхита длится до полного исчезновения симптомов и его продолжительность определяется индивидуально.
Немедикаментозное лечение и нормализация образа жизни
Для ускорения выздоровления и предупреждения осложнений рекомендуется соблюдать постельный режим во время острой стадии бронхита. При аллергическом и токсическом поражении бронхов необходимо обязательно выявить и устранить воздействие раздражающих факторов. Пациенту следует выплевывать откашливающуюся мокроту, принимать большие объемы теплой жидкости, повышать уровень влажности в комнате, часто проветривать помещение и не допускать сквозняков.
Физиотерапия
Улучшать результаты лечения помогает и физиотерапия, а для маленьких пациентов – детская физиотерапия, которая учитывает все особенности детского организма.
При бронхите рекомендованы:
- прием лекарств с небулайзером;
- ингаляции;
- компрессы;
- лечебная физкультура и др.
Хирургическое лечение
Проведения оперативного лечения при бронхитах обычно не требуется. Иногда для устранения инородных тел, вызывающих бронхит, или лечения тяжелых форм хронического бронхита проводится такая санационная малоинвазивная процедура как бронхоскопия.
Диета
Соблюдать диету и правила полноценного питания при бронхите крайне важно для устранения белкового голодания и недостатка витаминов.
Основные принципы диеты при воспалении бронхов заключаются в:
- употреблении свежих фруктов и овощей, куриного бульона, жирных сортов рыбы, мяса (не жареного), круп;
- употреблении продуктов с высоким содержание уровня белков и витаминов;
- приеме пищи 4-5 раз в день;
- исключении аллергенов;
- обильном питье (лучше пить соки, морсы, травяные чаи, молочную сыворотку, кефир).
Придерживаться принципов рационального питания рекомендуется как при хронических, так и при острых формах бронхита.
Контроль излеченности
При правильном подходе в большинстве случаев все неосложненные формы бронхита поддаются успешному лечению. Для контроля качества лечения проводятся такие исследования как рентген, КТ, бронхоскопия, посев мокроты и др.
Профилактика
Профилактика бронхита заключается в соблюдении следующих правил:
- исключение провоцирующих развитие воспаления факторов;
- увлажнение воздуха в помещении;
- борьба с запыленностью дома и на рабочем месте;
- закаливание;
- соблюдение правил рационального питания;
- своевременное лечение любых заболеваний (особенно патологий ЛОР-органов);
- регулярные прогулки на свежем воздухе;
- достаточная двигательная активность;
- избегание посещения мест с большим скоплением людей (особенно во время эпидемий гриппа и ОРВИ);
- исключение влияния или минимизация вызывающих аллергическую или токсическую реакцию факторов (смена работы, ношение респираторов, отказ от курения и пр.);
- соблюдение правил гигиены.
Вопрос-Ответ
Как отличить бронхит от воспаления легких?
Признаки воспалительного процесса при бронхите и пневмонии схожи, а в некоторых случаях острый бронхит осложняется развитием пневмонии. Однако между этими заболеваниями есть и множество отличий. Бронхит вызывается воспалением слизистой трахеобронхиального дерева, а при пневмонии поражается ткань легких. При выслушивании бронхов и легких хрипы определяются врачом в разных местах и имеют разный характер. Кроме того, отличия будут заметны при проведении рентгенографии и УЗИ легких.
Можно ли полностью излечиться от хронического бронхита?
Возможность полного излечения хронического бронхита зависит от первопричин его развития. Если устранить их, наступает стойкая ремиссия, следовательно, заболевание считается вылеченным. Когда причину воспаления невозможно убрать (например, больной работает на вредном химическом производстве, продолжает курить или регулярно переохлаждается), то хронический бронхит будет проявляться периодическими рецидивами.
Как долго может сохраняться остаточный кашель после бронхита?
После перенесенного бронхита остаточный кашель может присутствовать от 1 недели до 1,5 месяца. Его продолжительность во многом зависит от иммунитета и различных дополнительных факторов. Если оставшаяся в бронхах мокрота долго не отходит, требуется консультация пульмонолога, отоларинголога. Врач может назначить прием муколитиков, обильное теплое питье, лечебный массаж, ЛФК, дыхательные упражнения, ингаляцию и другие процедуры.
Можно ли согревать грудную клетку при бронхите?
- повышенная температура;
- обструктивный бронхит;
- возраст ребенка до 1 года;
- повреждения кожи в области груди;
- сердечно-сосудистые патологии;
- кашель, вызванный аллергической реакцией.
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.
Что такое трахеит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Климчук Алены Анатольевны, педиатра со стажем в 4 года.
Над статьей доктора Климчук Алены Анатольевны работали литературный редактор Елизавета Цыганок , научный редактор Елена Лобова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Трахеит (Tracheitis) — это острая инфекция дыхательных путей, которая вызывает воспаление слизистой оболочки трахеи. Сопровождается мучительными приступами кашля, после которого остаётся саднящая боль. Как правило, это самый яркий симптом, отличающий трахеит от любой другой болезни.

Трахеит редко протекает изолированно. Чаще всего присутствуют и другие симптомы ОРВИ, например насморк, заложенность носа, першение и боль в горле [2] . Правильно установленный диагноз и вовремя начатое лечение способствуют гладкому течению болезни и снижают риск осложнений.
Распространённость трахеита
Чаще всего трахеитом заболевают осенью и весной. Наибольший процент заболевших отмечается среди детей в возрасте до 3–5 лет, потому что трахея у них ещё узкая, с большим количеством кровеносных сосудов [8] . У взрослых трахеит появляется из-за вирусной инфекции, аллергии и воздействия внешних факторов, в том числе табачного дыма или химических частиц.
Причины трахеита
Причиной трахеита могут стать вирусы, бактерии и грибки.
Трахеит вирусной природы встречается чаще всего. Среди основных возбудителей выделяют:
- вирус гриппа;
- парагрипп (50–70 % из возбудителей ОРВИ);
- аденовирусы;
- RS-инфекцию; .
Инфекция передаётся от больного человека воздушно-капельным путём: при чихании и кашле вирус с частицами слюны попадает на слизистую. После перенесённой вирусной инфекции стойкий иммунитет не формируется [10] .
Бактериальные возбудители:
- стрептококк;
- стафилококк (самый частый — золотистый стафилококк [13] );
- гемофильная палочка.
Бактериальный трахеит передаётся так же, как и вирусная инфекция. Источником является только больной человек.
Грибковую инфекцию вызывают:
- грибки рода Candida;
- аспергиллы;
- криптококки;
- ризопус;
- мукоровые грибы [14] .
Факторы риска
У взрослых провоцирующими факторами развития первичного трахеита является курение (в том числе и пассивное, при котором человек вдыхает табачный дым), злоупотребление алкоголем и работа, при которой в лёгкие попадает пыль, дым или химически агрессивные частицы.
Развитию вторичного трахеита способствует снижение иммунитета на фоне других заболеваний, например СПИДа, лучевой и химиотерапии. Хронические заболевания, например отит, гайморит, тонзиллит, ревматизм, сахарный диабет, цирроз печени, ангина или туберкулёз, не только ослабляют иммунитет, но и снижают защитную реакцию при вирусной или бактериальной нагрузке.
Аллергический трахеит развивается из-за воздействия аллергенов, например химических веществ, аэрозолей, пыли, пыльцы растений, шерсти животных и т. д.
Также выделяют другие причины трахеита, такие как травмирование трахеи (например, после вентиляции лёгких), сильный постоянный кашель, не связанный с трахеитом, и вдыхание слишком горячего или холодного воздуха.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы трахеита
Трахеит начинается с приступов мучительного сухого кашля, после которого либо отделяется мало мокроты, либо она совсем не отходит. Кашель появляется при смене положения тела, смехе или плаче, вдыхании холодного воздуха, резком вдохе и во время приёма пищи [10] . Через пару дней от начала болезни мокрота становится более обильной и легче отходит. Кашель длится от нескольких секунд до нескольких минут, после него может остаться жжение и боль за грудиной и/или в горле.
В первые дни трахеита температура тела повышается до 37–38 °C. Если её показатели выше, это говорит о развитии осложнений или присоединении вторичной инфекции (например, при течении вирусной инфекции может присоединиться бактериальная).
Также могут появиться симптомы интоксикации, такие как снижение аппетита, общая слабость и недомогание. Чаще всего они встречаются у пожилых людей.
Трахеит может сопровождаться и другими проявлениями ОРВИ, например першением или болью в горле, насморком, симптомами трахеобронхита или ларинготрахеита ( резким кашлем, втяжением надгрудинной ямки при вдохе и посинением носогубного треугольника ).
В некоторых случаях появляется осиплость голоса, которая сохраняется в течение пары дней или дольше.
Также при трахеите могут увеличиться лимфоузлы, но это не характерный признак болезни: они увеличиваются и при других заболеваниях.
Патогенез трахеита
Трахея — это продолжение гортани, которое начинается на уровне шестого шейного позвонка. Она разделяется на два главных бронха на уровне пятого грудного позвонка.
У новорождённых трахея воронкообразной формы с узким просветом и мягкими хрящами, которые легко сдавливаются. Она короче и шире, чем у взрослых, с богатой клеточными элементами слизистой. Всё это способствует более быстрому проникновению инфекции [6] . Таким образом, дети чаще болеют ОРВИ, иногда с развитием ларинготрахеита или трахеобронхита, которые могут быть осложнены сдавливанием гортани [5] [6] [7] .

Слизистая оболочка трахеи состоит из реснитчатых и бокаловидных клеток. Они вместе с железами подслизистой оболочки формируют мукоцилиарный аппарат, который очищает и защищает дыхательные пути. Помогают им в этом базальные клетки, которые могут дифференцироваться в реснитчатые или бокаловидные клетки, тем самым участвуя в регенерации слизистой и выполняя роль местной иммунной защиты.
Вирус, повреждая реснички, снижает барьерную функцию слизистой оболочки, способствуя развитию воспалительной реакции [6] [7] . Ввиду разрушения слизистой обнажаются подлежащие слои. На этом этапе в них легко проникают бактерии и начинают там размножаться. Поэтому трахеит, как правило, приобретает смешанный, бактериально-вирусный характер.

Травмы шеи и другие механические повреждения трахеи (например, введение трубки) также повреждают слизистую, облегчая задачу болезнетворным бактериям.
В первую очередь воспалительным изменениям подвергается слизистая оболочка носоглотки и гортани. Воспаление проявляется в виде отёка и переполнения кровеносных сосудов, из-за чего на слизистой появляются точечные красные пятна (петехии). Далее воспаление вызывает спазм и скопление слизи.

Однако мукоцилиарный аппарат повреждается не только в результате инфекции: его поражение также бывает врождённым. Это связано с дефектом строения ресничек.
У пациентов с трахеостомой на фоне травмирования трахеи может развиться эрозивный трахеит с острым воспалением слизистой.
![Трахеостома [19]](https://probolezny.ru/media/bolezny/traheit/traheostoma-19_s.jpg)
Трахеостома нарушает выведение ринобронхиального секрета, выполняющего роль фильтра. Это приводит к застою слизи, которая является благоприятной средой для присоединения вторичной бактериальной инфекции. Среди наиболее часто встречающихся возбудителей можно отметить синегойную палочку ( P.aeruginosa), золотистый стафилококк (S.aureus), акинетобактерия Баумана ( A.baumanii) и клебсиелла пневмонии (K.pneumoniae) [11] .
Классификация и стадии развития трахеита
По этиологии выделяют:
- вирусный трахеит;
- бактериальный трахеит;
- аллергический трахеит [3] .
Клинические проявления у них очень похожи, но при аллергическом трахеите температура тела обычно не повышается.
По течению трахеит бывает:
- Острым — чаще развивается на фоне вирусной инфекции, но бактерии и аллергены тоже могут вызвать острый трахеит.
- Хроническим — у детей обычно не возникает. Хроническим может быть аллергический трахеит, который развивается у взрослых из-за курения или работы на вредном производстве. Е сли причиной хронического трахеита стал туберкулёз или саркоидоз , то его течение, помимо кашля, сопровождается болью в груди, кровохарканьем, вялостью и лихорадкой.
- Эрозивным — развивается у пациентов с трахеостомой.
Хронический трахеит бывает двух типов:
- гипертрофическим — с посинением и утолщением слизистой оболочки, обильной мокротой и повышенным образованием слизи;
- атрофическим — со скудной мокротой, истончением и кровоточивостью слизистой (она становится сухой, а её цвет меняется на бледно-розовый с серым оттенком).
Для хронического трахеита характерно длительное течение с периодами обострения (несколько эпизодов в год) и ремиссии. Он может рецидивировать годы и даже десятилетия, особенно если пациент не лечится. Симптомы хронического трахеита совпадают с течением острого, но они более сглаженные.
Осложнения трахеита
Среди основных осложнений трахеита выделяют:
Ложный круп

В отличие от истинного захватывает не только область голосовых связок, но и слизистую гортани, располагающуюся ниже, вплоть до трахеи и бронхов.
При выявлении ложного крупа проводится ингаляция глюкокортикостероидом (Будесонидом) через небулайзер. Госпитализация показана при неэффективности амбулаторного лечения или для проведения системной терапии, например с внутривенным введением препаратов [3] [4] .
Бронхит
При разветвлении трахеи на правый и левый бронхи слизистая оболочка остаётся такой же, поэтому воспалительный процесс может распространиться на бронхи с развитием бронхита. От трахеита он отличается сухим свистящим хрипом в бронхах и более продуктивным кашлем. Возможно развитие спазма бронхов (бронхообструкции), для которого характерно снижение уровня кислорода в крови, увеличение частоты дыхания, посинение кожи лица и вспомогательное подключение мышц к дыханию, например надключичных ямок и мягких ямок шеи при вдохе или раздувание крыльев носа.
При присоединении бронхита к трахеиту может возникнуть новая волна лихорадки или ухудшение общего состояния.
Госпитализация требуется при тяжёлом течении заболевания и неэффективности амбулаторного лечения.
Чтобы исключить пневмонию, нужно сделать рентгенографию лёгких и по необходимости проконсультироваться с пульмонологом.
Пневмония
При развитии пневмонии в альвеолах появляется жидкость. Пневмония как осложнение трахеита также чаще встречается у детей. В этом случае поражение лёгких может быть небольшим (2–4 мм) и, как правило, оно одностороннее.

При пневмонии температура обычно повышается до 38–39 °С, начавшийся сухой кашель становится влажным с отхождением мокроты, но иногда может полностью отсутствовать. При тяжёлой степени болезни могут появиться признаки дыхательной недостаточности, которые повторяют симптомы бронхообструкции.
Больные пневмонией также чувствуют вялость, утомляемость, мышечную слабость, сонливость и головную боль.
Диагностика трахеита
Для исключения сопутствующих патологий иногда проводят консультацию с узкими специалистами, например отоларингологом или пульмонологом [10] . При развитии аллергического трахеита необходима консультация аллерголога и аллергические пробы.
Лабораторная диагностика
Общий анализ крови проводится, чтобы исключить бактериальную инфекцию. На неё могут указывать повышенный уровень лейкоцитов, нейтрофилов, С-реактивного белка и увеличенная скорость оседания эритроцитов. При аллергическом трахеите могут быть повышены эозинофилы.
Бактериологическое исследование мазка из зева и носа выявляет природу возбудителя трахеита. Это помогает подобрать нужный препарат для лечения.
При наличии гнойной мокроты проводится бактериологическое исследование для определения микрофлоры и чувствительности к антибактериальным препаратам.
Инструментальная диагностика
Для исключения пневмонии проводится рентгенологическое обследование — обзорный снимок органов грудной полости в двух проекциях.
Иногда проводится ларинготрахеоскопия — это эндоскопическое исследование гортани и трахеи, оценивающее воспалительный процесс слизистой оболочки. При затруднении постановки диагноза метод позволяет провести биопсию. Если трахеит протекает тяжело и сочетается с ларингитом, то прямая ларингоскопия противопоказана, поскольку она может привести к спазму гортани и потребовать экстренной интубации [17] .
Детям диагноз обычно ставят по клиническим признакам без применения инструментальной диагностики.
Дифференциальная диагностика
Проводится при появлении кашля, чтобы отличить трахеит от бронхита и пневмонии. Врач подтверждает диагноз после прослушивания лёгких.
Дифференциальная диагностика также выполняется при злокачественных новообразованиях в лёгких, туберкулёзе, коклюше, дифтерии, стенозе гортани и инородных предметах в дыхательных путях.
Также необходимо провести исследования (например, анализ крови на гормоны), чтобы исключить поражение щитовидной железы, которое так же, как и хронический трахеит, сопровождается осиплостью голоса.
Лечение трахеита
Противовирусных препаратов с доказанной эффективностью нет. Иногда врачи назначают Умифеновир, Интерферон или их аналоги, но у них пока нет достаточной доказательной базы. Поэтому лечение вирусного трахеита направлено не на борьбу с вирусом, а на устранение симптомов.
При бактериальном трахеите на фоне чувствительности к антибиотикам врач назначает антибактериальные препараты. Курс их достаточно короткий и не нарушает микрофлору кишечника, поэтому восстанавливать её с помощью пробиотиков не нужно.
В основе лечения лежит правильный уход за больным трахеитом:
- поддержание в помещении оптимальной температура воздуха ( желательно 20–22 °C, но можно и 18–24 °C) и уровня влажности (40–60 %) [1] ;
- соблюдение питьевого режима — в среднем каждый день мужчинам рекомендуется выпивать 3,7 л воды, женщинам — 2,7 л, детям 2–3 лет — 1,3 л, 4–8 лет — 1,7 л, 9–13 лет — 2,1–2,4 л, 14–18 лет — 2,7–3,3 л [12] .
Симптоматическое лечение:
- Жаропонижающие препараты (Ибупрофен, Парацетамол) применяются только при повышении температуры выше 39 °C. Согласно клиническим рекомендациям лечения ОРВИ, сбивать температуру рекомендуется только пациентам с судорогами из-за скачков температуры или эпилепсией в анамнезе.
- При сухом навязчивом кашле допускается использование противокашлевого препарата Бутамират, который снижает возбудимость кашлевого центра в головном мозге. Обладает противовоспалительным и отхаркивающим действием. Также могут назначить Ренгалин[16] .
- Муколитические и отхаркивающие препараты назначают при сухом кашле или трудно отделяемой мокроте. К муколитикам с доказанной эффективностью относят Амброксол и Бромгексин, но их не рекомендуется назначать детям младше двух лет: вместо них доктор может рекомендовать Ацетилцистеин или АЦЦ[9][18] .
- При насморке показано промывание физиологическим раствором с последующим высмаркиванием. Для снятия отёка и облегчения носового дыхания используют сосудосуживающие препараты. Их можно принимать не более семи дней.
Физиопроцедуры проводятся по показаниям:
- УВЧ терапия на проекцию трахеи;
- ЭВТ-терапия (детям до пяти ле);
- ИКВ-терапия, например индуктотермия (детям с пяти лет), и т. д.
Физиопроцедуры не имеют доказательной базы, но на практике показывают хорошую эффективность. Как правило, назначаются детям на период восстановления, когда болезнь уже в неактивной стадии. Также их используют для профилактики рецидива других вирусных инфекций, особенно у часто болеющих детей с ослабленным иммунитетом.
В случае присоединения бактерий при эрозивном трахеите необходима антибактериальная терапия. Препаратами выбора для взрослых и детей от 6 месяцев являются цефалоспорины 3-го поколения (инъекции Цефотаксима, Цефтриаксона, Цефоперазона и таблетки Цефдиторена, Цефиксима, Цефтибутена) либо фторхинолоны (не противопоказаны детям) [11] . Для более подробной консультации следует обратиться к хирургу.
В случае жизнеугрожающего отёка слизистой трахеи (ложного крупа), когда пациент не может самостоятельно дышать, в рамках экстренной помощи в трахею вводят эндотрахеальную трубку.
Основа лечения аллергического трахеита — ограничение контакта с провоцирующим аллергеном и приём антигистаминных препаратов, преимущественно 2-го поколения. При затруднённом отхождении мокроты применяются те же муколитические или отхаркивающие препараты, что и при вирусном/бактериальном трахеите.
В некоторых случаях врач-аллерголог назначает АСИТ — аллерген-специфическую иммунотерапию. Она постепенно снижает чувствительность организма к аллергенам и позволяет заметно уменьшить проявления аллергического трахеита или избавляет от симптомов полностью. Однако она противопоказана пациентам с тяжёлой и плохо контролируемой астмой и серьёзными сердечно-сосудистыми заболеваниями, а также тем, кто принимает бета-адреноблокаторы. С особой осторожностью её следует назначать пожилым людям с сопутствующими заболеваниями. При беременности её проводить также не рекомендуется [15] .
Прогноз. Профилактика
Исход заболевания благоприятный, средняя продолжительность течения — 10–14 дней, как и у ОРВИ. Чаще всего организм сам справляется с вирусной инфекцией, поэтому вероятность возникновения осложнений минимальна.
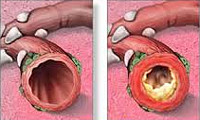
Бронхит – это диффузно-воспалительное заболевание бронхов, затрагивающее слизистую оболочку или всю толщу стенки бронхов. Повреждение и воспаление бронхиального дерева может возникать как самостоятельный, изолированный процесс (первичный бронхит) или развиваться как осложнение на фоне имеющихся хронических заболеваний и перенесенных инфекций (вторичный бронхит). Повреждение слизистого эпителия бронхов нарушает выработку секрета, двигательную активность ресничек и процесс очищения бронхов. Разделяют острый и хронический бронхит, различающиеся по этиологии, патогенезу и лечению.
МКБ-10
Общие сведения
Бронхит – диффузно-воспалительное заболевание бронхов, затрагивающее слизистую оболочку или всю толщу стенки бронхов. Повреждение и воспаление бронхиального дерева может возникать как самостоятельный, изолированный процесс (первичный бронхит) или развиваться как осложнение на фоне имеющихся хронических заболеваний и перенесенных инфекций (вторичный бронхит). Повреждение слизистого эпителия бронхов нарушает выработку секрета, двигательную активность ресничек и процесс очищения бронхов. Разделяют острый и хронический бронхит, различающиеся по этиологии, патогенезу и лечению.

Острый бронхит
Острое течение бронхита характерно для многих острых респираторных инфекций (ОРВИ, ОРЗ). Чаще всего причиной острого бронхита являются вирусы парагриппа, респираторно-синцитиальный вирус, аденовирусы, реже - вирус гриппа, кори, энтеровирусы, риновирусы, микоплазмы, хламидии и смешанные вирусно-бактериальные инфекции. Острый бронхит редко имеет бактериальную природу (пневмококки, стафилококки, стрептококки, гемофильная палочка, возбудитель коклюша). Воспалительный процесс сначала затрагивает носоглотку, миндалины, трахею, постепенно распространяясь на нижние дыхательные пути – бронхи.
Вирусная инфекция может провоцировать размножение условно-патогенной микрофлоры, усугубляя катаральные и инфильтративные изменения слизистой. Поражаются верхние слои стенки бронхов: возникает гиперемия и отек слизистой оболочки, выраженная инфильтрация подслизистого слоя, происходят дистрофические изменения и отторжение эпителиальных клеток. При правильном лечении острый бронхит имеет благоприятный прогноз, структура и функции бронхов полностью восстанавливаются и через 3 – 4 недели. Острый бронхит очень часто наблюдается в детском возрасте: этот факт объясняется высокой восприимчивостью детей к респираторным инфекциям. Регулярно повторяющиеся бронхиты способствуют переходу заболевания в хроническую форму.
Хронический бронхит
Хронический бронхит - это длительно протекающее воспалительное заболевание бронхов, прогрессирующее со временем и вызывающее структурные изменения и нарушение функций бронхиального дерева. Хронический бронхит протекает с периодами обострений и ремиссий, часто имеет скрытое течение. В последнее время наблюдается рост заболеваемости хроническим бронхитом в связи с ухудшением экологии (загрязнением воздуха вредными примесями), широким распространением вредных привычек (курение), высоким уровнем аллергизации населения. При длительном воздействии неблагоприятных факторов на слизистую дыхательного тракта развиваются постепенные изменения в строении слизистой оболочки, повышенное выделение мокроты, нарушение дренажной способности бронхов, снижение местного иммунитета. При хроническом бронхите возникает гипертрофия желез бронхов, утолщение слизистой оболочки. Прогрессирование склеротических изменений стенки бронхов ведет к развитию бронхоэктазов, деформирующего бронхита. Изменение воздухопроводящей способности бронхов значительно нарушает вентиляцию легких.
Классификация бронхитов
Бронхиты классифицируют по ряду признаков:
По тяжести течения:
- легкой степени
- средней степени
- тяжелой степени
По клиническому течению:
Острый бронхит
Острые бронхиты в зависимости от этиологического фактора бывают:
- инфекционного происхождения (вирусного, бактериального, вирусно-бактериального)
- неинфекционного происхождения (химические и физические вредные факторы, аллергены)
- смешанного происхождения (сочетание инфекции и действия физико-химических факторов)
- неуточненной этиологии
По области воспалительного поражения различают:
- трахеобронхиты
- бронхиты с преимущественным поражением бронхов среднего и мелкого калибра
- бронхиолиты
По механизму возникновения выделяют первичные и вторичные острые бронхиты. По характеру воспалительного экссудата различают бронхиты: катаральные, гнойные, катарально-гнойные и атрофические.
Хронический бронхит
В зависимости от характера воспаления различают катаральный хронический бронхит и гнойный хронический бронхит. По изменению функции внешнего дыхания выделяют обструктивный бронхит и необструктивную форму заболевания. По фазам процесса в течении хронического бронхита чередуются обострения и ремиссии.
Основными факторами, способствующими развитию острого бронхита являются:
- физические факторы (сырой, холодный воздух, резкий перепад температур, воздействие радиации, пыль, дым);
- химические факторы (присутствие поллютантов в атмосферном воздухе – оксида углерода, сероводорода, аммиака, паров хлора, кислот и щелочей, табачного дыма и др.);
- вредные привычки (курение, злоупотребление алкоголем);
- застойные процессы в малом круге кровообращения (сердечно-сосудистые патологии, нарушение механизма мукоцилиарного клиренса);
- присутствие очагов хронической инфекции в полости рта и носа – синуситы, тонзиллиты, аденоидиты;
- наследственный фактор (аллергическая предрасположенность, врожденные нарушения бронхолегочной системы).
Установлено, что курение является основным провоцирующим фактором в развитии различных бронхолегочных патологий, в т. ч. хронического бронхита. Курильщики болеют хроническим бронхитом в 2-5 раз чаще, чем некурящие. Вредное влияние табачного дыма наблюдается и при активном, и при пассивном курении.
Предрасполагает к возникновению хронического бронхита длительное воздействие на человека вредных условий производства: пыли – цементной, угольной, мучной, древесной; паров кислот, щелочей, газов; некомфортный режим температуры и влажности. Загрязнение атмосферного воздуха выбросами промышленных предприятий и транспорта, продуктами сгорания топлива оказывает агрессивное воздействие в первую очередь на дыхательную систему человека, вызывая повреждение и раздражение бронхов. Высокая концентрация вредных примесей в воздухе крупных городов, особенно в безветренную погоду, приводит к тяжелым обострениям хронического бронхита.
Повторно перенесенные ОРВИ, острые бронхиты и пневмонии, хронические заболевания носоглотки, почек могут в дальнейшем вызвать развитие хронического бронхита. Как правило, инфекция наслаивается на уже имеющееся поражение слизистой органов дыхания другими повреждающими факторами. Сырой и холодный климат способствует развитию и обострению хронических заболеваний, в том числе бронхита. Важная роль принадлежит наследственности, которая при определенных условиях повышает риск возникновения хронического бронхита.
Симптомы бронхита
Острый бронхит
Основной клинический симптом острого бронхита – низкий грудной кашель – появляется обычно на фоне уже имеющихся проявлений острой респираторной инфекции или одновременно с ними. У пациента отмечаются повышение температуры (до умеренно высокой), слабость, недомогание, заложенность носа, насморк. В начале заболевания кашель сухой, со скудной, трудно отделяемой мокротой, усиливающийся по ночам. Частые приступы кашля вызывают болезненные ощущения в мышцах брюшного пресса и грудной клетки. Через 2-3 дня начинает обильно отходить мокрота (слизистая, слизисто-гнойная), и кашель становится влажным и мягким. В легких выслушиваются сухие и влажные хрипы. В неосложненных случаях острого бронхита одышки не наблюдается, а ее появление свидетельствует о поражении мелких бронхов и развитии обструктивного синдрома. Состояние больного нормализуется в течение нескольких дней, кашель может еще продолжаться несколько недель. Длительная высокая температура говорит о присоединении бактериальной инфекции и развитии осложнений.
Хронический бронхит
Хронический бронхит возникает, как правило, у взрослых, после неоднократно перенесенных острых бронхитов, или при длительном раздражении бронхов (сигаретный дым, пыль, выхлопные газы, пары химических веществ). Симптомы хронического бронхита определяются активностью заболевания (обострение, ремиссия), характером (обструктивный, необструктивный), наличием осложнений.
Основное проявление хронического бронхита - это длительный кашель в течение нескольких месяцев более 2 лет подряд. Кашель обычно влажный, появляется в утренние часы, сопровождается выделением незначительного количества мокроты. Усиление кашля наблюдается в холодную, сырую погоду, а затихание - в сухое теплое время года. Общее самочувствие пациентов при этом почти не изменяется, кашель для курильщиков становится привычным явлением. Хронический бронхит со временем прогрессирует, кашель усиливается, приобретает характер приступов, становится надсадным, непродуктивным. Появляется жалобы на гнойную мокроту, недомогание, слабость, утомляемость, потливость по ночам. Присоединяется одышка при нагрузках, даже незначительных. У пациентов с предрасположенностью к аллергии возникают явления бронхоспазма, свидетельствующие о развитии обструктивного синдрома, астматических проявлений.
Осложнения
Бронхопневмония является частым осложнением при остром бронхите, развивается в результате снижения местного иммунитета и наслоения бактериальной инфекции. Многократно перенесенные острые бронхиты (3 и более раз в год), приводят к переходу воспалительного процесса в хроническую форму. Исчезновение провоцирующих факторов (отказ от курения, перемена климата, смена места работы) может полностью избавить пациента от хронического бронхита. При прогрессировании хронического бронхита возникают повторные острые пневмонии, а при длительном течении заболевание может перейти в хроническую обструктивную болезнь легких. Обструктивные изменения бронхиального дерева рассматриваются как предастменное состояние (астматический бронхит) и повышают риск возникновения бронхиальной астмы. Появляются осложнения в виде эмфиземы легких, легочной гипертензии, бронхоэктатической болезни, сердечно-легочной недостаточности.
Диагностика
Диагностика различных форм бронхита основывается на изучении клинической картины заболевания и результатах исследований и лабораторных анализов:
- Общего анализа крови и мочи;
- Иммунологического и биохимического анализов крови;
- Рентгенографии легких;
- Спирометрии, пикфлоуметрии;
- Бронхоскопии, бронхографии;
- ЭКГ, эхокардиографии;
- Микробиологического анализа мокроты.
Лечение бронхитов
В случае бронхита с тяжелой сопутствующей формой ОРВИ показано лечение в отделении пульмонологии, при неосложненном бронхите лечение – амбулаторное. Терапия бронхита должна быть комплексной: борьба с инфекцией, восстановление проходимости бронхов, устранение вредных провоцирующих факторов. Важно пройти полный курс лечения острого бронхита, чтобы исключить его переход в хроническую форму. В первые дни болезни показан постельный режим, обильное питье (в 1,5 – 2 раза больше нормы), молочно-растительная диета. На время лечения обязателен отказ от курения. Необходимо повышать влажность воздуха в помещении, где находится больной бронхитом, так как в сухом воздухе кашель усиливается.
Терапия острого бронхита может включать противовирусные препараты: интерферон (интраназально), при гриппе – ремантадин, рибавирин, при аденовирусной инфекции – РНК-азу. В большинстве случаев антибиотики не применяют, за исключением случаев присоединения бактериальной инфекции, при затяжном течении острого бронхита, при выраженной воспалительной реакции по результатам лабораторных анализов. Для улучшения выведения мокроты назначают муколитические и отхаркивающие средства (бромгексин, амброксол, отхаркивающий травяной сбор, ингаляции с содовым и солевым растворами). В лечении бронхита применяют вибрационный массаж, лечебную гимнастику, физиотерапию. При сухом непродуктивном болезненном кашле врач может назначить прием препаратов, подавляющих кашлевой рефлекс – окселадин, преноксдиазин и др.
Хронический бронхит требует длительного лечения, как в период обострения, так и в период ремиссии. При обострении бронхита, при гнойной мокроте назначаются антибиотики (после определения чувствительности к ним выделенной микрофлоры), разжижающие мокроту и отхаркивающие препараты. В случае аллергической природы хронического бронхита необходим прием антигистаминных препаратов. Режим – полупостельный, обязательно теплое обильное питье (щелочная минеральная вода, чай с малиной, медом). Иногда проводят лечебную бронхоскопию, с промыванием бронхов различными лекарственными растворами (бронхиальный лаваж). Показана дыхательная гимнастика и физиолечение (ингаляции, УВЧ, электрофорез). В домашних условиях можно использовать горчичники, медицинские банки, согревающие компрессы. Для усиления сопротивляемости организма принимают витамины и иммуностимуляторы. Вне обострения бронхита желательно санаторно-курортное лечение. Очень полезны прогулки на свежем воздухе, нормализующие дыхательную функцию, сон и общее состояние. Если в течение 2 лет не наблюдается обострений хронического бронхита, больного снимают с диспансерного наблюдения у пульмонолога.
Прогноз
Острый бронхит в неосложненной форме длится около двух недель и заканчивается полным выздоровлением. В случае сопутствующих хронических заболеваний сердечно-сосудистой системы наблюдается затяжное течение заболевания (месяц и более). Хроническая форма бронхита имеет длительное течение, смену периодов обострений и ремиссий.
Профилактика
Профилактические меры по предупреждению многих бронхолегочных заболеваний, в том числе острого и хронического бронхитов, включают в себя: ликвидацию или ослабление воздействия на органы дыхания вредных факторов (запыленности, загрязненности воздуха, курения), своевременное лечение хронических инфекций, профилактику аллергических проявлений, повышение иммунитета, здоровый образ жизни.
1. Хронический необструктивный бронхит/ Т.А. Мухтаров, A.В. Тумаренко, В.В. Скворцов// Медицинская сестра. - 2015 - №8.
4. Внутренние болезни в 2-х томах: учебник / Под ред. Н.А. Мухина, В.С. Моисеева, А.И. Мартынова - 2010.
Читайте также:

