Инфекционный дерматит инфекционная экзема
Обновлено: 25.04.2024
К вопросу классификации и патогенетической терапии дерматитов различного генеза, атопического дерматита и экземы
Журнал: Клиническая дерматология и венерология. 2018;17(2): 100‑107
Патогенетическая терапия атопического дерматита (АтД) и экземы — актуальная задача. Считается, что АтД — аутоиммунное заболевание; в частности, обнаружены аутоантитела к тканевым антигенам кожи. Контактная экзема развивается из контактного дерматита (шифр общий с ним) и отличается от него не элементами сыпи, а особенностью течения — тенденцией к спонтанным рецидивам, что указывает на формирование аутоиммунного процесса. Кроме того, для экземы характерно появление аутосенсибилизации (экзематидов). Цель исследования — оценить патогенетическую направленность и эффективность иммуномодулирующей мезотерапии (ИММТ) при АтД и экземе. Материал и методы. В исследовании участвовали 212 пациентов, в том числе с АтД 142 человека (включая 43 подростка 14—18 лет и 12 детей старше 8 лет); с экземой — 70 (контактная экзема у 49 больных, себорейная у 14, инфекционная у 7). Распределение по полу примерно одинаковое. Всем больным проведено клиническое исследование общего состояния и поражения кожи. Лечение — иммуномодулирующая мезотерапия (ИММТ). Суспензию глюкокортикоида пролонгированного действия, в минидозе — 7 мг бетаметазона либо 40 мг триамцинолона — разводили в 5—10 раз физраствором натрия хлорида и вводили внутрикожно в очагах поражения, однократно или 1 раз в месяц и реже (создание депо иммуномодулятора). Результаты. Ремиссия у всех больных начиналась уже в первые 2—3 дня и продолжалась 3—4 нед. При АтД требовалось провести 3—4 ИММТ с интервалом 1—1,5 мес для устойчивой (до 1 года) и достаточно хорошей ремиссии у 55—82% пациентов (р=0,05). При контактной экземе наступала полная и продолжительная ремиссия (1—3 года) после 2 процедур ИММТ у 67—89% пациентов (р=0,05). Заключение. Достаточно продолжительные и устойчивые ремиссии при АтД и экземе наступали после избирательно кожного, иммуномодулирующего лечения в виде монотерапии (разовой или пульсовой ИММТ). Этот факт может означать, что аутоиммунный процесс, отмечаемый при АтД и экземе, представляет собой органоспецифическое аутоиммунное поражение кожи (и слизистых оболочек при АтД). Патологию желудочно-кишечного тракта и верхних дыхательных путей у больных АтД следует отнести к ассоциированным заболеваниям. Они, видимо, провоцируются реактивным воспалением слизистых оболочек, на фоне характерного для АтД сосудистого вегетоневроза с нарушением микроциркуляции, а также связаны с присоединением инфекции.
Цель исследования — оценить информативность МКБ-10 (блок L20-L30) и ее соответствие клиническим задачам практического врача. Апробировать иммуномодулирующую мезотерапию (ИММТ) при АтД и экземе и оценить ее эффективность и патогенетическую направленность.
Материал и методы
Экзема (исключая атопическую экзему) у 70 человек (31 мужчина, 39 женщин): L23. Аллергическая контактная экзема — 11 взрослых (5 мужчин, 6 женщин;); L24. Ирритантная контактная экзема — 8 (4 мужчины, 4 женщины; взрослые); L25. Неуточненная контактная экзема — 30 (13 мужчин, 17 женщин; взрослые); L30.3. Инфекционная экзема — 7 человек (3 мужчин, 4 женщины; взрослые); L21. Себорейный дерматит/экзема — 14 человек (6 мужчин, 8 женщин; взрослые).
Метод оценки тяжести кожного поражения (интенсивность, распространенность) — индекс SCORAD [9]. К исследованию не привлекались больные с тяжелым поражением кожи, например с эритродермией.
Методы оценки общего состояния пациентов: клинические анализы крови, мочи; УЗИ внутренних органов. Больных консультировали врачи-специалисты. Выявленные очаги хронической инфекции (зубной кариес, синусит, тонзиллит, холецистит и т. д.) санировали. Больные с тяжелой общей патологией в исследовании не участвовали.
Метод лечения — иммуномодулирующая мезотерапия (ИММТ) [10]; единичные либо пульсовые процедуры. Внутрикожно, в очагах поражения создавали депо глюкокортикоида пролонгированного действия в минидозе (бетаметазон, 7 мг либо триамцинолон, 40 мг) — не чаще 1 раза в месяц. Предварительно суспензию указанного препарата разводили физраствором хлорида натрия в 5—10 раз. Суммарная доза глюкокортикоида не выше, чем при мазевой терапии. Считается, что минидозы глюкокортикоида в коже блокируют белок-активатор (АР) и ядерные факторы активированных Т-клеток (NF-AT) и транскрипции генов (NF-kB), ингибируя, тем самым активность провоспалительных интерлейкинов, цитокинов [11]. Никакого другого лечения не проводилось. Исключение составляли больные с микробной экземой, которым назначали (перед ИММТ или одновременно) бициллин-5 или цефтриаксон.
Метод статистической обработки — определение доверительных границ частоты случаев (при р=0,05), в процентах, по специальным таблицам для малых выборок [12]. Вероятность ошибки (р=0,05) может составлять ±5%.
Результаты
L20 АтД. После однократной ИММТ уже в первые 2—3 дня наблюдалось явное улучшение у всех пациентов. Исчез или значительно ослабел зуд, прекратились травмирующие расчесы, уменьшилось воспаление в очагах поражения. В течение 1 нед установилась ремиссия, продолжительность которой варьировала при разных вариантах АтД.

L20.8 АтД локализованный (локализованный нейродермит). Улучшение после однократной ИММТ нарастало в течение 1 нед и наступившая ремиссия продолжалась не менее 3—4 нед (рис. 1) Рис. 1. Больная И., 11 лет. а — АтД локализованный. До ИММТ; б — через 1 мес после однократной ИММТ – продолжается ремиссия, начавшаяся в 1-ю неделю. у подавляющего большинства больных (41 из 43 = 85—99%; р=0,05). После двукратной ИММТ ремиссии удлинились (1,5 мес и дольше), а рецидивы стали слабее (с меньшим воспалением, с единичными экскориациями). После 3—4 пульсовых ИММТ ремиссии достигали 6—12 мес (у 30 из 43 больных = 55—82%; р=0,05). В дальнейшем в этой группе пациентов приходилось купировать небольшие обострения 1—2 раза в год. У больных, катамнез которых прослежен до 5 лет и дольше, сохранялась достаточно полноценная ремиссия (11 из 13 = 14—40%; р=0,05).

L20.8 АтД диффузный (диффузный нейродермит). Острота поражения снималась после однократной ИММТ уже в 1-ю неделю. Удовлетворительное состояние кожи — без приступов зуда и без выраженного воспаления охранялось 3—4 нед у большинства больных (49 из 64 = 65—87%; р=0,05). Однако для поддержания достигнутого эффекта требовалось через 3—4 нед повторить ИММТ. После двукратной ИММТ достаточно удовлетворительное состояние кожи (рис. 2) Рис. 2. Больная А., 23 года. а — АтД диффузный. До ИММТ; б — через 1 нед после двукратной ИММТ — начало ремиссии; в — через 1 мес после двукратной ИММТ — ремиссия продолжается. наблюдалось у 55 из 64 пациентов (75—92%; р=0,05). Пульсовая ИММТ из 4—5 процедур, позволила значительно смягчить изначально тяжелый патологический процесс. Кроме того, у многих больных постепенно увеличились интервалы между процедурами: до 1,5—2—3—6 мес и даже до 1 года и дольше (у 42 из 64 = 51—76%; р=0,05). Появилась возможность заменить пульсовое лечение разовыми ИММТ (1—2 раза в год) — в случае спорадических, локальных обострений.

L20.8 АтД по типу атопической экземы и L20.9 АтД неуточненный. После онократной ИММТ, через 3 дня практически у всех больных наблюдался хороший клинический эффект (рис. 3). Рис. 3. Больной П., 9 лет. а — атопическая экзема. До ИММТ; б — через 3 нед после однократной ИММТ — продолжается ремиссия, начавшаяся в 1-ю неделю. Наблюдение 1 год. Обычно требовалось его закрепить дополнительной ИММТ через 3—4 нед. Многим больным (24 из 35 = 52—82%; р=0,05) оказалось достаточно всего двукратного ИММТ. Но некоторым (11 из 35 = 18—49%) потребовалась 3-я ИММТ через 1,5—2 мес. После указанного лечения устанавливалась достаточно стойкая ремиссия, до нескольких лет, у большинства пациентов, историю которых удалось проследить.

L21. Себорейный дерматит/экзема. Поражение регрессировало после однократной ИММТ (рис. 6). Рис. 6. Больная Л., 30 лет. а — себорейный дерматит. До ИММТ; б — через 3 мес после однократной ИММТ — продолжается ремиссия, начавшаяся в 1-ю неделю. Но, очевидно, сохранялась тенденция к рецидивам. Через 1—1,5—3 мес, в случае возобновлении процесса, проводили повторно ИММТ. После 2— 3-кратной ИММТ отмечалась устойчивая ремиссия в течение 1—3 лет наблюдения (у 9 из 14 = 38—83%; р=0,05).
L30.3. Инфекционная (микробная) экзема. Хороший эффект наблюдался при сочетании бициллина-5 (или цефтриаксона) с однократной ИММТ (7 из 7 = 64—100%; р=0,05).
Анализ результатов ИММТ дает основание уточнить некоторые особенности патогенеза АтД и экземы. ИММТ применялась как монотерапия, которая была избирательно направлена на очаги кожного поражения, где внутрикожно депонировали иммуномодуляторы. Делалось это однократно или редко (1 раз в месяц или реже), причем в минидозе (чтобы свести к минимуму возможность общего воздействия). Тем не менее ИММТ вызывала быструю, достаточно полную и устойчивую ремиссию у большинства больных АтД и экземой. (Кстати, даже наружная кортикостероидная терапия, хотя она менее эффективна, чем ИММТ, в легких случаях оказывает вполне достаточный эффект.) В этой связи можно сделать вывод, что аутоиммунный процесс при АтД и экземе (наличие которого подтверждается многими данными) протекает по типу органоспецифического аутоиммунного поражения кожи (с распространением при АтД на слизистые оболочки желудочно-кишечного тракта и верхних дыхательных путей). При АтД (нейродермите и атопической экземе) этот процесс во многом более торпидный, чем при контактной экземе. Не исключено, что при контактной экземе аутоиммунные реакции могут носить обратимый характер; во всяком случае наблюдались многолетние ремиссии при прекращении контакта с индуцирующим агентом. Итак, органом-мишенью при АтД и экземе является кожа (и отчасти, слизистые оболочки — при АтД). Что касается общей патологии, то она может наблюдаться при АтД и создавать картину системного заболевания, однако она не связана с аутоиммунным процессом (хотя попытки найти антитела к внутренним органам делались [2]). Общие нарушения при АтД, вероятно, можно рассматривать как проявление ассоциированных заболеваний. Соответственно, рекомендуется диагностировать их и лечить как отдельные нозологические формы [13, 14]. Заметим, что подобное сочетание органоспецифического аутоиммунного процесса с неаутоиммунными ассоциированными болезнями — нередкое явление. Например, сахарный диабет 1-го типа — органоспецифическое аутоиммунное заболевание, часто сопровождается различной неаутоиммунной патологией [15]. Поражение желудочно-кишечного тракта и верхних дыхательных путей при АтД может сформироваться вследствие реактивного воспаления слизистых оболочек, на фоне характерного для АтД сосудистого вегетоневроза, и за счет присоединения инфекции. Предрасположенность к указанной патологии, возможно, связана частично с общностью эмбрионального развития иммунной системы кожи и желудочно-кишечного тракта. Кроме того, кожа и нервная система — производные эктодермы. Сосудистый вегетоневроз способствует нарушению микроциркуляции в коже и слизистых оболочках, поддерживая воспаление.
Вывод
МКБ-10 (блок L20—L30) достаточно информативна для практической работы врача и имеет патогенетическую направленность, необходимую при современном решении вопросов диагностики, лечения, профилактики. Иммуномодулирующая мезотерапия (ИММТ), которая заключается в депонировании минидозы глюкокортикоида внутрикожно, в очагах поражения, однократно или не чаще 1 раза в месяц, обеспечивает быструю, длительную (от 1 мес до года и дольше) и достаточно полную ремиссию у подавляющего большинства больных с АтД и экземой. ИММТ может рассматриваться как патогенетический способ лечения АтД и экземы. Избирательно кожная, иммуномодулирующая монотерапия (ИММТ) при АтД и экземе оказалась достаточно эффективной, что позволяет рассматривать аутоиммунный процесс, отмечаемый при этих заболеваниях, как органоспецифическое поражение кожи (и слизистых оболочек при АтД). Патология желудочно-кишечного тракта и верхних дыхательных путей при АтД относится к ассоциированным заболеваниям. Вероятно, она провоцируется реактивным воспалением слизистых оболочек и характерным сосудистым вегетоневрозом с нарушением микроциркуляции, а также присоединением инфекции.
Монетовидная экзема (нуммулярная экзема) – зудящий хронический дерматит, являющийся разновидностью микробной экземы. Клинически проявляется высыпанием округлых ярко-красных монетовидных бляшек с чёткими границами, возвышающихся над здоровой кожей, ограниченных краевой каймой из эпителиальных клеток – остатков вскрывшихся везикул. Процесс сопровождается зудом, появляются расчёсы, присоединяется вторичная инфекция, образуются корки. Монетовидную экзему диагностируют клинически, при подозрении на инфекционную составляющую проводят микробиологическое исследование эпидермальных мазков. Лечение десенсибилизирующее, противовоспалительное.
Общие сведения
Монетовидная экзема – разновидность микробной экземы неясной этиологии, характеризующаяся генерализированными округлыми зудящими очагами. Заболевание широко распространено в дерматологии, составляет около 10% от общего количества дерматозов. У пациентов с ослабленной иммунной системой доля патологии возрастает. Возможно, это связано с тем, что монетовидная экзема полиэтиологична, но всегда имеет инфекционную составляющую, оказывающую негативное влияние на состояние иммунной системы. Кроме того, у больных монетовидной экземой выявляется предрасположенность к нарушениям иммунной регуляции и сопутствующим заболеваниям желудочно-кишечного тракта, в котором расположено около 80% иммунных клеток.
Дерматит одинаково часто встречается у мужчин и у женщин. Может диагностироваться в любом возрасте, пик заболеваемости приходится на период 30-50 лет. Расовая предрасположенность и эндемичность не выявляются. Монетовидная экзема развивается в любое время года, обостряется в период ОРВИ и ОРЗ. Заболевание является разновидностью экземы и входит в группу микробных экзем. Свое название патология получила из-за небольших округлых очагов, по форме напоминающих монеты. Современные дерматологи считают, что при данной форме экземы нарушено клеточное и гуморальное звено иммунитета, что заставляет сенсибилизированную кожу в ответ на действие любого антигена отвечать локальным иммунным воспалением в виде монетовидных очагов.

Причины монетовидной экземы
Любая форма экземы гетерогенна. Факторами, способствующими развитию монетовидной экземы, являются тонзиллит, кариес, гипергидроз, туберкулёз, некорректно принимаемые лекарственные препараты, соматические заболевания и стрессы, которые на фоне наследственной предрасположенности снижают иммунитет организма и вызывают развитие патологического процесса. Однако полной ясности в этиологии заболевания нет. Поскольку монетовидная экзема является разновидностью микробной экземы, причиной поражения кожи считаются бактерии, к которым сенсибилизирован организм.
Кожа при монетовидной экземе постоянно находится в состоянии готовности к активному взаимодействию с чужеродным антигеном. Особенностью такой аллергизации является постепенный переход от моновалентности к поливалентности. Вначале кожа даёт реакцию на один антиген, а со временем начинает реагировать на множество раздражителей. Вероятно, это происходит из-за наследственной предрасположенности. Генетика определяет мультифакторное наследование с выраженной экспрессивностью и пенетрантностью генов. Если болен один из родителей, вероятность развития экземы у ребёнка составляет 40%, если оба – 60%. Большую роль в возникновении монетовидной экземы играет несостоятельность пищеварительного тракта с ферментопатиями, дискинезиями и нарушенными мембранными барьерами, приводящими к прямому попаданию в организм чужеродных антигенов в виде нерасщеплённых, не до конца переваренных белков.
Иммунный механизм развития экзематозного процесса заключается в возникновении аллергической реакции антиген-антитело на уровне эпидермиса и дермы. В эпидермисе присутствуют эпителиальные клетки – кератиноциты. В дерме преобладают лимфоциты и тучные клетки. Лимфоидная популяция, состоящая из Т-хелперов и Т-киллеров, начинает процесс сенсибилизации наследственно аллергизированной кожи. Кератиноциты, выполняющие роль иммунорегуляторов, немедленно экспрессируют МНС II класса, которые обеспечивают взаимодействие между Т-лимфоцитами и макрофагами в процессе иммунного ответа. Избыток антител деструктирует кожу, иммунные реакции переходят в разряд аутоиммунных.
Вовлечение в процесс эпидермиса приводит к нарушению его защитной функции, облегчает проникновение в дерму инфекционного начала, которое дополнительно сенсибилизирует кожу, вызывает воспаление, повреждает клетки эпидермиса и дермы. Дермальные и эпителиальные клетки начинают вырабатывать цитокины и медиаторы, усугубляющие воспаление и сенсибилизацию сверхчувствительной кожи. Начинает преобладать стадия экссудации. Эпидермис и дерма отекают, сосуды дермы компенсаторно расширяются. Клинически это проявляется красной эритемой, на поверхности которой возникает полиморфная сыпь.
Симптомы монетовидной экземы
Типичная клиника монетовидной экземы отличается появлением розовой эритемы на фоне неизменённой кожи. Элемент имеет овальную форму, напоминает пятак диаметром до 3 см с чёткими очертаниями, возвышается над уровнем здоровой кожи. Появление пятна сопровождается невыносимым зудом. Типичное расположение эритемы – кожа конечностей.
Диагностика монетовидной экземы
Диагностика монетовидной экземы не вызывает затруднений. Диагноз выставляется дерматологом на основании клинической картины и данных анамнеза. С учётом сопутствующей патологии обязательно назначается стандартное лабораторное обследование: ОАК, ОАМ, биохимия. Пациенты консультируются гастроэнтерологом, неврологом, аллергологом, эндокринологом.
Гистопатология нетипична, морфологическое исследование осуществляется только для дифференциальной диагностики. Осложнённые формы требуют проведения иммуноферментного и аллергологического исследования сыворотки крови на антитела (специфические IgE/IgG, общий IgE). При подозрении на присоединение инфекции назначают микробиологические исследования эпидермальных мазков. При вторичном инфицировании проводят культуральное исследование с целью идентификации возбудителя и определения его чувствительности к антибиотикам. Дифференцируют монетовидную экзему с дерматитами, псориазом, чесоткой и дерматомикозами.
Лечение и профилактика монетовидной экземы
Монетовидная экзема – один из самых резистентных к терапии дерматитов. Целью лечения является достижение стойкой ремиссии. Прежде всего, необходимо санировать очаги хронической инфекции, откорректировать соматическую патологию, нормализовать работу нервной, эндокринной и пищеварительной систем.
Для снятия стресса используют седативные средства (лучше – на основе природных компонентов), применяют транквилизаторы, антидепрессанты, нейролептики, фиточаи и травяные настои. Десенсибилизацию организма проводят путем внутривенных вливаний солей натрия и кальция. Назначают десенсибилизирующие препараты. В осложнённых случаях показаны топические стероиды (по индивидуальным схемам короткими курсами), антибактериальные препараты, дезинтоксикационные и плазмозамещающие средства. Для предупреждения обострения назначают курс гистаглобулина. Дополнительно возможно использование витаминотерапии, препаратов очищенной серы и ферментов, улучшающих работу пищеварительного тракта. Для профилактики дисбактериоза показаны бифидосодержащие и лактосодержащие средства.
Тактика наружного лечения зависит от степени тяжести процесса. При выраженном мокнутии хороший результат дают гормональные аэрозоли, влажно высыхающие повязки, противовоспалительные примочки, антибактериальные и вяжущие препараты на основе цинка. При стихании процесса применяют мази с топическими стероидами, антибактериальными и антисептическими средствами. Топические стероиды эффективны и при зуде. Пиодермические наслоения лечат антибактериальной терапией внутрь и наружно в зависимости от распространённости поражения кожного покрова. Хороший эффект даёт УФО, ПУВА-терапия, фотофорез, ультрафонофорез, УВЧ-терапия, магнито-, озоно-, оксигенотерапия, иглорефлексотерапия, лечебные грязи, аппликации парафина. В тяжёлых случаях подключают гемосорбцию и плазмаферез.
Профилактика заключается в соблюдении режима питания с исключением потенциальных аллергенов. Следует ограничить контакты с косметическими средствами и бытовой химией, носить бельё из натуральных тканей, регулярно наблюдаться у дерматолога. Прогноз зависит от тяжести патологии и в целом рассматривается как относительно благоприятный с учётом нарушения качества жизни.
Мокнущая экзема — это острая форма экземы, которая протекает с выраженным экссудативным компонентом. Она проявляется отечностью, гиперемией кожи, образованием множественных везикулярных высыпаний и эрозий, сливающихся в очаги мокнутия. Для диагностики дерматоза проводится комплексное лабораторное обследование, гистологическое исследование биоптатов пораженных участков кожи, консультации смежных специалистов. Для купирования острой формы мокнущей экземы показано местное применение вяжущих препаратов, системное лечение антигистаминными, гипосенсибилизирующими, противовоспалительными средствами.
МКБ-10
Общие сведения

Причины
Конкретные этиологические факторы болезни до сих по не установлены. Согласно современной общепринятой концепции, мокнущая экзема представляет собой мультифакториальное кожное поражение, протекающее с нарушениями функций эпидермиса. Она развивается при сочетании эндогенных и экзогенных провоцирующих факторов, основными из которых являются следующие:
- Генетическая предрасположенность. Если патология диагностирована у одного из родителей, риск заболеть составляет 40%, при наличии заболевания у обоих родителей — повышается до 50-60%. Отягощенная наследственность проявляется определенными генами HLA, которые контролируют иммунный ответ.
- Экзогенные факторы. Заболевание провоцируется негативным воздействием химических веществ (бытовая химия, профессиональные вредности), физических факторов (повышенная инсоляция, температурные перепады), аллергизацией при употреблении некоторых продуктов питания, лекарственных препаратов.
- Инфекционно-аллергические факторы. Дерматоз может возникать при попадании в организм бактериальных или грибковых агентов извне. Нередко он начинается на фоне хронических очагов инфекции, особенно при отсутствии адекватного лечения. Во втором случае появления экзематозных симптомов вызвано хронической сенсибилизацией организма к антигенным детерминантам микробов.
- Неврологические нарушения. Функциональные нервные расстройства с преобладанием парасимпатических влияний повышают вероятность появления мокнущих высыпаний. Патология периферических нервов, сопровождающаяся ухудшением микроциркуляции, провоцирует возникновение клинических симптомов в пораженной зоне.
- Соматические заболевания. Стимулируют развитие кожного поражения и отягощают его течение при несоблюдении схемы лечения многие патологии внутренних органов: желудочно-кишечного тракта, панкреатобилиарной системы, мочевыделительной системы. Важная роль отводится нейроэндокринным нарушениям, метаболическим расстройствам, возникающим вследствие поражения желез внутренней секреции.
Патогенез
Основной патогенетический компонент мокнущей экземы — иммунное воспаление в коже, протекающее по типу реакции замедленного типа. В его формировании выделяют 4 предрасполагающих фактора: нарушения клеточного и гуморального иммунитета, сенсибилизация к эндо- или экзоантигенам, изменение функции ЦНС, генетически обусловленные особенности иммунного ответа.
Образование типичных мокнущих поражений кожного покрова связывают с дисфункцией Т-лимфоцитов, которые выделяют в ткани провоспалительные вещества: интерлейкины, интерферон, фактор некроза опухолей. Одновременно усиливается выброс лейкотриенов, простагландинов, гистамина, что завершается острой воспалительной реакцией с преобладаем экссудативного компонента.
В патогенезе дерматоза немаловажную роль играют иммунологические расстройства, ассоциированные с конкретными антигенами главного комплекса гистосовместимости. У пациентов снижается активность Т-лимфоцитов хелперов и супрессоров, что проявляется угнетением иммунологической реактивности. Вследствие этого происходит активация хронической инфекции, замедляется выведение антигенов из организма.
Также в механизме развития мокнущей экземы выделяют снижение активности неспецифических защитных факторов — комплемента, лизоцима, фагоцитов. При этом повышается риск присоединения вторичной инфекции, осложненного течения болезни. Отягощает ситуацию аллергическая перестройка организма, из-за которой кожа приобретает повышенную поливалентную чувствительность к антигенам.
Классификация
На сегодня отсутствует общепринятая систематизация, что обусловлено разнообразием клинических вариантов патологии, разными точками зрения экспертов на причины и механизмы формирования дерматоза, подбор схем лечения. Практикующие дерматологи используют несколько вариантов классификации, при которых учитываются следующие признаки:
- По течению процесс бывает острым, подострым, хроническим.
- По клиническим проявлениям болезнь подразделяется на истинную, микробную, детскую, профессиональную, варикозную формы.
- По классификации Хорнштейна существует экзогенная, эндогенная, дисрегуляторная экзема.
- По классификации Американской академии дерматовенерологии выделяются конкретные нозологические единицы дерматоза (астеатотическая экзема, нумулярный дерматит, белый питириаз и т. д.).
Симптомы мокнущей экземы
Постепенно мокнущие поверхности подсыхают с образованием тонких корок. Одновременно с этим на пораженных участках могут появляться папулы — мелкие розовые узелки, пустулы со стерильным содержимым. Присутствие на кожном покрове различных морфологических элементов называется истинным полиморфизмом сыпи, этот признак считается типичным для истинной (идиопатической) экземы, не встречается при других формах дерматоза.
Из субъективных ощущений без лечения на первое место выходит сильный кожный зуд, вследствие которого больные расчесывают кожу до крови, усугубляя течение процесса. Зачастую в результате интенсивного зуда возникают нарушения работоспособности, раздражительность, сон становится прерывистым и не снимает усталость. Обширные мокнущие эрозии сопровождаются болезненностью, которая усиливается при соприкосновении пораженной кожи с одеждой.
В клинической картине мокнущего дерматоза выделяют особенности, связанные с конкретной формой. Истинная экземы характеризуется симметричным расположением элементов с их локализацией на коже туловища, верхних и нижних конечностей. Для микробного поражения типичны асимметричные очаги мокнущих высыпаний на нижних конечностях. При детской форме очаги мокнутия имеют блестящую, гиперемированную поверхность.
Осложнения
В периоде мокнутия пораженная кожа представляет открытую раневую поверхность, которая становится хорошими входными воротами для патогенных микроорганизмов. Поэтому самым распространенным осложнением в остром периоде без лечения является присоединение вторичной бактериальной инфекции, наиболее часто вызванной стафилококками или стрептококками. В тяжелых случаях возникает флегмона, регионарный лимфаденит.
У больных с длительным стажем патологии мокнущие элементы и расчесы приводят к утолщению кожи, усилению кожного рисунка, гиперпигментации, повышенной сухости. Такие дерматологические изменения приносят дискомфорт, поскольку кожа теряет эластичность, формируется значимый косметический дефект, что особенно беспокоит женщин.
Диагностика
Данные анамнеза и кожные проявления дерматоза дают врачу-дерматологу ценную информацию для постановки диагноза и выбора лечения. Наличие множественных эрозий, серозного отделяемого, сероватых корок является подтверждением мокнущей стадии экземы. В сомнительных случаях, а также для выявления возможных первопричин болезни показаны:
- Гистологический анализ. На мокнущей стадии в биоптатах кожи определяется спонгиоз, мелкие везикулы, внутриклеточный отек эпидермиса. В структуре дермы наблюдается лимфоидно-клеточная инфильтрация вокруг сосудов, расширение поверхностной сети капилляров.
- Анализы крови. Для подтверждения инфекционно-аллергической этиологии измеряется уровень иммуноглобулина Е, производится аллергологическое исследование для обнаружения антител к специфическим антигенам. Чтобы оценить общее состояние здоровья, назначается клинический, биохимический анализ крови.
- Микробиологические исследования. При подозрении на микробную экзему, осложнении процесса вторичной инфекцией необходим бакпосев отделяемого кожных элементов. По его результатам устанавливают точный вид патогенного возбудителя, чувствительность к антибактериальным препаратам, подбирают подходящее для лечения средство.
- Консультации специалистов. Если при первичной диагностике у человека присутствуют признаки поражения внутренних органов, которые потенциально могли стать провоцирующим фактором мокнущего дерматоза, дальнейшее обследование и лечение проводится с участием профильных врачей. Чаще всего требуется помощь гастроэнтеролога, психоневролога, эндокринолога.
Лечение мокнущей экземы
Системная терапия
Терапия мокнущей экземы подбирается индивидуально с учетом предположительных причин развития заболевания, степени тяжести клинических проявлений, наличия у больного сопутствующих патологий или осложнений. Для уменьшения сенсибилизации организма больным рекомендуется соблюдать гипоаллергенную диету, из которой исключают жирные сорта рыбы и мяса, устрицы и другие морепродукты, кофе и какао-продукты, цитрусовые, томаты, бобовые.
Если обострение болезни связано с воздействием экзогенных факторов, их устранение является необходимым условием для успешности лечения. Учитывая конкретную ситуацию, пациентам может потребоваться сменить место работы, исключить бытовые аллергены, переехать в более подходящие климатические условия. Комплексное лечение мокнущего аллергодерматоза требует применения ряда препаратов:
- Антигистаминные средства. Для ликвидации кожного зуда в острой фазе применяются гистаминоблокаторы первого поколения, а после купирования симптоматики возможно продолжение лечения медикаментами второго и третьего поколения.
- Десенсибилизирующие препараты. Используются растворы кальция, натрия тиосульфат. Лечение уменьшает проницаемость сосудов, оказывает противовоспалительный эффект, нормализует метаболические реакции в дерме.
- Стабилизаторы клеточных мембран. Чтобы усилить эффективность антигистаминных препаратов, показано лечение стабилизаторами мембран тучных клеток. Некоторые авторы советуют применять полиненасыщенные жирные кислоты омена-3 для нормализации структуры мембран клеток.
- Глюкокортикостероиды. При генерализованных формах мокнущей экземы, отсутствии эффекта от других вариантов лечения применяются гормоны в режиме пульс-терапии или длительного приема.
- Иммунокорригирующие средства. Рациональная иммунокоррекция назначается для облегчения состояния при непрерывно рецидивирующей форме мокнущей экземы. Лечение включает препараты тимуса, стимуляторы лейкопоэза.
- Антибиотики. Лечение антибактериальными средствами требуется при микробной форме дерматоза и доказанной инфекционно-аллергической природе болезни.
Поскольку в патогенезе мокнущей экземы играют роль различные соматические нарушения, лечение включает коррекцию этих патологий. Чтобы нормализовать работу пищеварительного тракта, целесообразно использовать заместительную ферментную терапию, пробиотики и синбиотики, витаминно-минеральные комплексы. Чтобы сбалансировать состояние центральной нервной системы, в схему лечения включаются легкие седативные средства, по отдельным показаниям назначаются транквилизаторы, антидепрессанты.
Местная терапия
В фазе мокнутия используются примочки с вяжущими препаратами, которые уменьшают экссудацию, способствуют более быстрому появлению корочек и регрессу болезни. В острой стадии назначаются ежедневные процедуры длительностью 1-1,5 часа, которые предполагают постоянную смену повязок по мере их подсыхания. Затем переходят к нанесению мазей с топическими кортикостероидами, антисептиками, ингибиторами кальциневрина.
Из физиотерапевтических методов лечения наибольшую результативность показывает селективная ультрафиолетовая терапия, во время которой облучение проводится светом узкого диапазона (311 нм). Также выполняется низкоинтенсивное лазерное облучение красного или инфракрасного спектра, электропунктура биологически активных точек, локальная гипертермия. На этапе ремиссии хороший эффект дает озонотерапия, бальнеотерапия, пелоидотерапия.
Прогноз и профилактика
Правильное лечение мокнущей острой экземы дает возможность быстро купировать кожную симптоматику и улучшить состояние пациентов в целом, поэтому прогноз благоприятный. Спустя 5-6 дней интенсивной терапии уменьшается выраженность зуда, сокращается объем кожных поражений, а выздоровление в неосложненных случаях наступает спустя 3-4 недели. Менее оптимистичный прогноз при развитии экземы у страдающих иммуносупрессией, хроническими патологиями.
Профилактика болезни предполагает соблюдение личной гигиены, исключение типичных пищевых, бытовых и профессиональных аллергенов. Пациентам с экземой в ряде случаев помогает молочно-растительная диета. Обязательными превентивными мерами являются лечение сопутствующих расстройств и правильный уход за кожей тела: применение смягчающих кремов, мягких очищающих продуктов, избегание массажа сухой щеткой и других агрессивных воздействий.
2. Экзема в практике семейного врача: клинические формы, дифференциальный диагноз, лечение/ Е.А. Бардова// Клиническая иммунологии, аллергологии, инфектологии. — 2013. — №1.
Микробная экзема — это клиническая разновидность экземы, которая имеет вторичный характер и развивается на участках микробного или грибкового поражения кожи. Заболевание характеризуется присоединением характерных для экземы воспалительных изменений к симптомам уже имеющегося фонового заболевания. Диагностика микробной экземы направлена на выявление возбудителя путем бакпосева отделяемого элементов экземы или соскоба на патогенные грибы. Лечение включает терапию имеющегося заболевания, применение противомикробных средств, общее и местное лечение экземы.
МКБ-10
Общие сведения
По данным различных авторов, микробная экзема составляет от 12% до 27% всех случаев заболевания экземой. Она развивается в местах хронически протекающей пиодермии: вокруг трофических язв, плохо заживающих послеоперационных или посттравматических ран, свищей, ссадин. Микробная экзема может возникнуть на участках варикозного расширения вен и лимфостаза, а также при длительно текущих грибковых заболеваниях кожи.
Причины
Наиболее часто возбудителем, выявляемым при микробной экземе, является β-гемолитический стрептококк. Однако развитие микробной экземы может быть связано с эпидермальным или золотистым стафилококком, протеем, клебсиеллой, нейссерией гонореи или менингита, грибами Candida и другими возбудителями. Фоновое заболевание (варикозная болезнь, лимфедема) значительно снижает барьерную функцию кожи, а хроническое воздействие микробных агентов вызывает сенсибилизацию организма и возникновение аутоиммунных реакций. Совместно эти процессы приводят к развитию микробной экземы.
Симптомы микробной экземы
Участок поражения кожи при микробной экземе чаще всего располагается в области нижних конечностей. Он представляет собой крупные очаги острого воспалительного изменения кожи с расположенными на них серозными и гнойными папулами, пузырьками (везикулами), мокнущими эрозиями. Очаги характеризуется крупнофестончатыми краями. Они сливаются между собой и не имеют разделяющих их участков здоровой кожи. Высыпания, как правило, сопровождаются значительным зудом. Воспалительные очаги микробной экземы покрыты большим количеством гнойных корок. Они имеют тенденцию к периферическому росту и окружены участком отторгающегося рогового слоя. На видимо здоровой коже вокруг участка поражения наблюдаются отдельные пустулы или очаги шелушения — отсевы микробной экземы.
Клиническая дерматология выделяет несколько разновидностей микробной экземы: нуммулярную, варикозную, посттравматическую, сикозиформную и экзему сосков.
- Монетовидная экзема (нуммулярная или бляшечная) характеризуется округлыми очагами поражения размером 1-3 см с четкими краями, гиперемированной и отечной мокнущей поверхностью, покрытой слоями серозно-гнойных корок. Обычная локализация монетовидной экземы — кожа верхних конечностей.
- Варикозная микробная экзема развивается при варикозном расширении вен с явлениями хронической венозной недостаточности. Факторами, способствующими возникновению микробной экземы, могут быть инфицирование трофической язвы, травматизация кожи в зоне варикоза или ее мацерация при перевязках. Для этой формы заболевания характерен полиморфизм элементов, четкие границы очага воспаления и умеренно выраженный зуд.
- Посттравматическая экзема развивается вокруг участков травмирования кожного покрова (раны, ссадины, царапины). Она может быть связана со снижением защитных реакции организма и замедлением процессов заживления.
- Сикозиформная микробная экзема в некоторых случаях может развиться у пациентов с сикозом. Для данного вида микробной экземы характерны мокнущие и зудящие очаги красного цвета, имеющие типичную для сикоза локализацию: борода, верхняя губа, подмышечные впадины, лобковая область. При этом воспалительный процесс часто выходит за границы оволосения.
- Экзема сосков возникает у женщин при частом травмировании сосков в период грудного вскармливания или при их постоянном расчесывании у пациенток с чесоткой. В области сосков формируются яркие четко отграниченные очаги красного цвета с мокнутием и трещинами. Поверхность их покрыта корками. Наблюдается сильный зуд. Экзема сосков, как правило, отличается упорным течением процесса.
Осложнения
Неадекватная терапия микробной экземы или травмирующие воздействия на очаги поражения могут привести к появлению вторичных высыпаний аллергического характера. Такие высыпания отличаются полиморфизмом и бывают представлены красно-отечными пятнами, везикулами, пустулами и папулами. При прогрессировании процесса эти высыпания сливаются, формируя участки мокнущих эрозий, и распространяются на ранее здоровые участки кожи. Таким образом микробная экзема трансформируется в истинную.
Диагностика
Вторичный характер экземы, ее развитие на фоне варикоза, стрептодермии, кандидоза, участков инфицирования или травмирования кожи позволяют врачу-дерматологу предположить микробную экзему. Для определения возбудителя и его чувствительности к антибактериальной терапии проводят бактериологический посев отделяемого или соскоба с участка поражения кожи. При подозрении на грибковый характер инфекции берут соскоб на патогенные грибы.
В сложных диагностических ситуациях может быть проведено гистологическое исследование биоптата, взятого из очага микробной экземы. При исследовании препарата определяется отек дермы, спонгиоз, акантоз, образование пузырей в эпидермисе, выраженная лимфоидная инфильтрация с присутствием плазмоцитов. Дифференциальный диагноз микробной экземы проводят с другими видами экземы, псориазом, дерматитами, первичным ретикулезом кожи, доброкачественной семейной пузырчаткой и др.
Лечение микробной экземы
В случае микробной экземы лечение в первую очередь направлено на устранение очага хронической инфекции и терапию фонового заболевания. В зависимости от этиологии заболевания проводят курсовое и местное лечение грибковых заболеваний кожи, курс медикаментозного лечения и обработку пораженных участков кожи при пиодермии, лечение трофической язвы или сикоза.
В лечении микробной экземы применяются антигистаминные и десенсибилизирующие лекарственные препараты (мебгидролин, хлоропирамин, лоратадин, дезлоратадин), витамины группы В, седативные медикаменты. Местная терапия включает применение антибактериальных или противогрибковых мазей, вяжущих и противовоспалительных средств, антисептиков.
Из физиотерапевтических способов лечения при микробной экземе используют магнитотерапию, УФО, УВЧ, озонотерапию и лазеротерапию. Пациентам следует перейти на гипоаллергенную диету, тщательно соблюдать личную гигиену, избегать травмирования очагов микробной экземы. При диссеминации процесса и его переходе в истинную экзему назначают курс глюкокортикоидной терапии.
Прогноз и профилактика
Прогноз микробной экземы при адекватном лечении благоприятный. Длительное и упорное течение экземы может наблюдаться у ослабленных пациентов и пожилых людей. В профилактике микробной экземы основное значение имеет выявление и лечение тех заболеваний, на фоне которых она может развиться, предупреждение инфицирования ран, соблюдение гигиенических правил.
1. Основные принципы фармакотерапии экземы/ Думченко В.В., Орлов М.А., Дорфман И.П.// Русский медицинский журнал. - 2015 - №19.
2. Совершенствование комплексной терапии микробной экземы: Автореферат диссертации/ Никонова И.В. - 2013.
3. Этиологическая структура микробных экзем/ Жданова А.И.// Международный журнал экспериментального образования. – 2010. – № 7.


Фирсакова
Светлана Сергеевна
Врач-дерматовенеролог,
клиника Melanoma Unit Moscow
Микробная экзема – вторичное воспалительное дерматологическое заболевание, развивающееся вокруг ран, язв и трещин вследствие инфицирования. Она составляет 12-27% от всех случаев экземы. Особенно часто поражает ноги.
В большинстве случаев возбудителем болезни служит стрептококк, немного реже – стафилококк, изредка – менингококк, гонококк, протей, клебсиелла, грибок кандида. Но болезнь незаразна.
Известно 5 видов микробной экземы, фото покажет их различия:
- Монетовидная
Очаги отличаются округлой формой и четкими границами, напоминают монетки диаметром до трех сантиметров. Кожа отекает и приобретает ярко-красный окрас, покрывается серозно-гнойными корками. В основном монетовидная экзема поражает верхние конечности. Она с трудом поддается терапии. - Варикозная
Обнаруживается у людей, у которых варикоз сочетается с венозной недостаточностью. Развивается вследствие травматизации кожи или ее мацерации во время перевязок либо проникновения инфекции в трофические язвы. При этом на кожном покрове ног появляются трофические язвы и некротизированные участки. Поражению подвергается и прилегающая кожа. Характерная черта – полиморфизм. - Посттравматическая
Болезнь развивается, если патогенные микроорганизмы проникают в раны, образующиеся после травм или операций. В результате пораженная область воспаляется, долго не заживают раны, образуются пузырьки, заполненные гноем. Требует длительного лечения. - Сикозиформная
Является результатом сикоза – воспаления, поражающего волосяные луковицы, при инфицировании стафилококком. При этом на подбородке, щеках, верхней губе, лобке, в подмышечных впадинах образуются мокнущие очаги, окрашенные в красный цвет. Чаще встречается у представителей мужского пола. - Экзема сосков
Обычно развивается у кормящих мам вследствие травмирования сосков. Появляются ограниченные гиперемированные участки, покрытые мокнутием, корками и трещинами, вызывающие зуд.
Мнение эксперта
— Экзема имеет генетическую предрасположенность, при которой происходит нарушение иммунной регуляции, а также функции нервной и эндокринной систем. Статистика говорит, что при заболевании одного из родителей вероятность развития экземы у ребенка составляет приблизительно 40%, при наличии заболевания у обоих родителей - от 50 до 60%.
Фирсакова Светлана Сергеевна, врач-дерматовенеролог,
клиника Melanoma Unit Moscow
Причины микробной экземы
Патология обладает полиэтиологической природой. Но центральное место среди причин возникновения микробной экземы занимает фоновая болезнь, ослабляющая местный иммунитет, что способствует заражению. Инфекция повышает чувствительность организма и запускает аутоиммунные реакции.
В число факторов, способных вызвать экзему, входят:
- наследственная предрасположенность к аллергиям;
- бактериальная инфекция, проникающая в различные ссадины, травматические и послеоперационные раны;
- бактериальная инфекция, возникающая в местах, пораженных варикозом или лимфостазом;
- повышенная чувствительность кожи;
- отсутствие адекватного лечения при грибковых поражениях эпидермиса;
- пиодермии: образование экземы возле свищей и фурункулов;
- дефицит витаминов;
- психические нарушения;
- эндокринные сбои;
- ослабление иммунной системы.
Как выглядит микробная экзема на фото
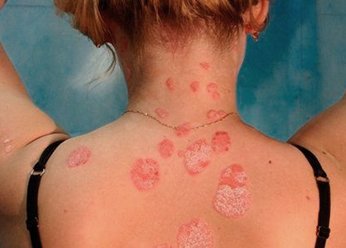
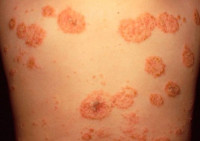
Фото 1.
Монетовидная экзема на спине человека
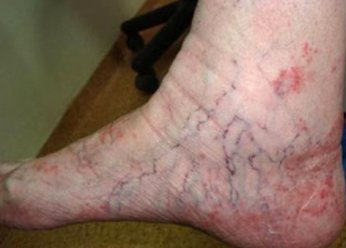
Фото 2.
Варикозная экзема на ногах
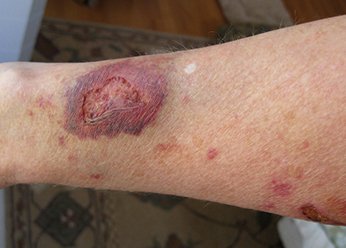
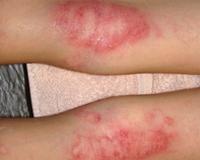
Фото 3.
Посттравматическая экзема
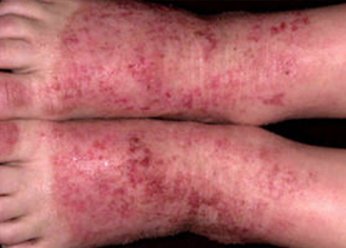
Фото 4.
Посттравматическая экзема
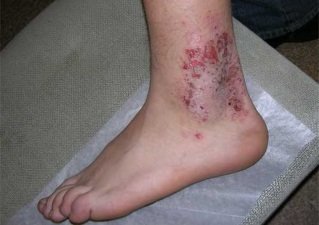
Фото 5.
Микробная экзема на ногах
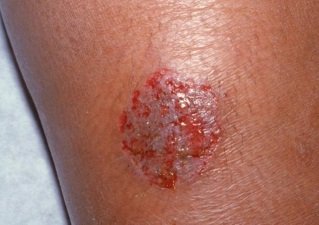
Фото 6.
Микробная экзема с мокнутием
Симптомы микробной экземы
Признаки болезни хорошо видны на фото микробной экземы на ногах. Пораженные участки представлены крупными, четко очерченными гиперемированными очагами, на границе которых располагаются чешуйки. На очагах размещаются пузырьки, заполненные жидкостью, папулы, мокнущие эрозии. Со временем пузырьки вскрываются и начинают присыхать, а на их месте образуются гнойные корочки желто-зеленого цвета, окруженные отторгающимся роговым слоем, и трещины. Подобно другим видам, сопровождается сильным зудом.
Микробная экзема на руках, в своем развитии проходит несколько стадий:
- 1 стадия (эритематозная) – на кожном покрове образуются четко очерченные красные пятна, которые сильно зудят;
- 2 стадия (папуловезикулезная) – появляется выраженная сыпь и пузырьки;
- 3 стадия (мокнущая) – пузырьки вскрываются, выделяется жидкость, наблюдается мокнутие;
- 4 стадия (сухая) – формируются бляшечные корки.
При неадекватном лечении микробной экземы может появляться вторичная сыпь аллергического происхождения. Для нее характерен полиморфизм – одновременное присутствие красных отечных пятен, папул, пустул и везикул. Если болезнь прогрессирует, то пятна сливаются, образуя мокнущие эрозии, и захватывают здоровые участки кожного покрова.
Лечение микробной экземы
Прежде всего, необходимо поставить точный диагноз. С этой целью дерматолог проводит визуальное обследование, собирает анамнез заболевания, направляет пациента на сдачу анализов. В лаборатории у него берут соскоб и делают посев экссудата.
Сначала нужно устранить причины микробной экземы: вылечить фоновую болезнь и ликвидировать очаг заражения.
Чем лечить микробную экзему? Врач подбирает системные и симптоматические лекарства. Их выбор зависит от основного заболевания, имеющихся симптомов и тяжести патологии.
Оптимального результата удастся достичь только при комплексном лечении, объединяющем:
- медикаментозную терапию;
- физиотерапевтические процедуры;
- диетотерапию.
Медикаментозная терапия включает использование:
- антибиотиков или противогрибковых препаратов (зависимо от возбудителя);
- десенсибилизирующих средств;
- противовоспалительных лекарств;
- антигистаминных медикаментов;
- антисептиков;
- антиэкссудативных средств (для устранения мокнутия);
- гормональных лекарств (в тяжелых случаях);
- иммуномодуляторов;
- седативных средств;
- витаминов.
Применяется как общая, так и местная терапия.
После устранения острой симптоматики рекомендованы специальные мази и кремы, позволяющие предотвратить рецидив. Превосходно зарекомендовали себя средства серии Лостерин. Они не содержат гормонов и химических добавок и комплексным действием. Цинко-нафталановая паста подсушивает эпидермис, снимает воспаление и зуд, активирует заживление язв, обладает антибактериальными и антисептическими свойствами.
Среди физиотерапевтических процедур самыми эффективными являются лазеротерапия, магнитотерапия, озонотерапия, ультравысокочастотная терапия, воздействие ультрафиолетом, грязелечение. Они помогут закрепить полученный эффект.
Необходимо поддерживать личную гигиену, беречь кожу от травмирования, воздействия солнца, мороза, дождя и снега, отказаться от шерстяной и синтетической одежды, особенно носков и перчаток.
Обычно прогноз при микробной форме экземы благоприятный. Затруднения могут возникнуть только при лечении пожилых и ослабленных пациентов. Но чтобы добиться быстрого выздоровления, избежать перехода болезни в хроническую форму и развития других осложнений, необходимо строго соблюдать рекомендации лечащего врача.
Лечение микробной экземы на руках
Если диагностирована микробная экзема на руках, лечение предполагает использование гипосенсибилизирующих медикаментов (антигистаминных и седативных). Они окажут успокоительное действие и снимут неприятную симптоматику. Активировать регенерационные процессы поможет прием витаминов. В некоторых случаях витамины вводят внутримышечно.
При тяжелой форме врач назначит глюкокортикостероидные мази, которые быстро купируют рецидив, но способны вызвать побочное действие. Поэтому после снятия острой симптоматики их заменяют негормональными мазями, обладающими антисептическими, противовоспалительными и противозудными свойствами. В число подобных средств входит Лостерин.
Лечение микробной экземы на ногах
На ногах сыпь появляется на месте долго незаживающих ран и ожогов, если в них проникают патогенные микроорганизмы. Также она может осложнять другие разновидности экземы. При этом на нижних конечностях образуются гнойные пузырьки, которые после вскрытия оставляют болезненные и зудящие эрозии.
При микробной экземе на ногах лечение включает антибактериальные, противогрибковые и антисептические медикаменты. Они могут использоваться в виде таблеток, инъекций и мазей. Инъекции необходимы при сильных воспалительных процессах. Мази позволяют смягчить кожу, снять зуд и ускорить заживление.
В дополнение к медикаментозным препаратам применяются средства народной медицины в виде компрессов, примочек и теплых ванночек.
Профилактика микробной экземы
Для предотвращения развития экземы необходимо соблюдать правила гигиены, не допускать инфицирования ран, своевременно лечить болезни, которые могут стать фоном для экземы
Список литературы
- Архангельская, Е.И. Материалы к клинике, этиологии и патогенезу диффузной стрептодермии и микробной экземы: автореф. дис. .д-ра мед. наук / Е.И. Архангельская. Л., 1973. - 42 с.
- Айзикович, JI.A. Тезисы научных работ VIII Всероссийского съезда дерматовенерологов / JI.A. Айзикович, Т.В. Соколова. 4.1. // Дерматология. - 2001.- С. 210.
- Родина, Ю.А. Иммунокоррегирующая терапия идиопатической экземы / Ю.А. Родина, Ю.С. Бутов // Рос. журн. кожных и венерических болезней. 2006. - №3. - С. 30-39.
- Рахманов, В.А. Принципы местной терапии экзематозного процесса / В.А. Рахманов, Н.С. Потекаев, О.Л. Иванов // Сов. медицина. -№2. С. 63-69.
- Студницын, A.A. Новое в изучении патогенеза экземы /A.A. Студницын, Е.П. Фролов // Вестн. дерматологии. 1979. - №11. -С. 3-8.
- Тузлукова, Е.Б. Антигистаминные препараты / Е.Б. Тузлукова, Н.И. Ильин, Л.В. Лосс // РМЖ. 2002. - Т. 10, №5. - С. 97.
- Хазизов, И.Е Общепатологический подход к проблеме патогенеза экземы и экземоподобных состояний / И.Е. Хазизов, O.K. Шапошников // Вестн. дерматологии и венерологии.- 1991. №6. - С. 4-8.
Экзема – хроническое аллергическое кожное заболевание, имеющее различные формы. Основными симптомами экземы являются покраснение кожи, зуд, жжение; кожный покров покрывается мелкими пузырьками с жидкостью, которые, лопаясь, превращаются эрозии, покрытые корками. Экзема проявляется на разных участках тела, в том числе на руках и локтях. Если посмотреть на фото, начальная стадия экземы на локтях выглядит как покраснение кожи. Однако для постановки правильного диагноза необходимо обратиться к врачу дерматологу.
Мокнущая (дисгидротическая) экзема – разновидность хронического кожного заболевания, основным проявлением которого являются плотные пузырьки, заполненные прозрачной жидкостью.
При любой форме экземы необходимо соблюдать личную гигиену. Это помогает избежать инфицирования открытых ранок, очищает кожу не только от бытовой грязи, пыли и жира, но и от экссудата, выделяющегося из эрозивных поражений.
Экзема – заболевание, которое приносит не только физический, но и психологический дискомфорт. Грамотно подобранное лечение и комплекс терапевтических средств по назначению врача позволят держать под контролем заболевание, которое является хроническим, и снизить вероятность рецидивов.
Читайте также:

