Инфекционный дерматит на губе
Обновлено: 24.04.2024
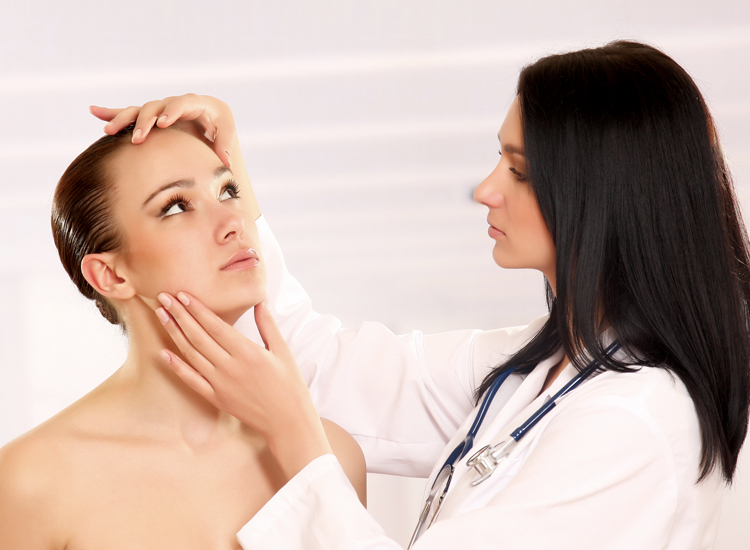
Дерматит на лице – малоприятное явление, которое может возникнуть в результате различных факторов. Выделяют несколько разновидностей дерматита, которые могут проявиться на коже лица. Рассмотрим их более подробно.
Себорейный дерматит на лице вызывают грибы, постоянно живущие на коже человека. Воздействие определенных внешних факторов провоцирует активное размножение грибов, сопровождаемое выделением продуктов их жизнедеятельности.
Этому заболеванию характерны следующие признаки: покраснения и высыпания, дополненные зудом и шелушением.
Выделяют 4 основных вида дерматита на лице:
- атопический;
- аллергический;
- контактный;
- периоральный.
Заболевание является следствием реакции организма на внешние аллергены и раздражители.

Как вылечить дерматит на лице
Как и при любом другом аллергическом проявлении, лечение дерматита на лице начинается с определения причины его возникновения. Обнаружив раздражитель, контакт с ним ликвидируется либо сводиться к минимуму.
Выделяют симптоматический и консервативный методы лечения. Если аллерген не выявлен, назначается симптоматическая программа восстановления. Во время прохождения этого курса устраняются проявившиеся признаки заболевания (симптомы).
Консервативная программа, в свою очередь, подразделяется на общую и местную терапию. При прохождении общего курса назначается прием успокоительных, антигистаминных и иммуномодулирующих средств. Сочетание препаратов зависит от причин возникновения заболевания.
Лечение дерматита век
Этот вид заболевания устраняется путем обработки пораженных участков кожи следующими средствами:
- мази и аэрозоли, содержащие кортикостероиды, например, преднизолоновая или гидрокортизоновая мазь 0,5%.
Применение: нанесение на пораженный участок 2 раза в день на протяжении 7-14 дней; - препараты местного лечения, например, капли раствора дексаметазона 0,1% или преднизолона 0,3%, эмульсия гидрокортизона 1% и др.;
- десенсибилизирующие препараты для приема внутрь, например, раствор кальция хлорида 10%, супрастин, фенкалор, кларитин и др. Длительность приема – 10 дней;
- ромашковый компресс.
Лечение дерматита на губах
Этот вид заболевания устраняется следующими средствами:
- если причина кроется в гормональном сбое, решение заключается в курсе гормональной терапии;
- если причина в ослабленном иммунитете и дисбактериозе, решение – в курсе витаминов и иммуномодуляторов;
- антигистаминные препараты (оказывают противовоспалительное действие);
- антибактериальные препараты, например, метронидазол;
- в случае необходимости – антибиотики (тетрациклиновая группа);
- криомассаж с использованием жидкого азота (10 процедур длительностью до 5 минут);
- компрессы на основе травяных настоев (ромашка, шалфей, календула, алоэ).
Следует помнить, что на период лечения от пользования декоративной косметикой следует отказаться, особенно если она стала причиной заболевания.
Лечение дерматита на подбородке
Этот вид заболевания требует более длительного лечения. В среднем длительность терапии достигает от 45 до 90 дней и зависит от степени тяжести периорального дерматита.
Важно знать, что применение кортикостероидов при лечении дерматита на подбородке категорически противопоказано!
Основные методы лечения этого заболевания:
- антигистаминные препараты, например, цетрин, супрастин, тиосульфат натрия и др.;
- антибиотики, например, метронидазол 0,75% (крем) или эритромицин 2% (гель) следует наносить дважды в день до полного исчезновения высыпаний. Врач может назначить прием антибиотиков внутрь, например, доксициллин, тетрациклин или миноциклин;
- щадящий уход за кожей лица с использованием охлаждающих и увлажняющих кремов и индифферентной пудры;
- травяные компрессы из ромашки, календулы, чистотела или зверобоя;
- примочки из 1% борной кислоты;
- устранение сопутствующих заболеваний;
- при необходимости – препараты и витаминные комплексы, укрепляющие иммунитет, лекарственные средства, нормализующие работу ЦНС, ЖКТ;
- защита от воздействия солнечных лучей (летом рекомендовано использование солнцезащитного крема с UF30 и выше).
Лечение ушного дерматита
Различают 3 формы ушного дерматита:
- атопическую;
- аллергическую (контактную);
- себорейную.
Лечение зависит от формы заболевания и может быть основано на следующих препаратах:
- при атопической форме эффективно применение ушных капель. Запрещено чесать внутренний проход уха и проникать в него ватными палочками;
- при аллергической (контактной) форме эффективно применение кортикостероидов в виде ушных капель. В отдельных случаях врач может назначить одновременный прием антибиотиков;
- при себорейной форме эффективно применение специальных шампуней, травяных компрессов и кортикостероидов. Спровоцировать эту форму дерматита может стресс, прием лекарственных препаратов, а также нехватка витамина группы В.
Обращаем внимание, что приведенная выше информация носит рекомендательный характер. Избавить от заболевания способен только врач-дерматолог, визит к которому не следует откладывать.
Профилактика
Наилучшим средством профилактики дерматита на лице является регулярный тщательный уход за кожей. Среди прочих условий – исключение из рациона питания аллергенов и продуктов, стимулирующих выработку кожного жира. Не менее важную роль играет укрепление иммунитета (прием витаминов).
Важно помнить, что переболев однажды аллергическим дерматитом, следует избегать контакта с раздражителем, вызвавшим заболевание ранее.
Атопический хейлит – это хроническое воспалительное заболевание красной каймы губ, возникающее вследствие аллергической реакции организма на различные раздражители. Атопический хейлит проявляется зудом, жжением, отечностью, болезненностью, сухостью, шелушением красной каймы губ и кожи периоральной области. Диагностика основана на данных анамнеза, клинических проявлений, гистологического исследования тканей, кожных проб. Лечение включает в себя прием антигистаминных и кортикостероидных препаратов, витаминов, местное применение гормональных мазей и воздействие лучами Букки. Пациенту рекомендуется диета, отказ от алкоголя и курения.
МКБ-10

Общие сведения

Причины
Существует множество различных раздражителей, которые могут стать непосредственной причиной аллергической реакции; среди распространенных аллергенов можно назвать лекарственные препараты, пыльцу растений, пищевые продукты, бытовую пыль и многое другое. Помимо этого, рецидивы заболевания бывают обусловлены заболеваниями легких и желудочно-кишечного тракта, патологией эндокринной системы, болезнями ЛОР-органов, дисбактериозом кишечника, психологическими стрессами, вредными привычками и другими факторами.
Симптомы атопического хейлита
Атопический хейлит характеризуется поражением красной каймы губ и кожи вокруг нее, наиболее интенсивно проявляющимся в уголках рта. При этом слизистая оболочка полости рта никогда не вовлекается в патологический процесс. Заболевание начинается с небольшого отека губ, ощущения зуда и сухости. После этого на воспаленной поверхности красной каймы появляется четко ограниченный участок ярко-розового цвета – эритема.
В дальнейшем острые проявления воспалительного процесса несколько стихают, происходит лихенизация тканей в месте поражения. Развиваются инфильтрация и шелушение красной каймы губ, образуются мелкие трещины и бороздки. Характерным проявлением атопической аллергии считается наличие типичных поражений кожного покрова в других частях тела (лицо, сгибы локтей, области под коленями).
Атопический хейлит характеризуется сезонностью проявлений, обострения обычно возникают осенью и зимой, а летом симптомы заболевания исчезают. Отмечено, что у многих молодых пациентов проявления заболевания часто исчезают самостоятельно с завершением периода полового созревания, хотя в дальнейшем все же возможно возникновение рецидивов.
Диагностика
Атопический хейлит диагностирует врач-стоматолог, основываясь на данных анамнеза, клинической картины и, при необходимости, дополнительных исследований: морфологического анализа пораженных тканей и кожных проб для выяснения точной причины аллергической реакции. Для полноты диагностической картины может потребоваться привлечение других специалистов – аллерголога, отоларинголога, гастроэнтеролога и дерматолога. Гистологическими признаками атопического хейлита служат паракератоз, равномерный акантоз, наличие в верхней части дермы периваскулярных инфильтратов из лимфоцитов, гистиоцитов и эозинофилов.
Атопический хейлит дифференцируется от схожих по симптоматике форм хейлита: актинического, эксфолиативного и аллергического, а также от стрептококковой и кандидозной заеды. Актинический хейлит отличается от атопического четко прослеживающейся зависимостью патологического процесса от инсоляции, обострением проявлений в весенне-летний период и отсутствием поражения тканей в уголках рта.
Для эксфолиативного хейлита не характерно волнообразное течение, наличие розовой эритемы и инфильтрации тканей в месте поражения. К тому же, при эксфолиативном хейлите патологический процесс не затрагивает кожу и уголки губ. Аллергический хейлит исключается по отсутствию зависимости проявлений заболевания от непосредственного контакта губ с аллергеном. Весьма похожими по симптомам являются стрептококковая и кандидозная заеда, которые также поражают уголки рта, но при этих заболеваниях не происходит характерной для атопического хейлита лихенизации тканей. Кроме этого, атопический хейлит дифференцируется от красной волчанки губ при помощи осмотра под лампой Вуда.
Лечение атопического хейлита
Общее лечение атопического хейлита заключается в устранении раздражающих факторов и осуществлении неспецифической десенсибилизирующей терапии: с этой целью применяются антигистаминные средства (хлоропирамин, лоратадин, мебгидролин, хифенадин), кортикостероиды (преднизолон или дексаметазон), гистаглобулин (подкожно), тиосульфат натрия (внутривенно). При необходимости назначаются транквилизаторы (оксазепам, диазепам и др.).
Проводится витаминотерапия - особенно важны витамины В1, В6, В12, С, РР. Местно применяют мази на основе кортикостероидов – преднизолоновую или гидрокортизоновую. Также рекомендуются аппликации кератопластических средств, витаминов А и Е в масле, использование дентальной адгезивной пасты. При слабой эффективности консервативной терапии хороший результат приносит использование пограничных лучей Букки.
Важную роль в лечении заболевания играет диета. Необходимо устранить из рациона продукты, которые могут спровоцировать развитие аллергии (цитрусовые, шоколад, клубнику, икру, острое, соленое и т. п.), и значительно уменьшить потребление углеводов. Очень важно полностью отказаться от приема алкогольных напитков и курения табака.
Прогноз и профилактика
При правильном лечении атопического хейлита прогноз благоприятный. У молодых пациентов с окончанием периода полового созревания (19–20 лет) проявления заболевания могут практически полностью исчезнуть самостоятельно, но это не исключает возможного возникновения рецидивов в будущем.
Для профилактики развития атопического хейлита необходимо следить за общим состоянием здоровья, укреплять иммунитет, своевременно проводить терапию хронических заболеваний, правильно и полноценно питаться, избегать частых стрессов, чрезмерных физических и умственных нагрузок. При наличии предрасположенности к аллергическим реакциям необходимо исключить из рациона продукты, способные вызывать сенсибилизацию организма, стараться избегать возможных контактов с аллергенами (пыльцой растений, лекарственными препаратами, пылью и т. п.), сократить количество углеводистой пищи в рационе, отказаться от приема алкоголя и бросить курить.
1. Атопический хейлит при атопическом дерматите у детей/ Елизарова В.М., Репина В.В.// Фарматека. - 2013.
Аллергический хейлит – это поражение губ, в основе которого лежит гиперергическое воспаление, развивающееся при непосредственном соприкосновении с аллергеном. Аллергический хейлит проявляет себя чувством жжения, зуда, сухостью, гиперемией, отеком, болезненностью и шелушением губ. Патология диагностируется на основании данных анамнеза и клинических проявлений, выявленных во время стоматологического осмотра, а также результатов кожно-аллергических тестов. Лечение аллергического хейлита включает в себя прием антигистаминных препаратов, дополненный местными аппликациями противовоспалительных средств.
МКБ-10
Общие сведения
Аллергический хейлит - воспалительное заболевание красной каймы губ, возникающее по причине сенсибилизации (патологической чувствительности) к различным раздражителям. Аллергический хейлит также называют контактным, поскольку он развивается в ответ на непосредственный контакт с аллергеном. В основе данной формы хейлита лежит аллергическая реакция IV (замедленного) типа. Период формирования патологической чувствительности и иммунного ответа может варьироваться в широких пределах – от недели до нескольких месяцев или лет. Это зависит от особенностей эндокринной и нервной систем индивида, а также его аллергического статуса. Характерно, что при аллергическом хейлите кожные пробы могут не выявлять положительную реакцию на предполагаемый раздражитель. В практической стоматологии это заболевание наиболее часто наблюдается у женщин старше 20 лет и практически не встречается у детей до 1 года.
Причины
Существует множество контактных раздражителей, способных вызвать аллергический хейлит. Самым распространенным аллергеном является губная помада (в частности – содержащиеся в ней флюоресцирующие компоненты, родамин, эозин и др.), именно поэтому аллергическим хейлитом чаще болеют женщины. Причиной заболевания также могут быть другие косметические средства (кремы, контурные карандаши), зубные пасты и эликсиры, пластмассовые зубные протезы и пр., постоянно соприкасающиеся с губами.
Нередко аллергическая реакция бывает обусловлена употреблением фруктов (ананасов, цитрусовых, ягод и др.), привычкой жевать жевательную резинку, брать в рот письменные принадлежности (ручки, карандаши) и т. п. Кроме того, в ряде случаев выявляется профессиональный характер патологии: например, при раздражении губ мундштуком духового инструмента у музыкантов, агрессивными веществами при работе на химическом производстве и др.
Во всех случаях низкомолекулярные вещества-сенсибилизаторы попадают в организм через микротрещины и ранки на губах. При первичном контакте с аллергеном развивается сенсибилизация Т-лимфоцитов, которые при повторной встрече с антигеном выделяют свыше 30 различных медиаторов, вызывающих клеточно-опосредованные иммунные реакции. Таким образом, клинические проявления аллергического хейлита развиваются на всех участках губ и прилежащего кожного покрова, ранее контактировавших с причинно значимым раздражителем.
Симптомы аллергического хейлита
Первыми проявлениями заболевания служат ощущения жжения и зуда, а также гиперемия и отечность губ. В том месте, где произошел контакт с раздражителем, образуется четко ограниченная эритема (покраснение), губы пересыхают и шелушатся. В случае сильной воспалительной реакции на участках поражения возможно возникновение небольших пузырьков, которые довольно быстро самопроизвольно вскрываются, оставляя на своем месте эрозии. Если заболевание протекает достаточно длительно, сухость губ усиливается, на них появляются трещины.
Обычно патологический процесс при аллергическом хейлите не выходит за пределы красной каймы губ, но в некоторых случаях может захватывать кожный покров вокруг нее. Возможно распространение воспалительной реакции на слизистую оболочку рта. При этом отмечается гиперемия и отечность тканей, при пальпации у пациента возникают болезненные ощущения.
Диагностика
Аллергический хейлит диагностируется врачом-стоматологом во время осмотра на основании данных анамнеза и наблюдаемых симптомов. В ряде случаев требуется консультация аллерголога и проведение кожных аллергопроб для точного определения аллергена, вызвавшего патологический процесс. Большое значение для диагностики имеет указание на недавно произошедший контакт с раздражителем.
Аллергический хейлит необходимо дифференцировать от атопического хейлита, а также сухих форм эксфолиативного и актинического хейлита. Главным отличием атопического хейлита от аллергического является лихенизация красной каймы губ, особо выраженная в уголках рта. При сухой форме эксфолиативного хейлита не наблюдается обязательной для аллергического хейлита эритемы и никогда не возникает поражения всей поверхности красной каймы губ. Некоторые разновидности губной помады могут становиться причиной актинического хейлита, поскольку повышают местную фоточувствительность. Аллергический хейлит дифференцируют от сухой формы актинического хейлита по отсутствию ороговения, веррукозных образований и признаков сезонности проявления болезни.
Лечение аллергического хейлита
Недопустимо пытаться самостоятельно лечить аллергический хейлит, при появлении симптомов заболевания нужно немедленно обратиться к врачу, который поставит точный диагноз и назначит необходимую медикаментозную терапию. Лечение в первую очередь подразумевает устранение контакта с раздражителем, вызвавшим развитие заболевания, - это является главным условием выздоровления.
Медикаментозную терапию можно разделить на системную (общую) и топическую (местную). Общая терапия включает в себя прием внутрь или парентеральное введение ряда препаратов. Для гипосенсибилизации назначаются антигистаминные средства (например, хлоропирамин, лоратадин и др.). В сложных случаях применяются лекарства, содержащие кортикостероиды (преднизолон, дексаметазон), которые также оказывают противовоспалительное действие. Кроме этого, используют препараты кальция, гистаглобулин, тиосульфат натрия 30%, ангиопротекторы, седативные средства и транквилизаторы.
Местное лечение заключается в применении кортикостероидных мазей (преднизолон, гидрокортизон, фторокорт и др.), дентальной адгезивной пасты, масла облепихи, витаминов A и E. Также в комплексной терапии заболевания возможно использование лучей Букки – ультрамягкого рентгеновского излучения.
Прогноз и профилактика
При своевременно начатом лечении проявления аллергического хейлита довольно быстро исчезают, прогноз благоприятный. Для профилактики повторных эпизодов заболевания рекомендуется исключить контакт с известным аллергеном. Для того, чтобы точно установить раздражители, которые могут стать причиной развития аллергической реакции, нужно обратиться к врачу-аллергологу и провести исследования (кожные пробы). Кроме того, необходимо обратить внимание на диету, исключить раздражающие продукты, отказаться от вредных оральных привычек, а также использования косметики для губ.
1. Атопический хейлит при атопическом дерматите у детей/ Елизарова В.М., Репина В.В.// Фарматека. - 2013.
2. Аллергические заболевания губ: клиника, диагностика, лечение/ Зайков С.В.// Здоровье Украины. - 2013.
3. Аллергическая и атопическая реакция кожи и слизистой оболочки полости рта/ Луцкая И.К.// Современная стоматология. - 2013 - №2.

Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
- эффективно снимает жжение и зуд;
- купирует острые и хронические воспалительные процессы;
- увлажняет кожу;
- снижает выраженность болевых ощущений;
- препятствует проникновению в очаги воспалений вирусов, грибков и бактерий (об этом говорит отсутствие вторичных присоединившихся инфекций).
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
- Антисептические. Действие направлено на то, чтобы обеззаразить кожу и исключить проникновение бактерий через образующиеся язвочки.
- Противовоспалительные. Направлены на снятие зуда и раздражения, устранение воспалительных процессов.
- Увлажняющие. Косвенно способствуют выздоровлению за счет восстановления водного баланса кожи.
- Регенерирующие. Их основное действие – стимуляция процессов заживления за счет активации естественной регенерации кожного покрова.
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
- Бепантен,
- Пантенол,
- Цинковая мазь,
- Радевит,
- Видестим,
- Левосин,
- Фенистил,
- Топикрем.
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
- могут вызывать аллергию у людей, склонных к аллергическим проявлениям;
- проявляют свое действие не при всех видах дерматита, чаще при контактном и аллергическом.
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
- слабые,
- средние,
- сильные,
- очень сильные.
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
- Гидрокортизоновая,
- Целестодерм,
- Акридерм,
- Адвантан,
- Элоком,
- Дермовейт,
- Фуцикорт.
Главные недостатки гормональных мазей при лечении дерматита:
- Привыкание. Самый главный минус, который заключается в том, что со временем мазь перестает быть эффективной для лечения конкретного пациента. Одни и те же активные компоненты гормональных мазей вызывают привыкание.
- Побочные эффекты. Ввиду гормональной природы такие мази имеют множество неприятных побочных действий. Они проявляются при неправильном или слишком долгом применении. В тяжелых случаях может развиться атрофия кожи и даже недостаточность надпочечников.
- Наличие синдрома отмены. Как и в случае с негормональным, при использовании гормональных мазей нельзя прерывать курс и пропускать нанесение. Особенно сильно синдром отмены проявляется при резком отказе от гормонального средства. Это проявляется в том, что симптомы дерматита могут внезапно вернуться. По этой причине гормональные средства отменяют постепенно, уменьшая дозу и количество нанесений.
- венерические заболевания;
- туберкулез;
- беременность и лактацию;
- герпес;
- бактериальные или грибковые поражения кожи.
Какую же мазь использовать

В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
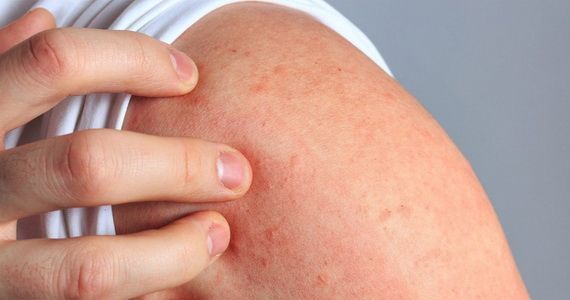
Дерматит — воспаление кожи, которое может возникать из-за самых разных раздражителей: аллергенов, агрессивных химических веществ, грибов, неблагоприятных погодных факторов. Хроническое воспаление кожи возникает и при псориазе, но в данном случае состояние выделяется в отдельное заболевание, а дерматит — собирательное понятие, синдром, который может и не относиться ни к какой конкретной болезни, возникая периодически.
Как проявляет себя дерматит
При возникновении дерматита нарушаются барьерные функции кожи, она воспаляется, могут возникать следующие симптомы:
- сухость и шелушение;
- зуд и раздражение;
- покраснение;
- эрозии и язвы;
- сыпь, волдыри с содержимым разного состава и консистенции;
- в дальнейшем волдыри могут лопаться, образуя мокнущие участки;
- отечность и припухлость.

Виды дерматита
Классифицируются дерматиты в зависимости от причины возникновения. Различают следующие типы:
-
— вызван чрезмерной чувствительностью кожи к факторам окружающей среды, предполагается генетическая природа атопии;
- травматический — появляется в результате механического травмирования кожи;
- лекарственный — неблагоприятная реакция на любые фармацевтические препараты;
- термический — ожоги или обморожения;
- аллергический — реакция кожи на любой фактор, который приводит к повышению уровня гистамина;
- себорейный — возникает на тех участках кожи, которые активно снабжены сальными железами, проявляется возникновением перхоти, угрей;
- герпетический дерматит — связан с поражением организма герпесом;
- инфекционный, например, чесоточный или лишайный;
- контактный – реакция на внешний раздражающий фактор.
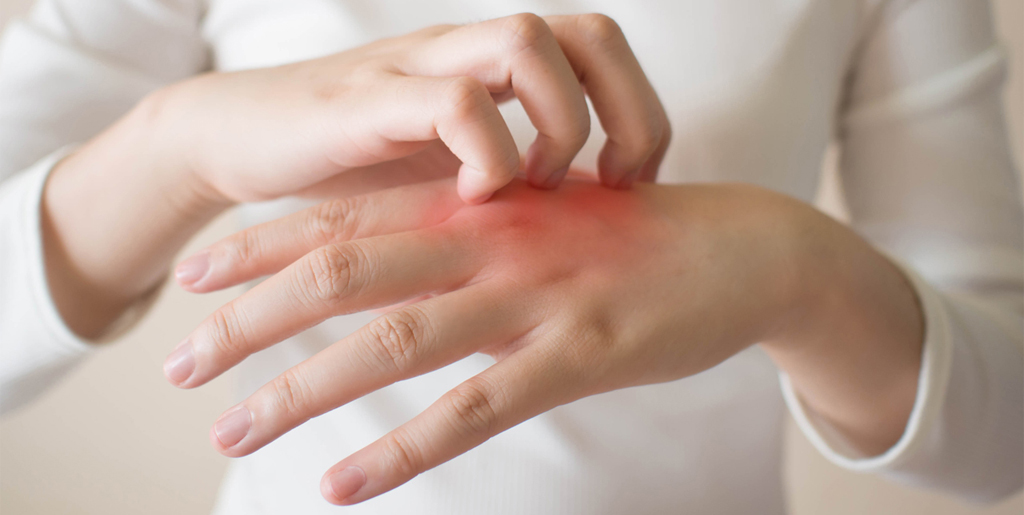
Заразен ли дерматит
В подавляющем большинстве случаев дерматит не заразен для окружающих и не представляет для них никакой угрозы, потому что вызван индивидуальной реакцией кожи на раздражитель. Если проанализировать причины развития дерматита, то становится понятно, что реакция на химические вещества, солнце, холод, грубую одежду, чрезмерную активность сальных желез, аллергия или диатез не могут никому передаться. Это индивидуальная особенность кожи конкретного человека. Атопический, аллергический, контактный, холодовой и другие подобные типы дерматита не могут никак передаться от человека к человеку.
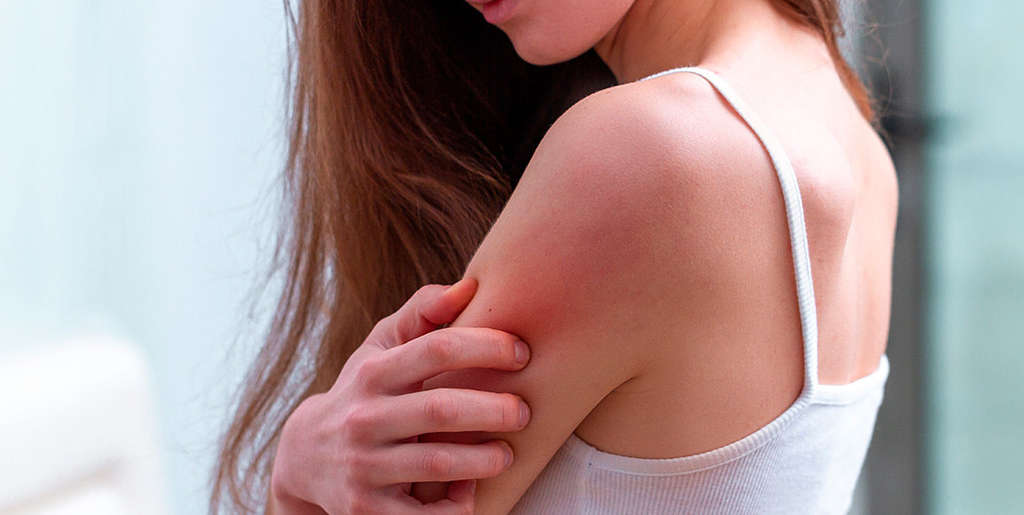
Но есть и исключения, например, при себорейном дерматите часто кожа головы бывает инфицирована грибами вида Malassezia, поэтому и назначают для лечения перхоти противомикозные шампуни. Если человек с себорейным дерматитом будет пользоваться одной расческой со здоровым, у второго тоже может со временем появиться перхоть. То же самое относится к герпетическому, чесоточному и другим дерматитам, которые имеют инфекционную природу.
Лечение дерматита подбирается индивидуально, в зависимости от того, какой фактор его вызвал.
Читайте также:

