Инфекционный конъюнктивит у детей капли
Обновлено: 22.04.2024
Конъюнктивит — это воспалительный процесс в слизистой оболочке склеры и век. Природа заболевания может быть разной, но для лечения используются в основном глазные капли с разными действующими веществами. Рассмотрим лучшие капли от конъюнктивита для детей и взрослых.
Симптомы и причины возникновения конъюнктивита

При попадании в глаза частичек аллергенов, вирусов, бактерий возникает воспаление, которое характеризуется следующими симптомами:
- жжение, зуд, раздражение, болевые ощущения;
- покраснение белков глаз;
- слезотечение;
- слизистые или гнойные выделения из органов зрения;
- сухость век.
- Вирусный. Для этого вида характерно сильное покраснение склеры, зуд. Глаза становятся водянистыми, отечными.
- Бактериальный. При бактериальном происхождении белки глаз краснеют, наблюдается гнойное отделяемое. После ночного сна часто слипаются веки.
- Аллергический. При аллергическом происхождении гной не выделяется, наблюдается покраснение, зуд. К этим симптомам добавляется заложенность носа, чихание, светочувствительность, отечность. Аллергический конъюнктивит всегда поражает оба глаза, в то время как остальные виды могут поражать только один.
Определять, какое происхождение имеет заболевание, и назначать лечение должен только офтальмолог. Иначе лекарства не помогут, и могут начаться осложнения.
Виды капель от конъюнктивита

Существует четыре группы глазных капель от конъюнктивита:
- Антибактериальные. Основное действующее вещество в них — антибиотик, который уничтожает бактерии. Но некоторые микроорганизмы бывают нечувствительны к определенным группам антибиотиков, поэтому капли в процессе лечения приходится заменять на другие.
- Противовирусные. В составе препаратов обязательно есть вещество, которое пагубно влияет на вирусы: интерферон и его производные, а также другие компоненты.
- Противоаллергические. В составе присутствуют антигистаминные вещества, которые устраняют неприятные симптомы, вызванные аллергенами.
- Комплексные. В этой группе капель присутствует сразу несколько действующих веществ, которые устраняют конъюнктивиты, имеющие разную природу происхождения.
В таблице собраны лучшие глазные капли от конъюнктивита из разных ценовых категорий, которые избавляют от симптомов заболевания за 3-7 дней.
Инфекционно-воспалительные заболевания глаз лечатся использованием глазных капель, назначенных офтальмологом. И нередко такие препараты прописывают детям. Эффективность лечения во многом зависит от правильного выполнения процедуры, поэтому родителям обязательно нужно знать и соблюдать алгоритм закапывания капель ребенку.
Показания к использованию глазных капель у детей

Любые лекарства для глаз подбирает офтальмолог после анализов и диагностики. Детям инстилляция капель чаще всего прописывается при инфекционном конъюнктивите. Это воспалительное заболевание, возникающее вследствие попадания на оболочки глаза патогенных микроорганизмов.
У новорожденных нередко выявляется такая патология, как дакриоцистит - врожденное сужение слезного канала. Сопровождается появлением гнойного отделяемого. Дакриоцистит вначале лечится консервативно - каплями и массажем. При неэффективности подобной терапии проводится хирургическое расширение канала.
Детям школьного возраста глазные капли нередко назначаются для лечения миопии. Тем, кто носит линзы и очки, периодически может потребоваться инстилляция увлажняющих средств, уменьшающих дискомфортные ощущения и сухость оболочек.
Перечисленные выше патологии считаются самыми основными показаниями для использования глазных капель. Но у детей нередко выявляются и менее распространенные болезни глаз, требующие также применения препаратов местного действия.
Профессиональную консультацию по поводу диагностики заболеваний глаз и их лечения можно получить в клинике Элит Плюс. Офтальмологический центр оснащен самым современным оборудованием, позволяющим быстро и без дискомфортных ощущений выставить правильный диагноз детям любого возраста, начиная от периода новорожденности.
Подготовка ребенка к закапыванию капель

Маленькие дети боятся любых незнакомых для них процедур, поэтому капризы, истерики и испуг не редкость во время введения капель. Чтобы свести к минимуму подобные проявления, необходимо действовать четко и быстро, в чем помогает и правильная подготовка к манипуляции.
Во время инстилляции лекарственных жидкостей вам понадобятся:
- Ватные диски;
- Лекарство. Если препарат хранится в холодильнике, то следует его подогреть в теплой воде или руках;
- Растворы для промывания глаз - Фурацилин, отвар ромашки или обычная теплая кипяченая вода;
- Пакет для сбора мусора;
- Пипетка. Пригодится, если на флаконе с лекарством нет капельницы.
Для новорожденных малышей и детей раннего возраста лучше приготовить и чистую пеленочку, на которой они будут лежать во время процедуры.
Соблюдение мер предосторожности

Отсутствие нежелательных реакций при лечении каплями и эффективность терапии во многом зависят от соблюдения ряда рекомендаций:
- Перед процедурой обязательно нужно тщательно вымыть руки с мылом или гелем и просушить их полотенцем. Лучше использовать бумажное или безворсовое, после них на пальцах не остается ворсинок, которые могут попасть в глаза;
- При проведении инстилляции нельзя прикасаться кончиком пипетки к глазам. В противном случае велика вероятность попадания микробов в раствор, что может при последующей процедуре привести к повторному инфицированию;
- Для каждого лекарства используется своя пипетка. Нельзя одной пипеткой проводить закапывания нескольким детям, даже если они члены одной семьи. После манипуляции пипетка промывается в горячей воде, просушивается и хранится в индивидуальном футляре;
- При назначении нескольких видов медикаментов нужно обязательно соблюдать интервал между их введением, если это указано в инструкции или врач назначил именно подобную схему закапывания;
- Если ребенок носит контактные линзы, то их перед инстилляцией снимают. Однако есть несколько видов препаратов, которые можно капать и поверх контактных линз;
- Нельзя капли закапывать, если малыш плачет, сопротивляется и вырывается. При таком поведении велика вероятность получения травмы. Ребеночка нужно обязательно успокоить, маленьким детям процедуру можно провести в виде игры. Дошкольникам и школьникам в большинстве случаев родителям удается объяснить важность лечения;
- Лекарства нужно покупать только с хорошим сроком годности. Необходимо помнить и о том, что глазные капли после открытия в большинстве случаев используются не более месяца. В длительно открытом флаконе часть лекарственных компонентов испаряется и пользы от их применения уже нет.
Не следует приобретать препараты-аналоги, даже если их посоветовали в аптеке. Офтальмологи в каждом случае подбирают индивидуальный курс терапии, зависящий от возраста, индивидуальных особенностей ребенка, состояния оболочек глаза. И обычно врач сразу пишет те лекарства, которые необходимы, и заменители, которые можно приобрести, если оригиналов нет в наличии.
Наиболее вероятные ошибки при закапывании

В период лечения каплями нужно постараться избежать самых распространенных ошибок, которые могут негативно сказаться на результатах терапии. К подобным ошибкам относят:
- Самостоятельное назначение препарата;
- Одновременное закапывание препаратов, усиливающих или наоборот снижающих терапевтический эффект друг друга. Перед курсом лечения обязательно нужно внимательно изучить инструкцию и и поинтересоваться у врача о возможности совместного использования разных видов капель;
- Инстилляция ребенку во время плача или активного сопротивления. В первом случае лекарство вытечет вместе со слезной жидкостью. Во втором возможно травмирование слизистых оболочек;
- Закапывание прямо на роговицу. Раствор нужно постараться ввести в конъюнктивальный мешок. Если его капать ближе к внутреннему углу глаза, то большая его часть попадает через слезный канал в нос;
- Несоблюдение длительности назначенного курса и кратности введения препарата. Нельзя прерывать схему терапии, даже если все симптомы прошли. Особенно это относится к антибиотикам, так как полное уничтожение бактерий происходит только при достаточной концентрации антибактериального вещества в глазных оболочках. Не следует и удлинять продолжительность терапии, так как чрезмерное накопление лекарственных веществ приводит к побочным реакциям;
- Несоблюдение дозировки. Не следует количество капель, прописанных врачом, делать больше. Родителям порой кажется, что значительная часть лекарства после манипуляции вытекает из глаза, и они намеренно вводят больший объем. Но нужно знать, что при соблюдении всего алгоритма инстилляции в глаз попадает нужное количество жидкости, даже если она немного вытекает;
- Несоблюдение условий хранения медикамента. Некоторые капли следует хранить в холодильнике, другие нужно оберегать от низких температур и воздействия прямых солнечных лучей. Чтобы не ошибиться с хранением препарата нужно после покупки читать инструкцию по применению.
После курса терапии обязательно нужно повторно посетить врача. При проведении контрольного осмотра офтальмолог оценивает результаты терапии, при необходимости назначает дополнительные лекарства и витамины, положительно воздействующие на глаза.
Алгоритм инстилляции глазных капель

После подготовки всех необходимых средств к проведению манипуляции и непосредственно капель можно приступить к закапыванию. Техника выполнения инстилляции особой сложности не представляет:
- Ребенка нужно уложить на ровную горизонтальную поверхность. Если ребенку уже больше 6-7 лет, то можно попросить его запрокинуть голову назад, но нужно учитывать, что в таком положении он должен будет оставаться еще несколько минут после манипуляции;
- Если имеется гнойное отделяемое удалить его при помощи Фурацилина или отвара ромашки. Каждый глаз промывается новым ватным диском. Нельзя диски смачивать в емкости с жидкостью для промывания, лучше ее поливать сверху на диск, так можно избежать попадания бактерий в раствор;
- После промывания инстилляцию можно проводить спустя 5-10 минут;
- Открыть флакончик с каплями, набрать лекарство в пипетку, если нет капельницы-дозатора;
- Пальцами левой руки оттянуть нижнее веко и закапать нужное количество капель в конъюнктивальный мешок посередине. Необходимо помнить о том, что дотрагиваться до оболочек глаза руками и пипеткой или дозатором нельзя;
- 1-2 секунды придерживать веко, так чтобы глаз был открытым. Это необходимо для того, чтобы раствор распределился по всем оболочкам;
- Опустить веко, промокнуть остатки жидкости ватным диском;
- Закрыть флакон, убрать препарат на хранение.
После процедуры нужно подержать ребенка в положении лежа 5-7 минут, что усилит терапевтический эффект от лекарства. Не нужно пугаться, если раствор затек в ухо малыша. Нужно просто сразу его промокнуть салфеткой или диском - лекарства для глаз отрицательного влияния на ушки не оказывают.
Что делать, если лекарство не попало в глаз?
Иногда во время процедуры ребенок зажмуривается, и лекарственный раствор вовсе не попадает внутрь глаза. В этом случае манипуляцию нужно повторить, то есть закапать нужное количество капель.
Но если хоть немного средства попало в конъюнктивальный мешок, то повторно закапывание проводить нельзя. Попавшего количества раствора вполне достаточно для омывания тканей. Но в следующий раз инстилляцию нужно постараться провести как можно корректнее.
Полезные рекомендации родителям

Капли в глаза детям приходится капать не так часто по сравнению с использованием таблеток или сиропов. Поэтому не многие родители обладают достаточным опытом для того, чтобы провести процедуру быстро и без дискомфортных ощущений для малыша. Если ребенок совсем маленький, то лучше закапывание проводить вдвоем. Например, папа может отвлечь младенца яркой игрушкой, держа ее над лицом, а мама в это время капает лекарство.
С детьми постарше нужно уже научиться договариваться. Если инстилляцию проводить через слезы и капризы, то толку от терапии будет мало. Процедуру можно провести в виде игры. Но нельзя запугивать малыша, так как это может привести к психологическим проблемам.
Обязательно стоит прислушаться и к советам опытных офтальмологов:
- Во время лечения нужно уменьшить зрительную нагрузку на глаза, то есть свести к минимуму просмотр мультиков, игры на планшетах и компьютере. После закапывания капель просмотр телепередач и чтение запрещены на протяжении 30 минут;
- Нужно следить за тем, чтобы дети не терли глаза руками, особенно сразу после закапывания;
- При лечении инфекционного конъюнктивита ребенку нужно выделить индивидуальное полотенце для лица и менять его не реже одного раза в день. Обязательно нужно и ежедневно менять наволочки, а белье после стирки следует проглаживать;
- Не следует во время манипуляции сильно давить на глаза, промывая и вытирая их. У детей кожа очень нежная и чрезмерное давление может привести к нарушению ее целостности.
В центре Элит Плюс работают опытные детские офтальмологи, способные подробно рассказать все нюансы закапывания капель новорожденным, детям раннего возраста и школьникам. После диагностики врач может сам продемонстрировать родителям алгоритм инстилляции назначенных капель.
При возникновении любых вопросов и беспокоящих изменений на фоне лечения каплями родители могут всегда обратиться к лечащему врачу и получить подробную консультацию. После терапии проводится контрольная диагностика и врач выдает список рекомендаций, соблюдение которых позволит избежать рецидива патологии.
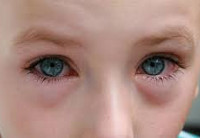
Конъюнктивит у детей - заболевание переднего отрезка глаза, характеризующееся воспалительной реакцией конъюнктивы на инфекционные или аллергические раздражители. Конъюнктивит у детей протекает с гиперемией, отеком слизистой оболочки глаза, слезотечением, светобоязнью, жжением и дискомфортом в глазах, отделяемым из конъюнктивальной полости слизистого или гнойного характера. Диагностика конъюнктивита у детей проводится с помощью офтальмологического обследования (осмотра окулиста, биомикроскопии, микробиологического, цитологического, вирусологического, иммунологического исследования отделяемого с конъюнктивы). Для лечения конъюнктивита у детей используются местные лекарственные средства: глазные капли и мази.
Общие сведения
Конъюнктивиты у детей – инфекционно-воспалительные заболевания слизистой оболочки глаза различной этиологии. У детей первых 4-х лет жизни конъюнктивиты составляют до 30% всех случаев всей глазной патологии. С возрастом этот показатель прогрессивно снижается, и в структуре заболеваемости в детской офтальмологии начинают преобладать нарушения рефракции (астигматизм, близорукость, дальнозоркость). В детском возрасте конъюнктивит может приводить к развитию грозных осложнений – нарушения зрения, кератита, дакриоцистита, флегмоны слезного мешка. В связи с этим конъюнктивит у ребенка требует особого внимания со стороны детских специалистов – педиатра, детского офтальмолога.

Причины
Среди детей широко распространены вирусные, бактериальные и аллергические конъюнктивиты, имеющие свое специфическое течение.
Наиболее часто в педиатрии приходится сталкиваться с бактериальным конъюнктивитом у детей. По виду возбудителя выделяют стафилококковый, пневмококковый, стрептококковый, дифтерийный, острый эпидемический (бактерии Коха-Уикса) конъюнктивит у детей и др. Особую группу бактериальных инфекций глаз у детей составляют конъюнктивиты новорожденных – гонобленнорея и паратрахома. Они возникают вследствие инфицирования ребенка во время прохождения головки через родовые пути матери, страдающей венерическим заболеванием (гонореей, хламидиозом).
Бактериальный конъюнктивит у детей может возникать не только при инфицировании внешними агентами, но и вследствие увеличения патогенности собственной микрофлоры глаз либо наличия гнойно-септических заболеваний (отита, тонзиллита, синусита, омфалита, пиодермии и пр.). Слезная жидкость, содержащая иммуноглобулины, компоненты комплемента, лактоферрин, лизоцим, бета-лизин, обладает определенной антибактериальной активностью, но в условиях ослабления местного и общего иммунитета, механического повреждения глаза, обтурации носослезного канала у детей легко возникает конъюнктивит.
Вирусный конъюнктивит у детей обычно развивается на фоне гриппа, аденовирусной инфекции, простого герпеса, энтеровирусной инфекции, кори, ветряной оспы и пр. В этом случае, кроме явления конъюнктивита, у детей отмечаются клинические признаки ринита и фарингита. Конъюнктивит у детей может быть вызван не только отдельными возбудителями, но и их ассоциациями (бактериями и вирусами).
Аллергический конъюнктивит у детей сопутствует течению 90% всех аллергозов и нередко сочетается с аллергическим ринитом, поллинозом, атопическим дерматитом. Развитие аллергической реакции в конъюнктиве может быть связно с действием пищевых, лекарственных, пыльцевых, пылевых, бактериальных, вирусных, грибковых, паразитарных и иных аллергенов.
Высокая частота конъюнктивитов среди детей объясняется особенностями детской физиологии и спецификой социализации. Распространение глазной инфекции в детских коллективах происходит очень быстро контактным или воздушно-капельным путем. Как правило, на протяжении инкубационного периода ребенок-носитель инфекции продолжает активно общаться с другими детьми, являясь источником заражения большого числа контактных лиц. Развитию конъюнктивита у детей способствуют дефекты ухода за ребенком, сухость воздуха в помещении, яркий свет, погрешности диеты.
Симптомы конъюнктивита у детей
Конъюнктивит у ребенка может протекать изолированно; в некоторых случаях глазным симптомам предшествуют катаральные признаки. При конъюнктивите любой этиологии у детей развивается симптомокомплекс, включающий отек век, гиперемию конъюнктивы, повышенное слезотечение, боязнь света, ощущение инородного тела или боли в глазах, блефароспазм.
У малышей заподозрить глазную инфекцию можно еще до появления клинически значимых проявлений по беспокойному поведению, частому плачу, постоянным попыткам потереть глаза кулачками. При изолированном конъюнктивите у детей температура тела обычно нормальная или субфебрильная; в случае общей инфекции может подниматься до высоких значений.
Вследствие утолщения конъюнктивы и ее инъекция кровеносными сосудами во время заболевания незначительно снижается зрительная функция. Это ухудшение носит временный и обратимый характер: при адекватном лечении конъюнктивита зрение восстанавливается сразу после выздоровления детей.
Бактериальный конъюнктивит у детей
При конъюнктивите бактериальной этиологии поражение глаз двустороннее, чаще последовательное – сначала инфекция манифестирует на одном глазу, через 1–3 дня поражается другой глаз. Типичным признаком бактериального конъюнктивита у детей служит слизисто-гнойное или вязкое гнойное отделяемое из конъюнктивальной полости, слипание век, засыхание корочек на ресницах. Цвет конъюнктивального отделяемого может варьировать от светло-желтого до желто-зеленого.
Течение бактериального конъюнктивита у детей может осложняться блефаритом, кератоконъюнктивитом. Глубокие кератиты и язвы роговицы развиваются редко, главным образом, на фоне общего ослабления организма – гиповитаминозов, анемии, гипотрофии, бронхоаденита и др.
Гонобленнорея новорожденных развивается на 2-3 сутки после рождения. Симптоматика конъюнктивита гонорейной этиологии характеризуется плотным отеком век, синюшно-багровой окраской кожи, инфильтрацией и гиперемией конъюнктивы, серозно-геморрагическим, а затем - обильным гнойным отделяемым. Опасность гонококкового конъюнктивита у детей заключается в высокой вероятности развития гнойных инфильтратов и язв роговицы, склонных к прободению. Это может привести к формированию бельма, резкому снижению зрения или слепоте; при проникновении инфекции во внутренние отделы глаза – к возникновению эндофтальмита или панофтальмита.
Хламидийный конъюнктивит у детей развивается на 5-10 день после рождения. В более старшем возрасте заражение может происходить в закрытых водоемах, в связи с чем вспышки заболевания у детей нередко обозначаются как бассейновый конъюнктивит. Клиническая картина характеризуется гиперемией и инфильтрацией слизистой оболочки век, птозом век, наличием в конъюнктивальной полости обильного жидкого гнойного секрета, гипертрофией сосочков. У детей часто возможны внеглазные проявления инфекции: фарингиты, отиты, пневмонии, вульвовагиниты.
Дифтерийный конъюнктивит обычно развивается на фоне дифтерии зева, преимущественно у детей младше 4-х лет. Следует отметить, что в настоящее время, благодаря обязательной вакцинации детей против дифтерии, отмечаются единичные случаи инфекции. Поражение глаз характеризуется болезненным отеком и уплотнением век, при разведении которых выделяется мутный серозно-геморрагический секрет. На поверхности конъюнктивы определяются серые, с трудом снимаемые пленки; после их удаления обнажается кровоточащая поверхность. Осложнения дифтерийного конъюнктивита у детей могут включать в себя инфильтраты и изъязвления роговицы, помутнение роговицы, прободение язвы и гибель глаза.
Вирусный конъюнктивит у детей
Вирусные конъюнктивиты у детей обычно сопровождают течение ОРВИ, поэтому характеризуются температурной реакцией и катаральными явлениями. В этом случае вовлечение глаз в воспаление происходит последовательно. Для вирусного конъюнктивита у детей характерны обильные жидкие водянистые выделения из конъюнктивального мешка, создающие впечатление постоянного слезотечения.
При герпетическом конъюнктивите у детей на коже век и конъюнктивы могут обнаруживаться высыпания в виде пузырьков; при коревом конъюнктивите – кореподобная сыпь; при ветряной оспе - оспенные пустулы, которые после вскрытия превращаются в рубчики. Иногда вирусный конъюнктивит у детей осложняется присоединением вторичной бактериальной инфекции, что сопровождается появлением гнойных выделений из глаз.
Диагностика
Установление диагноза конъюнктивита у детей предполагает сбор анамнеза, консультацию ребенка детским офтальмологом (при необходимости – детским аллергологом-иммунологом), проведение специального офтальмологического и лабораторного обследования.
Непосредственное исследование органа зрения включает наружный осмотр глаз, осмотр с боковым освещением, биомикроскопию. Ориентировочную этиологическую диагностику конъюнктивита у детей позволяет осуществить цитологическое исследование мазка с конъюнктивы; окончательную - бактериологическое, вирусологическое, иммунологическое, серологическое (РИФ) исследования.
При аллергическом конъюнктивите у детей проводится определение уровня IgE и эозинофилов, кожные аллергопробы, обследование на дисбактериоз, глистную инвазию.
Лечение конъюнктивита у детей
Ребенок с бактериальным или вирусным конъюнктивитом должен быть изолирован от здоровых детей. Подходящая терапия должна назначаться офтальмологом или педиатром; самолечение конъюнктивита у детей недопустимо. Категорически нельзя завязывать и заклеивать глаза, накладывать компрессы, поскольку в этом случае создаются условия для размножения возбудителей и воспаления роговицы.
Рекомендуется проведение туалета глаз с использованием настоя ромашки, раствора фурацилина или борной кислоты. Обработку каждого глаза необходимо проводить 4-8 раз в день отдельными ватными тампонами в направлении от наружного угла к внутреннему. Основу терапии конъюнктивитов у детей составляет местное использование лекарственных средств – инстилляции глазных капель и мазевые аппликации.
При конъюнктивитах бактериальной этиологии назначаются антибактериальные препараты (капли с левомицетином, фузидиевой кислотой; тетрациклиновая, эритромициновая, офлоксациновая мазь и др.), которые следует запускать в оба глаза. При вирусных конъюнктивитах у детей показано применение противовирусных глазных препаратов на основе альфа интерферона, оксолиновой мази и т. п.
Профилактика
Большая распространенность и высокая контагиозность конъюнктивитов среди детей требует их своевременного распознавания, правильного лечения и предотвращения распространения. Ведущая роль в профилактике конъюнктивитов у детей отводится соблюдению детьми личной гигиены, тщательной обработке предметов ухода за новорожденными, изоляции больных детей, дезинфекции помещений и предметов обстановки, повышении общей сопротивляемости организма.
Предупреждение конъюнктивитов новорожденных заключается в выявлении и лечении урогенитальной инфекции у беременных; обработке родовых путей антисептиками, проведении профилактической обработки глаз детей сразу после рождения.
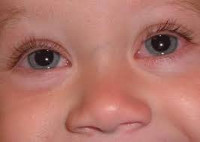
Аллергический конъюнктивит у детей – это воспалительный процесс в конъюнктивальной оболочке глаза, являющийся реакций на тот или иной антиген, сенсибилизирующий организм. Развитие аллергического конъюнктивита у детей сопровождается местной отечность, зудом и покраснением глаз, слезотечением, светобоязнью. Диагностика аллергического конъюнктивита у детей проводится детским офтальмологом и аллергологом; включает микроскопическое исследование слезной жидкости, общего IgE, ОАК, постановку кожных проб. Терапия аллергического конъюнктивита у детей требует устранения контакта с аллергеном, назначения антигистаминных препаратов в виде глазных капель и внутрь, проведения специфической иммунотерапии.
МКБ-10
Общие сведения
Аллергический конъюнктивит у детей – частое заболевание в современной педиатрии, которое служит предметом изучения детской офтальмологии и аллергологии. Аллергический конъюнктивит характеризуется воспалением слизистой оболочки, покрывающей склеру и внутреннюю поверхность века, обусловленным гиперчувствительностью организма к какому-либо аллергену. В большинстве случаев манифестация аллергического конъюнктивита у детей приходится на возраст 3-4 лет. Среди детей школьного возраста аллергический конъюнктивит встречается в 3-5% случаев. Аллергический конъюнктивит у детей обычно сопутствует другим аллергическим проявлениям: аллергическому риниту, поллинозу, атопическому дерматиту, бронхиальной астме и др.

Причины
В основе аллергического конъюнктивита у детей лежит повышенная индивидуальная чувствительность к тем или иным факторам внешней среды – аллергенам. Такими экзогенными факторами могут выступать аллергены: бытовые (домашняя и библиотечная пыль, клещи, перо подушек, бытовая химия), пыльцевые (пыльца цветущих деревьев и трав), эпидермальные (перхоть и шерсть животных, корм для домашних животных), пищевые (продукты питания - цитрусовые, шоколад, мед, ягоды и др.), лекарственные (медикаменты).
В некоторых случаях причиной развития аллергического конъюнктивита у детей становятся инородные тела глаза, а также аллергены бактериального, вирусного, грибкового и паразитарного происхождения. Установлено, что аллергические заболевания глаз у детей раннего возраста чаще обусловлены генетическими и социально-бытовыми факторами, а у детей старшего возраста – предшествующей бытовой, пищевой, эпидермальной сенсибилизацией, выраженность которой во многом определяет тяжесть течения аллергического конъюнктивита.
Классификация
С учетом этиопатогенетических механизмов различают следующие формы аллергического конъюнктивита у детей: сенной (поллинозный), крупнососочковый (гиперпапиллярный), лекарственный, туберкулезно-аллергический, инфекционно-аллергический и весенний катар.
- Поллинозный конъюнктивит у детей является аллергическим заболеванием глаз, обусловленным пыльцой трав, злаков, деревьев. Имеет сезонную зависимость, возникает во время цветения тех растений, к пыльце которых сенсибилизирован организм. При сенной лихорадке поллинозный конъюнктивит у детей сочетается с крапивницей, астмоидным бронхитом, атопическим или контактным дерматитом, отеком Квинке, диспепсическими расстройствами, головными болями.
- Весенний конъюнктивит. Чаще возникает у мальчиков в возрасте 5-12 лет. Весенний конъюнктивит у детей имеет упорное хроническое течение; обострения случаются преимущественно в солнечное время года. Весенний катар может протекать в конъюнктивальной, лимбальной и смешанной форме.
- Гиперпапиллярный конъюнктивит. Возникновение гиперпапиллярного конъюнктивита связано с контактным раздражением конъюнктивы инородными телами (контактными линзами, глазными протезами, швами). На конъюнктиве верхнего века при осмотре выявляются гигантские сосочки (от 1 и более мм).
- Лекарственный аллергический конъюнктивит у детей развивается на фоне использования различных глазных капель. Аллергия может возникнуть как на основное действующее вещество, так и на используемые в каплях консерванты; особенно часто аллергический конъюнктивит у детей возникает при инстилляции антибактериальных глазных капель и анестетиков.
- Инфекционно-аллергические конъюнктивиты у детей связаны с сенсибилизацией организма к микробным аллергенам: бактериальным, вирусным, грибковым экзотоксинам. При этом сам возбудитель в конъюнктиве глаза не обнаруживается.
- Туберкулезно-аллергическоепоражение глаз протекает по типу кератоконъюнктивита, с одновременным поражением конъюнктивы и роговицы. Данная форма аллергоза является следствием аллергической реакции на циркулирующие в крови продукты жизнедеятельности микобактерий туберкулеза.
Симптомы
Обычно симптомы аллергического конъюнктивита у ребенка развиваются в течение нескольких минут или одних суток после взаимодействия с аллергеном. При этом в реактивное воспаление вовлекаются сразу оба глаза. Веки ребенка опухают, конъюнктива становится гиперемированной и отечной, возникает слезотечение, а при тяжелом конъюнктивите – светобоязнь.
Ведущим субъективным симптомом аллергического конъюнктивита у детей является интенсивный зуд, что заставляет ребенка постоянно расчесывать глаза, еще больше усиливая все проявления заболевания. В конъюнктивальной полости постоянно скапливается слизистое прозрачное (иногда липкое или пленчатое) отделяемое. Гнойные выделения при неосложненном аллергическом конъюнктивите у детей обычно отсутствуют, а возникают лишь при присоединении инфекционного компонента.
Аллергический конъюнктивит у детей может протекать остро (с быстрым началом и скорым окончанием) или хронически (длительно, вяло, с периодическими обострениями). Характер течения определяется причинно-значимым аллергеном и частотой контакта с ним.
Диагностика
Диагностику аллергического конъюнктивита у детей проводят детский офтальмолог и аллерголог-иммунолог. К достоверным диагностическим критериям аллергического конъюнктивита у детей относятся: наличие аллергологического анамнеза, связь возникновения заболевания с определенными внешними факторами (цветением, контактом с животными, употреблением определенных пищевых продуктов и т. д.), характерные клинические симптомы.
Для подтверждения диагноза проводится микроскопическое исследование слезной жидкости, где при аллергическом конъюнктивите у детей, обнаруживается свыше 10% эозинофилов. При аллергическом характере заболевания также выявляется повышенный по сравнению с возрастной нормой уровень общего IgE, эозинофилия. При наличии гнойного секрета проводится бактериологическое исследование отделяемого из конъюнктивальной полости. Проявление системных аллергической реакции обусловливает необходимость обследования ЖКТ ребенка, проведения анализа кала на яйца гельминтов, соскоба на энтеробиоз.
Выявить непосредственную причину аллергического конъюнктивита у детей позволяет постановка кожных аллергопроб и анализ крови на специфические IgE. Дифференциальная диагностика аллергического конъюнктивита у детей проводится с демодекозом, грибковым, бактериальным, аутоиммунным конъюнктивитом.
Лечение аллергического конъюнктивита у детей
Непременным условием успешной терапии служат элиминационные мероприятия, предполагающие исключение контакта с аллергеном. Патогенетическую основу лечения аллергического конъюнктивита у детей составляют антигистаминные препараты в виде таблетированных препаратов и инстилляций глазных капель в возрастных дозировках и концентрациях. При упорном течении заболевания назначаются топические НПВП и кортикостероиды.
Возможно проведение аллергенспецифической терапии, которая наиболее эффективна именно у детей. Она предполагает введение небольших доз аллергена в возрастающих концентрациях, что сопровождается постепенным привыканием к данному аллергену, уменьшением или исчезновением симптомов аллергического конъюнктивита у детей.
Прогноз и профилактика
При несвоевременной диагностике аллергического конъюнктивита у детей в воспалительный процесс может вовлекаться роговица и другие ткани глаза, что чревато снижением остроты зрения и развитием трудно поддающихся лечению форм заболеваний глаз (кератита, язвы роговицы). Выявление и элиминация аллергена, а также проведение специфической иммунотерапии позволяет предотвратить рецидивы аллергии. Специфическая профилактика аллергического конъюнктивита у детей не разработана. Следует уделять внимание укреплению общего иммунитета ребенка, проводить превентивные курсы десенсибилизирующей терапии в сезоны обострения заболевания, избегать контактов с известными аллергенами.
3. Диагностика и лечение различных клинико-иммунологических форм аллергических конъюнктивитов у детей: Автореферат диссертации/ Симонова М.С. - 2003.
4. Лечение аллергического конъюнктивита у детей/Ксензова Л.Д. //Вопросы современной педиатрии.- 2008.
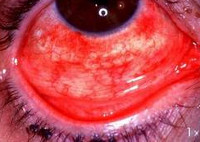
Острый бактериальный конъюнктивит – инфекционное поражение слизистой глаза, вызываемое грамположительными или грамотрицательными бактериями. При остром конъюнктивите отмечаются выраженная светобоязнь и слезотечение, отечность и гиперемия слизистой глаз, точечные геморрагии, слизисто-гнойное отделяемое из конъюнктивальной полости. Диагностика острого конъюнктивита бактериальной этиологии включает биомикроскопию переднего отрезка глаза, окрашивание роговицы флуоресцеином, бактериологический посев отделяемого с конъюнктивы. При острых бактериальных конъюнктивитах проводится местное антимикробное лечение (глазные капли и мази) с учетом чувствительности возбудителя к препаратам.
Общие сведения
На долю конъюнктивитов в офтальмологии приходится до 30% всей патологии глаз. Среди них бактериальные конъюнктивиты составляют 73%; аллергические конъюнктивиты – 25%; вирусные конъюнктивиты – 2% соответственно. Острый бактериальный конъюнктивит довольно часто сочетается с инфекционным блефаритом и кератитом. Заболеваемость острым конъюнктивитом имеет сезонную зависимость (чаще отмечается в осенне-зимний период). Острый инфекционный конъюнктивит, ввиду высокой контагиозности, наиболее часто развивается у детей 2-7 лет и в детских коллективах часто приобретает характер эпидемических вспышек. Опасность острого бактериального конъюнктивита у детей заключается в вероятности развития кератита, дакриоцистита, флегмоны слезного мешка и флегмоны орбиты.

Причины
Даже у здоровых людей в составе микрофлоры краев век и поверхности конъюнктивы присутствуют различные микроорганизмы: стафилококки, пропионибактерии, дифтероиды и др. Резистентность конъюнктивы к инфекциям обеспечивается, главным образом, благодаря антибактериальной активности слезной жидкости, содержащей защитные факторы – иммуноглобулины, компоненты комплемента, лактоферрин, лизоцим, бета-лизин. Мигательные движения век способствуют обновлению слезной жидкости и механическому удалению бактерий с поверхности глаза.
Основными возбудителями острого бактериального конъюнктивита выступают стафилококки (эпидермальный, золотистый, сапрофитный), стрептококк, пневмококк, синегнойная и кишечная палочка, гемофильная палочка, бактерия Коха—Уикса, коринебактерии дифтерии, гонококк. Особые трудности для лечения представляют микст-инфекции: вирусно-бактериальные, вирусно-бактериально-грибковые конъюнктивиты.
Развитию острого бактериального конъюнктивита способствует ослабление общего и местного иммунного ответа, механические повреждения глаз, попадание инородных тел в глаза, перенесенные вирусные заболевания, стрессы, переохлаждение, длительное местное использование глюкокортикоидов и др. Возникновение острого бактериального конъюнктивита может быть связано с заболеваниями кожи (многоформной эритемой), ЛОР-органов (отитом, тонзиллитом, синуситом), патологией глаз (блефаритом, синдромом сухого глаза, поражением слезоотводящих путей). Передача инфекции происходит через загрязненные гнойным отделяемым предметы (платки, полотенца, постельное белье, игрушки), руки, воду.
Острый конъюнктивит, вызываемый синегнойной инфекцией, часто встречается у лиц, использующих контактные линзы. При нарушении рекомендаций по уходу за линзами, возбудитель может высеваться с поверхности линз, из растворов, контейнеров для хранения. Острый конъюнктивит новорожденных чаще развивается у детей с внутриутробным инфицированием, недоношенных, рожденных от матери с воспалительными заболеваниями половых органов (гонореей, туберкулезом и др.).
Симптомы
Острый конъюнктивит развивается стремительно и бурно – от момента внедрения возбудителя до появления развернутой клинической симптоматики проходит от нескольких часов до нескольких суток.
Острый конъюнктивит протекает с обильным отделением гнойного секрета из конъюнктивальной полости, который склеивает ресницы, засыхает на краях век, образуя корочки. Острый конъюнктивит представляет опасность в плане развития инфекционных поражений роговицы - бактериального кератита, гнойной язвы роговицы с угрозой перфорации. Глубокие кератиты и язвенные поражения роговицы возникают преимущественно на фоне ослабления организма – при анемии, дистрофии, гиповитаминозах, бронхоадените и т. д.
Иногда при остром конъюнктивите отмечается общее недомогание – субфебрилитет, головная боль, бессонница, поражения респираторного тракта. Продолжительность заболевания составляет 10-14 дней.
Диагностика
Диагноз острого конъюнктивита устанавливается офтальмологом на основе эпидемиологических данных и клинических проявлений. С целью выяснения этиологии инфекционного конъюнктивита производится микроскопическое и бактериологическое исследование мазка с конъюнктивы с антибиотикограммой.
Осмотр переднего отрезка глаза с помощью щелевой лампы (биомикроскопия глаза) выявляет гиперемию и рыхлость конъюнктивы, сосудистую инъекцию, сосочковые и фолликулярные разрастания, дефекты роговицы. Для исключения язвенного поражения роговицы проводится инстилляционная проба с флюоресцеином.
Лечение
При остром инфекционном конъюнктивите назначается местное лечение с учетом типа выделенного возбудителя и его антибиотикочувствительности. Проводится тщательный туалет глаз: протирание век, струйное промывание конъюнктивального мешка антисептическими растворами (фурацилином, борной кислотой). При этом для каждого глаза используются отдельные ватные шарики, пипетки, глазные палочки, спринцовки.
После тщательного механического очищения век и конъюнктивальной полости производятся инстилляции антибактериальных глазных капель (растворов тетрациклина, левомицетина, неомицина, линкомицина, офлоксацина и др.) через каждые 2-3 ч. На ночь за веки рекомендуется закладывать антибактериальную мазь. При выраженном отеке и воспалительных изменениях конъюнктивы к лечению добавляют антиаллергические и противовоспалительные капли.
При остром бактериальном конъюнктивите категорически воспрещается накладывать на глаза повязку, поскольку это затрудняет эвакуацию содержимого из полости конъюнктивы и увеличивает вероятность инфицирования роговицы. Лечение острого конъюнктивита проводится в течение 10-12 дней до полного и стойкого исчезновения симптомов, после чего желательно проведение повторного бактериологического контроля содержимого конъюнктивальной полости.
Прогноз и профилактика
Этиологически обоснованная и своевременная терапия острого конъюнктивита позволяет добиться стойкого излечения воспаления. При неблагоприятном исходе течение острого инфекционного конъюнктивита может осложниться бактериальным кератитом, помутнением роговицы, снижением зрения, развитием язвы роговицы, орбитальным целлюлитом. Возможен переход острой формы в хронический конъюнктивит.
Профилактика острого бактериального конъюнктивита заключается в соблюдении гигиенических норм, предупреждении травм глаза, правильном уходе за контактными линзами, своевременной санации очагов инфекции кожи и носоглотки. В детских коллективах, где регистрируется острый конъюнктивит, необходимо назначение превентивного лечения всем контактным лицам (инстилляции антисептических глазных капель).
Читайте также:

