Инфекционный лимфоцитоз что это такое
Обновлено: 23.04.2024
Лабораторная диагностика инфекционного лимфоцитоза - анализы
Периферическая кровь при инфекционном мононуклеозе представляет характерные численные и морфологические модификации еще с самого начала болезни. Число лейкоцитов нормальное или даже слегка пониженное в первые дни болезни (40% случаев), но быстро возрастает, так что к концу первой и вначале второй недели, достигает 10 000—20 000 элементов/мм3. Рост персистирует до 3-ей недели болезни, когда максимальное число достигает 30 000—80 000 элементов на мм3, после чего их количество постепенно уменьшается в течение 1—2 месяцев (2—14 недель) до нормы или в течение нескольких недель даже ниже нормы. Во время фебрильных возвратов снова появляется лейкоцитоз вследствие наслоенной инфекции.
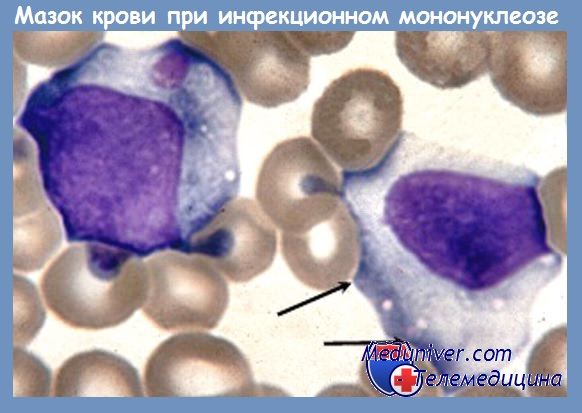
Лейкоцитарная формула при инфекционном мононуклеозе терпит патогномонические изменения, характеризующиеся мононуклеозной реакцией с наличием крупных, атипичных, гипербазофильных мононуклеарных клеток и сравнительной или реже абсолютной нейтропенией. Лимфоциты и моноциты повышены в абсолютных цифрах, составляя 60—90% общего числа лейкоцитов. Большинство имеет нормальный вид, однако 10—20% из них (3—30%, Audebert) являются крупными, атипичными мононуклеарными клетками, полиморфными по виду и величине (цветная вклейка III), так что они кажутся смесью из 3—5 клеточных населений. В настоящее время их деление на 3 типа, по Downey уже устарело. Морфологически трудно отличимые между лимфоцитом и моноцитом, они похоже скорей на трансформированный лимфобласт в культутах.
Это клетки крупного размера, 16—30 u с более или менее обильной цитоплазмой, вакуолизированной (клетка Pfeiffer) или пенистой, фенестрированной, агранулярной, и редко с маленкими азурофильными гранулами, более явно гипербазофильной на периферии. Ядро также крупного размера, помещенное эксцентрически, круглой, овальной или подковообразной формы, представляет лобуляции, инвагинации, зубчатости или сессильные тельца, которые могут отторгаться (кариовириотомия — Raileanu).
Хроматин — плотный, часто распределен неравномерно, подобно моноцитам (монобласты Glanzmann). Могут присутствовать нуклеоли или ложные виды нуклеолей. Рост их численности начинается на 4-й, 5-й день с пределами между 2 и 14 дням, достигая максимума на 7-й—10-й день. Подобные клетки находятся и на мазке из горла, а также и в спинномозговой жидкости, но могут появляться и при других болезнях, как например: посттрансфузионные мононуклеозные синдромы, инфекции вирусом цитомегалии, при состоянии сверхчувствительности к PAS, дифенилгидантоину, мефенитоину, как и у небольшого числе больных с гепатитом Боткина, вирусной пневмонией, ветрянной оспой, инфекционным паротитом, exantema infantum. Иногда существуют митозы в периферической крови, или могут появляться тени клеток.
Количество лейкоцитарных щелочных фосфатаз обычно понижено. Во время конвалесценции может возникать эозинофилия. Эритроциты, обычно в нормальном числе, могут сокращаться при формах с аутоиммунной гемолитической анемией. Прилягая к поверхности мононуклеаров, они оставляют часто отпечатки на них. Тромбоциты, обыкновенно в нормальном количестве, В 25—40% случаев существуют однако цифры ниже 140 000/мм3 и ниже 100 000 у больных с пурпурой.
Патологоанатомическое исследование костного мозга при инфекционном мононуклеозе не дает значительных сведений, так как картина нехарактерная, подобная реакционным аспектам при инфекциях. Глобальное клеточное население численно нормальное или слегка модифицировано, с умеренным ростом лимфоплазмомоноцитарных клеток, из которых меньше 10% составляют крупные атипичные мононуклеарные клетки с теми же характеристиками, что и в периферической крови.
На срезах медуллярных фрагментов можно наблюдать мелкие грануломы с эпителиоидными и гистиоцитарными клетками. Лимфатические железы представляют реактивные гиперпластические модификации, к которым добавляются искажения архитектуры благодаря гиперплазии интерфолликулярных балок и благодаря плейоморфной пролиферации лимфоидных клеток, среди которых существуют крупные, темного цвета, гипербазофильные клетки, а также и атипичные клетки Reed-Sternberg-Paltauf (Tindle и сотр., MacMahon), называемые и "Hodgkin-like cell". Ганглиозная капсула может быть инфильтрированной. Часто возможно смешение с злокачественной лимфомой. Селезенка представляет гиперплазию белой пульпы с периваскулярными инфильтрационными кольцами и с сокращением трабекул, что придает ей повышенную ломкость, с риском разрыва, которому часто предшествуют подкапсулярные геморрагии.
В печени часто наблюдаются воспалительные интерстициальные поражения, с сильно уменьшенными портальными пространствами благодаря лимфатической пролиферации. Клетки Kupffer гипертрофированы, причем возможно находить иногда и небольшие грануломы. Клеточный некроз обычно отсутствует, что помогает устанавливать отличие от вирусного гепатита.
Периваскулярные инфильтрационные муфты, клинически более или менее выраженные, диссеминированы в нервной системе, почках, сердце, легких, костном мозге, выражая реактивное воспаление всей ретикулоэн-дотелиальной системы. На уровне соответствующих паренхим можно увидеть легкие дегенеративные клеточные поражения. При синдроме Guillan-Ваггё происходит набухание передних корешков спинных нервов по поводу клеточной инфильтрации, что ведет к демиэлинизации.
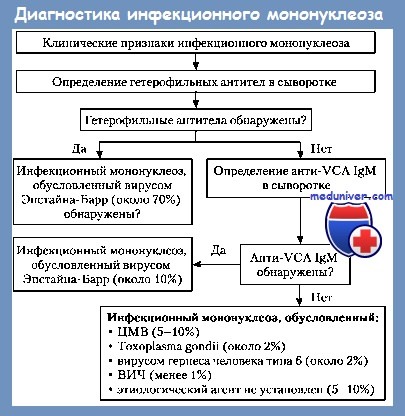
Иммуносерологический диагноз подтверждает инфекционный мононуклеоз посредством выявления специфических гетерофильных антител (отличающихся от антител Forssmann), появляющихся у свыше 90% больных и достаточных для рутинного диагноза. В течение болезни появляются и другие серологические модификации, среди которых имеют особое значение комплексы антитело-антиген EBV.
Наличие гетерофильных антител исследуется при помощи различных агглютинационных реакций. Классической является реакция в трубке, которую описали, в хронологическом порядке, Hanganutiu—Deihert—Paul—Bunell—Davidsohn (HD-PBD) и в которой овечьи эритроциты агглютинируются непосредственно сывороткой больного, как и после ее абсорбции на почке морской свинки, агглютинация явно сокращающаяся до полной ингибиции после абсорбции сыворотки на воловых эритроцитах или после папаинации овечьих эритроцитов. Тест позитивируется при диагностическом титре, превышающем 1/160 у 80% молодых больных, начиная с 3-го дня болезни и редко позже, до 4-х недель, когда свыше 90% больных являются HD-PBD-положительными. Титр начинает спадать после 6 недель конвалесценции, персистируя однако на повышенном уровне, около 1/100, весьма долгое время.
Анамнестические репозитивации могут появляться в течение острых инфекций, если последние возникают спустя несколько месяцев после И.М.Н. Ложнопозитивные, переходные результаты, редко отмечаются у больных с ревматоидным полиартритом, у больных с повышенным титром агглютининов на холоде, а также и после недавних вакцинаций препаратами лошадиной сыворотки. Реакции HD-PBD, негативные при И.М.Н., встречаются у маленьких детей, пожилых лиц, больных под кортикотерапией, а также и у некоторых лиц, имеющих кровяную группу А.
Тест агглютинации в трубке лошадиных эритроцитов в присутствии сыворотки больного является в три раза более чувствительным методом, который позитивируется быстрее и на более долгое время у больных положительных HD-PBD.
Тест гемолиза воловых эритроцитов не представляет преимуществ по сравнению с HD-P6D.
Из множества быстрых и эффективных тестов на стекле, наиболее специфическими по-видимому являются: тест инфекционного мононуклеоза (Hoff и Bauer, цитированные Tanasescu), в котором взвесь соляной 4% сыворотки лошадиных формализированных эритроцитов агглютинируют при добавлении капли сыворотки больного; или тест дифференцированной агглютинации цитированных лошадиных эритроцитов, в присутствии почки обезьяны. Оба теста обладают тем преимуществом, что они позитивируются с первых же клинических признаков, но зато дают 5—14% ложно-позитивных результатов.
Антителами реакции HD-PBD повидимому являются IgM с легкими цепями одного типа, способного распознавать общие антигены от различных видов. Неточно определенный антиген, растворяется в спирте и не растворяется в ацетоне, разрушается нейраминидазой, обладает термостабильностью, присутствует на овечных, воловых и лошадиных эритроцитах и отсутствует на почке обезьяны.
В течение инфекционного мононуклеоза возрастают сывороточные Ig, синтетизированные по-видимому в аномалийных циркулирующих лимфоцитах, в том числе IgM на 100—300% (максимум на I—II неделе); из них, 5% гетерофильные антитела; IgA на 100—200% (максимум на II неделе) и IgG на 50—170% (максимум на IV неделе) (McKinney). Их рост сопровождается появлением антител (Ас), которые реагируют с человеческими нормальными антигенами (Ag). Так, в 70% случаев появляются Ac-Ag-i, которые при титре выше 1/256 могут позитивировать тест Coombs, вероятно путем фиксации Ac-Ag-i IgG, 7S, существующих у 95% больных, на IgM 19S со специфичностью Ag-IgG, который находится в 72% случаев. Ag-i присутствующий на фетальных человеческих эритроцитах, но заменяемый Ag-I у взрослого, находится явно выраженным при И.М.Н., но и при других гемопатиях.
Отмечается также наличие человеческих Ac-Ag-гаммаглобулинов, выявляемых при помощи теста латекса или холодной преципитации. Нуклеарные Ac-Ag, временно присутствующие, или редко Ас, реагирующие с различными бактериальными антигенами, как например Salmonella, Brucella melitensis, Listeria monocitogenes Treponema pallidum детерминируют ложнопозитивные реакции, как Bordet-Wassermann или Weil—Felix. После 2-х месяцев конвалесценции, аномалии в синтезе Ig и Ас приходят обычно в норму.
Клеточный иммунитет еще мало изучен. Отмечается переходная аллергия к туберкулину в первые две недели, а также и выраженное депримирование по отношению к стрептокиназе, стрептодорназе и в особенности к Candida albicans, где оно продолжается минимум шесть недель.
Обнаруживаются также важные изменения населений лимфоцитов Т и В (Pattengale). Так, число периферических лимфоцитов В значительно возрастает в течение первой недели, после чего следует кривая медленного спада в течение 3—4 недель, до нормы, в то время как лимфоциты Т возрастают лишь к 10—14 дню и возвращаются к норме после 5—6 недель. Так, соотношение Т/В, опрокинутое на первой неделе, возрастает в дальнейшем в процентном отношении и приходит в норму лишь после шести недель.
In vitro, в культурах лимфоцитов во время острой фазы инфекционного мононуклеоза, сокращается их ответная способность на РИА, как и на другие стимулы, как аллогенные лимфоциты, Candida albicans, смешанный митоген лимфоцитов Т и В, однако синтез ДНК оказывается повышенным, даже в отсутствии какого-либо стимула.
Биохимические исследования показывают более или менее выраженное повышение СОЭ параллельно с электрофоретическими изменениями, где констатируется сокращение альбуминов наряду с ростом бета- и особенно гаммаглобулинов. Тесты на диспротеинемию, сывороточные трансаминазы, сывороточную щелочную фосфатазу, как и на лактатдегидрогеназы, слегка повышены в 70—90% случаев, с тенденцией возвращения к норме за 3—5 недель. Гипербилирубинемия, обычно около 8 мг/100 мл, наблюдается в 5% случаев, представляющих клиническую желтуху. BSP редко указывает на слегка повышенный коэффициент ретенции.
Спинномозговая жидкость показывает слегка повышенное давление и умеренный, преимущественно лимфоцитарный, плейоцитоз, превышая 100 элементов лишь в суровых формах. Протеины количественно повышены, с позитивной реакцией Pandy. В редких случаях были найдены гетерофильные антитела (Ас).
Моча может содержать умеренное количество белков как и эритроцитов, а у больных с желтухой — уробилиногена.
Диагноз инфекционного мононуклеоза ставится в зависимости от клинических, гематологических и иммуносерологических критериев. Клинически, объективная триада: лихорадка + ангина+лимфоденопатии, сопровождаемая или не сопровождаемая спленомегалией, дополняется субъективно, выраженной длительной астенией. Гематологически, диагностическое значение имеет наличие лимфомоноцитоза в размере более 60% с 10—20% крупных мононуклеарных, атипичных, гипербазофильных клеток у больных, представляющих в большинстве гиперлейкоцитоз. Присутствие гетерофильных антител при рано и значительно возрастающих титрах, подтверждает диагноз с серологической точки зрения, а одновременное выявление роста титра Ac-Ag-EBV, приносит лишний довод в пользу инфекционного мононуклеоза.
В атипичных случаях могут быть показательными для инфекционного мононуклеоза наличие небных петехий, ангины с спленомегалией, отвращения к курению, субфебрильного состояния продолжающегося более 5 дней у молодых взрослых, не отвечающего на антибиотерапию, боли от перкуции кулаком на печень.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лимфоцитоз – это увеличение содержания лимфоцитов выше 4000 (или 40%) в 1 мкл крови. Причиной выступают острые вирусные заболевания, некоторые хронические бактериальные инфекции, злокачественные гематологические болезни и т.д. Клинические проявления определяются нозологией, на фоне которой развился лимфоцитоз. Уровень лимфоцитов исследуется в венозной или капиллярной крови при подсчете лейкоцитарной формулы общего анализа крови. Для коррекции лимфоцитоза проводится борьба с причиной, т.е. лечение основного заболевания.
Классификация
Нет четких числовых критериев разделения лимфоцитоза по степени выраженности. Условно выделяется умеренный (до 60%) и высокий лимфоцитоз (больше 60%). Основной причиной высокого лимфоцитоза считаются злокачественные болезни кроветворной и лимфатической ткани. Лимфоцитоз, как и другие виды лейкоцитоза, подразделяется на:
- Абсолютный. Под абсолютным лимфоцитозом подразумевается увеличение количества лимфоцитов наряду с общим числом лейкоцитов (у взрослых более 4000, у детей до 5 лет более 6000).
- Относительный. Относительный лимфоцитоз встречается намного чаще и означает процентное возрастание лимфоцитов (больше 40%) на фоне нормального или даже пониженного общего числа лейкоцитов.
Причины лимфоцитоза
Физиологические состояния
Наиболее яркий пример - физиологический лимфоцитоз у детей в возрасте до 4-5 лет. Причина данного явления связана с возрастными изменениями в иммунной системе ребенка. С 7 дня жизни у детей начинается активный рост количества лимфоцитов (до 55-60%) и падение нейтрофилов (первый перекрест лейкоцитарной формулы). Затем к 4 годам лимфоциты возвращаются к показателям, как у взрослых (до 40%), а нейтрофилы, напротив, увеличиваются (второй перекрест). Патологическим лимфоцитозом у детей следует считать цифры больше 60%.
Отдельно выделяют кратковременные лимфоцитозы, не связанные ни с каким заболеванием. Среди таких причин лимфоцитоза:
- Стресс.
- Алиментарные факторы: голодание, следование вегетарианской диете.
- Использование лекарственных препаратов: фенитоина, пара-аминосалициловой кислоты, наркотических анальгетиков.
Вирусные инфекции
- Острые вирусные инфекции. Наиболее частой причиной лимфоцитоза у детей признаны такие инфекционные заболевания как корь, краснуха, ветряная оспа; у взрослых – грипп, ОРВИ. Обычно лимфоцитоз умеренный, он возникает резко, достигает максимума параллельно разгару заболевания, затем по мере разрешения симптомов быстро возвращается к нормальным значениям.
- Инфекционный мононуклеоз. Специфической вирусной инфекцией у детей является инфекционный мононуклеоз, вызываемый вирусом Эпштейн-Барра. При инфекционном мононуклеозе лимфоцитоз более стойкий, может сохраняться несколько недель или месяцев. Иногда вирус персистирует годами и может стать причиной синдрома хронической усталости.
Помимо количественных изменений, вирусные инфекции считаются причиной появления атипичных мононуклеаров (вироцитов) – лимфоцитов, имеющих разную форму, измененную структуру ядра, базофильную цитоплазму. В незначительных количествах (менее 10%) они присутствуют при любых вирусных инфекциях. Более высокая концентрация таких клеток (более 10%) свидетельствует об инфекционном мононуклеозе.
Бактериальные инфекции
У взрослых одна из частых причин лимфоцитоза – бактериальные инфекции с хроническим течением, сопровождающиеся образованием специфических эпителиоидных гранулем (туберкулез, бруцеллез, сифилис). Реже причиной лимфоцитоза у взрослых выступают тифозные заболевания (брюшной, сыпной тиф, паратифы). Единственной острой бактериальной инфекцией, вызывающей лимфоцитоз у детей, считается коклюш.
В основном наблюдается незначительный лимфоцитоз, причем практически всегда относительный, на фоне общей лейкопении. В виду хронического течения болезней лимфоцитоз может сохраняться неопределенно долго (месяцы, годы), увеличиваясь в периоды обострения. При туберкулезе лимфоцитоз свидетельствует о доброкачественном течении и считается предиктором благоприятного исхода.

Злокачественные болезни крови
Наиболее опасной причиной лифмоцитоза у взрослых и детей признаны миелопролиферативные и лимфопролиферативные заболевания. В таких случаях лимфоцитоз обусловлен пролиферацией опухолевых клонов лимфатической ткани или злокачественной трансформацией кроветворных клеток в костном мозге. У взрослых в основном наблюдаются хронический лейкоз, неходжкинские лимфомы (лимфосаркомы). У детей чаще встречается лимфогранулематоз (лимфома Ходжкина). Лимфоцитоз достигает очень высоких цифр (до 70-90%).
Нарастание лимфоцитоза происходит постепенно: максимальное значение достигается через несколько лет, уменьшается медленно, только под действием курсов химиотерапии. Быстрый возврат к нормальным показателям возможен только при пересадке костного мозга. Помимо лимфоцитоза, отмечаются такие признаки, как одновременное увеличение эозинофилов и базофилов (базофильно-эозинофильная ассоциация), присутствие большого количества бластов, промежуточных форм (пролимфоцитов).
Эндокринные расстройства
В некоторых случаях причиной лимфоцитоза становятся заболевания эндокринных органов. Точный механизм данного явления до сих пор окончательно не установлен. Умеренная степень лимфоцитоза часто развивается одновременно с увеличением концентрации эозинофилов. У взрослых такая картина наблюдается при акромегалии, тиреотоксикозе, недостаточности коры надпочечников. У детей частой причиной становятся врожденные дисфункции половых желез. Лимфоцитоз быстро регрессирует после назначения заместительной гормональной терапии.
Другие причины
- Ревматологические патологии: ревматоидный артрит, острая ревматическая лихорадка, системная красная волчанка.
- Болезни крови: апластическая анемия, В12-фолиево-дефицитная анемия, посттрансфузионный синдром.
- Паразитарные инвазии: малярия, болезнь Шагаса, шистосомоз.
- Аллергические реакции: бронхиальная астма.
Диагностика
Уровень лимфоцитов измеряется при клиническом анализе крови. В виду того, что лимфоцитоз имеет достаточно широкий этиологический спектр, при его обнаружении следует обратиться к специалисту широкого профиля (терапевту или педиатру), чтобы тот на основании жалоб пациента, анамнестических данных, физикального осмотра, назначил дополнительное обследование, которое может включать:
- Анализы крови. Проводится подсчет лейкоцитарной формулы для определения процентного соотношения всех форм лейкоцитов. Методом микроскопии изучается мазок крови для выявления атипичных мононуклеаров, теней Боткина-Гумпрехта (остатков разрушенных лимфоцитов). Определяются воспалительные маркеры – повышенные СОЭ, СРБ. Для обнаружения опухолевых антигенов выполняется иммунофенотипирование, иммуногистохимичекое исследование.
- Идентификация возбудителя. С целью выявления инфекционного агента выполняются тесты на наличие антител к патогенам, их ДНК (методом ИФА, ПЦР). Проводятся бактериологические исследования – посев, микроскопия мокроты (туберкулез, коклюш), серологическая диагностика – реакция Райта, Хеддельсона (бруцеллез), реакция микропреципитации (сифилис).
- Инструментальные исследования. При туберкулезе на рентгенограмме легких отмечается увеличение прикорневых, медиастинальных лимфатических узлов, инфильтрация верхних долей легких, иногда выпот в плевральную полость. При мононуклеозе и гемобластозах на УЗИ брюшной полости обнаруживается выраженная спленомегалия, реже гепатомегалия.
- Гистологические исследования. При хроническом лимфолейкозе в пунктате костного мозга находят большое количество лимфобластов. При лимфомах в биоптате лимфоузла, полученном путем тонкоигольной аспирации, выявляется диффузная пролиферация лимфоидных клеток с бластной морфологией. Специфический признак лимфогранулематоза – гигантские клетки Березовского-Штернберга.

Коррекция
Прямых способов нормализации концентрации лимфоцитов не существует. Для борьбы с лимфоцитозом необходимо лечить основную патологию, послужившую причиной повышения лимфоцитов. Незначительный кратковременный лимфоцитоз, возникший на фоне стресса, приема лекарственных препаратов или в период выздоровления от простудного заболевания, не требует терапии. В случае долговременного лимфоцитоза, как абсолютного, так и относительного, необходимо обратиться к врачу.
Для многих вирусных инфекций (ветряной оспы, краснухи, ОРВИ) на сегодняшний день не разработано этиотропной терапии. Для их лечения применяются патогенетические и симптоматические методы – обильное горячее питье, жаропонижающие, противовоспалительные лекарства. При катаральном синдроме назначаются полоскание и орошение горла антисептическими растворами, спреями. В первые дни гриппа эффективно использование противовирусных препаратов (осельтамивир, римантадин).
Имеются данные о снижении количества осложнений инфекционного мононуклеоза у взрослых путем назначения ацикловира, валцикловира. При бактериальных инфекциях прописывают антибиотики, при туберкулезе – комбинацию противотуберкулезных средств. Если причиной лимфоцитоза стало лимфопролиферативное заболевание, то требуется проведение длительных повторных курсов химиотерапии. При неэффективности консервативного лечения хронического миелолейкоза у взрослых прибегают к аллогенной трансплантации костного мозга.
Прогноз
В ряде случаев уровень лимфоцитов может быть ориентиром для прогнозирования развития заболевания. Например, лимфоцитоз при туберкулезе, как у детей, так и у взрослых, свидетельствует о благоприятном течении болезни и о скором выздоровлении. И наоборот, если причиной чрезмерного увеличения лимфоцитов выступают злокачественные гематологические заболевания, это косвенно может говорить о высокой вероятности летального исхода. Однако в первую очередь необходимо ориентироваться на основную патологию и ее тяжесть. Поэтому любая степень лимфоцитоза требует тщательного обследования для установления причины и своевременной терапии.
1. Патофизиология системы крови. Часть II. Нарушения в системе лейкоцитов/ Николаева О.В., Кучерявченко М.А., Шутова Н.А. и др. – 2016.
4. Синдромная диагностика и базисная фармакология заболеваний внутренних органов. Т. 2/ под ред. Федосеева Г.Б., Игнатова Ю.Д. – 2004.
Лейкоцитоз – это увеличение содержания в периферической крови лейкоцитов выше 9000 в 1 мкл (9х109/л). Наблюдается при широком спектре нозологий, особенно бактериальных и вирусных инфекциях, системных воспалительных патологиях ревматического характера. Какие-либо специфические клинические проявления отсутствуют. Симптоматика определяется причиной, т.е. болезнью, на фоне которой развился лейкоцитоз. Уровень лейкоцитов измеряется при заборе венозной или капиллярной крови утром через 12 часов после последнего приема пищи. Подсчет лейкоцитов является частью общего анализа крови. Для коррекции лейкоцитоза проводится лечение основного заболевания.
Классификация
Лейкоцитозы разделяются по различным критериям. По биологическому значению выделяют физиологическое и патологическое повышение лейкоцитов в крови. Физиологический лейкоцитоз не несет никакого вреда и наблюдается у каждого здорового человека при определенных обстоятельствах - во время интенсивной мышечной работы (миогенный), через 2-3 часа после приема пищи (алиментарный), во втором триместре беременности (гестационный). Причиной патологического лейкоцитоза выступают заболевания. По степени увеличения уровня лейкоцитов выделяют:
- Умеренный лейкоцитоз. Количество лейкоцитов от 9000 до 15000.
- Высокий лейкоцитоз. Содержание лейкоцитов от 15000 до 50000.
- Гиперлейкоцитоз (лейкемоидная реакция). Концентрация лейкоцитов свыше 50000. Часто присутствует большое количество незрелых форм белых клеток крови.
Помимо уровня лейкоцитоза важное значение имеет то, какой именно тип лейкоцитов вышел за пределы нормальных показателей. В зависимости от вида лейкоцитов различают следующие виды лейкоцитоза:
- Нейтрофильный (нейтрофилез). Увеличение нейтрофилов выше 75%. Причиной являются бактериальные инфекции, нагноительные процессы.
- Лимфоцитарный (лимфоцитоз). Содержание лимфоцитов больше 38% (у детей до 7 лет – выше 55%). Частые причины - вирусные инфекции, лимфопролиферативные заболевания.
- Моноцитарный (моноцитоз). Увеличение моноцитов выше 10%. Причинами служат гранулематозные процессы, протозойные инфекции, септический эндокардит.
- Эозинофильный (эозинофилия). Содержание эозинофилов больше 5%. Основными причинами являются глистные инвазии, аллергические реакции, некоторые болезни легких.
- Базофильный (базофилия). Увеличение базофилов выше 1%. Очень редкое состояние. Причиной выступают аллергии, истинная полицитемия, неспецифический язвенный колит.
Причины лейкоцитоза
Инфекции
Наиболее частой причиной лейкоцитоза считаются различные инфекции (бактериальные, вирусные, паразитарные). Так как главная функция всех лейкоцитов – поддержание противоинфекционного иммунитета, присутствие в организме чужеродного патогена сопровождается реактивным увеличением в крови белых кровяных телец. Причем определенный вид микроорганизма вызывает различные виды лейкоцитоза.

Системные заболевания
Причиной лейкоцитоза часто становятся хронические системные воспалительные процессы. Точные патогенетические механизмы повышения лейкоцитов при этих патологиях еще неизвестны. Предполагается, что медиаторы и цитокины, образующиеся при ревматическом воспалении, стимулируют в костном мозге выработку лейкоцитов. В основном это касается следующих ревматических заболеваний:
- Болезни суставов: ревматоидный артрит, анкилозирующий спондилоартрит.
- Диффузные болезни соединительной ткани: системная красная волчанка, дерматомиозит, склеродермия.
- Системные васкулиты: неспецифический аортоартериит, гранулематоз с полиангиитом, гигантоклеточный артериит.
При артритах и диффузных заболеваниях соединительной ткани лейкоцитоз обычно умеренный. При системных васкулитах с некротизирующим воспалением в сосудистой стенке лейкоцитоз может достигать высоких цифр.
Аллергия
Это основная причина эозинофильного лейкоцитоза. Попадание в организм аллергена вызывает IgE-опосредованную дегрануляцию тучных клеток с высвобождением медиаторов аллергического воспаления – лейкотриенов, гистамина и пр. Одной из главных функций эозинофилов является подавление выработки медиаторов воспаления, поэтому любая аллергическая реакция сопровождается повышением уровня эозинофилов.
Максимальный уровень эозинофилии достигается в момент обострения аллергической реакции, затем он постепенно снижается по мере регресса симптомов и возвращается к нормальным показателям в стадию ремиссии. При большинстве аллергических заболеваний (бронхиальная астма, риноконъюнктивит) наблюдается умеренный лейкоцитоз. Лишь при развитии системных реакций (синдром Стивенса-Джонса, DRESS-синдром) может встречаться высокий лейкоцитоз.
Болезни крови
Злокачественные миелопролиферативные (лейкозы, полицитемия) и лимфопролиферативные (лимфомы) патологии считаются основной причиной гиперлейкоцитоза. Он обусловлен онкологической трансформацией стволовых клеток костного мозга и лимфатической ткани с последующей гиперпродукцией лейкоцитов. При лейкозах наблюдается нейтрофильный, моноцитарный или эозинофильный лейкоцитоз, при лимфомах – лимфоцитоз.
При острых лейкозах, помимо лейкоцитоза, отмечаются такие признаки, как лейкемический провал, который подразумевает наличие только зрелых лейкоцитов и бластных клеток и отсутствие промежуточных форм (метамиелоцитов), базофильно-эозинофильную ассоциацию (одновременное резкое увеличение базофилов и эозинофилов). Лейкоцитоз нарастает медленно, в течение нескольких лет. Достигает высоких цифр (до 100 000) и постепенно снижается под действием химиотерапии.
Другие причины
- Массивный распад тканей: инфаркт миокарда, ишемический инсульт, панкреонекроз, обширные ожоги.
- Токсическое воздействие на костный мозг: отравления свинцом, органическими углеводородными соединениями, ионизирующее излучение.
- Эндокринные расстройства: хроническая надпочечниковая недостаточность, аутоиммунные полигландулярные синдромы, врожденная дисфункция коры надпочечников.
- Первичные иммунодефициты: синдром Вискотта-Олдрича, синдром Джоба (гипер-IgE-синдром).
- Злокачественные новообразования: мелкоклеточный рак легких, рак молочной железы, аденокарцинома толстой кишки.
- Болезни легких: легочные эозинофилии (эозинофильные пневмонии), гистиоцитоз из клеток Лангерганса, аллергический бронхолегочный аспергиллез.
- Дерматологические заболевания: экзема, герпетиформный дерматит Дюринга, чесотка.
- Состояние после удаления селезенки (спленэктомии): как компонент постспленэктомического синдрома.
Диагностика
Лейкоцитоз выявляется во время исследования клинического анализа крови. Так как причин повышения уровня лейкоцитов довольно много, сначала следует обратиться к врачу-терапевту. Врач собирает подробный анамнез, проводит физикальное обследование больного, включающее измерение температуры тела, осмотр кожных покровов и слизистых оболочек и пр. На основании полученных данных с целью подтверждения заболевания, вызвавшего лейкоцитоз, назначаются следующие исследования:
- Анализы крови. В крови определяются маркеры воспаления – высокая СОЭ и СРБ, аутоантитела (ревматоидный фактор, АЦЦП, антитела к цитоплазме нейтрофилов). Обязательно проводится подсчет лейкоцитарной формулы (процентное соотношение форм лейкоцитов). Изучается мазок крови на предмет наличия токсической зернистости нейтрофилов, атипичных мононуклеаров, теней Боткина-Гумпрехта. В случае подозрения на септическое состояние измеряется пресепсин.
- Выявление патогена. Для идентификации инфекционного возбудителя как причины лейкоцитоза проводится бактериальный посев крови, мокроты, мочи. Методом иммуноферментного анализа определяются антитела (иммуноглобулины класса G и M) к бактериям, вирусам, гельминтам, а при помощи полимеразной цепной реакции обнаруживаются их ДНК.
- Аллергодиагностика. С целью подтверждения аллергической природы заболевания измеряется уровень иммуноглобулина Е (IgE) методом ИФА. Для выявления причинного аллергена выполняются базофильные тесты, различные аллергологические пробы – кожные (скарификационные, аппликационные, прик-тесты), провокационные (назальные, ингаляционные, конъюнктивальные).
- Рентгенография. При пневмониях на рентгенографии органов грудной клетки отмечаются инфильтраты в легких, очаги затемнения, на рентгене суставов у больных артритами – сужение суставной щели, остеопороз, эрозии костной ткани. При остеомиелите на рентгенографии костей обнаруживаются утолщение надкостницы, секвестрационные очаги (участки некроза кости).
- УЗИ. При пиелонефрите на ультразвуковом исследовании ОБП выявляется увеличение размера почек, расширение и уплотнение чашечно-лоханочной системы. Для инфекционного мононуклеоза характерна гепатоспленомегалия. На эхокардиографии могут быть видны вегетации на клапанах, выпот в полость перикарда.
- Гистологические исследования. При подозрении на лейкоз выполняется трепанобиопсия или стернальная пункция, в материале которых обнаруживается гиперплазия гранулоцитарного ростка, большое количество бластных клеток. Для диагностики лимфом проводится аспирационная биопсия увеличенного лимфатического узла, в биоптате выявляется лимфоцитарная гиперклеточность, разрастание коллагена, гигантские клетки Березовского-Штернберга.

Лечение при лейкоцитозе
Симптоматического лечения лейкоцитоза не существует. Для нормализации уровня белых кровяных клеток необходимо бороться с основной патологией, которая послужила причиной лейкоцитоза. При незначительном лейкоцитозе в период выздоровления от инфекционного заболевания не нужно никакого медицинского вмешательства. Однако даже умеренное повышение в крови лейкоцитов, сохраняющееся длительное время, требует консультации специалиста для выяснения причины.
Для терапии болезней, сопровождающихся лейкоцитозом, применяются антибактериальные, противовирусные, противогельминтные лекарственные препараты. Если высокое содержание лейкоцитов обусловлено ревматологической патологией, используются средства, подавляющие воспалительный процесс (глюкокортикостероиды, иммуносупрессанты). Аллергические реакции эффективно купируются антигистаминными медикаментами и ГКС.
Если причиной лейкоцитоза явились злокачественные гематологические заболевания, необходим длительный курс химиотерапии, а в некоторых случаях – аллогенная трансплантация костного мозга. Нагноительные процессы (флегмоны, абсцессы) подлежат хирургическому вмешательству, которое подразумевает рассечение мягких тканей, промывание и дренирование очага. При эндокардите может потребоваться пластика или протезирование клапанов.
Прогноз
Лейкоцитоз сам по себе не может быть предиктором последствий или осложнений. По нему невозможно предсказать прогноз и риск летального исхода. Исход напрямую зависит от причины, т.е. болезни, вызвавшей лейкоцитоз, а также от степени ее тяжести. Например, острая респираторная вирусная инфекция практически всегда протекает доброкачественно, заканчивается полным выздоровлением и никак не влияет на продолжительность жизни. Такие патологии, как системные васкулиты, гемобластозы, характеризуются высоким процентом смертности. Поэтому при любом уровне повышения лейкоцитов в крови показано тщательное обследование, направленное на выяснение причины и своевременное начало лечения.
1. Патофизиология системы крови. Часть II. Нарушения в системе лейкоцитов/ Николаева О.В., Кучерявченко М.А., Шутова Н.А. и др. – 2016.
4. Синдромная диагностика и базисная фармакология заболеваний внутренних органов, в 2 томах. Том 2/ под рел. Г.Б. Федосеева, Ю.Д. Игнатова. – 2004.
Моноцитоз – это патологическое состояние, при котором наблюдается увеличение содержания моноцитов больше 1000 в 1 мкл крови. Причинами служат инфекционные, воспалительные, а также онкогематологические заболевания. У детей наиболее частой причиной выступает инфекционный мононуклеоз. Специфических симптомов нет. Клиническая картина определяется основной патологией. Уровень моноцитов исследуется в капиллярной или венозной крови при подсчете лейкоцитарной формулы. Для возврата моноцитов к референсным показателям (от 1 до 10%) проводится лечение болезни, послужившей фоном для возникновения моноцитоза.
Классификация
Четких цифровых разделений моноцитоза нет. Условно различают умеренный и выраженный моноцитоз. По патогенетическому механизму выделяют:
- Реактивный моноцитоз. Причиной данной разновидности являются воспалительные и инфекционные патологии.
- Неопластический (злокачественный) моноцитоз. Встречается у больных миелопролиферативными и лимфопролиферативными заболеваниями (у детей при лимфогранулематозе и остром монобластном лейкозе).
У детей с момента рождения наблюдается небольшое повышение моноцитов, оно достигает максимума к концу 1 недели жизни (до 15%), далее медленно снижается и к 12 месяцу становится как у взрослых.
Причины моноцитоза
Реконвалесценция
Несмотря на большое многообразие патологических причин, чаще всего моноцитоз свидетельствует о выздоровлении после острого инфекционного заболевания. Как правило, в основном это наблюдается у детей. Повышение уровня моноцитов после инфекции означает, что произошла полная элиминация инфекционного агента. Моноцитоз обычно незначительный, может сохраняться до 2-х недель, затем уровень моноцитов возвращается к нормальным показателям.
Вирусные инфекции
Моноциты являются первой линией противоинфекционной защиты. Мигрируя в ткани, они превращаются в мононуклеарные фагоциты (макрофаги). При проникновении микроорганизма (бактерии, вируса) макрофаги его поглощают (фагоцитируют), а также презентируют на своей поверхности чужеродные антигены патогена для распознавания их Т- и B-лимфоцитами. Кроме того, макрофаги выделяют широкий спектр различных медиаторов и цитокинов, вызывая хемотаксис нейтрофилов к очагу инфекционного воспаления. Нередко вирусные инфекции, кроме моноцитоза, становятся еще и причиной увеличения лимфоцитов (лимфомоноцитоз).
- Острые вирусные инфекции. Из всех заболеваний, самой распространенной причиной моноцитоза среди взрослых являются грипп, ОРВИ (парагрипп, аденовирусная, риновирусная инфекции). Обычно моноцитоз незначительный, он возникает резко наряду с симптоматикой, затем уменьшается до нормы примерно через 1-2 недели после стихания воспалительного процесса.
- Инфекционный мононуклеоз. Еще одной вирусной причиной моноцитоза, особенно часто встречающейся у детей, признан инфекционный мононуклеоз, вызванный вирусом Эпштейн-Барра. Ввиду длительного персистирования вируса в организме, моноцитоз может сохраняться несколько месяцев и даже лет. Также в острый период мононуклеоза в крови появляется большое количество лимфоцитов, приобретающих моноцитарные морфологические свойства (атипичных мононуклеаров) – увеличивается размер клетки и клеточного ядра, цитоплазма становится базофильной.
Бактериальные инфекции
Моноцитоз характерен для хронических бактериальных инфекций, сопровождающихся эпителиоидноклеточной пролиферацией с образованием гранулем. В первую очередь к ним относятся туберкулез, бруцеллез, сифилис. Также моноцитоз встречается при подостром бактериальном эндокардите, риккетсиозах. Патогенез повышения содержания моноцитов в крови при этих заболеваниях несколько отличается от такового от вирусных инфекций.
Таким образом поддерживается хроническое течение болезни. Повышение концентрации моноцитов умеренное, из-за хронического течения патологии может сохраняться месяцами, годами, опускается до нормальных цифр только после этиотропного лечения. Единственной острой бактериальной инфекцией, вызывающей моноцитоз у детей, признана скарлатина.

Системные гранулематозные процессы
Хронические неинфекционные системные воспалительные заболевания также сопровождаются моноцитозом, механизм развития которого заключается в следующем. По неизвестным причинам запускается клеточно-опосредованная иммунная реакция. Макрофаги (тканевые моноциты), наряду с лимфоцитами и тучными клетками начинают скапливаться в различных органах, постепенно образуя гигантоклеточные гранулемы. Секретируя интерлейкины, цитокины и другие медиаторы, макрофаги поддерживают хроническое воспаление.
У взрослых причиной становятся саркоидоз, гистиоцитоз из клеток Лангерганса, гранулематоз Вегенера. Из системных гранулематозных патологий у детей чаще встречаются воспалительные заболевания кишечника (неспецифический язвенный колит, болезнь Крона). Моноцитоз умеренной степени, но несколько выше, чем при бактериальных и вирусных инфекциях, снижается под влиянием патогенетического лечения.
Диффузные болезни соединительной ткани
Причины моноцитоза при коллагенозах точно неизвестны. Существует теория, что под влиянием аутоантител к различным компонентам соединительной ткани и цитокинов стимулируется костномозговое созревание моноцитов. Также изучена роль моноцитов в индукции и поддержании хронического воспаления. Причиной моноцитоза у взрослых выступают системная красная волчанка, системная склеродермия, у детей в основном наблюдается дермато- и полимиозит. Степень моноцитоза коррелирует с активностью заболевания, во время ремиссии находится в пределах референсных значений.
Злокачественные болезни крови
Довольно частой причиной моноцитоза являются онкогематологические заболевания. Механизм увеличения количества моноцитов заключается в опухолевой трансформации стволовых клеток костного мозга. Моноцитоз очень высокий, клетки могут составлять более 50% от общего числа лейкоцитов. Моноцитоз сохраняется длительное время, снижается только после лечения химиотерапевтическими препаратами или трансплантации костного мозга.
Для взрослых более характерен хронический миелолейкоз. У детей причинами моноцитоза чаще выступают лимфогранулематоз (лимфома Ходжкина), острый монобластный (моноцитарный) лейкоз. Помимо количественных изменений, при острых лейкозах встречается такой феномен как лейкемический провал, подразумевающий наличие только зрелых форм лейкоцитов и большого количества бластных клеток, отсутствие промежуточных форм.
Нейтропении
Еще одной причиной моноцитоза, часто наблюдаемой у детей, признаны заболевания, сопровождающиеся снижением (главным образом генетически детерминированным) выработки костным мозгом нейтрофильных гранулоцитов - нейтрофилов. К ним относят циклическую нейтропению, синдром Костмана (детский агранулоцитоз), хроническую нейтропению с нарушением выхода гранулоцитов из костного мозга (миелокахексию). Точный механизм моноцитоза при этих патологиях неизвестен. Обычно наблюдается умеренный моноцитоз в сочетании с эозинофилией.
Редкие причины
- Паразитарные инфекции: висцеральный, кожный лейшманиоз, малярия.
- Отравления: фосфором, тетрахлорэтаном.
- Прием ЛС: длительное введение глюкокортикостероидов.
- Восстановление костномозгового кроветворения: после миелосупрессии химиотерапевтическими препаратами.
Диагностика
Уровень моноцитов измеряется во время подсчета лейкоцитарной формулы в клиническом анализе крови. Обнаружение моноцитоза требует консультации медицинского специалиста, желательно терапевта. Врач должен провести опрос жалоб больного, собрать анамнестические данные, выполнить общий осмотр на предмет выявления признаков того или иного заболевания. Полученные данные служат подспорьем для назначения дополнительного обследования для выяснения причины моноцитоза:
- Анализы крови. В общем анализе крови проводится подсчет общего количества, процентного соотношения всех форм лейкоцитов (лейкоцитарная формула), определяется СОЭ. В мазке крови проверяется наличие атипичных мононуклеаров. Исследуется уровень аутоантител (к ДНК, мышечным клеткам, к топоизомеразе), антигранулоцитарных антител, СРБ. Проводится иммуногистохимический анализ и иммунофенотипирование клеток для выявления поверхностных специфических или опухолевых CD-маркеров.
- Микробиологические исследования. Для идентификации инфекционного возбудителя выполняется бактериологический посев и микроскопия мокроты. Методом иммуноферментного анализа и полимеразной цепной реакции определяются антитела к вирусам, бактериям, их ДНК. Проводятся серологические анализы (реакции непрямой гемагглютинации, микропреципитации).
- Рентгенография. При туберкулезе, саркоидозе на рентгенографии легких обнаруживается увеличение медиастинальных, прикорневых лимфатических узлов, при гистиоцитозе – двусторонние мелкоочаговые затемнения. Также для гистиоцитоза характерны участки остеолизиса и деструкции на рентгенограммах плоских костей черепа, длинных трубчатых костей.
- Сонография. Во время проведения УЗИ брюшной полости у пациентов с инфекционным мононуклеозом, бруцеллезом, онкогематологическими заболеваниями отмечается спленомегалия, реже гепатомегалия. На эхокардиографии у больных коллагенозами иногда удается выявить утолщение листков перикарда, выпот в перикардиальную сумку.
- Гистологические исследования. При злокачественных болезнях крови в мазке костного мозга, полученном путем стернальной пункции либо трепанобиопсии, обнаруживается большое количество бластных клеток. При микроскопическом исследовании бронхоальвеолярной жидкости у пациентов с гистиоцитозом отмечаются гигантские клетки Лангерганса, имеющие эозинофильную цитоплазму. В биоптате лимфоузла при лимфомах выявляются пролиферация лимфоидных клеток, клетки Березовского-Штернберга.

Коррекция
Консервативная терапия
Привести уровень моноцитов к нормальным значениям напрямую невозможно. Для этого необходимо бороться с причиной, т.е. лечить основную патологию, на фоне которой развился моноцитоз. Если моноцитоз обнаружен в крови у человека, недавно перенесшего острое инфекционное заболевание, то лечение не требуется. Это абсолютно нормальное явление, концентрация моноцитов самостоятельно нормализуется через несколько дней. В случае продолжительного и, тем более, высокого моноцитоза, необходимо медицинское вмешательство:
- Противоинфекционное лечение. Для лечения большинства вирусных инфекций достаточно лишь постельного режима, обильного горячего питья, использования нестероидных противовоспалительных препаратов (парацетамол, ибупрофен), а также симптоматической терапии (полоскание или орошение горла антисептическими, обезболивающими растворами, спреями, закапывание в нос сосудосуживающих капель). При бактериальных инфекциях назначаются антибиотики, при туберкулезе – комбинация противотуберкулезных средств.
- Противовоспалительное лечение. В качестве патогенетического лечения хронических гранулематозных заболеваний, коллагенозов используются лекарственные препараты, подавляющие воспаление – глюкокортикостероиды (преднизолон, метилпреднизолон). Для более мощного противовоспалительного действия эффективны иммуносупрессанты – метотрексат, циклофосфамид.
- Химиотерапия. Для лечения злокачественных болезней крови, гистиоцитоза необходимо проведение курсов химиотерапевтического лечения. Иногда приходится прибегать к интратекальному введению препаратов (введению в цереброспинальную жидкость).
Хирургическое лечение
Существует хирургический способ лечения онкогематологических заболеваний и некоторых видов врожденных нейтропений, позволяющий добиться полного исцеления от болезни, – это пересадка донорских гемопоэтических стволовых клеток. Для проведения этой операции необходимо выполнить HLA-типирования (генетический тест, определяющий антигены гистосовместимости) с целью подбора подходящего донора. Однако к данному методу лечения прибегают в крайнем случае при безуспешности консервативной терапии, так как он ассоциирован с высоким риском летального исхода.
Прогноз
Сам моноцитоз не является индикатором прогноза. Исход напрямую определяется причиной моноцитоза. Например, физиологический моноцитоз у детей никак не влияет на продолжительность жизни. Некоторые хронические гранулематозные заболевания, в частности, саркоидоз, иногда даже без всякого лечения заканчиваются самостоятельной ремиссией. Онкогематологические патологии и наследственные нейтропении у детей, напротив, характеризуются неблагоприятным прогнозом и большой вероятностью смерти.
3. Синдромная диагностика и базисная фармакология заболеваний внутренних органов. Том 2/ под рел. Федосеева Г.Б., Игнатова Ю.Д. – 2004.
4. Дифференциальный диагноз внутренних болезней: Алгоритмический подход/ Хили П.М., Джекобсон Э.Дж. - 2014.
Острый инфекционный лимфоцитоз - история изучения, клиника
Синонимы острого инфекционного лимфоцитоза: болезнь Smith, острый асимптоматический доброкачественный лимфоцитоз, febris lymphocitica)
Острый инфекционный лимфоцитоз — острая эпидемическая гемолимфопатия, с мягким, доброкачественным течением, спонтанно самоограниченная, неизвестной, возможно вирусной этиологии, которая возникает преимцщественно у детей в первые десять лет жизни.
Гемопатологически болезнь характеризуется значительным гиперлейкоцитозом с гиперлимфоцитозом: клинически чаще всего асимптоматична или с нехарактерными инфекционными, диггестивными, дыхательными явлениями.
Этиология острого инфекционного лимфоцитоза точно неизвестна, но по всей вероятности имеет вирусную основу (Olson). В некоторых эпидемиях удалось выделить аденовирус типа 12, а в других — нетипизированный энтеровирус, подобный группе Coxsackie А, присутствующий у 21% больных и у 26,4% контактных лиц (Horowitz и сотр.).
Титр нейтрализирующих антител оказывался увеличенным в 4 раза у всех больных. Были взяты на учет, как возможные этиологические агенты, но без убедительных доказательств: Giardia, Lamblia и Listeria monocitogenes.
Эпидемиология острого инфекционного лимфоцитоза
Описываются микроэпидемии, наряду с отдельными случаями. Болезнь поражает преимущественно детей между 1 и 14 годами, с максимальной поражаемостью между 2 и 7 годами, и очень редко молодых взрослых. Повидимому пол не имеет значения. Частоту болезни невозможно установить, благодаря высокой частоте асимптоматических случаев, из которых лишь некоторые выявляются в результате случайной гемограммы.
Болезнь распространена во всем мире, но очевидно встречается чаще в умеренном поясе, особенно весной и осенью. Заражение происходит повидимому по носо-фарингеальному пути через капли Pfliigge. Период заразности неизвестен. Заразность как и восприимчивость кажется большей особенно в раннем и позднем детстве, а также и у молодых взрослых с анергизирующими заболеваниями в ближайшем прошлом.
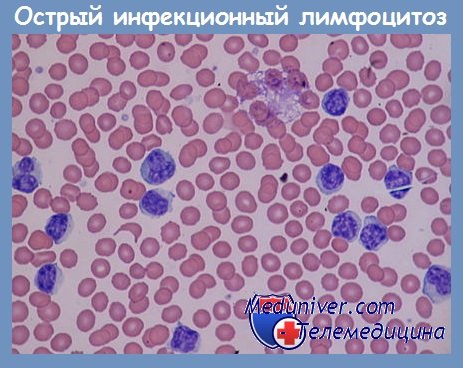
Клиническая симптоматология острого инфекционного лимфоцитоза
Инкубационный период, около 2 недель, с пределами между 11 и 21 днем, полностью асимптоматичный.
Инвазивный период острого инфекционного лимфоцитоза в случаях с явными клиническими проявлениями, непродолжительный, между 12 и 24 часами, с проявлениями различной интенсивности, от медленных малосимптомных до резкого псевдогриппозного начала или с фебрильиым инфекционным синдромом, с острыми ринофарингитами. Реакция варьирует от одного индивида к другому, но является подобной в рамках одной и той же эпидемии. Более резкие вариации наблюдаются от одной эпидемии к другой.
Период разгара острого инфекционного лимфоцитоза водворяется быстро и продолжается от несколыких дней до 15—20 дней. Проявляется полиморфно и нехарактерно подлихорадкой или лихорадкой 38—39°С, реже 40°С, в течение 1—3—7 дней, раздражительностью, астенией, катарральной, ринофарингеальной ирринацией, к которым может добавляться одно из следующих явлений:
1) диггестивный синдром с тошнотами, рвотами, поносом (полужидкий стул, 4—7 раз в день); брюшные боли, которые могут доходить до симулирования острого живота;
2) инфекционный синдром верхних дыхательных путей;
3) кожный синдром с беглым коревидным, скарлатиновидным макропапулезным rash-ем;
4) гораздо реже неврологический синдром с миалгиями и менингеальными, энцефалическими проявлениями, с доброкачественным течением;
5) переплетение маловыраженных признаков этих синдромов. Подавляющее большинство случаев повидимому остаются асимптоматичными, причем диагноз ставится в результате случайной гемограммы. Характерно отсутствие аденопатий вообще и гепатомегалии.
Конвалесценция острого инфекционного лимфоцитоза имеет вариабильную продолжительность, несколько короче у молодых взрослых.
Клинические формы острого инфекционного лимфоцитоза
В зависимости от наличия и интенсивности симптомов описываются: неявные (большинство), простые, средние, суровые (очень редко) клинические формы, а по клиническим синдромам, под которыми они могут проявляться, описываются: тифозная форма с высокой температурой и кожными высыпаниями; дыхательная форма с конъюнктиворинофаринготрахеобронхиальным катарром; гастроинтестинальная форма; форма с неврологическим синдромом, а также и ганглиозная форма (редкая) с дискретными до умеренных гипертрофиями, общими или локализированными, поверхностных или висцеральных лимфатических желез.
Течение острого инфекционного лимфоцитоза — доброкачественная в большинстве случаев как немедленно, так и позднее, без последствий. Вторичное обследование спустя 19 лет болезни 25 больных в результате эпидемии, насчитывавшей 31 случай, не обнаружило у них никакого сколько-нибудь значительного постэффекта (Smith).
Осложнения отмечаются лишь чрезвычайно редко, в виде наслоенных инфекций или обострения того или иного симптома. Прогноз — благоприятный.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

