Инфекционный мононуклеоз антибиотики какой нельзя использовать
Обновлено: 17.04.2024
Одной из актуальных проблем современной медицины является высокая инфицированность населения одним из представителей оппортунистических возбудителей — вирусом Эпштейна–Барр (ВЭБ).
Одной из актуальных проблем современной медицины является высокая инфицированность населения одним из представителей оппортунистических возбудителей — вирусом Эпштейна–Барр (ВЭБ). Практикующие врачи в своей повседневной практике чаще сталкиваются с клинически манифестными формами первичной Эпштейна–Барр-вирусной инфекции (ЭБВИ) в виде острой, как правило, не верифицированной респираторной инфекцией (более 40% случаев) или инфекционным мононуклеозом (около 18% всех заболеваний) [1, 2]. В большинстве случаев эти заболевания протекают доброкачественно и заканчиваются выздоровлением, но с пожизненной персистенцией ВЭБ в организме переболевшего [1, 3–5].
Однако в 10–25% случаев первичное инфицирование ВЭБ, протекающее бессимптомно, и острая ЭБВИ могут иметь неблагоприятные последствия [6–9] с формированием лимфопролиферативных и онкологических заболеваний, синдрома хронической усталости, ВЭБ-ассоциированного гемофагоцитарного синдрома и др. [7, 9, 11–14].
До настоящего времени нет четких критериев, позволяющих прогнозировать исход первичного инфицирования ВЭБ. Перед врачом, к которому обращается пациент с острой ЭБВИ, всегда встает вопрос: что предпринять в каждом конкретном случае, чтобы максимально снизить риск развития хронической ЭБВИ и ВЭБ-ассоциированных патологических состояний Этот вопрос не праздный, и ответить на него действительно очень трудно, т. к. до сих пор нет четкой патогенетически обоснованной схемы лечения больных, а имеющиеся рекомендации часто противоречат друг другу.
По мнению многих исследователей, лечение ЭБВИ-мононуклеоза (ЭБВИМ) не требует назначения специфической терапии [15–17]. Лечение больных, как правило, проводится в амбулаторных условиях, изоляция пациента не требуется. Показаниями к госпитализации следует считать длительную лихорадку, выраженный синдром тонзиллита и/или синдром ангины, полилимфаденопатию, желтуху, анемию, обструкцию дыхательных путей, боли в животе и развитие осложнений (хирургических, неврологических, гематологических, со стороны сердечно-сосудистой и дыхательной системы, синдром Рейе).
При легком и среднетяжелом течении ЭБВ ИМ больным целесообразно рекомендовать палатный или общий режим с возвращением к обычной деятельности на адекватном для каждого конкретного больного физическом и энергетическом уровне. Проведенное многоцентровое исследование показало, что необоснованно рекомендуемый строгий постельный режим удлиняет период выздоровления и сопровождается длительным астеническим синдромом, требующим нередко медикаментозного лечения [18].
При легком течении ЭБВ ИМ лечение больных ограничивается поддерживающей терапией, включающей адекватную гидратацию, полоскание ротоглотки раствором антисептиков (с добавлением 2% раствора лидокаина (ксилокаина) при выраженном дискомфорте в глотке), нестероидные противовоспалительные препараты, такие как парацетамол (Ацетаминофен, Тайленол). По мнению ряда авторов назначение блокаторов Н2 рецепторов, витаминов, гепатопротекторов и местная обработка миндалин различными антисептиками являются малоэффективными и необоснованными способами лечения [19, 20]. Из экзотических методов лечения следует упомянуть рекомендуемое Ф. Г. Боковым и соавт. (2006) применение мегадоз бифидобактерий при лечении больных острым мононуклеозом [21].
Мнения о целесообразности назначения антибактериальных препаратов при лечении ЭБВИМ весьма противоречивы. По мнению Gershburg E. (2005) тонзиллит при ИМ часто асептический и назначение антибактериальной терапии не оправдано. Также нет смысла в применении антибактериальных средств при катаральной ангине [4]. Показанием для назначения антибактериальных препаратов является присоединение вторичной бактериальной инфекции (развитие у больного лакунарной или некротической ангины, таких осложнений, как пневмония, плеврит и др.), о чем свидетельствуют сохраняющиеся более трех суток выраженные воспалительные изменения показателей крови и фебрильная лихорадка. Выбор препарата зависит от чувствительности микрофлоры на миндалинах больного к антибиотикам и возможных побочных реакций со стороны органов и систем.
По данным H. Fota-Markowcka et al. (2002) у больных чаще выделяют гемофильную палочку, стафилококк и пиогенный стрептококк, реже — грибы рода Candida [22], поэтому следует признать обоснованным назначение этим больным препаратов из группы цефалоспоринов 2–3 поколения, линкосамидов, макролидов и противогрибковых средств (флуконазол) в терапевтических дозах на 5–7 дней (реже — 10 дней) [4]. Некоторые авторы при наличии некротической ангины и гнилостном запахе изо рта, вызванных, вероятно, ассоциированной анаэробной флорой, рекомендуют использовать метронидазол по 0,75 г/сут, разделенных на 3 приема, в течение 7–10 дней.
Противопоказаны препараты из группы аминопенициллинов (ампициллин, амоксициллин (Флемоксин Солютаб, Хиконцил), амоксициллин с клавуланатом (Амоксиклав, Моксиклав, Аугментин)) из-за возможности развития аллергической реакции в виде экзантемы. Появление сыпи на аминопенициллины не является IgE-зависимой реакцией, поэтому применение блокаторов Н1 гистаминовых рецепторов не имеет ни профилактического, ни лечебного эффекта [19].
По мнению ряда авторов до настоящего времени сохраняется эмпирический подход к назначению глюкокортикостероидов больным с ЭБВИ [23]. Глюкокортикостероиды (преднизолон, преднизон (Делтазон, Метикортен, Оразон, Ликвид Пред), Солу Кортеф (гидрокортизон), дексаметазон) рекомендуются больным с тяжелым течением ЭБВИМ, с обструкцией дыхательных путей, неврологическими и гематологическими осложнениями (тяжелая тромбоцитопения, гемолитическая анемия) [4, 24]. Суточная доза преднизолона составляет 60–80 мг в течение 3–5 дней (реже 7 дней) с последующей быстрой отменой препарата. Одинаковой точки зрения на назначение этим больным глюкокортикостероидов при развитии миокардита, перикардита и поражениях ЦНС нет.
При тяжелом течении ЭБВИМ показана внутривенная дезинтоксикационная терапия, при разрыве селезенки — хирургическое лечение.
Наиболее дискуссионным остается вопрос о назначении противовирусной терапии больным с ЭБВИ. В настоящее время известен большой перечень препаратов, являющихся ингибиторами ВЭБ репликации в культуре клеток [4, 25–27].
I. Подавляющие активность ДНК-полимеразы ВЭБ:
- ациклические аналоги нуклеозидов (ацикловир, ганцикловир, пенцикловир, валацикловир, валганцикловир, фамцикловир);
- ациклические аналоги нуклеотидов (цидофовир, адефовир);
- аналоги пирофосфатов (Фоскарнет (фоскавир), фосфоноацетиловая кислота);
- 4 оксо-дигидрохинолины (возможно).
II. Различные соединения, не ингибирующие вирусной ДНК-полимеразы (механизм изучается): марибавир, бета-L-5 урацил йододиоксолан, индолокарбазол.
Однако проведенный метаанализ пяти рандомизированных контролируемых испытаний с участием 339 больных ЭБВИМ, принимавших ацикловир (Зовиракс), показал неэффективность препарата [28, 29].
Одна из возможных причин кроется в цикле развития ВЭБ, в котором ДНК вируса имеет линейную либо циркулярную (эписома) структуру и размножается в ядре клетки хозяина. Активная репликация вируса происходит при продуктивной (литической) стадии инфекционного процесса (ДНК ВЭБ линейной формы). При острой ЭБВИ и активации хронической ЭБВИ происходит цитолитический цикл развития вируса, при котором он запускает экспрессию собственных ранних антигенов и активирует некоторые гены клеток макроорганизма, продукты которых участвуют в репликации ВЭБ. При латентной ЭБВИ ДНК вируса имеет вид эписомы (круговой суперспиральный геном), находящейся в ядре. Циркулярный геном ДНК ВЭБ характерен для CD21+ лимфоцитов, в которых даже при первичном инфицировании вирусом практически не наблюдается литической стадии инфекционного процесса, а ДНК воспроизводится в виде эписомы синхронно с клеточным делением инфицированных клеток. Гибель пораженных ВЭБ В лимфоцитов связана не с опосредованным вирусом цитолизом, а с действием цитотоксических лимфоцитов [4].
При назначении противовирусных препаратов при ЭБВИ врач должен помнить, что их клиническая эффективность зависит от правильной трактовки клинических проявлений болезни, стадии инфекционного процесса и цикла развития вируса на этой стадии. Однако не менее важным является и тот факт, что большинство симптомов ЭБВИ связаны не с прямым цитопатическим действием вируса в инфицированных тканях, а с опосредованным иммунопатологическим ответом ВЭБ-инфицированных В лимфоцитов, циркулирующих в крови и находящихся в клетках пораженных органов. Именно поэтому аналоги нуклеозидов (ацикловир, ганцикловир и др.) и ингибиторы полимеразы (Фоскарнет), подавляющие репликацию ВЭБ и уменьшающие содержание вируса в слюне (но не санирующие ее полностью [4], не оказывают клинического эффекта на тяжесть и продолжительность симптомов ЭБВИМ.
Показаниями для лечения ЭБВИМ противовирусными препаратами являются: тяжелое, осложненное течение болезни, необходимость профилактики ВЭБ-ассоциированной В-клеточной лимфопролиферации у иммунокомпрометированных пациентов, ВЭБ-ассоциированная лейкоплакия. Bannett N. J., Domachowske J. (2010) рекомендуют применять ацикловир (Зовиракс) внутрь в дозе 800 мг внутрь 5 раз в сутки в течение 10 дней (или 10 мг/кг каждые 8 часов в течение 7–10 дней). При поражениях нервной системы предпочтителен внутривенный способ введения препарата в дозе 30 мг/кг/сут 3 раза в сутки в течение 7–10 дней.
По мнению E. Gershburg, J. S. Pagano (2005), если под действием каких-либо факторов (например, иммуномодуляторов, при ВЭБ-ассоциированных злокачественных опухолях — применение лучевой терапии, гемцитабина, доксорубицина, аргинина бутирата и др.) удается перевести ДНК ВЭБ из эписомы в активную репликативную форму, т. е. активировать литический цикл вируса, то в этом случае можно ожидать клинический эффект от противовирусной терапии.
В комплексной терапии рекомендуется внутривенное введение иммуноглобулинов (Гаммар-П, Полигам, Сандоглобулин, Альфаглобин и др.) 400 мг/кг/сут, № 4–5.
В последние годы все чаще для лечения ЭБВИ стали применять рекомбинантные альфа-интерфероны (Интрон А, Роферон-А, Реаферон-ЕС) по 1 млн ME в/м в течение 5–7 дней или через день; при хронической активной ЭБВИ — 3 млн ME в/м 3 раза в неделю, курс 12–36 недель.
Медикаментозная коррекция астенического синдрома при хронической ЭБВИ включает назначение адаптогенов, высоких доз витаминов группы В, ноотропных препаратов, антидепрессантов, психостимуляторов, препаратов с прохолинергическим механизмом действия и корректоров клеточного метаболизма [30–32].
Залогом успешного лечения больного с ЭБВИ являются комплексная терапия и строго индивидуальная тактика ведения как в стационаре, так и во время диспансерного наблюдения.
Литература
И. В. Шестакова, доктор медицинских наук, доцент
Н. Д. Ющук, доктор медицинских наук, профессор, академик РАМН
МГМСУ, Москва

Выбор антибактериального препарата при гнойных осложнениях инфекционного мононуклеоза у детей в амбулаторных условиях ограничен необходимостью перорального способа введения. Проведенное клиническое наблюдение показало, что антибактериальная терапия препаратом Сумамед® сопоставима по эффективности с цефалексином, но имеет более высокий профиль безопасности. Широкий спектр антимикробного действия препарата Сумамед®, наименьшая кратность введения и длительность курса могут повышать приверженность пациентов к антибактериальной терапии.
Несмотря на то что в основе патогенеза инфекционного мононуклеоза лежит поражение лимфоидной ткани, немаловажную роль в течении заболевания играет вторичная инфекция. Повреждение и десквамация эпителиальных клеток нёбных и носоглоточной миндалин при проникновении вируса Эпштейна -- Барр создают благоприятные условия для реактивации эндогенной бактериальной и грибковой флоры и развития осложнений (тонзиллит, аденоидит, риносинусит).
Воспалительный процесс нёбных миндалин вначале имеет катаральный или фолликулярный характер. С 3--4-го дня заболевания в лакунах появляется воспалительный экссудат (лакунарный тонзиллит). Очень часто при инфекционном мононуклеозе у детей на нёбных миндалинах появляются различной величины и характера налеты, которые могут иметь частично фибринозный характер. Острый тонзиллит характеризуется длительным течением (до 7--14 дней) [1, 2].
В проведенном в Санкт-Петербурге (2010 г.) исследовании было показано, что гнойный процесс на миндалинах при инфекционном мононуклеозе у госпитализированных детей, как правило, обусловлен наслоением транзиторной (патогенной) микрофлоры: пиогенных стрептококков (23%), синегнойной палочки (15%), золотистого стафилококка (13%), реже высеваются клебсиелла (6%) и пневмококк (5%). В то же время достаточно часто в роли этиологического фактора выступают условно-патогенные микроорганизмы -- дрожжеподобные грибы (18%) и гемофильная палочка (17%), количество которых возрастает до патогенных значений в результате дисбиотических изменений на фоне Эпштейна -- Барр вирусной инфекции. В 10% случаев причиной острого тонзиллита при инфекционном мононуклеозе являются бактериальные и бактериально-грибковые ассоциации [2].
Уже в ранние сроки инфекционного мононуклеоза отечная и инфильтрированная носоглоточная миндалина создает препятствие в просвете хоан, что приводит к затруднению прохождения воздушной струи через носовые ходы. Снижение воздушного потока и нарушение мукоцилиарного транспорта при аденоидите способствует застою секрета в задних отделах полости носа. В этих условиях значительно возрастает вероятность развития острого гнойного риносинусита [3].
Антибактериальная терапия не влияет на течение Эпштейна -- Барр вирусной инфекции и показана только при наличии гнойных осложнений. В амбулаторных условиях выбор препарата в большинстве случаев проводится эмпирически с учетом сведений о ведущих патогенах, их чувствительности к антибиотикам, способности лекарственного средства создавать адекватные концентрации в очаге инфекции. Кроме того, в большинстве случаев для лечения на дому используются пероральные антибиотики.
В качестве стандарта лечения инфекций верхних дыхательных путей у амбулаторных детей рекомендуются аминопенициллины, высоко эффективные в отношении основных возбудителей -- Streptococcus pyogenes, Streptococcus рneumoniae, Haemophilus influenzae, Moraxella сatarrhalis (включая штаммы, продуцирующие b-лактамазы) [4, 5]. В то же время при инфекционном мононуклеозе они могут инициировать развитие иммунокомплексного васкулита [6]. Так называемая ампициллиновая сыпь, описанная в литературе еще в 1960-х гг., возникает у 75--100% больных обычно через 5--10 дней от начала терапии ампициллином. При этом состояние ребенка может значительно ухудшаться, что требует госпитализации, а в ряде случаев назначения глюкокортикоидных гормонов [2, 7, 8].
Согласно данным Chovel-Sella А. et al. (2013), на фоне применения амоксициллина, полученного путем химической модификации 6-аминопенициллиновой кислоты на основе структуры ампициллина, у детей с инфекционным мононуклеозом экзантема наблюдается значительно реже (29,5% случаев) [9]. Однако в инструкции к препарату инфекционный мононуклеоз указан как противопоказание [10]. Поэтому в домашних условиях при осложненной Эпштейна -- Барр вирусной инфекции средством выбора являются антибиотики из группы макролидов или цефалоспоринов.
В последние годы вновь возросло внимание педиатров к макролидным антибиотикам. В литературе появились новые данные о роли атипичной патогенной микрофлоры (микоплазмы, хламидии) и золотистого стафилококка в инфекционной патологии лимфоглоточного кольца у детей, в отношении которых активны макролиды [11, 12]. Кроме того, появились сведения о наличии противовоспалительного и иммуномодулирующего эффекта макролидов, их способности разрушать структуру биопленок [13].
В отличие от других представителей группы, азитромицин при приеме внутрь характеризуется хорошей биодоступностью (38%) и способностью к созданию высоких длительно сохраняющихся концентраций в тканях (особенно нёбных и носоглоточной миндалин). Препарат в существенно большем количестве накапливается внутриклеточно, благодаря чему его концентрации во многих тканях организма намного превышают МПК для большинства бактериальных патогенов и обеспечивают бактерицидный эффект в отношении внутриклеточных возбудителей [14]. Кроме того, среди всех макролидов азитромицин проявляет максимальную активность в отношении Haemophilus influenzae, включая штаммы, продуцирующие b-лактамазы [15]. С помощью фагоцитов препарат в большом количестве транспортируется в очаг воспаления, где происходит постепенное его высвобождение. Эффективная концентрация азитромицина в тканях сохраняется в течение 5--7 дней после последнего приема, что дает основание применять его при большинстве инфекций дыхательных путей и ЛОР-органов у детей один раз в сутки в виде коротких курсов (3--5 дней) в суммарной дозе от 30 до 60 мг/кг [16].
Поскольку все данные об эффективности и безопасности азитромицина получены при исследовании оригинального препарата, именно он использовался в клиническом наблюдении по сравнению с различными видами антибактериальной терапии бактериальных осложнений при инфекционном мононуклеозе у детей.
Цель исследования -- изучить современные особенности микробного пейзажа слизистой оболочки зева и сравнить эффективность азитромицина и цефалексина при лечении детей с острым инфекционным мононуклеозом в амбулаторных условиях.
ПАЦИЕНТЫ И МЕТОДЫ
К критериям исключения относились: развитие осложнений, непереносимость препарата, отказ пациента или родителей от дальнейшего участия в наблюдении, развитие нежелательных явлений.
Все пациенты получали стандартную терапию, которая включала препараты человеческого рекомбинантного интерферона-альфа-2b, антибактериальные средства, промывание слизистых зева и полости носа физиологическим раствором поваренной соли или морской воды, топические деконгестанты. По показаниям назначались жаропонижающие (парацетамол, ибупрофен), гепатопротекторы растительного происхождения.
Методом случайной выборки были сформированы 2 группы наблюдения. Пациенты 1-й группы (42 человека) в качестве антибактериального препарата получали препарат Сумамед® в зависимости от возраста виде суспензии (10 мг/кг массы тела в сутки 3 дня или 10 мг/кг массы тела в первый день и 5 мг/кг массы тела в последующие 4 дня) или капсул (500 мг) однократно в течение 3 дней или 500 мг в первый день и 250 мг в последующие 4 дня. Пациентам 2-й группы (23 человека) назначался цефалексин в суточной дозе 25--50 мг/кг массы тела в сутки, разделенной на 3 приема. Длительность антибактериальной терапии составила 7 дней.
Обе группы сформированы однородно по возрасту (средний возраст -- 6,4 ± 4,68 лет и 6,7 ± 4,52 лет в 1-й и 2-й группах соответственно), полу (20 мальчиков и 23 девочки в 1-й группе и 11 мальчиков и 12 девочек во 2-й группе) и начальным клиническим проявлениям, что допускает проведение сравнительной оценки результатов наблюдения и определения достоверности результатов. Размер выборки был достаточным для формирования выводов.
Осмотр проводился ежедневно до окончания курса антибактериальной терапии и включал: сбор и анализ анамнеза болезни, субъективную оценку пациентом выраженности симптомов (симптомы интоксикации, боль в горле), объективную оценку врачом наличия и выраженности симптомов (фарингоскопия, характер выделений из носовых ходов). Выраженность симптомов оценивали по 4-балльной шкале, где: 0 -- отсутствие симптома, 1 -- слабая выраженность симптома, 2 -- умеренная выраженность симптома, 3 -- сильная выраженность симптома. Все результаты фиксировали в индивидуальной регистрационной карте (ИРК).
Эффективность терапии определяли по срокам уменьшения выраженности и полного исчезновения изучаемых клинических проявлений, наличия и тяжести осложнений инфекционного мононуклеоза. Критериями оценки эффективности являлись: выздоровление -- полное исчезновение симптомов заболевания, улучшение -- значительное уменьшение выраженности клинических симптомов заболевания, отсутствие эффекта -- отсутствие положительной динамики, прогрессирование симптомов заболевания.
На протяжении всего наблюдения проводился мониторинг нежелательных явлений, при возникновении которых применение препаратов могло быть прекращено.
Статистическая обработка результатов проведена на персональном компьютере с помощью программы Microsoft Excel 2010. Для параметрических переменных определяли среднее значение показателя по группе пациентов (М), стандартного отклонения (s). Различие средних величин считалось достоверным при уровне значимости p < 0,05, соответствующим достоверной вероятности 0,95 и более.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ И ИХ ОБСУЖДЕНИЕ
При первичном осмотре частота и выраженность начальных клинических проявлений инфекционного мононуклеоза статистически не различалась в обеих группах (табл. 1). Так, выраженность боли в горле на момент обращения пациенты обеих групп оценивали в среднем на 3,8 ± 0,78 балла и 3,9 ± 0,86 балла соответственно, затруднение носового дыхания -- на 4,1 ± 0,96 балла и 4,2 ± 0,85 балла соответственно. Аналогичные результаты были получены при фарингоскопии: выраженность гиперемии составила в среднем 4,9 ± 0,30 балла и 4,8 ± 0,46 балла, а небные миндалины были увеличены до 2,4 ± 0,40 степени и 2,3 ± 0,53 степени соответственно (р > 0,05). Гнойный выпот в лакунах с одинаковой частотой наблюдался в обеих группах (80,9 и 86,6% соответственно), в остальных случаях -- фибринозные наложения на поверхности миндалин. Таким образом, на момент обращения группы были сопоставимы не только по основным демографическим, но и по клиническим признакам.
Анализ динамики клинических проявлений показал, что продолжительность основных симптомов инфекционного мононуклеоза и фарингоскопических признаков воспалительного процесса в зеве достоверно не зависели от применяемого антибактериального препарата (табл. 2).
Среди наблюдаемых нами детей с инфекционным мононуклеозом, получавших системные антибиотики с широким спектром антимикробного действия, ни в одном случае не отмечалось бактериальной суперинфекции со стороны слизистых оболочек носовых ходов и придаточных пазух.
Анализ результатов бактериологического исследования отделяемого со слизистой оболочки нёбных миндалин и задней стенки глотки до начала антибактериальной терапии показал, что в настоящее время произошли изменения этиологической структуры острых гнойных тонзиллитов, осложняющих течение Эпштейна -- Барр вирусной инфекции. На современном этапе наиболее частым возбудителем являлся Staphylococcus aureus (32%), который высевался в патогенных значениях (105--108 КОЕ/мл), реже выявлялся Streptococcus pneumoniae (18%), тогда как Streptococcus рyogenes (4%) и Haemophylus influenzae (3%) не относились к причинно-значимым патогенам (рис. 1). Высокая частота выявления дрожжеподобных грибов (18%), возможно, обусловлена иммуносупрессивным действием вируса Эпштейна -- Барр.

При повторном обследовании, проведенном через 10 дней от начала антибиотикотерапии, у всех пациентов наблюдалась полная санация слизистых зева от патогенных возбудителей, у 20% обследованных детей обнаружена условно-патогенная флора: Streptococcus viridans, Staphylococcus еpidermidis, непатогенные нейссерии и Staphylococcus аureus, степень обсемененности которым снизилась до условно-патогенных значений (102--103 КОЕ/мл).
Мониторинг нежелательных явлений показал, что на фоне терапии цефалексином у 2 детей (8,7%) отмечался кашицеобразный стул, у 1 ребенка (4,3%) на 7-й день от начала лечения появилась необильная пятнисто-папуллезная сыпь, которая быстро купировалась после приема антигистаминных средств. В то же время в группе детей, получавших препарат Сумамед®, нежелательных явлений не выявлено.
Хорошая переносимость в совокупности с выраженным клиническим эффектом и удобством применения (один раз в сутки, короткий курс) объясняют высокую комплаентность препарата Сумамед®.
Таким образом, проведенное клиническое наблюдение показало, что в настоящее время произошли изменения в этиологической структуре гнойных тонзиллитов, осложняющих течение Эпштейна -- Барр вирусной инфекции: доминирующими патогенами являются золотистый стафилококк и пневмококк, тогда как пиогенные стрептококки и гемофильная палочка не являются значимыми причинами бактериальных процессов в зеве у детей с инфекционным мононуклеозом.
Продолжительность основных симптомов инфекционного мононуклеоза и фарингоскопических признаков воспалительного процесса в зеве достоверно не отличаются при терапии азитромицином (Сумамед®) и цефалексином. Поэтому при прочих равных условиях для лечения в амбулаторных условиях рационально использовать Сумамед®, который, в отличие от цефалоспоринов, не только имеет меньшую кратность и длительность применения, но и активен в отношении внутриклеточных возбудителей (микоплазм и хламидий).
Полученные результаты позволяют рекомендовать препарат Сумамед® для лечения бактериальных осложнений при инфекционном мононуклеозе у детей. Применение препарата с широким спектром действия и высоким профилем безопасности позволяет повысить приверженность пациентов к терапии в амбулаторных условиях.
Инфекционный мононуклеоз – это острое вирусное заболевание (преимущественно вирус Эпштейна-Барр), которое характеризуется лихорадкой, поражением ротоглотки, лимфатических узлов, печени, селезенки и своеобразными изменениями состава крови (лимфомоноцитоз, атипичные мононуклеары).
Код(ы) МКБ-10:
| Коды МКБ-10 | |
| B27 | Инфекционный мононуклеоз |
| B27.0 | Мононуклеоз, вызванный гамма-герпетическим вирусом Мононуклеоз, вызванный вирусом Эпштейна-Барр |
| B27.1 | Цитомегаловирусный мононуклеоз |
| B27.8 | Другой инфекционный мононуклеоз |
| B27.9 | Инфекционный мононуклеоз неуточнённый |
| D82.3 | Иммунодефицит вследствие наследственного дефекта, вызванного вирусом Эпштейна-Барр |
Дата разработки/пересмотра протокола: 2017 год.
Сокращения, используемые в протоколе:
| EA | – | ранний антиген ВЭБ вируса Эпштейна-Барр |
| EBNA | – | ядерный антиген вируса Эпштейна-Барр |
| IgG | – | иммуноглобулины класса G |
| IgM | – | иммуноглобулины класса М |
| VCA | – | капсульный антиген вируса Эпштейна-Барр |
| ВИЧ | – | вирус иммунодефицита человека |
| ВОП | – | врач общей практики |
| ВЭБ | – | вирус Эпштейна-Барр |
| ДНК | – | дезоксирибонуклеиновая кислота |
| ЖКТ | – | желудочно-кишечный тракт |
| ИФА | – | иммуноферментный анализ |
| МКБ | – | международная классификация болезней |
| НПВС | – | нестероидные противовоспалительные средства |
| ОАК | – | общий анализ крови |
| ОАМ | – | общий анализ мочи |
| ПЦР | – | полимеразная цепная реакция |
| СОЭ | – | скорость оседания эритроцитов |
Пользователи протокола: врачи скорой неотложной помощи, фельдшеры, врачи общей практики, педиатры, детские инфекционисты, детские хирурги.
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |
Классификация
| По типу: • типичный; • атипичный (бессимптомный, стертый, висцеральный). | По тяжести: • легкая форма; • среднетяжелая форма; • тяжелая форма. | По течению: • острое (до 3 мес.); • затяжное (3-6 мес.); • хроническое (более 6 мес.); • рецидивирующее (возврат клинических симптомов болезни через 1 месяц и более после перенесенного заболевания). |
Осложнения:
· ранние осложнения (1-3 недели болезни): разрыв селезенки, асфиксия, (вследствие фаринготонзиллярного отека), миокардит, интерстициальная пневмония, энцефалит, паралич черепных нервов, в том числе паралич Белла, менингоэнцефалит, полиневрит, синдром Гийена-Барре;
· поздние осложнения (позже 3 недели болезни): гемолитическая анемия, тромбоцитопеническая пурпура, апластическая анемия, гепатит, синдром мальабсорбции и др., как следствие аутоиммунного процесса.
Типичная форма характеризуется лихорадкой, поражением ротоглотки, лимфатических узлов, печени, селезенки и своеобразными изменениями состава крови (лимфомоноцитоз на фоне лейкоцитоза и атипичные мононуклеары в количестве 10% и более).
Атипичные формы инфекционного мононуклеоза:
· стертая форма: протекает со слабо выраженными и быстро проходящими формами, симптомами или под маской острых респираторных заболеваний, диагностируется преимущественно в эпидемических очагах;
· бессимптомная форма: протекает с отсутствием клинических симптомов, диагностируется на основании обследования гематологическими, серологическими методами и методом эпидемиологического анализа;
· висцеральная форма: отличается тяжелым течением с полиорганным поражением, с вовлечением сердечно-сосудистой, центральной и периферической нервной систем, почек, надпочечников и других жизненно важных органов.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии [1-5,9,12,15,16]:
| Признак | Характеристика |
| Лихорадка | Высокая, длительная |
| Синдром поражения рото-и носоглотки | Синдром тонзиллита с налетами или без, аденоидит, фарингит |
| Синдром поражения лимфатических узлов | Преимущественно увеличение передне- и/или заднешейных групп лимфоузлов, внутрибрюшных лимфоузлов, наиболее часто у ворот печени и селезенки, гипертрофия небных и глоточной миндалин |
| Синдром гепатоспленомегалии | Увеличение размеров печени и селезенки |
| Синдром цитолиза печеночных клеток и нарушения пигментного (билирубинового) обмена Печени | Повышение аланинаминотрансминазы, аспартатаминотрансминазы. Нарушение пигментного обмена печени, проявляющееся желтухой и повышением билирубина |
| Синдром экзантемы | Сыпь пятнисто-папулезная, реже геморрагическая с локализацией на лице, туловище, конечностях, чаще проксимальных отделов, яркая, обильная, местами сливная. Возможен кожный зуд, отечность лица. Появляется на 5-10 день болезни. |
Критерии оценки степени тяжести инфекционного мононуклеоза по клиническим признакам [1-5,9,12,15,16]:
| Признак | Характеристика признака | |||
| Легкая степень тяжести | Средняя степень тяжести | Тяжелая степень тяжести | ||
| Выраженность и длительность интоксикации | Отсутствует или легкая выраженность, 1-5 дней | Умеренной выраженности, 6-7 дней | Ярко выражена, более 8 дней | |
| выраженность и продолжительность лихорадки | повышение температуры до 38 ° С, длительность 1-5 дней | повышение температуры от 38,1 до 39 ° С, длительность 6-8 дней | повышение температуры более 39,0 ° С, длительность более 9 дней | |
| Характер воспалительных изменений в рото- и носоглотке | Воспалительные изменения катарального характера или с островчатыми, тонкими налетами, продолжительностью 1-3 дня; затруднение носового дыхания 1-4 дня | Воспалительные изменения с лакунарными налетами, продолжительностью 4-6 дней; затруднение носового дыхания 5-8 дней | ||
| ОАК | лейкопения/умеренный лейкоцитоз (12-25х109/л); лимфомоноцитоз до 70-80%; нейтропения; увеличение СОЭ до 20-30 мм/ч; атипичные мононуклеары (отсутствие или увеличение от 10 до 50%). | |
| Серологический (ИФА с определением показателя индекса авидности) | обнаружение специфических антител IgM VCA к ВЭБ и IgG VCA, IgG EA, IgG-EBNA к ВЭБ с определением показателя индекса авидности | |
Дополнительные лабораторные исследования: | ||
| Молекулярно-генетический метод (ПЦР) | обнаружение в крови ДНК вируса Эпштейна-Барр. | |
| Биохимический анализ крови (при гепатомегалии и желтухе) | определение концентрации билирубина и АЛАТ в крови: умеренная гиперферментемия, гипербилирубинемия. | |
| Бактериологическое исследование слизи с миндалин и задней стенки глотки на аэробные и факультативно-анаэробные микроорганизмы | для идентификации бактериальной этиологии острого тонзиллита. | |
| Признак | Критерии |
| Атипичные мононуклеары | Выявление атипичных мононуклеаров в периферической крови более10% (со 2-3 недели болезни) |
| Лимфомоноцитоз | Выявление лимфомоноцитоза в периферической крови |
| IgM VCA VCA, IgG-EBNA вируса Эпштейна- Барр | В острый период: IgM VCA с момента развития клинических признаков болезни и следующие 4-6 недель присутствуют и снижаются, IgG EA с первой недели болезни нарастают до нескольких лет после нее, персистируют на невысоком уровне, IgG VCA обнаруживаются через несколько недель после появления IgM VCA, нарастают, персистируют пожизненно на высоком уровне, IgG-EBNA-1, 2- отсутствуют или имеются в небольшом количестве. В период реконвалесценции: IgM VCA отсутствуют или имеются в малом количестве, IgG EA персистируют пожизненно на невысоком уровне, IgG VCA персистируют пожизненно IgG EBNA несколько недель после появления клинических признаков и персистируют обнаруживаются через пожизненно на невысоком уровне |
| Определение показателя индекса авидности | Обнаружение IgG с низкой авидностью при наличии или отсутствии IgM свидетельствует о первичной (недавней) инфекции. Присутствие высокоавидных антител IgG указывает на период реконвалесценции |
| ДНК вируса Эпштейна-Барр в крови и слюне | Выявление ДНК вируса методом ПЦР в крови (через 1-2 недели после появления клинических симптомов), слюне. |
Инструментальные исследования: нет.
Показания для консультации специалистов:
· консультация оториноларинголога: при аденоидите, формировании паратонзиллярного абсцесса, воспалительных процессах со стороны придаточных пазух носа;
· консультация гематолога: при прогрессировании гематологических сдвигов;
· консультация хирурга: при выраженном абдоминальном болевом синдроме.

Диагностический алгоритм: (схема)
Что такое острый тонзиллит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркушин Д. Е., онколога со стажем в 12 лет.
Над статьей доктора Меркушин Д. Е. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Острый тонзиллит (Acute tonsillitis) — заболевание инфекционной природы с воздушно-капельным путем передачи, сопровождающееся выраженным синдромом общей интоксикации, местным проявлением которого служит воспаление одной или нескольких лимфатических фолликул глоточного кольца.
Острый тонзиллит вызывают бактериальные, вирусные и грибковые возбудители, а также бактериальные, вирусно-бактериальные, грибково-бактериальные ассоциации. Источником инфекции является больной или бактерионоситель.
Streptococcus pyogenes, Streptococcus группы A (GAS), является наиболее распространенной причиной бактериального фарингита у детей и взрослых. [1]
Прочие возбудители острого тонзиллита: [2]
- стафилококк (Arcanobacterium haemolyticum, Neisseria gonorrhoeae, Corynebacterium diphtheriae);
- анаэробы (синегнойная палочка);
- микоплазмы (m. Pneumoniae);
- хламидии;
- аденовирусы 1–9 типа;
- энтеровирус Коксаки;
- вирус простого герпеса;
- вирус гриппа;
- вирус Эпштейн-Барра и др.
Среди микозов наиболее часто развитие острого тонзиллита вызывают грибы рода Candida в симбиозе с патогенными и условно патогенными кокками.
Язвенно-некротическая тонзиллит вызывается спирохетой Плаута-Венсана в симбиозе с веретенообразной палочкой Венсана.
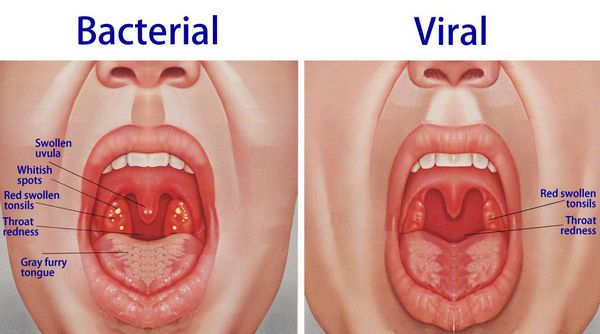
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острого тонзиллита
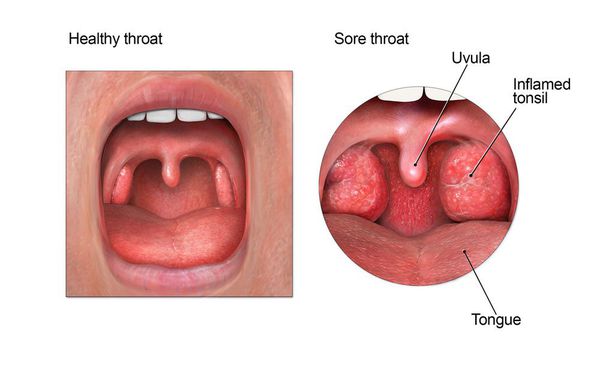
Осмотр глотки позволяет выявить характерные для заболевания изменения.
При катаральной форме заболевания миндалины увеличены, гиперемированы, наблюдается отек и гиперемия мягкого нёба и нёбных дужек. Налета на поверхности миндалин при этом не выявляется. При фолликулярном тонзиллите воспалительный процесс запускается в мелких лимфаденоидных фолликулах, происходит их нагноение, а потом вскрытие. Осмотр глотки в разгар заболевания выявляет на поверхности миндалин нечётко оформленные желтовато-белые точки.
Лакунарный тонзиллит характеризуется появлением в устьях лакун налётов или экссудата, выступающего на поверхность и покрывающего миндалину в виде островков, трудно удаляемого и оставляющего после себя кровоточащую изъязвленную поверхность.
Следствием фолликулярного и лакунарного тонзиллита может быть фибринозная форма заболевания, когда поверхность миндалин сплошь покрывается налетом.
Если возбудитель проникает в паратонзиллярную клетчатку и формируется инфекция мягких тканей, это может привести к флегмонозному тонзиллиту. Данная форма заболевания сопровождается нарастанием интоксикации, усилением боли в горле, появлением асимметричного отека и увеличением шеи, затруднением в наклоне и поворотах головы, появлением характерного неприятного запаха изо рта. По межфасциальным пространствам шеи гнойный процесс может опуститься до уровня клетчатки средостения и вызвать развитие медиастинита.
Для тонзиллита вирусного происхождения (вирус Коксаки типа А) характерны герпетические высыпания на миндалинах, мягком нёбе и нёбных дужках.
При аденовирусном тонзиллите воспалительный процесс в ротоглотке помимо миндалин распространяется на поверхность нёба, задней стенки глотки.
Такая форма острого тонзиллита, как ангина Симановского–Венсана чаще поражает одну миндалину в виде некротических изъязвлений, которые покрыты серым налетом. Признаки интоксикации при этом выражены слабо.
Для острого тонзиллита при системных заболеваниях кровеносной системы характерен некроз слизистой оболочки миндалин, распространение которого может привести к разрушению не только самой миндалины, но и мягкого нёба и стенок глотки с последующим рубцеванием дефекта. Тяжелое общее состояние больного обычно обусловлено течением основного заболевания. [3]
У маленьких детей (особенно у мальчиков) острый тонзиллит, вызванный стрептококками группы А, помимо прочего, может проявляться в виде желудочно-кишечных симптомов (боль в животе, тошнота и рвота). [8]
Патогенез острого тонзиллита
Врожденные и адаптивные иммунные ответы организма являются основополагающими для защиты от стрептококкового фарингита. Иммунные реакции организма также способствуют тяжелым постстрептококковым иммунным заболеваниям. Однако до недавнего времени о них было мало известно.
Клеточные медиаторы врожденного иммунитета, используемые при защите организма от стрептококка группы А, включают эпителиальные клетки, нейтрофилы, макрофаги и дендритные клетки (ДК), которые выделяют ряд растворимых воспалительных медиаторов, таких как антимикробные пептиды (AMP), эйкозаноиды, включая PGE2 и лейкотриен B4 (LTB4), хемокины и провоспалительные цитокины. Ответы Th1 и Th17 играют значительную роль в адаптивном иммунитете в тканях миндалин человека. [9]
Классификация и стадии развития острого тонзиллита
Выделяют три типа заболевания:
- первичные;
- вторичные;
- специфические тонзиллиты.
Возникновение вторичных связано с общими острыми инфекционными заболеваниями (скарлатина, дифтерия и т. д) и системными заболеваниями кровеносной системы (агранулоцитоз, лейкоз).
Специфические тонзиллиты возникают на фоне специфической инфекции (язвенно-пленчатый тонзиллит — ангина Симановского — Плаута — Венсана, вызываемая находящимися в симбиозе веретенообразной палочкой Плаута — Венсана и спирохетой Венсана, герпетический тонзиллит, вызываемый вирусом Коксаки А).
По форме выделяют:
- катаральный;
- фолликулярный;
- лакунарный;
- фибринозный;
- герпетический;
- флегмонозный (интратонзиллярный абсцесс);
- язвенно-некротический (гангренозный);
- смешанные формы тонзиллита.
Осложнения острого тонзиллита
Осложнения заболевания подразделяются на ранние и поздние.
Ранние осложнения возникают из-за распространения инфекции за пределы лимфоидной ткани и нарастания симптомов интоксикации (паратонзиллярный абсцесс, медиастинит, септические состояния, инфекционно-токсический шок, менингит и менингоэнцефалит).
В поздние сроки (через 2-4 недели) возможно развитие острой ревматической лихорадки и поражения почек в виде гломерулонефрита, реактивного артрита, провокация дебюта или обострение уже имеющихся системных аутоимунных заболеваний (красная волчанка, системный васкулит). [10]
Диагностика острого тонзиллита
Помимо общеклинического минимума, в который входят ОАК, ОАМ, ежегодное флюорографическое исследование, обязательным является:
- определение антистрептолизина-O в сыворотке крови;
- взятие мазка из зева и носовых ходов на корнебактерию дифтерии;
- взятие мазка на определение чувствительности микроорганизмов к антибиотикам.
Другие методы диагностики:
- в большинстве случаев показано проведение ЭКГ;
- в некоторых случаях обоснованным будет назначение серологического исследования на вирусы респираторных инфекций;
- молекулярно-биологическое исследование крови на вирус Эпштейна — Барр;
- микроскопическое исследование мазков с миндалин на гонококк;
- бактериологическое исследование слизи с миндалин и задней стенки глотки на анэробные микроорганизмы;
- микологическое исследование носоглоточных смывов на грибы рода кандида;
- определение С-реактивного белка.
Хотя фарингит группы A Streptococcus (GAS) является наиболее распространенной причиной бактериального фарингита у детей и подростков, многие вирусные и бактериальные инфекции имитируют симптомы фарингита. Экстренные клиницисты должны признать симптоматику фарингита GAS и использовать соответствующие средства диагностики и лечения для эффективного лечения антибиотиками.
У людей с острым фарингитом проводится дифференциальная диагностика между фарингитом, вызванным гемолитическим стрептококком А, инфекционным мононуклеозом и другими причинами вирусного фарингита. [11]
Лечение острого тонзиллита
При наличии показаний к госпитализации пациенту выдается направление на госпитализацию в круглосуточный стационар инфекционной больницы. При лечении в амбулаторных условиях на следующий день участковому терапевту в поликлинику по месту прикрепления пациента передается заявка на активное посещение на дому.
Необходима изоляция пациента, частое проветривание помещения, влажная уборка, производится ультрафиолетовое облучение воздуха в помещении с пациентом. Пациенту выдается отдельный набор посуды, недопустимо пользоваться общими полотенцами, зубными щетками.
В период повышения температуры пациенту показан полупостельный режим, по мере стихания синдрома интоксикации и лихорадки — палатный (до 7-го дня нормальной температуры тела). Пациенту показано обильное теплое питье не менее 1,5-2,0 л жидкости в сутки. При терапии в условиях стационара показано введение физиологического раствора с аскорбиновой кислотой для уменьшения симптомов интоксикации. При повышении t тела выше 38 градусов необходимо ее снижение приемом 500 мг парацетомола, 200-400 мг ибупрофена или 500 мг парацетомола в сочетании с 200 мг ибупрофена (препараты ибуклин, брустан). При неэффективности оказанных мер возможно внутримышечное введение литической смеси (анальгин 50% 1 мл + димедрол 1% 1 мл), преднизолона в дозе 30-60 мг (1-2 мл).
Пациенту назначается полоскание горла растворами антисептиков. На фармацевтическом рынке существуют распространенные, доступные по стоимости и в то же время эффективные антисептики с широким спектром активности и низкой резистентностью микроорганизмов к ним. К таким препаратам относят хлоргексидин, мирамистин, Йокс.
Антибактериальное (бактерицидное) действие раствора Йокс реализуется за счет йода в его составе. Раствор разводится из расчета 5 мл (1 чайная ложка) на 100 мл воды. Ополаскивать горло не менее 4 раз в сутки. Перед нанесением спрея прополоскать горло обычной водой для удаления слизи. Наносить спрей не менее 4 раз в сутки.
Обязательным является назначение этиотропного препарата для борьбы с возбудителем тонзиллита. В амбулаторно-поликлинических условиях наиболее удобным является пероральное назначение препаратов, в стационаре рационально парентеральное введение. [4]
При подтверждении роли корнебактерии дифтерии в развитии заболевания основное значение имеет введение лошадиной противодифтерийной сыворотки. Перед введением основной терапевтической дозы двукратно проводится биологическая проба. На первом этапе вводят 0,1 мл разведённой сыворотки из ампулы, маркированной красным цветом, внутрикожно в сгибательную поверхность предплечье руки. При правильном введении на коже образуется небольшой, плотный на ощупь узелок. В предплечье второй руки вводят в/к 0,1 мл физиологического раствора в качестве контроля. Время наблюдения за пациентом составляет 20 минут. Проба считается отрицательной, если диаметр папулы или гиперемии в месте введения не более 10 мм. На втором этапе 0,1 мл неразведенной сыворотки, маркированной синим цветом, вводят подкожно в наружную поверхность плеча. При отсутствии неблагоприятной реакции через 30 минут внутримышечно вводится основная доза препарата.
Разовая доза сыворотки составляет:
- при локализованных формах 10 000 – 20 000 МЕ;
- дифтерии гортани 40 000 – 50 000 МЕ;
- при субтоксической форме 40 000 – 50 000 МЕ;
- токсической 50 000 – 80 000 МЕ;
- геморрагической 100 000 – 120 000 МЕ.
При отсутствии терапевтического эффекта введение сыворотки можно повторить через 12-24 часа с использованием тех же доз. [5]
Из антибактериальных препаратов рекомендуется назначение макролидов — кларитромицина, мидекамицина или джозамицина:
- Кларитромицин рекомендован в дозировке 500 мг однократно в сутки внутрь длительностью не менее 7-10 дней.
- Мидекамицин в дозировке 400 мг 3 раза в сутки внутрь не менее 7-10 дней.
- Джозамицин применяется в дозировке 500-1000 мг двукратно в сутки внутрь. Длительность терапии не менее 7-10 дней.
Терапия гонококкового тонзиллита проводится в условиях кожно-венерологического диспансера. Назначается 0,5 мг цефтриаксона внутримышечно или 0,5 мг внутрь левофлоксацина однократно внутрь. В связи с высоким риском сопутствующей хламидийной инфекции совместно с цефалоспоринами назначают доксициклин, 600 мг. препарата назначается в 2 приема с интервалом 1 час (по 3 таблетки 100 мг 2 раза).
При общих вирусных инфекциях (инфекционный мононуклеоз, генерализованная герпетическая инфекция, тяжелое течение гриппа) развитие острого тонзиллита, как правило, связано с активацией условно патогенной флоры ротоглотки. Помимо противовирусной терапии назначаются антибиотики, как и в случае с обычным первичным бактериальным тонзиллитом.
Препаратами первой линии являются клавулированные пенициллины. Применение неклавулированного пенициллина для терапии инфекции верхних дыхательных путей не рекомендовано в связи с высокой резистентностью микрофлоры к данному антибактериальному препарату. [7]
Амоксициллина клавулонат принимается в дозировке 875+125 мг 3-4 раза в сутки внутрь не менее 7 дней.
Цефалоспорины 2-3 поколения и макролиды
Цефалоспорины II поколения:
Цефуроксим в таблетках по 250 мг назначается из расчета по 1 таблетке 2 раза в сутки внутрь;
Цефалоспорины III поколения:
- Цефиксим в таблетках по 400 мг назначается из расчета по 1 таблетке 1 раз в день внутрь;
- Цефотаксим во флаконах по 1 гр в/м на 2 мл 2% лидокаина, добавив для лучшего растворения 1 мл NaCI 0,9% 2 раза в сутки; возможно в/в капельное введение в течение по крайней мере 30 мин;
- Цефтриаксон флаконы по 1,0 гр в/м на 2 мл 2% лидокаина, добавив для лучшего растворения 1 мл NaCI 0,9% 2 раза в сутки; возможно в/в капельное введение в течение по крайней мере 30 мин.
В качестве препаратов резерва в большинстве случаев применяются фторхинолоны, карбапенемы и линкозамины. Антибиотики тетрациклинового ряда ушли из практики в связи с высокой устойчивостью флоры к ним и невозможностью применения у беременных и в педиатрической практике.
Для предупреждения развития кандидоза в индивидуальном порядке решается вопрос о назначении противогрибкового препарата.
Для терапии же грибкового тонзиллита назначение системных антимикотиков является обязательным. Она включает пероральное применение противогрибковых антибиотиков в течение 10–14 дней (леворин, нистатин, амфотерицин В, кетоконазол, флуконазол). Местно назначаются полоскания антисептиками и ингаляции с мирамистином.
При необходимости пациенту выдается листок нетрудоспособности или справка учащегося с освобождением от труда и посещения занятий соответственно. [6]
Ориентировочные сроки нетрудоспособности:
Средние сроки временной нетрудоспособности составляют 10-12 дней.
Критерии выздоровления:
- нормализация температуры тела в течение 5 суток;
- отсутствие боли в горле и болезненности при пальпации поднижнечелюстных лимфатических узлов;
- отсутствие патологических отклонений в общем анализе крови, общем анализе мочи и на пленке ЭКГ.
Возможно предоставление записки от лечащего врача работодателю в произвольной форме о переводе на облегченный труд и освобождении от ночных смен на 2 недели при возможности. Студентам и школьникам предоставляется освобождение от занятий физкультурой на 2 недели. [6]
Прогноз. Профилактика
При своевременно начатой терапии прогноз благоприятный. При применении современных методов диагностики и качественных антибактериальных препаратов ранние и поздние осложнения заболевания встречаются спорадически (при позднем обращении и самолечении пациента).
Рекомендуется избегать переохлаждений и контакта с больными ОРЗ, вакцинация против гриппа и пневмонии, общеукрепляющие мероприятия. В качестве средства профилактики обострений фарингита и рецидивирующего тонзиллита оказались эффективными препараты бактериального происхождения, в частности, комплексы антигенов — лизатов, наиболее частых возбудителей воспалительных заболеваний верхних дыхательных путей, полости рта и глотки.
К таким препаратам относится ИРС-19 по 1 дозе препарата в каждый носовой ход 2 раза в день в течение 2 недель в периоды межсезонья и перед ожидаемыми вспышками эпидемий ОРЗ.
Имудон по 6 таблеток в день. Таблетки рассасывают (не разжевывая) каждые два часа. Курс терапии составляет 20 дней.
За реконвалесцентами устанавливают патронажное медицинское наблюдение в течение месяца. На первой и третьей неделе проводится исследование анализов крови и мочи, при необходимости — ЭКГ-исследование.
Все пациенты с хроническим тонзиллитом, которые перенесли более двух ангин за последние три года, подлежат обязательному диспансерному наблюдению по группе Д3 (2 раза в год).
Читайте также:

