Инфекция из пупочной вены
Обновлено: 26.04.2024
Геморрагическая болезнь новорожденных – болезнь недавно родившихся детей, которая проявляется повышенной кровоточивостью по причине недостаточности факторов свёртывания крови, активность которых зависит от содержания в организме витамина К.
В странах СНГ, согласно статистике, заболеваемость составляет от 0,25 до 1,5%. За границей в некоторых регионах прийнято вводить витамин парентерально после рождения малыша. Там частота рассматриваемого заболевания – всего 0,01% и даже меньше.
Формы геморрагической болезни новорожденных:
Первичная форма возникает, когда содержание витамина К у плода низкое, и с молоком матери поступление витамина также мизерное, в то время, как с 3-5-го дня рождения активизируется выработка его микрофлорой кишечника. При вторичной формы происходит нарушение синтеза ПППФ свёртывания крови как следствие поражения печени, синдрома мальабсорбции у новорождённого или долго длящегося парентерального питания.
Также существует ранняя форма заболевания. Для нее типична кровоточивость, возникающая в 1-2- сутки жизни. Для классической формы типично появление кровоточивости на 3-5-е сутки. При вторичной кровоточивость может начаться в любой день со момента рождения малыша.
Что провоцирует / Причины Геморрагической болезни новорожденных:
Биологическая роль витамина К в организме заключается в том, что он активирует процессы гамма-карбоксилирования остатков глутаминовой кислоты в факторах свёртывания крови:
- антигемофильном глобулине В
- факторе Стюарта-Прауэра
Также он активирует процессы в протеинах С и S плазмы, которые принимают участие в противосвёртывающих механизмах. Если в организме дефицит витамина К, в печени формируются неактивные акарбокси-факторы II, VII, IX и X, которые не связывают кальций и не принимают активного участия в процессах свертывания крови.
Через плаценту витамин К проникает слабо. Среди факторов, способствующих появлению первичной нехватке витамина К у младенца, выделяют:
- прием беременной женщиной антикоагулянтов непрямого действия
- рождение ребенка недоношенным
- прием антибиотиков широкого спектра действия, противосудорожных препаратов беременной
- гепато- и энтеропатии
- дисбактериозы кишечника
У недоношенных детей снижен синтез полипептидных предшественников плазменных факторов (ПППФ) свёртывания крови в печени.

При вторичной геморрагической болезни нарушение синтеза ПППФ свёртывания крови становится результатом болезней печени, например, гепатита. Также нехватка витамина К может быть вызвана назначением антагонистов витамина К – кумарина и неодикумарина. У ребенка может быть низкий уровень в крови витамина К или повышенное содержание PIVKA.
Патогенез (что происходит?) во время Геморрагической болезни новорожденных:
Нарушение синтезирования полипептидных предшественников плазменных факторов или же нарушение карбоксилирования остатков глутаминовой кислоты ПППФ свёртывания вызывает нарушение выработки факторов II, VII, IX и X. Из-за этого удлиняется протромбиновое время и активированное частичное тромбопластиновое время (сокращенно – АЧТВ).
Симптомы Геморрагической болезни новорожденных:
При ранней форме геморрагической болезни новорожденных в первые дни после рождения у грудничка появляется так называемый гематемезис. Попросту говоря, это рвота с кровью. Также среди симптомов выделяют опасное для жизни легочное кровотечение, кровоизлияния в органы брюшной полости и забрюшинного пространства (частые случаи излияния крови в печень, надпочечники, селезенку ребенка).
Геморрагическая болезнь новорожденных в некоторых случаях начинается, когда плод еще находится в утробе матери. После рождения у малыша находят кровоизлияния внутри черепа, кожные геморрагии. Внутричерепные кровоизлияния могут обнаружиться при помощи метода нейросонографии.
Классическая форма геморрагической болезни возникает у детей, которых матери кормят грудью. Проявления наступают на 3-5-м дне жизни: кровавая рвота, кишечное кровотечение (мелена), кожные геморрагии (петехии, экхимозы), кефалогематомы, кровотечения при отпадении остатка пуповины. Если у ребенка тяжелая гипоксия или родовая травма, то нехватка витамина К может быть диагностирована по кровоизлияниям под апоневроз, внутричерепным кровоизлияниям, внутренним кровотечениям и гематомам.
При мелене у новорожденного ребенка может появиться гипербилирубинемия, потому что в кишечнике происходит усиленный распад эритроцитов. Причиной мелены становится формирование язвочек небольшого размера на слизистой оболочке желудка и двенадцатиперстной кишки. В их генезе главная роль принадлежит избытку у новорождённого глюкокортикоидов (при родовом стрессе), ишемии желудка и кишки. Также причинами кровавой рвоты и кровавого кала становятся пептический эзофагит и гастроэзофагеальный рефлюкс.
Поздняя форма геморрагической болезни новорожденных проявляется такими симптомами:
- внутричерепные кровоизлияния
- мелена
- обширные кожные экхимозы
- кровотечение из пупочной раны
- кефалогематома
- гематурия
Осложнения при геморрагической болезни у младенцев:
- бледность
- слабость
- снижение артериального давления
- снижение температуры
Диагностика Геморрагической болезни новорожденных:
Если возникло подозрение на геморрагическую болезнь новорожденного, нужно исследовать свертываемость крови, определить количество тромбоцитов, определить время кровотечения. После этого или вместе с этими показателями определяют протромбиновое время, активированное частичное тромбопластиновое время, гематокрит и гемоглобин.
При геморрагической болезни новорожденных время свертывания крови длиннее положенного, а время кровотечения в норме, как и количество тромбоцитов. Для подтверждения диагноза необходимо удлинение ПВ и АЧТВ, при этом тромбопластиновое время нормальное. Если кровопотери ребенка сильные, то находят признаки анемии. Но они проявляются ярко только на вторые или третьи сутки после кровотечения.
Дифференциальная диагностика
Если через 2 минуты оттенок жидкости стал коричневым, то в ней есть материнская кровь, а именно – гемоглобин А. Если розовый тон сохраняется, то говорят о фетальном гемоглобине Г, то есть в рвоте или кале есть кровь самого ребенка.
Необходима дифференциальная диагностика с наследственными коагулопатиями, ДВС-синдромом у детей и тромбоцитопенической пурпурой новорожденных. Для такого отличия нужно провести развёрнутую коагулограмму, а в некоторых случаях и тромбоэластограмму.
Время свёртывания крови (по Бюркеру) у доношенного новорожденного составляет 4 минуты. При геморрагической болезни, гемофилии и ДВС-синдроме оно удлинено. А при тромбоцитопении у грудничка оно в норме. Время кровотечения в норме – 2-4 минуты (столько же – при геморрагической болезни, гемофилии), а при тромбоцитопении и ДВС-синдроме оно длиннее, чем нужно.
Норма количество тромбоцитов у новорожденных – 150-400x10 9 /л. При ДВС-синдроме и тромбоцитопении оно снижено. Эти данные помогают в дифференциальной диагностике похожих геморрагических заболеваний грудничков.
Лечение Геморрагической болезни новорожденных:
Лечение геморрагической болезни новорожденных заключается в использовании витамина К3, который также известен как препарат викасол. 1% раствор малышу вводят внутримышечно. Доза рассчитывается по формуле 0,1 -0,15 мл/кг. Препарат вводят 1 раз в 24 часа, курс 2-3 суток.
В случаях жизнеугрожающих кровотечений и сильно выраженной кровоточивости нужно одновременно ввести свежезамороженную плазму из расчета 10-15 мл на 1 кг тела ребенка или концентрированный препарат протромбинового комплекса (РР5В) 15-30 ЕД/кг внутривенно болюсно.
Для ликвидации гиповолемического шока нужно провести инфузионную терапию (после переливания свежезамороженной плазмы в дозе 20 мл/кг), а далее при необходимости перелить новорожденному эритроцитарную массу из расчёта 5-10 мл/кг.
Профилактика Геморрагической болезни новорожденных:
Профилактические меры необходимы новорожденным из групп риска. Сюда относят недоношенных и глубоко недоношенных детей, малышей на искусственном вскармливании (лишенных материнской груди), детей на парентеральном питании и получающих терапию антибиотиками. Также в группе риска такие дети:
- с родовой травмой
- перенесшие тяжелую перинатальную гипоксию и асфиксию
- дети от беременности с гестозом на фоне низкого синтеза эстрогенов
- новорожденные, родившиеся при помощи кесарева сечения
- дети от беременности с явлениями энтеропатии, гепатопатии
- дети, у которых мать при беременности страдала дисбиозом и дисбактериозом кишечника
- новорожденные, у которых мать принимала лекарства на последних сроках беременности (антикоагулянты непрямого действия, противосудорожные препараты, противотуберкулёзные препараты, антибиотики широкого спектра действия)
В профилактических целях недавно рожденному ребенку могут назначить 1% раствор викасола из расчета 0,1 мл/кг. Его вводят один раз внутримышечно, курс от 1 до 3 суток. В США с 1960 года витамин К вводят в количестве 1 миллиграмм всем новорожденным деткам (по рекомендации Американской академии педиатрии).
К каким докторам следует обращаться если у Вас Геморрагическая болезнь новорожденных:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Геморрагической болезни новорожденных, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Омфалит – инфекция пуповинного остатка и пупочной ранки, приводящая к воспалению кожи и подкожной клетчатки, нарушению процессов эпителизации. Омфалит сопровождается серозной или гнойной экссудацией, гиперемией и инфильтрацией пупочного кольца, повышенной температурой и признаками интоксикации; в тяжелых случаях омфалит осложняется флегмоной, перитонитом и пупочным сепсисом. Диагностика омфалита заключается в осмотре ребенка детским специалистом, проведении УЗИ мягких тканей и органов брюшной полости, посева отделяемого из пупочной ранки. Лечение омфалита включает местную обработку пупка антисептиками, перевязки, антибиотикотерапию, физиотерапию (УФО, УВЧ), по показаниям – хирургическое лечение.
Общие сведения
Омфалит – заболевание новорожденных, характеризующееся воспалением кожи и подкожной клетчатки в области пупочной ранки. Гнойно-септические заболевания кожи являются преобладающими в период новорожденности. Среди них встречаются стрептодермии и стафилодермиии (везикулопустулез, эпидемическая пузырчатка новорожденных, эксфолиативный дерматит новорожденных). В структуре неонатальной патологии омфалит занимает одно из ведущих мест по распространенности и практической значимости. Опасность омфалита у детей заключается в возможном распространении и генерализации инфекции с развитием артериита или флебита пупочных сосудов, флегмоны, перитонита, сепсиса.

Причины омфалита
Развитие омфалита связано с попаданием инфекции через культю пуповины или незажившую пупочную ранку. Это может произойти в случае пренебрежения гигиеническими нормами и правилами ухода за новорожденным и обработкой пупочной раны, наличии пеленочного дерматита или других инфекционных заболеваний кожи у новорожденного (пиодермии, фолликулита). В редких случаях инфицирование возможно во время лигирования пупочного канатика, однако чаще заражение происходит между 2-ми и 12-ми сутками жизни.
Риск развития омфалита повышен у недоношенных детей, рожденных от преждевременных или патологически протекавших родов, внебольничных (в т. ч. домашних) родов, детей с внутриутробными инфекциями, гипоксией, врожденными аномалиями (неполным пупочным, желточным или мочевым свищом).
Возбудителями омфалита чаще всего оказываются стафилококки, стрептококки, примерно в 30% случаев - грамотрицательные микроорганизмы (кишечная палочка, клебсиелла и др.). Источником инфекции могут выступать кожные покровы младенца, загрязненные мочой, испражнениями, гноеродной флорой; предметы ухода, руки ухаживающего персонала (медицинских работников, родителей) и др.
Классификация омфалита
По причинам возникновения омфалит может быть первичным (при инфицировании пупочной ранки) или вторичным (в случае присоединения инфекции на фоне имеющихся врожденных аномалий - свищей). Вторичный омфалит у ребенка развивается в более поздние сроки и протекает более длительно.
В спектре рассмотрения клинического течения омфалита заболевание может представлять практический интерес для педиатрии, детской хирургии, детской дерматологии, детской урологии.
Симптомы омфалита
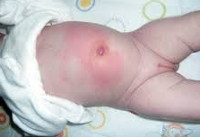
Наиболее частая и прогностически благоприятная форма заболевания - катаральный омфалит. Обычно самостоятельное отпадение пуповинного остатка у новорожденного происходит на первой-второй неделе жизни. На его месте образуется рыхлая кровянистая корочка; окончательная эпителизация пупочной ранки при должном уходе отмечается к 10-15 дню жизни. В случае развития локального воспаления пупочная ранка не затягивается, из нее начинает выделяться скудный секрет серозного, серозно-геморрагического или серозно-гнойного характера. Ранка периодически затягивается корочками, однако после их отторжения дефект не эпителизируется. Пупочное кольцо гиперемировано и отечно. При длительном мокнутии (в течение 2-х и более недель) может происходить избыточное разрастание грануляций с формированием на дне пупочной ранки грибовидного выпячивания – фунгуса пупка, который еще более затрудняет заживление. Общее состояние новорожденного (аппетит, физиологические отправления, сон, прибавка в массе) при простой форме омфалита обычно не нарушено; иногда отмечается субфебрилитет.
Кроме мокнутия пупочной ранки, отмечается пиорея – истечение гнойного отделяемого и выделение гноя при надавливании на околопупочную область. Возможно образование на дне пупочной ямки язвочки, покрытой гнойным налетом. При флегмонозном омфалите состояние младенца ухудшается: температура тела повышается до 38°С, выражены признаки интоксикации (вялость, плохой аппетит, срыгивания, диспепсия), замедляется нарастание массы тела. У недоношенных детей локальные изменения при омфалите могут быть выражены минимально, зато на первый план обычно выходят общие проявления, молниеносно развиваются осложнения.
Некротический омфалит встречается редко, обычно у ослабленных детей (с иммунодефицитом, гипотрофией и т. д.). При этом расплавление клетчатки распространяется в глубину. В области пупка кожа приобретает темно-багровый, синюшный оттенок. При некротическом омфалите воспаление практически всегда переходит на пупочные сосуды. В некоторых случаях могут некротизироваться все слои передней брюшной стенки с развитием контактного перитонита. Гангренозный омфалит имеет наиболее тяжелое течение: температура тела может снижаться до 36°С, ребенок истощен, заторможен, не реагирует на окружающие раздражители.
Омфалит может осложняться флегмоной передней брюшной стенки, артериитом или флебитом пупочных сосудов, абсцессами печени, энтероколитом, абсцедирующей пневмонией, остеомиелитом, пупочным сепсисом.
Диагностика и лечение омфалита
Обычно для распознавания омфалита достаточно осмотра ребенка неонатологом, педиатром или детским хирургом. Для определения возбудителя бактериальной инфекции и подбора антибактериальной терапии проводится бакпосев отделяемого пупочной ранки на флору с чувствительностью.
Для исключения осложнений омфалита (флегмоны брюшной стенки, абсцессов брюшной полости, перитонита) ребенку показано проведение УЗИ мягких тканей, УЗИ брюшной полости, обзорной рентгенографии брюшной полости. В обязательном порядке ребенка с омфалитом должен осмотреть детский хирург.
При назначении лечения омфалита учитывается его форма и общее состояние новорожденного. В амбулаторных условиях под контролем педиатра возможно лечение только катарального омфалита; в остальных случаях показана госпитализация новорожденного.
При простом омфалите производится местная обработка мокнущей пупочной ранки 3-4 раза в день вначале перекисью водорода, затем водными или спиртовыми растворами антисептиков – фурацилина, диоксидина, хлорофиллипта, бриллиантовой зелени. Все манипуляции (обработка, просушивание пупочной ранки) проводятся отдельными ватными палочками или тампонами. Применяется физиотерапевтическое лечение – УФО, СВЧ, УВЧ-терапия, гелий-неоновый лазер. При разрастании фунгуса осуществляется его прижигание нитратом серебра. В период лечения омфалита купание ребенка производится в слабом растворе калия перманганата.
При флегмонозной форме омфалита, кроме выше перечисленных мероприятий, на область воспаления накладываются повязки с антибактериальными и антисептическими мазями (бацитрацин/полимиксин B, Вишневского), производится обкалывание очага антибиотиками, назначаются системные антибактериальные препараты и инфузионная терапия, вводится противостафилококковый иммуноглобулин. При формировании гнойника прибегают к его хирургическому вскрытию.
При развитии некротического омфалита производится иссечение некротизированных тканей, осуществляются перевязки, проводится активное общее лечение (антибиотики, витаминотерапия, переливания плазмы, физиотерапия и пр.).
Прогноз и профилактика омфалита
Катаральный омфалит легко поддается лечению и обычно заканчивается выздоровлением. Прогноз флегмонозного и некротического омфалита зависит от адекватности и сроков начала лечения, присоединения вторичных осложнений и состояния ребенка. При генерализованных септических осложнениях возможен летальный исход.
Профилактика омфалита предполагает соблюдение асептики при обработке пуповины, ежедневном уходе за пупочной ранкой, соблюдение гигиены ухаживающим персоналом. Категорически недопустимо насильственно срывать корочки с пупочной ранки, закрывать ее повязкой или подгузником, заклеивать лейкопластырем, поскольку это провоцирует мокнутие и инфицирование. В случае покраснения пупочной ранки, появления отечности и отделяемого следует незамедлительно проконсультироваться у педиатра.
Пупочный сепсис – это генерализованное инфекционное заболевание новорожденных, возникающее при проникновении возбудителей через пупочную ранку. Заболевание развивается при инфицировании стафилококками, кишечной палочной, условно-патогенными грибами. Клинически неонатальный сепсис проявляется лихорадкой или гипотермией, сердечно-легочной недостаточностью, угнетением сознания и рефлексов. Диагностика болезни включает бактериологический посев крови, определение острофазовых показателей, УЗИ пупочной области. Основу лечения составляет массивная антибиотикотерапия, которая дополняется патогенетической терапией и иммунокоррекцией.
МКБ-10


Общие сведения
Специалисты в области неонатологии регулярно сталкиваются с проблемой сепсиса новорожденных: он диагностируется у 0,1-0,2% доношенных и 1-1,5% недоношенных детей. По времени развития выделяют ранний, возникающий в первые 72 часа после рождения, и поздний, который проявляется после 3-х дней жизни младенца. Первый вид в основном вызван внутриутробным или интранатальным инфицированием младенца. Пупочный сепсис относится к позднему, он развивается при заражении патогенными бактериями, проникшими через пупочную ранку из окружающей среды.

Причины
Основные возбудители пупочного сепсиса – грамположительные бактерии Staphylococcus epidermidis и Staphylococcus aureus. Эти микроорганизмы в небольших количествах обитают на коже, входят в состав вагинальной микрофлоры у 60% женщин. Заражение новорожденного происходит дома при общении с родителями и гигиеническом уходе, в отделении новорожденных при осмотре врачом и проведении медицинских манипуляций.
Второй по частоте возбудитель инфекции – кишечная палочка (Escherichia coli). Бактерия является постоянным обитателем толстого отдела кишечника, поэтому она способна колонизировать пупочную рану. Для позднего госпитального сепсиса новорожденных типичны грибково-бактериальные ассоциации: одновременное заражение грибами рода Кандида, стафилококками, стрептококками и другими видами бактерий.
Факторы риска
Сепсис зачастую вызван условно-патогенной микрофонной, которая у провоцирует тяжелые инфекции у одних детей и не влияет на здоровье других. В связи с этим значимую роль приобретают предрасполагающие факторы, которые способствуют заражению, генерализации инфекционного возбудителя и реализации его системных эффектов на организм младенца. К факторам риска относятся следующие:
- Осложнения беременности и родов. Сепсис чаще развивается у новорожденных, матери которых страдали длительными гестозами, имели очаги хронической инфекции урогенитального или желудочно-кишечного тракта. Вероятность инфекционных заболеваний повышается при трудных родах, недоношенности, низкой оценке по шкале Апгар.
- Ненадлежащий уход за ребенком. При позднем внебольничном сепсисе источником инфекции становятся родители и ближайшие родственники, которые общаются с ребенком. Несоблюдение санитарно-гигиенических норм при смене подгузника, обработке пупочного остатка и купании – основные причины заражения инфекцией. Сначала развивается омфалит, который затем осложняется сепсисом.
- Медицинские манипуляции. Новорожденные, которые госпитализируются в реанимационные отделения, подвергаются риску заражения госпитальными штаммами бактерий. Вероятность заболевания коррелирует с длительностью стационарного лечения, объемом инвазивных диагностических и лечебных процедур.
- Иммунодефицитные состояния. Генерализация бактериальной и грибковой инфекции чаще наблюдается у детей со сниженным иммунным статусом. В периоде новорожденности причиной такого состояния выступают врожденные иммунодефициты: синдром Ди Джорджи, атаксия-телеангиэктазия Луи-Бар, ТКИД и многие другие.
Патогенез
Пупочный сепсис начинается с первичного очага инфекции, которым выступает гнойный омфалит. Поскольку у новорожденных наблюдается незрелость фагоцитарно-макрофагальной системы и физиологическое угнетение Т- и В-системы лимфоцитов, бактериальное воспаление не ограничивается пупочной ранкой. Возбудители легко проникают в системный кровоток и взаимодействуют с факторами иммунной защиты.
В основе заболевания лежит неадекватная реакция иммунитета, которая сопровождается резким повышением уровня провоспалительных медиаторов, повреждением клеточных мембран, генерализованными нарушениями микроциркуляции. Одновременно с этим развивается гипоксия тканей и критически снижается продукция макроэргов, что способствует развитию полиорганной недостаточности.

Симптомы пупочного сепсиса
Заболевание возникает на фоне уже имеющегося омфалита на 3-14 дне жизни новорожденного. У ребенка резко ухудшается состояние: температура тела повышается более 40°С или снижается менее 35°С, наблюдается учащенное дыхание и сердцебиение. Новорожденный становится вялым, отказывается от груди и бутылочки. Кожа приобретает землистый оттенок, черты лица заостряются, возникают мелкие подкожные кровоизлияния.
Наблюдаются характерные изменения пупочного остатка. Пупок и окружающие ткани ярко-красные и горячие на ощупь, вокруг них усиливается рисунок венозной сети и появляются красные полосы – признак лимфангита. При надавливании на кожу вокруг пупка из раны выделяется гной с резким неприятным запахом. При некротической форме воспаления кожа становится темно-багровой.
Осложнения
Тяжелой формой сепсиса является септикопиемия – образование метастатических гнойных очагов. Чаще всего развивается гнойный перитонит, остеомиелит, менингит, плеврит и абсцессы легких. Возможны флегмоны мягких тканей разных участков тела. Уровень смертности остается стабильно высоким и составляет 30-40%. При септических осложнениях чаще умирают недоношенные и маловесные дети, имеющие сопутствующую соматическую патологию.
Диагностика
Осмотр новорожденного с признаками генерализованной инфекции проводится врачом-неонатологом. При первичном обследовании обращают внимание на состояние пупочной ранки, наличие клинических проявлений сепсиса, анамнез беременности и родов. По показаниям к диагностике привлекают детского хирурга. Для уточнения диагноза и идентификации возбудителя назначают следующие методы исследования:
- УЗИ.Сонография мягких тканей проводится при подозрении на флегмону, чтобы оценить степень и глубину поражения клетчатки. При подозрении на перитонит и внутрибрюшные абсцессы назначают УЗИ органов брюшной полости.
- Посев крови. Бактериологическое исследование требуется для определения вида возбудителя сепсиса и его чувствительности к антибиотикам. Для получения наиболее достоверных результатов забор биоматериала проводят на высоте лихорадки до начала антибиотикотерапии.
- Базовая лабораторная диагностика. Признаками сепсиса в клиническом анализе крови является высокий лейкоцитоз или лейкопения, резкое возрастание СОЭ. Информативны биохимические показатели системного воспаления: повышенный С-реактивный белок и прокальцитонин.
Дифференциальная диагностика
При выявлении очага гнойного омфалита и характерных клинико-лабораторных признаков диагноз пупочного сепсиса не подвергается сомнению. В неясных случаях неонатологу необходимо исключить диссеминированную цитомегаловирусную, аденовирусную и энтеровирусную инфекцию. Дифференциальная диагностика проводится с респираторным дистресс-синдромом новорожденных, некротическим энтероколитом, абсцессом мозга.

Лечение пупочного сепсиса
Консервативная терапия
При первых признаках сепсиса новорожденного обязательно госпитализируют в реанимационное отделение. При тяжелом состоянии ребенка диагностика выполняется параллельно с лечебными мероприятиями, поскольку начало терапии в первые 6 часов от появления симптомов значительно повышает шансы на выздоровление. Медицинская помощь при сепсисе включает несколько направлений:
Реабилитация
Второй этап лечения начинается по мере исчезновения признаков пупочного сепсиса. В этот период возможно развитие вторичных инфекционных процессов, нарушений обмена веществ, психоневрологических осложнений. Для реабилитации после пупочного сепсиса применяется метаболическая терапия, которая стимулирует анаболические реакции, нормализует окислительно-восстановительные процессы. С этой целью применяют ферменты, витаминно-аминокислотные комплексы.
Прогноз и профилактика
Несмотря на усовершенствование этиопатогенетической терапии сепсиса, большой процент новорожденных умирает от полиорганной недостаточности в первые дни от начала заболевания. Более благоприятный прогноз для иммунокомпетентных младенцев, которые родились доношенными и не имеют признаков септикопиемии. Профилактика пупочного сепсиса включает правильный гигиенический уход за новорожденным, минимизацию инвазивных процедур, рациональное ведение беременности и родов.
1. Неонатальный сепсис. Руководство. 2-е издание, переработанное и дополненное/ Г.А. Самсыгина. – 2020.
Омфалит - воспалительный процесс дна пупочной ранки, кожи и подкожной клетчатки вокруг пупка, пупочных сосудов у новорожденных.
Дети, которым был поставлен диагноз омфалит, независимо от формы, должны быть переведены из акушерского стационара в отделение патологии новорожденных и недоношенных детей, а в тяжелых случаях некротической формы омфалита - в отделении хирургии новорожденных.
Наиболее частые возбудители- грамположительные и грамотрицательные бактерии

- простой омфалит
- флегмонозный омфалит (диффузно-гнойный)
- некротический омфалит
Наиболее благоприятной в прогностическом отношении является самая распространенная простая форма (мокнущий пупок):
- Локальное покраснение
- Отек пупочного кольца
- Инфильтрация подкожно жировой клетчатки вокруг умбиликального кольца
- Длительно не заживающая пупочная ранка, из которой имеется серозное или серозно-гнойное отделяемое
- Периодически пупочная ранка покрывается коркой
- Неприятный запах от пуповины или отделяемого из пупочной ранки
- Возможно избыточное разрастание гранулирующей ткани, что приводит к формированию фунгуса
- Общее состояние ребенка при этом не страдает
Флегмонозный омфалит (диффузно-гнойный): помимо вышеописанных симптомов отмечается:
- Распространение воспалительного процесса на окружающие ткани
- Гиперемия и инфильтрация кожи в области пупка
- Пупочная ранка в виде язвы, покрыта фибринозными наложениями, окружена плотным кожным валиком
- Выделение гноя из пупочной ранки при надавливании на околопупочную область
- Флегмона передней брюшной стенки.
- Ухудшение общего состояния, нарастание интоксикации, повышение температуры тела.
Некротический омфалит: наблюдается у ослабленных детей при присоединении анаэробной инфекции.
- Некроз кожи и подкожной клетчатки. Некротический процесс может охватывать все слои передней брюшной стенки и вызывать перитонит.
- Мумификация пуповинного остатка приостанавливается, он становиться влажным, приобретает грязно-бурый оттенок и неприятный гнилостный запах.
- Тяжелыми осложнениями флегмонозной и некротической форм омфалита является восходящая инфекция – тромбоз пупочной, портальной вен, портальная гипертензия, абсцессы печени и сепсис.
Назначаются следующие лабораторные исследования:
- Клинический анализ крови
- Посев крови с определением чувствительности микрофлоры к антибиотикам.
- Посев отделяемого пупочной ранки для определения бактериальных возбудителей
- Определение маркеров системной воспалительной реакции (прокальциотонин, С-реактивный белок).
Ультразвуковое исследование внутренних органов (при подозрении на флегмонозную или некротическую форму омфалита)
Дополнительно при флегмонозной форме омфалита:
- консультация детского хирурга для подтверждения диагноза
- требуется госпитализация в детское хирургическое отделение
- требуется хирургическое вмешательство;
- назначается антибактериальная терапия с учетом чувствительности к препаратам, иммунозаместительная терапия препаратами иммуноглобулина для внутривенных вливаний согласно инструкции к препарату.
Дополнительно при некротической форме омфалита:
- консультация детского хирурга для подтверждения диагноза
- требуется госпитализация в детское хирургическое отделение
- требуется хирургическое вмешательство,
- назначается антибактериальная терапия с учетом чувствительности к препаратам, дезинтоксикационная терапия, иммунозаместительная терапия препаратами иммуноглобулина для внутривенных вливаний согласно инструкции к препарату.
Антибактериальная терапия при флегмонозном и некротическом омфалите до получения результатов посева и чувствительности микрофлоры рекомендуется парентеральное (внутривенно или внутримышечно) назначение препаратов из группы пенициллинов в сочетании с аминогликозидами, дозы, способ и кратность введения определяются инструкцией к препарату. В случае неэффективности лечения в течение трех дней, проводиться смена антибактериальной терапии на цефалоспорины II поколения (цефуроксим), дозы, способ и кратность введения определяются инструкцией к препарату. При идентификации метициллин-резистентном Staphylococcus aureus (MRSA) назначаются препараты из группы гликопептидов (ванкомицин), дозы, способ и кратность введения определяются инструкцией к препарату.
Если отмечается только покраснение пупочного кольца, без отека и распространения эритемы на кожу вокруг пупочного кольца лечение не требуется.
Соблюдение правил асептики и антисептики при работе с новорожденными.
Соблюдение Техники действий пересечения пуповины, обработки пуповинного остатка в родильном зале.
Консультирование матери (родителей) по вопросам ухода за кожей новорожденного, пуповинным остатком в условиях совместного пребывания и после выписки из родильного дома, с отметкой в истории развития ребенка.
Читайте также:

