Инфекция между пальцев рук у детей
Обновлено: 24.04.2024
Дисгидроз кистей рук - симптомы и методы лечения
Кожные заболевания на сегодняшний день являются достаточно распространенными. Часто можно встретить людей, страдающих от дисгидроза кистей рук или стоп. Многие считают, что причиной возникновения такого заболевания является закупорка сальных желез, но это не так. Волдыри на ладонях и пальцах свидетельствуют о нарушениях внутри.
Возможно, у вас есть какие-либо проблемы с желудочно-кишечным трактом, также есть вероятность, что у вас аллергия, которая проявляется как раз таки в пузырьках на ладонях. Дерматологи утверждают, что причиной может быть обычный стресс и нервное перенапряжение. Вашему вниманию предлагается информация касательно того, как понять, что у вас дисгидроз кистей рук, и как можно решить данную проблему.
Симптомы дисгидроза кистей
- Зуд. Перед тем как у вас появятся высыпания на ладонях, кожа будет чесаться. Достаточно неприятное ощущение, бороться с которым очень сложно. Некоторые пациенты сильно расчесывают руки до крови, что категорически запрещено из-за опасности попадания инфекции.
- Образование пузырьков. Это небольшие бугорки с жидкостью, которые появляются достаточно быстро. Они могут появиться отдельными волдырями, а могут сливаться в единое пятно. Ни в коем случае нельзя их разрывать или давить, иначе может попасть инфекция. Внутри пузырьков находится прозрачная жидкость, поэтому визуально есть сходство с ожогами.
- Вскрытие пузырьков. Спустя какое-то время эти пузырьки начинают вскрываться, из них выделяется прозрачная жидкость, а кожа становится грубой. Появляются шелушения и трещинки, которые со временем проходят. Если попадает инфекция, то возможно появление покраснений, воспалений и нагноений.
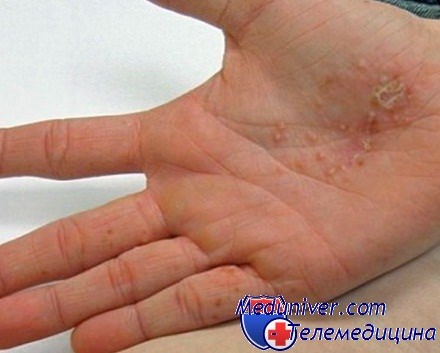
Если говорить о быстром процессе образования, то процесс выглядит так.
1. Появление зуда.
2. Появление пузырьков с жидкостью.
3. Небольшая отечность кистей рук.
4. Болевые ощущения в местах, где пузырьки лопнули.
5. Огрубение кожи, появление шелушений.
6. Процесс заживления и обновления клеток.
Достаточно сложный процесс для клеток, но занимает это несколько дней. Кожа может длительное время восстанавливаться, если вы не будете использовать различные мази. Для того чтоб четко прослеживать динамику заболевания необходимо регулярно проходить лечение у дерматолога, который вовремя выявит ваши проблемы и поможет грамотно подобрать оптимальные методы.
Как развивается дисгидроз рук у детей?
У детей дисгидроз появляется значительно реже, чем у взрослых, ведь они меньше контактируют с химией и иммунитет у них сильнее. На самом деле дисгидроз кистей рук и у взрослых и у детей проходит одинаково. Единственным недостатком является то, что дети чаще и сильнее расчесывают пузырьки с жидкостью и заносят инфекцию. Именно поэтому у них заболевание может прогрессировать сильнее, а процесс заживления может длиться до 1,5 недель. Позаботьтесь о том, чтоб ваш ребенок меньше трогал свои руки, обрабатывайте их мазью и не позволяйте ему их давить.

Методы лечения дисгидроза кистей рук
Многие считают, что избавиться от заболевания можно при помощи мази или таблеток, но стоит отметить, что в данном случае необходим комплексный подход. Это соблюдение диеты, режима дня, обработка пораженных участков кожи и медикаментозное лечение. Даже, если вы будете грамотно действовать и четко следовать инструкции дерматолога, могут быть обострения. Однако опускать руки не стоит, ведь чем раньше вы начнете бороться за чистую здоровую кожу, тем быстрее выздоровеете.
1. Диета. Этот метод уникальный тем, что помимо борьбы с дисгидрозом вы также оздоровите свой организм. В первую очередь стоит исключить из рациона продукты, которые у многих вызывают аллергию: все виды цитрусовых, шоколад, яйца, мед, жирное мясо и дрожжевую выпечку. Также ешьте меньше сладкого и забудьте о своих вредных привычках. Так вы очистите кожу не только на руках, но и на лице, что является плюсом. Перейдите на растительную пищу, употребляйте овощи и фрукты. Если сильно любите мясо и не можете от него отказаться, то в небольших количествах можете есть птицу и нежирную говядину. Благоприятно влияют кисломолочные продукты, поэтому больше ешьте творога, пейте кефир и домашние йогурты.
2. Режим дня. Если вы хотите быстрее выздороветь, то побеспокоиться нужно будет даже о режиме дня. Сон должен длиться не менее 8 часов в ночное время суток, важно, чтоб вам не мешал свет и посторонние звуки. Так вы сможете расслабиться и отдохнуть от дневной суеты. Исключите стрессы и конфликтные ситуации. Желательно, чтоб первые недели вашего лечения совпали с отпуском, так вы меньше будете волноваться. Людям, основная деятельность которых связана с физической активностью, необходимо дополнительно уделять отдыху пару часов в дневное время суток.
3. Общие методы лечения. Если дисгидроз развивается из-за нервного перенапряжения, то пациенту назначают успокаивающие. Ни в коем случае нельзя самостоятельно начинать медикаментозный курс без предварительной консультации врача. Если проблема в работе кишечника, то прописывают курс препаратов, которые выводят шлаки и токсины. Порой необходима дополнительная консультация эндокринолога и гастроэнтеролога для выявления возможных причин заболевания. Иногда для того, чтоб избавиться от дисгидроза кистей рук, необходимо полностью нормализовать обмен веществ.
4. Внешнее воздействие на заболевание. В первую очередь это мази, которые прописывает дерматолог. Необходимо четко следовать инструкции и систематизировать ваше лечение. Иногда это мази с антибиотиками, если есть вероятность того, что причиной заболевания стали бактерии. Дополнительно делайте ванночки с корой дуба, чередуя с ванночками с содой. Исключите моющие средства и стиральные порошки. Если вы используете крем для рук, обязательно проконсультируйтесь с дерматологом касательно состава продукта. Чистотел и цинковая мазь также отлично помогают избавиться от дисгидроза кистей рук за короткий промежуток времени.
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Что такое эксфолиативный кератолиз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной А. А., педиатра со стажем в 6 лет.
Над статьей доктора Похлебкиной А. А. работали литературный редактор Вера Васина , научный редактор Маргарита Тихонова и шеф-редактор Владимир Горский
Определение болезни. Причины заболевания
Эксфолиативный кератолиз — это очаговое симметричное шелушение кожи на ладонях, поверхности пальцев и, реже, на подошвах. Заболевание характеризуется сухостью кожи и поверхностными пузырями, заполненных воздухом.
Также эксфолиативный кератолиз называют рецидивирующей фокальной ладонной десквамацией, сухим пластинчатым дисгидрозом и рецидивирующей ладонной десквамацией.

Заболевание широко распространено и часто носит хронический, но доброкачественный характер. Эксфолиативный кератолиз чаще встречается у детей и подростков, реже у взрослых. Нередко его ошибочно принимают за псориаз, экзему или хронический контактный дерматит. У людей с повышенной потливостью рук состояние ухудшается в тёплую погоду и может быть связано с гипергидрозом — усиленным потоотделением [1] .
Ранее эксфолиативный кератолиз называли дисгидротической экземой , и считалось, что заболевание вызвано нарушением работы потовых желёз. Эта связь уже опровергнута, но термин "дисгидротическая экзема" всё ещё используется [2] .
Дисгидротическая экзема, также называемая помфоликсом, может предшествовать эксфолиативному кератолизу. При этом состоянии на пальцах рук, ног, ладонях и подошвах образуются волдыри, наполненные жидкостью, и возникает сильный зуд [2] . Причина дисгидротической экземы неизвестна, но, вероятно, на развитие заболевания влияет множество факторов. В большинстве случаев причину и предрасполагающий фактор выделить невозможно [17] .
Причины эксфолиативного кератолиза
Предполагалось, что экфолиативный кератолиз может быть вызван грибковым поражением, но в дальнейших исследованиях эта гипотеза не подтвердилась.
Возможные провоцирующие факторы эксфолиативного кератолиза:
- трение и контакт с водой[3][6];
- мыло, моющие средства и растворители: химические вещества, содержащиеся в них, могут привести к появлению трещин и пузырей на руках;
- аллергия: продукты питания, загрязнение воздуха и другие вещества могут спровоцировать появление аллергии на коже;
- стресс: может не только вызвать, но и усугубить течение болезни;
- жаркий климат: при тёплой погоде потоотделение усиливается, что может привести к шелушению кожи;
- воздействие солёной воды;
- сухость кожи.
Эксфолиативный кератолиз не связан с дефицитом какого-либо витамина . Встречаются семейные случаи заболевания, однако генетическая роль в развитии эксфолиативного кератолиза изучена недостаточно [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эксфолиативного кератолиза
Эксфолиативный кератолиз часто протекает без выраженных симптомов и проявляется незначительным поражением кожи ладонно-подошвенной области [5] . Отшелушиванию кожи предшествует появление наполненных воздухом пузырей, которые никогда не бывают заполнены жидкостью [3] . В некоторых случаях заболевание начинается только с очагового шелушения кожи, без образования пузырей.
После вскрытия пузырей остаются широкие сетчатые, круглые или овальные очаги. Они шелушатся, распространяются по периферии и образуют большие округлые участки, напоминающие кружева.

Участки слущенного эпителия теряют защитную функцию, становятся красными, сухими и покрываются трещинками. Шелушению может предшествовать небольшой зуд или жжение, в некоторых случаях область слущенного эпителия становится болезненной [3] .
Высыпания всегда симметричные. Иногда на кончиках пальцев образуются глубокие трещины, кожа становится жёсткой и немеет — в таком случае для полного заживления потребуется 1—3 недели. Эксфолиативный кератолиз может повториться через несколько недель после того, как на месте отшелушивания образовалась новая кожа.
Патогенез эксфолиативного кератолиза
Эпидермис — верхний наружный слой кожи, состоящий из кератиноцитов. Эти клетки содержат белок кератин, необходимый для прочности и эластичности кожи. Когда кератин разрушается, прочность кожи снижается, из-за чего она начинает шелушиться.
Также в эпидермисе содержатся корнеодесмосомы — белковые структуры, которые соединяют кератиноциты в сеть. В верхнем роговом слое кожи количество таких структур обычно уменьшается. Это нормальный физиологический процесс. Он называется десквамацией. Благодаря нему клетки кожи отшелушиваются, при этом поддерживается постоянная толщина рогового слоя [8] .

Исследование 24 пациентов с эксфолиативным кератолизом показало, что заболевание может возникать из-за дисбаланса активности ферментов, участвующих в процессе десквамации, особенно на коже ладоней [3] .
Точный механизм развития эксфолиативного кератолиза неизвестен. Прояснить возможные генетические или приобретённые причины заболевания помогут дальнейшие исследования десквамационных ферментов и ингибиторов — веществ, подавляющих или задерживающих течение ферментативных процессов. К таким веществам относятся ингибитор секреторной лейкоцитарной протеазы (SLPI), альфа-2 макроглобулин-1 (A2ML1), сульфат холестерина и ион цинка.
Классификация и стадии развития эксфолиативного кератолиза
По МКБ-10 (Международной классификации болезней) дерматологи часто кодируют эксфолиативный кератолиз как L26, относя заболевание к "другим эксфолиативным состояниям".
Классификации и стадийности эксфолиативный кератолиз не имеет. Заболевание иногда может приобретать хроническое течение с периодами ремиссии и обострения.
Осложнения эксфолиативного кератолиза
Эксфолиативный кератолиз не вызывает системных проявлений или осложнений. При заболевании может повреждаться кожа, в результате чего присоединяется бактериальная инфекция. Её признак — красные пятна, которые превращаются в гнойнички и пузырьки. Пузырьки безболезненные и легко вскрываются, образуются желтоватые чешуйки, так называемые "медовые корочки". При этом может возникать зуд.

Диагностика эксфолиативного кератолиза
Диагноз "эксфолиативный кератолиз" ставится на основании данных клинического обследования и сбора анамнеза [15] . Некоторые пациенты отмечают, что состояние усугубляется после воздействия химических или физических раздражителей, таких как вода, мыло и моющие средства. Другие ассоциируют шелушение кожи с повышенным потоотделением.
Эксфолиативный кератолиз, вероятно, распространён, но часто протекает бессимптомно, поэтому врачи его наблюдают редко.
При осмотре отмечаются симметричные округлые участки шелушения на ладонях и, реже, на стопах. При этом воспаление на коже отсутствует.
Обычно дополнительное диагностическое тестирование не требуется. Однако в более сложных случаях, при подозрении на грибковое поражение, может потребоваться исследование с гидроксидом калия (KOH).
Биопсия кожи при кератолизе показывает расщепление и частично разрушенные корнеодесмосомы в роговом слое.
Патч-тесты , оценивающие потенциальную контактную аллергию , при эксфолиативном кератолизе отрицательны.
Дифференциальную диагностику проводят со следующими заболеваниями:
- различные формы дерматита рук, включая контактный дерматит, — для него характерен зуд, воздействие провоцирующих факторов в анамнезе, положительный ответ на гормональные мази;
- дисгидроз — сопровождается зудом, появлением трещин и везикул, наполненных жидкостью; — бляшки с чёткими границами бордово-красного цвета, выступающие над поверхностью кожи;
- дерматофития рук — изменение ногтей на руках и ногах, положительный ответ на противогрибковые препараты, не всегда симметричное поражение;
- простой буллёзный эпидермолиз — пузыри на разных участках кожи младенцев, возникающие после трения;
- ограниченный ладонный гипокератоз — редкое состояние, характеризуется центральной розовой областью с тонкой кожей на ладонях или подошвах стопы, по краям резкий переход к нормальной коже;
- пальмоплантарная кератодерма — возникает на коже стоп и кистей, характеризуется выраженным утолщением кожи [11] ;
- синдром акрального шелушения кожи — генетическое заболевание с пожизненным отслаиванием кожи.
Лечение эксфолиативного кератолиза
Причин возникновения эксфолиативного кератолиза может быть несколько, и не всегда они очевидны. Поэтому лечение болезни направлено на устранение симптомов и усугубляющих факторов. Это достигается защитой рук от физических или химических раздражителей ношением перчаток, когда это возможно.
Активное увлажнение кожи — важный, безопасный и эффективный метод лечения [10] . Наиболее подходящим способом для большинства пациентов являются кератолитические кремы, содержащие мочевину, молочную кислоту, лактат аммония или салициловую кислоту. Кремы с мочевиной увлажняют кожу и предотвращают её сухость. Кремы могут содержать мочевину 20 % или 40 %, 12 % лактата аммония, 6 % салициловой кислоты и 12 % молочной кислоты. Любой из них применяют до двух раз в день.

Приём наружных гормональных препаратов (стероидов) не требуется, так как воспаление отсутствует.
В некоторых исследованиях упоминается использование фотохимиотерапии с псораленом и ультрафиолетовым светом (PUVA), но только при тяжёлых случаях, так как риски этой терапии превышают пользу [9] .
PUVA-терапия заключается в приёме пациентом фотоактивного материала псоралена с последующим воздействием на кожу UVA лучей. Данных, подтверждающих пользу фототерапии при эксфолиативном кератолизе, на сегодняшний день недостаточно.
Возможные побочные эффекты PUVA-терапии: покраснение кожи вплоть образования пузырей, зуд; к редкими побочными эффектам относятся головная боль, головокружение, учащённое сердцебиение и слабость [4] .
Также в литературе встречаются данные о лечении эксфолиативного кератолиза ацитретином [7] [14] . Но для рутинного применения ацитретина в качестве лечения кератолиза информации пока недостаточно. Ацитретин — это производное витамина А, которым лечат псориаз.
Прогноз. Профилактика
Прогноз благоприятный. Обычно симптомы эксфолиативного кератолиза проходят самостоятельно или после прекращения контакта с провоцирующим фактором. Спустя несколько недель или месяцев формируется здоровая кожа. Однако через несколько недель может возникнуть рецидив.
Иногда кератолиз приобретает хронический характер и длится много лет подряд. В таком случае заболевание трудно поддаётся лечению. С возрастом эксфолиативный кератолиз возникает реже [2] .
Меры профилактики:
- избегать веществ, которые способствуют шелушению, например растворителей, антибактериального мыла и некоторых тканей;
- соблюдать гигиену рук и ног с частой стрижкой ногтей — это поможет избежать вторичного инфицирования;
- использовать перчатки при контакте с химическими веществами;
- наносить увлажняющие кремы для рук, особенно полезны кремы, содержащие мочевину, молочную кислоту или силикон.

Роль продуктов питания в развитии эксфолиативного кератолиза не доказана, поэтому соблюдать диету не нужно.
Экзема – кожное заболевание, характеризующееся сыпью с покраснением, жжением и зудом. Возникает с первых месяцев жизни. Имеет рецидивирующую форму, практически не поддается излечению. То есть после исчезновения симптомов они могут появиться снова.
Симптомы экземы у детей
Для заболевания характерны:
- сыпь;
- покраснение кожи участками, которые слегка воспалены и имеют признаки отечности, с четкими контурами;
- шелушение кожи;
- зуд, усиливающийся к вечеру;
- пузыри, на месте которых потом формируются корочки;
- сниженный аппетит;
- слабость;
- раздражительность.
Характер проявления перечисленных признаков зависит от стадии заболевания. В остром периоде кожа интенсивно краснеет, отекает и становится горячей на ощупь. На ней образуются мокнущие пузырьки. В случае их инфицирования к первичным симптомам добавляются вторичные – высокая температура, головная и мышечная боль, слабость и т. п.
Экзема у детей протекает сравнительно тяжело. Характеризуется повышенной чувствительностью кожи и слизистых, снижением сопротивляемости к инфекциям, воспалительные очаги нередко нагнаиваются.
Причины появления
Одна из главных причин – наследственность. Чтобы болезнь проявилась, нужен стимул для этого, которым может служить аллергическая реакция (на детскую косметику, бытовую химию, шерсть животных и др.), стресс на фоне общей слабости организма. Также заболевание вызывается:
- эндокринными патологиями;
- заражением глистами;
- вирусами;
- дисбактериозом;
- инфекциями;
- некоторыми продуктами питания и препаратами, которые употребляет мать, если ребенок – на грудном кормлении.
Экзема у ребенка может возникнуть на теле, ногах, руках, лице, голове, пальцах рук, за ушами, на локтях.
Экзема на руках доставляет психологический дискомфорт, если ребенок уже адаптируется в обществе, накладывает ограничения на привычные действия. Возникает от: длительного контакта с моющими средствами, при аллергии на шерсть кошек, некоторые продукты питания, пыльцу, повышенной потливости рук, излишней сухости кожи, нагноений.
Очень распространено это заболевание, локализующееся на локтях. При нем кожа очень сухая, образуются трещины, ребенок ощущает зуд, кожные покровы шелушатся и краснеют.
Также распространенным видом экземы является ее сухая форма. Локализация – пальцы рук. Начинается обычно с одного пальца и распространяется без лечения вплоть до всей кисти. Клиническая картина: трещины, сухость и огрубение кожи, снижение ее эластичности, шелушение, сыпь. Зуд появляется редко, бывает слабовыраженным. Разновидность – локализация между пальцев. Проявляется мелкими пузырьками, сильным зудом. Когда пузырьки лопаются, формируются мокнущие участки, которые затем грубеют, шелушатся, покрываются пигментацией и трещинами.
Недуг может развиваться на теле. При этом появляется зудящая сыпь, воспаление, пузырьки и везикулы (водянистые полости, выступающие над поверхностью кожи), эрозии, красные пятна. Может проявиться в первые недели жизни.
На голове болезнь очень часто появляется у грудных детей уже на 2-й неделе жизни, когда еще не устоялся гормональный фон. Обычно она не беспокоит ребенка, выглядит как шелушение.
Заболевание может локализоваться за ушами. Формируются мокнущие участки, которые затем высыхают, образуются трещины. Сопровождаются зудом, отечностью кожных покровов.
Разновидности экземы
Экзема подразделяется на несколько видов – истинную, вирусную, себорейную, атопическую, микробную и микотическую.
Истинная (идиопатическая) экзема
Это самая распространенная. В острой форме проявляется множеством микровезикул – мельчайших пузырьков, заполненных жидкостью. Они быстро вскрываются, образуя микроэрозии, которые покрываются грануляциями – корочками. Поражения начинаются с лица и кистей, а после покрывают все тело. Они вызывают сильный зуд. Очаги – без четких границ. В хронической стадии образуются инфильтраты, как правило, симметричные относительно друг друга.
Разновидность истинной экземы – дисгидротическая. Локализуется преимущественно на ладонях, подошвах, боковых поверхностях пальцев ног и рук. Множественные пузырьки располагаются группами. Истинной также считается контактная экзема, возникающая на открытых участках кожи после контакта с аллергеном.
Вирусная экзема(экзантема)
Развивается из-за попадания в организм возбудителей вирусных инфекций, поражающих кожу – вирусов герпеса, ветряной оспы, гепатитов В и С, Эпштейн-Бара и Коксаки, энтеровирусов и цитомегаловируса, аденовируса и парвовируса В19. Протекает особенно тяжело. Симптомы появляются резко, сопровождаются отеком кожи, повышением температуры тела и тошнотой. Источник:
Е.О. Утенкова
Инфекционные экзантемы у детей
// Детские инфекции, 2018, №17(3)
Себорейная
Наступает после себореи как осложнение. Характеризуется сильным зудом и шелушением в области волосистой части головы, за ушами и на шее, а также в областях, где много сальных желез – между лопатками, на плечах и в зоне декольте. Сопровождается образованием желто-серых корочек.
Атопическая
Проявляется реакцией на внешние факторы в виде сухости и шелушения кожи. Представляет собой хроническое рецидивирующее воспаление кожи. Может осложняться грибковыми и микробными поражениями. Нередко развивается в грудничковом возрасте и по мере взросления может переходить в стадию устойчивой ремиссии. Источник:
Л.С. Намазова, Ю.Г. Левина, А.Г. Сурков, К.Е. Эфендиева, И.И. Балаболкин, Т.Э. Боровик, Н.И. Вознесенская, Л.Ф. Казначеева, Л.П. Мазитова, Г.В. Яцык
Атопический дерматит
// Педиатрическая фармакология, 2006, №1, с.34-40
Микробная
Это асимметричные высыпания, провоцируемые попаданием микробов в ранки на коже – ссадины, царапины, свищи. Очаги поражения – с четкими границами, часто располагаются на ногах и руках.
Микотическая
Развивается как аллергия на грибковую инфекцию. Характеризуется четкими округлыми поражениями. Трудно поддается лечению.
Диагностика заболевания
Врач ставит предварительный диагноз на основании клинической картины и результатов опроса. Для его подтверждения назначают:
- общий и биохимический анализы крови;
- общий анализ мочи;
- комплексные аллергологические и иммунологические исследования, в том числе аппликационные кожные пробы.
Так как иногда проявления экземы у детей схожи со стригущим лишаем и чесоткой, для дифференциальной диагностики может понадобиться гистологическое исследование пораженных тканей.
Лечение экземы у детей
Чем лечить экзему у ребенка
Важно! Детские аллергические реакции нельзя запускать и лечить народными средствами. Обязательно нужно обратиться к врачу для постановки верного диагноза.
Источники:
Дата публикации: 20.10.2017 г.
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Энтеровирусная инфекция — это группа вирусных заболеваний, поражающих различные системы организма (как правило, кожу, пищеварительный тракт и органы дыхания). После перенесенной болезни формируется устойчивый иммунитет (до нескольких лет), но только к конкретному вирусу, вызвавшему заболевание.
Поэтому болеть ребенок может несколько раз. Из-за этого, к тому же, нет вакцины от этой болезни. У детей на грудном вскармливании есть иммунитет от матери. Но он не стойкий и быстро проходит после прекращения кормления грудью. Чаще всего энтеровирусной инфекцией болеют дети от 3 до 10 лет и подростки. Чем меньше возраст, тем большую опасность представляет собой болезнь.
Энтеровирусную инфекцию вызывают вирусы групп ЕСНО (Эховирусы) и Коксаки. Для них характерно разнообразие симптоматики – от конъюнктивита до диареи. Источник инфекции – другой человек. Она передается фекально-оральным и воздушно-капельным путем. В регионах с умеренным климатом наблюдается сезонность заболевания – чаще болеют в начале осени и конце лета. Энтеровирусы долго живут в воде: 18 дней – в водопроводной, 33 – в речной, 65 – в очищенных стоках. Источник:
Г.П. Мартынова
Энтеровирусная (неполио) инфекция у детей //
Сибирское медицинское обозрение, 2014, №3
Виды энтеровирусов
Существует более 100 возбудителей такой инфекции. Основные – это ЕСНО, полиовирусы (возбудители полиомиелита), вирусы Коксаки А и В, энтеровирусы, не поддающиеся классификации.
Вирусы Коксаки – это несколько серотипов возбудителя, относящихся к группам А, В и С. Вирусы Коксаки типа А – причина тяжелых форм энтеровирусных заболеваний. Это геморрагический конъюнктивит, герпетическая ангина, асептический менингит. Тип В опаснее, потому что провоцирует гепатит, миокардит, перикардит. Источник:
В.В. Ботвиньева, Л.С. Намазова-Баранова, О.Б. Гордеева, О.К. Ботвиньев, Т.Н. Коноплева
Современные возможности диагностики, профилактики и лечения энтеровирусной инфекции Коксаки у детей
// Педиатрическая фармакология, статья поступила: 22.01.2012 г., принята к печати: 12.05.2012 г.
Вирусы ЕСНО наиболее опасны для новорожденных. У них они вызывают менингит, миокардит, гепатит. Это часто становится причиной смерти. У детей постарше осложнений не бывает.
Причины
Группа энтеровирусов очень разнообразна. Они распространены повсеместно: в воде и земле, продуктах питания и организмах людей и животных, в фекалиях (сохраняют жизнеспособность до 6 месяцев). Они устойчивы к факторам внешней среды и химическому воздействию ряда средств, но погибают при температуре выше 50 градусов, высушивании, воздействии формальдегида и хлора. Вспышки заболевания характерны для тёплого времени года.
Основные пути заражения:
- фекально-оральный;
- контактно-бытовой;
- воздушно-капельный;
- вертикальный (от беременной к плоду);
- водный (известны случаи заражения даже через бутилированную воду).
Симптомы
В зависимости от типа вируса, наблюдается различная симптоматика энтеровирусной инфекции у ребёнка. Некоторые из них протекают сравнительно легко, другие способны спровоцировать серьёзные осложнения. Для болезни характерен инкубационный период до 10 дней. Большая часть признаков энтеровирусной инфекции схожа с проявлением простудных заболеваний:
В зависимости от типа вируса возможны:
Можно выделить ряд симптомов, которые появляются при осложнении энтеровирусной инфекции:
Методы диагностики
Диагноз в большинстве случаев можно поставить по характерным симптомам, физикальному обследованию и истории болезни.
После осмотра и сбора жалоб, педиатр назначит ряд анализов, направленных на выявление типа вируса. Врач может назначить:
- общий анализ мочи;
- анализ кала;
- анализы крови (общий, биохимический, серологический и пр.);
- иммуногистохимический анализ тканей (для выявления антител к энтеровирусной инфекции);
- посевы биоматериала (слюна, соскоб из горла и пр.).
Для точной постановки диагноза также может потребоваться метод дифференциальной диагностики для исключения других заболеваний со схожей клинической картиной.
Выполняются и другие диагностические тесты:
- Лабораторные
Серология – исследование крови, выявляющее повышенное количество антител. Их организм вырабатывает, чтобы бороться с вирусом в остром периоде и на этапе выздоровления. Анализ позволяет определить ЕСНО 6, 7, 9, 11, 30 и Коксаки B1-В6. Отрицательный результат не обязательно означает отсутствие заболевания, просто этот анализ не определяет другие типы вирусов.
ПЦР – высокочувствительный (100%) и специфичный (97%) тест. Позволяет обнаружить РНК энтеровирусов в спинномозговой жидкости. ПЦР крови определяет вирус у 30% больных на фоне синдрома хронической усталости. Источник:
А. В. Демина, В.А. ТЕРНОВОЙ,
Н.И. Шульгина, С.В. Нетесов
Энтеровирусы. Часть 3. Лабораторная диагностика, лечение, иммунопрофилактика // Бюллетень СО РАМН, том 31, №3, 2011г.
Анализ спинномозговой жидкости нужен, если есть симптомы поражения спинного и головного мозга и их оболочек. Жидкость забирается путем пунктирования. При асептическом менингите повышен уровень лейкоцитов. Глюкоза – в норме или чуть понижена. Белок – в норме или немного повышен.
Тропонин I и сердечные энзимы – это анализ крови, чтобы определить уровень указанных показателей. Если они повышены, значит повреждено сердце. В норме в сыворотке крови должно быть тропонина I от 0 до 0,5 нг/мл.
ОТ-ПЦР – анализ для выявления общих участков РНК энтеровирусов. Тест имеет чувствительность 95%, специфичность – 97%. Одобрен для диагностики энтеровирусного менингита. Лучшие результаты получаются, если материал для исследования – спинномозговая жидкость. Может исследоваться мокрота, кровь и слизь из дыхательных путей, кал. Однако результат будет не таким точным. - Инструментальные
Электроэнцефалография – оценивает степень и тяжесть болезни.
Рентгенография грудной клетки – может выявить увеличение объемов сердца у больных с миоперикардитом.
Эхокардиография – проводится при подозрении на миокардит. Показывает неправильное движение стенок сердечных камер. Может выявить острое снижение фракции выброса и расширение желудочка в тяжелых случаях.
Осмотр офтальмологом с помощью щелевой лампы – показан тем детям, у кого присутствует геморрагический конъюнктивит и эрозии роговицы. Из мазков конъюнктивы в течение 3 дней с момента заражения могут быть выявлены вирусы Коксаки A24 и Энтеровирус 70.
Методы лечения энтеровирусной инфекции
Медикаментозная терапия – это:
- лекарства для купирования симптомов (жаропонижающие, обезболивающие и т. д.).
- витамины и микроэлементы.
Для снятия симптоматики ребенку могут быть назначены препараты разных групп:
Иммуноглобулины стимулируют иммунитет ребенка. Их вводят инъекционно – внутримышечно или внутривенно. Второй вариант более эффективен и распространен.
Важно! Противовирусные препараты не показали высокой эффективности на поздних стадиях и не включены в официальный план лечения. Они помогают на очень ранней стадии, когда с момента заражения прошло 5-10 часов. Но выявить болезнь на этом этапе почти невозможно.
Хорошо поддерживают организм ребенка в этот непростой период – витамины (особенно витамин D) и добавки, содержащие незаменимые микроэлементы (магний, цинк, калий, селен, кальций), помогающие бороться с вирусом.
Важно! Антибиотики против энтеровирусной инфекции не работают, так как это антибактериальные, а не противовирусные препараты.
Ребенку должен быть обеспечен постельный режим, обильное питьё с использованием растворов для восстановления водно-электролитного баланса, специальная щадящая диета. Основное назначение диеты – снизить интоксикацию и повысить иммунитет, при этом в щадящем для органов пищеварения режиме. В рационе должно быть достаточно витаминов, минералов, белка.
Профилактика
Основа профилактики энтеровирусной инфекции у ребёнка — соблюдение правил гигиены:
- мытьё рук и продуктов питания перед употреблением;
- кипячение воды;
- избегание мест скопления большого количества людей в период эпидемии.
- Крайне важно предпринимать меры для повышения иммунитета: соблюдать режим, правильно питаться, закаливаниваться.
- Г.П. Мартынова. Энтеровирусная (неполио) инфекция у детей // Сибирское медицинское обозрение, 2014.
- В.В. Ботвиньева, Л.С. Намазова-Баранова, О.Б. Гордеева, О.К. Ботвиньев, Т.Н. Коноплева. Современные возможности диагностики, профилактики и лечения энтеровирусной инфекции Коксаки у детей // Педиатрическая фармакология, статья поступила: 22.01.2012 г., принята к печати: 12.05.2012 г.
- А. В. Демина, В.А. Терновой, Н.И. Шульгина, С.В. Нетесов. Энтеровирусы. Часть 3. Лабораторная диагностика, лечение, иммунопрофилактика // Бюллетень СО РАМН, том 31, №3, 2011г.
Маркова Дарья Олеговна
Clinic
Маркова Дарья Олеговна
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Читайте также:

