Инфекция мочевыводящих путей классификация диагностика лечение
Обновлено: 19.04.2024
Категории МКБ: Интерстициальный цистит (хронический) (N30.1), Инфекция мочевыводящих путей без установленной локализации (N39.0), Острый тубулоинтерстициальный нефрит (N10), Острый цистит (N30.0), Пионефроз (N13.6), Хронический тубулоинтерстициальный нефрит (N11)
Общая информация
Краткое описание
Союз педиатров России
Клинические рекомендации: Инфекция мочевыводящих путей у детей
N10/ N11/ N13.6/ N30.0/ N30.1/ N39.0
Бактериурия – присутствие бактерий в моче (более 105 колоний-образующих единиц (КОЕ) в 1 мл мочи), выделенной из мочевого пузыря.
Асимптоматической бактериурией называют бактериурию, обнаруженную при диспансерном или целенаправленном обследовании у ребенка без каких- либо жалоб и клинических симптомов заболевания мочевой системы.
Острый пиелонефрит – воспалительное заболевание почечной паренхимы и лоханки, возникшее вследствие бактериальной инфекции.
Хронический пиелонефрит – повреждение почек, проявляющееся фиброзом и деформацией чашечно-лоханочной системы, в результате повторных атак инфекции МВП. Как правило, возникает на фоне анатомических аномалий мочевыводящего тракта или обструкции.
Рефлюкс-нефропатия - фокальный или диффузный склероз почечной паренхимы, первопричиной которого является пузырно-мочеточниковый рефлюкс, приводящий к внутрипочечному рефлюксу, повторным атакам пиелонефрита и склерозированию почечной ткани.
Уросепсис - генерализованное неспецифическое инфекционное заболевание, развивающееся в результате проникновения из органов мочевой системы в кровеносное русло различных микроорганизмов и их токсинов.
Классификация
Этиология и патогенез
Среди возбудителей инфекций мочевыводящих путей у детей преобладает грам-отрицательная флора, при этом около 90% приходится на инфицирование бактериями Escherichia coli. Грамположительные микроорганизмы представлены, в основном, энтерококками и стафилококками (5-7%). Кроме того, выделяют внутрибольничные инфекции штаммами Klebsiella, Serratia и Pseudomonas spp. У новорождённых детей относительно частой причиной инфекций мочевыводящих путей являются стрептококки групп А и В. В последнее время отмечен рост выявления Staphylococcus saprophyticus, хотя его роль остается спорной.
В настоящее время более половины штаммов E. coli при ИМВП у детей приобрели устойчивость к амоксициллину, однако сохраняют умеренную чувствительность к амоксициллину/клавуланату.
Среди многочисленных факторов, обуславливающих развитие инфекции МВП, приоритетное значение имеют биологические свойства микроорганизмов, колонизирующих почечную ткань, и нарушения уродинамики (пузырно-мочеточниковый рефлюкс, обструктивная уропатия, нейрогенная дисфункция мочевого пузыря).
Наиболее частым путем распространения инфекции считается восходящий. Резервуаром уропатогенных бактерий являются прямая кишка, промежность, нижние отделы мочевыводящих путей.
Анатомические особенности женских мочевыводящих путей (короткая широкая уретра, близость аноректальной области) обуславливают большую частоту встречаемости и рецидивирования ИМВП у девочек и девушек.
При восходящем пути распространения инфекции МВП после преодоления бактериями везикоуретерального барьера происходит их быстрое размножение с выделением эндотоксинов. В ответ происходит активация местного иммунитета макроорганизма: активация макрофагов, лимфоцитов, клеток эндотелия, приводящая к выработке воспалительных цитокинов (ИЛ 1, ИЛ 2, ИЛ 6, фактора некроза опухоли), лизосомальных ферментов, медиаторов воспаления; происходит активация перекисного окисления липидов, что приводит к повреждению почечной ткани, в первую очередь, канальцев.
Гематогенный путь развития инфекции мочевых путей встречается редко, характерен преимущественно для периода новорожденности при развитии септицемии и у детей грудного возраста, особенно при наличии иммунных дефектов. Этот путь также встречается при инфицировании Actinomyces species, Brucella spp., Mycobacterium tuberculosis.
Эпидемиология
Распространенность ИМВП в детском возрасте составляет около 18 случаев на 1000 детского населения. Частота развития ИМВП зависит от возраста и пола, при этом чаще страдают дети первого года жизни. У детей грудного и раннего возраста ИМВП – самая частая тяжелая бактериальная инфекция, она наблюдаются у 10-15% госпитализируемых лихорадящих больных этого возраста. До 3-х месячного возраста ИМВП чаще встречается у мальчиков, в более старшем возрасте – у девочек. В младшем школьном возрасте: 7.8% у девочек и 1.6% у мальчиков. С возрастом после первого перенесенного эпизода ИМВП возрастает относительный риск развития рецидива.
Инфекции мочевыводящих путей — частое заболевание в повседневной урологической практике. Значительный прогресс в лечении инфекций мочевыводящих путей наблюдается за последние двадцать лет. В статье затрагиваются такие важные проблемы, как этиология, патогенез и лечение инфекций мочевыводящих путей у взрослых.
Инфекции мочевыводящих путей (ИМП) представляют собой серьезную проблему из-за их распространенности и связанной с ними заболеваемости. По статистике на них приходится примерно 20% всех внебольничных и примерно 50% нозокомиальных инфекций. Достижения последних десятилетий способствовали лучшему пониманию патогенеза инфекций мочевыводящих путей и выяснили важную роль как бактериальных, так и зависимых от пациентов факторов в развитии или предотвращении инфекции.
Динамичное развитие антибактериальной терапии значительно облегчило правильное лечение ИМП, но неправильное и широкое злоупотребление антибактериальными препаратами привело к увеличению лекарственной устойчивости микроорганизмов.
Эпидемиология ИМП
Инфекции мочевыводящих путей — одно из самых распространенных инфекционных заболеваний человека.
Частота возникновения ИМП зависит от пола и возраста обследуемых, а также от конкретных характеристик исследуемой популяции.
Риск ИМП возрастает, когда существует препятствие для оттока мочи или когда обстоятельства способствуют колонизации и росту бактерий. К физиологическим факторам, предрасполагающим к ИМП, относятся беременность, пожилой возраст и такие заболевания, как диабет и мочекаменная болезнь.
Этиология и патогенез ИМП
Наиболее частыми факторами, вызывающими ИМП, являются бактерии, реже вирусы, грибки или паразиты. Распространенность определенных типов бактерий, выделенных из мочи пациентов, во многом зависит от изучаемой популяции. Совершенно иначе обстоит дело у пациентов, находящихся на амбулаторном лечении, чем в больницах.
В физиологических условиях мочевыводящие пути стерильны, за исключением конца уретры. Первый эпизод ИМП в амбулаторных условиях в 80% случаев вызывается Escherichia coli, в 10-15% — Staphylococcus saprophyticus (кроме группы молодых сексуально активных женщин, в которой он составляет около 30%), другими грамотрицательными бактериями (Proteus mirabilis, Klebsiella spp.) или грамположительными (стафилококки, стрептококки, энтерококки). 70% рецидивов внебольничных инфекций вызваны к ишечной палочкой . Также наиболее частые нозокомиальные инфекции вызываются кишечной палочкой (около 50%), Enterobacter spp., Pseudomonas spp., Serratia marcescens, а также стафилококками, энтерококками и грибками.

Кишечная палочка
У 95% пациентов ИМП является результатом заражения одним штаммом бактерий. Заражение несколькими штаммами наблюдается у 5% пациентов, преимущественно у катетеризованных больных, с ослабленным иммунитетом, нейрогенными нарушениями мочевого пузыря или дефектами мочевыделительной системы.
Инфекция мочевыделительной системы может происходить восходящим путем (урогенные инфекции), кровотоком (гематогенные инфекции — очень редко вызваны, главным образом, золотистым стафилококком), лимфатическим путем или непрерывно (при наличии урогенитального или урогенитального свища).
ИМП почти всегда вызывается попаданием бактерий через уретру. В физиологических условиях бактерии часто попадают в мочевыводящие пути, однако из-за защитных механизмов организма развитие ИМП происходит редко.
Наиболее важные естественные механизмы защиты от ИМП:
- длина уретры у мужчин;
- перистальтика мочеточника, нормальная функция пузырно-мочеточниковых клапанов;
- подкисление и концентрация мочи;
- правильная бактериальная флора влагалища и области вокруг уретры;
- антибактериальные свойства секрета простаты;
- механизмы предотвращения бактериальной адгезии в мочевыводящих путях: механическое воздействие струи мочи, мукополисахариды стенки мочевого пузыря, антитела IgG и IgA.
Инфекции мочевыводящих путей редко возникают у здоровых людей с нормальной анатомической структурой и физиологической функцией мочевыводящих путей. В случае затрудненного оттока мочи или ослабления организма из-за системных заболеваний (диабет, подагра , опухолевый процесс) мы часто сталкиваемся с воспалительными изменениями мочевыделительной системы.

Подагра
К наиболее частым факторам, способствующим развитию инфекции мочевыводящих путей, относятся:
- 1-я беременность,
- старый возраст,
- препятствие оттоку мочи — мочекаменная болезнь, аденома простаты,
- атрогенные факторы — инструментарий мочевыводящих путей (цистоскопия, катетеризация мочевого пузыря, восходящая пиелография),
- врожденные пороки мочевыводящих путей — двойная чашечно-тазовая система, ретроградный пузырно-мочеточниковый отток,
- диабет, подагра,
- неврогенный мочевой пузырь,
- конечная стадия почечной недостаточности (диализ),
- половые отношения,
- длительная иммобилизация в постели.
Моча в мочевыводящих путях здорового человека стерильна. Наличие в нем бактерий свидетельствует об инфицировании.
Основным симптомом, позволяющим диагностировать ИМП, является так называемая значительная бактериурия, когда количество бактерий в 1 мл свежей, собранной в асептических условиях мочи превышает 100000.
Возникновение значительной бактериурии по полу и возрасту представлено ниже:
Цель нашего симпозиума - информировать врачей о наиболее современных подходах к терапии неосложненной инфекции мочевых путей, используя данные международных исследований и европейских рекомендаций. Среди сонма различных болезней, обрушившихся на человечество в XXI веке, из года в год растет заболеваемость неосложненными инфекциями мочевых путей. Эти инфекции не щадят ни взрослых, ни детей, часто рецидивируют, осложняют течение беременности. Термин "неосложненные инфекции" порой порождает несправедливо легкомысленное отношение к их лечению как со стороны пациентов, так, к сожалению, и врачей.
Подобно банальному насморку, в лечении этой патологии используются народные средства, старые неэффективные препараты, в результате симптомы исчезают, а болезнь остается. Причина этой, на первый взгляд, парадоксальной ситуации заключается не в отсутствии информации, а в приверженности к традиционным, устаревшим методам лечения. Настоящий симпозиум содержит новую информацию о современных концепциях патогенеза, методах диагностики и алгоритмы лечения неосложненных инфекций нижних мочевых путей, приведены результаты многоцентровых исследований эффективности и безопасности фосфомицина трометамола при лечении цистита.
Согласно результатам международных и российских исследований, учитывая широкий спектр действия фосфомицина трометамола, низкую резистентность основных возбудителей инфекций нижних мочевых путей к нему, высокую комплаентность, хорошую переносимость, а также высокую биодоступность и возможность проникновения его внутрь биофильмов, препарат может быть рекомендован в качестве препарата выбора для лечения рецидивирующих инфекций нижних мочевых путей, включая цистит и бессимптомную бактериоурию у беременных.
МЕЖДУНАРОДНОЕ ИССЛЕДОВАНИЕ ARESC
М.И. Коган, д.м.н., профессор, Ростовский государственный медицинский университет, Ростов-на-Дону
Международное исследование ARESC по изучению антибиотикорезистентности возбудителей острого неосложненного цистита было начато в 2003 году и закончено в июне 2006 года. Спонсором и инициатором исследования выступила фирма "Замбон" (Италия). В исследовании приняли участие 61 медицинский центр из 10 стран мира. Кафедра урологии Ростовского государственного медицинского университета была одним их российских участников исследования ARESC.
В результате было установлено, что у 4000 женщин было выделено 3000 патогенов. В 76% случаев это была кишечная палочка - E.coli. Это три четверти пациентов. Значит, должно существовать лекарство к ряду антибактериальных препаратов. Обращаю ваше внимание на показатель чувствительности E.coli в разных странах. К ампицилину: от 62% (Нидерланды) до 29% (Германия), в России - 34,2%; к нитрофурантоину: от 93,8% (Испания) до 98,4% (Австрия), в России - 95,9%; к фосфомицину: от 96,4% (Германия) до 100% (Польша, Австрия, Нидерланды), в России - 98,6%. Из этого можно сделать вывод, что если ампициллин, скажем, подходит для лечения голландских женщин, то он совершенно точно не подходит для лечения испанских женщин. Необходимо помнить, что использование антибактериального препарата становится нецелесообразным в популяции, в которой более 10-20% штаммов микроорганизмов не чувствительных к тому или иному препарату. Всего 10-20% резистентности, и использование препаратов в популяции нецелесообразно. Поэтому мы должны выбирать препараты, которые дают максимальную чувствительность. Итак, выводы исследования ARESC таковы: ампициллин, сульфаниламиды, не должны применяться для лечения подавляющего большинства больных. Другие патогены, это, по сути, госпитальные штаммы: 3,6% - S.saprophyticu, 3,5% -Klebsiella pneumonia, 3,1% - Proteus mirabilis, 3,0% - Enterococcus faecalis. Грамотрицательные микроорганизмы преобладали во всех странах: в Венгрии - 70%, в Испании - почти 90%. В России - 84% патогенов были грамотрицательные и 15,8%, т.е. каждый шестой пациент, имел грамположительную флору. Исследование ARESC установило, что микробный спектр приблизительно одинаков при неосложненной инфекции нижних и верхних мочевых путей. В последние годы отмечается возрастающая распространенность уропатогенных штаммов E.coli, которые устойчивы имперической терапии инфекций мочевых путей. Возрастающая резистентность E.coli к фторхиналонам вызывает серьезную озабоченность врачебного общества. Фосфомицин, мециллинам и нитрофурантоин сохраняют высокую эффективность и могут успешно применяться для имперической терапии неосложненных инфекций мочевых путей.
Фосфомицин высокоэффективен в 98% случаев и безопасен у беременных, с острым циститом и при асимптоматической бактериоурии. Адекватная антибиотикотерапия является краеугольным камнем успешного лечения острой неосложненной инфекции. Формирование резистентных штаммов к наиболее часто применяемым антибиотикам заставляет изменить наше мнение о спектре лекарственных препаратов, применяемых для терапии острой неосложненной инфекции мочевых путей. Фосфомицин сегодня остается идеальным препаратом в лечении острой неосложненной инфекции. Он обеспечивает необходимый спектр антимикробной активности, минимальную резистентность, он безопасен и удобен в применении.
Как показало исследование, которое недавно было закончено в Европе, и это исследование сегодня является краеугольным камнем в определении проведения антибактериальной терапии острой неосложненной инфекции мочевых путей.
СОВРЕМЕННЫЕ ПРИНЦИПЫ АНТИБАКТЕРИАЛЬНОЙ ПРОФИЛАКТИКИ И ЛЕЧЕНИЯ НИМП
Т.С. Перепанова, д.м.н., профессор, НИИ урологии, Москва
Применение антибиотиков является основным и обязательным компонентом терапии НИМП. Нерациональное применение антибиотиков приводит не только к неэффективности лечения, но и формированию и селекции резистентных штаммов возбудителей. Рациональный выбор антимикробных препаратов для терапии неосложненных НИМП невозможен без оценки резистентных штаммов в регионе в целом. Наши исследования совместно с НИИ антимикробной химиотерапии Смоленской медицинской академии показали, что основным возбудителем амбулаторных ИМП в Москве у 300 пациентов является E.coli - 72,5% всех случаев ИМП. В Москве отмечается высокий уровень резистентности E.coli при НИМП к ко-тримоксазолу - 28,7% и ампициллину - 39,1%, низкий уровень резистентности в отношении к амоксициллину/клавуланату -6,25%, нитрофурантоину - 0%, фторхинолонам - 6,25%, цефуроксиму - 6,25%, цефотаксиму - 0%, фосфомицину - 0%. Эти данные по Москве значительно не отличались от международного исследования по антибиотикорезистентности штаммов, возбудителей неосложненной мочевой инфекции - ARESC, в котором мы также приняли активное участие. Таким образом, по данным двух исследований для эмпирического лечения неосложненной ИМП в России рекомендуются фосфомицин, нитрофурантоин, фторхинолоны.
Согласно исследованиям, проведенным в России группой английских ученых, около 50% всех врачебных назначений в амбулаторной практике являются ошибочными. В 2004-2005 гг. мы провели совместно с организационно-методическим отделом по урологии Департамента здравоохранения г. Москвы фармакоэпидемиологическое исследование "Оценка эффективности лекарственной терапии инфекции мочевых путей (ИМП) и хронического бактериального простатита (ХБП)".
Целью исследования было получение объективных данных о применении лекарственных средств при лечении неосложненной инфекции мочевых путей и хронического бактериального простатита в различных поликлиниках г. Москвы и оценка адекватного использования данных лекарственных средств с позиций современной рациональной фармакотерапии. Исследования показали, что:
Препаратом выбора для лечения НИМП сегодня остается фосфомицин.
Длительность терапии. Большое значение имеет курс лечения. Потому что мы, либо не долечиваем, либо перелечиваем, и то, и другое - плохо. В настоящее время рекомендованы короткие курсы терапии неосложненной ИМП: монодозная терапия фосфомицином (Монуралом) - 3 г перорально, что имеет фармакоэкономические преимущества и приводит к снижению риска нежелательных побочных действий. Из-за массовости заболевания улучшение качества лечения НИМП влияет на здоровье населения и экономику здравоохранения.
Когда мы говорим о неосложненной инфекции нижних мочевыводящих путей, то речь должна идти об остром цистите. У мужчин заболеваемость циститом крайне низка - это 6-8 случаев на 10 тыс. мужского населения.
У женщин в возрасте 20-40 лет частота заболевания составляет 25-35%. Около 30% женщин на протяжении своей жизни имеют хотя бы один случай острого неосложненного цистита.
Ведущим этиологическим агентом острого неосложненного цистита является кишечная палочка. Способность штаммов E.coli. к адгезии к клеткам уротелия, а также их высокая пролиферативная активность в моче играют важнейшее значение в патогенезе острого неосложненного цистита. E.coli выявляется приблизительно в 80-95% наблюдений и S.saprophiticus в 5-19% случаев. Таким образом, характер микрофлоры, вызывающей острый неосложненный цистит, и спектр ее антибактериальной чувствительности в подавляющем большинстве случаев предсказуем, что позволяет отказаться от посева мочи при обращении больной острым неосложненным циститом. Для установления диагноза достаточно клинических симптомов и данных анализа мочи. Всегда ли необходим общий анализ мочи? В большинстве случаев он необходим. Хотя при характерной клинической картине острого цистита можно обойтись без него, основываясь только на анамнезе и клинических симптомах. Нужно ли микробиологическое исследование мочи, посев мочи? Нет, в большинстве случаев острого неосложненного цистита оно не нужно. Возможны ли ошибки в диагностике острого цистита? Итак, жалобы, которые характерны для больных острым циститом: боли внизу живота, резь, жжение при мочеиспускании, частое мочеиспускание малыми порциями, мутная моча, субфебрильная температура тела. Но с такими жалобами у нас была больная с камнем в верхнем отделе правого мочеточника, больной с опухолью мочевого пузыря, пациентка с кистой влагалища. Ошибку в диагностике острого цистита совершить можно, но мы должны говорить о том, что эти ошибки очень редки. Частота таких ошибок составляет, по некоторым данным, менее 5%.
Рекомендации Европейской и Американской урологических ассоциации для лечения НИМП, 2007
ОШИБКИ В ДИАГНОСТИКЕ И ЛЕЧЕНИИ НЕОСЛОЖНЕННОЙ ИНФЕКЦИИ НИЖНИХ МОЧЕВЫХ ПУТЕЙ
А.З. Винаров, д. м. н., профессор ММА им. И.М. Сеченова
А возможно ли совершить ошибку в лечении острого неосложненного цистита? По данным Института антибиотиков г. Смоленска, частота этих ошибок составляет 47,5%. Когда мы говорим о лечении, то у подавляющего большинства больных лечение не основывается на результатах микробиологического исследования мочи. Речь идет об эмпирической терапии. Но в то же время мы с вами должны помнить о том, что возможности эмпирической терапии за последние годы стали более ограничены, все больше появляется резистентных штаммов в наиболее распространенном антибиотике. Препараты любой группы не должны применяться, если уровень резистентности превышает 10-20% в популяции. Когда мы лечим пациентку с неосложненной инфекцией нижних мочевыводящих путей, мы хотим избавиться от возбудителя и предотвратить рецидив инфекции. Нет никакой необходимости при острой неосложненной инфекции мочевыводящих путей лечить пациентку неделями или месяцами - вполне достаточно трех дней. Когда мы говорим о монодозной терапии, речь может идти только о фосфомицине трометамоле. Глупо назначить одну таблетку ципрофлокcацина или бисептола, это никому не поможет, а только создаст резистентные штаммы. Только фосфомицин подходит для монодозной терапии.
ИНФЕКЦИЯ МОЧЕВЫХ ПУТЕЙ У БЕРЕМЕННЫХ
Л.А. Синякова, д. м. н., профессор РМАПО
Рисунок 1. Этиология инфекций мочевых путей у беременных (АРИМБ 2003)
Рациональное и эффективное применение антимикробных препаратов во время беременности предполагает выполнение следующих условий:
- необходимо использовать лекарственные средства (ЛС) только с установленной безопасностью при беременности, с известными путями метаболизма (критерии FDA);
- при назначении препаратов следует учитывать срок беременности: ранний или поздний. Поскольку срок окончательного завершения эмбриогенеза установить невозможно, то необходимо особенно тщательно подходить к назначению антимикробного препарата до 5 месяцев беременности;
- в процессе лечения необходим тщательный контроль за состоянием матери и плода.
Таблица 1. Категории риска применения различных антимикробных препаратов у беременных (одобрено FDA USA)
| Пенициллины - B |
| Цефалоспорины - B |
| Фосфомицин - B |
| Нитрофурантоин - B |
| Макролиды - азитромицин - B, кларитромицин - С (запрещено), мидекамицин, рокситромицин - С (запрещено), джозамицин - В (применяется при хламидийной инфекции у беременных). |
| Фторхинолоны - C |
| Триметоприм- C, D первый триместр |
| Сульфаметоксазол - C, D последний триместр |
Если нет объективной информации, подтверждающей безопасность применения лекарственного средства, включая антимикробные препараты, при беременности или грудном вскармливании назначать их данным категориям пациентов не следует.
Согласно Рекомендациям Европейской и Американской урологических ассоциаций 2007 г. для лечения неосложненных инфекций мочевых путей у беременных возможно применение следующих групп препаратов:
Фосфомицин трометамол является идеальным препаратом первой линии в лечении острого цистита беременных. Он обладает необходимым спектром антимикробной активности, минимальной резистентностью первичных уропатогенов, резистентные клоны микробов повреждаются. Он преодолевает приобретенную резистентность к антибактериальным препаратам других групп, обладает бактерицидной активностью. Таким образом, для лечения инфекций нижних мочевых путей и бессимптомной бактериурии у беременных показано применение монодозной терапии - фосфомицина трометамол в дозе 3 г; цефалоспоринов в течение 3 дней - цефуроксима аксетила 250-500 мг 2-3 р/сут, аминопенициллинов/BLI в течение 7-10 дней (амоксициллина клавуланата 375-625 мг 2-3 р/сут; нитрофуранов - нитрофурантоин 100 мг 4 р/сут - 7 дней (только II триместр).
В России проведено исследование по применению различных препаратов для лечения неосложненных инфекций нижних мочевых путей у беременных, данные представлены в таблице 2. При этом частота неправильных назначений составляла 48%.
Таблица 2. Антибактериальная терапия инфекций нижних отделов МП у беременных в России (Чилова Р.А., 2006 г.)
| Фосфомицин | 41,8% |
| Нитроксолин | 8% |
| Нитрофураны | 8,2% (фуразолидон - 6,4%) |
| Фторхинолоны | 6,8% |
| Амоксициллин/клавуланат | 6,4% |
| Цефалоспорины | 5,2% (ЦС-I - 1,9%) |
| Аминогликозиды | 4,6% |
| Аминопенициллины | 4,1% |
| Сульфаниламиды, Тетрациклины, Нитроимидазолы и др. | < 3% |
В настоящее время инфекционные заболевания мочеполовой системы у женщин отличаются полиэтиологичностью, стертой клинической картиной, высокой частотой микст-инфекции и склонностью к рецидивированию, что требует комплексного подхода к диагностике и лечению. Решению проблемы антибактериальной терапии в акушерстве и гинекологии могут способствовать: создание государственных стандартов и строгое их соблюдение; создание экспертного совета по пересмотру стандартов; осознание врачами принципов доказательной медицины.
Инфекционно-воспалительные заболевания мочеполовой системы наиболее распространены из всех инфекционных патологий бактериального происхождения. Чаще выявляются у женщин – 50% пациенток переболело ими минимум 1 раз в течение жизни. Среди мужчин до 35 лет – 15%, после 50 лет эти патологии развиваются намного чаще, в основном за счет заболеваний простаты. Также встречаются и у детей – у 2% мальчиков и 8% девочек.Лечением мочеполовых инфекций занимаются гинекологи, урологи, нефрологи и врачи общей практики. При наличии тревожных симптомов важно не откладывать визит к доктору, так как дальнейшее прогрессирование заболевания может привести к осложнениям.
Органы мочеполовой системы
Мочеполовой системой называют совокупность органов мочевыделительной и половой систем. Также существуют органы, которые выполняют сразу обе функции: и мочевыделительную, и половую. К ним относится, например, уретра у мужчин.
Органы мочевыделительной системы:
- Почки – парный орган, находящийся в поясничной области и осуществляющий выведение из крови вредных и ненужных веществ, участвующий в процессе образования эритроцитов и поддержании артериального давления.
- Мочеточники – доставляют мочу (избыток жидкости, выводимый из организма почками вместе с вредными веществами) в мочевой пузырь.
- Мочевой пузырь – служит накопителем мочи.
- Мочеиспускательный канал (уретра) – выводит урину из мочевого пузыря.
Органы мочевыделительной системы у мужчин и женщин одинаковы (разве что мочеиспускательный канал имеет неодинаковое строение), а органы репродуктивной системы – разные. К органам половой системы у мужчин относятся:
- Яички и их придатки.
- Семявыводящие и семявыбрасывающие протоки.
- Семенные пузырьки.
- Уретра.
- Предстательная железа (простата).
Половая система женщин состоит из следующих органов:
- Яичников и их придатков.
- Матки, шейки матки и маточных труб.
- Влагалища.
К наружным органам репродуктивной системы у мужчин относятся мошонка и половой член, у женщин – большие и малые половые губы, клитор.
Инфекция мочевыводящих путей: специфика развития у женщин и мужчин
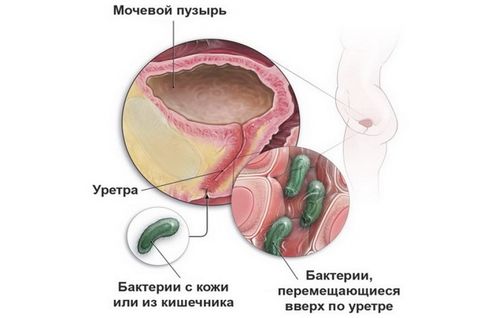
Из-за отличий в анатомическом строении заболевания мочевыводящих путей у женщин и мужчин возникают по-разному.
Инфекции у женщин обусловлены строением мочеиспускательного канала: он более широкий и короткий, чем у мужчин. Поэтому инфекции легче проникнуть не только в уретру, но и в мочевой пузырь. Уретрит (воспаление мочеиспускательного канала) и цистит (воспаление мочевого пузыря) возникают у женщин чаще, чем у мужчин. Этому также способствует тесное соседство заднего прохода, влагалища и уретры. Инфекции могут быть занесены в мочеиспускательный канал как из заднего прохода (при недостаточной или неправильной гигиене), так и из влагалища, во время полового акта.
У мужчин уретра выполняет и половую функцию (по ней проходит семенная жидкость при эякуляции), поэтому она более длинная и узкая, чем у женщин. В мочевой канал открываются, помимо мочевого пузыря, и протоки яичек. Уретра проходит через предстательную железу – орган, участвующий в выработке полового секрета, семенной жидкости. Инфекции у мужчин возникают при заражении во время полового акта, а также при патологическом увеличении предстательной железы, когда верхняя часть уретры сдавливается, возникает застой мочи и, как следствие, воспалительный процесс.
Общие признаки мочеполовых инфекций
- Сильные и частые позывы к мочеиспусканию.
- Изменение цвета и запаха урины, ее помутнение, появление в ней осадка.
- Боли в области поясницы и внизу живота.
- Недоопорожненность мочевого пузыря (урина выделяется небольшими количествами).
- Дискомфорт при мочеиспускании: боли, жжение.
Справка! Вышеперечисленные симптомы могут сопровождаться повышением температуры тела, рвотой, тошнотой.
Классификация мочеполовых инфекций
Инфекции мочевыводящих путей (ИМП) классифицируют по следующим критериям:
По локализации различают инфекции:
- Верхних отделов мочевыводящих путей (почек и мочеточников).
- Нижних отделов МВП (мочевого пузыря, уретры).
Справка! Чаще всего патологические процессы возникают в нижних отделах мочевыводящих путей.
По характеру течения заболевания бывают:
- Неосложненными (без нарушений оттока мочи, структурных изменений мочевыводящих путей, сопутствующих заболеваний).
- Осложненными.
Осложненными считаются любые инфекции мочевыводящих путей у мужчин. У женщин осложненными являются ИМП:
- Возбудителем которых стал атипичный микроорганизм.
- С функциональным или анатомическим нарушением, из-за чего возникает препятствие для оттока мочи или снижается местный или системный иммунитет.
Также выделяют специфические и неспецифические инфекции. Специфические мочеполовые инфекции передаются половым путем и вызываются гонококком, уреаплазмой, трихомонадами, вирусом герпеса, хламидиями, микоплазмами и т.д. Неспецифические возникают из-за повышенной активности условно-патогенных (то есть провоцирующими развитие патологических процессов лишь при определенных условиях) микроорганизмов: стафилококков, кишечных палочек, стрептококков и т.д.
Распространенные возбудители мочеполовых инфекций
Возбудителями мочеполовых инфекций могут быть бактерии, вирусы, грибки, простейшие.
Возбудители неспецифических инфекций
Неосложненные инфекции чаще всего (в 95% случаев) вызываются следующими микроорганизмами:
- E.coli (кишечная палочка) – до 90% случаев.
- Staphylococcus saprophyticus (стафилококк сапрофитный) – до 5% случаев.
- Proteus mirabilis (протей мирабилис).
- Klebsiella spp. (клебсиелла).
Справка! Обычно неосложненные инфекции провоцирует один вид бактерий.
Осложненные инфекции могут провоцировать сразу несколько видов микробов. Чаще всего это бактерии Klebsiella spp., Pseudomonas spp (синегнойная палочка), Proteus spp., иногда грибки (чаще всего C.albicans).
Наиболее распространенные специфические инфекции и их возбудители
Наиболее распространенными специфическими инфекциями являются гонорея, хламидиоз, трихомоноз. Их возбудители способны также вызывать следующие мочеполовые патологии: эпидидимит, уретрит, простатит, аднексит, везикулит, вагинит, сальпингит, цистит.
Гонорея
Возбудителем гонореи является гонококк Нейссера (по фамилии ученого, открывшего эту бактерию в 1879 году). Воспалительный процесс обычно развивается в мочеполовых органах:
- Слизистой оболочке уретры у мужчин.
- Слизистой оболочке уретры, цервикальном канале, железе преддверия влагалища у женщин.
Также гонококк Нейссера может поражать прямую кишку (у женщин из-за соседства анального отверстия и влагалища, у мужчин – если они являются пассивными гомосексуалистами), глаза, слизистую оболочку ротовой полости, миндалины, глотки. Такие патологические процессы возникают при вторичном занесении инфекции (заноса руками из половых органов).
В среднем инкубационный период гонореи длится 3—5 дней, в некоторых случаях 10 дней. Также встречается скрытое течение заболевания, когда оно не проявляется симптомами, на протяжении от 1 дня до месяца.
- Болезненные мочеиспускания.
- Гнойные выделения из мочеиспускательного канала.
- Сильные боли при мочеиспускании.
- Частые мочеиспускания.
При подостром течении заболевания признаки те же, но выражены менее ярко.
Хламидиоз
Вызывается хламидиями (Chlamydia trachomatis). Заболевание часто протекает бессимптомно или со слабо выраженными признаками, к которым относятся:
- Дискомфорт при мочеиспускании.
- Зуд в промежности.
- Патологические выделения из половых органов.
- Боли в пояснице или внизу живота.
Справка! Хламидиоз наблюдается в 20% случаев всех инфекций, передающихся половым путем.
Трихомоноз
Возбудителем инфекции являются простейшие Trichomonas vaginalis. У женщин патологический процесс обычно возникает в нижних половых путях, у мужчин – в уретре. В 70% случаев трихомоноз протекает бессимптомно. К его признакам относятся:
- Зуд в области наружных половых органов.
- Жжение во время мочеиспускания.
- Боли во время или после полового акта.
- Отеки паховой области.
- Учащенные мочеиспускания.
У женщин заболевание также проявляется вагинальными выделениями (пенистыми, с неприятным запахом, имеющими белую, желтоватую, сероватую, зеленоватую окраску или кровянистыми). У мужчин наблюдаются выделения из уретры.
Справка! Инкубационный период заболевания – от 3 до 28 дней.
Наиболее распространенные инфекции мочеполовой системы
Заболевания мочеполовой системы могут возникать у пациентов любых возрастных категорий, однако существует группа риска, в которую входят:
- Женщины (особенно в период менопаузы и пациентки, пользующиеся для контрацепции вагинальными колпачками).
- Пациенты с аномалиями развития органов мочевыделительной системы.
- Пациенты с заболеваниями, затрудняющими отток мочи (камнями в почках, аденомой простаты и т.д.).
- Пациенты с иммунодефицитными состояниями и патологиями, снижающими иммунитет (например, сахарным диабетом).
Справка! Также в группе риска находятся люди с мочевым катетером.
Уретрит
Уретрит – это воспаление мочеиспускательного канала. Оно может быть как специфическим, так и неспецифическим.
- Жжение при мочеиспускании.
- Выделения из уретры (чаще у мужчин, чем у женщин).
- Учащенные мочеиспускания.
Если уретрит не лечить, он может привести к стриктуре (сужению) мочеиспускательного канала и распространению инфекции на почки или мочевой пузырь.
Цистит
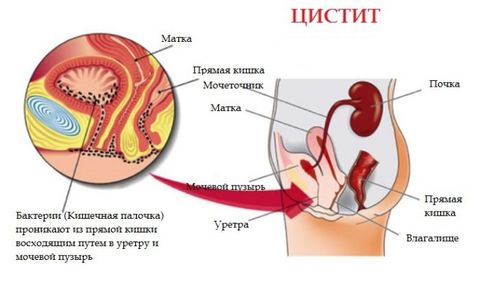
Цистит – это воспаление мочевого пузыря. Также может быть специфическим и неспецифическим. Различают первичный и вторичный (возникающий на фоне патологий простаты, мочевого пузыря) цистит. Наиболее распространенным возбудителем инфекции является кишечная палочка.
К симптомам цистита относят:
- Учащенные мочеиспускания.
- Дискомфорт в конце мочеиспускания (боли, рези, жжение).
- Чувство недоопорожненности мочевого пузыря.
- Боли в области прямой кишки у мужчин и внизу живота у женщин.
- Потемнение, помутнение мочи.
- Примеси крови в урине.
При отсутствии лечения заболевание может перетечь в хроническую форму.
Пиелонефрит
Пиелонефрит является одним из самых распространенных заболеваний почек. Это неспецифический воспалительный инфекционный процесс. Основными его возбудителями являются кишечная палочка, протей и стафилококк. В большинстве случаев пиелонефрит вызывается не одной, а сразу несколькими бактериями.
Патология может быть первичной или вторичной (возникает на фоне мочекаменной болезни, гинекологических заболеваний, опухолей органов малого таза, сахарного диабета, аденомы простаты). Наиболее часто пиелонефрит развивается у молодых женщин, мужчин старше 55 лет и детей до 7 лет. Может носить острый или хронический характер.
Симптомами пиелонефрита являются:
- Учащенные мочеиспускания.
- Повышение температуры тела.
- Тупые боли в области поясницы.
- Потливость.
- Жажда.
Хронический пиелонефрит выражен менее ярко, его легко спутать с обычной простудой. Главными симптомами являются головные боли, повышение температуры тела, мышечная слабость. Эпизодически могут наблюдаться учащенные мочеиспускания, сухость во рту, ноющие боли в пояснице, отеки, побледнение кожных покровов, изменение цвета мочи.
Вагинит
Вагинит (кольпит) – воспаление влагалища. Может быть как неспецифическим, так и специфическим, острым или хроническим.
Симптомами вагинита являются:
- Зуд и жжение в области половых органов, обычно усиливающиеся во время полового акта или мочеиспускания.
- Вагинальные выделения с неприятным запахом, имеют беловатую или зеленоватую окраску.
Вагинит может иметь и неинфекционное происхождение: возникать из-за микротравм влагалища, гормональных изменений, аллергии, эндокринных нарушений, снижения местного иммунитета.
Аднексит
Аднекситом называют воспалительный процесс в маточных трубах и яичниках. Он может быть односторонним или двустронним, специфическим и неспецифическим. Обычно возникает на фоне снижения иммунитета вследствие стрессов, общих инфекционных заболеваний или гормональных сбоев. Симптомы аднексита:
- Боли внизу живота (с одной или двух сторон, в зависимости от локализации патологического процесса).
- Признаки интоксикации организма: слабость, учащенное сердцебиение, озноб, головные и мышечные боли.
- Повышение температуры тела.
- Нарушения мочеиспускания.
При хроническом аднексите симптомы проявляются лишь в стадии обострения, во время ремиссии их не наблюдается.
Сальпингит
Сальпингит – это воспаление фаллопиевых (маточных) труб. Как самостоятельное заболевание наблюдается лишь в 30% случаев. В остальных случаях сопровождается воспалением яичников (то есть перетекает в аднексит). Бывает одно- и двусторонним. Чаще всего развивается у женщин репродуктивного возраста, однако возникает и в период менопаузы.
К симптомам сальпингита относятся:
- Повышение температуры тела, лихорадочные состояния.
- Учащенные и болезненные мочеиспускания.
- Боли разной степени выраженности внизу живота.
- Вагинальные выделения: зловонные, гнойные или серозно-гнойные.
- Нарушения менструального цикла.
- Тошнота.
- Бесплодие.
- Головные боли и головокружения.
При хроническом сальпингите нередко наблюдаются лишь боли внизу живота в течение длительного времени.
Простатит
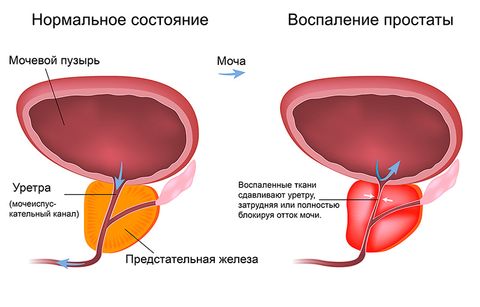
Простатит – воспаление предстательной железы. Бывает специфическим и неспецифическим. Вызывается вирусами, бактериями, грибками. Может иметь острое и хроническое течение. Общими симптомами (характерными для обеих форм) простатита являются:
- Нарушения мочеиспускания: боли, задержки, слабый напор струи, учащенные позывы.
- Половая дисфункция.
- Выделения из уретры.
- Уменьшение количества или снижение качества спермы.
- Боли в области живота, мошонки, промежности.
Справка! Встречаются неинфекционные разновидности простатита, они возникают из-за застойных явлений в области малого таза.
Везикулит
Везикулит – это воспаление семенных пузырьков у мужчин. Может быть специфическим и неспецифическим. Часто является осложнением других мочеполовых инфекций: простатита, уретрита, эпидидимита. Симптомами везикулита являются:
- Боли внизу живота, усиливающиеся при мочеиспускании и эякуляции.
- Примеси крови в эякуляте.
- Признаки интоксикации организма: головные и мышечные боли, слабость.
- Общее ухудшение самочувствия.
- Неконтролируемые эякуляции.
Если заболевание перешло в хроническую форму, то симптомы меняются. Наблюдаются нарушения мочеиспускания, боли в области крестца.
Эпидидимит
Эпидидимит – воспаление яичка. Бывает односторонним и двусторонним, специфическим и неспецифическим. Возбудителями заболевания преимущественно являются бактерии. Может развиваться вследствие воспалительных процессов в других органах мочеполовой системы.
- Боли в области мошонки, с одной или обеих сторон.
- Повышение температуры тела.
- Отеки мошонки, уплотнения.
- Боли при мочеиспускании, примеси крови в урине.
При хроническом эпидидимите температура не повышается, а боли умеренные или незначительные.
Диагностика
При любом заболевании органов мочеполовой системы сначала проводится сбор анамнеза и осмотр пациента. Затем, в зависимости от клинической картины, назначаются диагностические исследования, среди которых могут быть:
- Анализы мочи: общий, по Нечипоренко.
- Общий анализ крови.
- Посев мочи на флору (для определения чувствительности возбудителей инфекции к антибиотикам).
- Креатинин и мочевина в сыворотке крови.
- Скорость оседания эритроцитов.
- УЗИ почек и мочевого пузыря.
- Внутривенная урография.
- Компьютерная томография органов малого таза.
Справка! Дополнительно может быть назначена цистоскопия – эндоскопическое исследование, в ходе которого осуществляется осмотр внутренней поверхности мочевого пузыря.
Лечение
Инфекционные заболевания органов мочеполовой системы лечат антибиотиками. Они могут вводиться перорально, внутримышечно, внутривенно. Разновидности антибактериальных препаратов, длительность курса и метод введения выбираются врачом в зависимости от особенностей течения патологии и состояния организма пациента.
Если у вас наблюдаются признаки инфекции мочевыводящих путей или других органов малого таза, запишитесь на прием в Поликлинику Отрадное. Благодаря современным и точным методам диагностики причина заболевания будет выявлена в кратчайшие сроки. Для вас разработают индивидуальный план лечения, благодаря которому вы скоро вернетесь к привычному образу жизни.
Читайте также:

