Инфекция от протезов симптомы
Обновлено: 23.04.2024
Зубные протезы могут быть отличным вариантом решения проблемы при потере зубов. Сегодня зубные протезы, также называемые вставными зубами – совсем не такие, какие использовала ваша бабушка. Они более удобны, выглядят более натурально, чем в прошлом. Тем не менее, если вы не позаботитесь должным образом о ваших зубных протезах, могут появиться проблемы.
Dental Daily делает обзор частых проблем, связанных с установкой зубных протезов, а также то, как их можно лечить либо предотвращать.
Часто распространенные проблемы, связанные с зубными протезами
Если вы носите зубные протезы, очень важно поддерживать чистоту и здоровье полости рта. Вы также должны носить только такие зубные протезы, которые не вызывают дискомфорта, иначе это может стать причиной появления следующих проблем:
- Раздражения десен и полости рта;
- Проблемы с приемом пищи и речью;
- Сдвиг протезов;
- Инфекции полости рта.
Лечение проблем, связанных с установленными зубными протезами
Вот некоторые способы лечения различных проблем с протезами:
Используйте клей для зубных протезов. Клей для зубных протезов поможет надежно удерживать протезы на месте, но это средство не должно использоваться для того, чтобы прикрепить старые или плохо держащиеся протезы. Используя клей для зубных протезов, тщательно следуйте инструкции. Постарайтесь не использовать больше, чем вам нужно.
Инфекции полости рта, связанные с зубными протезами
Хейлоз. Также называемый хейлит – болезненная инфекция, вызывающая воспаление и трещинки в углах рта.
Эта инфекция вызвана чрезмерно быстрым ростом дрожжей, которые могут накапливаться во влажных местах вашего рта, появляющиеся в случаях неправильной установки протезов.
Для предотвращения появления хейлоза регулярно посещайте стоматолога, чтобы убедиться, что зубные протезы правильно установлены. Также старайтесь не тереть и не лизать уголки рта.
Стоматит. Это еще один вид инфекции, который вызван ростом дрожжей. Вы можете даже не знать, что у вас появился стоматит из-за ношения протезов, так как симптомы часто незаметны. Когда же они проявляются, вы можете увидеть маленькие красные прыщики на нёбе или покраснение всего рта, особенно под вашими верхними протезами.
Хейлоз и стоматит можно лечить с помощью медикаментов и правильного ухода за зубными протезами.
Уход за вашими зубными протезами
Убедиться в том, что протезы установлены правильно – недостаточно, также очень важно обеспечить уход за вашими протезами. Вот некоторые советы, которые помогут вашим протезам дольше служить и выглядеть на все сто:
- Никогда не спите с зубными протезами. Ваш стоматолог может посоветовать вам спать с протезами некоторое время сразу после их установки для того, чтобы рот смог адаптироваться к ним. Это единственный случай, когда можно спать с установленными зубными протезами.
- Бережно обращайтесь с протезами. Протезы очень хрупкие и могут легко сломаться. Держа протезы, наклоняйтесь над раковиной, наполненной водой, или положите полотенце на ее край. Таким образом, вы сможете защитить протезы в случае, если вы нечаянно их уроните. Также держите протезы в недоступных местах для детей и домашних любимцев.
Каждый день чистите ваши протезы. Вот некоторые советы по уходу за ними:
- На ночь опускайте ваши зубные протезы в жидкость для протезов.
- Тщательно очищайте их каждое утро, прежде чем установить в рот.
- Используйте щетку с мягкой щетинкой или специальную щетку для чистки протезов.
- Вы можете использовать обычно мыло и теплую воду, либо попросите вашего стоматолога посоветовать вам жидкость для протезов.
- Никогда не используйте порошковых средств для чистки и не отбеливайте ваши протезы.
- Чистите полость рта каждый день. Очищайте и массажируйте ваши десны, язык и нёбо перед тем, как установить протезы. Это поможет поддержать здоровье полости рта.
- Храните зубные протезы должным образом. Если вы не носите протезы, храните их в специальном растворе или в теплой воде. Не используйте горячую воду – она может спровоцировать деформацию ваших протезов.
- Не используйте зубочистки. Зубочистки могут повредить ваши зубные протезы.
Ношение протезов сперва очень неудобно, и прежде, чем вы к ним привыкнете – должно пройти некоторое время. Но вы можете предотвратить появление проблем с протезами, обеспечив должный уход за ними и регулярно посещая стоматолога раз в полгода для профилактических проверок. Если вы замечаете изменения в установке протезов, или другие проблемы с полостью рта – немедленно обратитесь к стоматологу.
МКБ-10



Общие сведения

Причины
Омикрон-штамм представляет собой новую линию мутации в S-белке SARS-CoV-2 – В.1.1.529 по классификации Pango, также в нее входят линии ВА.1, ВА.2, ВА.3. Подавляющее большинство выявляемых у пациентов генетических последовательностей вируса относятся к подвиду ВА.1. Однако со второй половины января 2022 года возрастает число мутаций ВА.2. Пока точно не установлено, почему возник штамм омикрон. Существует четыре основных гипотезы:
- Хроническое течениеCOVID-19. Ученые замечают, что пациенты с ВИЧ-инфекцией и другими формами иммунодефицита остаются носителями коронавируса 6 и более месяцев. На фоне этого возможны нетипичные мутации генетического материала возбудителя, которые в результате вызывают образование новых штаммов.
- Заражение от животных. Часть экспертов отмечают, что новый штамм коронавируса мог развиваться у грызунов или других животных, где претерпел нетипичные изменения генома. Затем возбудитель повторно попал к человеку и продолжил свою циркуляцию в популяции.
- Недостаточная изученность вируса. Высказывается мнение, что в странах с недостатком оборудования для выделения и секвенирования вируса могут возникать неконтролируемые штаммы и мутации, которые ускользают от внимания мировой науки.
- Низкий уровень иммунизации. Появление омикрона может быть связано с плохой организацией вакцинации в ряде стран мира. Специалисты в сфере инфектологии говорят, что в организме непривитых людей создаются благоприятные условия для длительной циркуляции и изменения вируса.
Первый случай варианта В.1.1.529 был обнаружен при секвенировании пробы биоматериала 9 ноября 2021 года в ЮАР. В этот период в Южной Африке развивалась третья волна коронавирусной инфекции, возник резкий всплеск заражений. Затем рост штамма В.1.1.529 был выявлен во всех провинциях страны, после чего омикрон начали обнаруживать в других государствах. Большинство экспертов здравоохранения связывают распространение вируса с авиапутешествиями.
Патогенез
В геноме омикрона более 50 видов точечных мутаций, которые изменяют хорошо изученные свойства предыдущих штаммов вируса и вызывают атипичное течение COVID-19. Ключевая особенность патогенеза – высокая контагиозность. Возбудитель распространяется в 2-4 раза быстрее варианта Delta, для инфицирования человека достаточно короткого контакта. Также в 3,2 раза чаще определяются семейные вспышки болезни, если в доме заразился хотя бы один человек.
При этом набирающий силу подвид ВА.2 отличается от классического Омикрон-штамма ВА.1 дополнительными мутациями в спайковом белке. Они помогают возбудителю COVID-19 ускользать от иммунного ответа организма пациента. Также предполагается, что ВА.2 имеет повышенную вирулентность. На сегодня продолжаются изучения обоих типов омикрона и сравнение их основных характеристик.

Симптомы омикрон-штамма COVID-19
Коронавирусная инфекция, спровоцированная новым типом патогена, отличается более мягким и легким течением. Инкубационный период при омикрон-штамме составляет в среднем 2-3 суток. Не исключено появление первых признаков недомогания на следующий день после контакта с больным COVID-19. У многих людей заражение протекает бессимптомно, особенно это касается полностью вакцинированных пациентов с достаточным уровнем иммунитета.
Типичное течение Омикрон-штамма COVID-19 приближено к классической ОРВИ. Сначала пациенты жалуются на умеренные головные боли, слабость, ломоту в теле. При этом температура повышается в пределах 38°С, держится в среднем 2-5 дней. Более 70% случаев инфекции сопровождаются насморком, заложенностью носа и чиханием, однако способность ощущать запахи и вкусы частично или полностью сохранена. До 60% пациентов испытывают першение и боли в горле.
Осложнения
После успешного выздоровления у перенесших омикрон-штамм COVID-19 сохраняется риск постковидного синдрома, который диагностируется в среднем спустя 3 месяца. В механизме его развития участвует эндотелиальная дисфункция, аутоиммунный и неврологический компоненты, из-за чего женщины более подвержены тяжелым остаточным явлениям после коронавируса.
Диагностика
В условиях пандемии все случаи острой респираторной инфекции считаются подозрительными на COVID-19, пока не было доказано обратное. Обследованием пациентов занимаются семейные врачи, педиатры и терапевты. В сложных случаях привлекают инфекционистов, специалистов отделения интенсивной терапии. Для подтверждения омикрон-штамма назначаются следующие виды исследований:
Дифференциальная диагностика
При постановке диагноза эксперты отличают омикрон от других респираторных инфекций, вызванных вирусом гриппа, респираторно-синцитиальным вирусом, риновирусами и метапневмовирусами. При атипичном COVID-19 дифференциация проводится с бактериальным респираторным заболеваниями, обострением туберкулеза, вирусными гастроэнтеритами. Помимо лабораторных анализов, большое значение имеет сбор эпидемиологического анамнеза и факторов риска.

Лечение инфекции, вызванной омикрон-штаммом SARS-CoV-2
Медикаментозная терапия
Программа лечения коронавирусной инфекции, в том числе вызванной омикрон-штаммом, регламентирована документами ВОЗ, на основании которых в каждой стране выпускаются методические рекомендации. Сейчас в России действует 14 версия клинического протокола (от 27 декабря 2021 года), в которой уточнены данные по особенностям омикрона и новейшим вариантам терапии. Ключевой задачей лечения называют предупреждение развития пневмонии, ОРДС, сепсиса.
Большинство пациентов с Омикрон-штаммом COVID-19 проходят лечение дома под контролем семейного врача. Основу терапии составляют немедикаментозные меры, такие как теплое питье, промывание носа, регулярное проветривание и увлажнение воздуха. Пациентам, которые проживают вместе с семьей, рекомендуется по возможности изолироваться в отдельной комнате. При среднетяжелом или тяжелом течении болезни назначаются следующие группы препаратов:
- Этиотропные средства. При терапии омикрон-штамма COVID-19 по показаниям применяются синтетические противовирусные медикаменты. Также используют препараты альфа-интерферона, антиковидную плазму, человеческий иммуноглобулин.
- Патогенетические препараты. В амбулаторных условиях возможен прием ингибиторов янус-киназ, антикоагулянтов, ингаляционных форм ГКС. Для пациентов на стационарном лечении дополнительно применяют ингибиторы интерлейкинов, системные ГКС, антагонисты рецептора ИЛ-6.
- Симптоматические лекарства. С учетом клинических проявлений омикрона назначаются жаропонижающие препараты из группы НПВС, назальные деконгестанты, мукоактивные и бронхолитические средства.
- Инфузионные растворы. Больным с тяжелым течением COVID-19 показано внутривенное вливание солевых и коллоидных растворов под контролем суточного диуреза и динамики артериального давления.
Респираторная поддержка
В случае снижения сатурации менее 92% начинается стандартная оксигенотерапия через назальные канюли или лицевую маску, чтобы достичь уровня SpO2 более 96%. При неэффективности таких мер или у пациентов с хронической бронхолегочной патологией применяется неинвазивная легочная вентиляция в режимах BIPAP, S/T, Pressure Support. Если на фоне лечения гипоксемия сохраняется, переходят на интубацию трахеи для проведения ИВЛ.
Прогноз и профилактика
Несмотря на большое число заражений и продолжающуюся пандемию, в отношении омикрон-штамма COVID-19 есть обнадеживающие мнения экспертов. На фоне дальнейшего ослабления вирулентности возбудитель SARS-CoV-2 может стать одним из привычных патогенов, вызывающих сезонные ОРВИ у населения. Однако не исключено появление новых мутаций коронавируса с нетипичными свойствами, которые приведут к ухудшению эпидемической обстановки.
В ситуации с пандемией COVID-19 и омикрон-штаммом ключевая роль уделяется своевременной, полноценной и тотальной вакцинации как можно большего процента населения, в том числе детей и подростков. Людям, у которых прошло более 6 месяцев с момента двухдозной иммунизации мРНК-вакцинами, рекомендовано сделать бустерную прививку для усиления защиты против омикрона.
Не теряют актуальность базовые противоэпидемические меры, ограничивающие распространение COVID-19. Правильное ношение медицинских масок или респираторов в общественных местах – строгая рекомендация инфекционистов и эпидемиологов. Регулярное мытье рук или обработка их антисептиком, соблюдение дистанции, ограничение посещений мест скоплений людей – меры индивидуальной профилактики, с помощью которых каждый человек снижает свои риски заболеть.
3. Omicron variant of SARS-CoV-2: Genomics, transmissibility, and responses to current COVID-19 vaccines / Araf Y, Akter F, Tang YD, Fatemi R, Parvez MSA, Zheng C, Hossain MG // Med Virol. 2022 Jan 12.
4. Assessment of the further spread and potential impact of the SARS-CoV-2 Omicron variant of concern in the EU/EEA, 19th update. – 2022.
Парапротезная инфекция – это инфекционный процесс в области сустава, возникающий после эндопротезирования и патогенетически связанный с наличием имплантата. Проявляется локальными признаками воспаления: отеком, болезненностью, местной гиперемией и гипертермией, нарушением функции конечности в сочетании с симптомами общей интоксикации. Нередко протекает со стертой клинической симптоматикой. Диагностируется с учетом анамнеза, лабораторных анализов, рентгенологических методик, МРТ, УЗИ. В зависимости от вида параэндопротезной инфекции выполняются ревизии с сохранением эндопротеза либо удаление имплантата с реэндопротезированием, артродезом, костно-мышечной пластикой.
МКБ-10
Общие сведения
Парапротезная инфекция – актуальная проблема современной травматологии и ортопедии. Последние десятилетия ознаменовались широким распространением эндопротезирования. Увеличилось не только общее количество операций, но и количество протезируемых суставов. Если раньше замене, в основном, подвергали тазобедренный сустав, то в наши дни рутинной практикой стало протезирование коленного, плечевого, других средних и мелких суставов конечностей. Соответственно, возросло число случаев развития инфекционного процесса в области оперативного вмешательства. Распространенность патологии при первичном эндопротезировании составляет 0,3-1%. Частота осложнения при повторной установке искусственного сустава, по различным данным, колеблется от 9 до 40%. В большинстве случаев осложнение возникает в первые два года после операции.

Причины
Непосредственной причиной парапротезной инфекции становятся болезнетворные бактерии, при этом существует определенная связь между типом возбудителя и видом протеза, обусловленная склонностью микробов к адгезии к тем или иным инородным материалам, находящимся в организме пациента. Так, в области металлических частей имплантата инфекция чаще вызывается золотистым стафилококком, в зоне полимерных – эпидермальным стафилококком. Наряду со стафилококковой флорой воспаление могут провоцировать стрептококки, кишечная палочка и некоторые другие микроорганизмы. Обстоятельствами, способствующими возникновению воспалительного процесса, считаются:
- Особенности вмешательства. Установлено, что при длительности операции более 3 часов вероятность осложнения увеличивается, что связано с продолжительным контактом тканей с внешней средой, нарушениями кровообращения, локальными обменными расстройствами и общей реакцией организма на стресс. Большое значение имеют интраоперационные осложнения, технические трудности и значительная кровопотеря, усугубляющие действие перечисленных факторов.
- Особенности установки эндопротеза. Риск развития инфекции в зоне искусственного сустава повышается при применении дополнительных биологических и синтетических материалов, нестабильности имплантата. В первом случае имеет значение реакция организма на наличие чужеродных элементов, во втором появляется постоянный источник травматизации окружающих тканей, создаются благоприятные условия для внедрения инфекционных агентов.
К числу особенностей организма пациента, способствующих появлению данного осложнения, относят пожилой возраст, наличие тяжелой соматической патологии и иммунные нарушения различного генеза. Негативную роль играет многократное или длительное применение антибиотиков перед операцией, обуславливающее устойчивость микроорганизмов к антибактериальной терапии, нарушение рекомендаций врача относительно режима активности и реабилитационных мероприятий в послеоперационном периоде.
Патогенез
Парапротезная инфекция – разновидность имплантат-ассоциированной инфекции, которая возникает после эндопротезирования вследствие способности патогенных микробов к колонизации имплантатов. Бактерии, вызывающие это осложнение, обладают свойством формировать биофильмы (биологические пленки) на поверхностях чужеродных материалов в организме больного. Выделяют два механизма возникновения биопленок. Первый – неспецифическое взаимодействие непосредственно между поверхностью протеза и микроорганизмами за счет сил поверхностного натяжения, водородных связей, гидрофобности, электростатического поля и т. д.
Второй – контакт бактерий с белками, располагающимися на поверхности искусственной конструкции. После установки части эндопротеза очень быстро покрываются слоем белков, среди которых преобладают альбумины. При адгезии микробов к этим белкам формируются микроколонии. Вначале имплантат колонизируется аэробными микроорганизмами, в последующем в глубоких слоях биофильма создается благоприятная среда для развития анаэробной микрофлоры. При увеличении биопленки или под влиянием внешних воздействий ее части отрываются от поверхности имплантата, происходит диссеминация процесса. Исследование перечисленных механизмов позволило объяснить устойчивость инфекции и неэффективность консервативной терапии этого осложнения.
Классификация
Существует много вариантов классификации параэндопротезной инфекции, однако общепризнанная международная систематизация этого осложнения пока отсутствует. Обычно травматологи-ортопеды используют классификацию Ковентри-Фитцджеральда, в основе которой лежит временной период между операцией и манифестацией инфекционного процесса. Различают четыре типа парапротезной инфекции:
- Острая послеоперационная. Признаки инфицирования определяются в течение месяца после вмешательства.
- Поздняя хроническая. Осложнение диагностируется во временном промежутке от 1 месяца до 1 года с момента операции.
- Острая гематогенная. Симптомы патологии возникают через 1 и более год после установки искусственного сустава.
- Положительная интраоперационная культура. Характеризуется бессимптомным течением при выявлении бактерий в 2-х и более интраоперационных образцах ткани.
В российской клинической практике также применяют систематизацию инфекций в области хирургических вмешательств, разработанную сотрудниками Новосибирского НИИТО. Согласно этой классификации различают три вида послеоперационных инфекционных процессов: ранний острый (возникший в первые 3 месяца), поздний острый (развившийся в течение 3-12 месяцев), хронический (диагностированный спустя 1 год и более после операции). При постановке диагноза отмечают наличие или отсутствие нестабильности эндопротеза.
С учетом формы выделяют флегмоноподобную, свищевую, латентную и атипичную инфекции, с учетом глубины – поверхностную и глубокую. Несмотря на то, что поверхностная инфекция протекает без вовлечения эндопротеза (то есть, имеет другой патогенез), поражает только кожные покровы и подкожную клетчатку, поддается консервативной терапии, специалисты рассматривают ее в рамках параэндопротезной инфекции, поскольку такой подход позволяет учесть все возможные варианты инфекционных осложнений эндопротезирования.
Симптомы парапротезной инфекции
Проявления патологии зависят от времени возникновения и глубины процесса. Поверхностная инфекция развивается в период восстановления после операции, сопровождается воспалением мягких тканей при интактности оперированного сустава. Характеризуется гиперемией, локальной припухлостью, повышением местной температуры, незначительными или умеренными болями, нарушением заживления раны, расхождением ее краев, наличием гнойного отделяемого. Возможно образование участков поверхностного некроза, формирование лигатурных свищей. Выраженность общей интоксикации определяется распространенностью поражения кожи и жировой клетчатки.
Глубокая парапротезная инфекция может манифестировать как в раннем послеоперационном периоде, так и спустя продолжительное время после вмешательства. Поражает мышцы и фасции. Проявляется отечностью мягких тканей, болью в проекции сустава, ограничением функции конечности, общими интоксикационными симптомами: повышением температуры тела до 38 °С и выше, ознобами, слабостью, разбитостью, тахикардией, тахипноэ. Возможно сочетание глубокого и поверхностного процесса, рассматриваемое специалистами как разновидность глубокой инфекции. Из-за распространенности иммунологических нарушений в популяции патология часто протекает со сглаженной симптоматикой. Снижение иммунитета усугубляют переливания крови, лекарственная терапия и другие лечебные мероприятия, проводимые на пред- и послеоперационном этапе.
Осложнения
Наиболее частые осложнения параэндопротезной инфекции обусловлены распространением гнойного процесса. Наблюдается образование абсцессов и флегмон. Особенно опасны глубокие затеки в полость таза, иногда формирующиеся при поражении оперированного тазобедренного сустава. В тяжелых случаях возможно развитие сепсиса. При часто рецидивирующей патологии снижается или утрачивается трудоспособность, ухудшается качество жизни больных, персистирующий очаг инфекции оказывает негативное влияние на деятельность внутренних органов.
Диагностика
Диагноз обычно выставляют специалисты в области ортопедии, наблюдающие пациентов, перенесших эндопротезирование сустава. Из-за часто встречающихся стертых форм и неспецифичности результатов дополнительных методик распознавание парапротезной инфекции может представлять определенные затруднения. Программа обследования обычно включает следующие методы:
- Опрос, осмотр. Признаком, указывающим на вероятность возникновения данной патологии, является замена сустава в анамнезе. Ортопед уточняет жалобы, время появления и динамику развития симптомов, оценивает внешний вид и функцию сустава, выявляет признаки воспаления, участки некроза, свищевые ходы и пр.
- Ультразвуковое сканирование. УЗИ сустава применяется в качестве скринингового метода, позволяет обнаружить абсцессы или гематомы, выполнить прицельную пункцию гнойного очага для последующего изучения содержимого в процессе бактериологического исследования.
- Рентгенологические методики. Результаты обычной рентгенографии часто неоднозначны. О наличии заболевания могут свидетельствовать остеолиз и периостальная реакция, без видимых причин возникшие после успешного вмешательства. Для оценки динамики процесса обязательно выполняют контрольные снимки. При свищах производят рентгенофистулографию для определения локализации свищевых ходов и затеков.
- Магнитно-резонансная томография. Является уточняющим методом, назначается на этапе предоперационного обследования для оценки размеров и расположения глубоких (в том числе – внутритазовых) абсцессов, уточнения объема хирургического вмешательства.
- Лабораторные анализы. При острой патологии в ОАК обнаруживаются признаки воспаления: лейкоцитоз, нейтрофилез, лимфоцитопения, сдвиг формулы влево, повышение СОЭ. При хронических формах изменения крови могут быть выражены незначительно. Более специфичны результаты исследования на С-реактивный белок, отражающие динамику воспалительного процесса, а также данные бакпосева раневого отделяемого. Микробиологический анализ синовиальной жидкости часто отрицательный из-за формирования биопленок.
Лечение парапротезной инфекции
В случаях поверхностного инфекционного процесса тактика такая же, как при других инфицированных ранах. Осуществляется санация поверхностного гнойного очага на фоне антибиотикотерапии, операции на суставе не требуются. При глубокой инфекции тактика определяется типом патологии с учетом времени ее возникновения, наличием либо отсутствием нестабильности сустава, расположением и размером гнойных затеков, состоянием костей и мягких тканей, устойчивостью флоры к антибактериальным препаратам и некоторыми другими факторами. Лечение только хирургическое. Существуют следующие варианты вмешательств:
- Ревизия с сохранением имплантата. Проводится при раннем инфицировании, сохранении стабильности сустава, незначительном поражении элементов эндопротеза. Сустав вскрывают, исследуют его поверхности. Инфицированные окружающие ткани иссекают, полиэтиленовый вкладыш заменяют (при необходимости – вместе с головкой протеза), рану ушивают, дренируют.
- Ревизионное эндопротезирование. Рекомендуется при поздней хронической и иногда – острой гематогенной парапротезной инфекции, предполагает одно- двух- или трехэтапную замену имплантата. Чаще всего используют двухэтапное реэндопротезирование, на первом этапе выполняют ревизию раны, затем после курса антибиотикотерапии устанавливают новый протез. При трехэтапном вмешательстве на втором этапе производят костную пластику.
- Артродез сустава. Показан при рецидивирующей инфекции, резистентности патогенной флоры к антибиотикам. Предусматривает удаление эндопротеза и наложение аппарата внешней фиксации для создания неподвижного соединения между концами костей.
- Ампутация или экзартикуляция. Осуществляется редко, в качестве показаний рассматривается наличие упорно рецидивирующего очага инфекции, представляющего угрозу для жизни больного, при одновременной утрате функции конечности.
Прогноз и профилактика
1. Медицинские и социальные проблемы эндопротезирования суставов конечностей/ Москалев В.П., Корнилов Н.В., Шапиро. К.И. - 2001
2. Инфекционные осложнения после эндопротезирования крупных суставов как актуальная проблема современной ортопедии/ Муконин А.А.// Новые медицинские технологии - 2006 -№ 8
3. Лечение параэндопротезной инфекции тазобедренного сустава: клинические рекомендации/ Министерство здравоохранения РФ - 2013
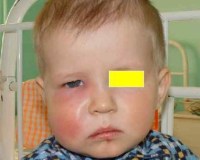
Одонтогенная инфекция – это любой вторичный инфекционный процесс, источником которого служит воспаление околозубных тканей. Включает такие нозологии как одонтогенный периостит, остеомиелит, синусит, флегмоны головы и шеи, лимфаденит и др. Проявляется общей (интоксикация, лихорадка) и местной симптоматикой (боль, припухлость пораженной области, гнойные выделения, затруднение жевания и глотания). Патология диагностируется на основании стоматологического осмотра, рентгенологических данных, УЗИ, КТ, микробиологических посевов. Лечение – санация полости рта, антибиотикотерапия, дезинтоксикация, вскрытие и дренирование гнойных очагов.
МКБ-10


Общие сведения
Одонтогенные инфекции (ОИ) – это острые или хронические гнойно-воспалительные заболевания, причиной которых становятся патологические процессы в тканях зуба (периодонте). Из стоматогенного очага микроорганизмы могут распространяться не только на близлежащие структуры (надкостницу, челюстную кость, придаточные пазухи), но и на органы и ткани, удаленные от источника инфекции (шею, средостение, оболочки головного мозга). Частота острых одонтогенных процессов среди инфекционных поражений ЧЛО достигает 69,5%. Одонтогенные инфекции являются предметом изучения клинической стоматологии, ЧЛХ, отоларингологии.

Причины
Микробная флора, вызывающая одонтогенную инфекцию, чаще представлена кокками (β-гемолитическим стрептококком, пептострептококком, золотистым стафилококком, превотеллами, фузобактериями). Также из очагов инфекции могут высеваться бактероиды, актиномицеты, спирохеты, протей, клостридии, кандиды. Микробный пейзаж при одонтогенных инфекциях обычно носит смешанный характер.
Источниками ОИ выступают различные локальные патологические процессы в полости рта. Чаще всего ими становятся дефекты твердых зубных тканей и периодонта:
- глубокий кариес;
- абсцессы полости рта: пульпарный (гнойный пульпит), пародонтальный, периапикальный;
- хронический гангренозный пульпит;
- острый апикальный или хронический периодонтит;
- нагноившаяся киста зуба, одонтома;
- перикоронарит;
- альвеолит.
Иногда спровоцировать манифестацию одонтогенной инфекции могут стоматологические манипуляции: эндодонтическое лечение, травматичное удаление зуба, синус-лифтинг, дентальная имплантация. При неправильном проведении эти процедуры способствуют перфорации верхнечелюстной пазухи, попаданию в синусы инородных предметов (осколков зубов, пломбировочных материалов), образованию незаживающих ороантральных свищей, поддерживающих инфекционный процесс.
Факторы риска
Пусковыми факторами, приводящими к развитию одонтогенных патологических процессов, могут являться переохлаждение, переутомление, стрессы, кровопотеря, инсоляция. ОИ чаще развиваются у пациентов с отягощенным соматическим фоном. Наибольшее значение имеют следующие сопутствующие патологии:
- сахарный диабет;
- ХНЗЛ;
- инфекции (грипп, туберкулез, гепатит, ВИЧ);
- онкологические заболевания;
- химические зависимости (алкогольная, наркотическая, токсическая).

Патогенез
На развитие одонтогенной инфекции влияют вирулентность и количество микроорганизмов в первичном очаге, а также состояние макроорганизма. Распространение инфекционных патогенов из первичного стоматогенного очага в большинстве случаев происходит контактным путем. При определенных условиях (высокая степень патогенности, снижение местной и общей резистентности) возбудители проникают в лимфатическое и кровеносное русло, мигрируют по организму.
В области инфекционного очага в полости рта создаются условия для беспрепятственного размножения микроорганизмов (венозный застой, отек, ишемия тканей). Через верхушку корня зуба патогены могут выходить за пределы очага через межмышечное, поднадкостничное, клетчаточное пространство. Так возникают одонтогенные периоститы, оститы, гаймориты, остеомиелиты.
Кроме этого, микробные токсины вызывают усиление сосудистой проницаемости, что в условиях хорошей васкуляризации околочелюстных тканей облегчает проникновение бактериальных агентов в сосудистое русло. Таким путем формируются околочелюстные абсцессы и флегмоны. Оседание микроорганизмов в лимфатических узлах при нарушении барьерной функции последних сопровождается развитием регионарного лимфаденита.
Симптомы одонтогенной инфекции
Одонтогенный периостит
В зависимости от клинического течения периостит может быть острым (серозным, гнойным) либо хроническим (простым, гиперпластическим). В области пораженного зуба – вероятного источника инфекции – ощущается боль, иррадиирущая в ухо, висок. Нередко визуально заметна припухлость щеки, асимметрия лица за счет одностороннего отека мягких тканей. Затруднено открывание рта.
При одонтогенном периостите страдает общее самочувствие: беспокоит слабость, фебрильная температура, головная боль, нарушение сна и приема пищи. Регионарные лимфоузлы увеличены и болезненны.
Одонтогенный остеомиелит
Чаще диагностируется у мужчин в возрастной группе 20-40 лет, в 68% случаев поражает нижнюю челюсть. На фоне резко выраженного интоксикационного синдрома беспокоит интенсивная локальная боль в зубе или разлитая боль во всей челюсти, которая распространяется на соответствующую половину головы. Конфигурация лица изменена за счет припухлости на стороне воспаления.
Отмечаются трудности при открывании рта, боль при пережевывании и глотании пищи, нарушение речевой функции, парестезии верхней или нижней губы. Может ощущаться гнилостный запах изо рта. Температурная кривая при одонтогенном остеомиелите колеблется от 37,5 до 39-40°С.
Одонтогенный синусит
На долю одонтогенного гайморита приходится от 10 до 30% случаев всех инфекций верхнечелюстных пазух. Острый синусит манифестирует с головной боли, температурной реакции, ощущения давления в проекции соответствующей пазухи. Нарастает отечность полости носа, затрудняется дыхание, снижается обоняние. Через некоторое время из пазухи начинает отделяться слизисто-гнойный или гнойный секрет. Мягкие ткани подглазничной области и щеки выглядят припухшими.
Одонтогенные абсцессы и флегмоны
Около 57% гнойных инфекций мягких тканей головы и шеи имеют стоматогенную этиологию. Одонтогенные абсцессы обычно локализуются в подглазничной, щечной, подчелюстной, околоушной области. Сопровождаются появлением припухлости в области лица или шеи, гиперемией кожи над гнойником. При поверхностном абсцессе ощущается симптом флюктуации. Отмечается локальная боль и пульсация в проекции гнойника. Признаки интоксикации выражены умеренно.
По локализации выделяют одонтогенные флегмоны дна полости рта, подчелюстного, подподбородочного, окологлоточного пространства, области шеи. Возникает припухлость мягких тканей без четких границ с наличием плотного болезненного инфильтрата. Боль самопроизвольная, разлитая, присутствует постоянно. В зависимости от локализации флегмоны нарушается жевание, глотание, дыхание, речь. Характерно выраженное ухудшение общего самочувствия, фебрильная лихорадка, ознобы.
Одонтогенный лимфаденит
Обычно развивается в области подчелюстных или шейных лимфоузлов. Характеризуется их локальной припухлостью, болезненностью, плотной консистенцией. Возникает асимметрия лица. При абсцедировании лимфоузлов повышается температура тела, появляется озноб, недомогание. При пальпации гнойного очага ощущается флюктуация.
Осложнения
Одонтогенные инфекции могут становиться источником тяжелых септических заболеваний. При нагноении лимфоузлов развивается аденофлегмона, а при хронизации воспаления – подкожная одонтогенная гранулема. Инфекции верхней челюсти чреваты формированием флегмоны глазницы, которая может привести к панофтальмиту и слепоте. Инфекционные процессы в области нижней челюсти выступают причиной гнойного медиастинита.
Крайне опасными по своим последствиям являются одонтогенные внутричерепные осложнения: абсцесс мозга, менингит, тромбоз пещеристого синуса. Из кардиальных осложнений наиболее часто развивается бактериальный эндокардит. Любой очаг ОИ может послужить источником одонтогенного сепсиса.
Диагностика
Одонтогенные инфекции диагностируются на основании выявления их связи с заболеваниями зубов (запущенный кариес, пульпит, периодонтит) или стоматологическими манипуляциями/операциями. Пациенты нуждаются в консультации стоматолога-терапевта, стоматолога-хирурга, челюстно-лицевого хирурга, врача-отоларинголога. В зависимости от клинической картины одонтогенной инфекции выполняется:
- Стоматологический осмотр. В полости рта удается обнаружить первичный очаг, повлекший за собой прогрессирование гнойного воспаления. Это может быть сильно разрушенный зуб, воспаленная лунка, воспалительный инфильтрат с флюктуацией или без, свищ на десне с гнойным отделяемым и т.д. При этом пальпация и перкуссия области поражения болезненна, десна отечна, гиперемирована (иногда цианотична), зубы подвижны.
- Рентген. Для оценки местных изменений зубных и костных тканей выполняется ОПТГ, рентгенография челюсти, придаточных синусов, мягких тканей шейной области. При планировании оперативного вмешательства рентгеновская диагностика дополняется КТ и МРТ соответствующих областей.
- ЛОР-осмотр. Наряду с рентгеновской визуализацией выполняется эндоскопическое обследование: риноскопия, эндоскопия носа, синусоскопия. При необходимости прибегают к диагностической пункции верхнечелюстной пазухи.
- Сонография. При развитии гнойного лимфаденита, флегмон, медиастинита осуществляют УЗИ лимфоузлов, околоносовых пазух, мягких тканей, средостения. Для исключения поражения сердца выполняют ЭхоКГ.
- Лабораторные анализы. При любых одонтогенных инфекциях исследуется общий анализ крови, маркеры воспаления (прокальцитонин, СРБ, фибриноген и др.). Производится забор и бакпосев материала из инфекционного очага, посев крови на гемокультуру.
Дифференциальная диагностика
При подозрении на одонтогенное инфицирование мягких тканей необходимо исключить неодонтогенные патологические процессы: рожистое воспаление, фурункулы и карбункулы, сиаладенит, аденофлегмоны и лимфадениты иной этиологии. Остеомиелиты челюстей дифференцируют посттравматическими, гематогенными формами заболевания. Также исключают синуситы риногенного, травматического, аллергического генеза.

Лечение одонтогенных инфекций
Хирургическое лечение
Лечение любых форм ОИ необходимо начинать с устранения первичного патологического очага. При этом может выполняться лечение пульпита или периодонтита, удаление зуба или импланта, вскрытие абсцесса, резекция верхушки корня. В дальнейшем проводится активное лечение вторичной патологии. При необходимости осуществляется госпитализация пациента в отделение челюстно-лицевой хирургии.
Консервативная терапия
Параллельно с хирургическими мероприятиями назначают массивную антибиотикотерапию с учетом выделенной микрофлоры, по показаниям вводят антимикотические препараты. Не утратили своей актуальности при одонтогенных инфекциях сульфаниламиды, нитрофураны. Проводят дезинтоксикационную, десенсибилизирующую терапию, витаминотерапию. В рамках иммунокоррекции вводят нативную и гипериммунную плазму, гамма-глобулин, осуществляют аутогемотерапию.
Прогноз и профилактика
Своевременное комплексное лечение предопределяет благоприятный исход одонтогенной инфекции. Генерализация гнойно-воспалительного процесса чревата формированием тяжелейших по своим последствиям осложнений. Существенное влияние на прогноз оказывает противоинфекционная резистентность организма, общее состояние здоровья. Профилактика одонтогенных инфекций заключается в регулярном санировании полости рта, ликвидации очагов стоматогенной инфекции, выполнении стоматологических манипуляций в строгом соответствии с протоколом.
1. Одонтогенная инфекция: существующие проблемы/ Матчин А.А.// Оренбургский медицинский вестник. – 2015.
2. Одонтогенные инфекции головы и шеи/ М. Тримарки, А. Галли, П. Каппаре и др.// Journal of Osseointegration. - 2019;11(1).
3. Совершенствование диагностики тяжелых осложнений острой одонтогенной инфекции/ Харитонов Ю.М., Громов А.Л.// Актуальные проблемы медицины. – 2011.
4. Клинико-функциональная характеристика пациентов с острыми одонтогенными воспалительными заболеваниями/ Романенко И.С., Конев С.С., Гандылян К.С., Караков К.Г., Карпова Е.Н., Апагуни А.Э.// Современные проблемы науки и образования. – 2015. – №4.

Абсцесс зуба – серьезное инфекционное поражение. Первичная локализация обычно бывает в области корня, но если распространение инфекции не остановить, она поражает соседние ткани. Серьезным последствием абсцесса может стать поражение костей челюсти. Осложнения абсцесса могут серьезно навредить здоровью в целом. В сложных случаях это опасно для жизни.
Когда нужно обратиться к врачу
Так как абсцесс – инфекционное заболевание, оно имеет ярко выраженную симптоматику. К специалисту надо идти как можно раньше. Вовремя диагностированную инфекцию легче вылечить. Свидетельствами распространения инфекции могут быть:
- Припухлость белесого или красноватого оттенка на десне.
- Распространение отека с десны на мягкие ткани лица.
- Образование на месте припухлости язвы с гнойным содержимым.
- Сильная пульсирующая боль во время чистки зубов, еды.
- Появление неприятного запаха изо рта, от которого не получается избавиться обычными средствами ежедневной гигиены.
- Горький привкус во рту.
Если лечения нет и инфекция продолжает распространяться, добавляются и общие симптомы. Повышается температура тела, пациент может жаловаться на нарушения сна, отсутствие аппетита, подавленное состояние.
При появлении даже некоторых из этих симптомов, приходите на консультацию стоматолога в клинику ARDC. Врач проведет диагностику и уточнит диагноз.
Почему развивается абсцесс зуба
Основная причина развития абсцесса – бактерии. Они всегда есть в ротовой полости, но чтобы развился инфекционный процесс, нужны провоцирующие факторы. Спровоцировать развитие гнойника могут:
- Нарушение правил ежедневной гигиены. Бактерии быстро размножаются в благоприятной среде зубного налета. Когда их становится очень много, развивается патологический процесс.
- Стоматологические процедуры. Во время удаления зубов делают антисептическую обработку полости рта. Когда эта обработка недостаточна или процедуру проводили с нарушением правил антисептики, патогенные бактерии могут проникнуть в ткани.
Риск развития абсцесса зуба увеличивается, если у пациента ослаблен иммунитет, есть системные заболевания, например, сахарный диабет, рак. Часто провоцирует развитие гнойного процесса хронический тонзиллит. Это связано с тем, что при хроническом воспалении верхних дыхательных путей в организме присутствует очаг инфекции. Он может распространяться на другие области.
В группе риска находятся и пациенты со стоматологическими проблемами:
-
.
- Механические повреждения эмали (сколы, трещины).
- Болезни пародонта.
- Гингивит.
Виды абсцесса
Вид абсцесса определяют по месту его локализации. По этому признаку выделяют периодонтальный и периапикальный виды. Оба могут протекать в острой или хронической форме.
- Периодонтальный абсцесс. Развивается в пространстве между десной и коронкой зуба. В острой форме есть ярко выраженные симптомы – гнойник на десне, сильная боль при смыкании зубов. В хронической форме такой яркой симптоматики не наблюдается. При хроническом периодонтальном абсцессе зуба на месте гнойного воспаления развивается свищ.
- Периапикальный абсцесс. Очаг инфекционного поражения находится внутри зуба. Часто этот вид заболевания развивается как осложнение периодонтального. Процесс протекает следующим образом. Гной начинает накапливаться в верхней части корня зуба. Если нагноение глубоко и гной не может выйти наружу, он продолжает распространяться внутри десны, под слизистыми оболочками. Постепенно поражается и начинает разрушаться кость.
После удаления зуба
Удаление зуба – это стоматологическая операция, во время которой травмируется десна. Если были нарушены правила антисептики или пациент не обеспечивает необходимый послеоперационный уход, инфекция может проникнуть в рану. Бактерии быстро размножатся. Образуется нагноение. Если лечения нет, абсцесс поражает мягкие ткани.
Нагноение в результате врачебной ошибки после удаления встречается редко. В клинике ARDC стоматологи используют современное оборудование, расходные материалы, медикаменты. Вы можете быть уверены в качестве процедуры и соблюдении протокола лечения.
Неправильный послеоперационный уход – это более частая причина абсцесса после удаления. После операции стоматолог обязательно дает рекомендации, как ухаживать за раной. Тщательное соблюдение всех этих правил снизит риск нагноения в месте удаленного зуба.
Диагностика
Для первичной диагностики абсцесса достаточно визуального осмотра полости рта пациента. Врач проверяет:
- Прочность твердых тканей.
- Подвижность зубной коронки.
- Наличие у пациента стоматологических заболеваний.
Первичный осмотр нужен, чтобы определить наличие нагноения в десне, его локализацию и размер. Дальше назначают рентгенографию. Она дает точные данные об абсцессе, его глубине, протяженности.
Профилактика и лечение
Профилактика абсцесса проста. Достаточно соблюдать правила ежедневной гигиены полости рта и регулярно приходить на осмотр к стоматологу.
Если нарыв все же образовался, лечить его должен врач. Даже в том случае, если гнойник вскрылся самостоятельно. Обычно после выхода гноя боль проходит, и человек считает проблему решенной. Но даже в этом случае есть риск того, что инфекция продолжает развиваться глубоко в мягких тканях. Посетить стоматолога нужно обязательно.
В лечении абсцесса используют разные методы:
- Терапевтическое антибактериальное лечение. Антибиотики используют не всегда. Какие препараты лучше справятся с проблемой, зависит от клинической картины. Обычно на ранних стадиях можно обойтись без сильнодействующих препаратов.
- Хирургическое вмешательство. Хирург вскрывает гнойник и очищает полость абсцесса. После этого обязательно проводят противовоспалительную терапию. Она необходима для того, чтобы исключить риск развития воспаления.
Отсутствие квалифицированной медицинской помощи при абсцессе может привести к развитию серьезных осложнений. Нагноения чреваты развитием подвижности зубов, их утратой, разрушением костей. При появлении любых тревожных симптомов, обращайтесь в нашу клинику. Стоматолог поставит диагноз и назначит лечение.
Читайте также:

