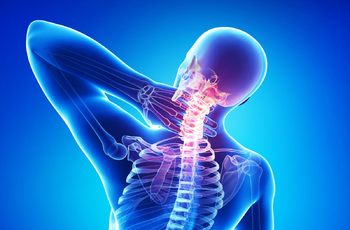
Инфекция спинного мозга последствия
Обновлено: 23.04.2024
Инфекции позвоночника или спинальные инфекции — это острое или хроническое инфицирование элементов опорно-двигательного аппарата. Могут развиваться как самостоятельное заболевание, так и стать осложнением уже перенесённой патологии в организме. Сегодня болезни встречаются крайне редко, но в любом случае проходят в тяжёлой стадии и требуют немедленного вмешательства специалистов.
В группе риска находятся люди любого возраста, пола, образа жизни, но больше всего поражению подвержены пациенты с патологическими расстройствами, вредными привычками и слабым иммунитетом. Чтобы вылечить недуг, следует обращаться к врачу-неврологу, нейрохирургу, инфекционисту, генетику и прочим специалистам узкого профиля.
Симптомы инфекций позвоночника
Большинство инфекционных процессов в позвоночном столбе, спинном мозге и околопозвоночных тканях имеют симптомы, характерные одновременно для других заболеваний. Именно поэтому при появлении первых признаков необходимо сразу пройти обследования, чтобы не спровоцировать осложнения. На какие симптомы нужно обратить внимание:
- сильная боль в области спины без видимых причин, которая выражается в различных формах силы, периодичности и продолжительности;
- повышенная температура тела без наличия простуды или воспаления, при острых стадиях — повышение до 40 градусов;
- общая слабость, упадок сил, быстрая утомляемость, сонливость, вялое состояние;
- припухлость, покраснение, покалывание или онемение некоторых участков кожи на спине;
- в запущенных случаях — неконтролируемое мочеиспускание, судороги, параличи.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 22 Апреля 2022 года
Содержание статьи
Причины
Источником спинальной инфекции могут стать различные причины:
- перенесённые хирургические операции и пункции в области позвоночника;
- последствия межпозвоночной грыжи, патологии позвонков и дисков;
- послеоперационные осложнения;
- травмирование с тяжёлыми последствиями;
- недостаточная реабилитация после травм и операций;
- стеноз позвоночного канала;
- нарушения обменных процессов, ожирение;
- расстройства эндокринной системы;
- недостаток или избыток питания;
- алкоголизм, наркомания, курение;
- артриты и ревматоидные болезни;
- трансплантация внутренних органов;
- онкология, ВИЧ-инфекции;
- радиационное облучение;
- заражение крови при переливании;
- урологические инвазивные процедуры;
- инфекционные заболевания в анамнезе;
- генетическая предрасположенность.
Стадии развития спинальных инфекций
Инфекционные поражения опорно-двигательного аппарата развиваются в определённой последовательности и проходят в 3 стадии:
- Первая. Попадание инфекционных бактерий в мягкие ткани позвоночника (например, диск). Происходит компрессия нервных корешков, дисковые ткани стираются, повреждаются фиброзное кольцо и пульпозное ядро.
- Вторая. Распространение инфекции в кости позвонка. При поражении фиброзное кольцо и мягкое ядро ослабевают, что вызывает проседание и инфицирование диска. Ослабленные твёрдые ткани начинают распадаться.
- Третья. Разрушение инфицированных костей. Происходят дегенеративно-дистрофические процессы, которые провоцируют полное разрушение костных тканей и сращение двух дисков (верхнего и нижнего).
Разновидности
Существует огромное количество видов инфекционных заболеваний позвоночника, которые отличаются по локации поражения, симптомам, причинам и способам лечения. Большинство патологий врачи разделяют на категории:
- гнойные;
- негнойные;
- спонтанные;
- послеоперационные;
- эпидуральный абсцесс.
Дисцит
Инфекционная патология межпозвонковых дисков, которая может сочетаться с воспалениями. Сопровождается сильным болевым синдромом и ограничением двигательных функций спины. Выявить нарушения можно на рентгене или МРТ. Наблюдается чаще у детей и подростков.
Остеомиелит
Происхождение патологии может быть бактериальным или грибковым, возбудитель инфекции поражает позвонковые кости. Развивается как самостоятельное или вторичное заболевания. От начальной до развитой стадии обычно проходит 4-8 месяцев. Проявляется спинальной болью мощной интенсивности, высокой температурой тела, увеличенным уровнем лейкоцитов в крови. В запущенных случаях наблюдаются неврологические отклонения.
Эпидуральный абсцесс
Представляет собой гнойное воспаление костной спинномозговой оболочки. Скопления гноя постепенно увеличиваются и вызывают компрессию нервных корешков спинного мозга. Возможно разрушение не только нервных волокон, но и окружающих мягких тканей. Характеризуется отёчностью спины, покраснениями и припухлостью кожи в месте поражения.
Послеоперационные спинальные инфекции
Чаще возникают при установке металлических вспомогательных фиксаторов — инородное тело служит внутренним раздражителем и провоцирует формирование инфекций. Характерные признаки — острая боль после реабилитации, выделения жидкости разной консистенции из мест хирургических разрезов, развитие гематом, отёков и воспалений.
Спондилиты
Бывают двух типов:
- Туберкулёзный. Возникает чаще в грудном отделе позвоночника, может распространяться на соседние сегменты (поясницу, шею). Сопровождается нестабильностью спины, смещением позвонков, инфицированием элементов связочного аппарата.
- Бруцеллёзный. Источник заражения — животные с острыми инфекциями. Первые 1-2 месяца протекают бессимптомно, после чего резко возникает лихорадка, высыпания на коже, гнойные процессы в мышцах, связках, костях и суставах.
Диагностика
- Лабораторные анализы крови на определение уровня лейкоцитов и скорости оседания эритроцитов, бактериальный посев для выявления возбудителя и изучения стафилококка.
- Рентгенография проводится для визуализации костей, хрящей и суставов, а также изучения их состояния, расположения и поиска повреждений (деструкции, эрозии, смещения).
- КТ и МРТ выполняют по-отдельности или комбинируют для получения максимально точных результатов.
Вы можете обследовать позвоночник на наличие спинальных инфекций в сети клиник ЦМРТ:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

К какому врачу обратиться
Спинальные инфекции лечат врачи-неврологи, хирурги-травматологи и нейрохирурги.
Лечение инфекций позвоночника
- Медикаментозная терапия. Применяют лекарства для выведения инфекции из организма, антибиотики, обезболивающие и противовоспалительные препараты.
- Иммобилизация позвоночного столба и околопозвоночных сегментов при помощи гипсовых или других ортопедических ортезов.
- Хирургическое удаление очага инфицирования, воспаления, абсцесса, дренирование ран.
- Операции по устранению запущенных компрессий и смещений дисков, позвонков.
- ЛФК и мануальная терапия для стабилизации спины и двигательных функций тела.
Осложнения
- Хронические отёки спинного мозга;
- гематомы позвоночного столба;
- потеря подвижности спины и конечностей;
- утрата двигательных рефлексов;
- инвалидность;
- неврологические расстройства;
- поражения центральной нервной системы.
Профилактика спинальных инфекций
- Своевременно выполняйте все необходимые прививки.
- Закаляйте тело и организм, больше проводите времени на свежем воздухе.
- Питайтесь правильно, откажитесь от вредных привычек.
- Займитесь спортом, запишитесь на плавание, делайте массаж.
- Соблюдайте гигиену, контролируйте половые контакты.
Статью проверил

Публикуем только проверенную информацию
Размещенные на сайте материалы написаны авторами с медицинским образованием и специалистами компании ЦМРТ
Поражения спинного мозга — поражение любого сегмента или пары спинномозговых нервов, которое возникает из-за перенесённых травм и хирургических вмешательств, на фоне дегенеративных заболеваний и опухолевых процессов. В эту группу заболеваний входят опасные патологии, которые чреваты нарушением или полной потерей чувствительности, невозможностью контролировать работу внутренних органов, летальным исходом. Любые виды поражений спинного мозга важно лечить как можно раньше — для этого стоит обратиться к неврологу, травматологу, ортопеду, онкологу или другому профильному специалисту.
Причины поражений спинного мозга
- Первичные доброкачественные и злокачественные опухоли спинного мозга, которые могут прорастать в канале спинного мозга или сдавливать его снаружи, например, менингиомы, гемангиомы, хордомы и другие;
- метастазы, которые прорастают в позвоночник из других органов, например, при раке груди, лёгких или карциноме простаты и могут возникать через десятилетия даже после радикального удаления опухоли;
- рассеянный склероз с поражением отдельных участков белого вещества спинного мозга;
- воспалительные процессы, которые сопровождают инфекционные заболевания и общие инфекционные процессы в организме, сепсис, а также могут сопровождать остеомиелит костей позвоночника;
- перенесённые травмы, в том числе проникающие и непроникающие огнестрельные ранения, колото-резаные раны, переломы;
- сосудистые нарушения, например, варикозное расширение позвоночных вен, атеросклероз, поражения сосудов сахарным диабетом, которые провоцируют ишемию спинного мозга;
- дегенеративные нарушения, в том числе остеохондроз, болезнь Бехтерева, спондилез, межпозвоночные грыжи, чреватые компрессией спинного мозга.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 22 Апреля 2022 года
Содержание статьи
Симптомы поражений спинного мозга
- Двигательные нарушения — зависят от уровня поражения спинного мозга, развиваются в виде пареза или полного паралича;
- изменения чувствительности — существенное снижение или полная потеря температурной, болевой и вибрационной чувствительности ниже уровня поражения, которое иногда сопровождается покалыванием, онемением, ощущением бегающих мурашек;
- вегетативные нарушения — локальное изменение температуры тела, чрезмерная сухость кожи или патологическое потоотделение, нарушение трофики тканей с образованием пролежней и трофических язв;
- затруднения с мочеиспусканием и опорожнением, невозможность контролировать эти процессы;
- болевой синдром, который возникает по средней линии спины и в зависимости от поражённого участка спинного мозга распространяется на верхние или нижние конечности.
Разновидности
В зависимости от локализации патологии, выделяют следующие виды поражений позвоночного столба и корешков спинного мозга:
В шейном отделе позвоночника
При локализации проблемы в нижнем шейном отделе у пациента возникают расстройства чувствительности, паралич рук и ног, нарушения мочеиспускания. Это наиболее опасная форма патологии, так как ее негативные последствия сказываются на всех участках организма и органах, расположенных ниже места поражения.
В грудном отделе
Для поражения верхнего грудного отдела характерны такие же проявления, как описаны выше, а также центральный паралич рук. Если патология охватывает нижний грудной отдел, наряду с двигательными расстройствами развиваются нарушения мочеиспускания, ослабевают верхние, выпадают нижние и средние брюшные рефлексы.
В пояснично-крестцовом отделе
У пациента происходит расстройство чувствительности книзу от места поражения, возникает паралич мышц бедра и голени, выпадают коленные рефлексы, развиваются нарушения мочеиспускания. Для поражения конского хвоста характерна потеря чувствительности в области промежности, нарушение функций и паралич мышц ног.
Диагностика
Чтобы оценить состояние спинного мозга и выявить нарушения, пациентам рекомендуют пройти КТ или МРТ, рентгенографию, миелографию. При необходимости назначают лабораторные анализы крови и мочи, пункцию с исследованием спинномозговой жидкости.
Для диагностики позвоночника и спинного мозга в клинике ЦМРТ пациентов проводят на следующие инструментальные исследования:
Миелит — воспалительный процесс, при котором поражается серое и/или белое вещество спинного мозга. В тех случаях, когда воспаление одновременно затрагивает несколько сегментов спинного мозга определяют поперечный миелит. Возникает вследствие травм, аллергии, интоксикации, как осложнение при острых инфекциях. Проявляется болью, нарушением чувствительности, расстройством двигательных функций. Заболевание встречается редко, не более, чем 5 случаев на 1 млн. человек, но очень тяжело переносится, и часто вызывает осложнения, в некоторых случаях несовместимые с жизнью. В группу риска попадают люди в возрасте 10-20 лет и пожилые.
Причины миелита
Отправной точкой в развитии заболевания считается отек головного мозга. За счет избыточного накопления жидкости в клетках и межклеточных пространствах мозга расстраивается кровообращение, образуются сосудистые тромбы, что в свою очередь увеличивает отек, и так по замкнутому кругу. Подобное состояние вызывают:
- инфекции: вирус простого герпеса, менингококковая инфекция, сифилис, ВИЧ, полиомиелит, в том числе, если инфекция изначально проникла только в спинной мозг;
- травмы спинного мозга: ушиб, сотрясение, кровоизлияния, сдавливание;
- повреждение позвоночника, чаще сегментов шейного отдела;
- отравление лекарственными препаратами, ядами, органическими растворителями, химикатами;
- системные заболевания: рассеянный склероз, васкулит, болезнь Девика, аутоиммунные расстройства;
- высокие дозы облучения, используемые для уничтожения раковых клеток.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 22 Апреля 2022 года
Содержание статьи
Симптомы миелита
Болезнь начинается остро с признаков инфекционного поражения: резко повышается температура, знобит, ощущается слабость. Первый характерный признак миелита — боль в спине. Она может отличаться интенсивностью, как правило, не ограничивается одной точкой, а распространяется на соседние участки тела: спину, промежности, бедра. К другим проявлениям миелита относят нарушение чувствительности ниже места поражения или наоборот гиперчувствительность, несуществующие ощущения ползания мурашек, холода, дуновения ветра.
Симптомы болезни и их выраженность зависят от места образования очага поражения, распространенности воспаления:
- миелит на уровне шейного отдела характеризуется расстройством чувствительности, нарушением движений или параличом верхних и нижних конечностей;
- при поражении грудного отдела наблюдается спастический паралич ног, судороги, понижение мышечного тонуса, боль в груди, приступы удушья, ощущения перебоев в работе сердца;
- симптомы поражения пояснично-крестцового отдела спинного мозга включают недержание мочи, кала, импотенцию у мужчин, нарушения координации движений.
Разновидности
Классификацию миелита проводят по нескольким признакам:
- по механизму развития: первичный и вторичный (проявляется на фоне другого заболевания);
- по причине возникновение: инфекционный (в свою очередь разделяют на вирусный и бактериальный), травматический, интоксикационный, поствакцинальный, аутоиммунный;
- по степени распространенности: диффузный (воспаление распространяется на весь спинной мозг), ограниченный (воспаление не выходит за рамки одного очага), многоочаговый (очаги поражения рассредоточены в разных отделах);
- по уровню воспаления: шейный, грудной, пояснично-крестцовый.
Диагностика
Диагностика миелита основывается на комплексной оценке состояния пациента. При распознании воспаления спинного мозга учитываются данные из истории болезни, жалобы больного, наличие ранее перенесенных заболеваний, травмы, условия труда. Обязательным для всех будет исследование спинномозговой жидкости, общий анализ крови, анализ крови на наличие антител к инфекции. Окончательный диагноз может быть установлен по данным компьютерной томографии, магнитно-резонансной томографии позвоночника, миелографии, электронейромиографии.
В сети клиник ЦМРТ диагностика миелита предполагает проведение разных методов диагностики, как:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

К какому врачу обратиться

Скульский Сергей Константинович

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Ульянова Дарья Геннадьевна

Шантырь Виктор Викторович

Булацкий Сергей Олегович
Бортневский Александр Евгеньевич

Бурулёв Артём Леонидович

Коников Виктор Валерьевич

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович

Славин Дмитрий Вячеславович
Лечение миелита
Курс лечения миелита подбирает невролог, иногда в сотрудничестве с нейрохирургом, травматологом, инфекционистом, вертебрологом, кардиологом, опираясь на причины развития и особенности течения болезни. Лечение проходит в условиях стационара. Во всех случаях назначаются антибиотики широкого спектра действия большими дозами, нестероидные противовоспалительные препараты, витамины группы В, жаропонижающие, при необходимости избавиться от боли — анальгетики. По показаниям применяют антихолинэстеразные лекарства, гормоны, миорелаксанты, катетеризацию мочевого пузыря. Выздоровление наступает в течение 2-3 месяцев, а полное восстановление через 2-3 года.
Для предупреждения пролежней рекомендована лечебная физкультура в постели, подкладывать разные приспособления в места, где выступает кость, протирать кожу камфорным спиртом.
В сети клиник ЦМРТ, чтобы вылечить миелит применяют разные методы терапии, а именно:
Инфекции позвоночника одни из самых распространенных симптомов, возникновение которых происходит спонтанно или вторично от разных заболеваний в организме пациента. В успешных странах инфекция позвоночника очень редкое явление.

ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ

Мягко, приятно, нас не боятся дети


ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ

Мягко, приятно, нас не боятся дети

В результате каждый год выявляется 0,037 промилле с инфекцией диска и только 0,037 бактериальный остеомиелит, что сопровождается эпидуральным абсцессом. Только 1% приходится на послеоперационные инфекции дискэктомии и до 6-8% это операция с использованием фиксаторов.
Опасность заболеть спинальными инфекциями очень велик у людей, злоупотребляющих курением, недостатком питания, со слабым иммунитетом, которые страдают ожирением, зачастую есть признаки приобретённого иммунодефицита в ходе лечения онкологических заболеваний у многих людей, при наличии артрита, после пересадки органа, наркоманы или подвергшиеся инвазийными процедурами в мочевыводящих путях. Иногда встречается у больных туберкулезом или сифилитическими изменениями в позвоночнике.
Наличие или присутствие болевых ощущений в спине без присутствия анамнеза травмы, характерных инфекций, но иногда диагностика случается запоздавшей и не всегда проявляется в этих симптомах, инфекции болевого синдрома, сопровождающиеся отсутствием увеличения температуры. Исследования в лабораторных условиях еще не настолько точные, при нормальном уровне лейкоцитов рентгенограммы не полностью показываются изменение на ранней стадии болезни, есть более точные способы, например, сканирование костной системы (КТ) на начальной стадии без патологий в первые дни болезни. В наше время самой точной диагностикой на выявление спинальной инфекции является диагностирование через МРТ, с помощью которого получение анализа крови на скорость оседания эритроцитов будет более точным.
Воспалительное поражение межпозвоночного диска называется дисцитом или инфекцией в дисковом пространстве, возникновение его наблюдается у ребенка чаще, чем у взрослого. Дисцит до сих пор у исследователей стал предметом обсуждения, но ряд ученых выделяют эту болезнь как инфекционную. Возможное инфекционное заболевание появляется на концевых пластинах, при этом диски заражены вторично. Дисцит сопровождается сильными болевыми ощущениями в спинном отделе позвоночника.
При этом большинство детей будут продолжать двигаться, несмотря на боли в позвоночнике, но слишком маленькие при этой боли не смогут передвигаться из-за боли в позвоночнике. Основным признаком считают расширение в позвоночнике на рентгенографии, сопровождается отказом ребенка сгибаться, в большей степени заболеваний дисцитом у детей системных нет. Уровень лейкоцитов нормальный, температура нормальная, что сопровождается увеличением СОЭ.
Визуально можно наблюдать сужение дисков пространства с эрозией позвонка в концевых пластинках соседних позвонков боковыми рентгенограммами позвонка. Очень сложно диагностировать локализацию поражения позвоночника, с применением КТ все локализации поражений будут выявлены и диагностированы в лучший результат. В результате несколько случаев томография возможна как отрицательной, что обосновывается отсутствием инфекции диска.
Наиболее распространенным способом выявления локализации инфекций является диагностирование с помощью магнитно-резонансной томографии, при этом диагностировании лечебные мероприятия дисцита еще пока являются темой множества обсуждений. Многие медики советуют и применяют в лечение больных иммобилизацию с применением гипса, что зачастую оправдывает свое применение на практике. Все эти мероприятия сопровождаются антибиотикотерапией, потому что в организме пациента присутствует золотистый стафилококк, поражающий инфекционный генезис диска дисцита. Обычно при лечении детей биопсия не нужна. В подозрение на употребление наркотиков у подростков или у взрослых будет назначена биопсия, потому что есть наличие на присутствие других микроорганизмов, и не выявляется золотистый стафилококк.
Остеомиелит позвоночника – зачастую является инфицированием тела позвоночника, сопровождая за собой появление бактерий и грибка в ряде частого возникновения бактериального или пиогенного остеомиелита. Это проявление остеомиелита не похоже на инфекцию в дисковом пространстве, сопровождающееся инфекцией частей тела и присутствующее в позвоночнике гематогенно. Больной зачастую чувствует увеличенную температуру, растут лейкоциты и СОЭ.
Окончательный диагноз проявления всех симптомов можно считать полностью готовым от восьми недель до трех месяцев. На начальной стадии у больного проявляется боль в спине, это самая распространённая симптоматика. На начальной стадии лечения присутствие боли уменьшается вовлеченной области с периодической интенсивностью, а в самом конце приобретает продолжительный характер с переходом пациента в лежачее состояние.
Невралгический симптом может быть до тех пор, пока нет разрушения тела позвоночника. Такое сопровождается: снижением массы тела, частым ознобом, расстройством мочеиспускания (дизурией), боязнью света, появлением выделений из раны пациента (с оперативным вмешательством), причиной которого служит золотистый стафилококк. Лечение остеомиелита сопровождается продолжительной терапией в течение 6 недель, лекарства вводят внутривенно, и продолжается повторение курса еще на 6 недель перорально. Лечение туберкулеза позвоночника с сопровождением хронической инфекции требует быстрого вмешательства со стороны медиков, и зачастую такое вмешательство распространено в менее развитых странах.
Эпидуральный абсцесс
Инфекционное заболевание, возникающее в окружающем спинном мозге и нервных корешках пространства, вокруг твёрдой мозговой оболочки (дуральная оболочка). Очаги этой инфекции содержат гнойные выделения, они окружают спинной мозг и нервные окончания, при этом оказывают сдавливающее воздействие, которое приводит к нарушению функций в нервных структурах.
Признаки эпидурального абсцесса проявляются слабо в виде парестезии (ощущение лёгкого покалывания иголкой), или небольшой общей слабости всего организма. Для выявления и диагностирования заболевания необходимо проведение ряда процедур, включающих в себя: общий осмотр спины, позволяющий определить наличие асимметрии, паравертебрального отёка и болезненности позвонков; исследование общего неврологического статуса. Кроме того, большое значение в диагностике эпидурального абсцесса, как и при других инфекциях позвоночника, имеет исследование анализа крови, в частности, показатель СОЭ.
К сожалению, проведение рентгенологического исследования не даёт полной картины заболевания, ввиду малой информативности обычной рентгенограммы. К современным методам исследования, позволяющим более точно диагностировать заболевание и выбрать необходимую тактику лечения, является метод магнитно-резонансной томографии. Исследование с применением МРТ даёт возможность установить, как наличие сдавливания спинного мозга, а также его состояние, так и определить присутствие абсцесса.
Кроме этого, МРТ помогает выявить возможные сопутствующие заболевания, в частности, остеомиелит, а также даёт возможность исключить образование паравертебрального набора жидкости. Наличие у человека устойчивых болей в спине, высокой температуры тела, повышение уровня лейкоцитов в крови, а также повышение неврологического дефицита, могут быть показаниями к операционному вмешательству с целью декомпрессии спинного мозга.
Послеоперационные инфекции
В послеоперационный период необходимо уделять большое внимание профилактике возникновения послеоперационных инфекций. Любая операция несёт с собой значительные нагрузки на организм пациента, его иммунитет. В послеоперационных период возрастает риск возникновения и развития различных инфекций, связанных как с общим ослаблением организма, так и с применением различного рода имплантатов, вживляемых в организм пациента, а также использование разнообразных фиксаторов, применение которых направленного на скорейшее заживление и выздоровление.
Так, с одной стороны, очевидна польза жёсткой фиксации позвоночника в послеоперационных период при помощи специальных фиксаторов, изготовленных из различных металлов, применение которых даёт возможность ускорить процесс заживления, восстановления и уменьшает внешнюю иммобилизацию (фиксацию). С другой стороны, частота использования имплантат и особых металлизированных фиксаторов неизбежно приводит к росту числа послеоперационных инфекций, что является одной из важных проблем при проведении операций на позвоночнике. К симптомам послеоперационной инфекции относятся: высокую температуру, наличие отёчности вокруг раны, гематому, повышение СОЭ и количество лейкоцитов в крови, боль в области раны, а также выделения из раны.
При наличии данных симптомов проводятся дополнительные исследования, в том числе, повторное оперативное вмешательство с целью выявления и устранения очага инфекции. При проведении оперативного вмешательства для устранения причин инфекции проводится санация раны, в случае необходимости производится замена или удаление имплантат. В послеоперационный период применяются различные виды антибиотиков и иные лекарственные препараты. Проведение повторного хирургического вмешательства несёт с собой дополнительные затраты, а также связано с увеличением общего периода выздоровления, но даёт нужный положительный эффект.

Почему это происходит и какая существует классификация?
Нервные волокна, представляющие собой толстый пучок, создающий связь между телом и головным мозгом, – все это представляет собой спинной мозг. Воспаляясь, он не то, чтобы ослабевает, а больше теряет свои функции. Так, при повреждении проводящих путей спинного мозга, которые обеспечивают движения рук, у человека возникнут проблемы с управлением своих верхних конечностей. Патологии проводящих путей от мозга к ногам вызывают параличи и слабость ног, а также существует опасность нарушения функциональности ЖКТ и мочеиспускательной системы.
Миелит классифицируют по разным критериям. Самой простой классификацией принято считать по критерию конструкции развития заболевания: первичная и вторичная. Вторичная отличается от первичной тем, что прогрессирование недуга происходит в условиях каких-либо иных болезней.
Существует и другое группирование миелита – по этиологии заболевания. Оно представляет всё разнообразие поводов для развития данного заболевания. Таким образом, есть бактериальное, поствакциональное, вирусное, травматическое и токсическое воспаления. Нередким случаем спинального воспаления можно назвать первичный инфекционный миелит, поводом развития для которого могут быть бешенство и другие недуги.

Вторичные случаи данного заболевания обычно представляют собой осложнения тяжелых инфекционных заболеваний, примерами которых являются тиф, корь, скарлатина и пневмония. Также люди с сепсисом крови находятся в зоне риска развития патологии данного типа.
Рассматривая типологию заболевания спинального мозга далее, хотелось бы упомянуть, что существует классификация по распространённости и по развитию болезни. В первом случае миелит бывает диффузным, многоочаговым и ограниченным. Во втором случае — острым, подострым или же хроническим.
Если говорить об остром поперечном воспалении мозга, то этот недуг относится к ограниченному типу миелита, потому что возникает лишь один очаг воспаления, который имеет малые размеры.
Помимо вышеуказанных поводов для появления миелита, есть факторы, способствующие поражению спинного мозга. Гипотермия – лишь один из них.
Симптоматика
Миелит бывает шейным, грудным, а также поясничным. При развитии болезни нарушается функционирование нервных окончаний, из-за чего впоследствии возникают серьезные проблемы как в чувствительной, так и в двигательной системах.
Обратите внимание! Повышение температуры тела до сорока градусов, слабость, озноб и рвотные позывы являются основными признаками острой формы заболевания.
При миелите первое, с чем сталкивается пациент, – парезы ног, рук и болевые симптомы средней интенсивности. Следом – двигательные и чувствительные расстройства, которые могут наблюдаться в течение нескольких дней. Также нередки проблемы в области малого таза (как правило, речь идёт о сбоях в работе органов).
Характеристика неврологических проявлений различается в зависимости от периода прогрессирования дегенеративного процесса и от местоположения очага воспаления.

Если воспаление обнаружено в области поясницы, то развитие заболевания происходит следующим образом: сначала появляются парезы ног, сопровождающиеся атрофией мышц. После этого – нарушаются или разрушаются полностью функции глубоких рефлексов. Затем – возникает недержание мочи и кала, что служит явным признаком неправильной работы органов малого таза.
Говоря о симптоматике болезни, нужно учитывать время её проявления и развития. От начала заболевания до развития ее пика признаки миелита сменяют друг друга. Первичные (начальные) симптомы практически не позволяют правильно поставить диагноз, потому что они не особо сильно отличаются от признаков иных инфекционных болезней. Условно стандартными признаками дегенеративно-дистрофического процесса являются неожиданное начало, слабость, озноб и рост температуры тела до сорока градусов. Пройдя этот этап, миелит начинает показывать себя, и первым, что начинает мучить пациента, будут болевые ощущения в области спины, которые бывают интенсивными. Особенность данного симптома при миелите в отсутствии фокусирования на одном месте. Боль в спине затрагивает и соседние участки тела. Часто болевые ощущения иррадиируют в спину, верхнюю часть ног или иные рядом находящиеся участки тела. Со временем признаки постепенно становятся всё яснее, причем это может занять и пару часов, и несколько дней или даже недель.

Терапия миелита зависит от степени поражения. Поражение спинного мозга в верхнем шейном отделе считается наиболее опасным по сравнению с другими видами, поскольку существует шанс возможного поражения диафрагмального нерва, что сулит остановкой дыхания.
Нередко поражение обнаруживается и в пояснично-крестцовом отделе. Симптомы в данном случае представляют собой парез ног, постепенную атрофию мышц, а также проблемы в работе органов малого таза.
Происхождение и развитие спинального воспаления
Как известно, некоторые факторы могут спровоцировать появления миелита. Например, это могут быть инфекция, травма. Именно с этого начинается аномальный процесс. Воспаление способствует нарушению кровообращения в тканях, что приводит к появлению тромбов в сосудах. Они, в свою очередь, ведут к увеличению в размерах отека. Впоследствии именно по этой причине ткани спинного мозга размягчаются и претерпевают некроз.
По окончании реабилитации на пораженном участке формируется рубец из соединительной ткани. Она не способна заменить собой нервные клетки и функционировать вместо них. Многие сложности, появившиеся в ходе развития болезни, остаются и после курса терапии.
Диагностика
Для диагностики миелита, обнаружения первопричины и выявления степени развития заболевания проводится тщательное неврологическое обследование пациента. Для этого лечащий врач-специалист назначает следующие процедуры:

Для успешного постановления диагноза врачу необходимо оперировать данными, полученными в ходе сбора анамнеза, знаниями о проявлении симптомов у больного, а также результатами исследования спинномозговой жидкости. При ликворной пункции проводится и дифференциальная диагностика, в ходе которой уточняется диагноз путём сравнения с симптомами похожих заболеваний. От миелита врачам важно отличать проявления следующих симптомов:
- нарушенное кровообращение;
- гематомиелия;
- различные новообразования;
- синдром Гийена-Барре.

Лечение
Основываясь на информации о первопричине развития, а также об индивидуальных особенностях данного заболевания, врач-невролог назначает определенный тип лечения.
Таблица. Препараты для лечения воспаления спинного мозга.
Важно отметить, что с таким количеством лекарств и процедур нельзя самостоятельно составлять себе план лечения. При терапии важен контроль со стороны врача. Анатомически верное положение тела в постели, а также компетентный уход помогают избежать серьёзных повреждений тканей кожи, мышц и костей, которые бы иначе привели к развитию трофических нарушений и образованию пролежней.

Для предотвращения развития пролежней постоянно проводятся процедуры с целью улучшения кровотока и трофики. Такими процедурами можно назвать облучение УФ, промывание кожи раствором марганцовки, прикладывание компрессов с различными мазями. Если у больного отмечено возникновение некоторых видов пролежней, к примеру, гангренозных, необходима операция.
В ходе курса лечения миелита больному назначают специальные стимулирующие препараты, укрепляющие пораженные ткани мышц. При спастическом параличе больные принимают миорелаксанты, уменьшающие контрактуры и перенапряжение мышц. Антихолинэстеразные медикаментозные препараты улучшают проводимость нейронных импульсов в мотонейронах.
Обратите внимание! После устранения клинических признаков заболевания пациент вправе заняться восстановительной терапией. Этот период может занять как 4-6 месяцев, так и два года или даже более. Продолжительность реабилитации во многом зависит от индивидуальных особенностей заболевания пациента.
Восстановительная программа основана на следующих методиках лечения:
- физиотерапевтические процедуры;
- лечебная физическая культура;
- массаж.
Неврологи, нейрохирурги, а также окулисты, физиотерапевты, кардиологи и некоторые другие врачи – все они отвечают за подбор методик лечения.
Большую часть проявлений миелита можно убрать при эффективном лечении, тем самым практически полностью восстановиться. Однако существуют особые случаи нарушений, связанных с локомоторной системой или изменениями уровня чувствительности, которые могут остаться с пациентом до конца жизни. Но современные методы и подходы в лечении очень сильно изменили показатели благоприятных исходов среди пациентов, у которых был этот диагноз, причем в лучшую сторону.
Массаж при миелите
Специальный лечебный массаж имеет огромное значение в реабилитационной программе любого пациента, у которого обнаружен миелит или неврологические нарушения:
- парез рук или ног;
- паралич;
- уменьшение чувствительности.
Методики, выполняемые профессионалами своего дела, улучшают кровообращение, снимают напряжение и даже повышают мышечный тонус. Сеансы массажа обычно назначают уже в начале реабилитационного периода, когда острая фаза уже позади и наблюдаются признаки спада интенсивности симптомов.

Процесс восстановления может занять несколько лет, поэтому специалисты обучают родственников пациента либо его самого простым методикам массажа. Регулярное использование данного типа восстановительного мероприятия с применением и других видов физиотерапии позволит получить хорошие результаты.
Лечебная физическая культура (ЛФК) при миелите
Чаще всего неотъемлемой частью реабилитационного процесса является лечебная физическая культура, сокращенно ЛФК. Предписание пациенту находиться в постели не является помехой для такой процедуры, как лечебная физкультура, поскольку для больных миелитом созданы особые упражнения и методики, направленные на совершение пассивных движений в пораженных конечностях. Также используются дыхательные упражнения. При спастическом параличе специалисты рекомендуют упражнения, снижающие тонус мышц.
Лечебная физическая культура в реабилитации играет также немаловажную роль. Она является профилактикой возникновения контрактур, ограничения подвижности, а также способствует питанию слабых мышц поврежденных конечностей. При некоторых тяжелых случаях специалисты стараются дать понятие о том, как воспроизводить пациенту упражнения самостоятельно, в домашних условиях.
Естественно, врач работает с каждым пациентом на индивидуальной основе. При положительной отдаче от организма пациента специалист усложняет упражнения, но делает это постепенно. Польза от такого рода лечения пациента отмечается в комплексе с массажем и физиотерапией.
Видео — Восстановление после миелита
Физиотерапия
Как говорилось выше, эффективность восстановительного лечения пациента отмечается тогда, когда в терапии присутствуют и лечебная физическая культура, и массаж, и физиотерапевтические процедуры. Поэтому почти все восстановительные терапии при отеке спинного мозга проходят с физиотерапевтическими процедурами, основными целями которых можно назвать:
- уменьшение воспалительного процесса;
- снижение отека тканей в очаге поражения;
- восстановление чувствительности;
- приведение двигательной активности пораженных конечностей в норму;
- нормализация работы всех внутренних органов.
В период обострения миелита принято лечить такими типами физиотерапии:
- ультравысокочастотная терапия;
- магнитотерапия;
- ультрафиолетовое излучение;
- индуктотермия;
- дарсонвализация;
- ультратонотерапия.

Одновременно с этим, в физиотерапии применяют электрофорез с разными медикаментозными средствами:
Если работа органов малого таза нарушена, то используется диадинамотерапия. В ходе проведения данной процедуры работа идёт в районе мочевого пузыря. Мышцы дна таза проходят электростимуляцию. Для недопущения развития пролежней используют облучение ультрафиолетом, лазеротерапию и некоторые иные процедуры на поврежденные участки кожного покрова.
Важно! В реабилитационный период болезни довольно эффективно задействовать ванны с сероводородом и радоном, ДМВ (процедура, основанная на электромагнитных волнах), компрессы и грязелечение.
Однако бывают случаи, когда после реабилитации у человека остаются нарушения неврологического характера до самого конца жизни.
Предостережения и прогнозы относительно миелита
Прогноз при миелите основан на степени развития и местоположении очага поражения. Запущенная форма воспаления в верхнем отделе шеи порой служит причиной смерти пациента, а отек в поясничном или грудном отделе позвоночника приводит к инвалидности при отсутствии правильного и своевременного лечения. При его наличии клинические признаки смягчаются примерно через два-три месяца, а полное выздоровление наступит через один-два, иногда три, года.
Для профилактики с первого дня начала заболевания необходимо проводить пассивную лечебную физическую культуру, которую выпишет специалист в данном деле. После острого периода следует перейти к иным процедурам по восстановлению:
- массаж;
- лечебная физкультура;
- иглотерапия.
Обратите внимание! Лечащий врач может выписать различные препараты, биостимуляторы и витамины группы В. Дальнейшая терапия обычно основывается на санаторно-курортном лечении.
Трудоспособность
Трудоспособность пациента после излечения зависит от расположения очага поражения, течения и степени нарушения заболевания. При остром и подостром периоде пациент временно недееспособен. Качественная реабилитация функций дает возможность возвращения к работе. При остаточных отклонениях после лечения пациентам дают третью группу инвалидности.

Подводим итоги
Воспаление спинного мозга при отсутствии надлежащей терапии может привести к тяжелым последствиям. Именно поэтому так важно постоянно контролировать свое здоровье и прислушиваться к любому дискомфорту. Миелит вполне реально вылечить, однако для этого придется приложить немало усилий. Самое важное – следовать комплексной терапии и не отходить от рекомендаций врача.
Читайте также:

