Инфекция в месте дренажа
Обновлено: 25.04.2024
Дренирование брюшной полости, закрытие живота после лапаротомии
Роль дренирования брюшной полости после травмы относится к наиболее спорным темам. Существует убедительное подтверждение, что использование пассивных дренажей связано с повышенным риском сепсиса. Однако применение закрытых аспирирующих дренажей не увеличивает риск внутрибрюшных осложнений, и доказано, что при обширных повреждениях печени или поджелудочной железы они уменьшают риск инфекции.
В перспективном рандомизированном исследовании 482 повреждений печени, Fabian et al. сообщили о частоте околопеченочных абсцессов 6,7% у пациентов без дренажей, 3,5% — с закрытыми активными дренажами и 13% — с пассивными дренажами.
Закрытые аспирирующие дренажи могут потребоваться для мониторинга внутрибрюшного кровотечения или при высоком риске несостоятельности шва полого органа. Авторы считают, что при травме допустимо широкое использование дренажей в областях даже с минимальным кровотечением, особенно при наличии сочетанного повреждения полого органа.
Без дренажа кровь в присутствии контаминации брюшной полости может создать благоприятные условия для внутрибрюшной инфекции. Закрытые дренажи можно также устанавливать в местах тампонады для ограничения последствий по разным поводам. Во-первых, важно отслеживать эффективность тампонирования и, при необходимости, вернуть пациента в операционную для ревизии или выполнить ангиографическое вмешательство. Во-вторых, наличие дренажей помогает объяснить источник падения уровня гемоглобина, особенно в присутствии других тяжелых внебрюшных повреждений, таких как переломы таза и длинных костей.
В-третьих, присутствие дренажей может предотвратить развитие синдрома замкнутого пространства в брюшной полости, развивающегося даже в случае закрытия брюшной стенки с использованием трансплантата. Тем не менее, возможна окклюзия дренажа, что создает ложное чувство безопасности.
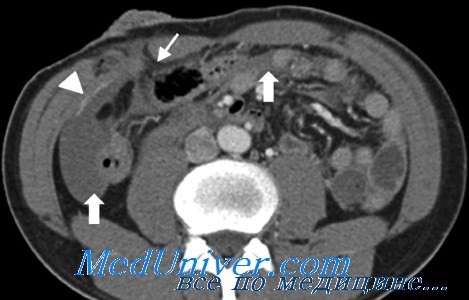
Закрытие живота после лапаротомии
Апоневроз брюшной стенки закрывается непрерывным нерассасывающимся швом без значительного натяжения. Удерживающие швы не играют роли, по крайней мере, при первичной лапаротомии. Они болезненны и часто вызывают непереносимую боль и местные осложнения; они также не снижают частоту послеоперационных грыж. Удерживающие швы могут помочь при последующих лапаротомиях при наличии фасциита, препятствующего стандартному ушиванию апоневроза. Обращение с кожной раной при наличии обильной кишечной контаминации или перфорации ободочной кишки трактуется по-разному.
В перспективном исследовании 100 пациентов с огнестрельными ранами ободочной кишки и первичным закрытием раны частота раневой инфекции была 11%. Однако в другом перспективном рандомизированном исследовании из клиники авторов частота раневой инфекции в группе из 26 пациентов с повреждениями ободочной кишки и закрытием кожной раны была 65% по сравнению с 36% в группе из 22 пациентов, у которых кожная рана оставлялась открытой. Роль первичного закрытия кожи на подкожных дренажах не ясна и требует дальнейшей оценки.
В присутствии отека кишечника или большой забрюшинной гематомы закрытие брюшной стенки часто невозможно или может привести к синдрому замкнутого пространства. У пациентов, которых лечили согласно принципам ограничения последствий повреждений, первичного закрытия живота следует избегать из-за высокой встречаемости синдрома замкнутого пространства брюшной полости. Offner et al. сообщили о частоте синдрома замкнутого пространства 80% после первичного закрытия апоневроза в этой группе пациентов.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Третья неделя острого панкреатита. Панкреатический абсцесс. Чрескожное дренирование.
В этой фазе большинство пациентов с инфицированным панкреонекрозом подвергаются операции, а со стерильным некрозом начинают выздоравливать.
Разрешение некроза может трансформироваться в псевдокисту, диагностируемую при КТ или УЗИ. При появлении симптомов инфицирования выполняют диагностическую тонкоигольную пункцию. Методом выбора при лечении инфицированной псевдокисты является чрескожное дренирование.
Панкреатический абсцесс - 4-я неделя и позже
Внекоторых случаях панкреонекроз, леченный консервативно, не разрешает, а напротив, в забрюшинном пространстве формируется панкреатический абсцесс. В целом состояние таких больных не столь тяжелое, как при инфицированном панкреонекрозе. Тем не менее дренирование тем или иным путем показано и в этом случае.
Чрескожное дренирование
Успешное дренирование под контролем КТ или УЗИ изолированных внутрибрюшных абсцессов побуждает к применению этого метода и для опорожнения панкреатогенных скоплений. Понятно, что чрескожное дренирование позволит удалить экссудат или жидкий гной, но этот путь не адекватен для эвакуации обрывков некротизированных тканей, характерных для инфицированных панкреонекрозов.
Таким образом, чрескожное дренирование может быть успешным в лечении ранних перипанкреатических скоплений жидкости, инфицированных или неинфицированных псевдокист и даже поздних изолированных панкреатических абсцессов. Если состояние вашего пациента не улучшается через 24—48 ч после чрескожного дренирования, следует рассмотреть вопрос об оперативном вмешательстве.
Чрескожный дренаж: несостоятелен при инфицированном панкреонекрозе; в этих случаях всегда требуется операция.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Дренаж – это устройство в виде вакуумного аспиратора и вводимых в послеоперационный шов или рану силиконовых трубок, предназначенное для отвода гнойного содержимого наружу. Такая система устанавливается на теле пациента снаружи. Её главная задача – извлечение сформировавшегося в повреждённых тканях экссудата и предотвращение развития лимфореи (нагромождение определённого количества серозной жидкости, в состав которой входит лимфа, секретируемая повреждёнными тканями в ране). Лимфорея не только кардинально тормозит процесс рубцевания, но часто провоцирует нежелательные осложнения.
Для чего проводится послеоперационная перевязка с заменой дренажа?

В послеоперационный период перевязка с заменой дренажа назначается в профилактических целях для предотвращения процессов, провоцирующих воспаление и раздражение тканей и кожного покрова. В основе процедуры лежит применение хирургических дренажей, способствующих заживлению вскрытой в ходе операции полости, которые оказывают антибактериальный эффект от наружных травм и вирусной инфекции. Само собой это очень важная процедура, незаменимая в основном после сложнейших оперативных вмешательств.
Замена дренажа происходит, когда имеет место риск попадания инфекции в полость раны, когда возникает кровотечение либо скопление других послеоперационных экссудатов. За счёт его повторной установки осуществляется процесс отхождения кровяных сгустков либо лимфы из очага раны. В случае если происходит нагноение операционного шва, дренаж способствует выведению гнойных сгустков, провоцирующих размножение микроорганизмов и бактерий.
Преимущественно в виде дренажа используются слоистые повязки из марли, реже применяются силиконовые, тефлоновые и латексные повязки. Разновидность дренажа выбирает хирург, проводящий операцию, с учётом степени повреждения и возможного заражения вскрытого очага. Какой бы дренаж не устанавливался, изначально он обрабатывается, как и рана, специфическими антисептиками, обеспечивая быстрое рубцевание раны.
Кроме того, послеоперационная перевязка с заменой дренажа необходима при мониторинге состояния здоровья больного после проведённой операции – объём, тип, характер выделяемого экссудата свидетельствуют о степени заживления раны.
Отвод лишнего экссудата обеспечивает более быстрое затягивание послеоперационных полостей, уменьшает отёчность тканей. Вместе с тем сокращается и опасность воспаления.
Период устранения дренажа регулируется индивидуально для каждого пациента, поскольку на нём сказываются определённые факторы. В большинстве случаев дренаж удаляется на 3-5 послеоперационный день.
Когда делают послеоперационную перевязку с заменой дренажа?

Показаниями к замене дренажа при перевязке могут быть:
- высыхание его наружного конца;
- повышение у больного температуры;
- чрезмерное заполнение гнойным содержимым полости раны или вскрытого очага;
- усугубление общего состояния здоровья пациента;
- обильные потери фибрина, который способствует закупорке выходного отверстия раны.
Подготовка к процедуре
Алгоритм подготовительного этапа по замене дренажа при послеоперационной перевязке включает:
- Гигиеническое очищение рук медперсоналом.
- Использование перчаток во время выполнения процедуры.
- Идентификацию пациента.
- Представление, объяснение больному задачи и последовательности предстоящей манипуляции.
- Получение добровольного согласия пациента на процедуру.
- Получение от пациента информации относительно того, приносит ли ему дренаж какой-либо дискомфорт (в том случае, когда больной находится в сознании).
- Повторная гигиеническая обработка рук антисептиком, их осушение.
- Подготовка всех необходимых для манипуляции средств.
- Подготовка ёмкости с дистиллированной водой или физиологическим раствором.
- Подготовка дренажной системы (трубки для отведения гнойного содержимого должны быть стерильны и правильно подобраны по размеру).
- Замена старого дренажа новым.
- Закрытие раны чистой стерильной повязкой.
Как проводится перевязка (послеоперационная) с заменой дренажа?

Различают два вида дренажа. Первый (активный) используется для отхождения гнойной жидкости через специальное отверстие либо путём отсасывания в специальную трубку в направлении снизу вверх. Второй тип (пассивный) устанавливается в направлении сверху вниз.
Установка той или иной разновидности дренажа подбирается в зависимости от состояния здоровья пациента, трудностей, с которыми пришлось столкнуться в ходе проведении оперативного вмешательства, степени тяжести патологии, присутствия / отсутствия симптомов воспаления.
Отсутствие либо некорректность установки по какой-либо причине дренажа значительно увеличивают срок заживления раны, что впоследствии может поспособствовать проникновению в операционный шов (рану) инфекции, микробов, представляющих повышенную опасность для больного в послеоперационный период.
Последовательность этапов смены дренажа во время перевязочной процедуры:
- подготовка средств, предназначенных для обработки раны;
- дезинфекция рук тёплым мыльным раствором накануне и после манипуляции, последующая их обработка антисептиком;
- устранение старой перевязки и дренажа;
- очищение полости раны антисептиком или, например, 0,9 %-ным солевым раствором;
- введение антибиотиков (при необходимости);
- установка нового дренажа с последующей стерильной перевязкой.
В некоторых случаях с целью обеспечения быстрого рубцевания поражённого участка врач может назначить пациенту приём антибактериальных и противовоспалительных лекарственных средств, подобрать курс физиотерапии, рекомендовать обработку раны специальными полиэтиленоксидными гелями и мазями.
Уход за послеоперационной раной

Рана, образовавшаяся после оперативного вмешательства, относится к резаным. Надлежащий уход и послеоперационное восстановление по времени занимает в среднем 14-21 день.
После проведения операции рекомендуется тщательно очищать рану асептическим раствором, вовремя менять перевязки, осуществлять визуальное наблюдение за признаками заражения. Грамотная обработка раны обеспечивает её быстрое и своевременное заживление.
Рекомендации по уходу за очагом раны
Чтобы предотвратить распространение инфекции в послеоперационной полости и обеспечить её заживление важно держать послеоперационную полость в сухости и чистоте.
Смену дренажа в период послеоперационной обработки раны следует проводить с учётом степени тяжести раны, памятки относительно использования средства по уходу за ней, советов врача.
Ни в коем случае нельзя постоянно держать рану закрытой до момента снятия врачом швов.
Не стоит слишком часто делать перевязку, однако сменить её необходимо, когда она просочилась кровью либо гнойным отделяемым, загрязнилась либо отпала от раны.
Послеоперационный мониторинг осуществляется:
- При болезненности раны (в этом случае больному рекомендуется принимать назначенные доктором обезболивающие).
- С целью устранения болевых ощущений и отёчности вокруг раны.
- Когда, например, необходима фиксация верхней / нижней конечности в приподнятом положении после проведения операции на руке / ноге.
- Когда нужно, чтобы на ране какое-то время находился обёрнутый марлей (бинтом, стерильной салфеткой) холодный мешок в течение каждых 20 минут на протяжении двух часов.
Как при обработке раны с постхирургическим наложением швов, так и в период после удаления швов существует высокий риск раскрытия раны. В этот период соблюдайте особую осторожность и аккуратность при перевязке и смене дренажа, в частности при обработке послеоперационных полостей, размещённых на подвижных участках тела: максимально устраните напряжение в области шва / раны, чтобы они не разошлись, на протяжении 14 дней с момента хирургического вмешательства исключите физические нагрузки и подъём тяжестей. Соблюдайте рекомендации доктора.
Помните, что свежая незарубцевавшаяся рана какое-то время может быть гиперчувствительной, закостеневшей, онемевшей, чуть возвышенной над поверхностью кожи. Также она может выглядеть отёкшей, покрасневшей, в то время как вокруг неё может наблюдаться зуд. Подобная симптоматика является нормальной реакцией в послеоперационный период заживления.

Обратитесь за помощью к специалисту в случае:
ОБРАТИТЕ ВНИМАНИЕ!
Рубцевание и заживление раны занимает от нескольких недель до месяца. Всё это время она очень чувствительна. Этот факт следует учитывать при её обработке.
Очень важно защищать послеоперационную область, в которой установлен дренаж, от внешнего травмирования, избегать трения об узкую одежду.
Перевязку и замену дренажа осуществлять по мере необходимости. В период заживления раны допускается её покрытие перевязочным материалом с предварительной обработкой антисептиком.
Заглоточное (ретрофарингеальное) и боковые окологлоточные (парафарингеальные) пространства заполнены клетчаточной тканью. Рыхлая клетчатка – хорошая питательная среда для гноеродной бактериальной микрофлоры, патогенных вирусов. С их внедрением в клетчатке формируются замкнутые гнойные полости, абсцессы. Во избежание опасных для жизни осложнений врач-отоларинголог нашего центра вскрывает и дренирует эти абсцессы.
Показания для проведения дренирования

Чаще всего абсцессы окологлоточного и заглоточного пространства развиваются вторично как осложнения имеющихся фарингитов, ринитов, отитов, синуситов, мастоидитов. Инфекция из глотки, носовых ходов, среднего уха, придаточных пазух носа или сосцевидного отростка височной кости с током лимфы проникает в близлежащие лимфатические узлы и клетчатку.
Этот путь распространения инфекции в основном характерен для детей. У маленьких пациентов ретрофарингеальная и парафарингеальная клетчатка занимает относительно большой объем. К тому же у них еще слабый иммунитет. Малыши в большей степени, чем взрослые, подвержены простудным заболеваниям, ОРВИ и гриппу, а также детским инфекциям: кори, скарлатине, дифтерии.
У взрослых абсцедирование заглоточной и окологлоточной клетчатки может быть следствием не только инфекции, но и травм глотки. Слизистая оболочка глотки травмируется грубой пищей, мясными или рыбными костями, случайно проглоченным инородным телом. Иногда травмы глотки носят ятрогенную природу, связанную с медицинскими манипуляциями. Слизистая повреждается в ходе удаления зуба, гастроскопии, бронхоскопии, интубации трахеи.
Кроме того, глоточные абсцессы могут быть обусловлены специфической, туберкулезной и сифилитической, инфекцией. Правда, такие случаи крайне редки. Абсцессы, вызванные возбудителями сифилиса и туберкулеза, не вскрывают, а прокалывают, чтобы не спровоцировать дальнейшее распространение инфекции. В остальных случаях глоточные абсцессы подлежать вскрытию, и это безальтернативно.
Никакие лекарства, в т.ч. и антибиотики, не принесут облегчения, пока не будет удален гнойный очаг. Напротив, он будет увеличиваться. Различные народные средства вроде полосканий горла, компрессов, примочек еще опаснее. Раздражение лекарственными сборами, согревание, только ускорит абсцедирование.
С переходом гнойного процесса на мозговые оболочки и на вещество головного мозга развивается гнойный менингит и абсцесс головного мозга. Распространение в другом направлении приводит к гнойному заднему медиастиниту – поражению заднего средостения. Данное заболевание протекает крайне тяжело с высокой летальностью. То же самое касается тромбоза яремных вен. К тому же массивный гнойный очаг служит механическим препятствием для вдыхаемой воздушной струи, что может послужить причиной асфиксии, удушья.
Все эти фаты говорят в пользу того, что глоточные абсцессы следует вскрывать, и чем раньше, тем лучше. Впрочем, при большом скоплении гноя они могут вскрываться самопроизвольно. Но при этом гнойные массы часто аспирируются, и попадают в гортань и в бронхиальное дерево с дальнейшим развитием бронхопневмоний. У ослабленных пациентов глоточный абсцесс – потенциальная угроза сепсиса. Поэтому глоточные абсцессы подлежат вскрытию только в условиях профильного медицинского учреждения.
Методика вскрытия и дренирования абсцесса глотки
- общая слабость
- лихорадка, повышение температуры тела до 400С и выше
- изменения в общем анализе крови: выраженный лейкоцитоз с токсической зернистостью нейтрофилов, ускоренная СОЭ
- боль в горле, усиливающаяся при глотании
- затруднение открывания рта
- гнусавость голоса
- одышка
- вынужденное положение головы
- ограничение объема движений в шейном отделе позвоночника
- изменения контуров шеи: отек, болезненные инфильтраты с преимущественной локализацией в области нижнечелюстного угла
- увеличение, болезненность шейных лимфатических узлов.
Для вскрытия ретрофарингеального абсцесса врач делает разрез 1-2 см в месте наибольшего выпячивания на задней стенке глотки. Чтобы избежать попадания гноя в дыхательные пути, в этот момент пациенту желательно наклонить голову вперед. Большие скопления гноя врач иногда пунктирует, отсасывает гной, а потом уже делаем разрез. Делается это все с той же целью – чтобы избежать затекания гнойного содержимого в дыхательные пути.
Распространяющийся на шею окологлоточный абсцесс вскрывают по переднему краю грудино-ключично-сосцевидной мышцы. Анестезия в тих случаях не требуется. К тому же вводить местный анестетик в гнойную недренированную полость нежелательно. Детям с их повышенной возбудимостью и низким порогом болевой переносимости, возможно, понадобиться неглубокий наркоз. Но здесь велика опасность расстройств внешнего дыхания, и мы тщательно следим за дыхательной функцией, с помощью прибора-пульсоксиметра контролируем насыщение крови кислородом.
Образовавшиеся разрезы не ушиваются. Напротив, мы тщательно следим, чтобы их края не смыкались, и гной удалялся. Иногда для этого мы используем расширительный инструментарий, а шейные разрезы дренируем стерильными трубками. В течение первых суток после вскрытия абсцесса не рекомендуется прием пищи. Пить можно спустя несколько часов.
Удаленный гной отправляется в нашу лабораторию для идентификации микробных возбудителей. На основании результатов мы корригируем лечение. Пациент принимает антибиотики, противовоспалительные, общеукрепляющие препараты. Мы регулярно проводим туалет вскрытого очага, промываем его антибиотиками, и контролируем процесс заживления. После полного очищения от гноя раневой дефект заполняется грануляционной тканью, и заживает без осложнений.
Читайте также:

