Инфекция в потовых железах
Обновлено: 18.04.2024
Гидраденит – это воспаление апокриновых потовых желез, расположенных в подмышечной области, по окружности сосков, в паху, на мошонке и больших половых губах у женщин, в околопупочной области, вокруг заднего прохода. Крайне редко встречается гидраденит волосистой части головы. Апокриновые железы имеют особое строение – верхушечные их клетки постоянно разрушаются и смешиваются с потом. В выделяемом секрете этих желез много холестерина и жира, густота его повышена, в запах своеобразный, индивидуальный. Чаще всего гидраденит развивается в подмышечной области, где потовые железы большого размера, ходы их извилистые. Заболевание относится к пиодермии или гнойным поражениям кожи.
У кого гидраденит бывает чаще всего?
У женщин среднего возраста чаще развивается подмышечный гидраденит, как следствие травмы во время эпиляции или бритья. У мужчин страдает паховая зона. В целом заболевание развивается у людей возрастом от 15 до 55 лет, поскольку апокриновые железы активно функционируют именно в детородном периоде. Нередко развитию воспаления способствуют нарушения правил личной гигиены. Заболевание может принимать рецидивирующую форму.
В группе риска люди с темной кожей, поскольку протоки желез у них широкие и короткие, бактериям легко по ним проникнуть внутрь.
Причины гидраденита
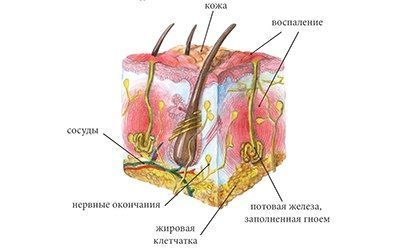
Возбудителем гидраденита чаще всего являются стрептококк и стафилококк, но может быть кишечная палочка и другие микробы.
Наиболее частые причины гидраденита и провоцирующие факторы:
- повышенная потливость;
- ожирение;
- болезни кожи – опрелости, экзема;
- эндокринные болезни, особенно сахарный диабет;
- нарушение правил личной гигиены;
- чрезмерное использование дезодорантов;
- тяжелые условия труда – запыленность, вредные выбросы;
- иммунодефицитные состояния;
- грубая депиляция, травмы при бритье, расчесах;
- ношение тесной одежды, приводящее к возникновению потертостей кожи;
- наличие в организме очага бактериальной инфекции;
- выраженные стрессовые состояния;
- наследственные анатомические особенности строения апокриновых желез.
Как проявляется гидраденит?
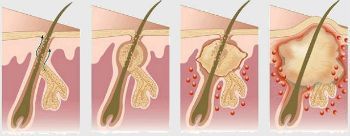
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Осложнения гидраденита

У ослабленных людей или у оставленных без медицинской помощи может развиться абсцесс или флегмона, крайне редко – сепсис. Нередко провоцирующим фактором развития осложнений становится ВИЧ/СПИД.
Наиболее вероятная причина развития осложнений – отсутствие ухода за кожей, окружающей воспаленную железу. На грязной, мацерированной или мокнущей коже инфекция распространяется очень быстро, захватывая все новые участки. Для формирования абсцесса достаточно, чтобы воспалились несколько рядом расположенных желез. При этом гнойники сливаются, расплавляя соседние ткани, разрушая подкожную клетчатку, иногда достигая мышц.
Флегмона – следующая стадия развития гнойника. Это разлитое воспаление, которое наиболее бурно развивается в подкожной клетчатке. Флегмона может развиться как вблизи места первичного воспаления, так и на отдаленном участке.
Абсцесс и флегмона сопровождаются признаками общей интоксикации, резко утяжеляющими состояние пациента.
Сепсис возникает при попадании патогенных микробов в общий кровоток. При этом гнойники могут образовываться в любом органе, это крайне опасное состояние.
Особенности диагностики
Характерная клиника, как правило, не оставляет сомнений. При гидрадените нет некротического стержня, как у фурункула. При сомнениях относительно возбудителя (туберкулез, лимфогранулематоз) выполняют бактериальный посев отделяемого, устанавливая чувствительность к антибиотикам. В общем анализе крови может быть воспалительный сдвиг (лейкоцитоз, увеличение СОЭ). При хроническом и рецидивирующем течении определяют иммунный статус.
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к дерматологу.
- Первичная консультация - 4000
- Повторная консультация - 2500
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.

При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Ни в коем случае нельзя пытаться выдавить или как-то иначе вскрыть гнойник самостоятельно. Любые неумелые манипуляции приводят к распространению гноя в тканях, что ведет только к ухудшению состояния. Вероятность осложнений при таком подходе многократно возрастает.
Хирургическое лечение гидраденита
Хирургическое вмешательство требуется тогда, если центр воспаления уже размягчился или произошло самопроизвольное вскрытие гнойника. При этом вскрывать и дренировать один гнойник не имеет смысла, потому что в толще тканей находится множество мелких формирующихся нагноений. Выполняют широкий разрез, дающий доступ ко всему воспалительному инфильтрату. Разрез должен доходить до границы здоровой ткани. Удаляют весь гной, а следом – всю жировую клетчатку в зоне воспаления. Устанавливают дренажи, заживление всегда происходит вторичным натяжением.
- Первичная консультация - 3000
- Повторная консультация - 2000
При рецидивирующем или хроническом течении, когда воспаления повторяются многократно, требуется радикальная операция. Такое лечение проходит в два этапа.
Вначале область хронического воспаления раскрывают широким разрезом и убирают всю пораженную подкожную клетчатку. Операционную рану залечивают открытым способом, используют необходимые антибиотики.
Когда рана очистится, и в ней появятся здоровые грануляции, производят полное удаление больной кожи и подкожной клетчатки. Образовавшийся дефект закрывают собственным кожным лоскутом пациента, полученным с другого участка. Сохраняют кровоснабжение пересаживаемого лоскута, что значительно ускоряет заживление. Такой прием носит название аутодермопластики.
Разбивка операции на два этапа нужна для того, чтобы добиться полного оздоровления тканей. Если выполнять такую операцию за один этап, кожный лоскут не приживется из-за нагноения, образуется грубый рубец.
Дополнительные методы лечения
В некоторых случаях используется рентгенотерапия, при которой потовые железы разрушаются. Для лечения затяжных и рецидивирующих форм может использоваться ультразвуковая терапия, электрофорез и другие физиотерапевтические методы. Все определяет конкретная клиническая ситуация.
Врачи ЦЭЛТ используют все возможные методы для того, чтобы полностью избавить человека от страданий. От пациента требуется только своевременное обращение к врачу-дерматологу или хирургу.
Мастит — это воспаление молочных желез, чаще одностороннее, вызванное патогенной кокковой флорой. В 96% случаев лактационный мастит развивается у кормящих женщин в течение первого месяца после родов или на последних неделях беременности. Нелактационный мастит развивается у некормящих женщин, подростков (юношеский), новорожденных.
Классификация
По характеру протекания мастит бывает острым и хроническим:
Известно несколько видов мастита:
Лактационный
Развивается преимущественно у кормящих женщин в 1й месяц после родов или на последних неделях беременности, провоцируется застоем молока и проникновением бактерий в ткань железы через дефекты кожных покровов и млечные протоки при нарушении правил личной гигиены. Переходит в гнойный мастит через 3-4 дня при отсутствии лечения.
Нелактационный
Возникает у женщин на фоне: травмы молочной железы; гнойных процессов в коже и подкожно-жировой клетчатке молочной железы (фурункулы, карбункулы, атеромы); инородного тела (пирсинг); наличия мастопатии (преимущественно кистозной, с кистами более 1,5см в диаметре).
Мастит новорожденных
Развивается после физиологической мастопатии новорожденных при неправильном уходе за младенцем, чаще к концу 1го месяца жизни
Наиболее часто встречающийся вид – лактационный мастит, им болеют до 85% всех обратившихся женщин. Это всегда острый процесс, который требует немедленного обращения за медицинской помощью.
- Первичная консультация - 3000
- Повторная консультация - 2000
Причины мастита
Каждый вид мастита имеет свои собственные причины.
Лактационный мастит развивается у беременных женщин, начиная с 35-й недели беременности и в период грудного вскармливания ребенка. В результате неправильного прикладывания малыша к груди или неумелого сцеживания молока, железа опорожняется не полностью, образуется лактостаз или застой молока. Это – питательная среда для размножения бактерий, которые попадают в млечные протоки через трещины в соске, либо заносятся с током крови из других очагов хронических инфекций. Патологическая флора попадает в протоки при плохой личной гигиене, способствует застою молока также ношение тесного и грубого белья, которое сдавливает железу.
Мастит новорожденных. Физиологическая мастопатия новорожденных развивается в 70% случаев, как у девочек, так и у мальчиков, в первые дни после родов. Это один из механизмов адаптации к внеутробной жизни, начинается со вторых суток жизни и проходит в течение 2-4 недель. Процесс может иметь односторонний или двусторонний характер. Все изменения в молочных железах (набухание ткани, выделения из соска) в этот период обратимы и не требуют обращения к врачу и медикаментозного лечения. При неправильном уходе за младенцем: недостаточной или чрезмерной гигиене, использовании компрессов, прогреваний, мазей, попытках массажа или сцеживания выделений из соска, можно травмировать нежные кожные покровы и сосок, трещины в которых становятся входными воротами бактериальной флоры. Микробы, попадая внутрь, провоцируют тяжелое септическое состояние – мастит новорожденных. Симптоматика нарастает, состояние ребенка резко ухудшается. При отсутствии лечения в основании молочной железы формируются абсцесс, который требует немедленного хирургического лечения. При отсутствии лечения гнойный процесс переходит в генерализованную форму – сепсис.
Нелактационный мастит возникает у нерожавших женщин чаще на фоне травмы молочной железы, гнойных процессов в коже и подкожно-жировой клетчатке молочной железы (фурункулы, карбункулы, воспалившиеся атеромы), наличия мастопатии (преимущественно кистозной, с кистами более 1,5см в диаметре), термического воздействии на ткань железы (переохлаждения, перегревания). Крайне редко встречается хронический рецидивирующий мастит, который периодически проявляется у пациентки на фоне полного благополучия. Требует немедленного обращения к специалисту, дообследования и лечения.
В последние годы причиной острого гнойного мастита нередко становится пирсинг или прокол, в который вдевается украшение. Эта модификация тела даже при правильном исполнении не всегда безвредна, поскольку затрагивает ареолу соска, где находятся сальные и потовые железы, а также железы Монтгомери, предназначенные для увлажнения соска при лактации. В глубине ареол расположены млечные синусы, предназначенные для накопления молока. При нарушении правил асептики или использовании бижутерии низкого качества пирсинг становится входными воротами инфекции.
Наши врачи
Симптомы мастита
Проявления и симптомы мастита в начале заболевания одинаковы при всех видах. Это:
- лихорадка, которая появляется внезапно и быстро достигает высоких цифр – до 39 С и выше;
- признаки интоксикации – озноб, жар, головная боль, отсутствие аппетита;
- резкая боль в молочной железе, которая усиливается при ощупывании или попытке кормления (в молоке при этом может обнаруживаться гной или кровь);
- молочная железа становится плотной, отечной, горячей на ощупь, меняется цвет кожи (покраснение);
- по мере нарастания воспаления увеличиваются регионарные лимфатические узлы.
В своем развитии острый мастит может пройти несколько стадий:
- серозную;
- инфильтративную;
- гнойную, которая подразделяется на абсцесс (ограниченный гнойник) и флегмону (разлитое нагноение);
- гангренозную, когда ткани железы после гнойного расплавления полностью отмирают.
В свою очередь хронический мастит чаще ограничивается инфильтративной стадией.
При хроническом течении мастита вокруг воспалительного очага формируется капсула из фиброзной ткани, отграничивающая зону воспаления от здоровых тканей. В этом случае лихорадка и другие проявления интоксикации могут быть слабыми, а осумкованный очаг воспаления прощупывается как плотное, спаянное с кожей и малоподвижное образование.
Чем раньше женщина обращается к врачу, тем вероятнее возможность остановить воспаление на начальной стадии.
Диагностика мастита
В типичном случае диагностика мастита затруднений не вызывает. При осмотре врач-маммолог обнаруживает очаг уплотнения, горячий на ощупь, изменения цвета кожи над ним, а также возможно увеличенные подмышечных лимфатических узлов на стороне поражения. Если уже образовался гнойник, то в месте его расположения может ощущаться флуктуация (колебательное движения жидкого гноя).
Для подтверждения диагноза врач может назначить УЗИ молочных желез, которое обнаружит типичную картину: сглаживание эхо-ответа, расширение протоков, утолщение клетчатки и кожи. При УЗИ хорошо видны воспалительные инфильтраты, абсцессы, некрозы. Это наиболее информативная методика, которая позволяет установить точную картину болезни.
При хроническом процессе может потребоваться тонкоигольная аспирационная биопсия (ТАБ) или core-биопсия, которая выполняется тонкими иглами разного диаметра под контролем ультразвука. После местного обезболивания игла вводится в центр очага, откуда забирается биоматериал для цитологического или гистологического исследования. Изучение клеточного состава подозрительного очага дает ответы на все вопросы.
Для уточнения спектра бактериальной флоры и назначения эффективного лечения возможен посев гнойного отделяемого из очага поражения с дальнейшим определением чувствительности к антибактериальным средствам.
Лечение мастита
Лечение мастита зависит от вида и стадии течения воспаления. В стадии серозного воспаления наилучший результат дает регулярное частое и полное опорожнение железы, которое выполняется ручным или механическим способом. Ликвидация лактостаза на ранней стадии позволяет сохранить полноценное грудное вскармливание.
На более поздних стадиях воспаления лечение несовместимо с грудным вскармливанием. Лекарства, которые необходимы больной женщине, попадают в грудное молоко и могут нарушить естественные пищеварительные процессы ребенка. После выздоровления женщины грудное вскармливание может быть продолжено.
Если образовался гнойник, то его приходится санировать хирургическим путем. Гнойник вскрывают, удаляют патологическое содержимое, при необходимости устанавливают дренаж, объем лечения напрямую зависит от того, как быстро после возникновения первых симптомов пациентка обратилась за лечением.
Лечение более сложных видов нелактационного мастита требует полного клинического обследования и установления причин, приведших к болезни, с последующим лечением и наблюдением у специалиста.
Наши услуги в маммологии


Гидраденит — гнойное воспаление апокринных потовых желез 1 . Апокринными называют такие железы, у которых при выделении секрета отторгаются верхние части клеток 3 .
В основном, это заболевание наблюдается в молодом возрасте, когда апокриновые железы функционируют особенно активно. Гидраденит под подмышкой — наиболее распространенный случай подобной инфекции. Также гидраденит локализуется в области половых органов и заднего прохода 2 . У женщин , особенно полных, такое заболевание встречается чаще, чем у мужчин 4 .
*Приведенные изображения представлены для ознакомления, носят исключительно художественный характер и могут отличаться от реальных
Причины возникновения гидраденита 1
Главным возбудителем заболевания является золотистый или гемолитический стафилококк.
Бактерии проникают в потовые железы через их выводные протоки 1 и небольшие травмы кожи, возникающие при бритье (именно так образуется гидраденит под подмышками ). Иногда железы вовлекаются в процесс вторично: в таких случаях воспаление начинается с подкожной жировой клетчатки, куда стафилококки проникают по лимфатическим сосудам.
Глубокие ладонно-подошвенные бородавки
Плотные болезненные округлые бляшки на коже, располагающимися на одном уровне с неизмененной кожей, имеющими зернистую поверхность, покрытую роговыми наслоениями 4 .
Юношеские (плоские) бородавки
Гладкие мелкие множественные образования на коже телесного цвета. Располагаются преимущественно на тыле кистей, предплечий, лице и слизистых оболочках 4 .
Нитевидные бородавки
Остроконечные кондиломы
Образования на коже телесного или розового цвета 2 . Они имеют тонкую ножку и, разрастаясь, принимают вид цветной капусты или петушиного гребешка 1 . Обычно кондиломы возникают в области половых органов и заднего прохода 4 .
**Приведенные изображения представлены для ознакомления, носят исключительно художественный характер и могут отличаться от реальных.
Фазы гидраденита
Течение гидраденита условно делят на 3 фазы 1
Возникновение абсцессов (гнойных нарывов) и флегмон (тех же нарывов, но не имеющих четких границ) 1 .
Симптомы гидраденита
Сначала гидраденит ощущается как зуд под подмышками или в зоне промежности. У женщин заболевание , может начаться с возникновения небольшого чувства болезненности в области пупка и сосков 1 .
Затем в толще кожи появляются плотные узелки, которые постепенно увеличиваются до 1–2 см в диаметре, краснеют и приобретают коническую форму. В центре узелков образуется гной, который выделяется при образовании свища. Процесс длится около 2 недель и обычно заканчивается рубцеванием 2 .
Профилактика гидраденита 1
своевременное лечение гипергидроза, опрелостей и других болезней, провоцирующих возникновение гидраденита
Лечение гидраденита
Лечение гидраденита проводится с помощью антисептических препаратов 1 и антибиотиков. Например, специалистами может быть назначена мазь Банеоцин ® . Она содержит два бактерицидных антибиотика: неомицин и бацитрацин 5 .
Благодаря комбинации этих двух веществ достигается широкий спектр действия препарата и синергизм действия в отношении ряда микроорганизмов, в том числе стафилококков 5 , которые являются основной причиной возникновения гидраденита. 1
Также применяют УФ-облучение, УВЧ-терапию и ультразвуковую терапию 1 . На невскрывшиеся узлы накладывают чистый ихтиол 4 или ртутный пластырь 1 , на вскрывшиеся — гипертонические повязки, а после очищения язв — повязки с мазями, которые содержат антибиотики 4 . Согревающие компрессы противопоказаны, т.к. они не устраняют причину заболевания, а способствуют распространению инфекции 1 .
при размягчении воспаленных участков кожи выполняют пункцию с откачиванием гноя, после чего вводят антибиотик. Затем для активного оттока гноя накладывают повязки с гипертоническим раствором хлорида натрия до полного очищения раны 1 .
в исключительно тяжелых случаях гидраденита под подмышками прибегают к полному удалению волосистой части кожи в этой зоне. В дальнейшем на поврежденный участок тела возможна пересадка кожи с поверхности бедра или ягодицы 1 .
при остром и хроническом течении заболевания (особенно при наличии множества очагов) одновременно с общим лечением показана рентгенотерапия 1 .
при своевременном и правильном лечении гидраденит длится в среднем 10-15 дней, однако возможны рецидивы 1 .


Гидраденит — гнойное воспаление апокринных потовых желез 1 . Апокринными называют такие железы, у которых при выделении секрета отторгаются верхние части клеток 3 .
В основном, это заболевание наблюдается в молодом возрасте, когда апокриновые железы функционируют особенно активно. Гидраденит под подмышкой — наиболее распространенный случай подобной инфекции. Также гидраденит локализуется в области половых органов и заднего прохода 2 . У женщин , особенно полных, такое заболевание встречается чаще, чем у мужчин 4 .
*Приведенные изображения представлены для ознакомления, носят исключительно художественный характер и могут отличаться от реальных
Причины возникновения гидраденита 1
Главным возбудителем заболевания является золотистый или гемолитический стафилококк.
Бактерии проникают в потовые железы через их выводные протоки 1 и небольшие травмы кожи, возникающие при бритье (именно так образуется гидраденит под подмышками ). Иногда железы вовлекаются в процесс вторично: в таких случаях воспаление начинается с подкожной жировой клетчатки, куда стафилококки проникают по лимфатическим сосудам.
Глубокие ладонно-подошвенные бородавки
Плотные болезненные округлые бляшки на коже, располагающимися на одном уровне с неизмененной кожей, имеющими зернистую поверхность, покрытую роговыми наслоениями 4 .
Юношеские (плоские) бородавки
Гладкие мелкие множественные образования на коже телесного цвета. Располагаются преимущественно на тыле кистей, предплечий, лице и слизистых оболочках 4 .
Нитевидные бородавки
Остроконечные кондиломы
Образования на коже телесного или розового цвета 2 . Они имеют тонкую ножку и, разрастаясь, принимают вид цветной капусты или петушиного гребешка 1 . Обычно кондиломы возникают в области половых органов и заднего прохода 4 .
**Приведенные изображения представлены для ознакомления, носят исключительно художественный характер и могут отличаться от реальных.
Фазы гидраденита
Течение гидраденита условно делят на 3 фазы 1
Возникновение абсцессов (гнойных нарывов) и флегмон (тех же нарывов, но не имеющих четких границ) 1 .
Симптомы гидраденита
Сначала гидраденит ощущается как зуд под подмышками или в зоне промежности. У женщин заболевание , может начаться с возникновения небольшого чувства болезненности в области пупка и сосков 1 .
Затем в толще кожи появляются плотные узелки, которые постепенно увеличиваются до 1–2 см в диаметре, краснеют и приобретают коническую форму. В центре узелков образуется гной, который выделяется при образовании свища. Процесс длится около 2 недель и обычно заканчивается рубцеванием 2 .
Профилактика гидраденита 1
своевременное лечение гипергидроза, опрелостей и других болезней, провоцирующих возникновение гидраденита
Лечение гидраденита
Лечение гидраденита проводится с помощью антисептических препаратов 1 и антибиотиков. Например, специалистами может быть назначена мазь Банеоцин ® . Она содержит два бактерицидных антибиотика: неомицин и бацитрацин 5 .
Благодаря комбинации этих двух веществ достигается широкий спектр действия препарата и синергизм действия в отношении ряда микроорганизмов, в том числе стафилококков 5 , которые являются основной причиной возникновения гидраденита. 1
Также применяют УФ-облучение, УВЧ-терапию и ультразвуковую терапию 1 . На невскрывшиеся узлы накладывают чистый ихтиол 4 или ртутный пластырь 1 , на вскрывшиеся — гипертонические повязки, а после очищения язв — повязки с мазями, которые содержат антибиотики 4 . Согревающие компрессы противопоказаны, т.к. они не устраняют причину заболевания, а способствуют распространению инфекции 1 .
при размягчении воспаленных участков кожи выполняют пункцию с откачиванием гноя, после чего вводят антибиотик. Затем для активного оттока гноя накладывают повязки с гипертоническим раствором хлорида натрия до полного очищения раны 1 .
в исключительно тяжелых случаях гидраденита под подмышками прибегают к полному удалению волосистой части кожи в этой зоне. В дальнейшем на поврежденный участок тела возможна пересадка кожи с поверхности бедра или ягодицы 1 .
при остром и хроническом течении заболевания (особенно при наличии множества очагов) одновременно с общим лечением показана рентгенотерапия 1 .
при своевременном и правильном лечении гидраденит длится в среднем 10-15 дней, однако возможны рецидивы 1 .
Читайте также:

