Инфекция в ране у ребенка
Обновлено: 18.04.2024
М.Н. ЗУБКОВ, доктор медицинских наук, профессор, вице-президент Межрегиональной ассоциации клинической микробиологии и антимикробной химиотерапии (МАКМАХ). ПРОФИЛАКТИКА И ТЕРАПИЯ ХИРУРГИЧЕСКОЙ ИНФЕКЦИИ
Основная роль антибиотикопрофилактики в хирургии заключается в предупреждении инфекций, возникающих вследствие операции или других инвазивных вмешательств либо имеющих прямую связь с ними, а побочная цель - в уменьшении продолжительности и стоимости пребывания больного в стационаре.
Ее суть состоит в достижении эффективных концентраций антибиотика в операционной зоне во время ее микробного загрязнения и поддержании бактерицидного уровня препарата в течение всей операции и первых 3-4 часов после оперативного вмешательства, поскольку этот отрезок времени является решающим для размножения и адгезии на клетках хозяина попавших в рану микробов, что служит пусковым механизмом для начала инфекционно-воспалительного процесса в ране. Антибиотикопрофилактика, начатая по истечении этого периода, является запоздалой, а ее продолжение после окончания операции в большинстве случаев излишним, поскольку профилактическая роль антибиотика в основном заключается в уменьшении пороговой концентрации бактерий в ране и препятствии адгезии возбудителя.
Антибиотикопрофилактика показана там, где особенно высок риск развития послеоперационной инфекции (например, при "условно чистых" операциях на органах брюшной, грудной полости и малого таза, затрагивающих слизистые оболочки, населенные микрофлорой) или если ее последствия могут представлять угрозу здоровью и жизни больного (при некоторых "чистых" операциях, связанных с имплантацией сосудистых шунтов или искусственных протезов, когда немногочисленные и малопатогенные микроорганизмы с поверхности кожи могут проникнуть глубоко в рану и вызвать ее нагноение). Если хирург заранее уверен, что встретится с инфекцией в процессе операции (например, при "условно чистых" или "загрязненных" вмешательствах), в качестве антибактериальной защиты проводят превентивную антибиотикотерапию, которая должна быть ограничена самыми жесткими показаниями: патофизиологическими предпосылками (например, перфорация органов желудочно-кишечного тракта в результате проникающего ранения или имеющая эндогенное происхождение, сопровождающаяся загрязнением кишечной микрофлорой брюшной полости и прилегающих к ней структур); наличием входных ворот инфекции (например, открытые переломы); биологией потенциального возбудителя. Раннее назначение антибиотиков, обычно в течение 12 часов с момента перфорации или травмы, расценивается как профилактика, более позднее, когда развились признаки серьезной инфекции, - как лечение.
В большинстве случаев для профилактики послеоперационной инфекции достаточно одной дозы антибиотика (во время премедикации; вторая доза вводится при 3-часовых и более длительных операциях) либо проводят сверхкраткий курс антибиотикопрофилактики, ограниченный двумя-тремя дозами препарата. Такая тактика, основанная на многочисленных клинических и экспериментальных наблюдениях, вполне эффективна, снижает вероятность побочных действий антибиотика, ограничивает возможность развития устойчивости бактерий к химиопрепаратам, обеспечивает меньшую стоимость лечения. Профилактическое применение антибиотиков задолго до операции или более 48 часов в послеоперационном периоде ведет к нарушению биоценоза желудочно-кишечного тракта и колонизации верхних его отделов микрофлорой толстой кишки с возможным развитием эндогенной инфекции путем бактериальной транслокации условных патогенов через лимфатическую систему тонкого кишечника. Кроме того, возрастает опасность суперинфекции у оперированных больных за счет селекции антибиотикорезистентных штаммов. Поэтому антибиотик следует вводить больному в соответствующей дозе непосредственно перед операцией (за 10-15 мин. внутривенно во время наркоза либо за 40-60 мин. до операции внутримышечно) с последующими повторными инъекциями по показаниям, но не более 24-48 часов.
Для профилактики раневой инфекции чаще всего назначают цефалоспорины 1-го и 2-го поколения (препараты 3-го поколения существенно дороже и используются в основном для лечения), так как они имеют достаточный спектр бактерицидной активности против наиболее распространенных возбудителей послеоперационных осложнений, и прежде всего стафилококков; при парентеральном введении создают высокие концентрации в операционной зоне; отличаются малой токсичностью и частотой побочных действий. К числу недостатков всех цефалоспоринов следует отнести неэффективность при энтерококковой инфекции; плохое проникновение через гематоэнцефалический барьер (кроме цефтазидима и некоторых других препаратов 3-го поколения); возможное увеличение нефротоксичности в комбинации с аминогликозидами.
Помимо цефалоспоринов при высоком риске стафилококковой хирургической инфекции у ортопедических и некоторых других категорий больных применяют ванкомицин. При колоректальных операциях наряду с пероральным промыванием кишечника изотоническим раствором за сутки до операции больному назначают внутрь неомицин, 1 г + эритромицин, 1 г в 13, 14 и 22 ч., а в день операции - цефалоспорины 1-2-го поколения в/в дважды с интервалом 8 ч. При катаральном и флегмонозном аппендиците достаточно однократного применения в/в цефазолина (1 г) или цефуроксима (1,5 г) либо проведения короткого курса (2-3 дозы). При гангренозном аппендиците дополнительно вводят метронидазол, 0,5 г в/в. Если в послеоперационном периоде возникает подозрение на перитонит и/или абсцедирование, продолжают применение антибиотиков в течение 3-5 суток. Схемы профилактики при других видах операций приведены в таблице 1.
Таблица 1
ВАРИАНТЫ АНТИБИОТИКОПРОФИЛАКТИКИ (АП) РАНЕВОЙ ИНФЕКЦИИ ПРИ НЕКОТОРЫХ ВИДАХ ХИРУРГИЧЕСКИХ ВМЕШАТЕЛЬСТВ*
1 Первую дозу цефалоспорина вводят в/в во время вводного наркоза (за 10-15 мин. до разреза); при операциях > 3 ч антибиотик вводят повторно; при реконструктивных операциях на сосудах и нервных окончаниях АП продлевают до 2-3 сут.
2 До 3 дней, по показаниям.
3 В/в капельно в течение 1 часа.
4 Профилактика газовой гангрены.
5 АП не показана при катетеризации сердца.
6 О преимуществах нетилмицино см. в тексте.
7 Цефалоспорины 2-го поколения, активные против анаэробов.
8 При брюшном доступе повторяют по 1 г в/в через 8 ч и 16 ч.
Антибиотикопрофилактику считают неэффективной, если в области первичного операционного разреза возникла послеоперационная инфекция; если появилась необходимость дренирования операционной зоны; если в течение 4-недельного периода после первичной операции понадобилось не находящее объяснений применение антимикробных препаратов.
При уже развившейся хирургической инфекции на начальном этапе лечения назначение антибиотиков носит эмпирический характер до получения результатов бактериологического исследования материалов из раны. При этом выбор тактики химиотерапии зависит от характера хирургической патологии и локализации гнойно-воспалительного процесса, определяющих специфику раневой инфекции. Вполне естественно, что при перитонитах, где превалирует анаэробная флора в ассоциации с энтеробактериями, и при инфекциях костей и мягких тканей, где ведущую роль играют стафилококки, алгоритмы эмпирической антибиотикотерапии будут различными.
При травматических ранах с признаками нагноения назначают комбинированную терапию, учитывая лидирующее положение стафилококков и высокий удельный вес микробных ассоциаций (до 70%) при посттравматических инфекциях. Обычно используют гентамицин (4,5 мг/кг/сут) в сочетании с оксациллином (4-6 г/сут), цефазолином (3 г/сут) или линкомицином (1200-1800 мг/сут) при высоком риске развития анаэробной инфекции.
Состав микрофлоры при перитонитах
Стрептококки - 11%
Энтеробактерии - 24%
Стафилококки - 5%
Псевдомонады - 12%
Анаэробы - 48%
Состав микрофлоры при инфекциях костей и мягких тканей
Стрептококки - 7%
Энтеробактерии - 15%
Стафилококки - 60%
Псевдомонады - 8%
Анаэробы - 10%
Но особенно следует выделить антисинегнойную активность пиперациллина и тазоцина, что позволяет использовать их для лечения внутрибольничных инфекций в виде монотерапии (4 г/0,5 г тазоцина) или в комбинации с нетилмицином (4,5 г/кг/сут).
При острых интраабдоминальных инфекциях (80% из них возникает вне стационара), когда точная локализация неизвестна, лечение направляют против смешанной флоры кишечника, включающей факультативные грамотрицательные бактерии и часто встречающиеся анаэробы (Clostridium spp. и Bacteroides spp.). Одна из применяемых в настоящее время схем противоинфекционной терапии предусматривает комбинацию аминогликозида с антианаэробным препаратом (метронидазол или клиндамицин). Многие хирурги предпочитают добавлять ампициллин для воздействия на энтерококки. Назначение тазоцина по эффективности не уступает комбинированному препарату имипенем-циластатин. Широко используются также комбинации цефалоспоринов 3-го поколения с клиндамицином или метронидазолом. Парентеральную терапию продолжают до исчезновения лихорадки, снижения числа лейкоцитов крови (< 1200 в 1 мкл), восстановления функции кишечника (обычно примерно после недельного курса лечения).
Инфицирование послеоперационных ран относится к разряду внутрибольничных инфекций, где возможны разные варианты эмпирической антибиотикотерапии в зависимости от тяжести течения раневой инфекции и особенностей формирования резистентности бактерий к антибиотикам. При неосложненных инфекциях мягких тканей, как правило, обходятся монотерапией, в то время как осложненные инфекции, требующие повторных оперативных вмешательств и нередко приобретающие системный характер, чаще нуждаются в назначении антибиотиков более широкого спектра действия или проведении комбинированной антибиотикотерапии.
При лечении тяжелых и жизнеугрожающих инфекций препаратами выбора становятся аминогликозиды, спектр действия которых охватывает подавляющее большинство аэробных грам(-) и грам(+) бактерий (за исключением стрептококков и пневмококков), а в комбинации с пенициллином они оказывают синергическое бактерицидное действие на энтерококки. Однако, несмотря на их активность против Staphylococcus spp., аминогликозиды не следует применять в качестве стартовой монотерапии при стафилококковой инфекции. Гентамицин наиболее широко применяется в практике, однако имеется много свидетельств о высоком удельном весе резистентных к нему микробных изолятов от стационарных больных, что снижает эффективность лечения хирургической инфекции. Наиболее активным среди аминогликозидов является нетилмицин (нетромицин), который, по нашим данным, превосходит другие антибиотики этой группы и некоторые цефалоспорины 3-го поколения и сопоставим по антимикробной эффективности лишь с фторхинолонами (см. табл. 2). У него наименее выражен ото- и нефротоксический эффект, что позволяет вводить суточную дозу препарата однократно без увеличения частоты побочных осложнений. Такой режим введения существенно увеличивает ударное антимикробное действие нетилмицина и имеет экономические преимущества. По стоимости он гораздо доступнее амикацина и, по нашему опыту, должен занять первостепенное положение среди аминогликозидов в лечении оппортунистических инфекций.
Таблица 2
АНТИБИОТИКОЧУВСТВИТЕЛЬНОСТЬ ГРАМ(-) БАКТЕРИЙ ПРИ ИНФЕКЦИЯХ КОСТЕЙ И МЯГКИХ ТКАНЕЙ (%)
| Антибиотики | E.col (n=28) | KES* (n=48) | Proteus spp. (n=22) | P.aeruginoza (n=37) | Acinetobacter (n=19) |
| Нетромицин | 100 | 90 | 73 | 74 | 88 |
| Амикацин | 75 | 40 | 57 | 67 | 75 |
| Тобрамицин | 58 | 34 | 22 | 63 | 43 |
| Гентамицин | 50 | 36 | 30 | 58 | 27 |
| Цефтазидим | 83 | 40 | 70 | 57 | 40 |
| Ципрофлоксацин | 100 | 88 | 79 | 83 | 80 |
Нельзя обойти вниманием и фторхинолоны, которые все чаще становятся препаратами выбора при системных инфекциях. Среди них ципрофлоксацин (ципробай, ципринол) занял прочное место в хирургической практике, в то время как другие препараты этой группы чаще используются для лечения больных терапевтического профиля. Наличие инфузионной формы препарата существенно повышает его конкурентоспособность при лечении больных в реанимационных отделениях, а возможность проведения так называемой ступенчатой терапии с переходом на пероральный прием антибиотика (без существенного снижения его концентрации в крови из-за высокой биоусвояемости при всасывании) значительно снижает стоимость курса лечения. Область применения ципрофлоксацина в хирургии с одинаковым успехом распространяется на инфекции костей и мягких тканей, интраабдоминальные инфекции, инфекции органов грудной полости и малого таза и, конечно, при лечении сепсиса.
Таким образом, применение антибиотиков в хирургии с профилактической и лечебной целью имеет свои особенности, а знание спектра возбудителей хирургических инфекций и антимикробного действия химиопрепаратов является основой правильного их применения в клинике.
Что такое открытая рана? Причины возникновения, диагностику и методы лечения разберем в статье доктора Николенко Виталия Александровича, травматолога со стажем в 12 лет.
Над статьей доктора Николенко Виталия Александровича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Раной называют повреждение кожных покровов или слизистых оболочек, вызванное внешним воздействием механических сил.
Исходя из приведённого определения, причиной раны, как нозологической формы, может являться исключительно травмирующий агент.

Природа раны всегда экзогенная (возникает под воздействием внешних факторов). Даже если речь идёт о травматизации мягких тканей изнутри костями или разрыве кожи от перенапряжения — всё же изначальной причиной поврежения является приложенная извне сила, которая превысила предел прочности тканей и привела к ране косвенным путём. [1]
В большинстве случаев рана — результат прямого нарушения целостности покровной ткани тем или иным ранящим объектом. Характер раны, тактика лечения, вероятные осложнения и её клинический исход напрямую зависят от изначального воздействия и свойств ранящего объекта (преимущественно его геометрии и силе соударения). [2]
Как отдельные варианты ранения рассматриваются размозжение тканей и травматические отслойки тканей в результате тупой травмы тела. Последний вариант отличается обширной зоной деструкции и дополнительными факторами, отягощающими раневой процесс в отсроченном периоде. [3]
Огнестрельные раны также рассматриваются обособленно в силу особого подхода в лечении. Ранящий источник в этом случае, обладая значительной кинетической энергией, образует вокруг раны область контузии тканей. [4]
Тяжесть раневого процесса определяется способом воздействия. В настоящее время достаточно изучен профиль осложнений, характерный для каждого вида раны. Наглядным примером комплексного раневого процесса, приводящего к общему заболеванию, служит глубокая колотая рана, осложнившаяся клостридиальной инфекцией. [5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы открытой раны
Первым и патогномоничным симптомом, характерным для раны, является нарушение целостности кожных покровов или слизистой оболочки. Другими неотъемлемыми клиническими признаками являются:
- диастаз краёв повреждённых тканей;
- кровотечение из зоны повреждения;
- боль и функциональные расстройства.
Перечисленная тетрада, четко и академично характеризует рану. [6]
Под диастазом понимают расхождение краёв раны, неизменно возникающее при любом ранении в той или иной степени выраженности. Даже резаная рана с гладкими краями имеет диастаз, в том числе при макроскопически адаптированных краях раны.
Кровотечение из раны присутствует всегда, за исключением редких случаев коагулопатии (нарушений свёртываемости крови). [7] Собственно кровотечение может нести раннюю и непосредственную угрозу жизни. Оно явным образом даёт понять, что человек имеет дело именно с раной. Капиллярное, венозное, артериальное или смешанное кровотечение — компонент, присущий любой ране.
Боль — специфичный вариабельный признак раны. Его вариабельность обусловлена не только характером и локализацией раны, но и общим состоянием организма, индивидуальной лабильностью и уровнем болевого порога.
Диагноз можно установить при одновременном сочетании всех перечисленных выше симптомов, однако это не ограничивает спектр всех проявлений раны. Диагностирование раны не представляет особой сложности ввиду внешних очевидных признаков травмы. Кроме того, при осмотре обращает на себя внимание выраженное нарушение функции, которое следует рассматривать как симптомокомплекс. [8]
Нарушение функции проявляет себя неспецифически, то есть может быть присуще не только последствиям ранения, но и сочетанных повреждений.
Функциональные расстройства, связанные с раной, стоит разделить на локальные и системные — это упрощает диагностику и поясняет природу симптоматики раны.
- К локальным нарушениям функции относят последствия острой воспалительной и посттравматической реакций, которые характерны для отёка. [9]
- К системным функциональным расстройствам относят общие реакции организма (например, лихорадку).
Под нарушением функции в симптоматике раны, как правило, понимают не дисфункцию на тканевом уровне с патогенетическими сдвигами, а глобальные проявления анатомического характера: нарушение подвижности в сегменте, вплоть до утери опороспособности и объёма движений. [10]
Патогенез открытой раны
Патогенез ранений детально изучен. На его основе строится лечение ран. Неизменность патогенетических звеньев при ранении позволяет говорить о раневом процессе и его течении как об общем комплексе типичных проявлений, характерных для любой раны, независимо от её морфологии.
Существуют различные класификации терминологий и длительности фаз, однако классификация Росса заслужила признание повсеместно. Согласно ей, выделяют три фазы раневого процесса:
- воспалительная фаза;
- пролиферативная фаза;
- реорганизационная фаза. [11]
Воспалительная фаза
В первой фазе происходит острая сосудистая реакция, характеризующаяся:
- вазоспазмом (сужением артерий и капилляров) с целью локального гемостаза (остановки кровотечения);
- выбросом гуморальных факторов свёртывания, катализаторов местных иммунных реакций.
Задача воспалительной фазы — мобилизовать силы организма с целью локализации процесса и подготовки к успешной репарации (восстановлению) в дальнейшем. [12]
Второй этап этой фазы состоит в элиминации (устранении) организмом поврежденных структур. Длительность перечисленных процессов — от трёх до пяти суток. После чего наступает следующая стадия раневого процесса.
Пролиферативная фаза
Как видно из названия, в этот период начинается восстановление повреждённых и замещение утраченных тканей.
Как правило, эта фаза протекает от нескольких суток до нескольких недель. Существует прямая зависимость от количества утраченной ткани при ранении. В основе пролиферативной фазы лежит преобладание процессов синтеза за счёт клеток-предшественников. [14]
Реорганизационная фаза
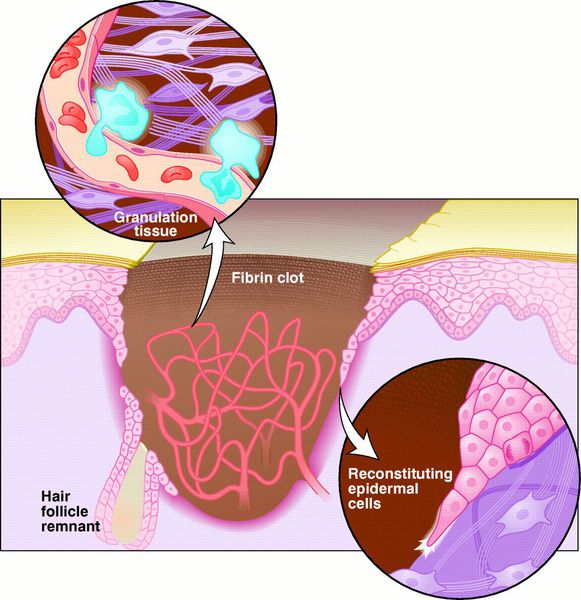
Заживление ран проходит по одному из трёх путей: первичным или вторичным натяжением, или под струпом. [19]
Первичное натяжение — самый благоприятный способ заживления. Для него, однако, требуются изначальные благоприятные условия: рана с минимальной микробной контаминацией, плотно соприкасающиеся края раны, отсутствие некротических тканей.
Вторичное натяжение — вариант заживления раны, противоположный описанного выше натяжения. Этот тип заживления характерен для инфицированных ран. [20]
Заживление под струпом — заживление, характерное для ран с большой площадью, но малой глубиной. При этом, протекает процесс, аналогичный заживлению первичным натяжением, но ориентированный в продольной плоскости. Кроме того, раневая поверхность покрывается струпом — слоем высохшей крови, тканевой жидкости и детрита. [21] Струп выполняет функцию биологической повязки до заживления и эпителизации раны.
Классификация и стадии развития открытой раны
Классификация ран обширна, в основном, за счёт обилия классифицируемых признаков.
В основную класификацию ран, радикально влияющую на способ их ведения, включают инфицированные и неинфицированные повреждения или, как их называют врачи, гнойные и чистые раны.
По способу и обстановке нанесения раны делятся на хирургические, случайные, умышленные и раны военного времени.
По характеру раневых ворот, что зависит от механизма нанесения раны:
- огнестрельные;
- размозженные;
- укушенные;
- резаные;
- ушибленные;
- колотые;
- рубленные;
- рваные;
- скальпированные;
- раздавленные. [16]
В классификациях по данному признаку встречаются раны смешанного характера (например, укушено-рваные или размозжено-рваные).
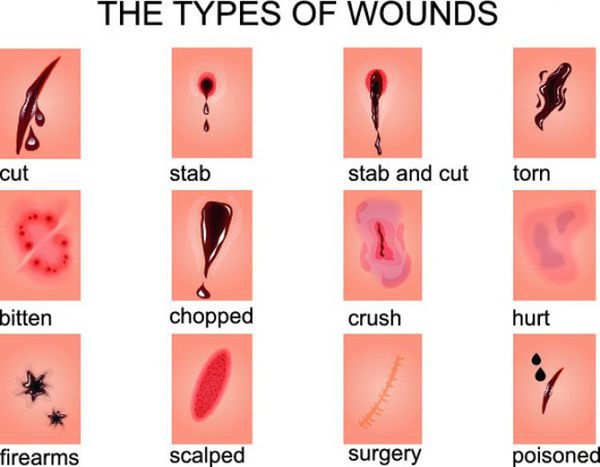
По обширности выделяют рану с малой зоной повреждения и обширную рану.
По количеству ран: одиночная и множественные раны. Эта классификация включает дополнительный критерий: множественные раны разделяются на сочетанные и комбинированные. [17]
По характеру раневого канала раны разделяются на слепые, сквозные, касательные, проникающие и непроникающие.
По наличию осложнений раны могут быть осложненными и неосложненными. Осложниться раны могут общими и местными процессами.
Независимо от характера раны, ей присуща клиническая стадийность, которая отражает аналогичную последовательность патогенеза.
Непосредственно после нанесения раны, возникает первичный рефлекторный спазм сосудов микроциркуляторного русла, как нейровегетативный ответ на травму. [18] Это короткий период, с характерным отсутствием кровотечения, несмотря на масштаб повреждения. После чего, развивается кровотечение.
Независимо от характера и интенсивности кровотечения, организм стремится к гемостазу сосудистым и гуморальным звеном. Если гемостаз наступил, и состояние после кровопотери стабилизировано — начинается репаративная фаза.
Осложнения открытой раны
Осложнения ран делятся на местные и общие. И те, и другие могут быть ранними и поздними, в зависимости от сроков развития.
Местные осложнения ран могут носить инфекционный и неинфекционный характер. Инфекционные местные осложнения — присоединение активного микробного заражения раны с клиническим проявлением воспалительной реакции. [22]
Инфицирование раны — бесспорное осложнение, замедляющее заживление раны, снижающее вероятность первичного заживления, приносящее риск генерализованных осложнений и ухудшающее отдалённый прогноз. [23]
Некроз — гибель тканей в зоне раны. Это вторичный процесс, развивающийся уже в отделённом времени после получения раны.
Как отдельный вид местных осложнений, рассматривают вторичное кровотечение, возникшее после изначально выполненного гемостаза раны. В случае выполненного хирургического лечения возможны осложнения раны другого характера — несостоятельность швов.
К неинфекционным местным осложнениям относят повреждение крупных нервов, магистральных сосудов, сухожилий. Это приводит к необходимости расширения объёмов оперативного пособия (и даёт абсолютные показания к нему), резко уменьшая шансы на восстановление функции сегмента. [25]
Общие или генерализованные осложнения раны опасны нарушениями жизненных функций организма. Общие осложнения ран могут стать фатальными для пациента.
Выделяют следующие неинфекционные осложнения общего характера:
- Геморрагический шок — декомпенсация витальных показателей организма, на фоне массивной кровопотери. Это раннее общее осложнение, которое встречается наиболее часто.
- Травматический шок — преобладание болевой импульсации, как ключевого компонента в нарушении гемостаза. Травматический шок включает в себя понятие массивной кровопотери, но связан с отягощением раны другой травмой либо множественными ранами. [26]
Общие осложнения инфекционной причины: сепсис, клостридиальная инфекция.
Осложнения местные и общие тесно связаны. Генерализация осложнений напрямую указывает на вероятную ошибку в подходах к лечению. Любой раневой процесс может генерализоваться даже при правильных тактических решениях врача. [16]
Диагностика открытой раны
Диагностика раны в своем большинстве — визуальна. Результатов осмотра достаточно, чтобы установить предварительный и, в большинстве случаев, полный диагноз. Нарушение целостности тканей, зияние краёв раны, кровотечение — критерии диагноза. [3]
Не стоит пренебрегать сбором жалоб пациента, уточнением деталей об обстоятельствах получения раны с целью моделирования механизма нанесения раны. Общеклинический план опроса пациента позволит дополнить диагноз сопутствующей патологией, важной для лечения раны.
В ряде случаев, определить повреждение подлежащих анатомических структур позволят клинические тесты. Оценка объёмов движений сегмента при ранении в проекции сухожилий, нагрузочные тесты выявляют полные или частичные повреждения, которые могут быть не визуализированы во время ревизии. [10]
Инструментальные методы диагностики раны направлены на исключение сопутствующего повреждения сосудов, нервов, внутренних органов. Рентген-визуализация выявляет рентгеноконтрастные инородные тела, что станет ценной информацией для хирурга перед операцией.
Лабораторный минимум — общий анализ крови, коагулограмма. Они позволят в кратчайшие сроки оценить объём кровопотери и проблемы с гемостазом.
Одним из немногих специфичных для раны лабораторных тестов является посев раневого содержимого на рост бактериальной флоры с определением чувствительности к антибиотикам.
Лечение открытой раны
Лечение ран бывает общим и местным, консервативным и оперативным.
Монотерапия (только общее или местное) раны не применятся, за редким исключением.
Показания к консервативному лечению — поверхностные и осаднённые раны, раны с адаптированными краями, отказ пациента от оперативного лечения, терминальное состояние пациента либо абсолютные противопоказания к выполнению наркоза или анестезии. [28] Условным показанием к консервативному лечению, является первичное инфицирование раны. В этом случае применимы отсроченные швы либо консервативное ведение.
Технически, лечение раны консервативным способом заключается в регулярных перевязках раны до заживления с целью минимизации риска инфекционных осложнений. Вопрос о хирургическом лечении в таком случае, может быть поставлен в ходе динамического наблюдения. [12]
Вакуум-терапия
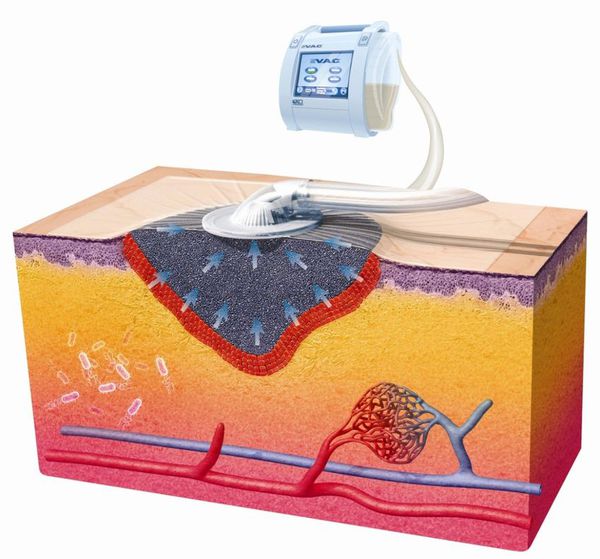
Эффективный и современный способ консервативного лечения ран — вакуум терапия, проводимая с использованием окклюзионных повязок. Отрицательное давление, импульсный и переменный режимы приводят к положительным эффектам: адекватному дренированию раны, щадящей стимуляции репаративных процессов, устранению затёков и отслойки кожи. [29]
Этот способ лечения подходит как для чистых, так и для инфицированных ран, не ограничивая способность пациента к передвижению.
Физиолечение
Как вспомогательный метод местной терапии, применяется физиолечение — ультрафиолетовое облучение раны, гипербарическая оксигенация, воздействие холодным плазменным потоком. [27]
Хирургические способы лечения
Раневой процесс может протекать таким образом, что показания к хирургической активности появляются в отдаленном периоде. [8]
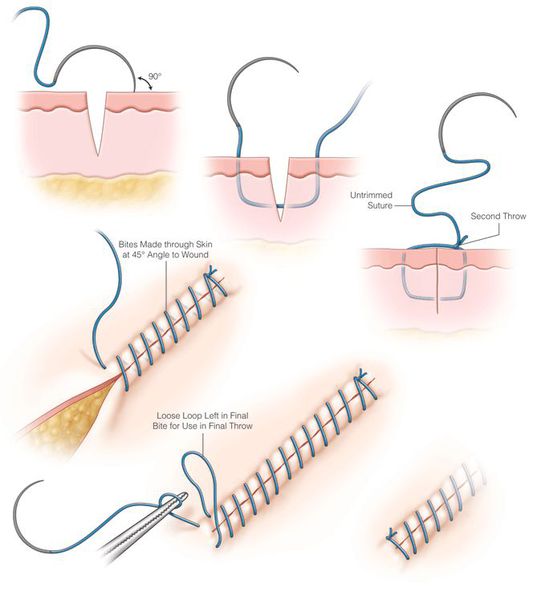
Лечение раны оперативным путём заключается в хирургической обработке: ревизии, гемостазе, иссечении нежизнеспособных тканей, анатомическом (послойном) восстановлении целостности тканей путём ушивания либо сопоставления и удержания скобами.
При ранах с дефектами тканей применима первичная пластика раны с целью реконструкции сегмента и профилактики неминуемых некротических и инфекционных осложнений.
Общая терапия
Общее лечение раны выполняется с соблюдением комплексных принципов: антибиотикотерапия, анальгетики, инфузионно-трансфузионная терапия (при показаниях), введение противостолбнячной, противогангренозной сыворотки, применение анаболических препаратов, поливитаминных комплексов, лечение сопутствующей патологии организма с целью повышения его компенсаторных возможностей. [27]
Отсутствие хирургического, местного лечения раны или его несостоятельность не компенсируется общим лечением и, в том числе, мощной антибиотикотерапией. Санация (лечение) локального очага — приоритетная. Заживление раны без адекватной хирургической обработки затягивается на недели и месяцы.
Прогноз. Профилактика
Прогноз раны определяется её характером — очевидно, что рваная рана заживает длительнее и хуже, чем резаная. [11] Обширность повреждения, сопутствующая и сочетанная патология значительно повлияют на сроки заживления.
Во многом, течение раневого процесса подвластно осложнениям. Осложнения, возникшие в отдалённом периоде, могут замедлить хорошо протекавшее ранее заживление.
Опыт врача хирурга, радикальность обработки раны, способ хирургического пособия и ошибки в его выполнении, техническая и материальная база лечебного учреждения — всё это переменные факторы, объясняющие условность прогноза. [19]
Неблагоприятный прогноз несут раны с дефектами мягких тканей, с нарушением целостности сосудов, нервов, мышц и сухожилий, а также раны, сопровождающиеся переломами.
Отдельного внимания заслуживает прогноз ран инфицированных неспецифичной и специфичной флорой. [11] Первая группа характеризуется вариабельным течением раневого процесса со сроками, превышающими время заживления неинфицированных ран. Вторая группа ран может нести инвалидизирующее влияние: анаэробная агрессивная флора вынуждает хирургов выполнять ампутации и экзартикуляции с целью спасения жизни. [16]
Получение случайных ран не подвержено контролю. Это объясняет трудность их профилактики. Производственный травматизм — единственное звено, подвластное влиянию профилактики. Соблюдение техники безопасности на рабочих местах значительно снижает риск ранений. В остальном, профилактика направлена на раннее и корректное лечение раны с целью минимизации раневых осложнений. [4]
В статье рассматриваются современные проблемы антибактериальной терапии при ранениях различной этиологии, возможности и ограничения применения местных антибактериальных препаратов. Ведущим ограничением в выборе антибактериальных препаратов в настоящее время является широкое распространение полирезистентных микроорганизмов. Это значительно сужает выбор как системных, так и местных препаратов эмпирической антибактериальной терапии ран. В настоящее время в целях профилактики прогрессирования раневой инфекции находят широкое применение местные антибактериальные препараты, позволяющие избежать системных побочных эффектов.
К местным антибактериальным препаратам, наиболее активно применяемым для амбулаторного ведения ран, можно отнести сульфаниламид (Ранавексим), сульфатидин серебра, неомицин с бацитрацином. Местная терапия инфицированных ран должна базироваться на этиологических и анамнестических характеристиках раны, фазе раневого процесса и объеме поражения. Местное применение антибактериальных препаратов (например, сульфаниламида) возможно при небольших по площади поражениях без активного инфекционного процесса в ране (бытовые ссадины, царапины, неглубокие порезы и ожоги).
Ключевые слова: раны, антибактериальная терапия, полирезистентность, местное применение антибиотиков, сульфаниламид.
Для цитирования: Левчук И.П., Костюченко М.В. Антибактериальные препараты для местной терапии ранений различной этиологии //РМЖ. Медицинское обозрение. 2018. № 00. С. 1-6.
Antibacterial drugs for topical therapy of the wounds of various etiologies
Levchuk I.P., Kostyuchenko M.V.
Pirogov Russian National Research Medical University, Moscow
Abstract
The article deals with modern problems of antibiotic therapy of the wounds of various etiologies, possibilities and limitations of the use of topical antibiotics. Currently, the main limitation in the choice of antibacterial drugs is the widespread use of multiresistant microorganisms. This fact significantly reduces the choice of both systemic and topical drugs for empirical antibiotic therapy of wounds. At present, topical antibiotics are often used to prevent the progression of wound infection, which often allows to avoid systemic side effects. Topical antibacterial preparations most actively used for outpatient management of wounds can be attributed to a sulfanilamide (Ranavexim), sulfatides silver, neomycin with bacitracin. Topical therapy of wounds should be based on etiological and anamnestic characteristics of the wound, phase of the wound process and the extent of the lesion. Topical use of antibacterial drugs (e. g. sulfanilamide) is possible with small lesions without an active infectious process in the wound (such as abrasions, scratches, small cuts and burns).
Key words: wounds, antibacterial therapy, multidrug resistance, topical application of antibiotics, sulfonamide.
For citation: Levchuk I.P., Kostyuchenko M.V. Antibacterial drugs for topical therapy of the wounds of various etiologies // RMJ. Medical Review. 2018. № 00. P. 1-6.
Все раны, полученные в нестерильных условиях, являются инфицированными, рост бактериальной флоры в ране провоцирует развитие воспалительного процесса, сопровождающегося повышением местной температуры, гиперемией, болью и нарушением функции части тела, на которой находится рана. Частота развития инфекционных осложнений остается весьма значительной и достигает в целом 45%. Наиболее подвержены развитию инфекционных осложнений раны, загрязненные землей, с нарушением кровоснабжения в области непосредственно самого повреждения или всей части тела, огнестрельные и минно-взрывные раны, укусы животных и человека. В зависимости от вида повреждения и условий окружающей среды в раны могут попадать различные микроорганизмы: резидентные - постоянно живущие и размножающиеся на коже (преимущественно коагулазонегативные кокки, например Staphylococcus epidermidis, S. aureus, и дифтeроиды, например Corinebacterium spp., реже - грамотрицательные бактерии), и транзиторные - в норме отсутствующие и попадающие на кожу после контакта с контаминированными объектами окружающей среды и больными людьми. В зависимости от области тела (голова, конечности, перианальная область и т. д.) спектр резидентной микрофлоры может быть различным. Транзиторная флора также неодинакова по составу, который зависит от характера раны, этиологии, окружающей среды и может быть представлен различными инфекционно-опасными микроорганизмами (Escherichia coli, Klebsiella spp., Pseudomonas spp., Salmonella spp. и другими грамотрицательными бактериями, S. aureus, вирусами и грибами, Candida albicans, ротавирусами и др.). При повреждении кожи транзиторные микроорганизмы способны длительно колонизировать и инфицировать кожу, формируя при этом новую, гораздо более опасную резидентную (но не нормальную) флору. В большинстве случаев инфицирование обусловливается микробными ассоциациями. Так, укусы собак сопровождаются инфекционным осложнением примерно в 20% случаев, кошек - до 30-50%, человека - 70-80% 1.
Из-за изменения гистохимических параметров тканей в результате повреждения и разрушения защитной барьерной функции кожи даже непатогенные микроорганизмы могут стать причиной выраженных воспалительных, гнойных процессов. Для выбора оптимальной антибактериальной терапии необходимо учитывать возможный микробный спектр раны (табл. 1).
Таблица 1. Этиология и микробный спектр ран
| Этиология ран | Спектр возбудителей раневых инфекционных осложнений |
| Раны в результате несчастных случаев | Чаще встречаются Enterobacteriaceae spp. и S. aureus, в т. ч. возможны и внебольничные MRSA-штаммы, Staphylococcus spp. [4]. При ранах в области верхних конечностей, особенно кистей рук, преобладают кокковые формы: 90% стафилококк (57% в чистой культуре и 33% - в ассоциации со спороносными палочками); реже обнаруживаются дифтероиды, аэробные спороносные палочки и различные сапрофиты воздушного происхождения; при травме нижних конечностей встречаются кишечная палочка и протей -13,5%, реже - анаэробы [5]. В перианальной области в ране содержатся разнообразные комбинации грамположительных кокков (стафилококки, стрептококки и энтерококки) и энтеробактерий (кишечная палочка, клебсиелла, энтеробактер и др.) в возможной ассоциации с анаэробами (пептострептококки, бактероиды, фузобактерии, клостридии и др.) [6]. При ранении в морской воде - Vibrio spp, Mycobacterium marinun, в пресной воде - Pseudomonas aeruginosa, Aeromonas spp. и Mycobacterium spp. (чаще - M. marinum, Mycobacterium avium), Vibrio spp, Enterobacteriaceae spp. [7, 8]. Повреждения, сопровождающиеся нарушением кровоснабжения и резким снижением оксигенации тканей, наиболее благоприятны для развития C. perfringens, C. novyi, C. septicum, C. hystoliticum, C. bifermentans [6]. |
| Ожоговые раны | Чаще всего рану колонизируют стафилококк, вегетирующий в виде сапрофитной флоры на неповрежденной коже, и стрептококк. На госпитальных этапах - нозокомиальные инфекции (больничная полирезистентная флора), частота MRSA-штаммов -37-50% [9]. Монокультуры микроорганизмов встречаются в 57% случаев, микробные ассоциации - в 43%, они включают: S. aureus и Proteus vulgaris; S. aureus и S. epidermidis; S. aureus и P. aeruginosa; P. vulgaris, E. coli, S. aureus; P. aeruginosa, K. pneumonia, S. aureus (Моррисон В.В., 2015). |
| Укушенные раны | При укусах животных первое место по числу занимают микробные аэробно-анаэробные ассоциации - 50-65%, Pasteurella spр. - 2075% (Pasteurella multocida - 60% и P. canis - 18%), а также Peptostreptococcus spp, S. aureus - 20-40% и Streptococcus mitis, Moraxella spp, Corynebacterium spp. и Neisseria spp. 11. При укусах кошки: P. multocida, S. aureus, MRSA, Cl. tetani; при укусах свиньи: полимикробная флора (грамположительные кокки, грамотрицательные палочки, Pasteurella spp. + анаэробы, Cl. tetani); при укусах крысы: S. moniliformis, Cl. tetani; при укусах змеи: Pseudomonas spp, Enterobacteriaceae spp., Clostridium spp. [1, 4]. При укусах человека спектр возбудителей представлен преимущественно Streptococcus spp. (17-90%), S. aureus (13-50%), Eikenella corrodens (10-29%), Haemophilus influenza (17-26%), Bacteroides spp, Fusobacterium spp. (12-33%), Peptostreptococcus spp. (22%), преобладает смешанная флора [4, 9-10, 12]. Возможны внебольничные MRSA-штаммы, особенно при укусах животных [13]. |
| Раны после разделки мяса или рыбы | Erysipelothrixrhusiopathiae [7]. |
| Раны, полученные в результате боевых действий и других ЧС | Часто грамотрицательные аэробные возбудители: Enterobacteriaceae spp, Pseudomonas spp, а также Staphylococcus spp. При повреждениях полых органов, например при проникающих абдоминальных ранениях: контаминация раны грамотрицательными возбудителями из семейства Enterobacteriaceae и анаэробами [4]. При глубоких ранах, загрязненных землей, с нарушением кровоснабжения и резким снижением оксигенации тканей: C. perfringens, C. novyi, C. septicum, C. hystoliticum, C. bifermentans [6]. |
| Послеоперационные раны | S. aureus - 20% (в т. ч. MRSA-штаммы), коагулазонегативные стафилококки - 14%, энтерококки - 12%, E. coli - 8%, P. aeruginosa - 8%, Enterobacter spp. - 7%, P. mirabilis - 3%, K. pneumoniae - 3%, C. albicans - 3-9,5%, другие грамположительные аэробы - 2%, Bacteroides fragilis - 2% [1, 4]. |
Антибактериальная терапия
В настоящее время внебольничные штаммы остаются чувствительными к большому числу антибиотиков, в т. ч. ß-лактамам. До конца 1990-х годов метициллин-резистентные микроорганизмы (MRSA) были исключительно внутрибольничной проблемой с преимущественным распространением в Европе. Однако в настоящее время имеются сведения и о внебольничных резервуарах полирезистентного стафилококка зоонозного происхождения, который составляет в общей массе до 50% и более на юге Европы и 10-25% в Центральной Европе и Великобритании [14]. В России в амбулаторных условиях частота встречаемости MRSA не превышает 3,8%, однако в условиях стационара частота встречаемости этих микроорганизмов, а также устойчивых к цефалоспоринам грамотрицательных E. coli и Klebsiella spp. достигает 60,4-84,9%. При выявлении высокого риска инфицированности MRSA-штаммами необходимо включить анти-MRSA-препарат в схему лечения 7.
В целях профилактики прогрессирования раневой инфекции в настоящее время находят широкое применение местные антибактериальные препараты, позволяющие избежать системных побочных эффектов. Системной антибактериальной терапии не требуется при очагах менее 5 см после адекватной хирургической обработки [6].
Таблица 2. Характеристика антибактериальных препаратов для наружного применения
Примечание: ПАБК - парааминобензойная кислота
В случае обширных раневых дефектов, клинических проявлений инфекции, включая системные признаки воспаления (повышение температуры тела >38° С или снижение 12*10 9 /л или лейкопения 90 уд./мин; одышка >24 дыханий/мин), иммунодефицитного состояния необходимо системное применение антибиотиков [7]. Местные лекарственные формы с антибактериальным компонентом при этом также находят место в протоколах лечения.
Активно применяющиеся в настоящее время антибактериальные препараты, при кажущемся на первый взгляд многообразии, с учетом современной концепции лечения инфицированных ран и требований, предъявляемых к подобным препаратам, имеют существенные ограничения. Спектр действия большей части широко известных препаратов значительно сузился для стационарного применения в связи с полирезистентностью микроорганизмов (табл. 2) и ограничением из-за побочных эффектов при больших раневых поверхностях (табл. 3).
Таблица 3. Показания, побочные эффекты и ограничения для антибактериальных препаратов для наружного применения
Многие местно применяемые антибактериальные препараты имеют достаточно жесткие ограничения для стационарного применения в связи с резистентностью микрофлоры, а также по площади раневой поверхности из-за активного всасывания и токсичности при попадании в системный кровоток [20]. К местным антибактериальным препаратам, наиболее активно применяемым для амбулаторного ведения ран с целью профилактики развития раневой инфекции, можно отнести сульфаниламид, сульфатидин серебра, неомицин с бацитрацином, при риске негоспитальных устойчивых штаммов - мупироцин и фузидовую кислоту. Сульфаниламид не потерял актуальности и характеризуется противомикробным действием по отношению к негоспитальным штаммам грамположительных и грамотрицательных кокков, E. coli, Shigella spp., Vibrio cholerae, Haemophilus influenzae, Clostridium spp., Bacillus anthracis, Corynebacterium diphtheriae, Yersinia pestis, а также Chlamydia spp., Actinomyces spp., Toxoplasma gondii и некоторым другим бактериям при ранах и ожогах, полученных в результате несчастных случаев и в чрезвычайных ситуациях [15-16, 21].
Применяя местные антибактериальные препараты, которые непосредственно контактируют с раной, необходимо учитывать их форму выпуска и состав вспомогательных веществ, соотнося их с фазами раневого процесса.
В первой фазе раневого процесса рекомендуются для местного применения препараты на водорастворимой основе с сульфаниламидом [6]. Сульфаниламид в виде порошка для местного применения (Ранавексим в банке с дозатором) поглощает раневой экссудат, не травмирует ткани раневой поверхности, препятствует развитию микрофлоры в ране и вторичному инфицированию [21, 22]. При использовании лекарственной формы в упаковке с дозатором легко контролируются дозировка лекарственного вещества и равномерность нанесения порошка без контакта с раневой поверхностью, что уменьшает риск побочных эффектов.
При глубоких ранениях в полость раны вносят 5-15 г порошка для наружного применения (Ранавексим), при этом максимальная суточная доза для взрослых составляет 15 г, для детей старше 3-х лет - 300 мг, при местном применении в виде порошка (непосредственном нанесении на раневую поверхность) препарат не обладает раздражающим ткани действием [15, 21, 23].
Во второй фазе раневого процесса следует отдавать преимущество формам, не наносящим ущерба грануляциям.
Учитывая мультирезистентность микроорганизмов, в настоящее время эмпирические схемы антибактериальной терапии претерпевают значительные изменения. Давно известные и широко используемые антибиотики остаются, как правило, препаратами выбора лишь для ведения небольших ран в амбулаторных условиях у пациентов с низким риском инфицирования MRSA и другими устойчивыми штаммами. Раны, требующие хирургического лечения в условиях стационара, автоматически переводят пациентов в группу риска, и выбор препарата меняется. При этом антибактериальный спектр применяемого препарата должен включать возможных возбудителей с учетом этиологических и анамнестических характеристик раны.
Заключение
Таким образом, при назначении антибактериальной терапии ран необходимо учитывать этиологию и обстоятельства, при которых было получено повреждение, возможный спектр возбудителей, лечение амбулаторное или стационарное, риск инфицирования резистентной микрофлорой, особенности хирургического лечения раны и фазу раневого процесса. При этом, несмотря на широкое использование местных форм антибактериальных препаратов, в настоящее время отсутствуют четкие стандартизированные подходы относительно фаз раневого процесса. Только местное применение антибактериальных препаратов (например, сульфаниламида в форме порошка для наружного применения - Ранавексима) возможно при небольших по площади поражениях без активного инфекционного процесса в ране (бытовые ссадины, царапины, неглубокие порезы и ожоги). При глубоких и обширных раневых дефектах после хирургической обработки применяется системная антибактериальная терапия, дополняемая при необходимости местными лекарственными формами.
Гнойничковые заболевания кожи наблюдаются довольно часто. Они превалируют в структуре дерматологической заболеваемости (особенно в детской практике) и составляют до 30–40% хирургической патологии.
В норме кожу колонизируют грамположительные бактерии (протеонобактерии, коринеформные бактерии, эпидермальные стафилококки, микрококки, стрептококки, Dermobacter hominis) и дрожжеподобные грибы рода Malassezia. Реже встречается транзиторная микрофлора (S. aureus, Str. pyogenes и др.), при снижении иммунитета на коже возрастает количество грамотрицательных бактерий (Klebsiella, Proteus, Escherichia и др.).
Причиной гнойничковых заболеваний кожи становятся такие микроорганизмы, как стафилококки, стрептококки, пневмококки, кишечная палочка, вульгарный протей, синегнойная палочка и ряд других.
Пиококки весьма распространены в окружающей нас среде: воздухе, пыли помещений, на одежде и т.д., но далеко не во всех случаях инфекционные агенты способны вызвать заболевание. Естественная защита организма включает ряд особенностей.
- Неповрежденный роговой слой кожи непроницаем для микроорганизмов. Роговой слой состоит из плотно прилегающих друг к другу роговых пластинок, обладающих отрицательным электрическим зарядом, что отталкивает бактерии с одноименным зарядом и обеспечивает механическое препятствие для внедрения пиококков.
- Жизненный цикл клеток эпидермиса предусматривает постоянное отшелушивание роговых чешуек, с которыми с поверхности кожи удаляется большое количество микроорганизмов (цикл полного обновления клеток эпидермиса составляет 28 суток).
- Кислая среда на поверхности кожи (рН 3,5–6,7), обусловленная кератином и в меньшей степени кожным салом и потом, является неблагоприятным фоном для размножения микроорганизмов.
- Свободные жирные кислоты, входящие в состав кожного сала и эпидермального липидного барьера, обладают бактерицидным эффектом. Наиболее выраженное бактерицидное действие оказывают ненасыщенные жирные кислоты (линолевая, линоленовая, олеиновая), при этом наибольшая чувствительность к действию указанных ненасыщенных жирных кислот отмечена у стрептококков, несколько меньшая – у золотистых стафилококков.
- Антагонистические и антибиотические свойства нормальной микрофлоры кожи оказывают тормозящее действие на развитие патогенных микроорганизмов, установлено, что микрофлора здоровой кожи состоит на 50% из сапрофитов, на 42% – из условно патогенных микроорганизмов и на 8% – из патогенных.
- Клетки Лангерганса в эпидермисе, базофилы, тканевые макрофаги, Т-лимфоциты в дерме обладают иммунологическими защитными механизмами.
Факторы, способствующие возникновению пиодермий
К экзогенным факторам относятся:
- загрязнение и массивность инфицирования патогенными микроорганизмами при нарушении санитарно-гигиенического режима;
- нарушение целостности рогового слоя эпидермиса, вызванное физической травмой (ожог, отморожение, воздействие радиации и т.д.);
- длительное и нерациональное использование антибактериальных средств (наружное применение и пероральный прием);
- прием глюкокортикоидов, цитостатических, иммуносупрессивных препаратов.
К эндогенным факторам, снижающим сопротивляемость организма, относятся:
- хронические заболевания внутренних органов (эндокринопатии: сахарный диабет, синдром Иценко-Кушинга и др; болезни пищеварительного тракта, печени, хронические интоксикации, заболевания сосудов, приводящие к нарушению микроциркуляции);
- первичная и вторичная недостаточность иммунокомпетентной системы;
- очаги хронических гнойных инфекций;
- заболевания, связанные с изменением количества и химического состава кожного сала;
- возрастные особенности.
Патогенез пиодермий
В патогенезе стафилодермий важную роль играет лейкотоксин, повреждающий стенки сосудов, через которые к очагу инфекции проникают сегментоядерные нейтрофильные гранулоциты, а в дальнейшем – лимфоидные клетки, гистиоциты, что создает массивный лейкоцитарный инфильтрат. Продвижение нейтрофильных гранулоцитов и других клеток к очагу инфекции обусловлено положительным хемотаксическим действием стафилококкового лейкоцидина. Нейтрофильные гранулоциты инфильтрата останавливают распространение инфекции не механическим путем, а создают чрезвычайно активный биологический барьер, уничтожая стафилококки с помощью фагоцитоза и с участием соответствующих антител.
Ограничивает распространение инфекции также ранняя (через 1–2 часа после инфицирования) блокада лимфатических сосудов, обусловленная их закупоркой плазмой, свернувшейся под влиянием коагулазы.
В отличие от стафилодермий, в очаге стрептококковой инфекции не образуется лейкоцитарная инфильтрация. В результате действия стрептокиназы, дезоксирибонуклеазы, гиалуронидазы и других ферментов резко повышается проницаемость стенок сосудов, что способствует выходу в окружающие ткани большого количества плазмы крови, которая разжижается под действием стрептокиназы. Это ведет к развитию резкого отека и образованию пузырей, наполненных серозным экссудатом.
Таким образом, для стафилодермии характерен инфильтративно-некротический, нагноительный, а для стрептодермии – экссудативносерозный тип воспалительной реакции.
Реакция макроорганизма при различных формах пиодермий различна. При острых локализованных и распространенных пиодермиях показатели неспецифической резистентности (фагоцитарная активность лимфоцитов, уровень комплемента и лизоцима, бактерицидность кожи), как правило, остаются в пределах нормы или даже повышены. У большинства больных хроническими пиодермиями отмечается выраженное снижение функциональной активности нейтрофильных лимфоцитов и моноцитов, которое проявляется замедлением хемотаксиса, нарушением бактерицидной скорости этих клеток. Электронно-микроскопические исследования очагов поражений кожи при хронических пиодермиях выявляют незавершенный фагоцитоз, утолщение микрокапсулы стафилококков, появление L-форм.
Классификация пиодермий
Пиодермии разделяют на стафилококковые (стафилодермии), стрептококковые (стрептодермии) и атипичные.
Пиодермии могут быть первичными, возникшими на неизмененной коже, и вторичными, осложняющими течение различных дерматозов (атопического дерматита, хронической экземы, болезни Дарье, чесотки и др.). Также пиодермии подразделяют на поверхностные и глубокие формы, в зависимости от того, формируются ли после болезни рубцы.
К стафилококковым пиодермиям традиционно относят остиофолликулит, фолликулит и перифолликулит, сикоз, фурункул, гидроаденит, карбункул, а также стафилодермии детского возраста (везикулопустулез, стафилококковая пузырчатка новорожденных, множественные абсцессы Фингера, синдром стафилококковой обожженной кожи).
Принципы терапии пиодермий
Диагностика не представляет трудностей, и диагноз устанавливается на основании клинической картины. При остро возникших поверхностных формах обычно не требуется микробиологическое исследование, но при часто рецидивирующих формах, при хронических пиодермиях такое исследование провести необходимо, также следует определить чувствительность микрофлоры к назначенным ранее препаратам.
При распространенных поверхностных и глубоких формах пиодермии требуется системная антибактериальная терапия. Это могут быть следующие препараты: – бензилпенициллин внутримышечно, 300 000 ЕД 4 раза в сутки, 7–14 суток;
- доксициклин внутрь, 100–200 мг/сут, 7–14 суток;
- левофлоксацин внутрь, 250–500 мг 1–2 раза в сутки;
- ломефлоксацин внутрь, 400 мг 1 раз в сутки;
- линкомицин внутрь, 500 мг 3–4 раза в сутки, 7–14 суток;
- оксациллин внутрь, 250 мг 4 раза в сутки, 7–14 суток;
- олеандомицин внутрь, 250 мг 4 раза в сутки, 7–14 суток;
- офлоксацин внутрь, 400 мг 2 раза в сутки, 7–14 суток;
- рокситромицин внутрь, 150 мг 2 раза в сутки;
- спарфлоксацин внутрь, 200 мг 1 раз в сутки;
- спирамицин внутрь, 1000 мг 2 раза в сутки;
- ципрофлоксацин внутрь, 500 мг 2 раза в сутки, 7–14 суток;
- эритромицин внутрь, 250 мг 4 раза в сутки, 7–14 суток.
При возникновении абсцессов, фурункулов, карбункулов, гидраденитов показано их хирургическое вскрытие.
В качестве препаратов для местной терапии поверхностных форм возможно применение следующих антисептиков:
- спиртовые растворы борной кислоты/резорцинола на очаги поражения и окружающую кожу 2–3 раза в сутки, 3–5 суток;
- бриллиантовый зеленый, 1%-ный спиртовой раствор на очаги поражения и окружающую кожу 2–3 раза в сутки, 3–5 суток;
- калия перманганат, 0,1–0,5%-ный раствор на очаги поражения и окружающую кожу 2–3 раза в сутки, 3–5 суток;
- метиленовый синий, 1%-ный спиртовой раствор на очаги поражения и окружающую кожу 2–3 раза в сутки, 3–5 суток;
- пасты, кремы, мази, содержащие антибиотики (линкомицин, гентамицин, фузидовую кислоту и т.д.).
При глубоких, а также при хронических, рецидивирующих формах в отсутствие эффекта от лечения назначают:
- преднизолон внутрь, 20–40 мг/сут (2/3 дозы утром и 1/3 – днем) до достижения клинического эффекта;
- анатоксин стафилококковый очищенный подкожно: начинают с 0,1 мл, каждый раз дозу увеличивают на 0,1 мл, до 0,3 мл 3 раза в неделю;
- иммуномодулирующие препараты в зависимости от иммунного статуса пациента.
При местной терапии глубоких или хронических, рецидивирующих формах сочетают промывание язв калия перманганатом (0,1–0,5%-ный раствор) с наложением на очаги поражения мазей с антибиотиками:
- линкомицин, 2%-ный, 1–2 раза в сутки, 7–14 суток (до 4 недель);
- тетрациклин, 3%-ный, 1–2 раза в сутки, 7–14 суток (до 4 недель);
- эритромицин, 1–2%-ный, на очаги поражения 1–2 раза в сутки, 7–14 суток (до 4 недель);
- хлорамфеникол, эмульсия 1%-ная, 5%-ная или 10%-ная, 1–2раза в сутки, 7–14 суток (до 4 недель);
- крем или мазь с фузидовой кислотой 1–2 раза в сутки 7–14 суток (до 4 недель).
Большинство пациентов с пиодермиями — дети с отягощенным аллергологическим анамнезом, и очень часто назначение антибиотиков вызывает развитие аллергий. Поэтому необходимо применение комбинированных препаратов, содержащих топические глюкокортикоиды и антибиотик.
Фузидовая кислота в лечении пиодермий
В качестве препаратов для местного лечения пиодермий авторами этой статьи были выбраны лекарства, основным компонентом которых является фузидовая кислота.
Фузидовая кислота высокоактивна в отношении грамположительных бактерий (Staphylococcus spp., Streptococcus spp., Corynebacterium minutissimum и т.д.). Ее действие связано с подавлением синтеза белка в бактериальной клетке за счет ингибирования фактора, необходимого для транслокации белковых субъединиц и элонгации пептидной цепи. Итогом становится гибель бактерии. При наружном использовании в виде крема или мази фузидовая кислота легко проникает через здоровые и поврежденные кожные покровы, при этом системная адсорбция препарата очень низкая. Фузидовая кислота может накапливаться в гное, что делает актуальным ее применение при гнойничковых инфекциях.
Кроме фармацевтических форм в виде крема и мази, содержащих фузидовую кислоту, имеются препараты в виде раствора, а также комбинированные средства, содержащие высокоэффективные глюкокортикоиды и фузидовую кислоту (Фуцидин), что особенно актуально при развитии пиодермий на фоне атопического дерматита или в случаях вторичной инфекции при дерматозах.
Проведенное за рубежом исследование 1119 пациентов показало, что, в отличие от неомицина и других антибиотиков, фузидовая кислота практически не вызывает аллергий и может применяться при бактериальных осложнениях контактных и аллегических дерматитов, атопическом дерматите (Stuttgen G., Bauer E., Cassels-Brown G.).
Исследование, проведенное бельгийскими учеными, показало, что тип резистентности бактерий к фузидовой кислоте резко отличается от устойчивости к другим антибактериальным препаратам (Cassels-Brown G.). Фузидовая кислота снижает резистентность микроорганизмов к антибиотикам и при сочетанном назначении антибиотика (в частности, неомицина) и фузидовой кислоты повышается чувствительность микрофлоры к неомицину, что значительно увеличивает эффективность терапии.
Препарат наносится на пораженные участки кожи 2–3 раза в сутки в течение 7 суток, при хроническом процессе или рецидивирующем течении пиодермий необходимо удлинять курс терапии.
Крем и мазь Фуцидин не имеют возрастных противопоказаний, что актуально для детской практики.
Курс местной терапии проводился в течение 7–10 суток, препарат наносился на пораженные участки дважды в день. На 3–4-е сутки от начала терапии у 80% пациентов не было отмечено новых высыпаний.
У всех пациентов переносимость была хорошей, полностью патологический процесс разрешался к 7–14-м суткам.
Эффективность терапии 2%-ным кремом Фуцидин гнойничковых процессов на коже была оценена как высокая. Можно с уверенностью рекомендовать данный препарат для практической дерматологии, в том числе в педиатрии.
Список литературы находится в редакции.
Сведения об авторах:
Ирина Марковна Корсунская – профессор, заведующая лабораторией физико-химических и генетических основ дерматологии ЦТП ФХФ РАН, д-р мед. наук
Ольга Борисовна Тамразова – врач-дерматолог, Тушинская ДГБ №7, канд. мед. наук
Ирина Леонидовна Соркина – врач-дерматолог, ГКБ №14 им. В.Г. Короленко
Зульфия Анатольевна Невозинская – врач-дерматолог, КВД № 16, канд. мед. наук
Читайте также:

