Инфекция в семявыводящем протоке
Обновлено: 25.04.2024
Фуникулит – воспаление семенного канатика преимущественно инфекционной природы. Воспалительный процесс сначала поражает семявыносящий проток, и лишь затем распространяется непосредственно на семенной канатик. Впоследствии воспаление может перейти на окружающие ткани.
В результате воспаления семенной канатик утолщается, напоминая плотный тяж, который можно прощупать от придатка яичка вплоть до пахового канала. Как самостоятельное заболевание, воспаление семенного канатика встречается очень редко, чаще оно становится осложнением других урологических патологий – в первую очередь эпидимита и орхоэпидимита.
Инфекция проникает из семенных пузырьков или задней части уретры, в некоторых случаях воспаление возникает из-за распространения абсцесса, локализованного изначально в области яичек и его придатков.
Классификация заболевания
В зависимости от течения воспалительного процесса выделяют две формы заболевания – острый и хронический фуникулит. Острая форма характеризуется яркой клинической картиной: отек на пораженной стороне, резкие боли в области паха, нередко отмечается повышение температуры тела. Семенной канатик при этом значительно утолщен и уплотнен.
При хронической форме воспалительного процесса отмечаются те же симптомы, но при этом они выражены намного слабее, а зачастую и вовсе носят стертый характер. Семенной канатик уплотнен, но заметного утолщения не наблюдается. Периодически наблюдаются обострения болезни, которые затем сменяются периодами ремиссии, когда основные признаки воспаления практически затухают.
Причины и симптомы заболевания
Основная причина развития воспаления семенного канатика – воздействие инфекции. В качестве возбудителя заболевания выступают патогенные микроорганизмы (хламидии, гонококки, трихомонады), а также условно-патогенная флора (стафилококк, стрептококк, микоплазмы, кишечная палочка).
В большинстве случаев инфекция проникает изначально в семявыносящий проток при различных патологиях мочеполовой системы – уретрите, простатите, орхите, везикулите, эпидимите. Намного реже непосредственное инфицирование семенного канатика отмечается при открытых травмах, а также во время хирургических вмешательств на органах мошонки.
Основные симптомы фуникулита:
- Боли в паху и в мошонке, могут иррадиировать в поясницу
- Увеличение семенного канатика в размерах
- Признаки общей интоксикации – повышенная температура, слабость, головная боль, быстрая утомляемость
Опасные последствия
Воспаление семенного канатика опасно таким осложнением, как водянка семенного канатика или фуникулоцеле. В результате хронического течения воспалительного процесса может произойти заращение (атрезия) просвета семявыносящего протока. Подобная патология, в свою очередь, нередко становится причиной мужского бесплодия.
Как лечить фуникулит?
Своевременное устранение причин заболевания – основная профилактика развития опасных для здоровья мужчины осложнений. Современные методы и способы диагностики позволяют установить диагноз в максимально сжатые сроки. Пациенту предстоит сдать необходимые анализы, пройти бактериологические исследования, сделать УЗИ.
После того, как причины воспалительного процесса в семенном канатике будут выяснены, врач назначит эффективное лечение, учитывающее индивидуальные особенности организма.
Что такое эпидидимит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Рахимова А. И., уролога со стажем в 6 лет.
Над статьей доктора Рахимова А. И. работали литературный редактор Юлия Липовская , научный редактор Александр Комаров и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Эпидидимит (epididymitis) — это воспаление придатка яичка, которое сопровождается болью, припухлостью и покраснением мошонки. Различают острую и хроническую формы, которые отличаются скоростью протекания и факторами возникновения. Эпидидимитом болеют мужчины всех возрастов.
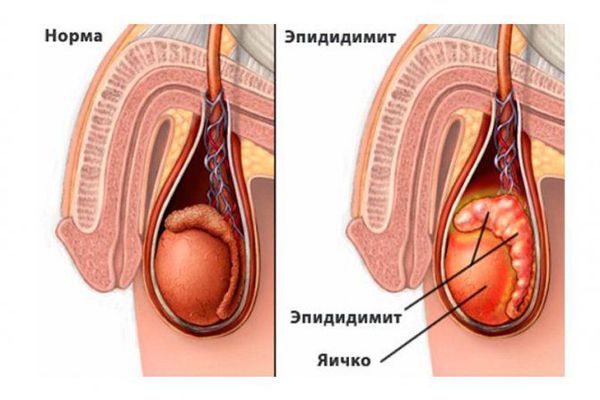
Придаток яичка (эпидидимис) представляет собой парный орган мужской половой системы, находящийся в мошонке. Его основная функция — накапливать сперматозоиды. В придатке сперматозоиды дозревают, приобретают способность двигаться и оплодотворять яйцеклетку.
Распространённость
В возрасте от 18 до 39 лет примерно 10 мужчин из 1000 страдают от заболеваний органов репродукции (мошонки, простаты, уретры) [1] . Из-за близкого расположения придатка и яичка эти органы часто поражаются вместе — развивается орхоэпидидимит.
Как правило, у острого эпидидимита и орхоэпидидимита общая статистика. Среди острых урологических болезней доля этих патологий колеблется от 4,6 до 10,2 % [2] . Как показывает практика, от 20 до 35 % всех обращений в приёмный покой урологического стационара приходится на эпидидимит и орхоэпидидимит.
Причины эпидидимита
Причиной заболевания является попадание или разрастание патологической флоры (бактериальной, грибковой, вирусной).
Предрасполагающие факторы:
- Бактериальный фактор — попадание воспалительного агента непосредственно в придаток.
- Инфекции, передающиеся половым путём (ИППП): гонорея, хламидиоз и др.
- Осложнённые формы простатита, уретрита, острого цистита и других воспалительных болезней органов малого таза и мошонки.
- Затруднение мочеиспускания, обусловленное механическими причинами: аденомой простаты, сужением или закупоркой мочевых путей ниже мочевого пузыря.
- Системные заболевания: сосудистые, неврологические, эндокринологические (сахарный диабет, болезнь Альцгеймера, различные виды параличей и парезов) [2][3] . , сыпной тиф, эпидемический паротит (острое инфекционное негнойное поражение железистых органов: слюнных желёз, поджелудочной железы, яичек) [4] .
- Травматический фактор: сдавленность органов мошонки неудобной одеждой, работа в горячем цехе, постоянное сидячее положение у водителей, удары в пах.
- Абактериальные факторы, которые нарушают кровообращение в органах мошонки: половые излишества, мастурбация, геморрой и др. [9]
- Ослабленный иммунитет из-за хронических заболеваний или постоянного стресса. .
- Альтернативные виды секса, особенно незащищённый анальный секс.
- Туберкулёзная инфекция.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эпидидимита
Сначала пациент всегда сталкивается с острым или подострым эпидидимитом. Если процесс острый, то симптомы классические и яркие. Если эпидидимит начался с подострой фазы, то клиника может быть размытой, вплоть до того, что воспаление можно определить только лабораторно и инструментально.
Симптомы острого эпидидимита
- Резкая боль при пальпации поражённой мошонки.
- Покраснение и отёчность мошонки или её воспалённой половины.
- Повышение температуры тела, вплоть да 40 °C .
- Болезненное мочеиспускание [6] .
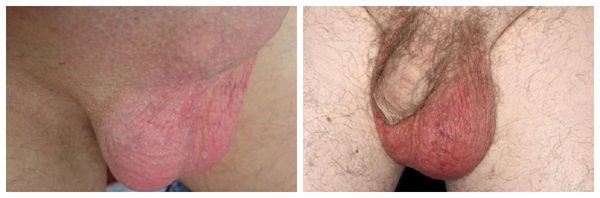
Сначала возникает один или два симптома, но с усилением процесса воспаления присоединяются и другие.
Симптомы хронического эпидидимита
- Ощущения "тяжести" в мошонке.
- Возможно увеличение и/или уплотнение придатков яичек, что можно обнаружить при самообследовании.
- Проблемы в интимной сфере: эректильная дисфункция, преждевременное семяизвержение, снижение либидо, импотенция неясного генеза [5][9] .
- Болезненное семяизвержение, примесь крови и гноя в сперме.
- Редкая острая или затяжная ноющая боль в мошонке.
- Повышение температуры тела до 37,1–38,0 °C.
Патогенез эпидидимита
Придаток яичка представляет собой длинный витиеватый проток, который охватывает яичко сверху и сзади своеобразным обручем. Он продолжает яичко и переходит в семявыносящие протоки. С яичками придаток сообщается канальцами, по которым сперматозоиды продвигаются дальше [5] .
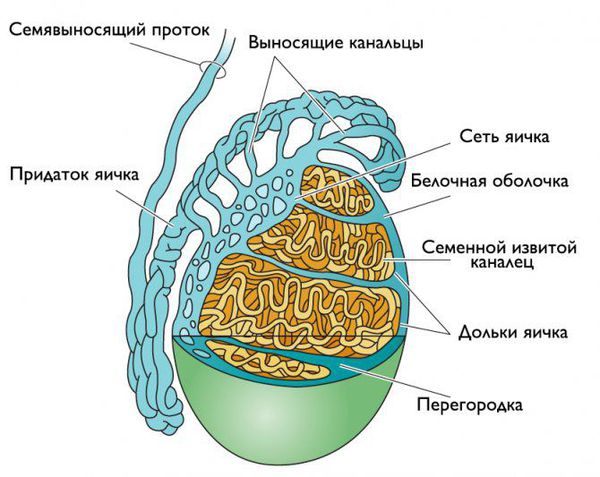
Инфекция может проникнуть в придаток яичка разными путями:
- Каналикулярный путь — из уретры по семявыносящему протоку. Встречается чаще всего.
- Гематогенный путь — через кровь на фоне сепсиса.
- Лимфогенный путь — по лимфатическим протокам.
- Секреторный путь — из яичка при вирусном паротите.
После проникновения патогенные микроорганизмы прикрепляются к слизистым оболочкам придатка, размножаются и повреждают клетки. На ранних стадиях эпидидимит представляет собой клеточное воспаление, которое начинается в семявыносящем протоке и спускается к нижнему полюсу придатка яичка [8] .
Ткани придатка и яичка отличаются высокой чувствительностью. Поэтому при инфицировании в них них образуются рубцы и микроабсцессы, что может привести к бесплодию.
Острое воспаление органов мошонки, особенно в молодом возрасте — одна из основных причин секреторного бесплодия. Яички перестают вырабатывать нужное количество сперматозоидов, способных оплодотворить яйцеклетку. Такая форма бесплодия развивается у 70–85 % мужчин после перенесённого эпидидимита [6] [9] .
Классификация и стадии развития эпидидимита
По характеру протекания выделяют:
- Острый эпидидимит — длится 1 – 4 недели.
- Хронический — более четырёх недель.
Острый эпидидимит бывает двух видов:
- Серозный — характеризуется выделением светлой, мутноватой воспалительной жидкости, в которой мало клеток. При благоприятном исходе жидкость рассасывается, при неблагоприятном — процесс затягивается и переходит в гнойный.
- Гнойный — протекает с выделением мутной, зелёной, жёлтой или белой воспалительной жидкости (гноя), который расплавляет ткани. Гной состоит из нейтрофилов, элементов погибшей ткани, микробов и гнойных телец (погибших лейкоцитов). Точно определить вид острого эпидидимита можно только при операции.
По локализации поражения:
- Односторонний: право- или левосторонний.
- Двусторонний [7] .
В Международной классификации болезней 10-го пересмотра (МКБ-10) эпидидимит кодируется как N45 Орхит и эпидидимит. Чтобы обозначить инфекцию, которая вызвала воспаление, используют дополнительный код (B95-B98) . В зависимости от наличия абсцесса выделяют:
- N45.0 Орхит, эпидидимит и эпидидимо-орхит с абсцессом, абсцесс придатка яичка или яичка.
- N45.9 Орхит, эпидидимит и эпидидимо-орхит без упоминания об абсцессе.
Степени тяжести острого эпидидимита:
- Лёгкая — продолжается до трёх суток.
- Средняя — длится до шести дней и имеет выраженные симптомы, среди которых повышение температуры тела до 39 °C и боль.
- Тяжёлая — продолжается более семи дней и сопровождается тяжёлыми симптомами. В анализе крови повышено количество лейкоцитов, что свидетельствует о сильном воспалительном процессе.
Осложнения эпидидимита
Осложнения чаще всего развиваются из-за несвоевременного лечения. Нельзя сказать точно, через какое время после появления первых симптомов они возникнут. Всё зависит от реактивности процесса, состояния организма и его иммунного статуса.
Например, при туберкулёзе иммунитет человека ослаблен. В этом случае эпидидимит сам будет осложнением основного заболевания. Без лечения он быстро приведёт к развитию других осложнений: абсцессу, свищу мошонки, инфаркту яичка, бесплодию, орхиту.
Абсцесс — появление в придатке гнойного очага. Без лечения абсцесс может перейти в свищ мошонки (патологический ход), через который будет вытекать гной. Если гной не выходит через свищ, есть риск инфаркта яичка — кислородного голодания органа.
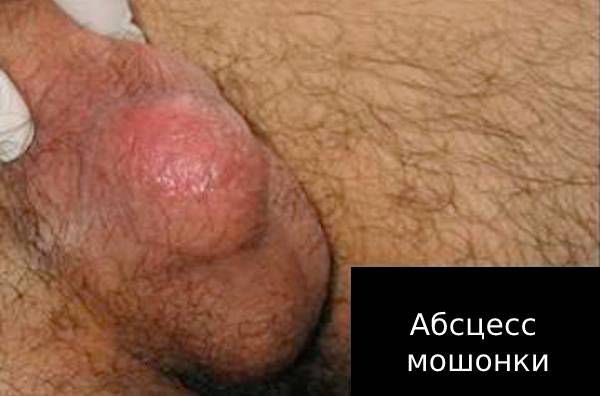
При любой стадии воспаления и при всех осложнениях сохраняется риск наступления бесплодия: из-за рубцевания ухудшается качество спермы, а в некоторых случаях нарушается продвижение спермы (обтурационное бесплодие) [8] [9] .
Диагностика эпидидимита
Сбор анамнеза
Любая диагностика начинается со сбора анамнеза, в ходе которого врач беседует с пациентом и задаёт ему вопросы:
- что беспокоит;
- когда появились симптомы;
- есть ли острые боли или повышенная температура;
- болел ли пациент инфекционными заболеваниями незадолго до появления симптомов;
- в каких условиях проживает пациент;
- есть ли семья;
- имеются ли отягощающие факторы: курение, алкоголизм, хронические заболевания, лекарственная непереносимость;
- ведёт ли пациент половую жизнь, бывают ли незащищённые половые контакты и как часто.
При сборе анамнеза врач будет задавать вопросы на деликатные темы. Они могут смутить пациента, но нужно понимать, что врач готов к любой информации, для него это обычная процедура. На вопросы нужно ответить честно и подробно, это поможет быстро и точно поставить диагноз и назначить правильное лечение. Чем раньше начнётся терапия, тем меньше риск осложнений и удаления органа.
Урологический осмотр
Врач попросит пациента лечь на кушетку, чтобы осмотреть и пальпировать (прощупать) живот. Сначала доктор выполняет стандартную поверхностную пальпацию. Если в исследуемых органах нет воспаления, то пациент почувствует небольшой дискомфорт, боли не возникнет.
После этого врач осматривает половые органы, пальпирует мошонку и определяет, есть ли признаки воспаления, насколько процесс запущен и требует ли каких-то экстренных мер.
Следующий этап — пальцевое ректальное исследование. Оно позволяет определить, воспалена ли простата, так как предстательная железа может быть источников воспаления.
Лабораторная диагностика
- Общий анализ мочи.
- Б актериологический посев средней порции мочи, чтобы выявить возбудителя инфекции.
- Анализ первой порции мочи на ИППП методом ПЦР.
- При подозрении на гонорею — мазок из уретры с окраской по Граму.
- При подозрении на туберкулёзный эпидидимит — посев трёх последовательных утренних порций мочи на кислотоустойчивые бациллы и анализ ПЦР на микобактерии туберкулёза (Mycobacterium tuberculosis).
При необходимости оперативного лечения:
- Общий и биохимический анализы крови.
- Анализ на свёртываемость (коагулограмма).
- Анализ на сифилис, гепатит Б и C, ВИЧ.
- Определение группы крови и резус-фактора.
Инструментальная диагностика
- Ультразвуковое исследование (УЗИ) органов мошонки — может показать воспаление яичка и придатка, наличие гнойных очагов, реактивного гидроцеле, а также поможет исключить перекрута яичка.
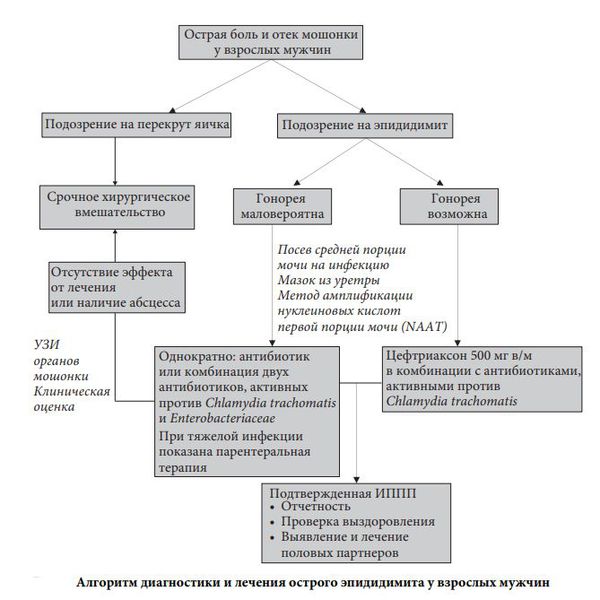
Дифференциальная диагностика
Острый эпидидимит нужно отличать от травмы мошонки, перекрута яичка, острого орхита, инфицированного гидроцеле и гидатиды Морганьи (рудиментарных образований яичка и его придатка). Некоторые патологии могут симулировать острые заболевания органов мошонки: острый простатит, почечная колика, ущемлённая паховая грыжа [9] . Дифференциальная диагностика при хронической эпидидимите: хронический простатит, хронический орхит, гидроцеле.
Для дифференциальной диагностики могут применяться следующие методы обследования:
- Микроскопическое исследование осадка секрета простаты [7] . Помогает определить, является ли простата источником инфекции.
- Внутривенная урография — рентгенологическое изучение строения и функций мочевыделительной системы. Проводится для дифференциальной диагностики с мочекаменной болезнью, в особенности с камнями нижней трети мочеточника, которые могут давать аналогичную симптоматику.
- Трансректальное ультразвуковое исследование (ТрУЗИ) простаты с определением остаточной мочи.
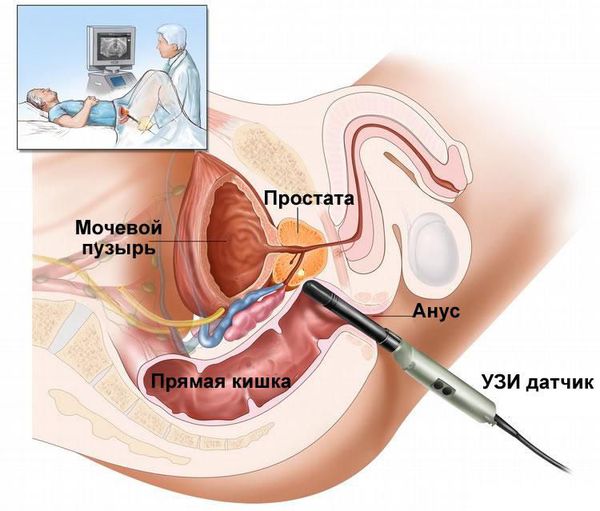
Лечение эпидидимита
Большинство пациентов с острым эпидидимитом можно лечить в амбулаторных условиях. Пациента госпитализируют, если у него сильная боль или лихорадка, которые могут указывать на другие диагнозы (например, абсцесс, перекрут или инфаркт яичка).
Чаще всего пациент попадает в стационар с острым процессом, и дежурный врач-уролог должен решить, как лечить пациента: консервативными или хирургическими методами. В первые часы обычно проводится консервативная терапия под наблюдением медсестры или врача.
Консервативное лечение
Группы препаратов, применяемых при эпидидимите: антибиотики (цефалоспорины, фторхинолоны, производные имидазола), альфа-адреноблокаторы, нестероидные противовоспалительные препараты (НПВП).
При остром процессе терапию начинают до выявления возбудителя, т. е. до того, как будут готовы результаты лабораторной диагностики. Такая тактика помогает снизить риск осложнений и предотвратить передачу инфекции другим людям.
Антибактериальную терапию выбирают с учётом наиболее вероятных возбудителей. Также учитывается, может ли препарат накапливаться в придатке яичка в достаточной концентрации.
Обычно сначала пациенту назначают антибиотики, активные против хламидий и энтеробактерий. Когда получают результаты посева с указанием точного возбудителя и активных против него антибиотиков, терапию корректируют по необходимости:
- При подозрении на хламидии и м икоплазму гениталиум , как правило, назначают Доксициклин и препараты фторхинолонового ряда.
- Фторхинолоны эффективны для лечения энтеробактерий .
- При гонорее однократно вводят высокую дозу цефалоспорина третьего поколения. Выбор препарата зависит от того, насколько микроорганизмы устойчивы к антибиотикам.
У мужчин с тяжёлым эпидидимитом эффективность лечения нужно оценивать через три дня, у пациентов с возможными или подтверждёнными ИППП — через 14 дней. Кроме того, необходимо пролечить полового партнёра пациента.
При подозрении на вирусную этиологию назначаются противовирусные средства, препараты группы интерферонов и иммуностимуляторы.
НПВП используются, чтобы уменьшить боль и снизить температуру, если она поднялась выше 38,5 °C .
Когда нет должного эффекта от терапии и есть противопоказания к операции, в качестве симптоматического лечения иногда назначают блокаду семенного канатика по Лорин-Эпштейну. Процедура подразумевает введение анестетика (Лидокаина) в семенной канатик, чаще совместно с антибиотиком [8] . Однако этот метод применяется редко, так как нет доказательств его преимущества перед стандартными протоколами лечения, а отмечается только симптоматический эффект.
В зависимости от тяжести процесса и состояния организма могут использоваться и другие лекарственные препараты из разных групп.
Хирургическое лечение
Показания к операции:
- Отсутствие эффекта от терапии.
- Развитие осложнений (например, абсцесса).
- Риск развития орхита.
- Риск сепсиса.
Противопоказанием к хирургическому лечению может быть сахарный диабет в стадии декомпенсации, хронические заболевания сердца и нарушения свёртываемости крови.
Есть несколько видов операций, которые можно провести при эпидидимите: вскрытие и дренирование гнойных очагов, удаление придатка яичка (э пидидимэктомия ) и удаление придатка с яичком (о рхоэпидидимэктомия ) [7] . Объём оперативного вмешательства, как правило, определяется во время операции.
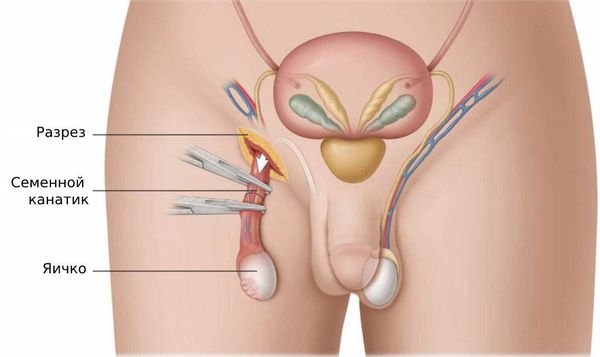
После операции несколько дней необходимо принимать обезболивающие и антибактериальные препараты. Выписывают пациента через 7 – 10 дней, швы снимают на 10 – 14 день. В дальнейшем пациент наблюдается амбулаторно и по показаниям сдаёт анализы и проводит ультразвуковую диагностику.
Прогноз. Профилактика
При своевременном лечении прогноз благоприятный. При осложнённом эпидидимите может потребоваться удаление яичка и придатка, однако прогноз касательно здоровья и качества жизни остаётся также благоприятным. Прогноз репродуктивной функции неоднозначный и зависит от своевременных лечебных мер.
Без лечения придаток и яичко теряют свои функции, также состояние грозит удалением органа. Как и при других инфекционных процессах, при эпидидимите может развиться сепсис. В этом случае прогноз становится неблагоприятным: в 50 % случаев возможен летальный исход [10] .
Что такое сперматоцеле и киста придатка яичка? Причины возникновения, диагностику и методы лечения разберем в статье доктора Рыжкова Алексея Игоревича, андролога со стажем в 15 лет.
Над статьей доктора Рыжкова Алексея Игоревича работали литературный редактор Юлия Липовская , научный редактор Кирилл Лелявин и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Сперматоцеле и киста придатка яичка (Spermatocele and epididymal cyst) — это объёмные доброкачественные образования с тонкостенной оболочкой. Зачастую они никак не беспокоят пациента, не снижают фертильность и не требуют лечения. Выявляются в основном случайно во время УЗИ.

Отличить сперматоцеле от кисты придатка при осмотре невозможно. По структуре они аналогичны, единственное их отличие — содержимое: внутри кисты находится прозрачная серозная жидкость, а внутри сперматоцеле — непрозрачная жидкость молочного цвета, которая содержит сперматозоиды, а также жировые тельца, единичные лейкоциты и клетки эпителия.

Распространённость
Киста придатка яичка и сперматоцеле встречаются, по разным данным, у 20–40 % мужчин [1] . Среди всех объёмных образований органов мошонки на их долю приходится меньше 7 % случаев [23] . Чаще всего обнаруживают одиночные кисты или сперматоцеле (75–80 %), реже — два кистозных образования и больше (20–25 %) [2] .
Распространённость кисты придатка растёт, начиная с детского возраста, увеличивается в 2 раза после 14 лет и достигает максимума среди мужчин 40–60 лет, после чего постепенно снижается [2] [3] [4] .
Причины сперматоцеле и кисты придатка яичка
Чаще всего установить причину развития болезни невозможно. Считается, что основными факторами риска являются нарушения развития эмбриона, перенесённые травмы, инфекции и воспаления, после которых из-за закупорки семенных канальцев в придатке начинает скапливаться жидкость [4] [5] .
Вазэктомию, во время которой перерезают или перевязывают семявыводящие протоки, также можно отнести к факторам риска: по сравнению с общей популяцией, кисты придатка и сперматоцеле иногда встречаются у мужчин после такой хирургической контрацепции [6] .
Кистозные образования придатка также выявляют у пациентов с крипторхизмом, муковисцидозом, болезнью фон Гиппеля — Линдау и поликистозом почек [5] . При крипторхизме они могут возникнуть из-за неправильно соединённых протоков в придатке яичка, при муковисцидозе — из-за отсутствия семявыносящих протоков или их закупорки сгущённым секретом придатка, а при поликистозе почек — из-за закупорки выносящих канальцев разросшимся эпителием в яичке или его придатке. Механизм развития сперматоцеле и кист придатка при болезни фон Гиппеля — Линдау пока не ясен.
Врождённые кисты придатка раньше развивались внутриутробно у детей, чьи матери во время беременности принимали гормональный препарат Диэтилстильбэстрол [7] . Этот синтетический аналог эстрогена широко применялся с 1938 по 1971 год, чтобы предупредить невынашивание беременности, но из-за негативного влияния на репродуктивную систему плода препарат запретили.
Хотя сейчас он не используется, такое наблюдение указывает на другой возможный фактор риска — влияние эндокринных дизрапторов, к которым относится Диэтилстильбэстрол [7] . Эти вещества содержатся в почве, воде, воздухе, продуктах и некоторых вещах. По структуре они напоминают гормоны, поэтому, попадая в организм, они могут связываться с рецепторами этих гормонов и негативно влиять на работу эндокринной системы.
Сам организм не может вырабатывать эндокринные дизрапторы — они проникают только из окружающей среды, в том числе с пищей. К ним относятся:
- Бисфенол А — наиболее известный дизраптор, по структуре схож с эстрогенами, входит в состав пищевого пластика, поэтому готовить и разогревать пищу в посуде, содержащей бисфенол А, не рекомендуется.
- Фталаты – сходны с эстрогенами, содержатся в некоторых мягких игрушках, напольных покрытиях, косметике, освежителях воздуха и медицинских изделиях, например в катетерах и ёмкостях для хранения крови.
- Дихлордифенилтрихлорэтан (ДДТ) — пестицид, который содержится в почве, воде морей и океанов, накапливается в продуктах растительного и животного происхождения.
- Различные стероидные гормоны, содержащиеся в мясе; наиболее опасным считается тренболона ацетат, который стимулирует рост мускулатуры животных.
- Фитоэстрогены — содержатся в сое, бобовых, пшенице, овсе, моркови, яблоках и гранате. Негативно повлиять на эндокринную систему могут только при попадании в организм в большом количестве.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы cперматоцеле и кисты придатка яичка
В большинстве случаев киста придатка и сперматоцеле протекают бессимптомно. Обычно их выявляют случайно во время УЗИ, но иногда пациенты сами замечают объёмное безболезненное образование в мошонке.
В редких случаях кисты придатка и сперматоцеле вызывают боль или дискомфорт [5] . Как правило, эти симптомы появляются независимо от внешних факторов, но иногда боль и дискомфорт в области мошонки могут возникнуть или усилиться из-за воспаления стенок кисты после переохлаждения или травмы.
Патогенез cперматоцеле и кисты придатка яичка
Анатомия яичка и его придатка

В проток сперматозоиды попадают из яичка: через сеть и выносящие канальцы. Диаметр этих канальцев меньше, чем у протока и сети яичка, поэтому они часто закупориваются. Это объясняет, почему кисты и сперматоцеле в основном образуются в области головки придатка.
Механизмы развития болезни
Пока описано только три возможных механизма образования сперматоцеле и кисты придатка. К ним относят:
- воздействие эндокринных дизрапторов (как внутриутробно, так и после рождения);
- закупорку выносящих канальцев после травмы, воспаления или перевязки семявыносящего протока (вазэктомии) [8] ;
- возрастные изменения семенных канальцев в виде слущивания (отслойки) эпителия.
Также есть мнение, что образование кист (не сперматоцеле) связано с обструкцией лимфатических сосудов [9] .
Предполагается, что дизрапторы нарушают баланс половых гормонов плода. А так как гормоны напрямую влияют на формирующиеся половые органы, из-за их дисбаланса могут неправильно соединиться некоторые участки выносящих канальцев и протока, что в итоге приведёт к образованию кист [5] .
Слущенные клетки семенных канальцев, как показали эксперименты на мышах, могут блокировать выносящие канальцы и тоже приводить к развитию сперматоцеле [4] . Это во многом объясняет, почему к 40–60 годам болезнь становится более распространённой.
Также в эксперименте описаны случаи, когда сперматоцеле развивалось под воздействием токсических веществ (α-хлоргидрина, дигидрохиназолинона и этилендиметансульфоната). Вероятно, это связано с повреждающим влиянием этих веществ на эпителий семенных и выносящих канальцев [4] .
Сейчас эти вещества вряд ли используются так же активно, как в 70-х годах XX века, когда проводился эксперимент. Но благодаря исследованию можно предположить, какую роль в развитии сперматоцеле играют токсические вещества, попадающие в организм из окружающей среды.
Помимо прочего, описаны единичные случаи развития кист на фоне паразитарной инфекции — шистосомоза [10] . Механизм их формирования неизвестен, но можно предположить, что шистосомы попадают в придаток яичка по кровеносным сосудам, а отложенные ими яйца перекрывают просвет выносящего канальца или протока, приводя к образованию кисты.
Классификация и стадии развития cперматоцеле и кисты придатка яичка
Общепризнанной классификации нет, но условно кистозные поражения придатка можно разделить на врождённые и приобретённые [21] . Приобретённые кисты придатка встречаются значительно чаще врождённых. По клиническому течению они не отличаются.
Также кисты придатка можно разделить на одиночные и множественные (от двух и более). В 20 % случаев они появляются с двух сторон придатка [23] .
По размеру образования бывают мелкими и крупными. Крупной, как правило, называют кисту больше 2 см.
Осложнения cперматоцеле и кисты придатка яичка
В редких случаях, когда у кисты есть питающая ножка, происходит перекрут кисты придатка [11] [12] . Такое осложнение может возникнуть во время занятия спортом или после удара по органам мошонки.
О влиянии кист придатка на мужскую фертильность всё ещё ведутся дискуссии. Исследования показали, что наличие кист не связано с фертильностью [13] . Но с другой стороны, причиной сперматоцеле может стать закупорка выносящих канальцев или протока, о чём говорит более частое развитие сперматоцеле у пациентов, перенёсших вазэктомию [6] .
Некоторые авторы указывают на то, что кисты придатка яичка могут быть причиной обструктивной азооспермии (отсутствия сперматозоидов в эякуляте из-за непроходимости путей, по которым они движутся), но это не подтверждено исследованиями [14] .
Диагностика cперматоцеле и кисты придатка яичка
Диагноз ставится на основании физикального обследования и инструментальной диагностики.
Физикальное обследование
Включает в себя осмотр мошонки, ощупывание (пальпацию) яичек и их придатков.
Крупные кисты (от 2 см) выявляются уже при осмотре. Они располагаются рядом с яичком и деформируют контур мошонки.
С помощью пальпации можно обнаружить мелкую кисту придатка — от 5–10 мм. На ощупь она представляет собой плотноэластичное округлое образование. В основном оно располагается в верхней части придатка.

Инструментальная диагностика
Раньше, чтобы оценить структуру образования, использовали диафаноскопию, т. е. просвечивали органы мошонки специальным световодом. Если свет проникает через образование, то врач и пациент имеют дело с жидкостной структурой; если нет, то с тканевым новообразованием (возможно, опухолью).
Сейчас такой метод диагностики практически не используется из-за повсеместного применения ультразвукового исследования. Его точность и информативность несоизмеримо больше, чем у диафаноскопии, поэтому УЗИ мошонки остаётся основным и наиболее надёжным методом диагностики кисты и сперматоцеле.
В основном кисты придатка и сперматоцеле выявляют во время УЗИ органов мошонки, которое проводится по другому поводу, например при подозрении на варикоцеле или уточнении причин бесплодия. Исследование позволяет обнаружить даже очень маленькие, не доступные пальпации кисты (от 2–5 мм).
На ультразвуковом изображении кисты придатка и сперматоцеле выглядят как анэхогенные образования, т. е. пропускают ультразвук, а не отражают его.

Отличить сперматоцеле от кисты придатка по данным УЗИ, как правило, невозможно. Единственным УЗ-признаком, указывающим на сперматоцеле, может быть неоднородность содержимого кисты [15] .
Нужно ли делать пункцию?
Пункцию с забором содержимого проводят редко. Так как сперматоцеле и киста придатка лечатся одинаково, результаты обследования не влияют на тактику лечения. Хотя пункция — это единственный способ достоверно отличить образования: если полученная жидкость будет содержать сперматозоиды, то речь идёт о сперматоцеле; если нет, то о кисте придатка.
Дифференциальная диагностика
Наиболее ценную информацию при дифференциальной диагностике даёт ультразвуковое исследование, так как оно позволяет оценить внутреннюю структуру образования: если киста придатка и сперматоцеле будут представлять собой жидкость, окружённую капсулой, то опухоль и гранулёма в основном состоят из ткани, хотя при этом тоже могут содержать жидкостные структуры.
Иногда кисты придатка и сперматоцеле следует отличать от абсцесса придатка — скопления гноя, окружённого плотной капсулой. К симптомам абсцесса относят интенсивные боли в мошонке, особенно после прощупывания, подъём температуры тела и слабость. Основными отличительными признаками на УЗИ будут неоднородное содержимое и плотная капсула абсцесса.
Большие кисты придатка нужно дифференцировать с гидроцеле — скоплением жидкости между яичком и одной из его оболочек.
При пальпации и ультразвуковом исследовании гидроцеле выглядит как жидкостное образование мошонки: жидкость окружает яичко со всех сторон, кроме задней поверхности. При этом прощупать яичко и придаток невозможно, так как они находятся внутри этого образования.
Симптомы гидроцеле аналогичны кисте придатка: увеличение мошонки и болевой синдром. Поэтому его сложно отличить от большой кисты даже с помощью ультразвука. В таких случаях точный диагноз можно установить только во время операции.
Лечение cперматоцеле и кисты придатка яичка
Обычно кисты придатка и сперматоцеле не требуют лечения, так как они не являются злокачественными, редко сопровождаются болью или дискомфортом и ещё реже приводят к осложнениям.
У детей кисты придатка могут исчезнуть самопроизвольного в течение 1,5 лет [5] . Считается, что это возможно и во взрослом возрасте, но как часто такое происходит и какие факторы влияют на вероятность саморазрешения кист, пока неясно.
Лечиться нужно, когда киста придатка или сперматоцеле сопровождается болью, доставляет неудобства из-за большого размера или воспринимается как косметический дефект.
К актуальным методам лечения относят:
- хирургическое удаление (классическая и микрохирургическая операция);
- склеротерапию (консервативное лечение).
Выбор тактики зависит от симптомов болезни, величины кисты и наличия осложнений [23] .
Классическая операция
Удаление сперматоцеде и кисты придатка можно разделить на четыре этапа:
- сначала вскрываются оболочки мошонки, чтобы вывести яичко;
- затем иссекается киста придатка или сперматоцеле;
- ушивается иссечённая оболочка придатка;
- потом яичко погружается в мошонку и ушивается внешний разрез.
Такая операция малотравматична, хорошо переносится, но иногда приводит к осложнениям.
![Классическая операция по удалению сперматоцеле [22]](https://probolezny.ru/media/bolezny/spermatocele-i-kista-pridatka-yaichka/klassicheskaya-operaciya-po-udaleniyu-spermatocele-22_s.jpg)
Возможные осложнения после классической операции
Основное осложнение — повреждение придатка. По разным данным, оно встречается в 5–17 % случаев [16] .
Риск повредить придаток зависит от расположения кисты или сперматоцеле: если киста крепится к придатку узким основанием, то риск повреждения минимален; если находится целиком в толще придатка, то риск осложнения очень высок. Такое повреждение может нарушить проходимость сперматозоидов и повлиять на фертильность.
Другим возможным осложнением является рецидив — появление кисты или сперматоцеле через время после операции. Также могут возникнуть новые кисты на другом месте.
Микрохирургическая операция
Чтобы максимально снизить риск осложнений, кисту придатка или сперматоцеле можно удалить с помощью микрохирургической техники.
В 2011 году американские врачи проанализировали результаты микрохирургического лечения 36 кист придатка у 23 мужчин. За 1,5 года наблюдений качество спермы оставалось в норме, признаки поражения придатка и рецидивы не возникали [17] . Это позволяет считать микрохирургический подход предпочтительным, особенно у мужчин репродуктивного возраста.
Во время микрохирургической операции используется специальный микроскоп. Он увеличивает изображение в 10–20 раз, тем самым позволяет тщательно отделить кисту и сперматоцеле от придатка и не повредить его.
После удаления кисты нужно перевязать проток, закупорка которого привела к развитию кисты. Оболочка придатка ушивается тончайшей нитью.
Операция малотравматична: как правило, пациента выписывают в тот же день после операции. Иногда такое возможно и после открытой операции.
Склеротерапия
Недостатком метода можно считать невысокую эффективность — 70–90 %. У некоторых пациентов кистозные образования остаются даже после склеротерапии, из-за чего требуются повторные процедуры [18] [19] .
Также после склеротерапии нельзя провести патоморфологическое исследование, чтобы исключить кистозную опухоль придатка [24] , так как выкаченного содержимого кисты для этого недостаточно — нужны её ткани.
Прогноз. Профилактика
Если сперматоцеле или кисту придатка не лечить, болезнь может протекать по разным сценариям:
- прогрессировать — киста будет увеличиваться, становиться более сложной (многокамерной), могут появиться новые кисты;
- не прогрессировать — структура и размеры кисты не будут меняться;
- регрессировать — киста уменьшится или полностью исчезнет.
Насколько часто встречается каждый из этих сценариев, пока нет достоверных данных. Как показывает практика, у взрослых мужчин болезнь чаще всего не прогрессирует, в редких случаях образование увеличивается или появляются новые кисты. Регресс характерен для детей и подростков [5] , вероятность такого сценария у взрослых крайне низкая.
В течение первых двух лет после выявления болезни желательно каждый год посещать врача и делать УЗИ органов мошонки. Если спустя два года киста не прогрессирует, то интервал между наблюдениями можно увеличить до двух лет.
Профилактика образования кист придатка и сперматоцеле ещё не разработана. Но, учитывая информацию о причинах и патогенезе, для профилактики сперматоцеле и кист придатка можно рекомендовать:
Что такое везикулит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Игнашова Юрия Анатольевича, уролога со стажем в 10 лет.
Над статьей доктора Игнашова Юрия Анатольевича работали литературный редактор Юлия Липовская , научный редактор Кирилл Лелявин и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Везикулит (vesiculitis) — это острое или хроническое воспаление семенных пузырьков, которое сопровождается болью внизу живота и в области промежности.
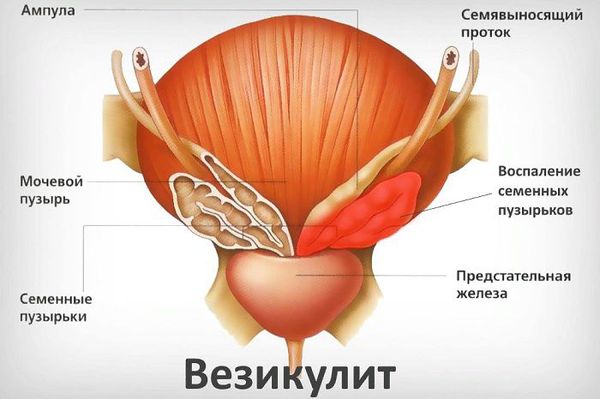
Органы мошонки, семенные пузырьки (везикулы) и предстательная железа (простата) соединены между собой, поэтому везикулит редко бывает изолированным. Обычно он сопровождается воспалением в предстательной железе (простатитом) и в придатке яичка (эпидидимитом). Чаще всего везикулит встречается у мужчин репродуктивного возраста (25–35 лет), которые страдают инфекционными воспалительными заболеваниями уретры и простаты.
Везикулит бывает острым и хроническим. Острый процесс может осложниться сепсисом, хронический везикулит иногда вызывает хронические тазовые боли и бесплодие [1] . В ряде случаев везикулит может быть предвестником острого эпидидимита.
Причина заболевания — попадание в семенные пузырьки инфекции через мочеиспускательный канал. Как правило, преобладает кокковая флора (стрептококк, стафилококк), кишечная флора (кишечная палочка, клебсиеллы) и инфекции, передающиеся половым путём (хламидии, трихомонады, уреаплазмы и др.).
Факторы риска:
- Заболевания мочеполовой системы и органов малого таза, например эпидидимит, уретрит или простатит [16][17] .
- Беспорядочные половые связи — повышают риск заразиться инфекцией, передающейся половым путём.
- Частое и продолжительное перегревание органов малого таза, например при работе в горячем цехе.
- Застой секрета семенных пузырьков:
- при застойном простатите;
- длительном половом воздержании;
- частых прерванных половых актах или онанизме (мастурбациях) без семяизвержения.
- Частые травмы промежности: при езде на мотоцикле, велосипеде, верховой езде и т. д. [6] При постоянном травмировании воспалительный процесс становится хроническим.
- Хирургические вмешательства.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы везикулита
Симптомы острого везикулита
Особенность везикулита в том, что у него нет специфичной симптоматики. Болезнь может протекать под масками уретрита, простатита, эпидидимита или проктита ( воспаления слизистой оболочки прямой и сигмовидной кишки). В связи с этим есть сложности в диагностике.
Как правило, для острого везикулита характерно общее недомогание, повышение температуры тела более 37,5 °C и типичные интенсивные болевые приступы (колики семенного пузырька). Боль бывает сильной, иногда передаётся в крестец, прямую кишку, мошонку и на внутреннюю поверхность бёдер [3] .
При мочеиспускании и дефекации боль может нарастать. Особенно это касается пациентов с запорами, так как твёрдые каловые массы механически надавливают на предстательную железу и семенные пузырьки сзади через прямую кишку.

Некоторые пациенты жалуются на учащённое мочеиспускание, дискомфорт и жжение в уретре, иногда появляется кровь в моче в конце мочеиспускания [2] .
При активном воспалении характерным признаком может быть повышенная половая возбудимость, эрекция и неконтролируемое семяизвержение (поллюции). Это связано с особенностями иннервации органов мужской половой системы. Но семяизвержение при этом сопровождается сильной болью, особенно в области промежности, заднего прохода и внизу живота. Сперма может иметь зловонный запах из-за содержания гноя (пиоспермия), иногда она окрашивается в красный цвет из-за крови (гемоспермия) и напоминает "смородиновое желе".
Симптомы хронического везикулита
Хронический везикулит развивается после перенесённого острого воспаления или может быть осложнением хронического утетрита, простатита и других воспалительных болезней мочеполовой системы.
При хроническом везикулите возникают тупые боли в пояснице, которые не зависят от перемены положения тела. Как правило, появляется усталость, боль в паховой и надлобковой области, ощущение полноты в прямой кишке и промежности. Боль распространяется на половые органы и низ живота.
Возникают частые позывы на мочеиспускание, зуд и жжение в мочеиспускательном канале, ухудшается струя и напор мочи, появляются слизистые выделения из мочеиспускательного канала. Характерным симптомом является болезненное семяизвержение, особенно в конце полового акта. Может наблюдаться эректильная дисфункция [4] .
Патогенез везикулита
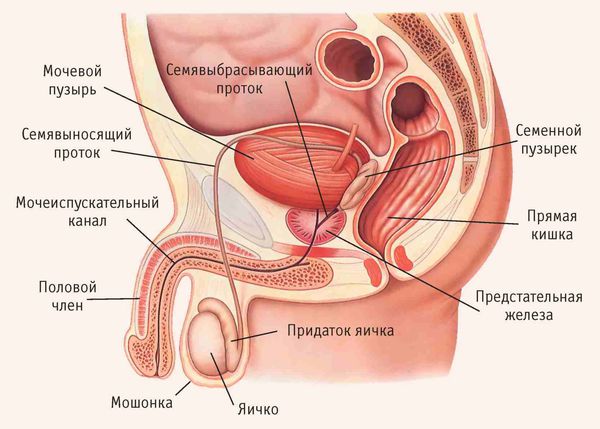
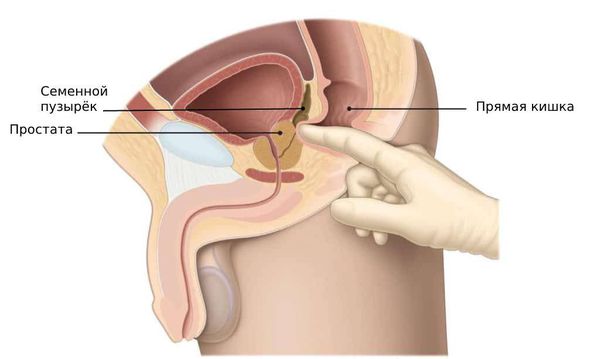
Семенные пузырьки — это парный орган мужской репродуктивной системы длиной 5–10 см, диаметром 3–5 см . Он находится за предстательной железой, позади мочевого пузыря и прилегает к прямой кишке. Выделительный проток семенного пузырька сливается с семявыносящим протоком из мошонки. Вместе они формируют семявыбрасывающий проток, который соединяется с предстательной железой.
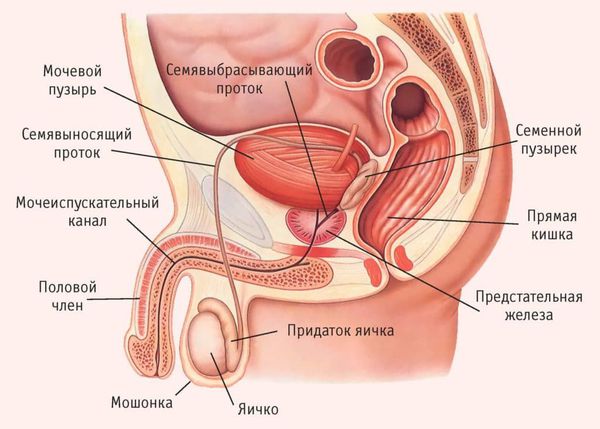
Главная функция семенных пузырьков — выработка вязкой части спермы, которая составляет около 50–60 % её объёма. Сам секрет семенных пузырьков содержит питательные компоненты для сперматозоидов (фруктозу, лимонную кислоту и др.), чтобы обеспечить их жизнеспособность [5] .
Чаще всего инфекция попадает в семенные пузырьки из заднего отдела уретры через семявыбрасывающие протоки. Воспаление также может распространиться из предстательной железы, реже — из стенки прямой кишки. Инфицирование семенного пузырька происходит через лимфатические или кровеносные сосуды.
При развитии инфекционного везикулита патогены (бактерии, вирусы или грибы) повреждают ткань семенных пузырьков. Возникает отёк и инфильтрация тканей, стенки семенных пузырьков утолщаются, что затрудняет отток мочи. Постоянная задержка мочи усугубляет инфекционный процесс.
Воспаление в семенном пузырьке может быть вызвано застоем секрета в простате. Подобное случается при застойном простатите. Застойный секрет давит на стенку семенного пузырька и нарушает его кровообращение. Это состояние приводит к асептическому (стерильному) воспалению семенного пузырька. Он становится восприимчивым к гноеродной инфекции.
Классификация и стадии развития везикулита
По клиническому течению:
- Острый везикулит.
- Хронический везикулит.
По распространённости воспалительного процесса:
По типу процесса:
- Первичный — возникает впервые без видимых сопутствующих причин.
- вторичный — возникает как осложнение другого заболевания мочеполовой системы, чаще простатита или эпидидимита.
По морфологическим (клеточным) изменениям:
- Катаральный — воспаление локализуется в слизистой оболочке семенного пузырька. Слизистая гиперемирована (есть покраснение), инфильтрирована и утолщена, сосуды слизистого слоя расширены. Сам семенной пузырёк растянут и наполнен слизисто-гнойным или слизистым содержимым.
- Глубокий — воспаление распространяется в подслизистый и мышечный слои везикул. Семенной пузырёк растянут, его просвет наполнен слизисто-гнойным содержимым, иногда в подслизистом слое образуются отдельные гнойнички, которые могут вскрыться внутрь семенного пузырька. Гнойнички под давлением скапливающегося в них секрета могут сливаться и растягиваться.
- Эмпиема (гнойник) — итог двух предшествующих форм. Семенные пузырьки наполняются гноем и растягиваются.
- Паравезикулит — воспаление распространяется за пределы стенки семенного пузырька в окружающую клетчатку [7] .
Осложнения везикулита
Осложнения острого везикулита
При остром везикулите есть риск развития гнойно-септических осложнений: возникают в 5 – 7 % случаев [15] . Без лечения или при неадекватной терапии развивается эмпиема семенного пузырька. Возможно вскрытие гнойника в уретру, прямую кишку и в забрюшинное пространство, что может привести к тяжёлому заболеванию — перитониту.
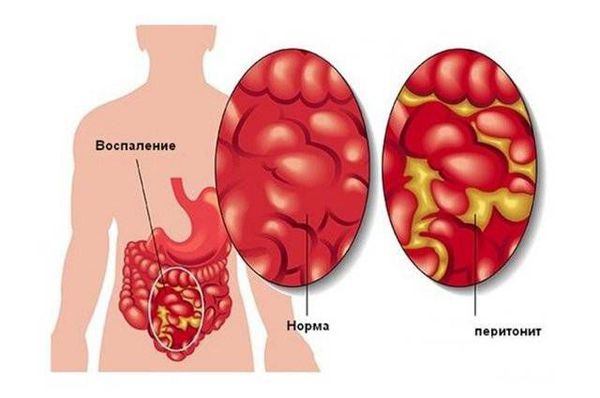
На фоне активного воспалительного процесса в семенных пузырьках иногда присоединяется тромбофлебит вен пузырно-простатического сплетения и малого таза [8] .
Осложнения хронического везикулита
Хронический везикулит часто осложняется депрессивными состояниями. Это связано с постоянным дискомфортом и болью внизу живота и в промежности. Иногда нарушается нормальная половая жизнь: у большинства пациентов эрекция ухудшается и становится болезненной, снижается количество спермы, изменяются ощущения, может появиться аноргазмия (отсутствие оргазма).
У других пациентов, наоборот, возникают частые спонтанные эрекции с семяизвержением, которое не приносит удовлетворения. Часто это происходит ночью, что снижает качество сна и иногда вызывает бессонницу.
Указанные осложнения приводят к неврастении и снижают работоспособность. Кроме этого, хронический везикулит может стать причиной бесплодия [9] .
Диагностика везикулита
Диагностика острого везикулита
Диагностика острого везикулита строится на характерных жалобах пациента, результатах пальпаторного исследования области семенных пузырьков, а также данных лабораторных и инструментальных исследований.
Осмотр — первый этап диагностики . Включает осмотр половых органов и пальпацию (прощупывание) семенных пузырьков. Пальпация может быть болезненной, поэтому её необходимо выполнять крайне деликатно.
Нормальные семенные пузырьки не прощупываются при пальцевом ректальном исследовании. При остром катаральном везикулите в области семенных пузырьков возможна отёчность, уплотнение ткани и болезненность. Особенно чётко это проявляется при одностороннем катаральном воспалении семенного пузырька. Если поражение глубокое, везикулы определяются в виде плотного, резко болезненного тяжа или продолговатого образования, которое прощупывается на уровне верхнего края предстательной железы.
При эмпиеме семенного пузырька у верхнего края простаты пальпируется резко болезненная колбообразная опухоль, которая изменяет форму при слабом надавливании. Если воспалительный процесс распространяется на окружающие ткани, то на месте семенного пузырька будет прощупываться резко болезненное уплотнение без чётких контуров и границ. Как правило, это уплотнение выходит за пределы предстательной железы.
Лабораторное обследование — второй этап диагностики. Он включает в себя стандартный минимум:
- Клинический анализ крови с определением скорости оседания эритроцитов (СОЭ) — наблюдается лейкоцитурия и эритроцитурия (повышенное содержание лейкоцитов и эритроцитов), что указывает на системный характер воспаления, и повышение СОЭ.
- Биохимический анализ крови — в озможно повышение печёночных ферментов (АЛТ, АСТ и общего билирубина), при затруднённом мочеиспускании иногда увеличиваются показатели креатинина и мочевины.
- Общий анализ мочи — к ак правило, наблюдается лейкоцитурия (повышенное содержание лейкоцитов) и эритроцитурия (повышенное содержание эритроцитов).
- Посев мочи на флору и чувствительность к антибиотикам — в озможно выявление патологической флоры из нижних мочевых путей.
Инструментальное обследование — третий этап диагностики. В ыполняется ультразвуковое исследование (УЗИ) семенных пузырьков и предстательной железы. Это исследование можно сделать трансректальным или абдоминальным датчиком, максимальная визуализация будет при трансректальном доступе (через прямую кишку). При этом оценивается размер, структура семенных пузырьков и наличие в них гнойных очагов.
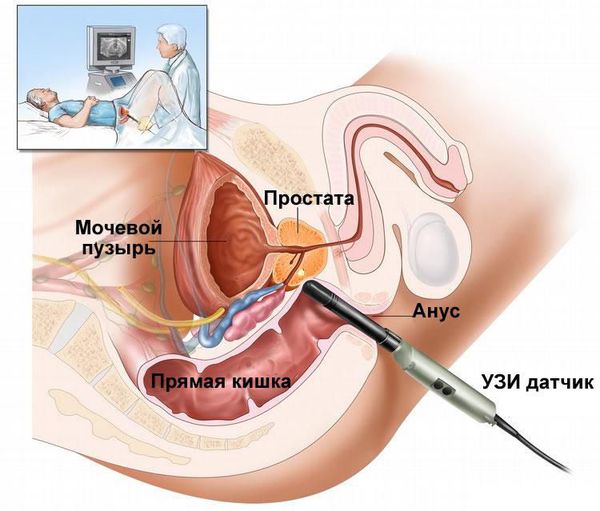
В редких случаях для уточнения диагноза выполняется компьютерная томография (КТ) малого таза [11] .
Диагностика хронического везикулита
Диагностика хронического везикулита основана на оценке симптомов, данных ультразвукового исследования, а также микроскопического исследования секрета семенных пузырьков.
Получать секрет следует раздельно из каждого семенного пузырька. Для этого предварительно проводят массаж предстательной железы, после чего просят пациента помочиться. Затем катетеризируют мочеиспускательный канал и промывают его раствором Фурацилина таким образом, чтобы в мочевом пузыре осталось его небольшое количество. После этого массируют один семенной пузырёк и забирают из уретры его секрет. Пациента просят помочиться оставшимся в мочевом пузыре стерильным раствором, затем массируют другой семенной пузырёк с забором его секрета.
При хроническом везикулите в секрете содержатся лейкоциты, эритроциты и неподвижные сперматозоиды. Микробиологическое исследование секрета позволяет выявить возбудителя инфекции и выбрать антибактериальный препарат для адекватного лечения. При УЗИ семенные пузырьки будут увеличены в размерах, растянуты и неравномерны.
В редких случаях похожая симптоматика может наблюдаться при туберкулёзном поражении семенных пузырьков, но этот диагноз исключается при микробиологическом исследовании секрета. Достаточно редко выявляется рак семенного пузырька. Как правило, он является следствием рака предстательной железы, при этом в секрете будут выявлены атипичные клетки и эритроциты [12] .
Лечение везикулита
Лечение острого везикулита
Консервативное лечение. Острый везикулит целесообразно лечить в стационаре или амбулаторно под строгим контролем лечащего врача.
В период лечения пациент должен соблюдать постельный режим и не допускать, чтобы каловые массы скапливались в прямой кишке. Для этого рекомендуется придерживаться особой диеты, пить больше жидкости и при необходимости использовать микроклизмы.
Необходимо назначить антибиотик широкого спектра действия (фторхинолоны, цефалоспорины, макролиды) в достаточной дозировке, длительность приёма должна составлять не менее 10 дней.
Для облегчения болевого синдрома применяются нестероидные противовоспалительные препараты (НПВП).
Хирургическое лечение. При гнойном поражении семенного пузырька (эмпиемы) необходимо хирургическое лечение. Малоинвазивным методом является дренирование (прокалывание) семенного пузырька под контролем УЗИ через прямую кишку и эвакуация гноя.
Если при УЗИ не удаётся чётко визуализировать зону пункции (прокола), то необходимо открытое хирургическое лечение. Под общим наркозом делают разрез в области промежности, рассекают кожу, подкожный жир, сухожилия промежностных мышц и углубляют разрез в стороны седалищно-прямокишечных ямок. Оттесняют в сторону прямую кишку, отделяют предстательную железу от окружающих тканей, находят семенной пузырёк. Далее семенной пузырёк рассекают, промывают и дренируют (устанавливают специальную трубку). Операционную рану послойно зашивают. Дренаж извлекают, когда перестаёт выделяться жидкость и нормализуется температура тела [13] .
Лечение хронического везикулита
Лечение хронического везикулита должно быть длительным и систематическим. Успех лечения зависит от регулярного опорожнения семенных пузырьков, что достигается массажем и половой активностью.
Массаж семенных пузырьков следует проводить от основания предстательной железы, постепенно переходя к верхушке. Массаж не должен быть болезненным, его можно чередовать с физиотерапевтическим лечением: внутриполостной лазеротерапией и др. Антибактериальную терапию необходимо проводить при выявлении патогенов в секрете [14] .
Прогноз. Профилактика
Прогноз острого везикулита в основном благоприятный. После начала лечения симптомы острого везикулита уменьшаются через 3–5 дней. Воспаление в стенке семенного пузырька постепенно прекращается, содержимое везикулов поступает в уретру через семявыносящий бугорок.
Катаральная форма везикулита заканчивается полным выздоровлением. При глубоком процессе болезнь становится хронической. При тромбофлебите вен парапростатического сплетения и гнойных поражениях прогноз сомнительный: генерализация воспаления или прорыв гнойника в живот без лечения приводят к перитониту и сепсису, что может закончиться гибелью пациента.
Прогноз при хроническом везикулите тоже чаще благоприятный. Но если везикулит глубокий, то процесс восстановления затягивается. Гнездящаяся инфекция в семенных пузырьках вызывает обострение воспаления в пузырьке, простате и придатке яичка [15] .
Читайте также:

