Инфекция в ухе чем лечить антибиотики
Обновлено: 05.05.2024
Инфекция уха возникает, когда бактериальная или вирусная инфекция поражает среднее ухо-один из отделов, находящийся позади барабанной перепонки. Ушные инфекции могут быть болезненными из-за воспаления и жидкости накапливающихся в среднем ухе.
Ушные инфекции могут быть хроническим или острым. Острые инфекции уха являются болезненными, но короткими по продолжительности. Хронические инфекции уха безболезненны, они повторяются много раз. Хронические инфекции уха могут привести к необратимому повреждению среднего и внутреннего уха, заканчивающимся операцией.
Что вызывает инфекции уха?
Ушные инфекции возникают, когда один из ваших евстахиевых(слуховых) труб воспаляется в результате отека, из-за чего жидкость накапливается в среднем ухе. Евстахиевы трубы представляют собой небольшие трубки, которые сообщаются между ухом и задней стенкой глотки. Причинами закупорки евстахиевой трубки являются:
- аллергии
- воспаление околоносовых пазух
- избыток слизи
- табакокурение
- инфицированные или увеличенные аденоиды
Факторы риска для возникновения инфекций уха
Ушные инфекции встречаются чаще у детей младшего возраста, потому что они имеют короткие и узкие евстахиевы(слуховые) трубы. Младенцы, которые находятся на искусственном вскармливании также имеют более высокую частоту инфекций уха, чем дети, находящиеся на грудном вскармливании. Другими факторами, которые повышают риск развития инфекции среднего уха являются:
- изменения высоты/глубины
- изменения климата
- воздействие сигаретного дыма
- использование соски
- недавняя болезнь или рецидивирующяя инфекция уха
Каковы симптомы инфекции уха?
Наиболее распространенными симптомами инфекции уха являются:
- боль или дискомфорт в ухе
- ощущение давления, напряжения, внутри уха
- капризность у детей раннего возраста
- гноетечение из уха
- резкий подъем температуры
- потеря слуха
Эти симптомы могут иметь постоянный характер, или приходят и уходят. Симптомы могут возникать как в одном, так и в обоих ушах. При хронитизации процесса симптомы инфекции уха могут быть менее заметными, чем в остром периоде.
Как ушные инфекции диагностируются?
Врач-оториноларинголог (ЛОР) изучит ваши уши с помощью прибора, который называется отоскоп, состоящий из источника света и лупы. При обследовании можно выявить:
- покраснение барабанной перепонки, пузырьки воздуха, или гной, наличие жидкости внутри среднего уха;
- перфорацию в барабанной перепонке;
- выбухание барабанной перепонки.
Если инфекция является распространенной, врач может взять образец жидкости из вашего уха и проверить его, чтобы определить, присутствуют ли определенные типы устойчивых к антибиотикам бактерий. Он или она может также заказать компьютерную томографию (КТ) головы, чтобы определить, распространилась ли инфекция за пределы среднего уха. И, наконец, вам может понадобиться испытание слуха, особенно если вы страдаете от хронических инфекций уха.
Как лечить инфекции уха?
Большинство ушных инфекций протекают без осложнений. И лечение носит только местный характер (противоотечная терапия, сосудосуживающие препараты, обезболивающие препараты и др.)
Если ваши симптомы ухудшаются или не улучшаются, вы должны обратиться к врачу. Он может назначить антибиотики, если инфекционный процесс этого требует. Важно закончить весь курс антибиотиков, если они рекомендованы.
Хирургическое вмешательство может стать вариантом лечения, если ваша инфекция уха не устраняется с помощью обычных методов лечения, или если у вас частые, рецидивирующие инфекции в течение короткого периода времени. Чаще всего, в барабанную перепонку помещают специальные шунты, чтобы позволить жидкости вытекать из полости среднего уха. В тех случаях, когда инфекциям среднего уха предшествуют увеличенные аденоиды, хирургическое удаление аденоидов может оказаться единственным верным решением.
Что можно ожидать в долгосрочной перспективе?
Ушные инфекции обычно проходят без осложнений, но они могут повторяться, от этого никто не может быть застрахован. Следующие редкие, но серьезные осложнения могут последовать после инфекции уха:
- потеря слуха;
- задержка речи детей;
- мастоидит (инфекция сосцевидной кости в черепе);
- менингит (бактериальная инфекция мембран, покрывающих головной и спинной мозг);
- разрыв (перфорация) барабанной перепонки.
Как можно предотвратить инфекции уха?
Следующие методы могут снизить риск инфекции уха:
- держать нос в чистоте
- часто мыть руки
- избегать мест большого скопления людей
- воздерживаться от применения пустышек у младенцев и маленьких детей
- младенцев кормить грудью
- избегать пассивного курения
Инородные тела
Что такое инородное тело?
С медицинской точки зрения, посторонним предметом является то, что находится в теле, но не принадлежит ему. Посторонние предметы могут быть попасть в тело случайно или намеренно. Они могут застрять в различных частях тела, таких как уши, нос, глаза и дыхательные пути. И чаще всего от этого страдают дети.
Маленькие дети могут помещать объекты в их уши по разным причинам. Часто они играют или копируют поведение другого ребенка или взрослого. Объектами, которые обычно застревают в ухе может быть что угодно, но чаще всего это игрушки и продукты питания.
Какие симптомы наличия постороннего предмета?
Симптомы постороннего предмета в организме будет зависеть от расположения объекта.
Некоторые общие симптомы включают в себя:
- Боль: Дискомфорт может варьироваться от легкой до тяжелой степени по шкале боли.
- Обильная слизь из носа: Если объекты попадают в нос.
- Удушье: Если объект застревает в дыхательных путях, это может вызвать удушье и такие симптомы, как кашель и одышку.
- Проблемы с дыханием: Объект блокирует дыхательные пути может вызвать трудности с дыханием.
Как посторонние предметы определяются?
Диагноз постороннего предмета в организме осуществляется через разговор с пациентом или членом семьи, чтобы определить, какой объект был вставлен и куда. Физический осмотр также будет выполняться. В некоторых случаях врач может в состоянии увидеть объект. Рентген также может быть использован, чтобы определить, где посторонний объект локализован
Как посторонние предметы удаляют?
Если предмет не может быть удален на дому и необходима медицинская помощь, лечение может включать в себя:
Аспираторы разной мощности, чтобы вытащить объект из носа или уха.
Эзофагоскопия может использоваться в тех случаях, когда объект попал в дыхательные пути.
Различного рода ретракторы также могут быть использованы для удаления объекта.
Иногда необходимо и хирургическое вмешательство, если другие методы удаления не работают.
Во многих случаях объект может быть успешно удалены без осложнений.
Как предотвратить попадание посторонних предметов в ухо, горло или нос?
Профилактика включает в себя сохранение мелких предметов вне досягаемости от маленьких детей.
Инфекция наружного уха
Что такое наружный отит?
Симптомы инфекции наружного уха включают отек, покраснение и боль или дискомфорт при прикосновении к уху.
Ушные антибиотики являются наиболее распространенным методом лечения внешней ушной инфекции, которая не проходит сама по себе.
Наиболее важная часть лечения в домашних условиях, это держать ухо сухим.
Инфекции наружного уха является воспаление ушной раковины и наружного слухового прохода, который соединяет наружную часть уха с барабанной перепонкой.
Один из распространенных типов наружного отита, упоминается в литературе как "ухо пловца". Эта наружный отит, который часто возникает в результате воздействия влаги. Подобное заболевание часто встречается у детей, подростков и взрослых, которые проводят много времени в бассейне или на открытых водоемах.
Что вызывает инфекцию наружного уха?
Плавание (или, возможно, даже принятие ванны или душа излишне часто) может привести к наружному отиту. При попадании воды внутрь ушного канала, она может стать питательной средой для бактерий.
Инфекция может также возникнуть, если тонкий слой кожи внутри уха повредить или травмировать. Интенсивное расчесывание, использование наушников, ватных тампонов может привести к образованию травмы. Когда слой кожи повреждается и воспаляется, она может обеспечить опору для бактериальной инфекции.
Ушная сера, является естественной защитой уха от инфекции, но постоянное воздействие влаги и царапин может значительно уменьшить ее выработку, что делает инфекции более вероятными.
Каковы симптомы?
Симптомы наружного отита включают:
- припухлость
- покраснение
- высокая температура
- боль или дискомфорт в ухе
- выделение гноя
- зуд
- обильное сероотделение
- снижение слуха
Сильная боль в области лица, головы или шеи может означать, что инфекция существенно продвинулась вперед. Симптомы сопровождаются лихорадкой или опуханием лимфатических узлов могут также указывать распространение инфекции. При наличии любого из этих симптомов необходимо сразу обратиться к врачу.
Факторы риска
Плавание является самым большим фактором риска для образования наружного отита, особенно купание в воде с высокими уровнями бактерий (открытые водоемы).
Мытье или чистка ушей слишком часто также может привести к воспалительному процессу. Чем уже ушной канал, тем больше вероятность того, что вода будет оставаться внутри. Детские наружные слуховые проходы, как правило, более узкие, чем у взрослых. Использование наушников или слухового аппарата, а также кожные аллергии, экзема и раздражение кожи головы, также увеличивают риск развития инфекций уха.
Лечение инфекции наружного уха
Ушные антибактериальные капли являются наиболее распространенным методом лечения инфекции наружного уха. Врачи могут также выписать антибактериальные капли, смешанные с стероидами, чтобы уменьшить отек в ушном канале. Ушные капли обычно используются несколько раз в день в течение 7-10 дней.
Если причиной инфекции наружного уха является грибок, врач назначит противогрибковые капли для уха. Этот тип инфекции чаще встречается у людей, страдающих диабетом или снижением иммунной системы.
Для того, чтобы уменьшить симптомы, очень важно, уши не мочить пока инфекция не прекратится. для уменьшения боли могут быть использованы обезболивающие, которые продаются без рецепта без рецепта, такие как ибупрофен или ацетаминофен. В крайних случаях, назначение обезболивающих препаратов может быть выписано по рецепту.
Осложнения и чрезвычайные ситуации
Если инфекции наружного уха не лечить, или лечить самостоятельно, это может привести к ряду осложнений.
Абсцессы могут развиваться вокруг пораженной области внутри слухового прохода. Зачастую они требуют оперативного пособия для обеспечения дренажа из уха (вскрытие абсцесса).
Длительное течение инфекции наружного уха может вызвать сужение слухового прохода. Это может повлиять на слух и. В этом случае подобное осложнение необходимо будет лечить с помощью антибиотиков.
Разрыв или перфорация барабанной перепонки также может быть осложнением инфекцией наружного уха, вызванной предметами, вставляемыми в ухо. Это всегда очень болезненно. Симптомы включают временную потерю слуха, звон или шум в ушах, выделения и кровотечения из уха.
В редких случаях, происходит некротический (злокачественный) отит. Это чрезвычайно серьезное осложнение, где инфекция распространяется на хрящ и кость, которая окружает ушной канал. Взрослые с ослабленной иммунной системой наиболее подвержены этому риску. При отсутствии лечения, это может привести к летальному исходу. Это считается состоянием, требующим неотложной медицинской помощи, наряду с такими симптомами как:
Как диагностируется внешняя инфекция уха?
Врач может поставить диагноз о инфекции наружного уха путем оценки симптомов пациента и осмотра самого уха пациента с помощью отоскопа.
Прогноз и профилактика
Прогноз для этих видов инфекций, как правило, достаточно хорош, так как инфекции часто заживают самостоятельно или устраняются просто применением ушных капель.
Что такое отомикоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Саидовой Б. С., ЛОРа со стажем в 4 года.
Над статьей доктора Саидовой Б. С. работали литературный редактор Юлия Липовская , научный редактор Евгений Буданов и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Отомикоз — это заболевание наружного или среднего уха, вызванное грибами, чаще всего дрожжеподобными и плесневыми.
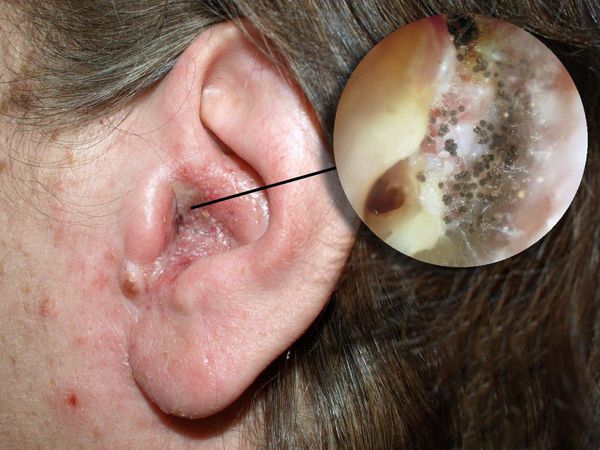
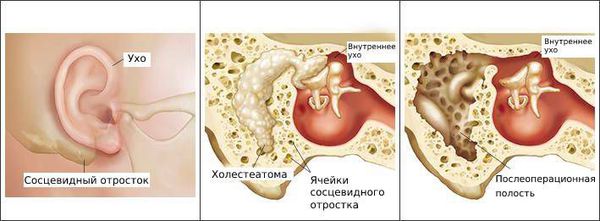
Болезнь развивается в наружном слуховом проходе, иногда процесс затрагивает кожу ушной раковины и барабанную перепонку. Также отомикоз может развиваться в барабанной и послеоперационной полости среднего уха, которая образуется в результате удаления патологически изменённых тканей среднего уха (например, при гнойном среднем отите с холестеатомой ) .
Чаще всего отомикоз начинается с зуда, возможно покалывание в ухе, а в дальнейшем появляются заложенность, ушной шум и выделения [7] .
В группу заболеваний, относящихся к отомикозам, включают [2] [4] :
- Наружный грибковый отит. Затрагивает кожу ушной раковины, стенки наружного слухового прохода и барабанную перепонку.
- Грибковый средний отит. Грибы развиваются в барабанной полости.
- Грибковый мирингит. Грибковое заболевание поражает барабанную перепонку.
- Микоз послеоперационной полости. Процесс развивается в послеоперационной полости среднего уха.
Распространённость
Среди взрослого населения частота развития отомикозов составляет 18,6 %. У детей распространённость заболевания 26,3 % [1] . Чаще всего отомикоз встречается в жарких и влажных климатических зонах, так как влажность и тепло благоприятно влияют на рост грибов. Также существует связь между заболеваемостью и временем года: в весенне-летний период она растёт [10] .
Среди отомикозов самым распространённым является наружный грибковый отит: 62 % от общего числа. Грибковый средний и послеоперационный отит составляют 20 % и 17 %, соответственно. На долю грибкового мирингита приходится 1 % случаев [2] [5] [10] [12] [15] .
Причины и факторы риска развития отомикоза
Причиной развития отомикозов являются грибы, которые входят в состав нормальной микрофлоры уха. В обычных условиях они себя никак не проявляют и не представляют опасности. Но когда появляются благоприятные для грибов условия, они начинают размножаться и приводят к развитию отомикоза. Возбудителями могут стать плесневые грибы рода Aspergillus или дрожжеподобные грибы рода Candida, иногда Mucor, Cladosporium, Alternaria, Penicillium, Geotrichum или Aspergillus и Candida в сочетании друг с другом [4] .
Предрасполагающими факторами, которые могут запускать развитие болезни, являются различные эндогенные (внутренние) и экзогенные (внешние) обстоятельства, а также их сочетания.
Основной экзогенный фактор — это механическая травма кожи наружного слухового прохода при слишком тщательной гигиене ушей с использованием ватных палочек и других подручных средств. Когда пациент слишком тщательно проводит эту процедуру, он не только травмирует кожу, но и удаляет главный фактор защиты — ушную серу. Это приводит к тому, что полезная микрофлора погибает и её место занимают грибы, для размножения которых имеются все условия: тёплая влажная среда и отсутствие защитного барьера — серы [8] .
- Лечение антибиотиками, что приводит к нарушению микрофлоры и размножению грибов.
- Цитостатическая и лучевая терапия, которые обладают иммуносупрессивным действием, т. е. подавляют работу иммунитета.
- Кожные заболевания в виде дерматитов и экземы.
- Длительный приём гормональных препаратов, например глюкокортикостероидов при аутоиммунных заболеваниях.
- Производственные и бытовые вредности: работа во влажных, сырых и пыльных помещениях.
- Гнойные отиты.
- Нарушенный обмен веществ: прежде всего сахарный диабет и гиперкортицизм (повышенное выделение корой надпочечников гормона кортизола), так как они способствуют росту грибов [2][7][11][19] .
- Гипо- и авитаминозы.
- Длительный воспалительный процесс в послеоперационной полости с повреждением эпителия. Образующийся при этом воспалительный экссудат выступает в роли хорошей питательной среды, богатой белками, углеводами, минеральными солями и другими веществами. В совокупности с постоянной температурой, влажностью, свободным доступом воздуха в послеоперационной полости среднего уха появляются благоприятные условия для размножения грибов.
- Послеоперационная травма уха, а также попадание нестерильной воды могут запускать процесс развития микоза послеоперационной полости среднего уха [11] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы отомикоза
Первый симптом отомикоза — зуд внутри уха. Сначала зуд ненавязчивый, возникает периодически и не доставляет сильного дискомфорта. Но потом становится постоянным, нестерпимо сильным и снижает качество жизни пациента [7] [9] [12] . По мере распространения инфекции и прорастания мицелия грибов в кожу возникает повышенная чувствительность и болезненность кожи наружного уха и слухового прохода [2] .
С первых дней заболевания пациенты отмечают появление патологических выделений из уха. Цвет может быть от светло-жёлтого до коричнего-чёрного, консистенция — от жидкой или кашицеобразной до плотной. Возможно образование себорейных корочек [10] .
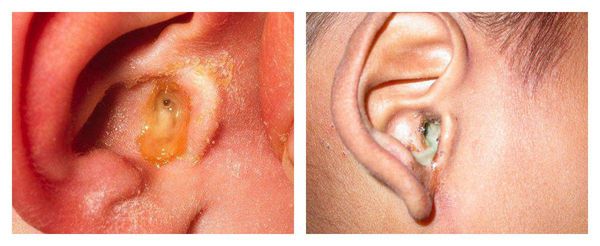
Выделения пациент может заметить на подушке после сна, если они достаточно жидкие и вытекают из наружного слухового прохода. Также их может заметить человек, стоящий рядом.
У некоторых пациентов снижается слух со стороны больного уха. Это возможно при поражении барабанной перепонки и полостей среднего уха, в редких случаях причиной становится повреждение наружного слухового прохода. Иногда отмечают появление шумов в ухе, заложенность, дискомфорт и ощущение полноты внутри уха. Часто имеются неспецифические симптомы, такие как повышение температуры тела и общее недомогание [2] [10] .
Патогенез отомикоза
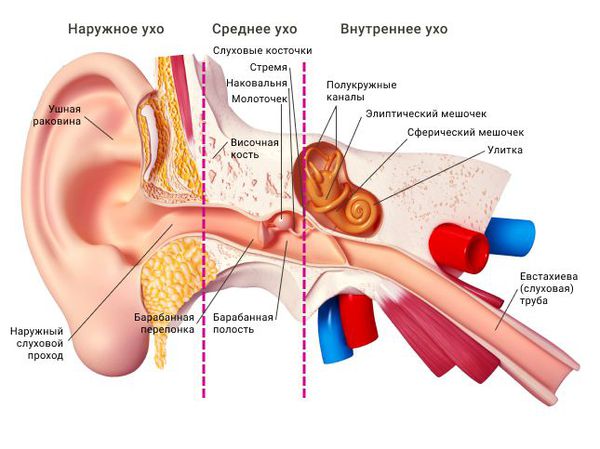
Ушная раковина представляет собой эластический хрящ, покрытый кожей. Полость ушной раковины воронкообразно углубляется и переходит в наружный слуховой проход. Функцией данной структуры является улавливание звуков, их концентрация и направление в наружный слуховой проход.
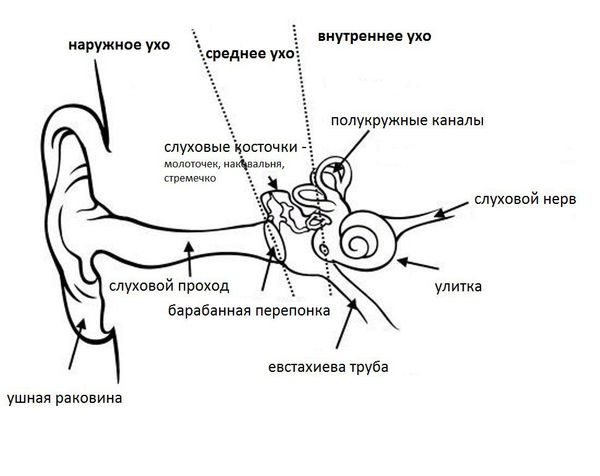
Наружный слуховой проход представляет собой полую трубку диаметром 0,3-1,0 см и длиной около 2,5 см у взрослых. Он состоит из хрящевой части, которая является продолжением хряща ушной раковины, и костной части, занимающей 2/3 наружного слухового прохода. Кожа в наружных отделах слухового прохода содержит волосы, сальные и серные железы [2] .
Барабанная перепонка проводит наружные колебания и является границей, которая отделяет наружное ухо от среднего. Среднее ухо состоит из центральной части, которая представлена барабанной полостью. Кпереди и книзу от барабанной полости находится слуховая труба (евстахиева труба). Кзади от барабанной полости находятся сосцевидные ячейки.
В норме полость среднего уха стерильна, т. е. грибков и других микробов в ней нет. Их попаданию препятствует изоляция от внешней среды за счёт барабанной перепонки, дренажной функции слуховой трубы и местного иммунитета. Тем не менее, грибы могут проникать в среднее ухо через слуховую трубу из глотки либо через систему крово- и лимфообращения.
Основными патогенетическими звеньями возникновения микоза являются адгезия грибов, т. е. прикрепление гриба к коже или раневой поверхности, колонизация гриба и инвазивный рост [7] . При тяжёлой форме микоза может произойти генерализация процесса, т. е. проникновение возбудителя в кровь с распространением по организму и появлением вторичных очагов грибковой инфекции в различных органах и тканях. Микозы могут выступать своеобразными "маркерами" нарушения иммунитета, так как иммунодефицит является одним из основных моментов в патогенезе грибковой инфекции.
Классификация и стадии развития отомикоза
По характеру возбудителя:
- дрожжеподобный — возбудителем выступают дрожжеподобные грибы рода Candida;
- плесневой — выделяют плесневые грибы рода Aspergillus;
- смешанный — присутствует сочетанное поражение грибами родов Aspergillus и Candida.
По локализации:
- наружный грибковый отит — процесс расположен в наружном слуховом проходе;
- грибковый мирингит — при поражении барабанной перепонки;
- грибковый средний отит и грибковый средний послеоперационный отит — при поражении среднего уха;
- сочетанное поражение наружного и среднего уха.
По стороне поражения:
По клиническому течению:
- Острый. Под острым отомикозом понимают впервые выявленный случай грибкового поражения, если речь идёт об острой фазе процесса продолжительностью до 3-4 недель. Пациент при этом жалуется на впервые возникшие симптомы, характерные для этой патологии: зуд в ушах, выделения из слухового прохода, болевой синдром и др.
- Хронический [18] . Этот диагноз пациенту уже ставили ранее и он получал лечение, но спустя какое-то время снова обратился с такими же жалобами. Характерно длительное и вялое течение свыше трёх месяцев с периодами улучшения и повторяющимися обострениями, при которых возобновляются боли в ухе и выделения.
Осложнения отомикоза
- Местное распространение. При вовремя начатом и адекватном лечении осложнения встречаются редко, но при отсутствии лечения отомикоз может приводить к обширному поражению всего слухового прохода, барабанной перепонки и окружающих ухо тканей [2] .
- Генерализация заболевания. Грибковая инфекция опасна тем, что быстро распространяется и угрожает поражением внутренних органов, особенно в послеоперационный период. При неблагоприятном течении отомикоз может являться причиной распространённого микоза внутренних органов и грибкового сепсиса. Такие осложнения возникают достаточно редко, обычно при сопутствующих патологиях: снижении общих иммунных сил организма, ВИЧ, аутоиммунных заболеваниях и т. д.
- Хронизация заболевания. При локализации патологического процесса в среднем ухе часто происходит хронизация процесса, выражающаяся в длительных и многократных обострениях.
- Рубцово-спаечный процесс. В течение времени могут образоваться спайки в полости среднего уха (адгезивный отит). Это будет затруднять нормальное звуковосприятие и приведёт к тугоухости, которая может носить необратимый характер [15] . Также из-за спаек возможно сужение (стеноз) наружного слухового прохода. Однако отомикоз не приводит к полной потере слуха.
Диагностика отомикоза
Опрос, сбор анамнеза
Диагностика начинается со сбора анамнеза. Врач задаёт ряд вопросов:
- Когда началась болезнь и как протекала.
- Был ли у пациента ранее средний отит.
- Было ли грибковое поражение других органов и систем, например урогенитального тракта.
- Как долго пациент болеет, с какой частотой, были ли обострения.
- Принимает ли пациент антибиотики, стероидные препараты, цитостатики (чаще всего используются при лечении онкозаболеваний) и химиотерапевтические препараты.
- Страдает ли пациент аллергией [2][3] .
- Есть ли неблагоприятные факторы в быту и производстве.
- Какими сопутствующими заболеваниями болел пациент.
- Есть ли хронические инфекции [6] .
Осмотр, оценка жалоб
Если речь идёт о кандидозе, пациенты жалуются на беловатые выделения из уха творожистой консистенции. При отоскопии наблюдается сужение слухового прохода в хрящевой части и гиперемия (покраснение) барабанной перепонки [6] [11] .
При аспергиллёзном поражении выделения тёмные, почти чёрные, имеют густую консистенцию. При отоскопии наблюдаются сужения в костной части слухового прохода, барабанная перепонка может выпирать и терять свои опознавательные знаки [13] [15] .
При пенициллиозе зуд более выражен, выделения напоминают жидкую ушную серу, хрящевой участок инфильтрирован, на барабанной перепонке может наблюдаться выпячивание, гиперемия или эрозия, что ложно указывает на перфорацию (сквозное повреждение).
Если говорить о поражении микозом среднего уха и послеоперационной полости, то основными жалобами являются снижение слуха, выделения из уха, периодический зуд, также может наблюдаться головокружение [9] .
Как правило, при любой форме грибкового поражения наружного уха слух не страдает или выявляются незначительные нарушения по типу звукопроводимости: ухудшается передача звуковой волны по слуховому проходу к среднему уху. В этом случае возникает ощущение заложенности уха. Такие симптомы, как боль и зуд, могут наблюдаться при любом типе грибкового поражения [3] [6] [20] .
Некоторые пациенты в остром периоде обращаются с жалобами на головную боль на стороне поражения, повышение температуры тела до 38 °C , гиперчувствительность ушной раковины, наружного слухового прохода и заушной области [6] .
Лабораторная диагностика
Из лабораторных методов исследования основным является взятие мазка из уха и его микологический посев на специальные питательные среды (Сабуро, Чапека и др.). Специалист берёт образцы с помощью аттикового зонда ATIC или ложки Фолькмана. Материал берётся под контролем зрения, чтобы не повредить барабанную перепонку, поскольку субстрат собирается из глубоких отделов слухового прохода [12] .
Помимо микологического посева собранного материала, проводится его микроскопия с использованием 10 % гидроксида калия, если это нативный материал. Иногда проводится окрашивание по Романовскому — Гимза. Эти 2 исследования вместе позволяют точно определить возбудителя процесса. Для диагностики микоза титр культуры (количество в 1 мл) должен быть не менее 10 4 КОЕ/мл.
Также проводится ряд общеклинических исследований, таких как клинический и биохимический анализы крови с определением уровня глюкозы, общего белка, АсАТ (аспартатаминотрансферазы), АлАТ (аланинаминотрансферазы) и креатинина. Выполняется анализ крови на сифилис, ВИЧ-инфекцию и гепатиты В и С с целью исключить эти заболевания и выявить сопутствующие патологии [9] .
Инструментальная диагностика
Из инструментальных методов исследования следует выделить отомикроскопию больного уха с использованием бинокулярных линз, микроскопической оптики или с помощью эндоскопа [12] [15] .
Дифференциальный диагноз
Дифференциальный диагноз необходимо проводить с воспалительными процессами наружного и среднего уха негрибовой этиологии (например, с бактериальным или вирусным средним и наружным отитом), с серными пробками и новообразованиями уха, такими как холестеатома.
Окончательный диагноз отомикоза может быть поставлен только при комплексном микологическом исследовании [9] [11] .
Лечение отомикоза
При выборе терапии врач учитывает эффективность ранее проведённого лечения, если оно имелось. Если у пациента есть хронические заболевания, то в первую очередь необходима их коррекция [2] . Например, при сахарном диабете важно контролировать уровень глюкозы, так как его повышение провоцирует развитие отомикоза [3] .
Лечение инфекции начинается с устранения возбудителя, при этом используется сочетание местных лекарственных форм и препаратов системного действия. Перед применением препаратов важно тщательно очистить ухо от патологических выделений, ведь даже небольшое количество грибковых масс может негативно сказаться на эффективности медикаментозной терапии [18] .
Если при отоскопии наблюдаются полипы или грануляции в слуховом проходе, то предварительно нужно обработать их 5-10 % раствором нитрата серебра и удалить [7] [15] .
Местное лечение
Препаратом выбора для местного лечения является хлорнитрофенол и 1 % раствор нафтифина. Препараты используются в качестве аппликаций на коже наружного слухового прохода в течение 10-14 дней. Лечение необходимо продолжать ещё 14 дней после исчезновения клинических признаков и/или до получения трёхкратного отрицательного лабораторного анализа [12] [17] [18] .
Если при микологическом посеве выделены грибы Candida, то назначаются аппликации комбинацией препаратов: 1 % раствор клотримазола и 1 % раствор нафтифина в течение 10-14 дней с продолжением терапии в течение 14 дней после исчезновения клинических признаков и/или до получения трёхкратного отрицательного результата лабораторного исследования [3] [18] .
Системное лечение
Если возбудителем являются грибы рода Candida, рекомендуется назначать флуконазол. При лечении грибкового среднего отита и микоза послеоперационной полости среднего уха, вызванного плесневыми грибами, применяется итраконазол [18] .
В период лечения и реабилитации пациенту необходимо ограничить контакт с источниками пыли и грязи, избегать повышенной влажности и попадания воды в ухо, чтобы не допустить рецидивов и возможных осложнений [7] .
Прогноз. Профилактика
Прогноз при впервые выявленном неосложнённом наружном грибковом отите благоприятный. Если лечение было своевременным и грамотным, то удаётся полностью уничтожить возбудителя.
При хроническом течении избавиться от грибка полностью сложно, поэтому случаются рецидивы. Из-за спаечных процессов возможно снижение слуха по типу звукопроведения. Чтобы избежать рецидивов, необходимо в течение 4 недель после клинического выздоровления аккуратно протирать кожу наружного уха противогрибковым средством или делать аппликации турундой, стараясь не травмировать кожу слухового прохода.
В качестве неспецифических методов профилактики можно рекомендовать соблюдение правил личной гигиены:
- тщательно и часто мыть руки;
- не трогать кожу ушей грязными руками и предметами;
- пользоваться только личным полотенцем;
- при любых заболеваниях уха проводить тщательный его туалет.
В осенне-зимний период особенно важно укреплять защитные силы организма и повышать иммунитет, избегать переохлаждений и заветриваний ушей. Если имеется сахарный диабет, необходима коррекция уровня глюкозы крови [6] [15] .
Воспалительные процессы в разных отделах уха приводят к раздражению нервов, отеку и сильной боли. Лечение отита нужно начать как можно быстрее, в противном случае могут быть серьезные последствия.
Острая боль в ухе – одно из самых мучительных ощущений. Многие пациенты сравнивают ее силу с зубной болью и тяжелыми травмами, а женщины – с процессом родов. Чаще всего ухо болит из-за отита.
Что нужно знать об отите у взрослых
Что такое отит
Отит – это общее название для воспалительных процессов в области уха. Воспаление может быть острым либо хроническим, затрагивая различные отделы уха.
Если воспаление локализовано в ушное раковине и слуховом проходе до границы барабанной перепонки – это наружный отит, воспаление в барабанной полости – средний отит, если затрагивается область улитки, внутренняя часть уха – это внутренний отит или лабиринтит.
Эти патологии крайне болезненны, сопровождаются лихорадкой, нарушениями слуха, выделениями из наружного прохода. Кроме того, без лечения отиты могут угрожать тяжелыми осложнениями – тугоухостью или полной глухотой, парезом в области лицевого нерва, поражением костей или мозга.
Причины отита у взрослых
Наиболее частой причиной наружного отита являются травмы, инфекции кожи и подлежащих тканей в области слухового прохода. Возможна и химическая травма уха, раздражение и воспаление из-за серных пробок, попадания в ухо воды, образования фурункулов.
Средний отит – самая частая форма болезни. Он обычно провоцируется бактериальными инфекциями, реже – вирусами, патогенными грибками, а также микст-инфекцией. Наиболее частые возбудители:
- пневмококк;
- гемофильная палочка;
- вирус гриппа;
- различные возбудители ОРВИ.
Факторами риска, повышающими вероятность отита, является шмыганье носом, избыток слизи в носоглотке. перепад давления при нырянии, погружении на глубину. Нередко средний отит становится осложнением простуды, ЛОР-патологий (аденоидит, тонзиллит, фарингит, ринит). Риск выше у людей с имунодефицитами.
Симптомы отита у взрослых
При наружном отите самыми частыми жалобами будут:
- пульсация в ухе, резкая болезненность, отдающая в шею, глаз или зубы;
- усиление боли при жевании пищи, разговоре, смыкании челюсти;
- краснота слухового прохода и ушной раковины;
- нарушение слуха, если есть выделение гноя в область слухового прохода.
При хронической форме может возникать мезотимпанит – воспаление локализуется в зоне евстахиевой трубы и нижней, средней части барабанной полости. В перепонке формируется отверстие, но сама перепонка натянута.
- понижение слуха;
- периодическое появление гноя из уха;
- шум в ухе;
- головокружение;
- в период обострения – боль и температура.
Лечение отита у взрослых
Для того, чтобы лечение было эффективным, необходимо точно определить локализацию воспалительного процесса, его тяжесть и возможные осложнения. Для этого нужно обращение к ЛОР-врачу.
Диагностика
Диагноз можно заподозрить на основании типичных жалоб, но врач подробно будет расспрашивать – где и как болит ухо, нажмет на козелок, потянет мочку уха вниз, чтоб определить, есть ли боль. Кроме того, оториноларинголог проведет осмотр уха с использованием приборов и подсветки, чтобы прицельно осмотреть слуховой проход, барабанную перепонку, понять, есть ли в ней гной и перфорация. Чтобы определить чувствительность к антибиотикам, выполняется посев на флору. Также врач может назначить:
- анализы крови (общий, биохимию), чтобы определить характер воспаления;
- рентген придаточных пазух, если подозревает связь с синуситом;
- рентгенография височной кости при хроническом отите.
Современные методы лечения
Мы попросили рассказать о том, как сегодня лечат отиты у взрослых врача-оториноларинголога Светлану Комарову. По ее словам, медикаментозная терапия может включать:
- капли в ухо, содержащие анальгетик Феназон и местный анестетик Лидокаин – для снятия болевого синдрома и уменьшения воспаления, при появлении выделений из уха следует применять антибактериальные капли содержащие Рифампицин или Ципрофлоксацин;
- в нос закапывают сосудосуживающие капли, содержащие Ксилометазолин 0,1%, Оксиметазолин 0,05%, Нафазолин 0,1%, Фенилэфрин 0,025% - для уменьшения отека слизистой оболочки носоглотки вокруг устья слуховых труб;
- при неэффективности местных препаратов – анальгетики и нестероидные противовоспалительные препараты (Ацетилсалициловая кислота, Парацетамол, Трамадол, Кетопрофен, Ибупрофен) назначают внутрь;
- жаропонижающие препараты (Парацетамол) применяются при повышении температуры выше 38,5 С;
- антигистаминные препараты (Дифенгидрамин, Клемастин, Хлоропирамин) назначают с целью уменьшения отека;
- антибактериальные препараты широкого спектра действия: пенициллины, цефалоспорины, макролиды, респираторные фторхинолоны.
- процедуры по назначению врача-оториноларинголога: промывание наружного слухового прохода, катетеризация слуховой трубы, продувание слуховых труб по Политцеру, пневмомассаж барабанной перепонки;
- физиотерапия: УФО, УВЧ, микроволновая терапия, электрофорез противовоспалительными препаратами по назначению врача-физиотерапевта.
При осложненном течении отита или не эффективности консервативной терапии показано хирургическое лечение (миринготомия, шунтирование барабанной полости, радикальная операция на среднем ухе), направленное на санацию очага инфекции, восстановление слуха, профилактику рецидивов.
Какие антибиотики эффективны при отите?
– Системная антибактериальная терапия показана во всех случаях среднетяжелого и тяжелого течения острого среднего отита, – говорит врач-оториноларинголог Светлана Ковалева, – а также у пациентов с иммунодефицитными состояниями. При легком течении отита (отсутствии выраженных симптомов интоксикации, болевого синдрома, гипертермии до 38 °С) от назначения антибиотиков можно воздержаться. Однако при отсутствии положительной динамики в течение 48 часов следует прибегнуть к антибиотикотерапии.
При отите назначаются антибиотики широкого спектра действия, эффективные в отношении типичных возбудителей: Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis, Streptococcus pyogenes, Staphylococcus aureus.
Препаратом выбора является Амоксициллин.
Альтернативными средствами при аллергии на β-лактамы являются современные макролиды (Джозамицин, Азитромицин, Кларитромицин). При неэффективности, а также пациентам получавшим антибиотики в течение месяца, пациентам старше 60 лет целесообразно назначать комплекс – амоксициллин + клавулановая кислота. Альтернативными препаратами являются цефалоспорины II - III поколения (Цефуроксима аксетил, Цефтибутен) или фторхинолоны (Левофлоксацин, Моксифлоксацин).
При легком и среднетяжелом течении показано пероральное применение антибиотиков. При тяжелом и осложненном течении отита начинают с внутривенного или внутримышечного введения препарата, а далее продолжают лечение перорально.
Длительность антибактериальной терапии составляет 7 - 10 дней. При осложненном отите – 14 дней и более.
Самостоятельно применять антибиотики не стоит, необходимо проконсультироваться с врачом-оториноларингологом. Отит может быть вызван грибковой флорой или герпетической инфекцией. Применение антибиотиков в данном случае может усугубить течение заболевания.
Профилактика отита у взрослых в домашних условиях
Для профилактики отита необходимо избегать переохлаждений, мыть руки после улицы, орошать слизистую носа морской водой после посещения мест с большим скоплением народа, заниматься закаливанием организма, спортом, ежедневно употреблять свежие фрукты, овощи, кисломолочные продукты.
Если так случилось, что вы заболели и стал беспокоить насморк, то сморкаться нужно крайне осторожно, при этом освобождать только одну ноздрю, иначе выделения из носа могут попасть через слуховую трубу в ухо и спровоцировать отит.
Необходимо соблюдать правильную гигиену ушей. Не рекомендуется использовать ватные палочки – ими в ухо можно занести бактериальную или грибковую инфекцию. Для гигиены ушей применяйте капли, состоящие из комбинации поверхностно-активных веществ (Аллантоин, Бензетоина хлорид) очищающих, увлажняющих и защищающих кожу наружного слухового прохода.
Популярные вопросы и ответы
Мы обсудили риски осложнений отитов и возможности их лечения при помощи народных методов терапии с ЛОР-врачом Светланой Ковалевой.
Какие могут быть осложнения при отите?
Нерациональное лечение среднего отита может привести к формированию рубцовой ткани в полости среднего уха и к стойкому снижению слуха.
При наружном отите может встречаться поражение черепных нервов в виде парезов и параличей.
Могут развиваться осложнения, которые представляют опасность для жизни. К ним относятся:
- мастоидит – гнойное воспаление слизистой оболочки и костной ткани сосцевидного отростка височной кости;
- лабиринтит – воспаление внутреннего уха, при котором поражаются рецепторы равновесия и слуха;
- гнойный менингит – воспаление мягкой и паутинной оболочек головного мозга;
- абсцесс мозга – ограниченное гнойное расплавление вещества мозга;
- синус-тромбоз и сепсис.
Незамедлительно обратится к врачу нужно при наличии следующих симптомов:
- быстрое ухудшение общего самочувствия;
- повышение температуры тела выше 39 °С;
- нарастающая боль в ухе;
- головная боль;
- припухлость и покраснение кожи заушной области;
- обильное гноетечение из уха;
- учащенное сердцебиение.
Народная медицина не используется в официальной клинической практике, так как не имеет доказательной базы. Фитотерапией можно поддерживать основное лечение при легком течении отита.
В качестве антибактериальных и противовоспалительных средств рекомендуется закладывать в ушную раковину тампоны, смоченные готовой аптечной настойкой календулы.
При болях в ухе помогут компрессы с ароматическими маслами – необходимо намочить марлевую турунду (жгут) в теплой воде, нанести на нее 2 - 3 капли эфирного масла шалфея или герани, вложить в слуховой проход и сделать теплый компресс на область уха на 2 часа.
Какие стадии выделены в течение острого отита? Как видоизменяется терапия в зависимости от стадии процесса? Применяются ли антибиотики при лечении острого среднего отита? Проблема лечения острых воспалительных заболеваний уха и по сегодняшний д
Какие стадии выделены в течение острого отита?
Как видоизменяется терапия в зависимости от стадии процесса?
Применяются ли антибиотики при лечении острого среднего отита?

Проблема лечения острых воспалительных заболеваний уха и по сегодняшний день остается актуальной для современной оториноларингологии. Это объясняется прежде всего высокой распространенностью данных заболеваний. Так, частота встречаемости острого среднего отита среди населения составляет около 2,5% [1]. Среди заболеваний уха острый средний отит занимает второе место по развитию таких тяжелых осложнений, как менингит, абсцесс мозга, тромбоз сигмовидного синуса, лабиринтит, парез лицевого нерва, мастоидит, сепсис [3]. В результате неверного или неполноценного лечения острого среднего отита во многих случаях развивается хронический средний отит. Не следует забывать и о том, что результатом адекватной терапии острого отита должно стать не только исчезновение клинических симптомов, но и полное функциональное восстановление органа, подтвержденное тимпанометрией и аудиометрией. Необходимо четко представлять себе патогенетические механизмы развития острого среднего отита у конкретного больного, чтобы по возможности за счет устранения этиологических факторов предупредить рецидивы заболевания (аденоидные вегетации, гипертрофия задних концов нижних носовых раковин, гипертрофия трубной миндалины и т. д.).
Среди всех заболеваний уха средние отиты составляют примерно 50%, а у детей этот показатель приближается к 70%. Острый средний отит является заболеванием с достаточно четко выраженной стадийностью течения. Большинство авторов выделяют 3 стадии (фазы): катаральную, гнойную и репаративную [5, 6]. Однако нам представляется более целесообразным разграничить 5 стадий острого воспаления среднего уха [4].
- Острый евстахиит. Эта стадия характеризуется прежде всего нарушением функции слуховой трубы, что, по сути, и вызывает дальнейшее развитие патологического процесса. Тубарная дисфункция приводит к снижению давления в барабанной и других полостях среднего уха. При этом пациент отмечает шум в ухе, ощущение заложенности, аутофонию. При отоскопии наблюдается втяжение барабанной перепонки, укорочение светового конуса. Под действием отрицательного давления возникает полнокровие сосудов барабанной полости. Барабанная полость заполняется серозным экссудатом - развивается асептическое воспаление, и процесс переходит во II стадию.
- Острое катаральное воспаление. Больной начинает жаловаться на боль в ухе, возникающую из-за сдавления болевых рецепторов экссудатом. Ухудшается общее состояние пациента, появляется субфебрилитет. При отоскопии: барабанная перепонка гиперимирована и утолщена, опознавательные знаки определяются с трудом или не определяются вовсе.
- Острое гнойное воспаление. Эта стадия обусловлена инфицированием среднего уха через слуховую трубу. В экссудате барабанной и других полостей среднего уха происходит накопление форменных элементов, прежде всего нейтрофилов. Боль в ухе резко усиливается, нарастают симптомы интоксикации: ухудшается общее состояние, температура достигает фебрильных цифр, отмечаются изменения в общем и клиническом анализах крови. Аудиометрия и камертональное исследование, как и в предыдущей стадии, свидетельствует о выраженной кондуктивной тугоухости. В случае интоксикации лабиринта присоединяется нейросенсорный компонент. Отоскопически выявляется выраженная гиперемия барабанной перепонки, опознавательные знаки не определяются, имеет место выбухание барабанной перепонки различной степени выраженности. За счет давления гнойного секрета, его высокой протеолитической активности в барабанной перепонке появляется перфорация, через которую осуществляется дренирование гноя в слуховой проход. Далее наступает следующая стадия воспаления.
- Постперфоративная стадия. Боль в ухе стихает, иногда резко. Общее состояние больного постепенно нормализуется. Отоскопически определяется перфорация барабанной перепонки, из которой поступает гнойное отделяемое. В случае благоприятного течения процесс вскоре переходит в последнюю фазу.
- Репаративная стадия. На этой стадии воспаление в среднем ухе купируется, перфорация закрывается рубцом. При этом существует определенная опасность рубцевания барабанной полости за счет организации остатков вязкого секрета.
Выраженная стадийность острого среднего отита предполагает индивидуальной подход к лечению заболевания на каждой из этих стадий.
Для стадии острого евстахиита основными по-прежнему остаются методы местного воздействия, направленные на восстановление функции слуховой трубы: ежедневная катетеризация с введением через катетер водорастворимого (не суспензии!) кортикостероида, возможно добавление к нему 0,1%-ного или 0,05%-ного раствора нафтизина. Имеет смысл сочетать катетеризацию слуховой трубы с пневмомассажем барабанной перепонки с помощью воронки Зигле. Рекомендовано использование сосудосуживающих и/или вяжущих капель в нос (при обильной назальной секреции и для уменьшения отечности глоточного устья слуховой трубы). Нами разработан и около двух лет успешно применяется метод паратубарных инъекций суспензии дипроспана. Он позволяет быстро купировать воспалительные явления в области глоточного устья слуховой трубы, восстановить ее проходимость, добившись тем самым абортивного течения процесса. Не следует забывать о лечении заболеваний, приведших к тубарной дисфункции, каковыми чаще всего являются острый и хронический назофарингит в стадии обострения, синуситы, острый ринит и другие заболевания, ведущие к развитию инфекционно-аллергического воспаления в области глоточного устья слуховой трубы.
В стадии острого катарального и доперфоративного воспаления проводятся те же терапевтические мероприятия, за исключением пневмомассажа (из-за болезненности процедуры): паратубарные блокады, сосудосуживающие и вяжущие капли в нос и т. д. Для снятия болевого синдрома рекомендовано применение ушных капель с выраженным местноанестезирующим действием — отипакс (феназона 4 г, лидокаина гидрохлорида 1 г, закапывается в наружный слуховой проход 2–3 раза в сутки по 4–6 капель) и др. Хороший эффект дает микрокомпресс по Цытовичу, когда в слуховой проход вводят ватную (марлевую) турунду, смоченную смесью борного спирта и глицерина в равных частях. Отверстие слухового прохода при этом обтурируется ватой, пропитанной вазелином. Если положительный эффект не наступает в течение 30 мин — 1 ч., то имеет смысл прибегнуть к парацентезу или тимпанопункции.
Из медикаментозных средств в этой стадии используются различные нестероидные противовоспалительные препараты и анальгетики, например парацетамол. Возможно назначение системной антибактериальной терапии (этот вопрос мы постараемся осветить ниже).
На стадии постперфоративного воспаления уже не требуется столь активного симптоматического лечения. Проводимая терапия во многом аналогична той, которая применяется на предыдущих стадиях. Кроме того, появляется дополнительный путь введения лекарственных средств — транстимпанальный — с целью введения в барабанную полость антибактериальных веществ и кортикостероидов. Нами чаще всего применяется раствор амоксициллин/ клавуланат/дексаметазон в отношении 3/1 с добавлением 1–2 капель 0,1%-ного раствора адреналина. 10 капель вышеуказанной смеси вводят через слуховой проход. После этого проводится нагнетание с помощью надавливания на козелок или с использованием груши с оливой до появления раствора в носоглотке, что обычно хорошо ощущается пациентом.
На последней стадии острого среднего отита — стадии репарации — врачу следует попытаться добиться наиболее полного восстановления слуха. Кроме того, на данной стадии велика опасность хронизации процесса. В связи с этим необходимо контролировать рубцевание перфорации. При вялом заживлении можно использовать настойки йода и ляписа (40%) для прижигания краев перфорации. Хороший эффект оказывает лазеротерапия: курс облучения лазером с длиной волны 0,875 мкм с экспозицией 5 мин длительностью 5—7 процедур. Хочется отметить значение восстановления функции слуховой трубы, что значительно ускоряет заживление, предупреждает появление спаек в барабанной полости.
Вопрос о применении антибиотиков при остром среднем отите необходимо оговорить отдельно. На сегодняшний момент назначение антибактериальных препаратов обязательно в случаях осложненного течения отита (выраженная общая интоксикация, признаки интоксикации ушного лабиринта, начинающийся мастоидит). Большинство отиатров рекомендуют использовать антибиотики у детей ввиду опасности возникновения тяжелых осложнений. При наличии у больного тяжелой соматической патологии (сахарный диабет, заболевания почек и крови) также рекомендован курс системной антибактериальной терапии. Вопрос о целесообразности назначения системной антибактериальной терапии при остром среднем отите остается спорным.
Понятно, что оптимальным при назначении антибактериальной терапии может считаться исследование отделяемого с определением флоры и чувствительности к антибиотикам. Однако провести подобное исследование не всегда возможно, кроме того, иногда требуется немедленная антибактериальная терапия. В этой связи антибактериальная терапия острого среднего отита в подавляющем большинстве случаев оказывается эмпирической.
Бактериологический анализ гнойного отделяемого у больных с воспалением среднего уха позволил выявить 3 наиболее часто встречающихся при данной патологии микроорганизма. Это S. pneumoniae (33,5%), H. Influenzae (32,3%; причем b-лактамазапродуцирующие штаммы выделены более чем в 35% случаев), M. Catarrhalis (32,3%; b-лактамазапродуцирующие штаммы выделены более чем в 85% случаев). Исходя из данного бактериального спектра, ведущими препаратами для эмпирической терапии острого среднего отита в амбулаторной практике следует считать амоксициллин. В случаях, когда больной в течение предшествующих трех месяцев получал антибиотики или есть вероятность, что инфекция вызвана b-лактамазапродуцирующими штаммами возбудителей, целесообразно использование амоксициллина с клавулановой кислотой (аугментин 325 мг х 3 раза в день и др.), а также последних генераций фторхинолонов (левофлоксацин 250 мг х 1 раз в день, ломефлоксацин 400 мг х 1 раз в день и др.).
К котримоксазолу из-за его токсичности и вызываемых им тяжелых аллергических реакций во всем мире относятся чрезвычайно сдержанно. Кроме того, имеются убедительные данные о высокой устойчивости к нему патогенных штаммов в России. Ампициллин мало пригоден для применения в амбулаторных условиях из-за своей низкой биодоступности (30–40% по сравнению с 90-процентной биодоступностью амоксициллина). В амбулаторных условиях не просто нежелательно, но в большинстве случаев противопоказано применять антибиотики парентерально. Это относится и к горячо любимому врачами гентамицину. Особенно с учетом его ото- и нефротоксичности.
К применению фторхинолонов при неосложненных формах острого среднего отита следует относиться осторожно. Нельзя забывать, что они по-прежнему считаются препаратами резерва, следовательно, их целесообразнее назначать при высоком риске развития или уже развившемся осложнении среднего отита, а также в случаях неэффективности антибактериальной терапии другими препаратами. В этой связи можно предложить такую схему антибактериальной терапии осложненных форм острого среднего отита: амоксициллин/клавуланат — 650 мг х 3 раза в день (в течение 48 ч), при положительном эффекте — продолжение указанного лечения с использованием дозировки 375 мг х 3 раза в день, в противном случае — левофлоксацин 0,5–1,0 х 1 раз в день.
Местное применение антибиотиков предполагает использование ушных капель с антибактериальным компонентом. Эффективность такого лечения сомнительна, особенно при неперфоративном среднем отите. Антибиотики, входящие в состав этих капель, через неперфорированную барабанную перепонку просто не проникают. Кроме того, следует с особенной осторожностью относиться к использованию ушных капель, содержащих ототоксические антибиотики (неомицин, гентамицин, полимиксин Б и др.), в особенности при перфоративном среднем отите.
Эффективность лечения, как правило, оценивают, основываясь на констатации очевидного регресса симптоматики заболевания. Назначение адекватной системной антибактериальной терапии, как правило, приводит к быстрому (24—48 ч) улучшению самочувствия больного, нормализации температуры тела, исчезновению общемозговой симптоматики и т. д. Однако нарушения слуха и ощущение заложенности уха могут наблюдаться до 1–2-й недели после полного исчезновения других клинических симптомов и сами по себе не требуют продолжения антибактериальной терапии.
Рассмотрим теперь проблему воспалительных заболеваний наружного уха. Данная патология значительно распространена среди населения и встречается у лиц различного возраста. В их возникновении значительную роль играет общее состояние организма. Так, чаще они встречаются у больных сахарным диабетом, пациентов с нарушением иммунного статуса. Фурункулы наружного слухового прохода вызываются S. aureus. Диффузный наружный отит может вызываться грамотрицательными палочками, например: E. coli, P. vulgaris и P. aeruginosa, а также S. aureus и редко — грибами. Заболевание, начинающееся как наружный отит, вызванный синегнойной палочкой, может перейти в злокачественный вариант и псевдомонадный остеомиелит височной кости.
Для лечения рожи назначаются антибиотики пенициллинового ряда. Проводится туширование пораженных участков 5%-ной настойкой йода. При перихондрите помимо антибиотикотерапии используется хирургическое лечение: вскрытие и дренирование субперихондральных гнойников, удаление некротизированых участков хряща. В обоих случаях возможно применение антибактериальных мазей, физиотерапии. Лечение фурункула наружного слухового прохода должно быть комплексным. Как правило, приходится производить вскрытие фурункула и тщательно удалять гной и некротизированные ткани. При фурункулах наружного слухового прохода местное применение антибиотиков неэффективно, а в их системном назначении обычно нет необходимости. При наличии симптомов интоксикации показано назначение антибиотиков, как правило, внутрь. Это оксациллин, амоксициллин/клавуланат или цефалоспорины (цефуроксим, цефадроксил).
Наружный диффузный отит — полиэтиологическое заболевание. Дифференцируют бактериальный, грибковый и аллергический характер процесса. Клинические проявления для них общие — зуд кожи, гнилостные выделения из уха, болезненность при надавливании на козелок. Отоскопически определяются гиперемия и инфильтрация кожи перепончато-хрящевой части слухового прохода, его просвет суживается порой до такой степени, что барабанная перепонка становится необозримой. Десквамированный эпителий смешивается с гноем, образуя кашицеобразные массы с резким гнилостным запахом.
При микозных наружных отитах применяется нитрофунгин. Он используется при различных видах грибкового поражения кожи: трихофитии, грибковой экземе, эпидермофитии, кандидозе. В случае последнего заболевания можно сочетать обработку нитрофунгином с применением мази клотримазол. При поражении плесневыми грибами эффективны амфотерицин В, амфоглюкамин, микогептин.
Для лечения бактериальных наружных отитов лечение начинают с местной антибактериальной терапии в виде различных мазей; причем по возможности выбираются препараты, воздействующие на как можно больший спектр микроорганизмов. Например, мази, содержащие мупирацин (бактробан). Возможно использование антисептиков (3%-ный борный спирт, 2%-ная уксусная кислота, 70%-ный этиловый спирт). Местно применяются ушные капли, содержащие неомицин, гентамицин, полимиксин. Системное назначение антибиотиков требуется редко, за исключением случаев распространения целлюлита за пределы слухового прохода. В этом случае применяют внутрь амоксициллин/клавуланат или цефалоспорины I–II поколения (цефалексин, цефадроксил, цефаклор, цефуроксим аксетил).
При злокачественном наружном отите экстренно назначают антибиотики, активные в отношении P. aeruginosa: пенициллины (тикарциллин/клавуланат, пиперациллин/тазобактам), цефалоспорины (цефтазидим, цефоперазон, цефепим), азтреонам, ципрофлоксацин. Все антибиотики применяют в высоких дозах внутривенно. Длительность терапии составляет 4–8 недель. При стабилизации состояния возможен переход на пероральную терапию ципрофлоксацином.
Кроме того, при всех формах наружного отита проводится симптоматическая терапия, различные физиотерапевтические методы: тубус-кварц, облучение кожи слухового прохода гелийнеоновым лазером, УВЧ (на стадии разрешения процесса) — также при всех формах заболевания, исключая грибковую.
Читайте также:

