Инфекция зуба и кашель
Обновлено: 19.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Развитию воспаления ротоглотки чаще всего способствуют общее переохлаждение или злоупотребление холодными продуктами (мороженое и др.), иммунодефицитные состояния, курение, длительные и тесные контакты с больными ОРЗ.
Боль в горле бывает одно- и двусторонней; усиливающейся при глотании; с отдачей в ухо, височную область, зубы. Может сопровождаться охриплостью голоса, отхождением мокроты, кашлем.
В 90-95% случаев боли в горле вызваны воспалительными заболеваниями: тонзиллитом, или ангиной (поражение миндалин) и фарингитом (поражение слизистой и лимфоидной ткани глотки).
Источником болей в горле могут стать бытовые внутренние травмы глотки, причиненные инородными телами.
– осложнения ангин, в том числе парафарингеальные абсцессы (гнойное воспаление тканей, окружающих глотку);
Мы расскажем о боли в горле, вызванной тонзиллофарингитом и бытовыми травмами ротоглотки, а также о боли, связанной с остеохондрозом.
Типичные возбудители тонзиллофарингита – это рино-, адено- и коронавирусы, вирусы гриппа, β-гемолитический стрептококк группы А. Около 70-80% случаев острого тонзиллофарингита имеют вирусную природу, 20-30% – бактериальную и менее 3-5% – грибковую (возбудители – дрожжевые грибки рода Candida).
Шейный остеохондроз, по сравнению с грудным и поясничным, имеет ряд отличий. Они определяются меньшими размерами шейных позвонков и их большей подвижностью. Поэтому даже при незначительном патологическом изменении нарушаются функции всего отдела.
Усиливающаяся при глотании боль – самый характерный симптом этой болезни. Другие частые ее проявления – кашель с мокротой, высокая температура тела (свыше 38,0° С), охриплость голоса, слабость. Миндалины отечные и покрасневшие, часто покрыты налетом. Шейные лимфоузлы увеличены и болезненны при надавливании.
Если инородное тело находится в гортанной части глотки, одновременно с колющей непрерывной болью затрудняются дыхание и речь, возможны одышка, кашель, повышенное слюноотделение.
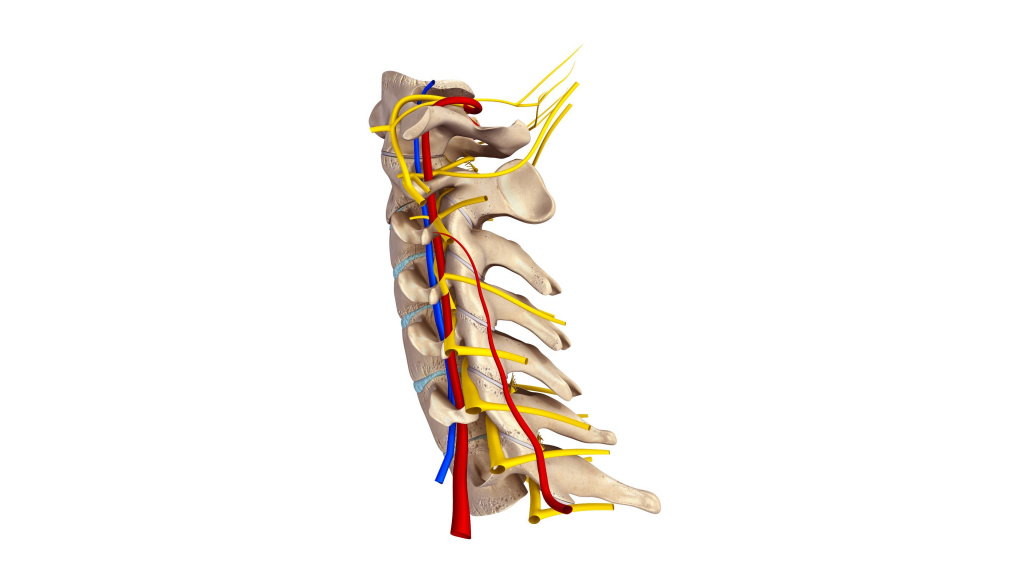
Боль в горле в таком случае имеет постоянный ноющий характер, сочетается с болями в шее, затылке, плечах и руках. Нередко слабеют мышцы рук, затруднены движения головой.
При неосложненном тонзиллофарингите врачу для постановки диагноза достаточно осмотреть слизистую ротоглотки и прощупать шейные лимфоузлы. При тяжелом течении болезни, развитии осложнений, частых рецидивах берут мазок с миндалин для посева и определения чувствительности возбудителей к антимикробным препаратам, проводят клинический анализ крови и другие обследования (при необходимости).
Бета - гемолитический стрептококк группы А (пиогенный стрептококк, БГСА, S. pyogenes) - грамположительный, неспорообразующий, неподвижный микроорганизм. Встречается повсеместно, часто колонизирует кожные покровы и слизистые оболочки человека, а в холодный сезон частота носительства в .
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
При травмах глотки необходим безотлагательный осмотр врачом глотки и гортани (фаринго- и ларингоскопия), цель которого – обнаружение инородного тела и оценка возможности его немедленного извлечения.
Врач оценивает подвижность, чувствительность, болезненность и другие проявления дискомфорта в области горла, шеи, головы, плечевого пояса. Рекомендуется провести рентгенографию шейного отдела позвоночника, а при необходимости (особенно при подозрении на грыжу) – компьютерную или магниторезонансную томографию.
Исследование, позволяющее оценить состояние шейного отдела позвоночника и диагностировать патологические изменения.
Исследование, позволяющее оценить состояние шейного отдела позвоночника.
Во время болезни следует оставаться дома в теплой проветриваемой комнате, отказаться от курения, не употреблять холодную пищу.
При тонзиллофарингите, протекающем без осложнений, врач назначит симптоматическое лечение: местные анальгетики, антисептики, противовоспалительные лекарства, отхаркивающие, разжижающие мокроту средства.
Врач в асептических условиях извлекает инородное тело. В ряде случаев слизистую глотки обрабатывают местными анестетиками. Для профилактики воспаления после процедуры врач может назначить полоскание ротоглотки растворами антисептиков, в некоторых случаях (например, если повреждение слизистой было глубоким) – курс профилактической антибиотикотерапии.
Для снятия болевого синдрома врач может назначить нестероидные противовоспалительные препараты; спазмолитики для устранения мышечного спазма; хондропротекторы для замедления разрушения и восстановления структуры межпозвонковых дисков. В качестве нелекарственной терапии могут быть назначены витамины группы В, массаж, лечебная физкультура, ношение специального воротника (воротник Шанца). В некоторых случаях (межпозвоночные грыжи, смещение позвонков с нарушением кровоснабжения головного мозга, сдавление спинного мозга и/или отходящих от него нервов) применяют оперативное лечение.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Период прорезывания молочных зубов является достаточно напряженным моментом в жизни маленького ребенка и его родителей, доставляя немало тревог, и тем, и другим. До настоящего времени не только среди родителей, но и части медицинских работников существует мнение, что именно прорезыванием зубов могут быть обусловлены такие, в частности, симптомы, как боль, отечность десен, ринит, лихорадка, диарея и ряд других.
В подавляющем большинстве случаев прорезывание зубов у детей начинается в возрасте 4-7 месяцев и происходит в более или менее определенной последовательности: резцы, премоляры, клыки, моляры (рис. 1).

Рис. 1. Схема прорезывания молочных зубов у детей
Обычно к 1 году ребенок имеет 8 резцов, а завершается прорезывание всех 20 молочных зубов примерно к 3 годам. Небольшие отклонения от этих сроков не должны вызывать тревогу, поскольку этот процесс очень индивидуален и зависим от многих факторов: характера питания матери во время беременности, качества потребляемой воды, рациона питания самого ребенка, климатогеографической зоны проживания. Играет роль наследственность, поскольку существует генетическая связь между тем, как и когда появляются зубы у детей и их ближайших родственников (особенно по линии матери).
Хотя прорезывание зубов – естественный физиологический процесс, почти все дети в этот период испытывают дискомфорт и беспокойство, становятся капризными. Среди педиатров сегодня существует практически единодушное мнение, что симптомы прорезывания зубов не являются специфическими для данного состояния. Так, Wake M. et al. [1] провели одно из самых надежных исследований, которое не выявило заметной ассоциации между прорезыванием зубов и системными симптомами, и оценили, на основании анкет 5 групп специалистов, частоту конкретных симптомов, связанных с прорезыванием зубов у младенцев (рис. 2).
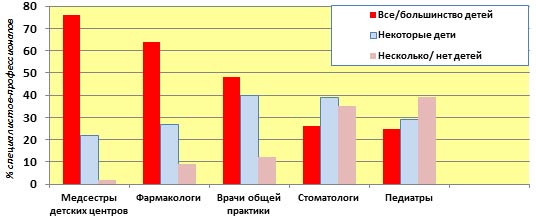
Рис. 2. Частота (%%) выявляемости симптомов при прорезывании молочных зубов, по оценке каждой из профессиональных групп специалистов [1].
Peretz B. et al. [2] наблюдали в клинике 585 детей (145 – с прорезыванием зубов, 357 – контрольная группа вне периода прорезывания) в возрасте 6-30 месяцев и показали, что у 40% детей основной группы прорезывание зубов было бессимптомным, в то время как в контрольной группе – у 93%. Остальные 60% детей основной группы имели хотя бы один из следующих симптомов: слюнотечение (32%), лихорадка >38,0°C (25%), диарея (35%).
Cunha R.F. et al. [3], проанализировав карты осмотра 1813 детей в возрасте 0-3 лет в стоматологической клинике, сообщили, что 95% детей имели некие симптомы, связанные с прорезыванием зубов, среди которых превалировали зуд десен и раздражительность.
Swann I.L. [4], осмотрев 50 детей, поступивших в больницу с жалобами родителей на симптомы прорезывания зубов, установил, что у 48 из них (96%) не было отклонений в состоянии здоровья, но в двух случаях диагностированы тяжелые инфекции, в том числе у одного малыша – бактериальный менингит.
Tighe M., проведя мета-анализ 21 статьи по прорезыванию зубов (глубина проработки 1966-2006) и обнаружив лишь 6 работ, где изучались системные симптомы и их связь с прорезыванием зубов [5], пришел к заключению, что целый ряд симптомов появляется одновременно с прорезыванием зубов, однако нет полного перечня выявленных симптомов, которые могут надежно дифференцировать прорезывание зубов от любых других возможных причин.
К перечню симптомов, которые ассоциируют с прорезыванием зубов или присоединением интеркуррентного заболевания, на фоне которого будет происходить это событие, следует добавить ряд анатомо-физиологических особенностей детей грудного и раннего возраста. Прежде всего, это состояние иммунной системы (созревание противоинфекционного иммунитета заканчивается к 1,5-3 годам, когда завершается переориентация иммунного ответа с Th-2 на Th-1 тип иммунного реагирования; высокая пролиферативная активность лимфоцитов с преобладанием фракции наивных лимфоцитов, незавершенный фагоцитоз, снижение содержания антител, полученных ребенком внутриутробно от матери, низкая продукция секреторного компонента IgA и др.), нестабильность состава биоценоза слизистой оболочки полости рта, бронхов и легких; строение тубарного аппарата и др. 8.
Признаки и симптомы, которые часто приписывают прорезыванию зубов, можно представить в виде следующей таблицы (цит. по [10] с собственными дополнениями):
| Сводные данные из [2, 6, 10-13] | |
| - чрезмерное слюноотделение - периоральная сыпь - появление желания грызть различные твердые предметы или держать пальцы во рту; - возбуждение - расстройство кишечника, включая диарею, запоры, жидкий стул - кишечные колики - кашель, насморк - потирание ушей, щеки - покраснение лица - лихорадка не выше 38°С - воспаление/отечность десен - снижение аппетита/отказ от жидкостей - недомогание - пронзительный плач | - средний отит - болезненность и отечность рта - неприятный зловонный запах мочи - дыхательные проблемы, включая насморк, бронхоспазм, гиперемию и инфекции горла - средний отит - первичный герпетический гингивостоматит - выраженное беспокойство - длительный плач - судороги - кожная сыпь (кроме лица) - нарушения сна, бессонница - рвота - потеря веса |
Как уже указывалось ранее, диагноз прорезывания зубов – это диагноз исключения.
Дети, находящиеся на естественном вскармливании, в дни прорезывания просят грудь чаще, чем в обычные дни, и не надо им в этом отказывать, поскольку это успокаивает ребенка и дает уверенность, что он всё преодолеет. Не стоит в эти дни менять график кормлений или пытаться отлучить ребенка от груди, не следует вводить новые виды прикорма. В этот период дети часто испытывают желание погрызть или пожевать что-нибудь, что помогает им облегчить неприятные ощущения, для чего подойдут специальные резиновые кольца или игрушки, которые можно охладить в холодильнике перед тем, как дать ребенку. Ребенку можно предложить погрызть сухарик, сушку, детское печенье, дать охлажденные детский йогурт, фруктовое пюре.
Слюнотечение, повышение температуры тела, желание кусаться, сыпь на лице от раздражения слюной, а также появление насморка, влажного кашля и разжиженного стула на фоне прорезывания зубов наблюдается у 35-60% малышей [2,3,6].
Повышение температуры тела (которая, обычно, не превышает 37,4-38°С и длится не более 1-2 дней) при прорезывании зубов обусловлено выделением биологически активных веществ в зоне роста зуба (зубов). Если повышение температуры у ребенка превышает 39°С или длится более 2 дней, следует показать его врачу, а для снижения температуры использовать только безопасные, разрешенные к применению у младенцев лекарственные средства (ЛС): ибупрофен, парацетамол, давая их точно в той дозировке, которую назначил педиатр и указана в инструкции к препарату.
Выделения из носа во время прорезывания зубов носят слизистый характер, длятся не более 3-5 дней и связаны с повышенным выделением слизи железами полости носа. Лечение ринита в период прорезывания можно проводить с помощью элиминационно-ирригационной терапии, включающей промывание носа изотоническим раствором морской воды (Маример, Аквамарис и др.) и закапывание детских безопасных комплексных деконгестантов на основе оксиметазолина – 1-2 раза в сутки.
Кашель во время прорезывания зубов обусловлен, как правило, скоплением в верхних дыхательных путях выделяющейся в большом количестве слюны. Кашель влажный и грубый, достаточно продуктивный, редкий, усиливающийся в положении лежа. Лечения кашля на фоне прорезывания зубов обычно не требуется, он проходит самостоятельно сразу после прорезывания зуба, но могут пригодиться безопасные гомеопатические сиропы, облегчающие отхождение мокроты (например, Стодаль и др.).
Родители, у которых возникают сомнения в том, что насморк/кашель у ребенка связаны с прорезыванием зубов, обязательно должны проконсультироваться с врачом, чтобы избежать тяжелых осложнений.
В связи с более серьезным отношением медицинского сообщества к вопросам о побочных эффектах многих ЛС, в последнее время все большее число врачей обращают внимание на практическое гомеопатических лекарственных средств [15, 16]. За более чем 200-летний период применения гомеопатических ЛС, выпуск которых в настоящее время осуществляется не кустарно, а в современных промышленных лабораториях с высокотехнологическим контролем качества продукции, отношение врачей к натуропатическим ЛС кардинально изменилось. Это обусловлено тем, что гомеопатические ЛС не имеют противопоказаний и возрастных ограничений, не вызывают побочных эффектов, могут использоваться длительно в комплексе с другими лекарственными ЛС.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кашель: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Кашель – это реакция организма на любое раздражение дыхательных путей, мешающее проходимости воздуха. Раздражающими агентами могут быть мокрота, патогенная флора, инородные тела, пыль, опухоли и др.
В ряде случаев кашель может быть сигналом наличия опасных состояний, и тогда надо срочно обратиться к врачу.
Разновидности кашля
Кашель принято подразделять на сухой (непродуктивный) и влажный (продуктивный).
Кроме того, кашель классифицируют еще по некоторым параметрам:
Среди всех видов патологического кашля самым распространенным является затянувшийся сухой кашель при простудных заболеваниях и заболеваниях легких.
Возможные причины кашля
Острый кашель, как правило, обусловлен острыми вирусными инфекциями верхних и нижних дыхательных путей, наблюдается при пневмонии, обострениях бронхиальной астмы, хронической обструктивной болезни легких (ХОБЛ). В первые дни ОРВИ болезнетворные микробы и/или вирусы быстро размножаются в эпителиальных клетках дыхательной системы, поражая их своими токсинами. В ответ на это воздействие раздражаются рецепторы – чувствительные нервные клетки дыхательных путей. Начинается кашель. Поскольку мокрота образуется еще в небольшом количестве, кашель остается сухим. Если до простуды пациент был практически здоров и его иммунитет не был ослаблен, то сухой кашель сохраняется лишь первые 2–3 дня болезни, а затем начинает выделяться мокрота и кашель становится влажным. Таким образом дыхательные пути очищаются от слизи и патогенной флоры.
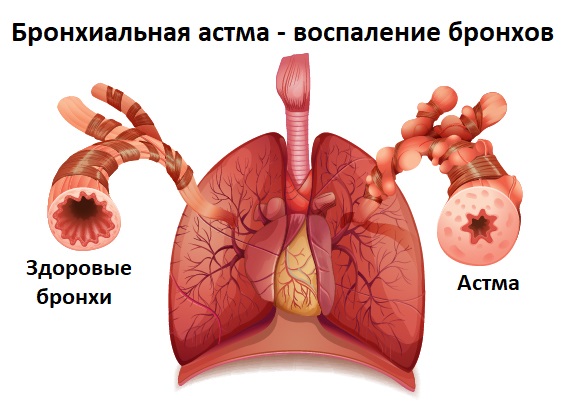
Причиной сухого кашля на выдохе является спазм (значительное сужение) бронхов. Такой спастический кашель может быть признаком бронхиальной астмы и аллергической реакции.
Причиной подострого (постинфекционного) кашля могут стать гиперреактивность бронхов, развитие трахеобронхиальной дискинезии, вследствие перенесенной вирусной, микоплазменной (Mycoplasma pneumoniae) или хламидийной (Chlamydophila pneumoniae) инфекции. Такой кашель часто не поддается стандартной противокашлевой терапии и становится затяжным. Его причиной у взрослых может быть коклюш.
Хронический продуктивный кашель может наблюдаться при ХОБЛ, абсцессе легкого, новообразованиях дыхательных путей и легких. Непродуктивный хронический кашель отмечается при заболеваниях желудочно-кишечного тракта, болезнях сердечно-сосудистой системы, а также может быть связан с приемом некоторых лекарственных препаратов.
Сердечный кашель - результат сердечно-сосудистых заболеваний, таких как артериальная гипертензия, ишемическая болезнь сердца, аритмии, постинфарктный кардиосклероз, пороки клапанов сердца, миокардиты, кардиомиопатии и др. Общим осложнением этих болезней становится хроническая сердечная недостаточность (ХСН), влекущая за собой венозный застой в обоих кругах кровообращения. Недостаточность кровообращения вызывает застой крови в легких и повышение давления в легочных сосудах. Для разгрузки (уменьшения давления) малого круга кровообращения (который снабжает кровью легкие) жидкая часть плазмы пропотевает в стенки альвеол, фактически внутрь легких. Вследствие этого появляется одышка и кашель.
Кашель на нервной почве – это покашливание, не связанное с раздражением кашлевых рецепторов. Нарушение чувствительности слизистой глотки возникает в результате сбоев в работе кашлевого центра, расположенного в мозге. Такой кашель возникает у пациентов с повышенной возбудимостью в ответ на стресс.
Причиной кашля может быть отек гортани, в результате которого сужается ее просвет. Количество воздуха, поступающего в дыхательную систему, сокращается, и ответной реакцией становится сильнейший кашель.
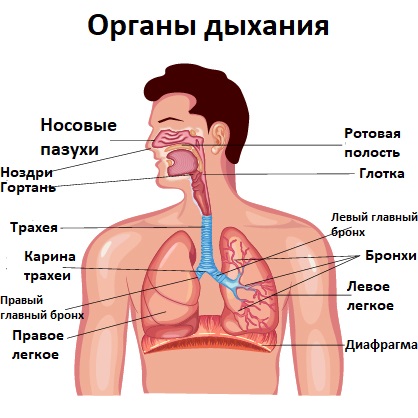
При каких заболеваниях возникает кашель
Острый (кратковременный) непродуктивный кашель (менее 3 недель) может быть симптомом ОРВИ, новой коронавирусной болезни COVID-19, бронхита, заболеваний ЛОР-органов (ринита, тонзиллита, фарингита, синусита, трахеита), когда к кашлю присоединяется насморк, боль или першение в горле, лихорадка, общая слабость, боль в мышцах и суставах. Острый непродуктивный кашель характерен для сердечной астмы, аспирации инородного тела. Он возникает в результате вдыхания раздражающих аэрополлютантов, а также может стать следствием фибробронхоскопии, ларингоскопии.
При обострении бронхиальной астмы приступ кашля выглядит следующим образом: свободный вдох, сменяющийся затрудненным выдохом с сильными кашлевыми толчками. Присутствуют также свистящее дыхание и одышка.
Острый (кратковременный) продуктивный кашель отмечается при пневмонии, остром бронхите, обострении ХОБЛ или хронического бронхита.
Подострый (затяжной) непродуктивный кашель (3—8 недель) возникает после перенесенной инфекции, при коклюше, некоторых заболеваниях ЛОР-органов, плевритах.
Подострый (затяжной) продуктивный кашель отмечается в дебюте хронических заболеваний легких.
Хронический (длительный) непродуктивный кашель (более 8 недель) является симптомом заболеваний желудочно-кишечного тракта (ГЭРБ, грыжа пищеводного отверстия, диафрагмы), интерстициальных заболеваний легких, объемных процессов в средостении, саркоидоза, заболеваний соединительной ткани (синдрома Шегрена, системной склеродермии).
Сердечный кашель сухой, мучительный, усиливается при физических нагрузках, в положении лежа, часто сопровождается посинением кожи губ, лица и других частей тела, болью в сердце и сердцебиением, набуханием шейных вен, одышкой.
Длительным и непродуктивным может быть невротический (психогенный) кашель - он проявляется короткими, достаточно сильными приступами, в промежутках между которыми больного беспокоят подкашливания и першение в горле (эти расстройства наблюдаются только днем, прекращаются ночью, во время приема пищи и разговора).
Хронический (длительный) продуктивный кашель характерен для ХОБЛ, бронхиальной астмы, муковисцидоза, новообразований дыхательных путей и легких, а также для туберкулеза легких.
Диагностика и обследования при кашле
Для постановки диагноза при остром кашле врач ориентируется на жалобы пациента (общее недомогание, повышенная температура тела, першение и/или боль в горле, сухой кашель, боль в груди, усиливающаяся на вдохе, появление гноя в мокроте и т.д.) и в случае необходимости назначает дополнительное обследование, крайне важное при подозрении на пневмонию. Обследование включает рентгенологическое исследование органов грудной клетки либо КТ грудной клетки и средостения, клинический анализ крови и общий анализ мочи, бактериологический посев мокроты.
Исследование, позволяющее получить данные о состоянии органов грудной клетки и средостения.

Какие показатели могут меняться при инфекции?
В первую очередь меняется общее количество лейкоцитов — именно эти клетки занимаются защитой организма от вирусов и бактерий. Есть несколько видов лейкоцитов, выполняющих разные задачи: нейтрофилы, лимфоциты, моноциты, эозинофилы и базофилы. Их количество и соотношение между собой отображено в лейкоцитарной формуле — обычно в процентах. Стоит одному показателю слегка подрасти, как остальные автоматически уменьшатся. Вот почему при незначительных сдвигах в лейкоцитарной формуле бланки выглядят пугающе красными. Кроме того, во многих лабораториях на бланках указаны нормы для взрослых людей, которые отличаются от детских. Так, у детей до 5 лет преобладают лимфоциты, в более старшем возрасте — нейтрофилы, да и общее количество лейкоцитов с возрастом меняется.
О чем говорят отклонения
При бактериальной инфекции обычно наблюдается:
-
повышение количества лейкоцитов (лейкоцитоз) - более 15 × 10⁹/л;
* Чтобы оценить абсолютное количество нейтрофилов, нужно знать общее число лейкоцитов и процент нейтрофилов. Например: лейкоцитов 9 × 10⁹/л, а нейтрофилы составляют 72%, что обычно уже выделено красным. Считаем: 9 × 72/100%, получаем 6,5 - то есть нормальное абсолютное количество нейтрофилов.
При вирусной инфекции обычно наблюдается:
-
Снижение общего количества лейкоцитов (лейкопения) - особенно при гриппе, кори и др.
Другой неспецифический признак воспаления — увеличение скорости оседания эритроцитов (СОЭ). Высокая СОЭ характерно как для вирусных, так и для бактериальных инфекций.
Что же тогда вызывает сложности?
И наоборот, некоторые бактериальные заболевания протекают без отклонений в анализах крови — например, отит или атипичная пневмония, или даже с изменениями, характерными для вирусной инфекции — например, при коклюше наблюдается лимфоцитоз.
Подобных исключений довольно много, именно поэтому в начале болезни общий анализ крови не может быть универсальным методом диагностики — врач получит намного больше информации во время тщательного осмотра ребенка.
А как еще можно уточнить диагноз?
Если врач подозревает стрептококковую ангину или грипп — проводится стрептатест или экспресс-тест на грипп. Доступны методы обнаружения многих вирусов в слюне, выделениях из носа и др. Для исключения пневмонии показана рентгенография грудной клетки. При подозрении на инфекцию мочевых путей применяют мочевые тест-полоски и проводят анализы мочи. При тяжелых кишечных инфекциях исследуют кал на наличие бактерий, входящих в кишечную группу (сальмонеллез, дизентерия и тд). Если ребенок долго лихорадит, и нет очевидного очага инфекции, смотрят уровни С-реактивного белка и прокальцитонина в биохимическом анализе крови. Спустя некоторое время после начала болезни в крови можно обнаружить специфические антитела против различных возбудителей инфекции.
Не проще ли сразу дать антибиотик?
-
Антибиотики неэффективны против вирусов и не могут служить профилактикой бактериальных осложнений — зато с этим справляется вакцинация против пневмококка и других бактериальных инфекций.
Читайте также:

