Ингаляции при микозах бронхов
Обновлено: 18.04.2024
Ингаляции амбробене для лечения бронхитов: показания, противопоказания
Бронхит - воспалительное заболевание бронхов, которое нередко характеризуется ухудшением отхождения мокроты. Она становится вязкой и густой, откашлять ее не получается, что еще больше усугубляет течение бронхита. Есть множество вариантов ингаляций, которые помогают лечить бронхи. Один из наиболее эффективных способов - ингаляции амбробене.
Каким образом работает амбробене? Во-первых, действующее вещество этого препарата стимулирует работу серозных клеток желез, находящихся в слизистой оболочке бронхов. Благодаря этому выделяется больше серозного секрета, и мокрота становится менее вязкой.
Во-вторых, амбробене заставляет работать реснички слизистой, которые своими движениями выносят мокроту из бронхов.
В-третьих, повышается выработка ферментов - соединений, которые изменяют химическое строение компонентов мокроты. Это дополнительно способствует ее разжижению.
В совокупности эти воздействия делают амбробене эффективным муколитическим препаратом, который разжижает мокроту и способствует ее выведению. Поскольку способ доставки лекарства в данном случае ингаляционный, оказывается хорошее местное воздействие, лечебный и муколитический эффекты наступают быстро.
Ингаляции с амбробене показаны при острых и хронических заболеваниях дыхательных путей, которые сопровождаются наличием вязкой, трудноотделяемой мокроты:
- острые бронхиты,
- хронические бронхиты (в том числе обструктивные),
- бронхиальная астма,
- бронхоэктатическая болезнь.
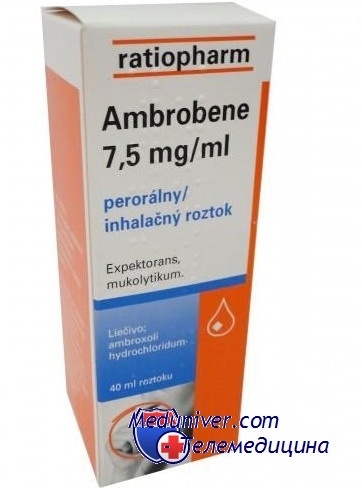
Как применять амбробене? Раствор для ингаляций нужно смешать с 0.9 % раствором хлорида натрия (физиологический раствор) в соотношении 1 к 1. Затем раствор подогревается до температуры тела. Использовать для ингаляций можно любой небулайзер, за исключением парового. Превращенный в аэрозоль лекарственный препарат попадает в бронхи и оказывает свое лечебное воздействие с минимальным количеством побочных эффектов. Важно соблюдать режим дыхания. Ингаляции производятся при обычном вдохе, он не должен быть глубоким, в противном случае возникнет кашель.
У больных бронхиальной астмой может возникнуть приступ прямо во время ингаляции. Чтобы этого не допустить, нужно перед процедурой принять бронхолитик - средство, расширяющее бронхи, которое назначает врач.
Каков режим дозирования? Сразу надо оговориться, что ингаляции амбробене разрешено делать даже детям. Детям до 2 лет достаточно ингалировать по 1 мл раствора 2 раза в день. В возрасте от 2 до 6 лет дозировка препарата составляет по 1 мл 3 раза в день. Детям от 6 до 12 лет ингаляции нужно проводить с 2 мл раствора 2-3 раза в сутки. Подростки и взрослые в первые 2-3 дня должны делать ингаляции с 4 мл раствора 3 раза в день, а после 2 раза в день.
Стоит отметить, что между двумя ингаляциями должно пройти несколько часов, особенно это касается детей и астматиков. Иначе можно получить противоположный эффект - увеличение количества мокроты из-за разжижения, что спровоцирует ее застой, сужение просвета бронхов, и в итоге затруднит отделение. В дни ингаляций не забывайте пить как можно больше, чтобы дополнительно разжижать мокроту. Также помните, что ингалировать амбробене более 5 дней без дополнительной консультации у врача не следует.
К применению раствора амбробене есть несколько противопоказаний.
1. Нет достоверных исследований, которые говорили бы о негативном влиянии этого препарата на плод или новорожденного ребенка, равно как нет данных, опровергающих это предположение. Поэтому в первом триместре беременности и во время кормления грудью ингаляции с амбробене нужно строго согласовывать с врачом.
2. Повышенная чувствительность к действующему веществу амброксолу также налагает запрет на ингаляции амбробене, так как могут развиться нежелательные аллергические реакции вплоть до анафилактического шока.
3. Язвы желудка или двенадцатиперстной кишки тоже являются противопоказанием для применения препарата.
4. Эпилепсия - еще одно противопоказанием к ингаляциям амбробене.
5. Наконец, амбробене нельзя сочетать с противокашлевыми препаратами, ведь на фоне сильного разжижения мокроты и увеличения ее количества не будет возникать кашлевых толчков, что приведет только к застою мокроты.
Также стоит упомянуть о почечной и печеночной недостаточностях. При них необходимость ингаляций должна установиться врачом, а сами ингаляции следует проводить осторожно.
Ингаляции раствора амбробене могут вызывать ряд побочных эффектов: диспептические явления (тошнота, рвота, диарея, запор, боли в животе), сыпь на коже, отек лица, сухость во рту и горле, слабость.
Ингаляции с амбробене хорошо сочетаются с приемом антибиотиков, так как амброксал - основное действующее вещество, способствует поступлению антибактериального препарата в дыхательные пути, где находится возбудитель инфекции.
Передозировка характеризуется повышенным отделением слюны, снижением артериального давления, тошнотой и рвотой. В таком случае следует промыть желудок в течение двух часов после отравления, а затем принять жиросодержащие продукты, например, растительное масло. В тяжелых случаях необходимо наблюдение у специалиста.
Благодаря местному воздействию, которое обусловливает редкое возникновение побочных эффектов, улучшению качества антибактериальной терапии и относительной безопасности ингаляции амбробене считаются одним из наиболее эффективных способов лечения бронхов.
Замучил обструктивный бронхит у ребенка? Ингаляция - эффективный способ лечения бронхита
В последнее время педиатры обеспокоены резким увеличением количества детей, кому приходится ставить диагноз " обструктивный бронхит". Само название "обструктивный" происходит от слова обструкция и в переводе означает - спазм или сужение. Отсюда и понятно, что обстуктивный бронхит - это спазм или сужение бронхов, из-за чего накапливаемая слизь не может выйти наружу, что затрудняет дыхание ребенка. При обстуктивном бронхите у ребенка появляется хриплый кашель, свист при дыхании и одышка, что приводит родителей в беспокойство за здоровье ребенка.
Действительно, при обструктивном бронхите здоровье ребенка целиком и полностью зависит от родителей, от их ответственного отношения к лечению данной болезни. Лечение бронхита надо начать немедленно, при первых признаках появления бронхиального спазма немедленно вызывайте врача на дом. Заниматься самолечением в этом случае нельзя, неправильное лечение может привести к перетеканию болезни в более тяжелые стадии. К сожалению, обструктивный бронхит замучил сегодня многих родителей.
Ведь если ребенок переболел этой болезнью, при последующей простуде и вирусной инфекции обструктивный бронхит повторяется опять, а при неправильном лечении он может вылиться и в бронхиальную астму. Для лечения обструктивного бронхита врач должен назначить прием антибиотиков внутрь или в виде инъекций. Избегать от применения антибиотиков, как при обычной простуде в этом случае нельзя, последствия могут быть очень негативными. Кроме принятия антибиотиков эффективное лечение обструктивного бронхита невозможно без ингаляций.
Дело в том, что хриплый кашель, свист и одышка говорят об обильном скоплении слизи в бронхах, вывести которую организм самостоятельно не может. Помочь вывести слизь путем ее разжижения наиболее эффективно помогает ингаляция. Ингаляцию при обструктивном бронхите надо проводить лекарственными препаратами, которые подавляют кашель. Из доступных средств лучше всего делать ингаляции минеральной водой "Боржоми" или щелочным раствором соды. Если у ребенка отсутствует аллергия, можно добавлять лекарственные травы и эфирные масла. Применять хвойные ингаляции при обструктивном бронхите нежелательно, они могут спровоцировать приступ кашля и спазмов.
Детям ингаляцию надо делать с большой осторожностью. Если процедуру проводить паровым ингалятором, то они хорошо подходят для лечения только носоглотки. При обструктивном бронхите лучше использовать специальные ингаляторы - небулайзеры, которые бывают двух видов: компрессорные и ультразвуковые. Ультразвуковые и компрессорные ингаляторы дают возможность проникать лекарственным препаратам глубоко до альвеол, поэтому они очень эффективны для лечения обструктивного бронхита.
Используя небулайзеры можно проводить ингаляции растворами лекарственных средств: бронхолитиков - сальбутамол, беротек, атровент, беродуал и др., гормонов - пульмикорт., препаратов разжижающих и улучшающих отхождение мокроты - флуимуцил, лазолвал, амброгексал и др. Все эти лекарства ингалятор преобразует в аэрозоли и доводит в максимально возможном количестве до бронхов. Какое лекарственное средство использовать, и в каких дозах для ингаляции в небулайзере определяет ваш лечащий врач, самостоятельное применение их для лечения детей недопустимо.
Без назначения врача можно проводить больному ребенку ингаляции с использованием лекарственных трав, минеральной воды и соды. Из лекарственных трав можно добавить настои мать-и-мачехи, ромашки, чабреца, душицы, лаванды, шалфея. При боли в горле хорошо действует ингаляция разбавленный водой в соотношении 1:10 соком лука или чеснока.
Ингаляцию ребенку надо проводить с соблюдением следующих правил:
1. При обструктивном бронхите, заболеваниях глотки, трахей, легких лекарственное вещество надо вдыхать через рот, а при заболевании носа и придаточных пазух - без напряжения через нос.
2. Ингаляцию нельзя проводить ранее 1-1,5 часа после еды.
3. После ингаляции в течение одного часа не желательно кушать, пить и разговаривать.
4. Продолжительность паровых ингаляций для детей до 5 летнего возраста 3 минуты, старше 5 лет - 5-10 минут. Частота ингаляции 1-2 раза в день.
5. Паровую ингаляцию нельзя делать, если температура тела у ребенка выше 37,5 градусов, а также при острой пневмонии с отеками и гнойными процессами в легких.
Ингаляция - эффективный способ лечения обструктивного бронхита, так как это наиболее быстрый метод доставки лекарственных веществ в бронхи и легкие. Ингаляция небулайзером имеет очевидное превосходство перед привычным приемом лекарства внутрь, ведь лекарства до достижения легких должны пройти через желудок, кишечник, печень и сосудистый кровоток, в результате чего они не только теряют свою концентрацию и активность, но и наносят существенный вред организму.
Лекарственные аэрозоли при ингаляции действуют только на очаг болезни - бронхи и легкие, что позволяет сократить количество препарата и повысить его эффективность. Ингалируемое вещество не всасывается в кровь и не оказывает побочных действий на организм ребенка, как это бывает при приеме таблеток. Поэтому, ингаляция сегодня считается единственным эффективным методом лечения обструктивного бронхита путем аэрозольной терапии. После ингаляции происходит быстрое смягчение симптомов болезни и выздоровление ребенка.
Бронхоспазм – это патологическое состояние, возникающее в результате сужения просвета бронхов среднего и малого калибра, обусловленного спазмом гладкомышечных волокон, отёком слизистой оболочки и нарушением дренажной функции дыхательных путей. Проявляется чувством нехватки воздуха, экспираторной одышкой, непродуктивным или малопродуктивным приступообразным кашлем. Диагностика синдрома основывается на клинических данных, физикальных и функциональных исследованиях. Осуществляется патогенетическая консервативная терапия бронхолитиками, антигистаминными препаратами и кортикостероидами.
МКБ-10
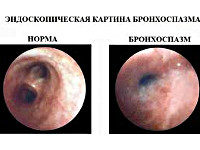
Общие сведения
Бронхоспазм (бронхоспастический синдром, бронхиолоспазм) является симптомокомплексом, характеризующим течение ряда заболеваний респираторного тракта, возникающим при аллергических реакциях, некоторых интоксикациях и иных состояниях. Медицинские работники чаще всего сталкиваются с этим синдромом у больных бронхиальной астмой, составляющих 5-10% населения. Аллергический бронхоспазм встречается в 2% случаев всех форм лекарственной непереносимости. Обструкция дыхательных путей возникает у 5% людей при значительных физических нагрузках, среди спортсменов этот показатель достигает 25%. Большую опасность для жизни пациента представляет тотальное сужение просвета бронхов во время наркоза.

Причины бронхоспазма
Бронхоспастический синдром является полиэтиологической патологией. Первичный бронхоспазм как основное проявление бронхиальной астмы формируется на фоне гиперреактивности бронхов, появляющейся при наличии генетической предрасположенности (или без таковой) под влиянием пыльцевых, пылевых, эпидермальных и других аллергенов или раздражителей. Вторичный спазм гладкой мускулатуры дыхательных путей может быть обусловлен следующими патологическими состояниями:
- Аллергические реакции. На повторное внедрение аллергена организм иногда отвечает резким сужением просвета воздухоносных путей. К появлению такой реакции часто приводит пероральный приём или парентеральное введение лекарственных средств, вакцин и сывороток. Реже бронхоспазм возникает из-за непереносимости определённых продуктов питания, при укусах насекомых.
- Инфекционно-воспалительные процессы. Включают острые и хронические бронхолёгочные заболевания бактериальной (в том числе туберкулёз) и вирусной природы. Синдром бронхиальной обструкции осложняет течение ХОБЛ, хронического бронхита и бронхоэктатической болезни, выявляется при микозах и гельминтозах лёгких, заболеваниях респираторного тракта, вызванных простейшими.
- Гемодинамические нарушения. Вторичное сужение бронхиального просвета часто сопровождает нарушения кровообращения в малом круге. Симптомы бронхоспастического состояния присутствуют при тромбоэмболии лёгочных артерий, синдроме Аэрса, стенозе митрального клапана и некоторых других пороках.
- Обтурация бронхов. Бронхоспазм нередко становится первым признаком обтурации участка воздухоносного пути. Может провоцироваться эндобронхиальным ростом опухоли, аспирацией инородного тела, закупоркой просвета органа вязкой мокротой при муковисцидозе, компрессией бронха извне увеличенными лимфоузлами и образованиями.
- Действие ирритантов и токсинов. Ирритативное действие на бронхи оказывает вдыхание кислотных и щелочных соединений, инсектицидов и ядохимикатов, термические ожоги дыхательных путей. Периоперационная бронхоконстрикция развивается в результате механического раздражения слизистой оболочки трахеобронхиального дерева во время интубации трахеи. Токсический бронхоспазм вызывается холиномиметиками, бета-адреноблокаторами и некоторыми другими препаратами.
У ряда пациентов наблюдается бронхоспастическое состояние неврогенного генеза, формирующееся при непосредственном раздражении блуждающего нерва, на фоне психических расстройств и органического поражения головного мозга. Вторичный бронхоспазм обнаруживается у больных, страдающих лёгочной формой различных аутоимунных процессов, при эндокринной патологии и некоторых редких заболеваниях дыхательной системы.
Патогенез
Бронхоспазм является конечным результатом сложного процесса, регулируемого вегетативной нервной системой. Он возникает при преобладании влияния парасимпатического отдела, отвечающего за сокращение гладкомышечных волокон бронхиальной стенки. Под действием аллергенов, биологически активных веществ, токсинов и ирритантов, при механическом раздражении вагусного нерва происходит высвобождение большого количества ацетилхолина – медиатора, возбуждающего парасиматическую нервную систему. Одновременно угнетается синтез ацетилхолинэстеразы – разрушающего ацетилхолин фермента, блокируются рецепторы расслабляющей бронхи симпатоадреналовой системы.
Развивается обратимое утолщение стенки бронха, выявляется отёк подслизистого слоя. Гипертрофируются бронхиальные железы, увеличивается продукция слизи. Нарушаются дренажная и вентиляционная функции воздухоносных путей. Уменьшается скорость потока выдыхаемого воздуха. Из-за нарушения альвеолярной перфузии формируется гипоксия, приводящая к усилению работы дыхательной мускулатуры. Участие вспомогательных мышц в акте дыхания увеличивает потребление организмом кислорода, что усугубляет гипоксию. При отсутствии лечения может наступить утомление дыхательной мускулатуры, при котором еще больше снижается эффективность вентиляции, повышается содержание углекислого газа в крови.
Классификация
По этиологии бронхоспазм делится на первичный, обусловленный гиперреактивностью бронхов при бронхиальной астме, и вторичный, появляющийся при других патологиях. Вторичный бронхоспастический синдром классифицируется по непосредственной причине возникновения и механизму развития, может быть обратимым и необратимым, лёгким, среднетяжёлым и тяжёлым. В зависимости от распространённости процесса различают следующие виды бронхоспазма:
- Локальный. Гладкие мышцы бронхиальных стенок спазмированы на небольшом участке дыхательных путей. Состояние развивается при попадании в бронх инородного предмета, эндобронхиальном росте новообразования.
- Парциальный. Процесс является распространённым, поражает мелкие, а иногда и средние бронхи. Сохраняются зоны нормально вентилируемой альвеолярной ткани. Нарушение чаще обнаруживается при патологии органов дыхания и реакциях гиперчувствительности. Приводит к дыхательной недостаточности.
- Тотальный. Проявляется резким одномоментным спазмом гладкой мускулатуры всех крупных, средних и мелких бронхов. Характерен для астматического статуса. Иногда выявляется во время оперативного вмешательства при введении пациента в наркоз.
Симптомы бронхоспазма
Клиническая картина патологического состояния во многом зависит от этиопатогенеза и распространённости процесса. В большинстве случаев присутствует непродуктивный приступообразный кашель. Иногда в конце приступа отделяется скудное количество светлой слизистой мокроты. Пациент жалуется на внезапно появившееся стеснение в груди, ощущение нехватки воздуха и затруднение выдоха. Больной испытывает чувство страха, не может спать. Иногда одышка носит смешанный характер, редко – инспираторный. Пациент, а нередко – и окружающие его люди слышат свистящие хрипы.
Затруднение дыхания усиливается в горизонтальном положении. В тяжёлых случаях больной вынужден сидеть с опущенными вниз ногами, чуть наклонившись вперёд и опираясь на руки, или лежать на животе со свешенной вниз головой. Аллергический бронхоспазм часто сопровождается ринореей, слезотечением, кожными высыпаниями по типу крапивницы, отёками в месте инъекции или укуса насекомого. Обструкции, развивающейся на фоне инфекционного заболевания, сопутствуют лихорадка, общее недомогание, признаки основной патологии.
Гемодинамический бронхоспазм сочетается с болями в груди, кровохарканьем и нарушением сердечного ритма. Характер кашлевого приступа, вызванного аспирацией инородного предмета, изменяется при перемене положения тела. При тотальной бронхоконстрикции состояние пациента крайне тяжёлое. Наблюдается утрата сознания, кожные покровы становятся синюшными. Несмотря на выраженное тахипноэ (частота дыхательных движений достигает 60 за минуту), дыхательные шумы не выслушиваются. Выявляется резкое снижение артериального давления, тахикардия.
Осложнения
Своевременно начатое адекватное лечение позволяет полностью и без последствий купировать бронхоспазм. В лёгких случаях проходимость бронхов восстанавливается самостоятельно. Самым грозным осложнением является трансформация парциальной бронхоконстрикции в тотальную, наблюдающаяся при утяжелении астматического статуса. Это состояние ежегодно приводит к гибели более 200 тысяч человек, страдающих бронхиальной астмой. От 3 до 20% случаев смерти в состоянии наркоза при хирургических вмешательствах происходит из-за бронхоспазма.
Диагностика
Первичные диагностические мероприятия обычно осуществляются врачами скорой медицинской помощи и терапевтами приёмных отделений стационаров. В дальнейшем пациент обследуется у пульмонолога, при необходимости к диагностическому поиску могут привлекаться аллергологи-иммунологи и другие специалисты. Основными методами исследования, позволяющими выявить бронхоспазм, считаются:
В целях диагностики бронхоспастических состояний у детей раннего возраста применяется бронхофонография. Повышение содержания в выдыхаемом воздухе углекислого газа, определяемого с помощью капнографии, помогает выявить бронхоспазм у интубированных больных. Наиболее полно исследовать функцию внешнего дыхания можно с помощью бодиплетизмографии.
Лечение бронхоспазма
Лечение бронхоспастического состояния осуществляется консервативными методами. На догоспитальном этапе используются ингаляции бета-адреномиметиков короткого действия в виде дозированного аэрозоля или через небулайзер. Можно применять комбинации этих препаратов с холинолитиками или ингаляционными кортикостероидами. При недостаточной эффективности терапии пациенту обеспечивается подача увлажнённого кислорода через носовой катетер, выполняется парентеральное введение метилксантинов и системных кортикостероидов.
Для купирования приступа удушья на фоне анафилаксии препаратом выбора является эпинефрин, дополнительно используются бронхолитики, кортикостероидные гормоны и антигистаминные препараты. При тотальном бронхоспазме показана экстренная интубация и искусственная вентиляция лёгких. Пациенты с затяжными приступами удушья госпитализируются в отделение терапии или пульмонологии. Лечение больных с астматическим статусом осуществляется в ОИТР. На госпитальном этапе продолжается введение бронхолитиков и кортикостероидов, кислородотерапия. При необходимости осуществляется бронхоальвеолярный лаваж, респираторная поддержка.
Прогноз и профилактика
Прогноз заболевания зависит от приведшего к бронхоконстрикции этиологического фактора. Обратимые приступы удушья хорошо поддаются медикаментозному лечению. Бронхоспазм очень редко является непосредственной причиной летального исхода. В случае вторичной бронхоконстрикции смерть чаще наступает от основного заболевания. В профилактических целях следует избегать контакта с известными аллергенами, тщательно выполнять рекомендации по лечению основной патологии.
1. Бронхиальная астма, обострение тяжелой степени – протокол оказания помощи на этапе СМП/ Минздрав РФ – 2002.
2. Диагностический справочник терапевта: Клинические симптомы, программы обследования больных, интерпретация данных/ Чиркин А.А., Окороков А.Н., Гончарик И.И. – 1993.
Кандидоз легких – инвазивное поражение легочной ткани дрожжеподобными грибами рода Candida, проникающими в респираторный тракт преимущественно из эндогенных очагов микоза. Грибковая инфекция проявляется сильным кашлем со скудной мокротой, кровохарканьем, субфебрилитетом, одышкой, болью в груди, слабостью, развитием бронхоспазма, плеврита, дыхательной недостаточности. Для подтверждения диагноза показано проведение рентгенографии органов грудной клетки, микроскопии мокроты, культурального и серологического исследований. Терапия включает антимикотические препараты, адаптогены, витамины, иммуномодуляторы, бронхо- и муколитики, антигистаминные средства.
МКБ-10
Общие сведения
Кандидоз (кандидамикоз) легких - дрожжевая грибковая инфекция, развивающаяся в легочной паренхиме на фоне иммунной недостаточности. В пульмонологии кандидозное поражение легких встречается в различных клинических вариантах: в форме кандидозной пневмонии (очаговой, лобарной, хронической); милиарного кандидоза легких; посткандидозного пневмофиброза; кавернизирующих видов кандидоза и вторичной кандида-инфекции туберкулезных каверн; микомы легкого, вызванной грибами Candida. Изолированная форма кандидоза легких развивается реже, чем проявление генерализованной формы и кандидасепсиса. Кандидоз легких встречается у пациентов всех возрастных групп – от детей периода новорожденности до пожилых людей.
Причины кандидоза легких
Возбудителем кандидоза легких выступают дрожжеподобные грибки рода Candida (чаще C. albicans) - условно-патогенные микроорганизмы, в норме присутствующие на поверхности слизистых оболочек пищеварительного тракта, половых органов, полости рта, верхних дыхательных путей. Кандиданосительство обнаруживается у 30-80% практически здоровых людей. Экзогенное поражение легких кандидами возможно, но не является этиологически значимым. В большинстве случаев кандидоза легких доминирующая роль принадлежит эндогенному источнику инфекции. В легочную ткань грибы Candida проникают путем аспирации секрета ротовой полости, трахеи, бронхов или содержимого желудка (первично), а также за счет лимфогематогенного распространения из очагов кандидоза в ЖКТ, половых органах (вторично).
Обретение патогенности и колонизация кандидами тканей и органов происходит в условиях ослабления общей и местной резистентности организма. Благоприятным фоном для развития кандидоза легких являются иммунокомпрометированные состояния (ВИЧ-инфекция, СПИД, нейтропения), эндокринные нарушения (сахарный диабет, надпочечниковая недостаточность, гипопаратиреоз), тяжелая соматическая или инфекционно-воспалительная легочная патология (бактериальные пневмонии, туберкулез), онкологические процессы (рак легких), болезни крови. Иммуносупрессии способствуют продолжительное лечение антибиотиками, системными кортикостероидами, иммунодепрессантами, цитостатиками, лучевая и химиотерапия, хроническая никотиновая и алкогольная интоксикация.
При кандидозе легких развиваются экссудативно-некротические (на ранней стадии) и туберкулоидно-гранулематозные (на поздней стадии) тканевые реакции. Вначале в легочной ткани возникают небольшие воспалительные очажки с некрозом в центре, окруженные внутриальвеолярным выпотом фибрина и геморрагиями. Наибольшее количество очагов воспаления организуется в средних и нижних отделах легких. Могут поражаться просветы мелких бронхов, в них появляются нити гриба и обильный лейкоцитарный экссудат. Легко прорастая стенки бронхов, кандида вызывают их некроз. Исходом острого кандидоза легких может стать нагноение очажков с формированием гнойных полостей, изъязвлением и образованием каверн; развитием последующей продуктивной тканевой реакции, грануляций и фиброза легких. Особенность кандидозной гранулемы состоит в отсутствии казеоза и наличии фрагментов грибов и клеточного детрита в ее центре и лимфоцитов по периферии.
Симптомы кандидоза легких
Кандидоз легких может протекать остро, с выраженными симптомами (в т.ч., в виде прогрессирующего деструктивного процесса или тяжелого септического состояния), но чаще характеризуется вялым затяжным течением и периодически возникающими обострениями.
Проявления кандидозной пневмонии схожи с симптомами бактериального или вирусного воспаления легких и характеризуются сильным кашлем, сухим или с незначительным выделением мокроты; нередко - кровохарканьем, субфебрильной или фебрильной температурой, одышкой, болью в груди. Больные предъявляют жалобы на общее тяжелое состояние - недомогание, слабость, обильное ночное потоотделение и потерю аппетита. Грибковая пневмония часто осложняется развитием плеврита с образованием большого количества бесцветного или слегка окрашенного кровью выпота. При милиарной форме кандидоза легких мучительный кашель со скудной слизисто-кровянистой мокротой сочетается с бронхоспастическими приступами на выдохе. При развитии кандидоза легких на фоне антибактериального лечения первичного заболевания (бактериальной пневмонии, туберкулеза и др.) после небольшого периода клинического улучшения состояние больного вновь ухудшается из-за активации микотического воспалительного процесса в легких.
У больных кандидозом легких нередко отмечаются признаки диссеминированного грибкового процесса с поражением кожных покровов, подкожной клетчатки, брюшной полости, глаз, почек и др. При тяжелом течении кандидамикоза легких наблюдается развитие выраженной дыхательной недостаточности. Летальность при кандидозной пневмонии может составлять от 30 до 70% в зависимости от категории больных.
Диагностика кандидоза легких
Диагностика кандидоза легких включает проведение рентгенографии и КТ легких, бронхоскопии, микроскопии мокроты, культурального и серологического исследований бронхоскопического материала и крови. Проявления кандидоза легких не патогномоничны, но могут сопровождаться кандидозным поражением других органов, анамнестическими сведениями о предшествующей кандида-инфекции. Аускультативная картина часто скудная, без ясных симптомов, иногда выслушиваются сухие и влажные мелкопузырчатые хрипы.
Рентгенологически может выявляться усиление легочного рисунка в прикорневых зонах на ранней стадии, позднее - множественные мелкие инфильтраты с нечеткими контурами в нижних и средних долях. Определяются реактивные изменения в легких, лимфатической системе корня и средостения; плевральный выпот, участки гнойного расплавления (абсцессы). Характерно затяжное течение и относительно быстрое изменение объективных данных со стороны легких и плевры (появление и исчезновение тонкостенных полостей, выпота), симптоматики (от хронического бронхита и пневмонии - до плеврита и абсцесса), а также результатов функциональных тестов.
При остром кандидозе легких почкующиеся клетки и нити псевдомицелия кандид обнаруживаются в секрете бронхов, препаратах легочной ткани (в пределах клеточного инфильтрата, внутри пораженных альвеол, в межальвеолярных перегородках). В крови имеется значительный лейкоцитоз, лимфопения, эозинофилия, резкое повышение СОЭ. Посевы секрета бронхов на специфические питательные среды обнаруживают обильное его обсеменение грибами рода Candida (более 1000 колоний в 1 мл). Подтверждает кандидозную природу заболевания выделение культуры кандид из крови (фунгемия).
Положительные результаты серологической диагностики (РНГА, РСК, РНИФ, РП) и внутрикожных проб с аллергенами кандид не дают четких различий между кандиданосителем, больным кандидозом легких и другими вариантами кандидоза. Важным признаком кандидоза легких является усиление клинических проявлений (возврат устойчивой лихорадки) при назначении антибиотикотерапии. Дифференциальную диагностику инвазивного кандидоза легких проводят с бронхитом и бронхопневмонией другой этиологии, туберкулезом легких, поверхностным кандидозом трахеи и бронхов, другими грибковыми поражениями легких, саркоидозом, лимфогранулематозом и раком легких.
Лечение и прогноз кандидоза легких
При кандидозе легких в качестве базисного лечения назначается этиотропная терапия антимикотическими препаратами - системно и в виде ингаляций. Рекомендован пероральный прием и внутривенное введение флуконазола, при низкой чувствительности к нему кандид возможна замена на каспофунгин, итраконазол. При наличии нейтропении, сочетании кандидоза легких с другими висцеральными формами микоза, диссеминированном процессе или кандидасепсисе возникает необходимость во внутривенном введении и ингаляциях амфотерицина В или микогептина. Эффективно проведение ингаляций с натриевой солью леворина и нистатина, миконазолом, натамицином под прикрытием бронхолитиков и местных анестетиков для профилактики бронхоспазма и побочных реакций. Длительность антифунгальной терапии составляет не менее 2-х недель после исчезновения симптомов кандидоза легких. При тяжелых формах заболевания необходимы повышенные дозы и повторные курсы антимикотиков.
Во избежание рецидивов кандидоза легких показано устранение фоновой первичной патологии за счет коррекции иммунодефицитного состояния, эндокринопатии, гиповитаминоза и др. Используются общеукрепляющие препараты, адаптогены, витаминно-минеральные комплексы, иммуномодуляторы, отхаркивающие, антигистаминные и дезинтоксикационные средства. Дополнительно назначаются местные разогревающие мази, массаж. При выявлении смешанной природы кандида-инфекции к основной терапии добавляются антибиотики.
При рациональной терапии изолированных легких форм кандидоза легких прогноз благоприятный; при генерализованных, септических формах микоза и запоздалом лечении возможен летальный исход. Тяжелое хроническое течение кандидоза легких приводит к инвалидизации больного. Мерами профилактики кандидоза легких являются: своевременное лечение хронических инфекционно-воспалительных заболеваний легких, эндокринных нарушений, прием антимикотиков во время антибактериальной и гормональной терапии, здоровый образ жизни и умеренная физическая активность.
1. Кандидоз: этиология, клиника, диагностика, лечение: Монография/ Сахарук Н.А., Козловская А.А. – 2010.
2. Ведение пациентов с кандидозом: обзор новых рекомендаций IDSA/ Веселов А.В.// Клиническая микробиология и антимикробная химиотерапия. – 2004 – Т. 6, №2.
Читайте также:

