Инкубационный период при менингококковой инфекции составляет
Обновлено: 18.04.2024
Менингококковая инфекция - это острое инфекционное заболевание, вызываемое различными видами менингококка. Характеризуется многообразием клинических проявлений: от назофарингита (воспаление слизистой оболочки носа и зева) и бактерионосительства до распространенных, тяжело протекающих в форме менингококкемии (наличие менингококковой инфекции в крови), менингита и менингоэнцефалита (воспаление оболочек головного мозга).
Возбудителем менингококковой инфекции является грамположительный диплококк Neisseria meningitides. По форме эти возбудители напоминают кофейные зерна. Он быстро погибает в окружающей среде, при кипячении гибнет в течение нескольких секунд, при действии дезинфицирующих веществ - через несколько часов. Возбудитель выделяется со слизистой оболочки носоглотки, из спинномозговой жидкости (ликвора), крови, отделяемого (экссудата) кожных высыпаний.
Менингококковой инфекцией заражаются и болеют только люди. Источником инфекции может быть только больной человек или бактерионоситель. Наибольшую опасность представляет больной в начале заболевания, особенно при наличии воспалительных явлений в носоглотке.
Менингококковая инфекция распространяется воздушно-капельным путем через зараженные капельки слизи, выделяемые из носоглотки и верхних дыхательных путей. Для инфицирования имеют значение длительность контакта с больным, скученность в плохо проветриваемых общественных местах. Часто дети раннего возраста заражаются от родителей, близких родственников, которые являются либо носителями, либо больными локализованной формой инфекции. Восприимчивость к заболеванию не очень высокая (индекс заразности - 10-15%).
В случае развития назофарингита (воспаления слизистой носа и глотки) в месте внедрения возбудителя возникает умеренный воспалительный процесс. В трахее и бронхах сначала наблюдается поверхностное воспаление, затем оно становится более выраженным. Воспаление распространяется на поверхности больших полушарий головного мозга, основание мозга и оболочки спинного мозга. Затем, воспалительный гнойный процесс с поверхности проникает вглубь вещества мозга, развивается энцефалит. При несвоевременно начатой терапии или у нелеченных больных отмечается воспаление желудочков мозга. При этом в желудочках локализуется жидкость, а на стенках желудочков - гнойно-фибринозные наложения, отек. Возможна закупорка гнойным содержимым путей оттока спинномозговой жидкости с развитием водянки головного мозга - гидроцефалии. Гнойно-фибринозное воспаление развивается на 5-6 сутки от момента начала болезни.
Клинические проявления менингококковой инфекции у детей
Инкубационный период менингококковой инфекции может продолжаться от 1 до 10 дней.
Острый назофарингит встречается в 80% случаев от всех заболеваний менингококковой инфекцией. Протекает в трех формах: легкой, среднетяжелой и тяжелой.
Легкая форма. Обычно назофарингит начинается остро (на фоне полного здоровья) с повышения температуры тела до 38 - 38,5°С. Могут быть жалобы на заложенность носа, насморк, головную боль, слабость. В некоторых случаях температура тела не изменяется, состояние удовлетворительное. Воспалительные изменения в носоглотке выражены слабо.
Среднетяжелая форма. Повышение температуры тела до более высоких значений - 38,5 - 39°С. Больной ребенок вял, малоподвижен, слаб, отмечаются заложенность носа, насморк. При осмотре наблюдаются покраснение и отечность задней стенки зева, увеличение лимфоидных фолликулов, набухание боковых валиков, небольшое слизистое отделяемое.
Тяжелая форма. Возникает повышение температуры тела до 40 - 40,5°С. К симптомам, характерным для среднетяжелой формы, присоединяются рвота, судороги, боли в животе. Возможно появление менингиальных симптомов: скованности затылочных мышц, при этом ребенок не может нагнуть голову вперед, симптома Кернига (невозможно выпрямить согнутую ногу) и др. Исход и течение назофарингита в большинстве случаев благоприятные, температура снижается до нормальных значений через 1-4 дня. Полностью ребенок выздоравливает через 5-7 дней.
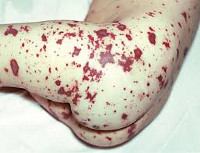
Менингококкемия (бактериемия, менингококковый сепсис) - это такая форма менингококковой инфекции, при которой возбудитель проникает и циркулирует в крови. При этом, помимо общетоксических проявлений и поражения кожных покровов, возможно поражение различных внутренних органов (селезенки, легких, почек, надпочечников), суставов, глаз. Обычно заболевание начинается остро, на фоне хорошего самочувствия, внезапно. Наблюдаются повышение температуры тела до высоких значений, озноб, рвота. В раннем возрасте часто развиваются судорожные припадки, расстройство сознания. В течение 1-2 дней все клинические проявления постепенно нарастают. В конце первого - начале второго дня от начала заболевания появляется сыпь на кожных покровах. Для менингококковой инфекции характерна сыпь геморрагического характера в виде звездочек, имеющих неправильную форму. Она плотная на ощупь, приподнимающаяся над поверхностью кожи. Появляется одновременно на всей коже, но массивнее на нижних отделах рук, ног, ягодицах, веках. В случае тяжелого течения высыпания появляются на лице, верхних отделах туловища.
В 37% случаев менингококкемии отмечается поражение суставов - синовиты или артриты. В большинстве случаев затрагиваются мелкие суставы пальцев рук и стоп; реже - крупные суставы: локтевые, голеностопные, лучезапястные, коленные. Через 2-4 дня после начала менингококкового сепсиса вновь повышается температура тела, появляется боль в суставах. Кожа над суставом измененная, покрасневшая; суставы припухлые, движения ограничены из-за болезненности. Больные дети стараются щадить пораженные конечности. При воспалении суставов кисти кисть находится в разогнутом состоянии, пальцы растопырены, рука приподнята. Наиболее часто вовлечение в процесс суставов протекает по типу полиартрита - поражение нескольких суставов - или моноартрита - поражение одного сустава. Течение таких артритов благоприятное, функция суставов восстанавливается в полном объеме.
Менингококковый менингит. Эта форма также начинается остро, с повышения температуры тела до 39 - 40°С. Больной ребенок стонет, держится за голову, проявляет беспокойность, плохо спит, ест, не играет. Возбуждение может переходить в заторможенность, безразличие к окружающей обстановке. Усиление болевых ощущений даже при легком прикосновении к больному - повышенная чувствительность является одним из ведущих симптомов менингококкового менингита. Часто в первые дни заболевания возникает рвота, не связанная с приемом пищи. Следующий важный признак менингита - это судороги, появляющиеся с первого дня болезни и сохраняющиеся в течение 2-3 дней. На 2-3 сутки возникают менингиальные симптомы: скованность затылочных мышц, симптом Кернига и др.
Менингококковый менингоэнцефалит - воспаление оболочек и самого головного мозга. Чаще развивается у детей раннего возраста. В заболевании преобладают признаки поражения мозга: нарушение сознания, двигательное возбуждение, судорожные приладки, поражение черепно-мозговых нервов. Возможно развитие гемипарезов - ограничение движений в конечностях с одной стороны; нарушение движений, снижение мышечного тонуса. Больные дети не держат голову, им трудно сидеть, ходить. Менингиальные симптомы наблюдаются редко, чаще наиболее выражена скованность мышц затылка, симптом Кернига.
Менингококковый менингит и менингококкемия - такая форма встречается наиболее часто. Сыпь появляется раньше, чем возникают мозговые симптомы. Полное очищение спинномозговой жидкости, то есть выведение возбудителя, также происходит гораздо быстрее.
Течение менингококковой инфекции без своевременного лечения - продолжительное и тяжелое (от 4-6 недель до 3 мес). Иногда наблюдается волнообразное течение с чередованием обострения и стихания процесса.
При разных формах менингококковой инфекции летальный исход может наступить при отеке мозга в случае сверхострого или молниеносного течения болезни. Это осложнение возникает в результате нейротоксикоза, нарушений кровообращения, обменных процессов.
Профилактика менингококковой инфекции
В профилактике менингококковой инфекции большое значение имеет изоляция больного и бактерионосителя. В случае развития распространенной формы или при подозрении на нее больных обязательно госпитализируют в специализированные отделения или в боксы. В эпидемиологическом очаге обязательно ведётся клиническое обследование при этом осматриваются носоглотка, кожные покровы, измеряется температура тела в течение 10 дней у всех контактных.
Больные с распространенными формами менингококковой инфекции и назофарингитом выписываются из стационаров только после полного выздоровления, без бактериологического обследования на носительство возбудителя. Выздоровевшие допускаются обратно в детские учреждения после однократного отрицательного результата бактериологического обследования, которое проводится через пять дней после выписки из стационара. Заключительную дезинфекцию в очагах менингококковой инфекции осуществлять не нужно.
Также существует активная иммунизация против инфекции. Для этого применяют иммуноглобулин.
Менингокбкковую А вакцину используют для детей старше 1 года. Препарат вводится подкожно в верхнюю треть плеча или подлопаточную область.
Кубинскую вакцину вводят детям старше 3 мес. и взрослым. Проводят 2 инъекции этого препарата с интервалом в 1,5-2 мес. Вводят внутримышечно в наружную латеральную мышцу бедра или в плечо.
Осложнения после введения менингококковых вакцин встречаются редко. Возможны местные реакции: болезненность и покраснение кожи в месте инъекции в течение 1-2 дней или общие реакции: слабость, недомогание, повышение температуры тела. Противопоказаний к вакцинации нет. При плановой вакцинации не вводят препараты детям с хроническими некомпенсированными заболеваниями, больным злокачественными опухолями и в острый период инфекционных болезней. В случае угрозы заражения менингококковой инфекцией вакцинацию проводят всем детям без исключения.
Существует 12 серогрупп (разновидностей) этой бактерии, из них 6 (A, B, C, W, Y и X) вызывают большинство тяжелых форм менингококковой инфекции. Особенность инфекции в том, что у менингококка, как и у гемофильной палочки типа b и пневмококков, имеется полисахаридная капсула, окружающая бактерию и защищающая ее от атак иммунной системы.
Маленькие дети (в возрасте от 0 до 5 лет) еще, как правило, не имеют сформированного защитного иммунитета против этой инфекции.
Причины и источники. Инкубационный период
Возбудитель менингококковой инфекции передается только от человека к человеку. Инфекция распространяется воздушно-капельным путем и проникает в организм через слизистую носа, полости рта и глотки.
Мельчайшие капли выделений из дыхательных путей, полости рта или носоглотки носителя или больного человека при тесном контакте — поцелуях, чихании, кашле, — попадают на слизистую здорового человека.
Там бактерии могут на некоторое время оставаться и размножаться, не вызывая признаков заболевания и не влияя на самочувствие, вызывая бессимптомное носительство (иногда наблюдаются симптомы насморка [назофарингита]).
По имеющимся данным, считается, что в любой момент времени около 10-20% населения являются носителями менингококков. Но иногда, по не вполне понятным причинам, подавляя защитные силы организма, инфекция проникает через слизистую оболочку в кровь.
Используя питательные вещества, находящиеся в крови, менингококки могут быстро размножаться, вызывая заражение крови (сепсис), и распространяться через кровь в оболочки головного мозга или другие внутренние органы (например, легкие, суставы, сердце, подкожно-жировую клетчатку и др.).
Время между моментом попадания бактерии в организм и до появления первых признаков болезни называется инкубационным периодом. Для менингококковой инфекции он составляет в среднем 4 дня, но может и меняться от 2 до 10 дней.
Формы заболевания
Под формами заболевания подразумевается то, какой характер носит болезнь, как она протекает, какие органы и системы она поражает. В случаях менингококковой инфекции существуют следующие формы: локализованные, генерализованные и смешанные.
Локализованные формы
Развиваются в случае, если защитные силы организма справляются с инфекцией, и она не попадает в кровь.
Бессимптомное носительство: бактерия Neisseria meningitidis остается на слизистой, размножается и периодически выделяется во внешнюю среду. Сам человек не болеет, но является заразным для окружающих.
Генерализованные формы
Менингит, менингоэнцефалит, сепсис (заражение крови).
Развиваются, если возбудитель преодолевает местную иммунную защиту на слизистых оболочках носоглотки и попадает в кровь. С током крови бактерии разносятся по организму, проникают в кожу, почки, надпочечники, легкие, ткани сердца, оболочки головного мозга. Размножение и гибель менингококков приводит к выбросу эндотоксина — ядовитого продукта распада бактерий.
Он разрушает стенки сосудов, отчего образуются кровоизлияния, которые выглядят сначала как сыпь (экзантема) — красноватые точки на коже или энантема — такие же высыпания на слизистых полости рта, носоглотки, иногда глаз, а затем принимают типичный вид геморрагической (от темно-красной до черной) сыпи размером от точек до обширных некрозов (отмирания) участков кожи.
Этот же бактериальный токсин приводит к развитию отека мозга и мозговых str-симптомов, кровоизлияниям во внутренние органы.
Смешанные
Сочетание, например, менингита и сепсиса) и редкие формы: развитие воспаления в суставах — полиартрит, в легких — пневмония и т. д.
Симптомы менингококковой инфекции
Носительство
Протекает без жалоб, длится в среднем 10-15 дней, возбудитель обнаруживается только при лабораторном обследовании.
Острый назофарингит
Симптомы менингококкового острого назофарингита могут напоминать ОРВИ — повышение температуры, слабость, головная боль, сонливость, выделение слизи и небольшая заложенность носа.
Может закончиться выздоровлением, переходом в носительство или стать причиной развития менингита и других тяжелых форм менингококковой инфекции.
В любом случае, даже при минимальных подозрениях или риске заражения менингококком нужно вызывать врача, поскольку самостоятельно определить, действительно ли это менингококковый назофарингит или другая инфекция невозможно: необходимо проведение осмотра и лабораторные анализы.
Менингококцемия (сепсис, заражение крови)
Развивается быстро, часто на фоне назофарингита. Температура может резко подняться, с ломотой в мышцах, сильной головной болью, помутнением сознания.
В течение 1-2 суток появляется типичная сыпь при менингококковой инфекции — сначала розоватая, затем геморрагическая: неровные высыпания, темно-красного цвета, немного приподнимающиеся над кожей. Как правило, сыпь локализуется на ягодицах, ногах, нижней части туловища.
Менингит
Начинается менингококковый бактериальный менингит остро, температура может быстро нарастать до высоких цифр, одновременно могут появиться жалобы на боль в спине, шее, резкую головную боль с непереносимостью света, звуков.
Могут быстро — иногда в первый день, но чаще на 2-3 день после появления признаков болезни, — развиться симптомы, которые говорят о том, что инфекционно-воспалительный процесс затронул оболочки головного мозга, вызывал их раздражение.
Такие симптомы называют менингеальными, к ним относят: ригидность затылочных мышц (невозможно прижать подбородок к груди), симптомы Кернига (врач не может разогнуть у больного ногу в колене), Брудзинского (одновременное сгибание головы и подтягивание ног к животу) и другие. Возможно появление типичной сыпи.
Менингеальная симптоматика может говорить о тяжести заболевания, но самостоятельно, без врача, определить ее не следует: нужна комплексная проверка и опыт в оценке симптомов.
Менингоэнцефалит
Воспаление затрагивает мозговые оболочки, головной, иногда спинной мозг. Признакисходны с симптомами менингита, также развивается сыпь. При менингоэнцефалите могут появиться геморрагическая экзантема и энантема.
Экзантемой называют разнообразную сыпь на коже, которая может быть при самых разных инфекциях, аллергиях, это общее описание высыпаний. Энантема — это сыпь разного характера, появляющаяся на слизистых оболочках. В самом начале менингоэнцефалита может быть трудно определить тип сыпи.
Она может начинаться как розеола — небольшого, от 1 до 10 мм в диаметре, округлого покраснения, который светлеет при или исчезает при нажатии на него. Затем может переходить в геморрагическую сыпь в виде точек, пятен, звездочек разного размера, не исчезающих при нажатии на них.
Менингококковый сепсис (менигококкцемия) — тяжелая форма заболевания. Состояние больных очень тяжелое: сильная головная боль, рвота, температура может быть как очень высокой — 41° C, так и быть ниже 36,6° C.
Связано это с очень быстрым нарушением работы сосудов, падением артериального давления. Быстро появляется пятнисто-папуле зная сыпь: распространяясь по коже и слизистым, она часто сливается с образованием пузырей с кровянистым содержимым. Смертность при данной форме очень высокая — до 60%.
Диагностика менингококковой инфекции
Поставить точный диагноз можно только после лабораторного исследования: если врач заподозрит менингококковую инфекцию, то он назначает анализ крови, спинномозговой жидкости, отделяемого слизистых и сыпи.
Предварительный диагноз, а затем его уточнение возможно только после клинического осмотра, с обязательным забором с помощью спинномозговой пункции ликвора — спинномозговой жидкости, а также мазков с поверхности слизистой носоглотки, сыпи.
Лечение
Лечение зависит от формы заболевания. Госпитализация требуется при любой форме, но если при выявлении бессимптомного носительства менингококковой инфекции и назофарингите могут назначить антибиотики, витаминно-минеральные препараты, то другие формы заболевания требуют экстренного вмешательства и интенсивного лечения.
В зависимости от формы заболевания, особенностей течения, возраста больного и других причин, могут быть назначены антибиотики, возможно, потребуется их комбинация, коррекция дозы.
Также могут потребоваться препараты для снижения температуры, снятия судорог, улучшения циркуляции крови и для дезинтоксикации, поддержания работы сердечно-сосудистой системы, головного мозга, снижения риска возможных осложнений.
Группы риска
Вызываемая менингококком инфекция одинаково опасна для всех людей, кроме получивших прививку от менингококковой инфекции. По данным ВОЗ (2), 10-20% населения в любой момент считаются бессимптомными носителями менингококковой бактерии N. meningitidis. Выделяют следующие группы повышенного риска по развитию менингококковой инфекции (1) (2) (3):
Дети младшего и дошкольного возраста
В отсутствие вакцинации защитный иммунитет против менингококков у детей до 5 лет, как правило, еще не сформирован. Имеет значение и то, что дети часто берут в рот игрушки и предметы окружающей среды, делятся едой друг с другом, пьют из общей посуды. Это повышает риск передачи инфекции, если в коллективе имеется ребенок или взрослый бессимптомный носитель менингококков без признаков заболевания.
Подростки и молодые люди с большим количеством социальных контактов
Которые часто проводят время в скученных условиях (вечеринки, дискотеки, общежития, казармы). Как указано выше, около 10-20% людей считаются возможными бессимптомными носителями менингококковой инфекции. Чем больше и интенсивнее контакты — тем выше риск заразиться.
По этой же причине в группу риска входят призывники и новобранцы.
Люди с иммунодефицитом
Лица, перенесшие удаление селезенки, с ВИЧ-инфекцией, с некоторыми генетическими нарушениями. Это лица с иммунодефицитом — сниженными возможностями организма сопротивляться инфекциям.
Люди с кохлеарными имплантатами
При нарушениях слуха и ношении кохлеарного имплантата возможно повреждение внутренних структур уха, снижение местного иммунитета, что может представлять определенный риск заражения.
Путешественники в районы с высоким уровнем заболеваемости
Низкие показатели социально-экономического развития (кроме ОАЭ и Саудовской Аравии), скученность, перемещение большого числа населения из-за традиционного кочевого образа жизни, а в Саудовской Аравии — из-за паломничества, повышают риск того, что на относительно малых территориях соберется большое количество людей, среди которых могут оказаться и бессимптомные носители менингококковой инфекции, и больные, что может привести к возникновению вспышек инфекции.
Профилактика
Короткий инкубационный период, сложность ранней диагностики, быстрое развитие симптомов, распространенность носительства, особенности детского иммунитета, высокий уровень летальности и инвалидизации, а также высокая распространенность инфекции в некоторых странах мира требуют проведения профилактических мер у детей и отдельных взрослых из групп риска.
При вспышках менингококковой инфекции (ограниченных или при эпидемиях) силами медицинских работников могут проводиться так называемые мероприятия в очаге. К ним относится установление карантина, выявление и изоляция носителей, соблюдение санитарно-эпидемиологического режима, другие мероприятия.
Наиболее эффективной мерой является активная иммунизация, то есть профилактическая прививка. В России она включена в Календарь профилактических прививок по эпидемическим показаниям (4). В нем указано, что вакцинации подлежат «дети и взрослые в очагах менингококковой инфекции, вызванной менингококками серогрупп A или C.
В перечень вакцин, которые могут использоваться в России для вакцинации от менингококковой инфекции входят:
Менингококковые полисахаридные вакцины:
- моновалентная (против серогруппы A) — полисахаридная сухая;
- четырехвалентная (против серогрупп A, C, Y и W).
Менингококковые конъюгированные вакцины:
- моновалентная (против серогруппы C).
- четырехвалентная (против серогрупп A, C, Y и W). (5) (6)
Менингококковая инфекция – инфекционная болезнь, совмещающая целую группу заболеваний, которые имеют разнообразные клинические проявления: от назофарингита до менингококкового сепсиса и менингита. Объединяет их то, что все они вызываются менингококками, которые переносятся воздушно-капельным путем. Менингококковая инфекция представляет опасность, так как широко распространена, скоротечна, может вызывать тяжелые осложнения и привести к летальному исходу.
МКБ-10
Общие сведения
Менингококковая инфекция – инфекционное заболевание, имеющее типичные клинические проявления в виде поражения слизистой оболочки носоглотки. Для этой болезни характерно распространение процесса, что приводит к специфической септицемии и гнойному лептоменингиту. Менингококковая инфекция распространилась по всем странам мира, в которых наблюдаются как спорадические случаи, так и эпидемические вспышки, бывают и эпидемии. Самое большое распространение менингококковая инфекция получила в странах Центральной Африки, Южной Америки, в Китае. Вспышки этого заболевания часто возникают там, где большая скученность населения сочетается с антисанитарными условиями обитания.
В нашей стране заболеваемость менингококковой инфекцией стабилизировалась и в среднем держится на уровне 5 на 100 тысяч населения. Как показывает географический анализ, есть несколько неблагополучных зон, где показатель заболеваемости более высок. Это, в первую очередь, дальневосточные области, расположенные рядом с границей Китая и Монголии. Другой регион, который дает стабильно высокий уровень заболеваемости – Мурманская и Архангельская области.

Этиология и патогенез
Возбудителем менингококковой инфекции является менингококк Neisseria meningitidis. Это грамотрицательный диплококк, не имеющий жгутиков и капсул и не образующий спор. Менингококки хорошо видны на окрашенных анилиновыми красками препаратах из чистой культуры. Они располагаются парно, как два боба, обращенных друг к другу вогнутой поверхностью. Оптимальная температура для роста менингококков – 37 °С. Во внешней среде они малоустойчивы, быстро погибают при воздействии солнечных лучей, дезинфицирующих средств, при высыхании и понижении температуры до 22 °С. Различают несколько серологических типов менингококков, основными из которых считаются четыре: А, B, C, D.
В результате воздушно-капельного механизма распространения инфекции менингококки проникают в носоглотку, полость рта, верхние дыхательные пути здоровых людей, затем гематогенным путем начинают распространяться в организме. В патогенезе менингококковой инфекции решающую роль играет комбинация процессов токсического и септического характера с присоединившимися аллергическими реакциями.
Заражение менингококковой инфекцией
Единственный источник возбудителя менингококковой инфекции - человек с клинически выраженными признаками болезни, а также носитель менингококков. Путь передачи менингококков - аспирационный. Распространение инфекции происходит при разговоре, чиханье, кашле, когда с капельками слизи возбудители попадают в окружающее больного воздушное пространство. Способствует заражению тесный контакт между людьми, особенно в закрытом помещении.
Менингококковая инфекция характеризуется некоторой сезонностью. Число заболевших в сырое и холодное время года увеличивается, достигая пика в марте-мае. Для менингококковой инфекции типичны периодические подъемы заболеваемости, имеющие интервалы в 10-15 лет. Болезнь может поражать людей практически любого возраста, но преимущественно болеют дети. Они составляют почти 70% от общего количество всех больных. Большое значение в развитии менингококковой инфекции имеет ослабленная иммунная система человека.
Классификация
Соответственно клинической классификации менингококковую инфекцию делят на локализованную и генерализованную. К локализованным формам относят менингококконосительство, острый назофарингит и изолированную менингококковую пневмонию. Генерализованные формы: острая и хроническая менингококкемия, менингококковый менингоэнцефалит, менингококковый менингит. Существуют редкие формы: менингококковый артрит или полиартрит, менингококковый эндокардит и иридоциклит. Частое распространение получили смешанные формы менингококковой инфекции.
Симптомы менингококковой инфекции
Инкубационный период при менингококковой инфекции длится от 1 до 10 дней, в среднем 2-3 дня. При менингококконосительстве чаще всего состояние здоровья не нарушается. Обычно болезнь начинается остро, однако у некоторых больных бывает продромальный период: слабость и потливость, головная боль и небольшое повышение температуры.
При менингококковом менингите может наступить расстройство сознания и психические нарушения. Возможны бред, возбуждение, галлюцинации или адинамия, заторможенность, сопор, даже кома. У детей часто возникают судороги, иногда гиперкинезы. У большинства больных отмечается угнетение или усиление периостальных и сухожильных рефлексов, а также их неравномерность, происходит поражение черепных нервов. Может развиться гнойный лабиринтит, который приводит к полной потере слуха. Реже бывает неврит зрительного нерва.
Менингококкемия представляет острый менингококковый сепсис, для которого типично острое начало, высокая лихорадка, ряд септических явлений, в том числе значительные изменения в деятельности сердечно-сосудистой системы, раннее появлением сыпи и тяжелое течение. Сыпь появляется чаще на туловище и нижних конечностях в виде розеолезных и папулезных элементов интенсивно-розового или слегка синюшного оттенка. Кроме того, на коже бывают разной величины геморрагические элементы и звездчатые красные пятна, переходящие в некроз.
При менингококкемии отмечаются кровоизлияния в конъюнктивы, склеры и слизистые оболочки носоглотки. У больных могут наблюдаться носовые, маточные, желудочные кровотечения, субарахноидальные кровоизлияния, микро- и макрогематурия. В отдельных случаях возникают артриты и полиартриты. Тяжелая менингококкемия у взрослых часто сочетается с менингитом.
Менингококковый менингоэнцефалит характеризуется судорогами и нарушением сознания уже с первых дней болезни, нередко появляются зрительные или слуховые галлюцинации. Для него типичны ранние параличи и парезы.
Осложнения
Возможны специфические осложнения в раннем и позднем течении болезни. К ним относятся:
- токсико-инфекционный шок;
- острая почечная недостаточность;
- желудочно-кишечное и маточное кровотечение;
- паренхиматозно-субарахноидальное кровоизлияние;
- острое набухание и отек головного мозга;
- церебральная гипотензия;
- отек легких;
- параличи и парезы;
- гормональная дисфункция;
- эпилепсия;
- гидроцефалия.
К неспецифическим осложнениям относят такие, как герпес, отит, пневмония, пиелонефрит и другие.
Диагноз менингококковой инфекции
Чтобы поставить правильный диагноз, необходимо изучить клиническую картину заболевания. Принимают во внимание также эпидемиологические данные, анамнез, результаты лабораторных исследований крови и цереброспинальной жидкости, взятой путем люмбальной пункции. При подозрении на менингококконосительство или менингококковый назофарингит проводят бактериологическое исследование слизи, которую собирают с задней стенки глотки. Используют также иммунологические методы.
Дифференциальный диагноз следует проводить с другими заболеваниями. Назофарингит дифференцируют с острыми вирусными инфекциями, ангиной, фарингитом. Смешанную форму менингококковой инфекции и менингококкемию сравнивают с другими инфекционными болезнями. Менингококковый менингит дифференцируют с гнойными менингитами другой этиологии.
Лечение менингококковой инфекции
При менингококковой инфекции необходима ранняя госпитализация в специализированные отделения инфекционной больницы. При развитии осложнений больных определяют в отделение реанимации. В случаях выраженной интоксикации, лихорадки назначают антибиотики. В тяжелых случаях проводят противошоковые мероприятия, дегидратационную и дезинтоксикационную, противосудорожную терапию. Назначают анальгетики, применяют кортикостероиды, оксигенотерапию, искусственную вентиляцию легких и другие средства. По показаниям используют витамины, ноотропные препараты и сердечные гликозиды. Выписка из стационара может быть произведена после исчезновения клинических симптомов, при наступлении выздоровления и отсутствии в бактериологических исследованиях слизи из зева и носа менингококков.
В большинстве случаев при своевременном лечении менингококковой инфекции прогноз благоприятен. По статистике летальные исходы возможны при таких осложнениях, как отек и набухание головного мозга, инфекционно-токсический шок. Остаточные явления встречаются у пациентов, лечение которых было начато только в поздние сроки заболевания. Могут быть функциональные нарушения нервно-психической деятельности. Пациентам, перенесшим менингококковую инфекцию показано амбулаторное наблюдение и долечивание у невролога.
Профилактика менингококковой инфекции
Важно вовремя поставить диагноз больным с разными видами менингококковой инфекции и госпитализировать их. Противоэпидемическими мерами является выявление носителей инфекции и проведение им санации носоглотки. Большое значение для профилактики имеет повышение иммунитета людей. За теми, кто был в контакте с больным, устанавливается медицинское наблюдение и проводится бактериологическое обследование. По показаниям осуществляется вакцинация комплексной полисахаридной вакциной против менингококков серологических групп А и С, иммунитет от которой сохраняется в течение 3-5 лет. Повторную иммунизацию при угрозе эпидемии можно проводить через три года.
Менингококковый менингит – это форма менингококковой инфекции, которая характеризуется гнойным воспалением мягкой и арахноидальной оболочек головного мозга. Заболевание сопровождается типичной триадой клинических признаков (головной болью, лихорадкой и рвотой), менингеальными знаками, общемозговыми и общетоксическими симптомами. Менингит может сочетаться с менингококцемией, осложняться инфекционно-токсическим шоком, недостаточностью надпочечников, энцефалитом. Решающее значение в диагностике играют методы лабораторной идентификации возбудителя. Основу лечения составляет антибактериальная и патогенетическая терапия.
МКБ-10
Общие сведения

Причины
Этиологическим фактором менингококкового менингита является менингококк – Neisseria meningitidis. Это парно расположенная шаровидная грамотрицательная бактерия (диплококк), окруженная капсулой с ресничками. Возбудитель обладает низкой устойчивостью к факторам внешней среды, быстро погибает под действием ультрафиолетовых лучей, высоких и низких температур. Менингококки относятся к аэробам, чувствительны к показателям pH, дезинфицирующим агентам.
Микроб имеет сложную антигенную структуру. Различают 13 серогрупп N. meningitidis, отличающихся составом специфического капсульного полисахарида. Наиболее распространены штаммы групп A, B, C, в последнее время регистрируют рост частоты выявления бактерий с антигенами Y и W-135. Возбудителю присуща высокая изменчивость: он подвергается L-трансформации с потерей капсулы, показывает гетероморфный рост, приобретает резистентность к химиопрепаратам.
Главным фактором патогенности менингококка считается эндотоксин – липоолигосахаридный комплекс, выделяющийся при разрушении микробной клетки. Возбудитель способен вырабатывать и ряд других повреждающих веществ (гемолизин, протеазы, гиалуронидазу), проникать сквозь гематоэнцефалический барьер. Фиксация к назофарингеальному эпителию происходит благодаря ресничкам, а капсула защищает бактерию от механизмов фагоцитоза.
Предрасположенность к развитию менингококкового менингита формируется в условиях снижения местной и общей резистентности организма. Факторами риска признаются врожденный дефицит комплемента, ВИЧ-инфекция, анатомическая или функциональная аспления. Слизистая оболочка носоглотки повреждается при курении и ОРВИ, что повышает риск бактериальной инвазии. Распространению инфекции способствует большая скученность населения.
Патогенез
При размножении менингококка развивается вначале серозно-гнойное, затем гнойное воспаление мягкой и паутинной оболочек. Чаще всего поражаются конвекситальные поверхности и основание головного мозга, иногда процесс распространяется в спинальном направлении. Макроскопически мягкая оболочка выглядит отечной, гиперемированной, мутной, поверхность мозга будто покрыта шапочкой из гноя. Микроскопическая картина представлена выраженной инфильтрацией полиморфноядерными мононуклеарными клетками. Спаечный процесс может вызвать закупорку путей ликворооттока.
Классификация
Согласно клинической классификации менингококковой инфекции, менингит относится к ее генерализованным формам. С учетом выраженности патологического процесса инфекция может протекать в легкой, среднетяжелой, тяжелой или крайне тяжелой формах. Менингит, вызванный N. meningitidis, является гнойным. Клинически он представлен следующими вариантами:
- Классический. Инфекционный процесс имеет изолированный характер, поражаются только мягкая и паутинная оболочки головного мозга.
- Смешанный. Картина менингита дополняется признаками воспаления мозгового вещества (менингоэнцефалита), бактериемией (менингококцемией).
- Осложненный. Сопровождается развитием локальных и системных осложнений, обусловленных влиянием воспалительных изменений или токсинов возбудителя.
По длительности патологический процесс бывает острым (до 3 месяцев), затяжным (до полугода), хроническим (свыше 6 месяцев). В зависимости от локализации пораженных церебральных структур менингит подразделяется на конвекситальный (большие полушария), базальный (нижняя поверхность) и спинальный. Дополнительно выделяют ограниченную и тотальную формы.
Симптомы менингококкового менингита
Началу болезни обычно предшествует назофарингит, но симптомы могут возникнуть внезапно, на фоне полного благополучия. С большим постоянством в клинической картине обнаруживают так называемую менингеальную триаду – головные боли, лихорадку, рвоту. Температура резко поднимается до 40-42° C, сопровождается сильным ознобом. Мучительные головные боли носят диффузный давяще-распирающий или пульсирующий характер, локализуются преимущественно в лобно-теменной области, усиливаются в ночное время, при перемене положения головы, действии внешних раздражителей.
Среди объективных симптомов на первое место выходят менингеальные знаки, которые появляются в самом начале заболевания и быстро прогрессируют. Наиболее постоянными являются ригидность затылочных мышц, симптомы Кернига и Брудзинского (верхний, средний, нижний). У детей отмечают признак Лесажа, выбухание и пульсацию родничка. Пациент принимает вынужденную позу – лежа на боку с запрокинутой назад головой и подтянутыми к животу коленями. Выраженность менингеального синдрома может не соответствовать тяжести патологии.
При неврологическом осмотре часто выявляют асимметрию сухожильных и кожных рефлексов, ослабляющихся по мере нарастания интоксикации, патологические стопные знаки. Базальные менингиты сопровождаются поражением черепных нервов, особенно III, IV, VII, VIII пар. Наличие стойкого красного дермографизма говорит о сопутствующих вегетативных расстройствах. Признаками интоксикации являются вначале тахикардия, а затем относительная брадикардия, гипотония, приглушенность сердечных тонов. У пациентов учащается дыхание, язык обложен грязно-коричневым налетом, сухой.
Осложнения
Крайне неблагоприятным вариантом является молниеносное течение болезни с отеком-набуханием головного мозга. Ситуация угрожает вклинением стволовых структур в большое затылочное отверстие черепа, что ведет к нарушению витальных функций. Медленное разрешение гнойного воспаления опасно развитием гидроцефалии, у детей младшего возраста могут возникать церебральная гипотония, субдуральный выпот.
Результатом тяжелых или сочетанных форм менингококкового менингита становятся инфекционно-токсический шок, острая надпочечниковая недостаточность. При запоздалом или неадекватном лечении гнойный процесс переходит на эпендиму желудочков и мозговое вещество, осложняясь вентрикулитом (эпендиматитом), энцефалитом. В поздние сроки отмечается риск глухоты, эпилепсии, задержки психомоторного развития у детей.
Диагностика
Установить происхождение менингококкового менингита на основании клинических данных удается при его сочетании с бактериемией. На вероятную этиологию изолированных форм болезни косвенно указывает эпидемиологическая и анамнестическая информация (наличие назофарингита, контакт с больным). Точную верификацию патологии обеспечивают лабораторно-инструментальные методы:
- Клинические анализы. Гемограмма показывает выраженный лейкоцитоз со сдвигом формулы влево, анэозинофилию, ускорение СОЭ. В спинномозговой жидкости отмечается полиморфноядерный плеоцитоз, снижение концентрации глюкозы, повышение белка. Изменения в анализе мочи неспецифичны, свидетельствуют о токсических явлениях.
- Бактериоскопия и посев. Менингококки выявляются в нейтрофилах при прямой бактериоскопии окрашенных по Граму мазков. Посев ликвора на сывороточный агар или другие питательные среды дает возможность уточнить культуральные, ферментные, антигенные свойства возбудителя, определить его чувствительность к антибиотикам.
- Серологические тесты. После выделения менингококка идентифицировать его по серогруппам можно при постановке реакции агглютинации. Для обнаружения антител в крови применяют РНГА, экспресс-диагностику проводят с помощью ИФА, методов встречного иммуноэлектрофореза.
- Молекулярно-генетический анализ. В дополнение к стандартным процедурам используют ПЦР, позволяющую выявить бактериальную ДНК. Это быстрый и чувствительный диагностический тест. Особую ценность он приобретает при невозможности выделить возбудителя из ликвора или крови.
- Нейровизуализация. Показаниями для церебральной томографии могут быть нарушения сознания, очаговые неврологические симптомы. КТ головного мозга подтверждает ликворную гипертензию, внутримозговые кровоизлияния, церебральный отек. МРТ с контрастированием предпочтительнее, так как лучше визуализирует менингеальную оболочку, субарахноидальное пространство.
В качестве дополнительного исследования при судорогах для регистрации биоэлектрической активности мозга назначают ЭЭГ. Помощь в диагностическом поиске оказывают офтальмолог (осмотр глазного дна), инфекционист. Заболевание необходимо дифференцировать с менингитами иной этиологии, эпидуральным абсцессом, субдуральной эмпиемой. Следует исключать энцефалиты, острый рассеянный энцефаломиелит, субарахноидальную гематому.
Лечение менингококкового менингита
Любые формы генерализованной инфекции сопряжены с высокой опасностью летального исхода и тяжелых осложнений. Поэтому менингококковый менингит должен рассматриваться как неотложное состояние, требующее срочной госпитализации в профильный стационар. Обычно пациенты сразу попадают в палату интенсивной терапии под круглосуточное наблюдение специалистов. Им показан строгий постельный режим. Основой лечения является фармакотерапия:
- Этиотропная. Центральное место отводится антибиотикотерапии препаратами пенициллинового (бензилпенициллином, ампициллином) или цефалоспоринового ряда (цефтриаксоном, цефотаксимом). Альтернативными медикаментами выступают карбапенемы, хлорамфеникол. Сначала назначается эмпирическая терапия, которая затем корректируется с учетом данных антибиотикочувствительности.
- Патогенетическая. Для купирования отека головного мозга используются глюкокортикоиды, осмотические и петлевые диуретики (маннитол, фуросемид). Гемодинамическая нестабильность и токсикоз требуют инфузионной поддержки (кристаллоидами, коллоидами, плазмой), введения вазопрессоров, оксигенотерапии. В тяжелых случаях проводят экстракорпоральную детоксикацию.
- Симптоматическая. В комплексном лечении менингококкового менингита применяют симптоматические препараты. При судорожной активности показаны антиконвульсанты (диазепам, натрия оксибутират). Высокую лихорадку купируют жаропонижающими средствами.
Выписка из стационара осуществляется при полном клиническом выздоровлении. Все пациенты, перенесшие менингококковый менингит, должны находиться под диспансерным наблюдением невролога с прохождением регулярного обследования. Последствия и остаточные явления устраняются комплексной реабилитацией, которая включает физиотерапию, лечебную гимнастику, когнитивную коррекцию.
Прогноз и профилактика
При своевременной специфической терапии менингококкового менингита прогноз относительно благоприятный, сочетанные и осложненные формы существенно ухудшают исход. Генерализованная инфекция всегда сопряжена с риском жизнеугрожающих состояний – даже на фоне лечения уровень летальности составляет 10-15%. Плохими прогностическими факторами считают очаговую неврологическую симптоматику, нарушение сознания, лабораторные сдвиги (анемию, тромбоцитопению, лейкопению).
Профилактика подразумевает воздействие на все звенья эпидемического процесса. В отношении источника инфекции проводят раннее выявление, изоляцию и лечение больных, санацию носителей. Разорвать механизмы передачи помогают санитарно-гигиенические мероприятия, дезинфекция в очаге. Для создания специфического иммунитета у восприимчивых лиц рекомендуют вакцинацию против менингококковой инфекции. Повышению неспецифической резистентности способствует закаливание, своевременная терапия респираторных заболеваний.
1. Инфекционные болезни. Учебник для студентов медицинских вузов/ Шувалова Е.П., Белозеров Е.С., Беляева Т.В. - 2016.
2. Инфекционные и паразитарные болезни. Учебное пособие для студентов медицинских вузов/ Возианова Ж.И. - 2000.
4. Микробиологическая диагностика менингококковой инфекции и гнойных бактериальных менингитов/ Краева Л.А.// Инфекция и иммунитет – 2011 - №1.

Менингококковая инфекция - острое инфекционное заболевание с аэрозольным механизмом передачи, характеризующееся различными формами инфекционного процесса: от локальной формы (назофарингит) до генерализованных форм в виде общей интоксикации и поражения мягких мозговых оболочек головного мозга с развитием менингита, а также бессимптомной формой (бактерионосительство).
Заболеваемость
Менингококковая инфекция распространена повсеместно.
Несмотря на то, что заболеваемость менингококковой инфекцией в Российской Федерации имеет многолетнюю тенденцию к снижению, за последние два года наблюдается ее рост.
В 73.9% случаев развивается генерализованная инфекция.
Возбудитель
Возбудитель менингококковой инфекции — менингококк Neisseria meningitidis из семейства Neisseriaceae рода Neisseria.
В окружающей среде неустойчив.
В Российской Федерации генерализованную форму менингококковой инфекции чаще всего вызывают серогруппы А,В,С, а также W и Y.
Источник инфекции
Источник менингококковой инфекции - инфицированный человек.
Это может быть как заболевший генерализованной формой менингококковой инфекции, так и больной острым менингококковым назофарингитом и бактерионоситель менингококка.
Бактерионосители (без клинических проявлений) выявляются только при бактериологическом обследовании. Носителей менингококка в популяции 4-10%.
Пути передачи
Основной путь передачи инфекции -
воздушно-капельный. Кроме того, заражение возможно через предметы обихода (посуда).
Группы риска
- направляющиеся в эндемичные по менингококковой инфекции районы (паломники, военнослужащие, туристы, спортсмены, геологи, биологи);
- медицинские работники, работающие с инфекционными больными;
- медицинские работники и сотрудники лабораторий, работающие с живой культурой менингококка;
- воспитанники и персонал детских домов, домов ребенка, интернатов;
- проживающие в общежитиях;
- лица, принимающие участие в массовых международных спортивных и культурных мероприятиях;
- дети до 5 лет включительно;
- подростки в возрасте 13 - 17 лет (повышенный уровень носительства);
- лица старше 60 лет;
- лица с первичными и вторичными иммунодефицитными состояниями, в том числе ВИЧ-инфицированные;
- лица, перенесшие кохлеарную имплантацию;
- лица с ликвореей.
Дети заболевают чаще, чем взрослые.
За последние годы количество летальных исходов от менингококковой инфекции увеличилось.
Инкубационный период
1 - 10 дней, в среднем до 4 дней.
Период заразности
Больной генерализованной формой менингококковой инфекции наиболее заразен в продромальном периоде (4-6 дней).
Заболевший менингококковым назофарингитом заразен около 2 недель. Носители менингококка опасны в течение 2—3 недель (у 2—3 % лиц носительство продолжается 6 и более недель ).
Клиника
У большинства инфицированных, при попадании в организм менингококка, заболевание не проявляется и выявляется только при бактериологическом обследовании.
У10 -20% заболевших развивается картина острого назофарингита. Менингококковый назофарингит протекает как обычная ОРВИ, об инфицировании также узнают только после положительного результата посева со слизистой оболочки носоглотки.
У одного из тысячи заболевших детей развивается менингококковый сепсис (тяжелейшая интоксикация, геморрагическая звездчатая сыпь, появляющаяся сначала на стопах, голенях, коже ягодиц, далее на всех конечностях и туловище).
Менингококковый менингит также начинается с интоксикации, головной боли, рвоты. При осмотре - положительные менингеальные симптомы.
Чем опасно заболевание
Летальность достигает 50%.
У перенесших тяжёлые формы менингококковой инфекции часто диагностируют потерю слуха, органическое поражение нервной системы.
Менингококковый сепсис осложняется полиартритами, перикардитом, эндокардитом, миокардитом, воспалительным поражением глаз, поражением почек, печени, надпочечников.
Диагностика
Диагноз менингококкового менингита устанавливается на основании симптомов, данных эпидемиологического анамнеза, осмотра, а также лабораторных данных.
Лечение

Заболевший любой формой менингококковой инфекции подлежит госпитализации.
Лицам, общавшимися с больным генерализованной формой инфекции, не имеющим признаков воспаления в носоглотке, проводится экстренная химиопрофилактика.
Профилактика
При угрозе эпидемического подъёма, а также при росте заболеваемости менингококковой инфекцией проводится плановая вакцинация.
Вакцинация против менингококковой инфекции входит в календарь профилактических прививок по эпидемическим показаниям и проводится детям и взрослым в очагах менингококковой инфекции, вызванной менингококками серогрупп A или C.
Вакцинация проводится в эндемичных регионах, а также в случае эпидемии, вызванной менингококками серогрупп A или C.
Лица, подлежащие призыву на военную службу, также проходят вакцинопрофилактику менингококковой инфекции.
Схема вакцинации

Вакцинация против менингококковой инфекции проводится однократно.
Разрешено проводить вакцинацию одновременно с вакцинацией против других инфекций, кроме вакцинации против желтой лихорадки и туберкулеза.
Детям от 1 года до 8 лет включительно, а также студентам первых курсов средних и высших учебных заведений проводят вакцинацию полисахаридной вакциной.
Поствакцинальный иммунитет сохраняется до 10 лет.
Противопоказания к вакцинации
Острые, обострение хронических заболеваний, а также аллергические реакции на предыдущее введение вакцины против менингококковой инфекции являются противопоказаниями к проведению вакцинации против этой инфекции.
Реакция на введение вакцины
Обычно вакцинация против менингококковой инфекции не вызывает никаких реакций. В редких случаях отмечается болезненность в месте введения вакцины, а также кратковременное повышение температуры.
Неспецифическая профилактика
Неспецифическая профилактика менингококковой инфекции заключается в недопущении контактов с заболевшими и в наблюдении за контактными в течение 10 дней.
Читайте также:

