Инструментальные исследования при туберкулезе легких
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Туберкулез легких: причины появления, симптомы, диагностика и способы лечения.
Определение
Туберкулез – инфекционное заболевание, передающееся воздушно-капельным путем. Его возбудителем является бактерия Mycobacterium tuberculosis. Заразиться может каждый, но особенно восприимчивы к туберкулезу дети ввиду недостаточно сформированного иммунитета.
Заболевание излечимо, но лечение занимает длительное время. Огромное значение имеет ранняя диагностика туберкулеза - чем скорее он будет выявлен, тем меньше осложнений вызовет.
Причины появления туберкулеза
Туберкулез передается воздушно-капельным и воздушно-пылевым путями. Микобактерии находятся в мельчайших каплях, которые больной туберкулезом выделяет при разговоре, кашле, чихании и т.д.
Количество людей, инфицированных бактериями туберкулеза, составляет примерно 25–30%. Но заболевает только каждый десятый из них.
Выделяет микобактерии не каждый больной туберкулезом, а только тот, у кого происходит распад легочной ткани и бактериовыделение (в просторечии – открытая форма туберкулеза). Получить дозу микобактерий можно, даже не контактируя непосредственно с больным человеком, так как они способны оседать на частичках пыли и оставаться на ней при благоприятных условиях до 18 дней.
Дети чрезвычайно восприимчивы к инфекциям, а отсутствие прививок приводит к тому, что, встретив туберкулезную палочку, организм не распознает ее как чужеродный агент и не выделяет антитела для борьбы с инфекцией, а вместо этого дает бактериям возможность беспрепятственно проникнуть в легкие.
Среди взрослого населения в группу риска по заражению туберкулезом входят:
- пожилые люди,
- лица, страдающие хроническими заболеваниями (такими, как сахарный диабет, аутоиммунные заболевания),
- люди с онкологическими заболеваниями,
- люди, принимающие иммуносупрессивные препараты,
- пациенты, перенесшие тяжелые операции,
- курильщики.
- Первичный туберкулезный комплекс. Возникает при первичном заражении туберкулезом и встречается, как правило, среди детей. Протекает без выраженных симптомов, рентгенологически напоминает пневмонию, поэтому диагностика затруднена, не заразен. Небольшой очаг в большинстве случаев закрывается капсулой, и болезнь дальше не развивается.
- Туберкулез внутригрудных лимфатических узлов. Характеризуется распространением туберкулезных очагов в обоих легких и поражением лимфоузлов.
- Диссеминированный туберкулез легких. По всей поверхности легких образуются крошечные воспалительные бугорки. Может быть острым или хроническим, протекает тяжело (с лихорадкой, интоксикацией) и волнообразно.
- Очаговый туберкулез легких. В легком образуется от одного до нескольких воспалительных очагов не более 1 см в диаметре. Может протекать бессимптомно или с невысокой температурой, недомоганием.
- Инфильтративный туберкулез легких. Является одним из осложнений очагового туберкулеза. Протекает тяжело, с длительной лихорадкой, потерей веса, кашлем, может наблюдаться кровохарканье.
- Казеозная пневмония. Тяжелая форма легочного туберкулеза, развивается остро, с тяжелой интоксикацией, лихорадкой. Характеризуется массивным воспалением и затем распадом легочной ткани с образованием полостей в легком. Чаще всего возникает у больных с ослабленным иммунитетом.
- Туберкулема легких. В ткани легкого образуется инкапсулированный очаг более 1 см в диаметре, внутри которого происходит распад легочной ткани.
- Кавернозный туберкулез легких. Тяжелая форма туберкулеза, при которой происходит деструкция легочной ткани и образуются большие каверны (полости) в легком. Возникает как осложнение других форм туберкулеза.
- Фиброзно-кавернозный туберкулез легких. Является завершающим этапом кавернозного туберкулеза, когда окончательно формируется полость в легком.
- Цирротический туберкулез легких. Последняя стадия туберкулеза легких, характеризуется замещением легочной ткани на рубцовую. Встречается в 0,1-8% случаев, в основном у нелеченых или неправильно леченых пациентов. Для формирования данной формы требуются годы болезни.
- Туберкулезный плеврит. Воспалительный процесс поражает оболочку легких – плевру. Может развиться как осложнение туберкулеза легких или как самостоятельное заболевание, особенно у молодых людей.
- Туберкулез бронхов, трахеи, верхних дыхательных путей.
- Туберкулез органов дыхания, комбинированный с профессиональными пылевыми заболеваниями легких.
- с выделением микобактерий туберкулеза (МБТ+);
- без выделения микобактерий туберкулеза (МБТ–).
- Выраженная слабость, утомляемость, хроническая усталость.
- Бессонница, ночные кошмары.
- Снижение аппетита и потеря массы тела.
- Ночная потливость (она может быть настолько сильной, что больному приходится менять постельное белье).
- Повышение температуры тела, в основном до субфебрильных значений, то есть не выше 37,5°С. Температура держится постоянно и сопровождается ознобом.
- Кашель. Сначала больных беспокоит сухой кашель, но по мере прогрессирования заболевания появляется мокрота.
- Кровохарканье. Характерно для более поздних стадий туберкулеза.
- Боль в грудной клетке. Возникающая при кашле боль свидетельствует о вовлечении плевры в патологический процесс.
- Сильная одышка.
-
Клинический анализ крови с развернутой лейкоцитарной формулой (с целью выявления воспалительного процесса).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок. Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР. Краткая характеристика определяемого вещества Общий белок Сыворотка крови (плазма крови, лишенная фибриногена) содержит множество белков, выполняющих разнообразны.
Тест предназначен для скрининговой оценки состава и количественного соотношения фракций белка сыворотки крови методом электрофореза. Синонимы: Электрофорез белков сыворотки. SPEP. Краткая характеристика белковых фракций сыворотки крови Общий белок сыворотки крови состоит из смеси белков с ра.
С-реактивный белок – белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме. Синонимы: Анализ крови на СРБ; С-реактивный белок сыворотки крови. C-reactive Protein (CRP), quantitative; C-reactive protein test; CRP test. Краткое описание опред.
Аланинаминотрансфераза − внутриклеточный фермент, участвующий в метаболизме аминокислот. Тест используют в диагностике поражений печени, сердечной и скелетных мышц. Синонимы: Глутамат-пируват-трансаминаза; Глутамат-пируват-трансаминаза в сыворотке; СГПТ. Alanine aminotransferase; S.
Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. Aspartateaminotransferase; Serum Glutamicoxaloacetic Transaminase; SGOT; GOT. Краткая характеристика определяемого вещества АсАТ .
Синонимы: Анализ крови на ЛДГ; Лактатдегидрогеназа; L-лактат; НАД+Оксидоредуктаза; Дегидрогеназа молочной кислоты. Lactate dehydrogenase, Total; Lactic dehydrogenase; LDH; LD. Краткая характеристика определяемого вещества Лактатдегидрогеназа ЛДГ – цитоплазматический.
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat. Краткая характеристика определяемого вещества Креатинин Креатинин – низкомолекулярное азотсодержащее вещество, продукт метаболизма креа.
Синонимы: Анализ крови на электролиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl. Краткая характеристика определяемых веществ (Калий, Натрий, Хлор) Калий (К+) Основной внутриклеточный катион. Кал.
Общий кальций – основной компонент костной ткани и важнейший биогенный элемент, обладающий важными структурными, метаболическими и регуляторными функциями в организме. Синонимы: Анализ крови на общий кальций; Общий кальций в сыворотке. Total blood calcium; Total calcium; Bl.
Определение ДНК возбудителей туберкулеза: комплекса микобактерий: M. tuberculosis, M. bovis, M. bovis BCG, M. microti, M. africanum в мокроте, смывах с бронхов, лаважной жидкости методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени. Туберкулёз (от лат. tubercul.
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Исследование, позволяющее получить данные о состоянии органов грудной клетки и средостения.
Диагностический тест с постановкой внутрикожной пробы для всех возрастных групп с целью диагностики туберкулезной инфекции.
Туберкулез – инфекционное хроническое заболевание, вызываемое микобактериями туберкулеза (Mycobacterium tuberculosis complex). Активный туберкулез развивается приблизительно у 10% людей, инфицированных M. tuberculosis. В остальных случаях благодаря иммунной системе происходит элиминация возбуд.
Лечение туберкулеза легких
Успех лечения во многом зависит от ранней диагностики заболевания. Терапия туберкулеза длительная и составляет от 4 месяцев до нескольких лет.
Самостоятельное прекращение приема лекарств, пропуск или уменьшение дозировки могут вызвать резистентность, то есть устойчивость микобактерий к антибиотикам.
Во время лечения необходимо отказаться от курения и употребления алкоголя.
Терапия туберкулеза подразумевает комбинацию нескольких антибактериальных препаратов. В основном все лекарства принимают в таблетированной форме, однако в начале заболевания или при тяжелом течении требуется их внутривенное введение.
Лечение туберкулеза осуществляется как дома, так и в специализированном стационаре. Госпитализация показана при первичном обнаружении туберкулеза, для лечения тяжелых форм туберкулеза и для хирургического лечения туберкулеза легких.
Во время терапии туберкулеза очень важно полноценно питаться, получая с пищей необходимое количество калорий, витаминов и питательных веществ.
Калорийность пищи должна быть на 10% выше, чем при обычном образе жизни. Молочные продукты, нежирное мясо, рыба, орехи богаты белком, который необходим для укрепления иммунитета. Обязательно нужно включать в меню овощи, зелень, цельнозерновые продукты. Следует избегать фастфуда, жирной, копченой пищи, сахара и сладких газированных напитков.
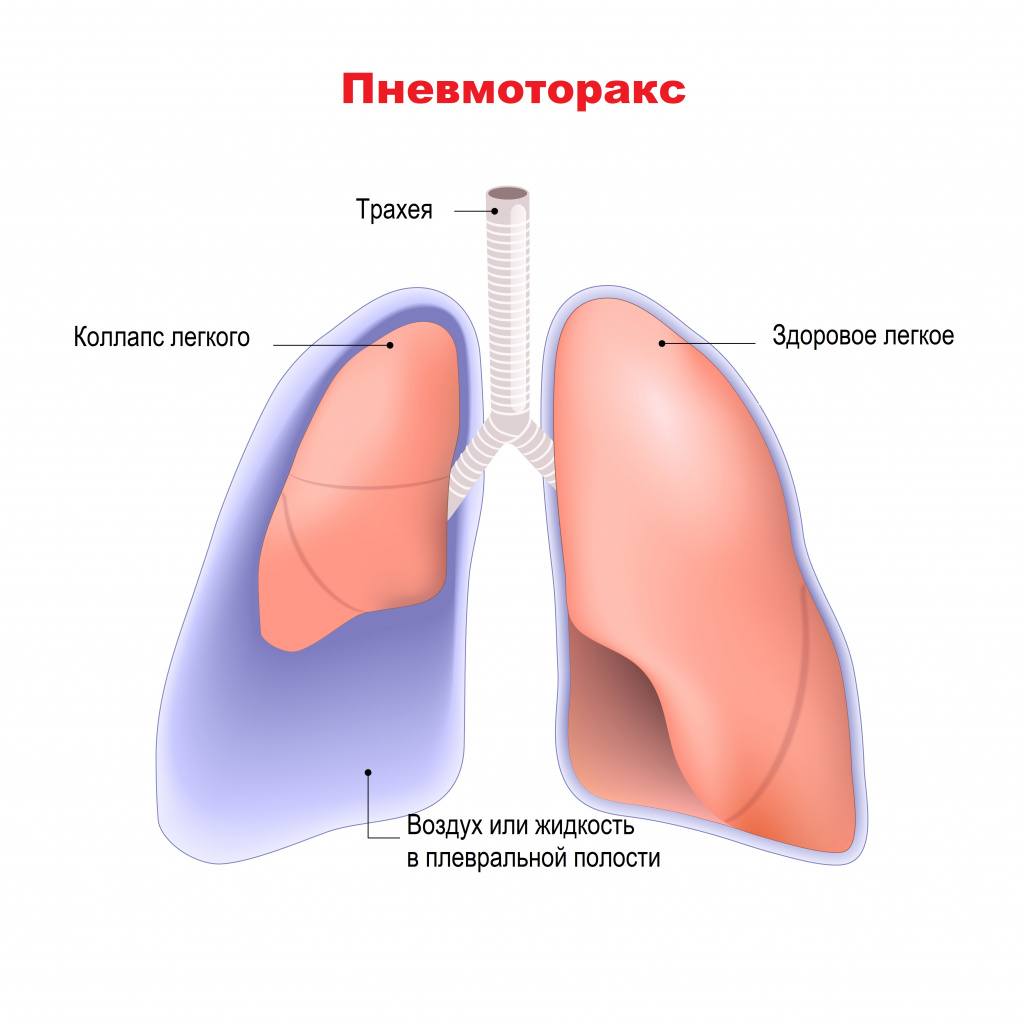
К неспецифическим осложнениям, характерным для многих легочных заболеваний, врачи относят кровохарканье, легочное кровотечение, спонтанный пневмоторакс. Спонтанный пневмоторакс – это попадание воздуха в плевральную полость вследствие повреждения ткани легкого. Наличие воздуха в плевральной полости сдавливает легкие и мешает нормальному процессу дыхания. Описаны случаи, когда к пневмотораксу приводит образование бронхоплевральных свищей.
К редким, но грозным осложнениям относятся: ателектаз (спадение части легкого, которая перестает участвовать в газообмене и процессе дыхания), абсцесс легкого (образование гнойника в ткани легкого), амилоидоз внутренних органов (в результате длительного воспалительного процесса происходит нарушение белкового обмена, в органах начинает откладываться белок-амилоид, вследствие чего нарушается их нормальная работа), хроническая легочная недостаточность.
К специфическим осложнениям, характерным для туберкулеза легких, относятся: туберкулез бронхов, трахеи, гортани, корня языка; туберкулезный плеврит; туберкулезная эмпиема – скопление гноя в плевральной полости.
Профилактика туберкулеза легких
К специфической профилактике относится вакцинация.
Вакцину вводят внутрикожно, после чего формируется местный туберкулезный процесс, неопасный для общего здоровья. Впоследствии организм вырабатывает специфический иммунитет против микобактерий. Это значит, что привитой ребенок с хорошим поствакцинальным иммунитетом при встрече с микобактериями либо не инфицируется, либо переносит инфекцию в легкой форме.
Иммунитет, приобретенный после прививки БЦЖ, сохраняется в среднем 5 лет. Повторные вакцинации проводят в 7 и 14 лет.
Профилактика туберкулеза у взрослых включает ежегодную диспансеризацию с выполнением флюорографии легких.
- Карачунский М.А. Дифференциальная диагностика туберкулеза легких // Пульмонология и аллергология. – Т.1. – 2005. С. 6–9.
- Клинические рекомендации «Туберкулез у взрослых. Разраб.: Российское Общество Фтизиатров, Ассоциация фтизиатров. – 2022.
- Клинические рекомендации «Туберкулез у детей. Разраб.: Российское Общество Фтизиатров. – 2020.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Выявление – составная часть борьбы с туберкулезом. Для выявления и диагностики туберкулеза применяются различные методы (туберкулинодиагностика, рентгено-флюорографические, бактериологические), но наиболее информативным, быстрым и экономичным является бактериоскопия мокроты по Цилю – Нельсену у лиц с симптомами, подозрительными на туберкулез (кашель с выделением мокроты более 3 нед, кровохарканье, боли в грудной клетке, потеря массы тела) и рентгенография грудной клетки.
To detect tuberculosis is part of its control programme. For identification and diagnosis of the disease, different (tuberculin diagnostic, X-ray, fluorographic, and bacteriological) methods are used, but the most informative, rapid, and cost-effective ones are Ziehl-Neelsen’s sputum bacterioscopy in individuals with signs of suspected tuberculosis (over 3-week productive cough, hemoptysis, chest pain, weight loss) and chest X-ray.
В.В. Пунга — доктор мед. наук, руководитель отдела Центрального НИИ туберкулеза РАМН, Москва
V.V. Punga — MD, Head of Department, Central Research Institute of Tuberculosis, Russian Academy of Medical Sciences, Moscow
В ыявление – составная часть борьбы с туберкулезом, направленная на идентификацию случаев туберкулеза в обществе. Выявление больных туберкулезом осуществляется медицинским персоналом учреждений общей лечебной сети при обследовании пациентов, обратившихся за медицинской помощью, а также при плановых профилактических обследованиях определенных групп населения.
Основными методами выявления туберкулеза остаются:
– туберкулинодиагностика;
– рентгенофлюорографические обследования;
– бактериологическая диагностика.
Все эти методы, каждый в отдельности или в комбинации, применяются у разных групп населения: туберкулинодиагностика – у детей и подростков; профилактические флюорографические обследования – у лиц старше 15 лет; бактериологические, рентгенологические обследования, туберкулинодиагностика – у лиц с повышенным риском заболевания туберкулезом, находящихся на диспансерном учете, обращающихся в поликлиники и поступающих в стационар на лечение с симптомами заболевания, подозрительными на туберкулез. Туберкулез поражает различные органы и системы, поэтому для диагностики внелегочного туберкулеза применяются специальные методы обследования в зависимости от локализации заболевания.
Одним из приоритетных направлений в системе противотуберкулезных мероприятий в сложившихся социально-экономических условиях является выявление туберкулеза в учреждениях общей лечебно-профилактической сети среди лиц, обратившихся за медицинской помощью. У всех лиц с симптомами, подозрительными на туберкулез органов дыхания (кашель с мокротой более 2 – 3 нед, боли в грудной клетке, потеря массы тела, субфебрильная температура, потливость, кровохарканье), необходимо исследовать мокроту на микобактерии туберкулеза (МБТ) методом микроскопии мазка по Цилю – Нельсену и провести рентгенографию (флюорографию) грудной клетки. Как показали исследования, проводимые в ряде территорий Российской Федерации (Ивановская, Томская области, республика Марий Эл), этот подход позволяет выявить более половины впервые заболевших туберкулезом органов дыхания с бактериовыделением, наиболее опасных в эпидемиологическом отношении, сократить сроки диагностики туберкулеза и время от первого обращения больного в медицинское учреждение до начала противотуберкулезного лечения. Исследования мокроты методом микроскопии мазка по Цилю – Нельсену необходимо осуществлять во всех клинико-диагностических лабораториях общей лечебной сети. Больных, у которых выявлены МБТ, следует направлять в противотуберкулезные диспансеры для дообследования, подтверждения диагноза туберкулеза, лечения и постановки на учет.
Бактериоскопический метод прост, экономичен и позволяет при положительном результате исследования мазка мокроты установить диагноз туберкулеза органов дыхания. Бактериоскопическому обследованию подлежат обратившиеся в медицинское учреждение лица:
– с явными симптомами заболевания;
– с наличием продолжительного (более 3 нед) кашля с выделением мокроты, кровохарканьем и болями в грудной клетке;
– контактировавшие с бациллярными больными туберкулезом;
– имеющие рентгенологические изменения в легких, подозрительные на туберкулез.
Выявление больных туберкулезом легких бактериоскопическим методом должно осуществляться во всех клинико-диагностических лабораториях лечебно-профилактических учреждений общей сети: взрослых и детских поликлиниках, республиканских, краевых, областных, городских и центральных районных больницах, клиниках научно-исследовательских институтов, участковых больницах и сельских врачебных амбулаториях, психиатрических больницах, медико-санитарных частях пенитенциарных учреждений и др. Как минимум 3 мазка мокроты необходимо исследовать в лаборатории методом микроскопии по Цилю – Нельсену на кислотоустойчивые бактерии. Первую и вторую пробы мокроты берут в присутствии медицинского работника в день обращения пациента (с промежутком 1,5 – 2 ч), затем ему выделяют посуду для сбора утренней мокроты перед вторым посещением врача. Для получения положительного результата важно правильно организовать сбор мокроты, который следует проводить в отсутствии посторонних людей в отдельной, хорошо проветриваемой комнате. Пациенту необходимо объяснить, как следует откашливать мокроту из более глубоких отделов легких. В поликлинике или больнице все медицинские сестры должны быть обучены методике сбора мокроты. Больной должен откашливать мокроту в присутствии медицинской сестры. Следует попросить больного сделать несколько глубоких вдохов и покашлять в емкость, после чего проверить наличие в емкости мокроты. Если больной не может откашлять мокроту или она отсутствует, материал для исследования можно получить с помощью раздражающих ингаляций, промывания бронхов и желудка.
В первый же день необходимо сделать рентгенографию грудной клетки. В отдельных случаях (например, когда больной живет далеко от лечебного учреждения или ему трудно добираться до него, или его состояние неудовлетворительное) пациента можно госпитализировать на 2 – 3 дня для обследования. В некоторых отдаленных населенных пунктах более целесообразно обучить фельдшеров или других медицинских работников правильному сбору мокроты, консервации и быстрой доставке ее в ближайшую клинико-диагностическую лабораторию; можно также обучить персонал приготовлению мазков мокроты, высушиванию, фиксации с последующей доставкой в ближайшую лабораторию для окрашивания и исследования. Необходимо исследовать не менее 100 микроскопических полей зрения. Если кислотоустойчивые бактерии не обнаружены в 100 полях зрения, необходимо исследовать дополнительно еще 100 полей.
У взрослых диагноз туберкулеза легких подтверждается обнаружением МБТ в мокроте. У детей до 10 лет в связи с трудностью получения мокроты исследуют промывные воды желудка или мазок из гортани. Процедуру проводят рано утром натощак, полученное содержимое собирают в стерильную посуду и направляют в лабораторию для бактериоскопического и культурального исследования.
Чтобы предупредить заражение туберкулезом при сборе мокроты, медицинский работник обязан быть в шапочке, маске, клеенчатом фартуке и резиновых перчатках. Меры предосторожности также должны применяться при хранении и доставке мокроты в лабораторию на исследование. Для хранения и перевозки используют специальные контейнеры или металлические биксы. Если первые мазки оказались положительными, а больной не пришел к врачу повторно, его следует срочно разыскать и вызвать для дообследования, установления диагноза и направления на лечение.
Кроме микроскопии мазка мокроты, окрашенного по Цилю – Нельсену, в лабораториях, оснащенных люминесцентными микроскопами, возможно исследование материала методом люминесцентной микроскопии. Необходимо обязательно проводить посев мокроты на питательные среды у всех больных, так как у части больных МБТ выявляются только культуральным методом. Посев мокроты или другого материала на выделение возбудителя туберкулеза осуществляют в специализированных лабораториях противотуберкулезных учреждений.
Посев мокроты или другого материала (крови, промывных вод желудка, бронхоальвеолярных смывов, плевральной жидкости) повышает число положительных результатов, которые становятся известными через 4 – 8 нед. В настоящее время существуют методы, которые позволяют сократить длительность выявления МБТ: применение сред для бифазного посева, системы БАКТЕК-460, сокращающие в среднем наполовину сроки роста МБТ. Использование системы БАКТЕК-460 технически просто и позволяет идентифицировать МБТ, определить их лекарственную чувствительность в течение недели.
Кроме прямых методов диагностики туберкулеза (бактериоскопия, культуральный метод), используют и непрямые, основанные на серодиагностике и определении в исследуемом материале нуклеиновых кислот МБТ (полимеразно-цепная реакция – ПЦР). Данные, касающиеся чувствительности и специфичности ПЦР, не позволяют еще в настоящее время использовать этот метод в широкой практике. Микроскопическое исследование патологического материала остается пока наиболее быстрым, чувствительным и дешевым методом, позволяющим установить диагноз туберкулеза.
Активный метод выявления туберкулеза, основанный на массовом рентгенофлюорографическом обследовании населения, для большинства территорий в настоящее время крайне затруднен вследствие его высокой стоимости, изношенности аппаратуры и недостаточной результативности. Проведенный в Ивановской области анализ соотношения стоимости – эффективности выявления случая туберкулеза показал, что на выявление больного по обращаемости затрачивается $ 1590, а при профилактическом осмотре – $ 4000. Сплошные профилактические флюорографические обследования всего населения в возрасте 15 лет и старше, проводимые в прежние годы, в настоящее время также могут быть осуществлены по эпидемиологическим показаниям и при достаточных ресурсах. Профилактические флюорографические обследования для активного выявления туберкулеза в настоящее время следует использовать среди отдельных групп населения, где наиболее часто выявляется туберкулез. Рентгенофлюорографический метод в основном позволяет выявить все случаи “абациллярного” туберкулеза легких (в настоящее время регистрируется 45 – 50% случаев).
Туберкулинодиагностика является основным методом раннего выявления инфицирования туберкулезом детей и подростков. Туберкулинодиагностика как специфический диагностический тест применяется при массовых обследованиях населения на туберкулез, а также в клинической практике для диагностики туберкулеза. Для этих целей используется единая внутрикожная туберкулиновая проба Манту с 2 туберкулиновыми единицами (ТЕ) очищенного туберкулина PPD-L. Ежегодная постановка пробы Манту с 2 ТЕ позволяет своевременно выявить лиц с гиперергическими и усиливающимися реакциями на туберкулин, у которых высок риск заболевания, возможны начальные и локальные формы туберкулеза. Проба Манту считается положительной при размере папулы более 5 мм.
Массовую туберкулинодиагностику среди детей и подростков, посещающих детские ясли, сады, школы, колледжи, проводят специальными бригадами (2 медсестры и врач), сформированными при детских поликлиниках. Детям раннего и дошкольного возраста, не посещающим детские учреждения, пробу Манту ставят в детской поликлинике, а в сельской местности ее производят медицинские работники районных сельских больниц и фельдшерско-акушерских пунктов. При правильной организации мероприятий по раннему выявлению туберкулеза ежегодно туберкулинодиагностикой должно охватываться 90 – 95% детского и подросткового населения административной территории.
Проба Манту с 2 ТЕ безвредна как для здоровых детей и подростков, так и для лиц с различными соматическими заболеваниями. Противопоказаниями для постановки туберкулиновой пробы являются кожные заболевания, аллергические состояния, эпилепсия, острые инфекционные заболевания и хронические заболевания в период обострения. В условиях массовой внутрикожной вакцинации (ревакцинации БЦЖ) проба Манту 2 ТЕ выявляет как послевакцинную, так и инфекционную аллергию. Систематическое проведение детям и подросткам внутрикожных туберкулиновых проб позволяет установить первичное инфицирование и осуществлять поиск очага туберкулезной инфекции среди взрослых.
Таким образом, в настоящее время для выявления больных туберкулезом применяются различные методы. Наиболее информативными, простыми, достоверными и экономичными являются бактериоскопическое исследование мокроты у лиц с симптомами, подозрительными на туберкулез (кашель с выделением мокроты более 3 нед, боли в грудной клетке, кровохарканье, потеря массы тела), рентгенография грудной клетки и туберкулинодиагностика у детей и подростков.
1. Джон Крофтон, Норман Хорн, Фред Миллер. // Клиника туберкулеза. – М., 1996.
2. Диагностика туберкулеза легких бактериоскопическим методом. Метод указания МСБТЛЗ. – Париж, Франция, 1995.
Для цитирования: Мишин В.Ю. Выявление и диагностика туберкулеза легких в учреждениях первичной медико–санитарной помощи. РМЖ. 2013;7:373.
Туберкулез – это инфекционное заболевание, вызываемое микобактериями туберкулеза (МБТ), с преимущественно аэрогенным путем передачи возбудителя и респираторным заражением, при котором развивается специфический гранулематозный процесс в легких, но могут поражаться практически все органы и системы организма человека [1].
Литература
1. Мишин В.Ю. Туберкулез легких с лекарственной устойчивостью возбудителя. М., 2009. 201 с.
2. Шилова М.В. Туберкулез в России в 2010 году. М., 2010. 224 с.
3. Фтизиатрия: национальное руководство. // Под ред. акад. РАМН М.И. Перельмана. М., 2007. 506 с.
4. Туберкулез: руководство для врачей // Под ред. акад. РАМН А.Г. Хоменко. М., 1998. 493 с.
5. Борисов С.Е., Мишин В.Ю., Аксенова В.А. Выявление и диагностика туберкулеза // Проблемы туберкулеза и болезни легких. 2007. № 11. С. 47–63.
6. Ерохин В.В., Мишин В.Ю., Чуканов В.И., Гиллер Д.Б. Казеозная пневмония. М., 2008. 191 с.
7. Андрианова А.Ю. Рецидивы туберкулеза органов дыхания у лиц с остаточными туберкулезными изменениями, снятых с учета противотуберкулезных учреждений: Автореф. дис. … канд. мед. наук. М., 2012. 24 с.
8. Дейкина О.Н. Дифференциальная диагностика пневмонии и туберкулеза легких: Автореф. дис. … канд. мед. наук. М., 2005. 25 с.
9. Дейкина О.Н., Мишин В.Ю., Демихова О.В. Дифференциальная диагностика туберкулеза легких и внебольничной пневмонии // Проблемы туберкулеза и болезни легких. 2007. № 11. С. 47–63.
10. Дейкина О.Н., Мишин В.Ю., Малявин А.Г. Проблемы дифференциальной диагностики внебольничной пневмонии и туберкулеза легких в общесоматическом стационаре // Туберкулез и болезни легких. 2011. № 4. С. 122–123.
11. Мишин В.Ю. Демихова О.В., Кузьмина Н.В. Диагностика и дифференциальная диагностика гематогенно–диссеминированного туберкулеза легких // Consilium medicum. 2002. Т. 4. № 9. С.497–506.
12. Мишин В.Ю., Дейкина О.Н., Назарова Н.В. Дифференциальная диагностика туберкулеза легких и внебольничной пневмонии // Consilium medicum. 2004. Т. 6. № 4. С. 232–238.
13. Назарова Н.В. Клинические проявления и эффективность лечения инфильтративного туберкулеза легких: Автореф. дис. … канд. мед. наук. М. 2005. 27 с.
14. Налиткина А.А. Туберкулез легких в клинике внутренних болезней (особенности современного течения и диагностики в условиях многопрофильного стационара): Автореф. дис. … канд. мед. наук. М., 2009. 24 с.
15. Пульмонология: национальное руководство // Под ред. акад. РАМН А.Г. Чучалина. М., 2009. 949 с.
16. Респираторная медицина: руководство // Под ред. акад. РАМН А.Г. Чучалина. М., 2007. Т. 1. 797 с.
17. Чучалин А.Г., Синопальников А.И., Страчунский А.И. Пневмония. М., 2006. 462 с.
18. Литвинов В.И., Мороз А.М. Лабораторная диагностика туберкулеза. М., 2001. 175 с.
19. Пузанов В.А., Попов С.А., Мишин В.Ю., Владимирский М.А. Микобактерии – возбудители туберкулеза. Кн. 2. Гл. 7. Руководство по медицинской микробиологии. – Книга 2. – Частная медицинская микробиология и этиологическая диагностики инфекций // Под ред. А.С. Лобинской, Н.Н. Костюковой, С.М. Ивановой. М., 2010. С. 234–269.
20. Перельман М.И., Терновой С.К. Спиральная компьютерная томография в диагностике туберкулеза легких. М., 1998. 87 с.
21. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике // Под ред. акад. РАМН А.Г. Чучалина. М., 2010. 82 с.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Несмотря на большой клинический опыт отечественных фтизиатров и многообразие методов диагностики, в некоторых случаях возникает необходимость применения таких методов исследования, которые требуют специальных условий и навыков хирургического персонала.
Цель хирургических методов исследования - установление или уточнение диагноза туберкулёза, степени распространённости и активности процесса, наличия или отсутствия осложнений. В некоторых случаях хирургические методы исследования могут быть использованы для установления сопутствующих или конкурентных заболеваний.
Задачи хирургических методов исследования:
- получение патологического материала для цитологического, бактериологического или морфологического исследований;
- непосредственный осмотр и пальпация (в том числе инструментальная) лёгкого, плевральной полости, средостения, лимфатических узлов и других органов;
- введение диагностических веществ или лекарственных препаратов в полостные образования и свищевые ходы.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13]
Игловые методы исследования туберкулеза
К игловым методам исследования относят пункцию плевральной полости и трансторакальную игловую биопсию.
Подведение иглы к исследуемому органу или ткани требует предварительной оценки топографоанатомических взаимоотношений и установления точной локализации места пункции с помощью методов лучевой диагностики: полипозиционной рентгеноскопии, рентгенографии, КТ и УЗИ.

[14], [15], [16], [17], [18], [19], [20], [21], [22], [23], [24], [25]
Пункция плевральной полости
Пункция плевральной полости - введение иглы через мягкие ткани грудной стенки в плевральную полость для получения и удаления жидкости или воздуха.
Основные показания: экссудативный или осумкованный плеврит, эмпиема плевры, внутриплевральное кровотечение, пневмоторакс, гидропневмоторакс.
Каждый врач-фтизиатр обязан владеть методикой выполнения плевральной пункции. Специальная подготовка больного не нужна. Плевральную пункцию проводят в сидячем положении больного (если позволяет состояние пациента). Для расширения межрёберных промежутков плечо отводят вверх и вперёд. Манипуляцию выполняют под местной инфильтрационной анестезией кожи и мягких тканей грудной стенки. При наличии в плевральной полости свободной жидкости классическое место для прокола грудной стенки - седьмой или восьмой межрёберный промежуток между средней подмышечной и лопаточной линиями. Пункцию осумкованной жидкости проводят с учётом данных рентгенологического исследования или УЗИ. При пневмотораксе пункцию проводят в передне-верхних отделах плевральной полости.
Плевральную пункцию проводят стандартными иглами различной длины и толщины. соединёнными со шприцем переходным краном или силиконовой трубкой (во избежание попадания воздуха в плевральную полость). Иглу проводят через межреберье по верхнему краю нижележащего ребра. В ходе пункции желательно полностью удалять всё содержимое плевральной полости для достижения герметичности. Для постепенного смещения органов средостения большое количество жидкости следует удалять медленно. В отдельных случаях (гнойный плеврит, продолжающееся внутриплевральное кровотечение, отсутствие герметичности лёгочной ткани) плевральную пункцию заканчивают торакоцентезом с промыванием полости растворами антисептиков и дренированием. Из жидкости, получаемой во время пункции, в стерильные пробирки отбирают пробы для бактериологического исследования, определения относительной плотности жидкости, клеточного состава, количества белка и глюкозы.
Наиболее частое осложнение плевральной пункции - прокол лёгкого с развитием пневмоторакса или кровотечения. Пневмоторакс ликвидируют повторными плевральными пункциями, кровотечение обычно прекращается самостоятельно или после приёма гемостатических средств. Профилактика осложнений: тщательное определение места пункции и направления иглы, строгое соблюдение методики пункции.
Игловая биопсия
Игловая биопсия - иногда единственный метод, позволяющий установить точный морфологический диагноз при поражениях лёгкого, плевры, периферических и внутригрудных лимфатических узлов. Для получения биоптата применяют специальные иглы. Могут быть использованы различные подходы: обычная пункция поверхностных образований, трансбронхиальный, трансторакальный, эндохирургический доступы.
Игловая аспирационная биопсия - диагностическая манипуляция, прокол исследуемого органа или ткани с целью получения клеточного материала для цитологического исследования путём аспирации его в просвет иглы.
Показания для игловой аспирационной биопсии: поверхностно расположенные или периферические лимфатические узлы, внутригрудные и внутрилёгочные образования. непосредственно прилежащие к грудной стенке.
Пункцию поверхностных образований проводят с учётом данных осмотра и пальпации, обычно без анестезии. Используют обычные иглы для внутримышечных инъекций с канюлей от одноразового шприца.
При глубоком (внугриплевральном или внутрилёгочном) расположении патологического образования исследование проводят под местной анестезией, под контролем рентгеноскопии или КТ. Используют тонкие иглы длиной 10-16 см. Место прокола определяют по кратчайшему расстоянию до исследуемого участка тканей. В лёгкое иглу вводят во время неглубокого вдоха, после чего больного просят дышать поверхностно и не кашлять. Для предупреждения обтурации её просвета участками кожного эпидермиса или мягких тканей грудной стенки иглу вводят с мандреном. Положение иглы в тканях контролируют с помощью рентгеноскопии или КТ. Это позволяет наиболее точно определить и при необходимости изменить положение. Мандрен извлекают, иглу соединяют со шприцем и проводят аспирацию содержимого. Содержимое иглы извлекают на обезжиренное препаратное стекло и готовят мазок для цитологического исследования, которое проводят сразу во время пункции (при необходимости аспирацию тканей можно сразу повторить).
Эффективность цитологической верификации диагноза с помощью игловой аспирационной биопсии наиболее высока при диагностике опухолевых процессов и достигает 97%. При неопухолевых заболеваниях методика менее эффективна, так как для точного диагноза требуется гистологическое исследование.
Осложнения при аспирационной биопсии возникают обычно только при трансторакальной пункции. Наиболее частые осложнения - кровотечение и пневмоторакс. Во избежание таких осложнений не следует пунктировать глубоко расположенные, прикорневые очаги поражения. Биопсию следует проводить максимально быстро, не допуская большой амплитуды дыхания в процессе исследования.
Противопоказания к трансторакальной аспирационной биопсии - нарушения свёртывания крови, выраженная эмфизема, тяжёлые сопутствующие сердечно-сосудистые заболевания, артериальная гипертония.
Игловая пункционная (трепанационная) биопсия - диагностический прокол исследуемого патологического образования с целью получения тканевого материала для его гистологического исследования с помощью специальных игл.
Показания для игловой пункционной биопсии во фтизиатрической практике: округлые образования лёгких (исключение опухолевой природы образования), поверхностно расположенные внутрилёгочные инфильтраты или группы очагов, хронические рецидивирующие плевриты неясного генеза, сопровождающиеся резким утолщением плевры.
Противопоказания - аналогичны противопоказаниям к аспирационной биопсии. Трансторакальную пункционную биопсию проводят с помощью специальных биопсийных игл различной конструкции. Главные требования, предъявляемые к иглам: надёжность использования, атравматичность и безопасность для больного, возможность получения фрагмента ткани, достаточного для гистологического исследования.
Строение большинства биопсийных игл одинаково: они состоят из самой иглы и стилета, с помощью которого проводят забор материала. Во время манипуляции стилет выводят из иглы, захватывают и отсекают участок ткани, после чего втягивают его в просвет иглы. Механизм захвата и отсечения биоптата зависит от конструкции стилета: чаще используют расщеплённые, крючковые и окончатые стилеты. В некоторых случаях для забора материала используют буры, в том числе ультразвуковые.
Трансторакальная пункционная биопсия более травматична, чем аспирационная. В связи с этим важна точность попадания иглы в исследуемую ткань, это контролируют с помощью лучевых методов диагностики. Наиболее точные методы - КТ и полипозиционное ультразвуковое сканирование с использованием пункционных адаптеров.
Полученный при пункционной биопсии участок ткани может быть исследован с помощью цитологических, гистологических, бактериологических, иммуногистохимических, электронно-микроскопических методов, что значительно повышает эффективность и достоверность диагностики. Верификация диагноза с помощью трансторакальной игловой биопсии возможна в 80-90% случаев. Эффективность метода при диагностике злокачественных опухолей выше, чем при установлении диагноза воспалительных заболеваний.
Осложнения при исследовании мягких тканей грудной стенки и плевры встречаются крайне редко. Пункционная биопсия лёгкого - более опасная манипуляция и в некоторых случаях может осложняться пневмотораксом, лёгочным кровотечением, плевритом, гемотораксом, имплантационными метастазами, воздушной эмболией.

[26], [27], [28], [29], [30], [31], [32], [33], [34], [35], [36], [37]
Открытые диагностические операции
Открытые диагностические операции проводят при необходимости биопсии как поверхностно расположенных, так и внутригрудных образований. Во фтизиохирургической практике выполняют биопсию периферических лимфатических узлов, парастернальную медиастинотомию, диагностическую торакотомию с открытой биопсией лёгкого и плевры.
Биопсия периферических лимфатических узлов
Биопсия периферических лимфатических узлов показана в случаях, когда ранее проведённые манипуляции не позволили установить диагноз, чаще исследуют шейные, подмышечные и паховые лимфатические узлы. Операцию проводят под местной анестезией или внутривенным наркозом.
Прескаленная (трансцервикальная) биопсия - хирургическое удаление клетчатки и лимфатических узлов, расположенных на поверхности передней лестничной мышцы шеи. Разрез 3-5 см проводят параллельно ключице над ней. Для гистологического исследования удаляют клетчатку с лимфатическими узлами. Осложнення: повреждение подключичной или наружной ярёмной вены, вскрытие плевральной полости с развитием пневмоторакса.
При биопсии подмышечных лимфатических узлов разрез 3-5 см проводят в подмышечной ямке. Увеличенные лимфатические узлы не всегда легко удаётся выделить из-за значительного количества подкожной жировой клетчатки. Удалять их следует осторожно, чтобы не повредить подмышечные сосуды и нервы.
Более доступны паховые лимфатические узлы, которые располагаются непосредственно под кожей и относительно легко могут быть удалены через небольшой разрез.

[38], [39], [40], [41], [42], [43], [44], [45], [46], [47]
Открытая биопсия лёгкого
Открытая биопсия - получение биоптата лёгкого, плевры или лимфатических узлов путём вскрытия грудной полости или средостения. Метод применяют при диффузных и диссеминированных заболеваниях лёгких, плевритах и внутригрудной лимфаденопатии неясного генеза, а также в случаях, когда ранее проведённые манипуляции не позволили установить диагноз.
Операцию проводят под наркозом из межрёберного или из парастернального доступа. Во время операции используют обычные хирургические инструменты. При небольшом разрезе (мини-торакотомия) для лучшего осмотра плевральной полости и биопсии глубоко расположенных участков лёгкого или прикорневых лимфатических узлов иногда используют видеотехнику и эндохирургические инструменты (видео-ассистирующие операции). При диффузных или диссеминированных поражениях лёгких проводят краевую резекцию поражённого участка лёгкого. При поражении плевры проводят щипцовую биопсию из нескольких отделов плевры. При поражении лимфатических узлов - лимфаденэктомию одного или нескольких узлов корня лёгкого и средостения.
Преимущества открытой биопсии: высокая степень надёжности, возможность получения крупных биоптатов из одного и нескольких участков плевры, лёгкого или лимфатических узлов. Полученный материал помещают в идентифицированные контейнеры и используют для различных исследований (морфологические, бактериологические, иммунные). После операции в плевральной полости на 1-2 дня оставляют дренирующую силиконовую трубку. Осложнения открытой биопсии аналогичны осложнениям стандартных операций на лёгких (пневмоторакс, гидроторакс, гемоторакс. дыхательная недостаточность, инфекция), но встречаются значительно реже (менее 1% случаев).
Эндохирургические операции
Эндохирургические операции широко применяют в диагностике. Для их проведения используют проколы или небольшие разрезы, через которые в плевральную полость или средостение вводят осветительные и оптические приборы, телекамеру, специальные эндохирургические инструменты. Во фтизиатрии наиболее широкое применение получили торакоскопия (плевроскопия) и медиастиноскопия.

[48], [49], [50], [51], [52], [53], [54], [55], [56]
Торакоскопия
Торакоскопия позволяет детально изучить любые отделы плевральной полости и (при необходимости) взять биопсию из различных участков плевры, лёгкого и средостения.
Для видеоторакоскопии применяют торакоскопы с разным углом зрения, видеокамеру. осветитель, монитор с цветным изображением, записывающую аппаратуру, дополнительное хирургическое оснащение для проведения различных лечебных манипуляций.
Отсутствие плевральных сращений и коллапс лёгкого на 1/2 - 1/3 объёма - необходимые условия для выполнения видеоторакоскопии. Операцию чаще проводят под наркозом с раздельной интубацией бронхов и выключением одного лёгкого из вентиляции. При наличии в грудной клетке стойкой остаточной полости ригидное лёгкое поджато, исследование выполняют под местной анестезией. В плевральную полость через троакар (торакопорт) вводят оптический торакоскоп. соединяют его с видеокамерой и проводят осмотр плевральной полости. Для выполнения различных хирургических манипуляций вводят дополнительно 2-3 манипуляционных троакара, через которые специальными эндохирургическими инструментами выполняют биопсию или необходимые лечебные манипуляции (разделение спаек, санация полостей, удаление патологических образований). Торакоскопическую картину плевральной полости фотографируют или записывают на цифровую видеокамеру.
Видеоторакоскопию широко применяют в диагностике различных экссудативных плевритов и диссеминированных поражений лёгких неясной этиологии.
При экссудативном плеврите видеоторакоскопию выполняют в любые сроки. В начальных стадиях заболевания (до 2 мес) она имеет только диагностическое значение. В более поздние сроки (2-4 мес), после организации экссудата с отложением фибрина, развития спаек и осумкования полостей с помощью видеоторакоскопии проводят санацию плевральной полости с частичной плеврэктомией и декортикацией лёгкого.
Осложнения: кровотечение, подкожная эмфизема, длительное отсутствие аэростаза. Частота осложнений при выполнении специалистом с большим опытом проведения манипуляции не превышает 1%. Противопоказания к видеоторакоскопии: дыхательная недостаточность и облитерация плевральной полости. Недостатки метода: необходимость раздельной вентиляции лёгких и невозможность пальпации лёгкого и других структур грудной полости.
Медиастиноскопия
Медиастиноскопия - диагностическая операция с осмотром переднего средостения с помощью медиастиноскопа или соединённого с монитором видеомедиастиноскопа.
Медиастиноскопию выполняют под обшей анестезией. На передней поверхности шеи по краю рукоятки грудины разрезают кожу и мягкие ткани шеи до передней стенки трахеи. Пальцем формируют туннель в претрахеальном пространстве, в который вводят медиастиноскоп и под контролем зрения проводят пункцию или удаление (паратрахеальных и бифуркационных лимфатических узлов. Преимущества видеотехники: доступность изображения не только хирургу, но и ассистенту, возможность (обучения, оптимальная освещённость и чёткость изображения, возможность его увеличения и сохранения в компьютерной базе данных. Совершенный инструмент для медиастиноскопических операций способствует повышению безопасности операции.
Медиастиноскопию во фтизиатрии используют для уточнения причины медиасти-нальной лимфаденопатии неясной этиологии. Часто её выполняют при саркоидозе, туберкулёзе и лимфогранулематозе. Частота осложнений при медиастиноскопии не превышает 1-2%. Возможны кровотечение, пневмоторакс, повреждение нервов гортани.
Читайте также:

