Интенсивная терапия при отравлениях снотворными
Обновлено: 17.04.2024
Острые отравления наркотическими анальгетиками (опиоидами) в России выходят на второе место после отравлений алкоголем и его суррогатами. Препараты этой группы (героин, кодеин, меперидин, метадон, морфин, опий, пропоксифен, омнопон, тримеперидин, дионин, текодин, фенадон) обычно называют общим термином наркотики.
Этиопатогенез • Наркотические анальгетики быстро всасываются из ЖКТ и при парентеральном введении • Детоксикация происходит в печени путём конъюгации с глюкуроновой кислотой (90%), 75% выводится с мочой в первые сутки в виде конъюгатов • Смертельная доза морфина при приёме внутрь — 0,5–1 г, при в/в введении — 0,2 г. Смертельная концентрация в крови — 0,14 мг/л • Токсическое действие: психотропное, нейротоксическое, обусловленное угнетающим влиянием на таламические области, понижением возбудимости дыхательного и кашлевого центров, возбуждением центра блуждающего нерва.
Клиническая картина • Острое отравление. Основные стадии такие же, как и при отравлении снотворными средствами и транквилизаторами (см. Отравление снотворными средствами и транквилизаторами) •• I стадия (лёгкое отравление) ••• Наркотическое опьянение, спутанность сознания, оглушение, сопорозный глубокий сон; контакт с больными возможен ••• Гиперемия кожных покровов ••• Миоз, вялость или отсутствие реакции зрачков на свет ••• Нарушение дыхания даже при сохранении сознания (угнетение дыхательного центра продолговатого мозга) ••• Повышение или сохранность сухожильных и периостальных рефлексов ••• Снижение или отсутствие реакции на болевое раздражение, нарушение терморегуляции •• II стадия — проявления комы ••• Миоз (85%) ••• Снижение реакции на болевые раздражения (68%) ••• Нарушение дыхания по центральному типу (100%) ••• Выраженное снижение АД (60%) ••• Тризм жевательных мышц, повышение мышечного тонуса по спастическому типу, опистотонус, судорожные припадки •• III стадия (тяжёлое отравление) ••• Нарушения дыхания вплоть до апноэ. При апноэ сознание может быть сохранено (особенно при отравлении кодеином) ••• Резкий цианоз кожи и слизистых оболочек ••• Расширение зрачков ••• Брадикардия, коллапс, гипотермия • Хроническое отравление (см. Расстройства, связанные с употреблением психоактивных веществ).
Диагностика • Спектрофотометрический метод определения токсического вещества в крови • ЭЭГ.
Дифференциальная диагностика — см. Отравление снотворными средствами и транквилизаторами.
ЛЕЧЕНИЕ
Режим • Госпитализация: при нарушениях дыхания и сознания в токсикологический центр • При I стадии — госпитализация в наркологический стационар.
Тактика ведения (см. также Отравление снотворными средствами и транквилизаторами) • Обеспечение адекватной вентиляции лёгких (вплоть до ИВЛ), оксигенотерапия • Повторное промывание желудка через зонд (даже при парентеральном введении морфина), активированный уголь, солевое слабительное; рвотные средства противопоказаны • Форсированный диурез с ощелачиванием крови • Детоксикационная гемосорбция, перитонеальный диализ • Согревание тела • Симптоматическая терапия: ликвидация тяжёлых дыхательных и гемодинамических расстройств, купирование судорожного синдрома, устранение осложнений.
Специфическая (антидотная) терапия — налоксон от 5 мкг/кг до 2–20 мг (обычно вводят 3–5 мл 0,5% р-ра в/в), при необходимости введения повторяют 10–20 раз).
Неспецифическая лекарственная терапия • Атропин — 1–2 мл 0,1% р-ра п/к • Аналептики (камфора, никетамид, кофеин) применяют только при поверхностной коме; во всех остальных случаях они строго противопоказаны (развитие судорожных состояний и дыхательных осложнений) •• Кофеин — 2 мл 10% р-ра в/в или п/к •• Никетамид — 2 мл в/в или п/к • Тиамин (3 мл 5% р-ра) в/в повторно.
Осложнения, течение и прогноз — см. Отравление снотворными средствами и транквилизаторами.
Возрастные особенности. Все препараты особенно токсичны для детей младшего возраста. Смертельная доза для детей до 3 лет: кодеина — 400 мг, фенадона — 40 мг, героина — 20 мг.
МКБ-10 • T40 Отравление наркотиками и психодислептиками [галлюциногенами].
Код вставки на сайт
Острые отравления наркотическими анальгетиками (опиоидами) в России выходят на второе место после отравлений алкоголем и его суррогатами. Препараты этой группы (героин, кодеин, меперидин, метадон, морфин, опий, пропоксифен, омнопон, тримеперидин, дионин, текодин, фенадон) обычно называют общим термином наркотики.
Этиопатогенез • Наркотические анальгетики быстро всасываются из ЖКТ и при парентеральном введении • Детоксикация происходит в печени путём конъюгации с глюкуроновой кислотой (90%), 75% выводится с мочой в первые сутки в виде конъюгатов • Смертельная доза морфина при приёме внутрь — 0,5–1 г, при в/в введении — 0,2 г. Смертельная концентрация в крови — 0,14 мг/л • Токсическое действие: психотропное, нейротоксическое, обусловленное угнетающим влиянием на таламические области, понижением возбудимости дыхательного и кашлевого центров, возбуждением центра блуждающего нерва.
Клиническая картина • Острое отравление. Основные стадии такие же, как и при отравлении снотворными средствами и транквилизаторами (см. Отравление снотворными средствами и транквилизаторами) •• I стадия (лёгкое отравление) ••• Наркотическое опьянение, спутанность сознания, оглушение, сопорозный глубокий сон; контакт с больными возможен ••• Гиперемия кожных покровов ••• Миоз, вялость или отсутствие реакции зрачков на свет ••• Нарушение дыхания даже при сохранении сознания (угнетение дыхательного центра продолговатого мозга) ••• Повышение или сохранность сухожильных и периостальных рефлексов ••• Снижение или отсутствие реакции на болевое раздражение, нарушение терморегуляции •• II стадия — проявления комы ••• Миоз (85%) ••• Снижение реакции на болевые раздражения (68%) ••• Нарушение дыхания по центральному типу (100%) ••• Выраженное снижение АД (60%) ••• Тризм жевательных мышц, повышение мышечного тонуса по спастическому типу, опистотонус, судорожные припадки •• III стадия (тяжёлое отравление) ••• Нарушения дыхания вплоть до апноэ. При апноэ сознание может быть сохранено (особенно при отравлении кодеином) ••• Резкий цианоз кожи и слизистых оболочек ••• Расширение зрачков ••• Брадикардия, коллапс, гипотермия • Хроническое отравление (см. Расстройства, связанные с употреблением психоактивных веществ).
Диагностика • Спектрофотометрический метод определения токсического вещества в крови • ЭЭГ.
Дифференциальная диагностика — см. Отравление снотворными средствами и транквилизаторами.
ЛЕЧЕНИЕ
Режим • Госпитализация: при нарушениях дыхания и сознания в токсикологический центр • При I стадии — госпитализация в наркологический стационар.
Тактика ведения (см. также Отравление снотворными средствами и транквилизаторами) • Обеспечение адекватной вентиляции лёгких (вплоть до ИВЛ), оксигенотерапия • Повторное промывание желудка через зонд (даже при парентеральном введении морфина), активированный уголь, солевое слабительное; рвотные средства противопоказаны • Форсированный диурез с ощелачиванием крови • Детоксикационная гемосорбция, перитонеальный диализ • Согревание тела • Симптоматическая терапия: ликвидация тяжёлых дыхательных и гемодинамических расстройств, купирование судорожного синдрома, устранение осложнений.
Специфическая (антидотная) терапия — налоксон от 5 мкг/кг до 2–20 мг (обычно вводят 3–5 мл 0,5% р-ра в/в), при необходимости введения повторяют 10–20 раз).
Неспецифическая лекарственная терапия • Атропин — 1–2 мл 0,1% р-ра п/к • Аналептики (камфора, никетамид, кофеин) применяют только при поверхностной коме; во всех остальных случаях они строго противопоказаны (развитие судорожных состояний и дыхательных осложнений) •• Кофеин — 2 мл 10% р-ра в/в или п/к •• Никетамид — 2 мл в/в или п/к • Тиамин (3 мл 5% р-ра) в/в повторно.
Осложнения, течение и прогноз — см. Отравление снотворными средствами и транквилизаторами.
Возрастные особенности. Все препараты особенно токсичны для детей младшего возраста. Смертельная доза для детей до 3 лет: кодеина — 400 мг, фенадона — 40 мг, героина — 20 мг.
МКБ-10 • T40 Отравление наркотиками и психодислептиками [галлюциногенами].
Лечение отравления трициклическими антидепрессантами и их антидоты
а) Госпитализация: критерии. Решение о госпитализации больного основывается на следующих показаниях: угнетении центральной нервной системы и дыхания, гипотензии, аритмиях, блокадах проведения и припадках. Большинство самых тяжелых осложнений развивается в первые 6 ч по поступлении в стационар. Пациента следует наблюдать в течение 6 ч и выписать (с переведением в психиатрическое отделение при необходимости) после введения последней дозы активированного угля, но только если нет ни одного из перечисленных выше осложнений.
Транзиторная синусовая тахикардия является неспецифическим показанием и, вероятно, не должна влиять на решение о выписке пациента; однако устойчивая тахикардия требует основательного обследования.
б) Стабилизация состояния. Циклические антидепрессанты составляют группу лекарственных средств, при передозировке которых пациент может быть доставлен в отделение неотложной помощи с тривиальными симптомами, однако в дальнейшем его состояние может быстро ухудшиться, несмотря на самое полное медикаментозное лечение. Всем пациентам, которые предположительно проглотили более 10-20 мг трициклических антидепрессантов (ТЦА) на 1 кг массы тела, следует немедленно обеспечить внутривенные вливания и мониторинг сердечной деятельности.
Пациенты с нарушенной психикой должны получать кислород, налоксон, глюкозу и, по показаниям, тиамин. В первую очередь следует уделить внимание оценке адекватности вентиляции (дыхательный объем, содержание газов в артериальной крови, цианоз). Тяжелая интоксикация обычно бывает обусловлена желудочковыми аритмиями, гипотензией, припадками или дыхательной недостаточностью. В случаях асистолии может потребоваться продолжительный массаж сердца, о его эффективности свидетельствуют факты успешного выздоровления и детей, и взрослых, несмотря на то что длительность асистолии превышала 90 мин.
- Гипотензия. Как в любом случае предполагаемой передозировки, первоочередное внимание уделяется очищению желудка. Часто наблюдается угнетение дыхания, и в связи с этим может потребоваться интубация. Необходимо быстро обеспечить доступ к системе внутривенного вливания, поддерживать кровяное давление введением жидкостей и затем (при необходимости), с помощью вазопрессорных средств. В случае рефрактерной гипотензии альфа-блокаде, индуцированной циклическими антидепрессантами, способны успешно противостоять симпатомиметические средства прямого действия, например норэпинефрин и фенилафрин.
Данные исследований на животных позволяют предположить, что при интоксикации трициклического антидепрессанта (ТЦА) угнетение функции миокарда является более серьезной проблемой, чем сердечной аритмии, и что именно оно является причиной гипотензии и инсультов. Индуцированное трициклическим антидепрессантом (ТЦА) расширение сосудов, по-видимому, не существенно. При тяжелых интоксикациях трициклическим антидепрессантом (ТЦА) эффективным средством восстановления функции миокарда является норэпинефрин. Глюкагон (ударная доза 10 мг, затем в течение 6 ч инфузия 10 мг) может обеспечить немедленное и устойчивое повышение кровяного давления.
- Добутамин. Добутамин не испытывался при проведении исследований, посвященных индуцированию гипотензии трициклическими антидепрессантами. Добутамин выпускается в ампулах по 2 мл, содержащих 250 мг лекарства. Содержимое ампулы следует развести по меньшей мере до 50 мл и не допускать смешения с бикарбонатом натрия. Вливание вначале нужно проводить со скоростью 2,5 мг/кг/мин и титровать в случае необходимости до 20 мг/кг/мин. Целых 10 мин может потребоваться для достижения полного эффекта увеличения скорости вливания. Может произойти стимулирование периферических (3,-рецепторов, приводящее к расширению сосудов. Может оказаться эффективным комбинирование дофамина и изопротеренола, но оно не испытывалось на людях.
Еще не проводилась оценка бикарбоната натрия в случаях индуцированной трициклическим антидепрессантом (ТЦА) гипотензии в отсутствие аритмий.

- Клонидин. Клонидин может быть вреден при отравлениях трициклическим антидепрессантом (ТЦА).
- Катехоламины. Блокада повторного поглощения эндогенного норэпинефрина трициклическими антидепрессантами может привести к истощению катехоламинов. В связи с этим предпочтительно применять катехоламины прямого действия, в частности норэпинефрин, вместо средств непрямого действия, таких как дофамин, проявление клинического эффекта которого зависит от высвобождения эндогенных катехоламинов . Исследования на животных позволяют сделать вывод, что более важной причиной развития гипотензии после применения трициклическим антидепрессантом (ТЦА) является в большей мере угнетение миокарда, чем расширение сосудов.
И дофамин, и норэпинефрин успешно устраняют дисфункцию миокарда, вызванную интоксикацией трициклическим антидепрессантом (ТЦА). При выборе определенного препарата следует учитывать факторы, способные повлиять на эффективность этих средств, а именно реакцию на бикарбонат и жидкости, конкретный примененный трициклический антидепрессант (ТЦА) и другие сопутствующие лекарственные средства. Решению этих вопросов могут помочь дальнейшие исследования с гемодинамическим мониторингом.
в) Очистка пищеварительного тракта. К опорожнению желудка следует приступить как можно раньше, промывая его большим количеством воды (не меньше 5 л) с последующим введением активированного угля. Таблетки циклического антидепрессанта вымывались даже через 18 ч после проглатывания и после промывания солевым раствором объемом до 10 л. Доказано, что активированный уголь снижает концентрацию лекарства в плазме. Сначала вводят 1 г/кг вместе со слабительным (например, сорбитом) и затем, если есть шумы в кишечнике, вводят уголь отдельно каждые 2—4 ч. Многократное применение активированного угля может снизить период полувыведения до 4 ч.
Период полужизни прямо пропорционален задержке перед введением активированного угля.
Следует отметить, что вследствие высокой степени связывания циклических антидепрессантов с белками и тканями гемодиализ и гемоперфузия с применением активированного угля малоприемлемы, хотя в редких случаях, при острой рефрактерной сердечно-сосудистой неустойчивости, гемоперфузия может быть проведена.
Клинические исследования показали, что промывание желудка становится неэффективным после вливания первых 4—5 л жидкости. Промывание желудка пятью литрами жидкости следует считать достаточным, если только в промывных водах не обнаруживаются частицы лекарства.
Многократное введение активированного угля может при передозировке трициклического антидепрессанта (ТЦА) индуцировать снижение подвижности кишечника и привести к образованию закупоривающих безоаров из активированного угля. Многократное введение активированного угля после острых передозировок трициклического антидепрессанта (ТЦА) чревато легочной аспирацией. Если у пациентов, проглотивших трициклическийантидепрессант (ТЦА), притуплено сознание и им сделана интубация, то им следует ввести начальную дозу активированного угля, но от введения дополнительных доз следует воздержаться при отсутствии шумов в кишечнике.
Перед экстубацией таким пациентам следует провести желудочную аспирацию. Активированный уголь был извлечен из дыхательных путей у 18 из 72 пациентов, которым после эндотрахеальной интубации вводили суспензию активированного угля через носожелудочный зонд в отделении неотложной помощи.
г) Антидоты трициклических антидепрессантов. Исследования на животных показывают, что антиимипраминовые антитела способны вызвать перераспределение имипрамина и снизить его направленную концентрацию. Аналогичные нортриптилиновые антитела находятся в стадии разработки. Применение эквимолярных количеств Fab для нейтрализации трициклического антидепрессанта (ТЦА), как в случае отравления дигибиндом, по-видимому, потребует применения избыточных количеств Fab.
Титрование Fab с целью снижения уровня свободных трициклических антидепрессантов (ТЦА) может стать методом контроля токсических эффектов передозировок трициклических антидепрессантов (ТЦА) и позволит избежать введения избыточных количеств белка. Кардиотоксическое действие деметилимипрамина (ДМИ) на крыс снижается путем связывания небольшой фракции ДМИ с антиТЦА моноклональными антителами. АнтиТЦА могут изменить характер распределения ДМИ в тканях и снизить продолжительность QRS, увеличивая отток ДМИ из кардиотоксического пространства.
Комбинирование антиТЦА Fab и бикарбоната натрия вызывает более сильное снижение индуцированного ДМИ удлинения QRSy крыс, чем каждый из этих методов при раздельном применении. И антиТЦА Fab, и бикарбонат натрия, применяемые раздельно, значительно снижают продолжительность QRS у крыс через 10 мин после проведения лечения. АнтиТЦА Fab повышает общую концентрацию ДМИ в сыворотке и снижает концентрацию ДМИ в головном мозге и сердце. Ни один из этих методов не воздействует на концентрацию несвязанного ДМИ.
Летальность, обусловленная интоксикацией амитриптилином, была ниже у активно иммунизованных кроликов. Что касается трициклический антидепрессант (ТЦА), нейтрализация проглоченной дозы эквимолярным количеством фрагментов Fab потребует применения избыточного количества Fab-фрагментов. На животных были разработаны моноклональные и поликлональные антитела высокого сродства, которые очищали с помощью аффинной хроматографии.
Разрабатываются методы получения антител с высокой константой связывания; однако в настоящее время все еще невозможно лечить больных с передозировками циклических антидепрессантов с помощью Fab-фрагментов: количество белка, которое понадобится инъецировать, является чрезмерным.
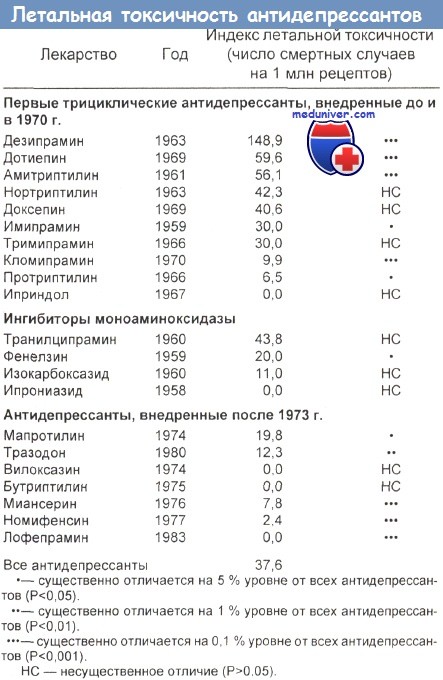
д) Поддерживающая терапия при отравлении трициклическим антидепрессантом (ТЦА):
1. Всем пациентам с тяжелым отравлением трициклический антидепрессант (ТЦА) следует сделать рентгенограмму грудной клетки в течение 24 ч после госпитализации.
2. Если по шкале Глазго кома оценивалась ниже 8 баллов, в одной серии наблюдений за пациентами это было значимым прогностическим фактором, свидетельствующим о высокой вероятности серьезных осложнений у пациентов с передозировками трициклическим антидепрессантом (ТЦА) (чувствительность показателя 86 %; специфичность 89 %). Это было надежнее, чем интервал QRS (QRS > 100 мс, чувствительность 59%; специфичность 76 %. У пациентов, реагирующих на вербальные стимулы при выписывании из отделения неотложной помощи, очень низок риск развития осложнений.
3. У большинства пациентов, у которых возникают осложнения со стороны сердечно-сосудистой или центральной нервной систем, это происходит в течение 1 ч по поступлении в стационар. У немногих развиваются аритмии после того, как больные пришли в сознание и их электрокардиографические показатели оставались нормальными в течение 1 ч. Таким образом, мониторинг сердечной деятельности в течение 24 ч вполне достаточен, если у больного нет тяжелого сердечного заболевания.
4. Период полужизни амитриптилина после сильной передозировки в одном из исследований составлял 15—43 ч, а пиковая концентрация в плазме достигалась через 2—4,5 ч после приема лекарства. В другом исследовании у 11 из 77 пациентов с интоксикацией трициклическим антидепрессантом (ТЦА) концентрации лекарств в плазме через 24 ч после поступления в стационар превышали 1000 нг/мл. Спустя 24 ч двое из этих пациентов были в легкой коме (стадии II и 1 по шкале Matthews— Lawson).
5. Необходимо принимать во внимание другие возможные причины антихолинергического синдрома.
6. Если у пациента легкая или умеренная депрессия, ишемическая болезнь сердца или аритмии, следует предусмотреть возможность применения селективных ингибиторов серотониновых рецепторов или, возможно, бупропиона, учитывая опасность внезапной смерти из-за трициклического антидепрессанта (ТЦА).
Внутривенное введение 10 мг глюкагона и последующая инфузия еще 10 мг в течение 6 ч привели к устойчивому повышению кровяного давления у пациента с гипотензией, индуцированной имипрамином. Это сопровождалась укорочением интервала QRS. Исследование, проведенное на животных, позволяет предположить, что лечение больных с передозировками трициклическим антидепрессантом (ТЦА) инотропными средствами улучшает гемодинамический статус и снижает вероятность возникновения аритмий.
Для лечения отравлений трициклическим антидепрессантом (ТЦА) можно применять как эпинефрин, так и норэпинефрин. В случаях тяжелых аритмий применим сульфат магния. 8. Передозировки амоксапина ассоциируются с высокой частотой припадков. По данным одного из исследований, в случае рефрактерного эпилептического статуса, индуцированного амоксапином, был успешно применен пропофол (Diprivan), вводившийся ударной дозой (2,5 мг/кг) с последующей инфузией (0,2 мг/кг/мин).
е) Критерии выписки пациентов из стационара. За пациентом наблюдают в течение 6 ч, и его выписывают после введения последней дозы активированного угля, если отсутствуют угнетение центральной нервной системы, угнетение дыхания, гипотензия, аритмии, блокада проведения или припадки. Перед выпиской следует убедиться в отсутствии устойчивой тахикардии.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Острые отравления снотворными средствами и транквилизаторами — самые частые бытовые отравления ЛС. Из-за сходности клинической картины и методов лечения отравления этими препаратами рассмотрены вместе • Все барбитураты (снотворные средства — производные барбитуровой кислоты) — слабые кислоты, легко всасываются в ЖКТ; алкоголь значительно ускоряет их всасывание, ослабление перистальтики кишечника при коматозном состоянии задерживает барбитураты в желудке до нескольких суток • Барбитураты и транквилизаторы распределяются по всем тканям и биологическим жидкостям организма, жирорастворимы, хорошо связываются с белками плазмы. Чем меньше связь с белками плазмы, тем быстрее препараты выводятся с мочой и калом. Наивысшая концентрация в плазме барбитала — через 4–8 ч, фенобарбитала — через 12–18 ч • Ацидоз, гипопротеинемия, гипотермия увеличивают активную фракцию барбитуратов, усиливая их токсический эффект • Повторное поступление барбитуратов в организм приводит к развитию к ним толерантности.
Этиопатогенез • Психотропное, нейротоксическое действие, обусловленное торможением ЦНС — коры головного мозга, подкорковых образований, вставочных нейронов спинного мозга (центральная миорелаксация) • Токсико-гипоксическая энцефалопатия с дисциркуляторными гемо- и ликвородинамическими расстройствами • Патоморфологически — дистрофические и ишемические изменения нейронов, клеток глии, отёк мягких мозговых оболочек и множественные периваскулярные кровоизлияния.
Факторы риска • Употребление алкоголя • Психические и неврологические расстройства.
Классификация • Снотворные средства •• Барбитураты (барбитал, барбитал натрия, амобарбитал, фенобарбитал) •• Снотворные средства других групп — производные бензодиазепина (нитразепам, флунитразепам, триазолам), средства алифатического ряда (хлоралгидрат, бромизовал) • Транквилизаторы •• Производные бензодиазепина (хлордиазепоксид, диазепам, бромдигидрохлорфенилбензодиазепин, оксазепам, медазапам, лоразепам, гидазепам, алпразолам) •• Карбаминовые эфиры замещённого пропандиола (мепробамат) •• Производные дифенилметана (бенактизин) •• Транквилизаторы других групп (бензоклидин).
Клиническая картина острого отравления
• Психоневрологические расстройства, последовательность стадий (в зависимости от количества принятого вещества) •• I стадия (лёгкое отравление) ••• Наркотическое опьянение, спутанность сознания, оглушение, сопорозный глубокий сон; контакт с больными возможен ••• Изменение величины и реакции зрачков на свет, птоз, нистагм, нарушение конвергенции ••• Гипотония мышц и снижение сухожильных рефлексов, мозжечковая атаксия ••• Иногда гипотония мышц сменяется периодическим повышением мышечного тонуса по спастическому типу и оживлением сухожильных рефлексов •• II стадия (отравление средней тяжести) ••• Поверхностная кома, обычно с угнетением корнеальных и сухожильных рефлексов, нарушение глотания, ослабление кашлевого рефлекса ••• Зрачки обычно узкие, реакция на свет отсутствует •• III стадия (тяжёлое отравление) ••• Глубокая кома с арефлексией, атонией и отсутствием реакции на боль ••• Преобладание мидриаза; реакция зрачков на свет и корнеальные рефлексы отсутствуют ••• Нарушения дыхания — от поверхностного аритмичного дыхания до его остановки ••• Сердечно-сосудистые нарушения — тахикардия, падение АД (угнетение сосудодвигательного центра) ••• Расстройства терморегуляции (гипо- или гипертермия).
• Нарушения дыхания (наблюдают в 10–15% случаев) •• Аспирационно-обтурационные нарушения, вызванные механической асфиксией вследствие бронхореи, гиперсаливации, западения языка, ларингобронхоспазма, аспирации (преобладают при поверхностной коме) •• Центральные нарушения, вызванные угнетением продолговатого мозга (преобладают при глубоком коматозном состоянии).
• Нарушения функции ССС •• Тахикардия, артериальная гипотензия, приглушенность тонов сердца, систолический шум •• Токсическая дистрофия миокарда, полностью обратимая при выздоровлении.
Клиническая картина хронического отравления • Абстинентный синдром •• Через 16–20 ч после последнего приёма барбитуратов появляются беспокойство, слабость, нарастающий тремор рук, бессонница •• Через 24–30 ч симптоматика становится более выраженной, присоединяются тошнота, рвота, боль в животе •• На 2–3-й день воздержания могут появиться клоникотонические судороги вплоть до эпилептического статуса, зрительные галлюцинации, гипертермия, двигательное возбуждение, коллапс; возможен летальный исход • См. также Расстройства, связанные с употреблением психоактивных веществ.
Лабораторные исследования • Респираторный и метаболический ацидоз • Спектрофотометрический метод позволяет определить уровень барбитуратов в крови (поверхностная кома развивается при содержании в крови этаминал-натрия около 10 мкг/мл, барбамила — около 30 мкг/мл, фенобарбитала — более 40 мкг/мл).
Специальные методы исследования • На ЭКГ — синусовая тахикардия, снижение ST ниже изолинии, отрицательный зубец Т • ЭЭГ.
Дифференциальная диагностика основана на особенностях клинико-неврологической картины заболевания и изменениях ЭЭГ.
ЛЕЧЕНИЕ
Тактика ведения • Госпитализация в токсикологический центр • Обеспечение адекватной вентиляции лёгких, интубация трахеи, ИВЛ • Промывание желудка через зонд с последующим введением сорбента (активированный уголь), рвотные средства (при сохранении сознания!). При коме — повторное промывание желудка после предварительной интубации трахеи • В последующем — инфузионная терапия, форсированный диурез в сочетании с ощелачиванием крови (при поверхностной коме) • Гемосорбция, перитонеальный диализ, гемодиализ •• Ранний гемодиализ эффективен при высокой концентрации в крови барбитуратов длительного действия •• Наиболее эффективный метод — гемосорбция (в 2–3 раза сокращает время пребывания больных в коме), особенно при отравлениях барбитуратами короткого действия и бензодиазепинами, плохо выводимыми из организма при гемодиализе • Симптоматическая терапия — ликвидация тяжёлых дыхательных и гемодинамических расстройств, купирование судорожного синдрома, устранение осложнений.
Специфическая (антидотная) терапия. Специфический антидот при отравлении бензодиазепинами — флумазенил в/в.
Неспецифическая лекарственная терапия • Cимпатомиметики • При коллапсе — ГК (гидрокортизон 125–250 мг, преднизолон 30–60 мг) • Антибиотикотерапия при пневмонии • Витамины (тиамин и пиридоксин, цианокобаламин до 800 мкг, 5% р-р аскорбиновой кислоты до 10 мл в/в) • Аналептики (камфора, никетамид, кофеин, эфедрин) можно применять только при поверхностной коме. Во всех остальных случаях они строго противопоказаны (развитие судорожных состояний и дыхательных осложнений).
Осложнения • Пневмония (у 41,5% пациентов, находящихся в глубокой коме); обычно двусторонняя нижнедолевая, очаговая или сливная • Трофические расстройства (у 6,3%) — буллёзный дерматит и некротический дерматомиозит с быстро развивающимися пролежнями • Септические осложнения • Нарушения функции почек в основном вследствие острой сердечно-сосудистой недостаточности • В посткоматозном периоде — непостоянная неврологическая симптоматика (птоз, шаткая походка), эмоциональная лабильность, депрессия, тромбоэмболические осложнения.
Прогноз зависит от количества токсического вещества и своевременности оказанной помощи • Смертельная доза вариабельна. Обычно смертельным считают одномоментный приём около 10 лечебных доз каждого из препаратов или их смеси • Наиболее неблагоприятен в прогностическом отношении судорожный синдром • Астенический синдром сохраняется даже через 2–3 года после интоксикации.
МКБ-10 • T42 Отравление противосудорожными, седативными, снотворными и противопаркинсоническими средствами
Код вставки на сайт
Острые отравления снотворными средствами и транквилизаторами — самые частые бытовые отравления ЛС. Из-за сходности клинической картины и методов лечения отравления этими препаратами рассмотрены вместе • Все барбитураты (снотворные средства — производные барбитуровой кислоты) — слабые кислоты, легко всасываются в ЖКТ; алкоголь значительно ускоряет их всасывание, ослабление перистальтики кишечника при коматозном состоянии задерживает барбитураты в желудке до нескольких суток • Барбитураты и транквилизаторы распределяются по всем тканям и биологическим жидкостям организма, жирорастворимы, хорошо связываются с белками плазмы. Чем меньше связь с белками плазмы, тем быстрее препараты выводятся с мочой и калом. Наивысшая концентрация в плазме барбитала — через 4–8 ч, фенобарбитала — через 12–18 ч • Ацидоз, гипопротеинемия, гипотермия увеличивают активную фракцию барбитуратов, усиливая их токсический эффект • Повторное поступление барбитуратов в организм приводит к развитию к ним толерантности.
Этиопатогенез • Психотропное, нейротоксическое действие, обусловленное торможением ЦНС — коры головного мозга, подкорковых образований, вставочных нейронов спинного мозга (центральная миорелаксация) • Токсико-гипоксическая энцефалопатия с дисциркуляторными гемо- и ликвородинамическими расстройствами • Патоморфологически — дистрофические и ишемические изменения нейронов, клеток глии, отёк мягких мозговых оболочек и множественные периваскулярные кровоизлияния.
Факторы риска • Употребление алкоголя • Психические и неврологические расстройства.
Классификация • Снотворные средства •• Барбитураты (барбитал, барбитал натрия, амобарбитал, фенобарбитал) •• Снотворные средства других групп — производные бензодиазепина (нитразепам, флунитразепам, триазолам), средства алифатического ряда (хлоралгидрат, бромизовал) • Транквилизаторы •• Производные бензодиазепина (хлордиазепоксид, диазепам, бромдигидрохлорфенилбензодиазепин, оксазепам, медазапам, лоразепам, гидазепам, алпразолам) •• Карбаминовые эфиры замещённого пропандиола (мепробамат) •• Производные дифенилметана (бенактизин) •• Транквилизаторы других групп (бензоклидин).
Клиническая картина острого отравления
• Психоневрологические расстройства, последовательность стадий (в зависимости от количества принятого вещества) •• I стадия (лёгкое отравление) ••• Наркотическое опьянение, спутанность сознания, оглушение, сопорозный глубокий сон; контакт с больными возможен ••• Изменение величины и реакции зрачков на свет, птоз, нистагм, нарушение конвергенции ••• Гипотония мышц и снижение сухожильных рефлексов, мозжечковая атаксия ••• Иногда гипотония мышц сменяется периодическим повышением мышечного тонуса по спастическому типу и оживлением сухожильных рефлексов •• II стадия (отравление средней тяжести) ••• Поверхностная кома, обычно с угнетением корнеальных и сухожильных рефлексов, нарушение глотания, ослабление кашлевого рефлекса ••• Зрачки обычно узкие, реакция на свет отсутствует •• III стадия (тяжёлое отравление) ••• Глубокая кома с арефлексией, атонией и отсутствием реакции на боль ••• Преобладание мидриаза; реакция зрачков на свет и корнеальные рефлексы отсутствуют ••• Нарушения дыхания — от поверхностного аритмичного дыхания до его остановки ••• Сердечно-сосудистые нарушения — тахикардия, падение АД (угнетение сосудодвигательного центра) ••• Расстройства терморегуляции (гипо- или гипертермия).
• Нарушения дыхания (наблюдают в 10–15% случаев) •• Аспирационно-обтурационные нарушения, вызванные механической асфиксией вследствие бронхореи, гиперсаливации, западения языка, ларингобронхоспазма, аспирации (преобладают при поверхностной коме) •• Центральные нарушения, вызванные угнетением продолговатого мозга (преобладают при глубоком коматозном состоянии).
• Нарушения функции ССС •• Тахикардия, артериальная гипотензия, приглушенность тонов сердца, систолический шум •• Токсическая дистрофия миокарда, полностью обратимая при выздоровлении.
Клиническая картина хронического отравления • Абстинентный синдром •• Через 16–20 ч после последнего приёма барбитуратов появляются беспокойство, слабость, нарастающий тремор рук, бессонница •• Через 24–30 ч симптоматика становится более выраженной, присоединяются тошнота, рвота, боль в животе •• На 2–3-й день воздержания могут появиться клоникотонические судороги вплоть до эпилептического статуса, зрительные галлюцинации, гипертермия, двигательное возбуждение, коллапс; возможен летальный исход • См. также Расстройства, связанные с употреблением психоактивных веществ.
Лабораторные исследования • Респираторный и метаболический ацидоз • Спектрофотометрический метод позволяет определить уровень барбитуратов в крови (поверхностная кома развивается при содержании в крови этаминал-натрия около 10 мкг/мл, барбамила — около 30 мкг/мл, фенобарбитала — более 40 мкг/мл).
Специальные методы исследования • На ЭКГ — синусовая тахикардия, снижение ST ниже изолинии, отрицательный зубец Т • ЭЭГ.
Дифференциальная диагностика основана на особенностях клинико-неврологической картины заболевания и изменениях ЭЭГ.
ЛЕЧЕНИЕ
Тактика ведения • Госпитализация в токсикологический центр • Обеспечение адекватной вентиляции лёгких, интубация трахеи, ИВЛ • Промывание желудка через зонд с последующим введением сорбента (активированный уголь), рвотные средства (при сохранении сознания!). При коме — повторное промывание желудка после предварительной интубации трахеи • В последующем — инфузионная терапия, форсированный диурез в сочетании с ощелачиванием крови (при поверхностной коме) • Гемосорбция, перитонеальный диализ, гемодиализ •• Ранний гемодиализ эффективен при высокой концентрации в крови барбитуратов длительного действия •• Наиболее эффективный метод — гемосорбция (в 2–3 раза сокращает время пребывания больных в коме), особенно при отравлениях барбитуратами короткого действия и бензодиазепинами, плохо выводимыми из организма при гемодиализе • Симптоматическая терапия — ликвидация тяжёлых дыхательных и гемодинамических расстройств, купирование судорожного синдрома, устранение осложнений.
Специфическая (антидотная) терапия. Специфический антидот при отравлении бензодиазепинами — флумазенил в/в.
Неспецифическая лекарственная терапия • Cимпатомиметики • При коллапсе — ГК (гидрокортизон 125–250 мг, преднизолон 30–60 мг) • Антибиотикотерапия при пневмонии • Витамины (тиамин и пиридоксин, цианокобаламин до 800 мкг, 5% р-р аскорбиновой кислоты до 10 мл в/в) • Аналептики (камфора, никетамид, кофеин, эфедрин) можно применять только при поверхностной коме. Во всех остальных случаях они строго противопоказаны (развитие судорожных состояний и дыхательных осложнений).
Осложнения • Пневмония (у 41,5% пациентов, находящихся в глубокой коме); обычно двусторонняя нижнедолевая, очаговая или сливная • Трофические расстройства (у 6,3%) — буллёзный дерматит и некротический дерматомиозит с быстро развивающимися пролежнями • Септические осложнения • Нарушения функции почек в основном вследствие острой сердечно-сосудистой недостаточности • В посткоматозном периоде — непостоянная неврологическая симптоматика (птоз, шаткая походка), эмоциональная лабильность, депрессия, тромбоэмболические осложнения.
Прогноз зависит от количества токсического вещества и своевременности оказанной помощи • Смертельная доза вариабельна. Обычно смертельным считают одномоментный приём около 10 лечебных доз каждого из препаратов или их смеси • Наиболее неблагоприятен в прогностическом отношении судорожный синдром • Астенический синдром сохраняется даже через 2–3 года после интоксикации.
МКБ-10 • T42 Отравление противосудорожными, седативными, снотворными и противопаркинсоническими средствами
Нейролептики (например производные фенотиазина — хлорпромазин, промазин, левомепромазин, прохлорперазин, трифлуоперазин) относят к группе психоседативных средств. Детоксикация в печени, выделение через кишечник и с мочой — не более 8% принятой дозы в течение 3 сут. В последнее время число случаев передозировки и отравлений ЛС этой группы растёт. Токсическая доза более 500 мг. Смертельная доза 5–10 г. Токсическая концентрация в крови — 1–2 мг/л, смертельная — 3–12 мг/л.
Этиопатогенез • Токсическое действие: психотропное, нейротоксическое (ганглиолитический, адренолитический эффекты; угнетение ретикулярной формации мозга; поражение таламокортикальной системы) • Гистологически преобладают признаки гипоксии в виде распространённых ишемических изменений нейронов, образования гомогенных коагулятов в сосудах и резко выраженных дистрофических изменений астроцитарной глии с появлением амебоидных форм клеток.
Клиническая картина. Основные стадии такие же, как и при отравлении снотворными средствами и транквилизаторами (см. Отравление снотворными средствами и транквилизаторами) • Резкая слабость, головокружение, выраженная сухость во рту, тошнота • Снижение или отсутствие реакции зрачков на свет при относительной сохранности роговичных рефлексов (у 70–80%), нарушение конвергенции • Неврологические расстройства •• Атаксия, снижение сухожильных и периостальных рефлексов, мышечный спазм, тризм жевательных мышц, судороги •• Акинетико-ригидный синдром, особенности: диссоциация симптомов — выраженная гипомимия и гипокинезия без значительного повышения мышечного тонуса (мышечную гипотонию наблюдают в 50% случаев) •• Гиперкинетический синдром — сочетание нескольких видов гиперкинезов (тортиколлис, оральные гиперкинезы, тремор кистей рук) или смена одного гиперкинеза другим (хореиформного ознобоподобным или крупноамплитудным тремором рук) •• Сохранены реакции на болевые раздражения (у 75%) • Учащение пульса, снижение АД без цианоза • При приёме внутрь — гиперемия и отёк слизистой оболочки рта, у детей — выраженное раздражение слизистой оболочки ЖКТ • Кожные аллергические реакции • Коматозное состояние — неглубокое, гипотермия, сухожильные рефлексы повышены; по выходе из комы возможны паркинсонизм, ортостатический коллапс • В некоторых случаях (в результате блокады дофаминовых рецепторов) возможно развитие нейролептического злокачественного синдрома: гипертермия с экстрапирамидными и вегетативными нарушениями, способными привести к смерти (Делея–Деникера синдром).
Диагностика • Спектрофотометрический метод определения токсического вещества в крови • ЭЭГ • ЭКГ — синусовая тахикардия, снижение ST ниже изолинии, отрицательный зубец Т.
Дифференциальная диагностика — см. Отравление снотворными средствами и транквилизаторами.
ЛЕЧЕНИЕ
Тактика ведения (см. также Отравление снотворными средствами и транквилизаторами) • Промывание желудка через зонд с последующим введением сорбента (активированный уголь), рвотные средства • В последующем — инфузионная терапия, форсированный диурез без ощелачивания крови • Гемосорбция (в 2–3 раза сокращает длительность коматозного периода) • Симптоматическая терапия: ликвидация тяжёлых дыхательных и гемодинамических расстройств, купирование судорожного синдрома, устранение осложнений.
Лекарственная терапия • Дифенгидрамин 2–3 мг/кг в/в или в/м для подавления экстрапирамидных симптомов • Аналептики (камфора, никетамид, кофеин, эфедрин) — только при поверхностной коме. Во всех остальных случаях они строго противопоказаны (развитие судорожных состояний и дыхательных осложнений).
Осложнения — см. Отравление снотворными средствами и транквилизаторами.
Прогноз (см. также Отравление снотворными средствами и транквилизаторами) • Астенический синдром сохраняется даже через 2–3 года после интоксикации • Длительное сохранение паркинсонического синдрома (даже через 2–3 года после отравления) • Больные нуждаются в продолжительном наблюдении и лечении после выписки из стационара.
МКБ-10 • T43.3 Отравление антипсихотическими и нейролептическими препаратами
Код вставки на сайт
Нейролептики (например производные фенотиазина — хлорпромазин, промазин, левомепромазин, прохлорперазин, трифлуоперазин) относят к группе психоседативных средств. Детоксикация в печени, выделение через кишечник и с мочой — не более 8% принятой дозы в течение 3 сут. В последнее время число случаев передозировки и отравлений ЛС этой группы растёт. Токсическая доза более 500 мг. Смертельная доза 5–10 г. Токсическая концентрация в крови — 1–2 мг/л, смертельная — 3–12 мг/л.
Этиопатогенез • Токсическое действие: психотропное, нейротоксическое (ганглиолитический, адренолитический эффекты; угнетение ретикулярной формации мозга; поражение таламокортикальной системы) • Гистологически преобладают признаки гипоксии в виде распространённых ишемических изменений нейронов, образования гомогенных коагулятов в сосудах и резко выраженных дистрофических изменений астроцитарной глии с появлением амебоидных форм клеток.
Клиническая картина. Основные стадии такие же, как и при отравлении снотворными средствами и транквилизаторами (см. Отравление снотворными средствами и транквилизаторами) • Резкая слабость, головокружение, выраженная сухость во рту, тошнота • Снижение или отсутствие реакции зрачков на свет при относительной сохранности роговичных рефлексов (у 70–80%), нарушение конвергенции • Неврологические расстройства •• Атаксия, снижение сухожильных и периостальных рефлексов, мышечный спазм, тризм жевательных мышц, судороги •• Акинетико-ригидный синдром, особенности: диссоциация симптомов — выраженная гипомимия и гипокинезия без значительного повышения мышечного тонуса (мышечную гипотонию наблюдают в 50% случаев) •• Гиперкинетический синдром — сочетание нескольких видов гиперкинезов (тортиколлис, оральные гиперкинезы, тремор кистей рук) или смена одного гиперкинеза другим (хореиформного ознобоподобным или крупноамплитудным тремором рук) •• Сохранены реакции на болевые раздражения (у 75%) • Учащение пульса, снижение АД без цианоза • При приёме внутрь — гиперемия и отёк слизистой оболочки рта, у детей — выраженное раздражение слизистой оболочки ЖКТ • Кожные аллергические реакции • Коматозное состояние — неглубокое, гипотермия, сухожильные рефлексы повышены; по выходе из комы возможны паркинсонизм, ортостатический коллапс • В некоторых случаях (в результате блокады дофаминовых рецепторов) возможно развитие нейролептического злокачественного синдрома: гипертермия с экстрапирамидными и вегетативными нарушениями, способными привести к смерти (Делея–Деникера синдром).
Диагностика • Спектрофотометрический метод определения токсического вещества в крови • ЭЭГ • ЭКГ — синусовая тахикардия, снижение ST ниже изолинии, отрицательный зубец Т.
Дифференциальная диагностика — см. Отравление снотворными средствами и транквилизаторами.
ЛЕЧЕНИЕ
Тактика ведения (см. также Отравление снотворными средствами и транквилизаторами) • Промывание желудка через зонд с последующим введением сорбента (активированный уголь), рвотные средства • В последующем — инфузионная терапия, форсированный диурез без ощелачивания крови • Гемосорбция (в 2–3 раза сокращает длительность коматозного периода) • Симптоматическая терапия: ликвидация тяжёлых дыхательных и гемодинамических расстройств, купирование судорожного синдрома, устранение осложнений.
Лекарственная терапия • Дифенгидрамин 2–3 мг/кг в/в или в/м для подавления экстрапирамидных симптомов • Аналептики (камфора, никетамид, кофеин, эфедрин) — только при поверхностной коме. Во всех остальных случаях они строго противопоказаны (развитие судорожных состояний и дыхательных осложнений).
Осложнения — см. Отравление снотворными средствами и транквилизаторами.
Прогноз (см. также Отравление снотворными средствами и транквилизаторами) • Астенический синдром сохраняется даже через 2–3 года после интоксикации • Длительное сохранение паркинсонического синдрома (даже через 2–3 года после отравления) • Больные нуждаются в продолжительном наблюдении и лечении после выписки из стационара.
МКБ-10 • T43.3 Отравление антипсихотическими и нейролептическими препаратами
Читайте также:

