Ишемическая болезнь сонной артерии
Обновлено: 22.04.2024
Ишемический инсульт. Течение и прогноз ишемического инсульта.
Ишемический инсульт как следствие атеросклеротического поражения крупной артерии. Атеротромботический инфаркт в бассейне крупного артериального ствола почти всегда возникает у больных отнесенных к группе риска развития атеросклероза мозговых сосудов например у страдающих артериальной гипертензией, сахарным диабетом у курильщиков при наличии клинически бессимптомного шума над сонными артериями бессимптомным стенозом сонных артерий транзиторными ишемическими атаками (ТИА) в анамнезе. ТИА это временный фокальный неврологический дефицит связанный как правило с ишемией мозга или сетчатки глаз разрешающийся в течение 24 ч.
Однако многие ТИА длятся всего несколько минут. Следует различать ТИА в бассейнах сонных артерий и вертебрально-базилярном бассейне.
Для ТИА в зоне кровоснабжения сонной артерии характерны следующие симптомы ипсилатеральная преходящая слепота контралатеральное нарушение моторной или сенсорной функции ограниченное одной половиной тела афазия контралатеральная гомокимная гемианопсия или любая комбинация вышеперечисленного Для вертебрально базилярных ТИА характерны двусторонние ияи перемещающиеся сенсорные и моторные нарушения полная или частичная утрата зрения в обоих гомонимных полях ияи комбинация описанных симптомов Изолированные диплопию головокружение дизартрию или дисфагию не расценивают как ТИА но в сочетании друг с другом или с любыми другими из вышеуказанных симптомов необходимо заподозрить ТИА в вертебрально-базилярном бассейне. Приблизительно у 50% больных с атеротромботическими инфарктами наблюдались ТИА в анамнезе ТИА являются фактором риска развития инсульта. У больных, перенесших ТИА риск развития последующего инсульта по крайней мере в три раза выше чем у тех у кого ТИА не наблюдались.
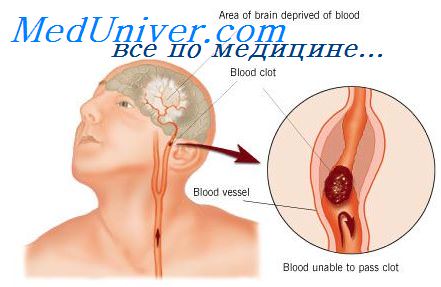
Атеросклеротическое поражение обычно формируется в зонах со сниженной скоростью кровотока, например на боковой поверхности луковицы сонной артерии. Aтeросклероз в первую очередь поражает крупные экстра и интракраниальные сосуды. Около 80% ишемических инсультов возникают в каротидных бассейнах (системе передней циркуляции) и только 20% — в вертебрально базияяриом бассейне (система задней циркуляции)
Механизм атеротромботического инфаркта в бассейне крупной артерии — это либо артерио-артериальная эмболия либо формирование тромба на месте имевшегося ранее стебоза (так называемый тромбоз in situ) Артсрио-артериальная эмболия — один из частых механизмов развития церебральной ишемии. Эмболы чаще всего исходят из изъязвленных атеросклеротических бляшек в системе сонных артерий Тромбоз in situ возникает в проксимальных отделах сонных дистальных отделах позвоно шых а также в основной артериях. Развитие тромбоза может быть ассоциировано с гиперкоагулянтными состояниями. Эпизоды дегидратации также могут спровоцировать тромбоз
Ишемический инсульт а результате поражения мелких или пенетрирующих сосудов мозга (лакунарный инфаркт). Длительная хроническая артериальная гипертензия пора жает в первую очередь мелкие пенстрирующие артерии мозга. Развивается гипертрофия среднего слоя сосудистой стенки и происходит отложение фибрина (фибриноидный некроз), что приводит к окклюзии сосуда. Лакуны — это мелкие ишемические инфаркты в глубоких отделах полушарий большого мозга или мозгового ствола варьирующие в размерах от 0,5 до 15 мм являющиеся следствием закупорки пенетрирующих артерий мозга в основном передней хориоидальной средней мозговой задней мозговой и основной артерий
Ишемический инсульт в результате кардиогенной эмболии. Эмболы при закупорке интракраниальных сосудов могут происходить из нижележащих отделов наиболее исто из сердца аорты сонных и позвоночных артерий реже из венозной системы. Кардиогенные эмболы вызывают около 15% ишеми геских инсультов Они чаще всего поражают систему средней мозговой артерии имеют крупный размер и прогностически наиболее неблагоприятны Хотя многие заболевания сердца могут служить источником эмболии мозга для некоторых из них это наиболее характерно.
Ишемический инсульт, как следствие гемодинамических нарушений. Еще одним механизмом реализации ишемического повреждения ЦНС является снижение перфузионного давления что ведет к диффузному уменьшению притока крови к мозгу. Это возникает при нарушении насосной функции сердца или системной гипотензии. Такой тип инсульта развивается в пограничных зонах, или гак называемых зонах смежного кровоснабжения т е в наиболее удаленных участках от кровоснабжения крупными артериями. Ишемия зоны смежного кровоснабжения имеет несколько разных типов клинических проявлений которые определяются локализацией поражения в зоне замыкания коллатералей между тремя основными артериальными системами (передняя средняя и задняя мозговые артерии) в зоне замыкания бассейнов передней и средней а также средней и задней мозговых артерий Инфаркты зон смежного кровоснабжения часто бывают двусторонними но могут быть и односторонними.
Последние возникают на фоне предшествующего одностороннего сосудистого заболевания с фокальной гипоперфузией в наиболее удаленной территории от источника кровоснабжения Другие механизмы реализации инфарктов пограничных зон — это микроэмболии или заболевания крови
Ишемический инсульт как следствие неатеросклеретических васкулопатий Несколько типов неатеросклеротических васкулоптий могут быт1 предрасполагающими факторами для развития ншемического инсульта Среди прочих к этой группе относятся цервикоцефалнческие диссскции (расслоения) артерий болезнь мойя мойя фибро-мускуляркая дисплазия и васкулит сосудов мозга В совокупности перечисленные редкие заболевания лежат в основе 5% всех ишемических инсультов. Относительно чаще они встречаются у детей и молодых людей
Ишемический инсульт вследствие гиперкоагулянтиых состояний. Нарушения гемостаза связаны с повышением риска развития ншемического инсульта Такие состояния возникают при дефиците противосвертываюших белков (антитромбина III протеина С протеина S кофактора гепарина II) при нарушениях в системе фибриногена и фибринолиза при гиперкоагулянтиых состояниях в рамках нефроти кского синдрома истинной лолицитемии серповидно-клеточной анемии тромботической тромбоцитопенической пурпуры пароксизмальной но шой миоглобинурии. Эти нарушения являются причинами 1% всех инсультов и 2—7% ишемических инсультов в молодом возрасте
Ишемический инсульт невыясненной этиологии. Несмотря на тщательный сбор анамнеза и обследование этиология 40% ишемических инсультов остается неопределенной. Вероятно, эти цифры выше у больных моложе 45 лет Возможно некоторые из этих инсультов являются следствием кардиогенной эмболии или патологии крови что нс всегда возможно подтвердить современными дополнительными методами обследования. Риск повторного инсульта такого типа несколько ниже, чем других типов инсультов
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

Основной причиной нарушений мозгового кровообращения является атеросклероз сонных артерий. Атеросклеротические бляшки вызывают сужение сонных артерий, которое является препятствием для нормального кровообращения в головном мозге. Постепенно развивается полная закупорка сонной артерии, которая называется окклюзией. Нарушение проходимости сонной артерии является основной причиной ишемического инсульта в современном мире. Вероятность развития инсульта при симптомном сужении сонной артерии на 70% и более составляет около 15% в год.
От инсульта ежегодно погибают или становятся инвалидами множество людей, хотя современная сосудистая хирургия позволяет предотвратить его у большинства пациентов. Только регулярная диагностика и доверие врачам позволит значительно снизить риск инсульта. Значительно проще лечить атеросклероз сонной артерии, чем ишемический инсульт и его последствия.
Причины и факторы риска
Сонные артерии парные крупные артериальные сосуды, которые кровоснабжают головной мозг в тех отделах, где расположены центры мышления, речи, личности, чувствительной и двигательной функции. Сонные артерии проходят по шее и через отверстия в черепе проникают в головной мозг.
При накоплении жировых веществ и холестерина образуется атеросклеротическая бляшка, которая сужает сонные артерии. Это уменьшает поток крови к мозгу и увеличивает риск ишемического инсульта. Инсульт происходит, когда поток крови не поступает в какие-либо отделы головного мозга. При инсульте внезапно выпадают некоторые функции мозга. Если отсутствие кровотока длится более трех-шести часов, то эти нарушения становятся необратимыми.
Почему при сужении сонной артерии развивается инсульт?
- Значительное сужение сонной артерии снижает кровообращение в мозге, а при внезапном падении давления (резко встать с постели, перелеты, перегрев на солнце или большая хирургическая операция) кровоток внезапно прекращается, что приводит к гибели нервных клеток.
- Отрыв кусочка атеросклеротической бляшки с переносом его кровотоком в мелкие артерии головного мозга, что приводит к их закупорке.
- Острый тромбоз (образование кровяного сгустка) на фоне сужения сонной артерии с полным прекращением кровотока в определенных областях мозга.
Факторы риска атеросклероза сонных артерий
Факторы риска для заболевания сонной артерии сходны с таковыми при других видах сердечно-сосудистых заболеваний. Они включают в себя:
- Возраст
- Курение
- Гипертония (высокое артериальное давление) - самый важный фактор риска развития инсульта
- Высокий уровень холестерина
- Сахарный диабет
- Ожирение
- Малоподвижный образ жизни
- Отягощенная наследственность по атеросклерозу
Мужчины моложе 75 лет имеют больший риск развития стеноза сонной артерии, чем женщины в той же возрастной группе. В группе старше 75 лет женщины имеют больший риск инсульта . У пациентов страдающих ИБС нередко выявляются сужения сонной артерии.
![Атеросклеротическая нестабильная бляшка в сонной артерии]()
Клинические формы
Атеросклеротические поражения сонных артерий чаще всего различаются по локализации основного процесса:
- Атеросклероз общих сонных артерий - редко способствует ишемическому инсульту, даже при полной закупорке общей сонной артерии кровоток по внутренней сонной может быть сохранен. Однако могут быть общемозговые нарушения - плохая память, общая слабость, головные боли.
- Атеросклероз бифуркации общей сонной артерии - атеросклеротические бляшки суживают вход в внутреннюю сонную артерию и могут полностью ее закупорить. Это наиболее распространенная форма поражения. При такой локализации чаще всего развиваются транзиторные ишемические атаки и ишемические инсульты.
- Атеросклероз внутримозговых отделов сонной артерии - бляшки расположены в сонных артериях и их основных ветвях. Часто развивается ишемический инсульт, связанный с тромбозом суженных артерий.
По УЗИ выделяется два основных типа атеросклеротических бляшек:
- Стабильная бляшка - сужение артерии имеет ровные контуры, без подрытых краев, с небольшим ускорением кровотока на бляшке.
- Нестабильная бляшка - чаще кальцинированная бляшка с рваными контурами, могут отмечаться подвижные элементы, значительная турбулентность кровотока при допплерографии.
По степени сужения сонной артерии выделяют:
- Гемодинамически незначимый стеноз (сужение артерии менее чем на 70%, без локального ускорения кровотока)
- Гемодинамически значимый стеноз (сужение артерии более чем на 70%, с ускорением кровотока)
- Окклюзию - полную закупорку сонной артерии
Жалобы и симптомы
Атеросклероз сонных артерий может протекать бессимптомно или вызывать жалобы, связанные с нарушением мозгового кровотока. Чаще всего пациенты могут жаловаться на временные нарушения функций мозга (транзиторная ишемическая атака) или стойкое их выпадение (ишемический инсульт).
Транзиторная ишемическая атака (ТИА)
ТИА происходит, когда кратковременно нарушается мозговой кровоток . Это начальная фаза острого нарушения мозгового кровообращения, которая является обратимой. Она имеет такие же симптомы как инсульт, но эти симптомы проходят через несколько минут или часов.
При ТИА необходима неотложная медицинская помощь, поскольку невозможно предугадать, будет ли она прогрессировать в инсульт. Немедленное лечение может спасти жизнь и увеличить шансы на полное выздоровление.
Современные исследования показали, что пациенты, перенесшие ТИА имеют в 10 раз больше вероятность пострадать от обширного инсульта, чем человек, который не имел ТИА.
Ишемический инсульт имеет следующие признаки:
- Внезапная потеря зрения, нечеткость зрения, затруднение в том, что один или оба глаза.
- Слабость, покалывание или онемение на одной стороне лица, с одной стороны тела, или в одной руке или ноге.
- Внезапные трудности при ходьбе, потеря равновесия, отсутствие координации.
- Внезапное головокружение.
- Трудно говорить (афазия).
- Внезапная сильная головная боль.
- Внезапные проблемы с памятью
- Затруднение глотания (дисфагия)
Ишемический инсульт и транзиторная ишемическая атака начинаются одинаково, поэтому любой ишемический инсульт можно назвать ишемической атакой, если симптомы полностью регрессируют в течение 24 часов от начала заболевания. Наличие временного промежутка между появлением симптомов инсульта и гибелью участков мозга позволяет выполнять срочную операцию по восстановлению мозгового кровотока.
Течение заболевания
Появившись, атеросклеротические бляшки уже не смогут рассосаться, но только постепенно прогрессируют. Скорость роста атерсклеротической бляшки зависит от многих факторов риска, от уровня холестерина. Всем людям старше 50 лет рекомендуется ежегодно выполнять УЗИ сонных артерий, для того, чтобы исключить развитие атеросклеротических бляшек и возникновение риска ишемического инсульта.
При развитии осложнений атеросклероза сонных артерий быстро прогрессирует дисциркуляторная энцефалопатия. Частые ТИА, а тем более ишемический инсульт, способствуют гибели части мозговой ткани и нарушению функций головного мозга. У пациентов с атеросклерозом сонных артерий нередко развивается сосудистая деменция (слабоумие).
После восстановления проходимости сонной артерии явления сосудисто-мозговой недостаточности купируются, вероятность повторных нарушений мозгового кровообращения значительно уменьшается.
Прогноз
Атеросклероз сонных артерий имеет значительный риск ишемического инсульта. При бессимптомном сужении внутренней сонной артерии более 70% риск ишемического инсульта превышает 5% в год. Если у пациента отмечались эпизоды нарушений мозгового кровообращения, то такой риск составляет уже 25% в год.
Риск ишемического инсульта при асимптомных атеросклеротических бляшках с сужением менее 70% не превышает такового у пациентов без атеросклероза.
После адекватного восстановления кровообращения по сонным артериям риск ишемического инсульта снижается более чем в 3 раза.
Преимущества лечения в клинике
Диагностика
Диагностика атеросклеротического поражения сонных артерий очень важна для профилактики ишемического инсульта. Своевременное выявление гемодинамически значимых стенозов позволяет снизить риск ишемического инсульта в 3 раза.
При осмотре сосудистым хирургом обязательно проводится выслушивание (аускультация) с обеих сторон шеи. Если при этом выслушивается грубый шум, то это свидетельствует о значимом поражении внутренних сонных артерий и требует дополнительных методов диагностики.
В обязательном порядке всем больным с подозрением на атеросклероз сонных артерий должен проводиться неврологический осмотр, чтобы исключить предшествующие поражения головного мозга.
Цели диагностики сужений сонных артерий:
- Установление степени сужения
- Оценка внутримозговых артерий
- Оценка состояния головного мозга
- Оценка мозговых функций
- Оценка степени риска вмешательства на сонной артерии
- Оценка прогноза после восстановления сонной артерии
Ультразвуковое исследование сонной артерии
Это неинвазивное, безболезненное исследование использует ультразвуковые волны для просмотра сонных артерий. Оно позволяет выявить атеросклеротические бляшки и тромбы и определяет степень их сужения. Доплеровское УЗИ показывает скорость потока крови по кровеносным сосудам.
Магнитно-резонансная ангиография (МРА)
Этот метод визуализации использует мощный магнит, чтобы собрать точную информацию о работе мозга и артерий. Затем компьютер использует эту информацию для создания изображения с высоким разрешением. МРА часто можно обнаружить даже небольшие бляшки в сосудах головного мозга и постинсультные очаги.
![Атеросклероз, критический стеноз внутренней сонной артерии]()
Компьютерная томография в ангиорежиме (КТА)
Компьютерное томография с использованием контрастного вещества позволяет получить отчетливое изображение просвета сонных и мозговых артерий в трехмерном режиме. На компьютерной ангиографии хорошо видны атеросклеротические бляшки, тромбозы артерий, участки повреждения головного мозга. Доза рентгеновского излучения значительно меньше, чем при обычной рентгенографии.
Церебральная ангиография (каротидная ангиография)
Эта процедура считается "золотым стандартом" для визуализации сонных артерий. Эта процедура проводится через прокол в артерии, с подведением к интересующим сосудам специального катетера и введением контрастного вещества, которое хорошо видно при рентгеновском просвечивании. Ангиография позволяет точно определить показания к вмешательству на сонных артериях и выбрать необходимый метод лечения.
Подробнее о методах диагностики:
Лечение
Инновационный сосудистый центр применяет современные подходы к лечению атеросклероза сонных артерий. Мы внедрили в рутинную клиническую практику новые технологии лечения, делая профилактику инсульта максимально безопасной. В настоящее время мы отдаем предпочтение малоинвазивным методикам лечения, таким как стентирование сонных артерий и отходим от открытых операций.
Лечение атеросклероза сонных артерий в нашей клинике является безопасной процедурой. За последние годы мы не имели ни одного осложнения при стентировании и каротидной эндартерэктомии. Из важных технологий, внедренных в нашей клинике, можно назвать стентирование внутримозговых артерий при тандем - стенозе (атеросклерозе устья внутренней сонной артерии и ее мозговой части). Для лечения внутримозговых сегментов мы используем стенты с лекарственными покрытием.
Основной целью лечения при неосложненном атеросклерозе сонных артерий является профилактика дальнейшего прогрессирования атеросклеротической бляшки и сужения артерии. Для этого применяются медикаментозные препараты, снижающие уровень холестерина. Кроме того, назначаются препараты препятствующие образованию тромбов. Дозировка подбирается сосудистым хирургом, с учетом данных лабораторного обследования.
Для предупреждения развития ишемического инсульта пациент со стенозом сонных артерий должен выполнять несложные правила:
- Бросить курить
- Контролировать артериальное давление.
- Контролировать сахарный диабет.
- Дважды в год выполнять УЗИ сонных артерий.
- Каждые 3 месяца контролировать уровень холестерина в крови.
- Придерживаться антихолестериновой диеты.
- Поддерживать здоровый вес.
- Ежедневные прогулки хотя бы по 30 минут.
- Ограничить употребление алкоголя.
Какие препараты могут снизить риск инсульта?
Ваш врач может порекомендовать антиагрегантные препараты, такие как аспирин и клопидогрель (Плавикс), чтобы уменьшить риск инсульта, вызванного образованием тромбов. Ваш врач также может прописать лекарства для снижения уровня холестерина и артериального давления. При мерцательной аритмии может быть рекомендован препарат варфарин, чтобы уменьшить вероятность образования сгустков крови.
Хирургические вмешательства при стенозе сонных артерий
В случае значительного сужения сонной артерии, необходимо вмешательство, чтобы восстановить поток крови к головному мозгу. Это позволит предотвратить будущий инсульт. Основным методом лечения значимых стенозов сонных артерий является хирургический. Он может выполняться либо открыто в виде удаления бляшки - каротидная эндартерэктомия, либо через прокол эндоваскулярно - ангиопластика и стентирование сонной артерии.

Наиболее часто встречающийся тип инсульта, происходящий когда сгусток крови блокирует приток крови к мозгу.
Инсульт — нарушение мозгового кровообращения. Ткани мозга, которые не получают кислород и питательные вещества из крови, могут умереть в течение нескольких минут. Ущерб, нанесенный мозгу, может вызвать внезапную потерю функций организма. Типы функции, которые будут затронуты, зависят от части поврежденного мозга.
Две проблемы с кровотоком могут вызвать заболевание:
- Заблокированный кровеносный сосуд вызывает ишемический инсульт.
- Разорванный кровеносный сосуд вызывает геморрагический инсульт.
Большинство (87%) инсультов являются ишемическими.
Инсульт является основной причиной инвалидности во всем мире, второй по распространенности причиной деменции (приобретенное слабоумие) и третьей ведущей причиной смерти.
В зависимости от типа, ишемические инсульты возникают из-за образования сгустков крови либо внутри кровеносного сосуда, который непосредственно поставляет кровь в мозг; либо образуются в другом месте тела, и перемещаются по венам к мозгу, ограничивая кровоток и приводя к нарушению когнитивной функции и инсульту. Они часто формируются из-за ранее существовавшего состояния, такого как атеросклероз, медленное накопление холестерина, которое заставляет артерии сужаться, а кровь собирается и образует сгустки.
Во время ишемического инсульта уменьшенная подача крови инициирует серию событий (называемых ишемическим каскадом), которые приводят к повреждению ткани головного мозга и, в конечном счете, к смерти мозговой ткани. Смерть мозговой ткани происходит в областях без кровотока в течение нескольких минут после начала инсульта.
Современная медицина позволяет предупредить заболевание на ранней стадии. В нашей клинике мы устраняем все известные причины ишемического инсульта, применяя самые эффективные методы современной сосудистой хирургии.
Для предупреждения развития тяжелой формы болезни мы применяем инновационный метод: в область атеросклеротической бляшки во внутренней сонной артерии устанавливается специальный металлический каркас, при этом не делаются разрезы. Каркас-стент раздвигает просвет суженной артерии и обеспечивает хороший кровоток. Процедура стентирования значительно уменьшает риск развития ишемического инсульта.
Причины и факторы риска
Инсульт может поражать людей всех возрастов, включая детей. Ишемический инсульт возникает, когда что-то останавливает поток крови, блокировка может быть вызвана одной или несколькими из следующих причин:
- Атеросклероз: состояние, при котором в артериях накапливается бляшка или жир. Это может либо ограничить кровоток, либо полностью блокировать его, что приводит к ишемическому инсульту. Люди с высоким кровяным давлением, высоким уровнем холестерина и диабетом, а также люди, которые курят, подвергаются повышенному риску атеросклероза и инсультов.
- Сгусток крови (эмбол), который путешествовал из других частей тела, таких как шея или сердце. Кровяные сгустки, образуемые в сердце, могут возникать в результате нерегулярного пульса (например, фибрилляции предсердий), сердечного приступа или аномалий клапанов сердца.
- Воспаление кровеносных сосудов.
Кто подвержен риску инсульта?
Ишемические инсульты наиболее распространены у людей 60 лет и старше, хотя они могут встречаться у людей всех возрастов. Риск возрастает с возрастом, а также если у Вас гипертония, сердечные заболевания или Вы являетесь злостным курильщиком. Кроме того, у людей с избыточным весом, злоупотребляющих алкоголем или с преобладанием малоподвижного образа риск возникновения ишемического инсульта увеличивается. Подвержены риску люди, находящиеся на долгосрочной заместительной гормональной терапии и имеющие семейную историю болезни (генетическая предрасположенность). Также риск больше у мужчин, но женщины имеют более высокий уровень смертности от инсульта.
Медицинские условия, которые могут увеличить риск развития заболевания, включают:
- Высокое кровяное давление,
- Высокий уровень гомоцистеина в крови (серосодержащая аминокислота плазмы крови),
- Атеросклероз,
- Высокий уровень холестерина,
- Сахарный диабет,
- Фибрилляцию предсердий,
- Болезни крови, например, полицитемию (увеличение числа эритроцитов),
- Заболевание сердечных клапанов, таких как митральный стеноз,
- Сердечно-сосудистые заболевания, такие как сердечный приступ,
- Болезнь периферической артерии,
- Транзиторную ишемическую атаку (TIA): предупредительный инсульт с симптомами, подобными инсульту, которые исчезают вскоре после их появления.
Хотя это наиболее распространенные причины ишемического инсульта, существует множество других возможных причин. Например, использование наркотиков, травматическое повреждение кровеносных сосудов шеи или проблемы со свертыванием крови.
Типы ишемического инсульта
Ишемический инсульт делится на два основных типа: тромботический и эмболический.
Тромботический возникает, когда поврежденные мозговые артерии блокируются образованием кровяного сгустка в мозге. Называемый мозговым тромбозом или церебральным инфарктом, этот тип отвечает за почти 50% всех ударов.
Тромбоз головного мозга также можно разделить на две категории, которые коррелируют с расположением блокады в мозге: тромбоз крупных сосудов и тромбоз мелких сосудов. Тромбоз крупных сосудов: термин, используемый при блокировании одной из больших кроветворных артерий мозга, таких как сонная; тромбоз мелких сосудов включает меньшие, но более глубокие, проникающие в мозг артерии. Тромбоз мелких сосудов также называют лакунарным инсультом или инфарктом головного мозга.
Эмболический инсульт также вызван сгустком внутри артерии, но в этом случае сгусток (или эмбол) образуется не в мозгу. Часто эмбол из сердца путешествует по кровотоку, пока не блокирует собой какой-либо кровеносный сосуд. Это, в свою очередь, ограничивает приток крови к мозгу и приводит к почти немедленной смерти мозговых тканей.
Симптомы инсульта
Симптомы ишемического инсульта возникают внезапно и зависят от части пораженного мозга. Быстрое лечение важно для уменьшения количества повреждений головного мозга.
Основные симптомы инсульта:
- Слабость или онемение лица, руки или ноги, особенно на одной стороне тела,
- Путаница, затрудненная речь,
- Беспокойство,
- Проблемы со зрением, двоение в глазах,
- Внезапное головокружение,
- Потеря равновесия и координации,
- Тяжелая головная боль без какой-либо причины.
Спасите жизнь! Немедленно обратитесь в службу экстренной медицинской помощи, если вы заметили у кого-то следующие внезапные симптомы:
Течение инсульта
Острое нарушение мозгового кровообращения может иметь различное течение. У многих пациентов происходит восстановление неврологических функций в течение первых суток после события. В этом случае такое нарушение называется транзиторной ишемической атакой.
Однако первичное поражение головного мозга при инсульте может вызвать тяжелое общее состояние, связанное с отеком головного мозга и потребовать реанимационных мероприятий. Если пациент переносит это трудное время, то дальнейший исход зависит от возникающих осложнений и реабилитационных мероприятий.
Летальность при ишемическом инсульте достигает 40% и зависит от правильного ухода за пациентом и своевременного лечения возможных осложнений. По мере восстановления кровообращения многие неврологические нарушения уменьшаются и пациент может вернуться к нормальной жизни.
Осложнения инсульта
Различные осложнения могут возникнуть после того, как пациент перенесет ишемический инсульт:
Прогноз
Ишемический инсульт и является ведущей причиной смерти во всем мире, тем не менее, в последние годы смертность снижается. Это связано с развитием медицины и своевременными профилактическими мерами. Своевременное профилактическое лечение позволяет снизить количество инсультов, а организация экстренной хирургической помощи пациентам с развившимся инсультом позволяет сохранить мозговые функции в максимальной мере.
Отдаленный прогноз после больших инсультов является неутешительным. Около 40% (и большая часть из них женщины) пациентов всё же не живут более 5 лет после перенесенного инсульта (причем причиной смерти зачастую являются осложнения, развивающиеся у лежачих больных). Социально адаптированными остаются не более половины пациентов, выживших после инсульта. Другая половина остается глубокими инвалидами, поэтому профилактика инсульта остается одним из основных методов уменьшения частоты этого опасного заболевания.
Преимущества лечения в клинике
Диагностика
Диагностика ишемического инсульта основана на клинической картине - внезапное нарушение движений, речи или сознания. На основании этой картины специалист может установить диагноз нарушения мозгового кровообращения и определить полушарие, где возникла проблема.
Дальнейшая диагностика должна четко разделить ишемический инсульт от кровоизлияния в головной мозг (геморрагический инсульт). Для этого ранее использовались пункционные методы (спинальная пункция) с целью выявления крови в спинно-мозговой жидкости. Однако сейчас с помощью компьютерной томографии или МРТ можно четко решить эту задачу.
Третий этап диагностики должен ответить на вопрос о причинах ишемического инсульта. Для этой цели необходимо исключить аневризму аорты и сердца, эмболию из левого предсердия, тромбоз сонной или позвоночной артерии, а так же их ветвей. Для этого применяются методы визуализации сосудов, включая ультразвуковые и ангиографические. Установление причин инсульта позволяет принять экстренные меры по их устранению и восстановлению мозгового кровотока.
При диагностике ишемического инсульта применяются следующие методы:
Лечение
Поражение какой-либо из артерий кровоснабжающих мозг приводит к нарушению функции отделов мозга в бассейне этой артерии. Недостаток кровоснабжения вызывает временные нарушения функции, его прекращение — гибель участка мозга и инсульт. При развитии недостаточности кровообращения в бассейне сонных артерий возникают параличи половины тела, нарушение речевых функций. Бассейн позвоночных артерий отвечает за зону мозга, поддерживающую равновесие и обеспечивающая слуховое восприятие. Эту зону кровоснабжает вертебро-базилярная система и поэтому одной из наиболее важных причин таких симптомов является нарушение кровотока в вертебро-базилярной системе.
В 70% случаев нарушение кровообращения головного мозга связано с атеросклерозом или извитостью артерий на шее - сонных и позвоночных. Поэтому любой микроинсульт или вертебробазилярная недостаточность должны быть поводом для исследования этих сосудов.
Сосудистые хирурги Инновационного Сосудистого Центра имеют значительный опыт уникальных операций на сонных и позвоночных артериях. Преимущество нашего подхода состоит в применении местной анестезии для операций на сонных и позвоночных артериях. Местная анестезия дает контакт с пациентом во время пережатия артерий и минимизирует риск развития инсульта при операции.
Показания к операциям на сонных и позвоночных артериях
Обычно возникают внезапно и достигают максимальной степени в течение нескольких секунд или одной-двух минут, они сохраняются на протяжении 10-15 минут, значительно реже - нескольких часов (до суток). Симптомы поражения головного мозга разнообразны и определяются локализацией ишемии мозга в бассейне сонных артерий или вертебрально-базилярном бассейне. В зависимости от стороны и места поражения мозга возникает слабость в руке или руке и ноге на одной стороне, часто сопровождаясь расстройствами речи - "каша во рту", или "словесная окрошка" (афазия), иногда развивается слепота на половине поля зрения или полная. Эти явления исчезают спустя несколько минут или реже часов, но в течение суток могут повторяться не единожды. Приехавший на вызов врач скорой помощи может увидеть уже "здорового человека", хотя 10-15 минут назад больной не мог ни слова сказать, ни рукой пошевелить. ТИА часто развиваются при бляшках в сонных артериях, патологической извитости сонных или позвоночных артерий. Преходящее нарушение мозгового кровообращения - это не свершившийся инсульт, который рано или поздно произойдет, и необходимо воспользоваться данным сигналом, чтобы устранить его причины. Если причина ТИА - поражение сонных или позвоночных артерий, то операция необходима, так как у 25% пациентов после ТИА в течение первого месяца развивается большой инсульт. Обычно выполняется удаление атеросклеротической бляшки из сонной артерии или устранение патологического изгиба.
При микроинсульте очаг гибели мозговой ткани обычно очень небольшой, а кровообращение окружающих его тканей восстанавливается. Как правило после микроинсульта человек быстро восстанавливается. Но микроинсульт является очень опасным предвестником грозящей мозговой катастрофы. Большой инсульт после микроинсульта развивается у половины больных в течение первого года. Причиной микроинсульта в 70% случаев является атеросклеротическая бляшка или извитость сонных или позвоночных артерий. Выявление этой патологиии требует обязательной хирургической коррекции.
Вертебро-базилярная недостаточность может стать причиной головокружения, которое обычно продолжается в течение нескольких минут. Головокружение может сопровождаться другими симптомами со стороны ствола мозга, например головной болью, диплопией (двоением в глазах), потерей зрения, галлюцинациями, онемением вокруг рта и расстройством речи. Пациент может упасть в обморок без потери сознания из-за внезапной слабости в ногах. Такие приступы часто случаются внезапно и называются дроп-атакой. Иногда симптомы могут быть спровоцированы изменением положения тела, например при сильном вытягивании шеи. Инсульты в вертебро-базилярной системе отличаются очень тяжелым течением, развитием комы, расстройств глотания и дыхания. Причинами вертебро-базилярной недостаточности часто являются патологические изгибы позвоночных артерий, инсульты часто развиваются при их тромбозе.
Обычно у больных с большими инсультами находят полную закупорку (окклюзию) внутренней сонной артерии вследствие ее тромбоза. Тромбоз развивается при наличии крупных атеросклеротических бляшек. Если компенсации мозгового кровотока при тромбозе через обходные пути недостаточно, то развивается большой инсульт. Иногда тромбоз может проходить незаметно. Если окклюзия сонной артерии выявлена после перенесенного инсульта, то ставится задача предотвратить повторный инсульт в этом или другом полушарии мозга. Наличие большой бляшки в другой сонной артерии требует ее удаления, так как тромбоз с другой стороны пациент вряд ли перенесет. Если при наличии окклюзии сонной артерии у пациента возникают повторные микроинсульты с этой же стороны - ставится вопрос о создании дополнительного пути кровотока в головной мозг. Это операция ЭИКМА, которая заключается в создании пути из наружной сонной артерии непосредственно в мозговые сосуды. Проведенная по показаниям, эта операция значительно улучшает прогноз для жизни у пациентов, перенесших инсульт.
Не затягивайте с обследованием и консультацией сосудистого хирурга!
Микроинсульт - предвестник большого инсульта. Операции на сонных и позвоночных артериях проводят опытные хирурги нашего Центра. Преимущества нашего подхода состоят в:
- Правильных показаниях к операции - мы никогда не оперируем больных без симптомов мозговой недостаточности. Поэтому наши операции действительно приводят к цели профилактики инсульта
- Использовании местной анестезии для операций на сонных и позвоночных артериях. Местная анестезия позволяет контролировать мозговые функции во время операции и предотвратить возможные осложнения
- Полном спектре хирургических вмешательств - мы оперируем на всех уровнях поражения мозговых артерий - сонные, позвоночные артерии, артерии мозга.
- Низкой вероятности послеоперационных осложнений. В нашей практике осложнения операций на сонных и позвоночных встречались менее чем у 1% пациентов, в то время как международная статистика допускает 3% осложнений.
Эффективное лечение ишемического инсульта возможно только после точной диагностики и оно должно быть направлено на восстановление мозгового кровообращения. Для успеха лечения важно время его начала после первых признаков инсульта. До 6 часов возможно полное восстановление мозговых функций. С течением времени прогноз ухудшается. Основным методом лечения является удаление тромбов из головного мозга с помощью эндоваскулярной операции - тромбэктомии или селективного тромболизиса.
Консервативное лечение
Если восстановить кровоток до развития необратимых изменений не удалось, то целью лечения является поддержание жизнедеятельности человека и профилактика осложнений. Лечение таких пациентов проводится в отделении реанимации, а затем в отделении неврологии. Применяются препараты улучшающие мозговое кровообращение, улучшающее функции головного мозга. При развитии осложнений проводится зондовое питание, искусственная вентиляция легких, лечение пролежней и других проблем.
После острого периода наступает время реабилитационных мероприятий. Правильная реабилитация после инсульта позволяет большинству пациентов восстановить многие утраченные функции.
Профилактика инсульта
Первичная профилактика инсульта относится к лицам без предшествующей истории заболевания. Меры могут включать в себя следующее:
- Умеренное употребление алкоголя,
- Отказ от курения,
- Упражнения,
- Диету,
- Контроль веса,
- Контроль артериального давления.
Вторичная профилактика относится к лечению людей, у которых уже был инсульт. Меры могут включать в себя следующее:
- Все пункты указанные в первичной профилактике (то есть, изменение образа жизни),
- Антитромбоцитарную терапию,
- Антигипертензивную терапию,
- Применение статинов.
Главным методом профилактики инсульта при поражении сонных артерий является устранение опасных сужений с помощью хирургического или эндовасулярного лечения. Любой малый инсульт или ТИА должны быть обследованы для исключения сосудистых поражений, так как их устранение позволяет уменьшить риск повторного инсульта в десятки раз.

Аневризма сонной артерии представляет собой локальное расширение диаметра сонной артерии с истончением стенки сосуда. Особую опасность такая аневризма несёт вследствие того, что по сонным артериям осуществляется кровоснабжение мозга и любое осложнение аневризмы может вызвать инсульт. Эта патология представляет большие сложности в лечении, поэтому во многих сосудистых отделениях стараются отказать таким пациентам. Немногие клиники уверенно проводят хирургические и эндоваскулярные вмешательства по поводу каротидной аневризмы. Инновационный сосудистый центр в их числе.
Аневризма может развиваться в шейном отделе сонной артерии, либо её внутримозговой части. Для жизни опасны любые локализации. Разрыв аневризмы в шейном отделе бывает достаточно редко, однако может образоваться тромб, который блокирует кровоток по артерии, либо его кусочки могут вызывать ишемические инсульты. Внутримозговые аневризмы чаще осложняются разрывами с развитием геморрагического инсульта.
Многочисленные статьи в медицинской литературе описывают возможные осложнения и доказывают, что своевременное лечение позволяет избежать неблагоприятных исходов, связанных с заболеванием.
Причины
Основной причиной развития аневризмы бывает врождённая слабость соединительной ткани, заболевания соединительной ткани. Иногда аневризма может развиваться на фоне атеросклеротических изменениях в артерии, при высоком артериальном давлении или после травмы шеи.
Пусковым моментом для развития расширения сонной артерии может послужить лучевая терапия опухолей шеи. Расширение внутренней сонной артерии иногда наблюдается после стентирования или удаления атеросклеротической бляшки.
Виды аневризм
- Аневризма сонной артерии в области бифуркации
- Аневризма внутренней сонной артерии
- Аневризма наружной сонной артерии
- Аневризма внутричерепного отдела внутренней сонной артерии
По форме аневризма сонной артерии бывает:
- Мешотчатая
- Веретенообразная (фузиформная)
Симптомы
Основные симптомы аневризмы сонных артерий на шее связаны с её осложнениями. Аневризма может не вызывать никаких ощущений и выявляется случайно при врачебном осмотре или УЗИ шеи.
Из-за повторяющихся отрывов мелких тромбов могут развиваться глазные симптомы аневризмы сонной артерии: нечёткость зрения, двоение в глаза, расширение зрачков, выпадение полей зрения.
Внезапная и сильная боль головная боль может быть признаком разрыва аневризмы сонной артерии, а также других артерий в головном мозге. Эта боль настолько сильная, что большинство пациентов описывают его как "невыносимая и самая мучительная боль". Головная боль обычно сопровождается тошнотой и рвотой, напряжением затылочных мышц, нередко наступает потеря сознания и кома. Внутричерепной разрыв аневризмы сопровождается очень высокой летальностью. Поэтому при выявлении таких аневризм их необходимо оперировать как можно раньше.
Осложнения
Одним из важных симптомов заболевания является микроинсульт или транзиторная ишемическая атака (ТИА). Клинически это проявляется признаками нарушений мозгового кровообращения, которые проходят в течение суток. Это, может быть, слабость в руке или ноге, нарушение мимики, нарушение речи, равновесия, способности к ходьбе, чувствительности в половине тела. Причиной этого осложнения является отрыв мелких тромбов из полости аневризмы и перенос их в мозг.
Тромбоз аневризмы или отрыв большого тромба приводит к прекращению кровообращения в большом участке головного мозга и гибель этого участка. В связи с инсультом, развиваются стойкие параличи или мозговая кома. Летальность при таком осложнении составляет не менее 40%.
Аневризмы крупных размеров могут оказывать давление на близлежащие анатомические структуры, такие как яремная вена, гортань, блуждающий нерв и возвратный нерв. Это приводит к появлению таких симптомов, как отёк лица, осиплость голоса, затруднение глотания и речи, снижение чувствительности кожи шеи и лица. Разрыв аневризмы может вызвать резкое сдавливание трахеи и гибель пациента от удушения.
Прогноз
Вероятность развития смертельных осложнений при каротидной аневризме очень высока. Ишемический инсульт происходит у половины пациентов, разрыв внутримозговой аневризмы развивается у 25% больных в год. Эти осложнения диктуют необходимость своевременной операции. После хирургического лечения пациенты в большинстве случаев избавляются от рисков, связанных с аневризмой сонной артерии, и живут обычной жизнью.
Преимущества лечения в клинике
Диагностика

Крупные аневризмы можно выявить при общем осмотре сосудистого хирурга и пальпации области шеи. Пациенты предъявляют жалобы на асимметрию шеи и наличие выраженной пульсации и шума в ухе. Основным клиническим признаком аневризмы становится безболезненное пульсирующее образование. Над этим образованием можно выслушать выраженный шум. Полную информацию по аневризме дают различные методы медицинской визуализации. Для уточнения диагноза необходимо проводить специальные сосудистые обследования.
УЗИ сонных артерий
Ультразвуковое сканирование в руках опытного врача позволяет точно установить диагноз аневризмы, её размеры и наличие тромбов в просвете. УЗИ не требует никакой подготовки и абсолютно безопасно для больного. Может применяться неограниченное число раз. Информативность диагностики составляет более 90%.
Мультиспиральная компьютерная томография сосудов шеи и головы
Позволяет в трёхмерном пространстве оценить размеры и протяжённость аневризмы. Важным преимуществом этого метода является возможность детально изучить строение сосудов мозга, места расширения сонной артерии для того, чтобы правильно планировать и прогнозировать исход хирургической операции.
Подробнее о методах диагностики:
Лечение

Хирургическое лечение должно проводится в ближайшее время после постановки диагноза. Риски осложнений аневризмы составляют более 50% в год после выявления. То есть через два года эта аневризма обязательно осложнится у каждого её носителя. Патология является сложной для лечения, однако современные технологии позволили значительно снизить риск хирургического вмешательства. Учитывая высокий риск смертельно опасных осложнений при аневризме сонной артерии её лечение должно быть начато в ближайшее время после выявления.
Основной способ лечения болезни — выключение аневризматического мешка из кровообращения с сохранением нормального кровотока в бассейне внутренней сонной артерии. Добиться этой задачи можно тремя методами и каждый из них подходит для своих клинических ситуаций. В нашей клинике преимущество имеют эндоваскулярные технологии лечения, однако при необходимости мы выполняем и открытую операцию резекции аневризмы.
Основной метод лечения каротидных аневризм на шее - это открытая операция резекции аневризмы с протезированием. Смысл вмешательства заключается в аккуратном выделении аневризматического мешка без повреждения окружающих нервов и сосудов. После тщательного выделения на держалки берётся внутренняя, общая и наружная сонные артерии, расширенный участок сосуда удаляется и протезируется искусственным сосудом или собственной веной пациента. Если кровоток из наружной сонной артерии хороший, то она может быть перевязана.
Эндоваскулярное лечение подразумевает имплантацию специального протеза стент-графта через прокол на шее. Этот протез размещается внутри сонной артерии и изолирует аневризматический мешок от кровотока, благодаря чему полость аневризмы закрывается. При эндоваскулярном лечении значительно снижается риск потери крови и повреждения соседних с сонной артерией нервов и органов шеи.
В нашей клинике имеется опыт открытого и эндоваскулярного лечения аневризм каротидной бифуркации. Преимуществом нашей клиники является обязательный интраоперационный контроль мозгового кровотока при операциях на сонных артерий. При эндоваскулярных вмешательствах применяются методы защиты от мозговой эмболии для предотвращения ишемического инсульта.
Советы при болезни сонной артерии
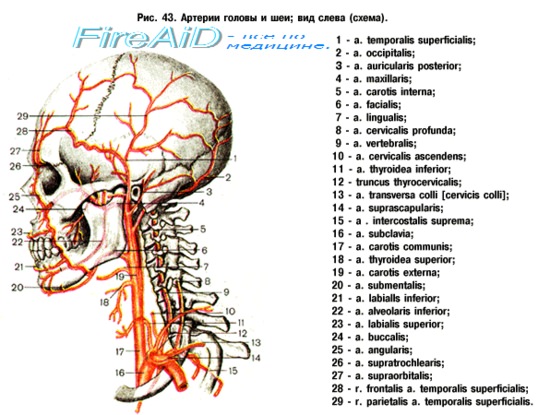
1. Какие заболевания чаще всего поражают сонные артерии?
Наиболее часто сонные артерии поражаются атеросклерозом (90% от числа всех заболеваний сонных артерий в западных странах). Сонные артерии также подвержены фиброзно-мышечной дисплазии, воспалительным артериопатиям (например, артерииту Такаясу), внешним сдавлениям (например, опухолью) или травмам.
2. Каковы основные симптомы облитерирующего заболевания сонных артерий?
• Преходящая ишемическая атака
• Обратимые неврологические расстройства но ишемическому типу
• Инсульт
• Преходящая слепота (amaurosis fugax)
3. Что такое преходящая ишемическая атака, обратимые неврологические расстройства по ишемическому типу и инсульт.
Этими клиническими терминами описываются разнообразные синдромы ишемии головного мозга. Под преходящей ишемической атакой понимают неврологические нарушения продолжительностью менее 24 часов. Большинство преходящих ишемических атак продолжаются всего 15-30 секунд.
Обратимыми неврологическими расстройствами по ишемическому типу называются неврологические нарушения продолжительностью свыше 24 часов, которые полностью исчезают в течение 1 недели (обычно в течение 3 дней). При остром нарушении мозгового кровообращения или острым инсульте развиваются стойкие неврологические нарушения, которые могут постепенно разрешаться на протяжении длительного периода времени.
4. Что такое преходящая слепота (amaurosis fugax)?
Преходящая слепота — это эпизод слепоты на один глаз продолжительностью от нескольких минут до нескольких часов, которая субъективно ощущается как нелепа перед глазом. Преходящая слепота возникает из-за ослабления местного кровотока или эмболии глазной артерии.

5. Что такое бляшки Холленхорста (Hollenhorst)?
Бляшки Холленхорста представляют собой ярко-желтые эмболы холестерина в разветвлениях сосудов сетчатки, попадающие туда из бифуркации сонной артерии. С клинической точки зрения, эти эмболы свидетельствуют о том, что атероматозные бляшки в сонной артерии нестабильны. Повторная эмболия может произойти от ручных манипуляций во время операции.
6. Каковы причины неврологических нарушений?
а) Эмболизация из артерий, пораженных атеросклерозом, или сердца.
б) Ослабление кровотока.
в) Тромбоз.
г) Внутримозговое кровоизлияние.
7. Каково естественное течение преходящей ишемической атаки?
Естественное течение преходящей ишемической атаки обусловлено патологией сонной артерии. При выраженном стенозе (> 70%) риск развития инсульта на ипсилатеральной стороне головного мозга составляет 26% в течение 2 лет. При умеренном стенозе (50-69%) риск инсульта в течение 5 лет составляет 22%. При минимальной степени стеноза (< 30%) риск инсульта в течение 3 лет равен 1%.
8. Каково действие аспирина при преходящей ишемической атаке?
Ацетилсалициловая кислота является ингибитором циклооксигеназы, воздействующей на тромбоциты, и снижает вероятность возникновения преходящей ишемической атаки и инсульта.
9. Что означает каротидный шум?
Каротидный шум — симптом атеросклероза. Он скорее является прогностическим признаком инфаркта миокарда, нежели инсульта. Хотя каротидный шум и указывает на повышенный риск развития инсульта, последний может произойти как на стороне каротидного шума, так и на противоположной стороне головного мозга.
Учебное видео анатомии наружной сонной артерии и ее ветвей (a. carotis externa)
10. Есть ли взаимосвязь между интенсивностью шума и степенью стеноза?
Нет. По мере прогрессирования стеноза шум может уменьшиться или даже полностью исчезнуть.
11. Какое диагностическое исследование показано при каротидном шуме?
12. Когда показана операция при симптоматичном поражении сонной артерии?
Операция абсолютно показана при симптоматичном стенозе сонной артерии более 70% и снижает риск развития инсульта до 17% в течение 2 лет. Последние данные подтверждают эффект от операции у отдельных больных при умеренном симптоматичном стенозе от 50 до 69% (риск развития инсульта 6,5% в течение 5 лет). Больным со стенозами менее 50% операция не показана.
13. Показана ли операция при асимптоматичном каротидном стенозе?
После каротидной эндартерэктомии по поводу асимптоматичного стеноза сонной артерии более 60% и лечении аспирином риск развития инсульта в течение 5 лет снизился до 5,1% по сравнению 11% при ионотерапии аспирином.
При асимптоматичном стенозе сонной артерии каротидная эндартерэктомия показана только при наличии следующих условий:
(1) предполагаемая продолжительность жизни больного составляет не менее 3 лет;
(2) общий операционный риск развития инсульта и смертности составляет менее 3%.
14. Каковы осложнения каротидной эндартерэктомии?
Интраоперационные осложнения включают неврологические нарушения и ишемию мозга. Новые нарушения или обострения старых могут возникать вследствие эмболии фрагментами атеросклеротических бляшек при манипуляциях па сосудах или промывании артерии. Причиной ишемии мозга могут стать артериальная гипотензия или недостаточная защита мозга во время пережатия артерии.
Клинически ишемия проявляется преходящей ишемической атакой или инсультом. В целом риск развития неврологических нарушений во время каротидной эндартерэктомии составляет около 2%. К другим осложнениям относятся развитие гематомы, образование ложной аневризмы, артериальная гипер- и гипотензия, а также повреждение черепно-мозговых нервов.
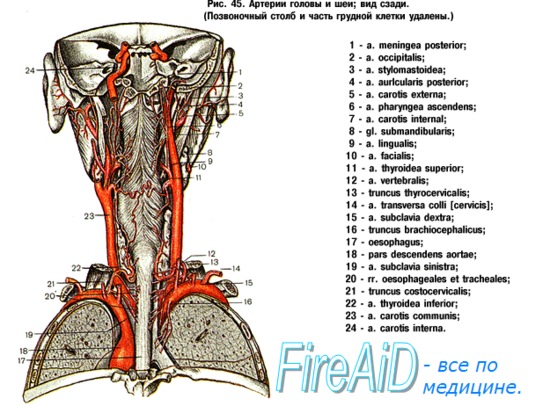
15. Какие черепно-мозговые нервы (ЧМН) могут быть повреждены во время каротидной эндартерэктомии? Каковы клинические симптомы повреждения?
- Лицевой нерв (ЧМН VII): повреждение нижнечелюстной ветви приводит к опущению угла рта на ипсилатеральной стороне.
- Языкоглоточный нерв (ЧМН IX): затруднения при глотании твердой и жидкой нищи.
- Блуждающий нерв (ЧМН X): охриплость голоса, неэффективный кашель.
- Верхний гортанный нерв (ветвь блуждающего нерва): парез голосовой связки, исчезновение высокочастотной фонации.
- Подъязычный нерв (ЧМН XII): отклонение языка в сторону повреждения, затруднения речи и жевания.
16. В чем опасность образования послеоперационной гематомы в ране?
Основная опасность заключается в сдавлении гематомой дыхательных путей, при котором может потребоваться срочное открытие раны для декомпрессии. Вопрос, предупреждает ли вакуумный дренаж эго осложнение, остается спорным.
17. Каковы основные причины полеоперационной артериальной гипертензии?
• Денервация каротидного синуса
• Выработка мозговыми клетками репина и/или норадреналина
• Наличие артериальной гипертензии в анамнезе
• Неврологические нарушения по центральному типу
18. На каких этапах каротидной эндартерэктомии возникают неврологические нарушения?
а) Выделение сонной артерии: отрыв фрагмента атеросклеротической бляшки с последующей эмболизацией.
б) Пережатие сонной артерии: ишемический инсульт.
в) Послеоперационный этап: отслойка интимы, гиперперфузия, тромбоз наружной сонной артерии.
19. Что такое шунт? Когда он используется?
Шунт представляет собой пластиковую трубку, направляющую кровоток в обход вскрытой сонной артерии во время эндартерэктомии. Шунт используется для защиты мозга от ишемии во время операции. Многие хирурги накладывают шунты во всех случаях, в то время как другие используют их избирательно или вообще не прибегают к ним.
Решение о наложении шунта принимается во время интраоперационного исследования, включающего временное пережатие сонной артерии под местной анестезией, измерение ретроградного давления в сонной артерии, интраоперационную электроэнцефалографию или транскраниальное допплеровское исследование. Ни один из этих методов не дает 100% точности.
Учебное видео анатомии внутренней сонной артерии и ее ветвей (a. carotis interna)
20. Что такое ретроградное давление в сонной артерии?
Ретроградное давление — это давление во внутренней сонной артерии после пережатия. Оно используется для оценки адекватности мозгового кровообращения. По данным различных авторов, уровень “безопасного” ретроградного давления варьирует, составляя в среднем около 40 мм рт. ст.
21. Может ли произойти рестеноз сонной артерии после каротидной эндартерэктомии?
22. Каковы наиболее распространенные осложнения повторных эндартерэктомий?
23. В каком слое артерии выполняется каротидная эндартерэктомия?
В наружных слоях средней оболочки.
24. Что является анатомическим ориентиром бифуркации сонной артерии?
25. Проходят ли ветви внутренней сонной артерии на шее?
26. Какие ветви наружной сонной артерии образуют коллатерали и восстанавливают кровообращение в виллизиевом круге при облитерации внутренней сонной артерии?
27. В чем заключаются функции каротидного синуса и каротидного гломуса?
Оба расположены в месте бифуркации сонной артерии и иннервируются языкоглоточным и блуждающим нервами, соответственно. Функция каротидного синуса заключается в регуляции артериального давления. Артериальная гипертензия стимулирует эфферентные импульсы в вазомоторный центр продолговатого мозга, подавляя тонус симпатической нервной системы и повышая тонус блуждающего нерва.
Каротидный гломус посредством хеморецепторов регулирует дыхательные движения и кислотно-щелочное равновесие. При манипуляциях на сонной артерии может развиться брадикардия.
28. Когда впервые была проведена первая успешная операция на наружной сонной артерии? Кому она приписывается?
Впервые ее выполнил Исткотт (Eastcott) в 1954 году.
29. Применяется ли при поражении сонных артерий ангиопластика?
Хотя каротидная эндартерэктомия остается стандартным методом лечения стенозов сонных артерий, в качестве альтернативного метода применяется чрескожная ангиопластика с применением стентов. Таким способом пытались уменьшить количество осложнений, стоимость лечения, анестезиологический риск и улучшить отдаленные результаты.
Если совокупные показатели успешных исходов операций, осложнений и смертности после ангиопластики сонных артерий сравнимы с аналогичными показателями при каротидной эндартерэктомии (2,4%), то стоимость лечения и риск неврологических расстройств при ангиопластике значительно выше (8,8% инсультов).
В настоящее время одно рандомизированное испытание ангиопластики проводится в Великобритании, и идет подготовка к проведению 2 исследований в США. По сравнению с каротидной эндартерэктомией ангиопластика сонных артерий особых преимуществ не имеет.
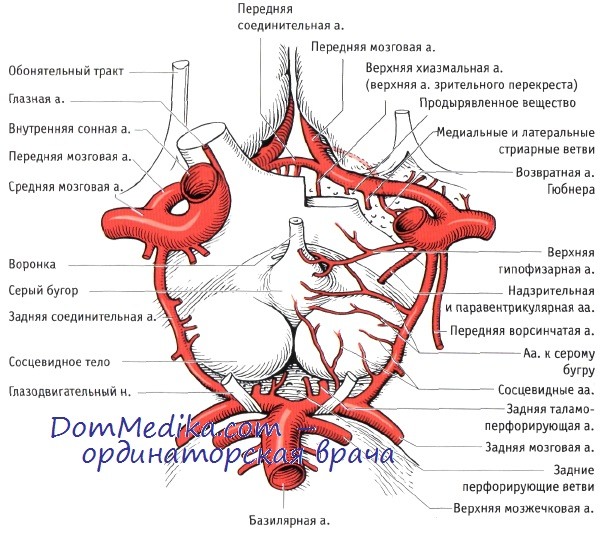
Учебное видео анатомии сосудов Виллизиева круга
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:



