Исследование крови больного в стационаре при малярии
Обновлено: 17.04.2024
Плазмодии – паразитические одноклеточные организмы, вызывающие малярию. Микробы проникают в организм человека при кровососании, во время которого они впрыскиваются самкой комара в кровь или лимфу. Плазмодии кратковременно пребывают в крови и проникают в клетки печени, поражая их. Печеночная стадия заболевания длится довольно долго, периодически вызывая рецидивы, обусловленные выходом простейших в кровеносное русло. Они прикрепляются к мембранам эритроцитов, что приводит к переходу печеночной стадии в эритроцитарную.
Патогенез
В развитии плазмодия выделяют 2 фазы: спорогонии в организме комара и шизогонии в организме человека.
- Тканевая шизогония длится 1-2 недели. Она происходит в гепатоцитах и заканчивается выходом микробов в кровеносное русло. Тканевая шизогония соответствует периоду инкубации и протекает без явных клинических признаков.
- Эритроцитарная шизогония развивается после распада красных кровяных телец и проникновения в плазму крови токсинов паразитов. С этой фазой связано появление основных симптомов малярии. Массивный распад эритроцитов может закончиться развитием гемолитической анемии, расстройства микроциркуляции, шока.
Эпидемиология
Источник инфекции – больные или носители. Особое значение в распространении инфекции имеют лица с рецидивирующим течением болезни, поскольку в их крови содержится максимальное количество паразитов. Носительство малярийных плазмодиев формируется в результате неадекватного лечения или устойчивости микробов к лекарственным средствам.
В более редких случаях имеет место:
- Трансплацентарный путь – от больной матери к ребенку,
- Гемотрансфузионный путь – при переливании крови,
- Заражение через контаминированный медицинский инструментарий.
Инфекция характеризуется высокой восприимчивостью. В наибольшей степени заражению малярией подвержены жители экваториальной и субэкваториальной зон. Малярия является основной причиной смерти маленьких детей, проживающих в эндемичных регионах.
регионы распространения малярии
Заболеваемость регистрируется обычно в осенне-летний период, а в жарких странах – в течение года. Это антропоноз: малярией болеют только люди.
Иммунитет после перенесенной инфекции нестойкий, типоспецифический.
Клиника
Малярия имеет острое начало и проявляется лихорадкой, ознобом, недомоганием, слабостью и головной болью. Температура тела повышается внезапно, больного трясет. В дальнейшем присоединяются диспепсический и болевой синдромы, которые проявляются болью в мышцах и суставах, тошнотой, рвотой, диареей, гепатоспленомегалией, судорогами.
Виды малярии
Для трехдневной малярии характерно приступообразное течение. Приступ длится 10-12 часов и условно подразделяется на 3 стадии: озноба, жара и апирексии.
проявления малярии
- В первую стадию больного знобит, его кожа бледнеет, конечности холодеют и синеют, развивается акроцианоз. Пульс становится частым, дыхание – поверхностным. Стадия озноба длится 2 часа, в течении которых температура тела постепенно повышается и в итоге достигает 40-41 градуса.
- Вторая стадия длится от 5-8 часов до суток. В это время самочувствие больных ухудшается: лицо становится красным, склеры инъецированными, слизистые оболочки сухими, язык обложенным. Развивается тахикардия, гипотония, одышка, возбуждение, рвота, возможны поносы.
- Приступ лихорадки заканчивается резким падением температуры тела, профузным потоотделением и улучшением состояния больного. Третья стадия длится от 2 до 5 часов и заканчивается глубоким сном.
В межприступный период температура тела нормализуется, больные испытывают усталость, разбитость, слабость. Селезенка и печень уплотняются, кожа и склеры становятся субиктеричными. В общем анализе крови обнаруживают эритропению, анемию, лейкопению, тромбоцитопению. На фоне приступов малярии страдают все системы организма: половая, выделительная, кроветворная.
Заболевание характеризуется длительным доброкачественным течением, приступы повторяются через день.
При четырехдневной малярии возбудитель длительное время сохраняется в организме человека. Приступы лихорадки повторяются через каждые 48 часов. Симптоматика патологии во многом схожа с таковой при трехдневной малярии. Клинические симптомы малярии обусловлены низким уровнем паразитемии. У больных печень и селезенка увеличиваются медленно, анемия развивается постепенно.
Тропическая малярия протекает намного тяжелее. Заболевание характеризуется менее выраженными ознобом и потливостью, но более длительными приступами лихорадки с неправильной лихорадочной кривой. Во время падения температуры тела вновь возникает познабливание, второй подъем и критический спад. На фоне выраженной интоксикации у больных появляются церебральные признаки – головная боль, спутанность сознания, судороги, бессонница, бред, малярийная кома, коллапс. Возможно развитие токсического гепатита, респираторной и почечной патологии с соответствующими симптомами. У детей малярия имеет все характерные черты: лихорадочные пароксизмы, особый характер лихорадки, гепатоспленомегалия.
Диагностика
Диагностика малярии основывается на характерной клинической картине и данных эпиданамнеза.
В общем анализе крови у больных малярией обнаруживают гипохромную анемию, лейкоцитоз, тромбоцитопению; в общем анализе мочи – гемоглобинурию, гематурию.
Быстрым, достоверным и надежным методом лабораторной диагностики малярии является ПЦР. Этот дорогостоящий метод не используют для скрининга, а только в качестве дополнения к основной диагностике.
Серодиагностика имеет вспомогательное значение. Поводят иммуноферментный анализ, в ходе которого определяют наличие специфических антител в крови больного.
Лечение
Всех больных с малярией госпитализируют в инфекционный стационар.
Кроме этиотропной терапии проводят симптоматическое и патогенетическое лечение, включающее дезинтоксикационные мероприятия, восстановление микроциркуляции, противоотечную терапию, борьбу с гипоксией.
Лица, перенесшие малярию, находятся на диспансерном учете у врача-инфекциониста и в течение 2 лет проходят периодическое обследование на носительство плазмодиев.
Народные средства помогут ускорить процесс выздоровления:
- Чтобы понизить температуру, тело больного растирают водой с добавлением уксуса.
- В стакане с водой растворяют чайную ложку меда и щепотку корицы, тщательно перемешивают, кипятят, остужают и пьют. Это хорошее средство от малярии.
- Сухие листья базилика заливают кипяченой водой и настаивают три часа. Полученный настой процеживают и принимают дважды в день.
- Высушивают кору ивы, измельчают ее и заливают кипятком. Процеживают средство через марлю и принимают трижды в день до еды.
- Заваривают высушенную траву полыни и принимают настой несколько раз в день.
- Для укрепления иммунитета готовят средство из воды, сока лимона, цедры апельсина. Полезно пить натуральный сок граната, апельсина, абрикоса, грейпфрута.
Своевременная диагностика и специфическая терапия сокращают продолжительность болезни и предупреждают развитие тяжелых осложнений.
Профилактика
Профилактические мероприятия заключаются в своевременном выявлении и лечении больных малярией и носителей малярийного плазмодия, проведении эпидемиологического надзора за эндемическими регионами, уничтожении комаров и использовании средств от их укусов.
С помощью натуральных или синтетических репеллентов можно защитить себя от укусов комаров. Они бывают коллективными и индивидуальными и выпускаются в виде спрея, крема, геля, карандашей, свечей и спиралей.
Комары боятся запаха томатов, валерианы, табака, масла базилика, аниса, кедра и эвкалипта. Пару капель эфирного масла добавляют в растительное масло и наносят его на открытые участки тела.
Эпидемиологический надзор за малярией. Методы выявления больных малярией и паразитоносителей
4. Обследование населения на малярию вблизи выявленного больного или паразитоносителя (членов семьи больного и соседей) или в месте предполагаемого заражения.
5. Исследование крови при диспансерном наблюдении за болевшими малярией и паразитоносителями.
Примечание. К лицам, подозрительным на заболевание малярией, относятся: а) имевшие в анамнезе в течение последних 2 лет малярию, но в момент обследования не лихорадящие; б) приехавшие из местности, где возможно заражение малярией; в) перенесшие какое-либо лихорадочное заболевание; г) имеющие болезненный вид и жалобы на недомогание и проживающие в местности, где возможна передача малярии.

По терминологии Всемирной организации здравоохранения, исследование крови у больных, обращающихся за медицинском помощью, называется пассивным методом выявления, а остальные 4 перечисленных метода относятся к активным (Sixth expert Committee on malaria, WHO, 1957).
Контингенты, среди которых организуется выявление больных и паразитоносителей, объем работ и сроки проведения устанавливаются санитарно-эпидемиологическими станциями.
Необходимо, чтобы не был пропущен ни один приезжий больной малярией и паразитоноситель, а лихорадящие больные не находились бы долго без медицинской помощи. Последовательное появление нескольких честных случаев малярии свидетельствует о недостаточной бдительности медицинских работников. При атом следует иметь в виду, что местные свежие случаи после приезда лица, зараженного малярией, в данный населенный пункт могут отмечаться в течение ближайших 2 лет с момента завоза. Случаи трехдневной малярии с длительной инкубацией могут появляться и через 2 года.
Массовые обследования на малярию с поголовным исследованием крови осуществляются лишь по эпидемиологическим показаниям и для проверки достоверности отсутствия больных малярией и паразитоносителей. Массовые обследования с выборочным исследованием крови на малярию рекомендуется проводить в местностях, где лишь недавно была ликвидирована малярия, где медицинское обслуживание недостаточно (отдаленные от медицинского участка населенные пункты): они приурочиваются к предэпимическому сезону и сезону массовых проявлений малярил в прошлом.
Очень важно обеспечить отбор доноров (чтобы в число их не попал человек, приехавший из-за рубежа и болевший малярией) и срочное исследование крови у реципиентов, у которых после переливания крови или гемотерапии отмечается повышение температуры или даже только недомогание, так как может произойти заражение малярией (хотя и редко) от донора.
В период, когда отсутствуют больные малярией и очень мало шансов выявить паразитоносителей, основное значение имеет охват исследованием крови именно тех контингенте^ (и в те сроки), среди которых могут быть больные малярией и подозрительные на перенесение заболевания малярией.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Современная диагностика малярии. Выявление малярийных плазмодиев
В распознавании малярии важное значение имеют данные эпидемиологического анамнеза (уровень эндемии и сезон передачи возбудителей в данной местности, возникновение болезни на протяжении 3 лет после пребывания в эндемическом очаге или на протяжении 3 мес после гемотрансфузии или внутривенных инфузий и др.) и выявление характерных клинико-лабораторных признаков (высокая и часто приступообразная лихорадка, сплено- и гепатомегалия, анемия и панцитопения).
Решающее значение в диагностике болезни имеет обнаружение плазмодиев в препаратах крови — толстой капле и мазке. Исследование крови на малярию проводят при первом подозрении на эту болезнь, независимо от температуры тела в момент забора крови.
Для паразитологического исследования используют капиллярную кровь, взятую из пальца, или венозную кровь. Микроскопию препаратов крови, окрашенных по Романовскому-Giemsa, проводят с использованием иммерсионной системы (окуляр 7х, объектив 90х). В каждом препарате изучают не менее 100 полей зрения (0,25 мкл крови), даже в тех случаях когда паразиты выявляются при исследовании меньшей площади препарата, что способствует более четкому изучению эритроцитарных стадий паразитов и выявлению случаев mixt-инвазии.
Ввиду большого объема крови, изучаемого в толстой капли крови, ее исследование позволяет быстрее обнаружить малярийные паразиты и определить интенсивность паразитемии. Изучение мазка крови помогает более точно определить видовую принадлежность паразитов и стадии их эритроцитарного развития. При определении вида возбудителя используют морфологические признаки плазмодиев и пораженных эритроцитов.
Важное клиническое значение имеет не только видовая характеристика возбудителя, но и определение стадий их развития и численности паразитов. Это особенно актуально для диагностики P. falciparum-малярии, при которой наличие в крови зрелых трофозоитов и шизонтов, а также большая интенсивность паразитемии являются прогностически неблагоприятными. Интенсивность паразитемии в толстой капли крови определяют по числу паразитов в поле зрения: 1-100 плазмодиев в 10 полях зрения соответствуют 5-50 паразитам в 1 мкл крови (+); 10-100 плазмодиев в 10 полях зрения— 50-500 паразитов в 1 мкл крови (++); 1-10 плазмодиев в 1 поле зрения — 500-5000 паразитов в 1 мкл крови (+++); 10-100 плазмодиев в 1 поле зрения — 5000-50 000 паразитов в 1 мкл крови (++++), более 100 паразитов в 1 поле зрения — более 50 000 паразитов в 1 мкл крови (+++++); а также по соотношению числа паразитов и лейкоцитов в препарате с последующим перерасчетом на число лейкоцитов в 1 мкл крови. Интенсивность паразитемии может быть вычислена и по количеству паразитов, приходящихся на 100 эритроцитов (в 10 полях зреня) При паразитемии P. falciparum более 100 000 плазмодиев в 1 мкл или поражении более 5% эритроцитов прогноз может быть неблагоприятным у 7-20% больных, а при паразитемии более 500 000 плазмодиев в 1 мкл крови или поражении 10% эритроцитов и более летальные исходы развиваются в 65% случаев. При Р. vivax-малярии редко поражается более 2% эритроцитов.
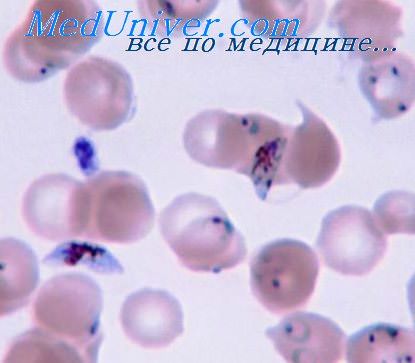
Определенное диагностическое значение имеют выявляемые в гемограмме признаки анемии (анизопойкилоцитоз, ретикулоцитоз и др.), лейкопения и относительный лимфомоноцитоз.
Серодиагностика малярии включает использование НРИФ, РИФ, ИФА, РИГА и др. и имеет наибольшее значение в неэндемических районах. Обнаружение в НРИФ антител к P. falciparum в титре 1:80 и более свидетельствует о свежей инвазии.
Дифференциальный диагноз малярии проводят с гриппом и другими острыми респираторными вирусными инфекциями, острыми кишечными инфекциями, лептоспирозом, желтой лихорадкой, злокачественными формами вирусных гепатитов, тифо-паратифозными заболеваниями, бруцеллезом, сепсисом, геморрагическими лихорадками инфекциями мочевыделительной и гепатобилиарной систем, заболеваниями системы крови.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Малярия: диагностика, лечение, профилактика
Возбудители малярии — представители рода Plasmodium: P. falciparum, P. vivax, P. ovale и P. malariae. Заболевание угрожает более чем полутора миллиардам человек (проживают в эндемичных районах). В Африке от малярии ежегодно умирают 1 млн детей в возрасте до пяти лет. В Великобритании каждый год регистрируют 2 тыс. случаев заболевания, десять из которых заканчиваются смертельным исходом.
В группу повышенного риска входят иммигранты, возвращающиеся на родину после долгого отсутствия, так как они утрачивают иммунитет и часто пренебрегают профилактическими средствами.
Жизненный цикл возбудителя малярии. Спорозоиты возбудителя попадают в кровоток при укусе самки комара рода Anopheles. При проникновении с током крови в печень паразит начинает размножаться внутри гепатоцитов. Затем возбудители поражают эритроциты и размножаются в них, при этом происходит выброс цитокинов, обусловливающих большинство симптомов малярии. Инфицированные эритроциты приобретают кнопкообразные выступы, при помощи которых они прикрепляются к стенкам капилляров.
Клинические признаки малярии. Малярия должна быть исключена у всех пациентов, путешествовавших в страны эндемической зоны, особенно если у них присутствует лихорадка или гриппоподобные симптомы. Инфекция, вызванная P. falciparum, очень быстро прогрессирует и может привести к смерти пациента (особенно у неиммунных лиц). Инфекция, обусловленная другими плазмодиями, протекает в более лёгкой форме. У неиммунных путешественников характерно развитие заболевания без регулярных (через 1 или 2 дня) приступов малярии.
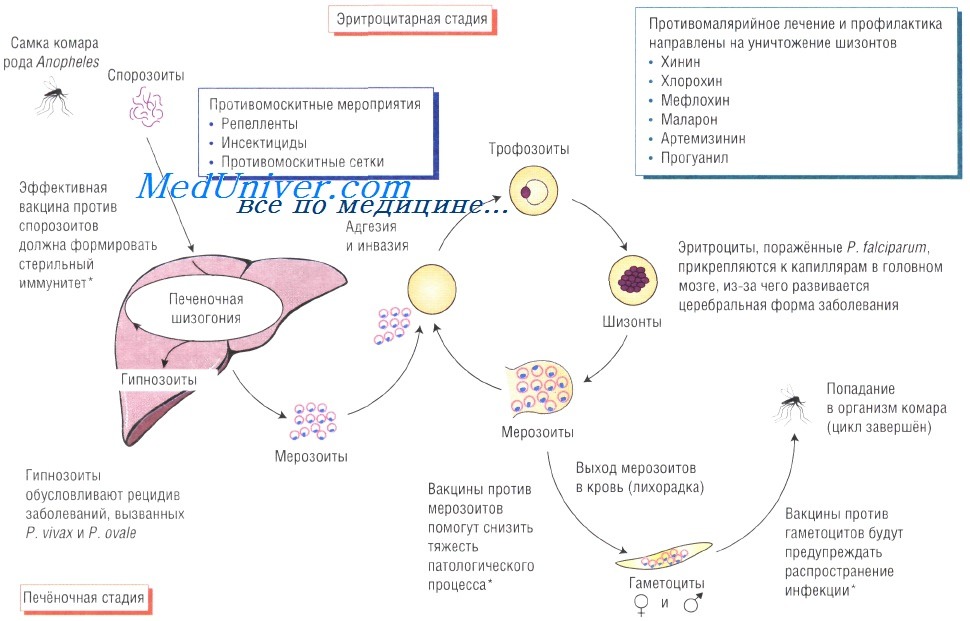
Plasmodium falciparum поражает практически все органы, поэтому возможно развитие множества различных осложнений (церебральная малярия, инфекционно-токсический шок, острый гемолиз, почечная недостаточность, гепатит, отёк лёгких).
Диагностика малярии. Исследуемый материал — микроскопия крови (по крайней мере 3 препарата толстой капли крови и тонкого мазка крови), взятой лучше всего во время или сразу после приступа лихорадки. Другие методы диагностики:
• экспресс-тест-dipstick (для обнаружения антигена в крови);
• молекулярно-генетический метод (особенно для определения устойчивости к лекарственным препаратам).
Лечение малярии. Химиотерапия позволяет уничтожить паразитов, циркулирующих в эритроцитах. Во избежание развития устойчивости необходимо постоянно чередовать используемые препараты (комбинированная терапия). Для лечения малярии, вызванной Plasmodium falciparum, применяют хинин, пириметамин и сульфадоксин + пириметамин или хинин и доксициклин. Иногда в качестве одного из компонентов используют артеметер.
Для уничтожения P. vivax, P. ovale и P. malariae в эритроцитах применяют хлорохин, а для эрадикации гипнозоитов P. vivax и P. ovale — примахин.
Профилактика и контроль малярии. Необходимо соблюдать определённые меры предосторожности: спать только под москитной сеткой, закрывать открытые участки кожи на рассвете и вечером, когда комары активизируются, а также использовать репелленты. Профилактические препараты принимают согласно предписанию врача, но необходимо учитывать, что медикаменты не обеспечивают полной зашиты от инфекции.
В настоящее время разрабатывают ряд антиспорозоитных вакцин. Ведётся разработка вакцин и против эритроцитарных (бесполых и половых) форм паразита. Комбинированные вакцины будут наиболее эффективны.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Эпидемиологический надзор за малярией. Методы выявления больных малярией и паразитоносителей
4. Обследование населения на малярию вблизи выявленного больного или паразитоносителя (членов семьи больного и соседей) или в месте предполагаемого заражения.
5. Исследование крови при диспансерном наблюдении за болевшими малярией и паразитоносителями.
Примечание. К лицам, подозрительным на заболевание малярией, относятся: а) имевшие в анамнезе в течение последних 2 лет малярию, но в момент обследования не лихорадящие; б) приехавшие из местности, где возможно заражение малярией; в) перенесшие какое-либо лихорадочное заболевание; г) имеющие болезненный вид и жалобы на недомогание и проживающие в местности, где возможна передача малярии.

По терминологии Всемирной организации здравоохранения, исследование крови у больных, обращающихся за медицинском помощью, называется пассивным методом выявления, а остальные 4 перечисленных метода относятся к активным (Sixth expert Committee on malaria, WHO, 1957).
Контингенты, среди которых организуется выявление больных и паразитоносителей, объем работ и сроки проведения устанавливаются санитарно-эпидемиологическими станциями.
Необходимо, чтобы не был пропущен ни один приезжий больной малярией и паразитоноситель, а лихорадящие больные не находились бы долго без медицинской помощи. Последовательное появление нескольких честных случаев малярии свидетельствует о недостаточной бдительности медицинских работников. При атом следует иметь в виду, что местные свежие случаи после приезда лица, зараженного малярией, в данный населенный пункт могут отмечаться в течение ближайших 2 лет с момента завоза. Случаи трехдневной малярии с длительной инкубацией могут появляться и через 2 года.
Массовые обследования на малярию с поголовным исследованием крови осуществляются лишь по эпидемиологическим показаниям и для проверки достоверности отсутствия больных малярией и паразитоносителей. Массовые обследования с выборочным исследованием крови на малярию рекомендуется проводить в местностях, где лишь недавно была ликвидирована малярия, где медицинское обслуживание недостаточно (отдаленные от медицинского участка населенные пункты): они приурочиваются к предэпимическому сезону и сезону массовых проявлений малярил в прошлом.
Очень важно обеспечить отбор доноров (чтобы в число их не попал человек, приехавший из-за рубежа и болевший малярией) и срочное исследование крови у реципиентов, у которых после переливания крови или гемотерапии отмечается повышение температуры или даже только недомогание, так как может произойти заражение малярией (хотя и редко) от донора.
В период, когда отсутствуют больные малярией и очень мало шансов выявить паразитоносителей, основное значение имеет охват исследованием крови именно тех контингенте^ (и в те сроки), среди которых могут быть больные малярией и подозрительные на перенесение заболевания малярией.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

