История болезни эхинококкоз печени хирургия
Обновлено: 15.04.2024
Эхинококкоз - редкое хронически протекающее паразитарное заболевание, возникающее в результате воздействия на организм личиночной формы ленточного гельминта Echinococcus granulosus.
Эхинококкоз имеет широкое распространение во всем мире. По статистике наиболее интенсивно поражено население и животные южных стран: страны Южной Америки (Уругвай, Парагвай, Аргентина, Чили, Бразилия), Австралия и Новая Зеландия, Северная Африка (Тунис, Алжир, Марокко, АРЕ), Южная Европа (Италия, Греция, Кипр, Турция, Испания, Югославия. Болгария, Франция), далее - южная часть США, Япония, Индия, бывший СССР. По мере продвижения с юга на север пораженность снижается. На территории бывшего Союза эхинококкоз распространен в тех республиках и областях, где развито животноводство, главным образом овцеводство - Северном Кавказе, Закавказье, Казахстане, Киргизстане, Узбекистане, Молдове (заболеваемость населения составляет 1,37 - 3,85 на 100 000), в России - Башкортостане, Татарстане, Ставропольском, Краснодарском, Алтайском, Красноярском, Хабаровском краях, Волгоградской, Самарской, Ростовской, Оренбургской, Челябинской, Томской, Омской, Камчатской, Магаданской, Амурской областях и Чукотском автономном округе.
В Украине эхинококкоз чаще регистрируется в южных областях - Одесской, Крымской, Херсонской, Николаевской, Донецкой, Запорожской, в остальных - спорадические случаи.
Что провоцирует / Причины Эхинококкоза:
Возбудителем эхинококкоза человека является личиночная стадия цепня эхинококка - Echinococcus granulosus.
Половозрелая форма эхинококка - мелкая цестода длиной 2,5 - 5,4 мм, шириной 0,25 - 0,8 мм. Она состоит из грушевидного сколекса, шейки и 3 - 4 члеников.
Сколекс снабжен четырьмя присосками и короной из двух рядов крючьев (28 - 50).
За сколексом идет короткая шейка и членики, первые два - незрелые, третий гермафродитный и четвертый - зрелый. Зрелый членик (длина 1,27 - 3,17 мм) заполнен растянутой маткой, представляющей собой широкий продольный ствол с боковыми выпячиваниями. Матка набита яйцами (400 - 600 штук), не отличающимися по своему строению от яиц бычьего и свиного цепней (тениид), содержащих внутри шестикрючную онкосферу.
Половозрелая форма - цепень эхинококка - паразитирует только у животных: собак, волков, шакалов, лисиц, которые являются окончательными хозяевами. Личиночная стадия - эхинококковая киста - паразитирует у промежуточных хозяев - различных травоядных и всеядных копытных животных (овцы, козы, крупный рогатый скот, свиньи, лошади и др.) и человека.
Эхинококковая киста представляет собой пузырь весьма сложной структуры. Снаружи он окружен слоистой оболочкой (кутикулой), толщина которой иногда достигает 5 мм. Под многослойной кутикулярной оболочкой лежит тонкая внутренняя зародышевая (герминативная) оболочка, которая продуцирует выводковые капсулы со сколексами, дочерние пузыри, а также дает рост слоистой оболочке.
Выводковые капсулы представляют собой небольшие пузырьковидные образования, рассеянные на зародышевой оболочке и соединенные с ней тоненькой ножкой. Они имеют то же строение, что и основной пузырь, но с обратным расположением оболочек (снаружи герминативная, внутри - слоистая). Каждая выводковая капсула содержит прикрепленные к ее стенке сколексы, ввернутые внутрь и имеющие типично для цепней строение. Пузырь заполнен жидкостью, играющей роль защитной питательной среды для выводковых капсул и сколексов.
В жидкости могут находиться свободно взвешенные, оторвавшиеся сколексы и выводковые капсулы, так называемый гидатидозный песок.
Пузырь постепенно покрывается соединительнотканной оболочкой. Нередко в такой материнской кисте, помимо выше перечисленных элементов, содержатся еще так называемые дочерние пузыри, имеющие такое же строение, а внутри них - внучатые пузыри.
Такие кисты наблюдаются у человека. Иногда дочерние пузыри образуются не внутри материнской кисты, а снаружи. Такие пузыри называют экзогенными.
Эхинококковые кисты, образующиеся у животных, как правило, не содержат выводковых капсул и сколексов, их называют ацефалоцистами. У человека эта форма не встречается.
В овцеводческих районах южной зоны кругооборот эхинококка идет по схеме: овца —› сторожевые собаки, сопровождающие отару —› овцы.
Интенсивность передачи инвазии определяется, прежде всего, численностью источников инвазии окончательных хозяев и количеством выделяемого ими инвазионного материала - онкосфер и члеников.
Онкосферы переносят температуру от -30°С до +38°С, на поверхности почвы в тени при температуре 10 - 26°С сохраняют жизнеспособность в течение месяца, но на солнце при температуре 18 - 50°С погибают через 1-5 суток. В траве при температуре 14 - 28°С они погибают не ранее, чем через 1,5 месяца. Онкосферы хорошо переносят низкую температуру, при которой могут сохраняться ряд лет, но весьма неустойчивы к высыханию.
Циркуляция инвазии при эхинококкозах осуществляется по известной схеме: источник инвазии (окончательные хозяева - плотоядные животные) —› внешняя среда, загрязненная онкосферами и члениками паразита, —› промежуточный хозяин (травоядные, всеядные животные, зараженные личинками) —› незараженный окончательный хозяин.
Человек - промежуточный хозяин - является биологическим тупиком.
При эхинококкозе человека в качестве окончательного хозяина основное положение занимает собака. Собаки заражаются при поедании мясных отбросов боен, убойных площадок, кухонь, при скармливании им конфискатов с боен или пораженных ларвоцистами органов забитых на дому животных. Возможно заражение собак также при скармливании им продуктов охоты - пораженных органов или трупов диких травоядных животных.
Пути заражения промежуточных хозяев также различны, травоядные сельскохозяйственные животные заражаются при проглатывании яиц, члеников гельминта с травой, сеном, водой, загрязненных фекалиями инвазированных собак. Свиньи, будучи копрофагами, заражаются, поедая фекалии собак. Основную роль в заражении человека через грязные руки играет общение с инвазированными собаками, на шерсти и языке которых могут находиться яйца и членики цепней эхинококка. Здоровые животные также могут передавать инвазию человеку в качестве механических переносчиков яиц, которыми загрязняется их шерсть, язык при облизывании зараженной собаки.
Не исключается заражение человека при употреблении пищу немытых овощей, ягод, фруктов, загрязненных фекалиями собак, содержащих онкосферы.
Человек может заражаться также от диких плотоядных во время охоты при разделке шкур, изготовлении меховой одежды, а также при употреблении в пищу немытых дикорастущих ягод, питье воды из природных водоемов.
В овцеводческих районах, где циркуляция возбудителя происходит в основном между собаками и овцами, к группам риска относятся пастухи, чабаны, сопровождающие отары, а также стригали шерсти овец и члены из семей.
Патогенез (что происходит?) во время Эхинококкоза:
Эхинококкоз развивается в связи с внедрением и ростом в различных органах личинки ленточного глиста - эхинококка.
Человек заражается эхинококкозом преимущественно перорально, и в связи с гематогенным путем распространения онкосферы могут поражать любой орган, любую ткань, но чаще всего печень (44 - 85%), затем легкие (15 - 20%) в более редких случаях по большому кругу кровообращения - почки, кости, головной и спинной мозг и другие органы.
В пораженных органах может развиться одна киста или сколько - множественный эхинококкоз в зависимости от занесенных онкосфер.
Патологическое влияние эхинококка обусловлено механическим и сенсибилизирующим влиянием растущей личинки. Размеры кист от 1 - 5 см в диаметре до гигантских кист, содержащих несколько литров жидкости. Механическое воздействие такой кисты приводит к нарушению функции пораженного органа. Локализация и размеры определяют основную симптоматологию и тяжесть заболевания.
Сенсибилизация организма продуктами обмена паразита ведет к развитию гиперчувствительности немедленного и замедленного типа. Ярким проявлением аллергической реакции немедленного типа являются эозинофилия и крапивница в результате просачивания эхинококковой жидкости, а в более тяжелых случаях (при вскрытии пузыря) анафилактический шок. В поздних стадиях болезни особенно при множественном эхинококкозе важную роль играют иммунопатологические реакции.
Первичным хозяином эхинококкоза являются собаки, волки, шакалы, лисы и др. Паразит, который живет у них в тонкой кишке, состоит из головки, шейки и члеников - самый задний и крупный, четвертый, является зрелым. Такой зрелый членик, отделившись от червя, выбрасывает яйца, которые с фекалиями выделяются наружу. Чаще собака, являясь носителем гельминта (глист), служит источником загрязнения яйцами эхинококка пастбищ, водоемов, помещений для животных и жилищ человека.
С момента проглатывания членика или его яиц (т.н. онкосферы) начинается период развития личинки паразита. Пищеварительные соки помогают зародышу освободиться от оболочек и с помощью своих крючьев проникает в слизистую оболочку желудочно-кишечного тракта. Далее, с током крови или лимфы, разносится по органам (печень, легкие, почки, мышцы) и, уже осев в их тканях, превращается в личинку. К концу 2 недели она принимает пузырчатую структуру.
Через 5 мес. образовавшийся пузырек имеет в диаметре 5 мм. В дальнейшем пузырек растет медленно, годами, и постепенно, спустя 20-25 лет, достигает больших размеров, емкостью 10 л и более: соединительнотканная капсула со стенками из хитина. Полость этой кисты наполнена слегка желтоватой жидкостью нейтральной реакции, содержащей хлорид натрия, виноградный сахар, тирозин, янтарную кислоту, альбумин и др. Хитиновая оболочка состоит их двух слоев: наружного плотного (кутикулярного) толщиной до 0,5 см и внутреннего (герминативного) зародышевого, из которого образуются в большом количестве, иногда до 1000, дочерние пузыри.
Патологоанатомические изменения в организме человека связаны с механическим давлением на органы растущей кисты. Продукты жизнедеятельности паразита раздражают окружающие ткани, вызывая их хроническое воспаление.
Симптомы Эхинококкоза:
Различают четыре стадии эхинококкоза:
- первая – латентная (начальная бессимптомная), с момента инвазии онкосферы (проникновение в организм) до появления субъективных признаков;
- вторая - слабовыраженные, преимущественно субъективные расстройства;
- третья - резко выраженные объективные симптомы и
- четвертая - осложнения.
Длительность течения стадий, учитывая медленный рост эхинококковой кисты, установить трудно. Можно только отметить, что быстрота нарастания симптомов связана с локализацией эхинококка. Так, например, киста, развивающаяся в периферических отделах паренхимы печени, долгие годы может не давать никаких ощущений, если же она развивается вблизи ворот печени, то, сдавливая печеночные ходы, довольно быстро вызывает обтурационную желтуху, а сдавливая воротную вену, приводит к развитию асцита.
Клинические проявления при начальных стадиях заболевания обычно скудны, они выявляются, когда киста достигает значительных размеров или в связи со своим расположением сдавит важный орган и приведет к нарушению его функции. Эхинококковая киста внутренних органов (печень, почки, селезенка и др.) обычно распознается, когда прощупывается тугоэластическая опухоль, а поражение легких, костей определяется на рентгеновских снимках в виде кистозных образований.
Чаще встречается эхинококкоз печени. При неосложненном эхинококкозе печени растущая киста растягивает капсулу органа, вызывая тупые, ноющие, реже - приступообразные боли.
По классификации А. В. Мельникова, различают 3 стадии течения инвазии.
Первая - начальная бессимптомная - с момента заражения до проявления первых клинических признаков болезни. Вторая стадия - появление симптомов болезни: жалобы больных на слабость, снижение работоспособности, ухудшение аппетита, тошноту и рвоту иногда нарушение стула. На этом фоне возникают ощущения давления и тяжести в правом подреберье, эпигастрии, а иногда острые, сильные тупые боли, Печень при пальпации увеличена мало болезненна, при поверхностном расположении кисты - мягкая, эластичная, при начинающемся обызвествлении - деревянистой плотности. Сдавливание воротной или нижней полой вены, а также сдавливание внутри- и внепеченочных желчных протоков приводит к развитию обтурационной желтухи.
Третья стадия - стадия выраженных патологических изменений и осложнений: развитие абсцесса, возможный разрыв кисты с лихорадкой с ознобами, болями в верхней половине живота.
В гемограмме - лейкоцитоз с палочкоядерным сдвигом, возможна эозинофилия.
Разрыв кисты - тяжелейшее осложнение эхинококкоза бывает при ушибе, падении, резком движении, сильном кашлевом толчке. Клинически перфорация кисты может проявиться комплексом аллергических реакций вплоть до развития аллергического шока. Особенно опасна диссеминация эхинококковых кист.
Эхинококкоз легких - второе по частоте проявление инвазии, может симулировать любое заболевание легких другой этиологии.
Первая стадия - стадия невскрывшейся эхинококковой кисты - связана с ростом пузыря, сдавлением ткани легкого, сосудов, бронхов, вовлечением плевры. Больных беспокоят одышка, кровохарканье, боли в грудной клетке, сильный кашель, особенно ночью, вначале сухой, затем переходящий во влажный со слизисто-гнойной мокротой. Визуально - деформация грудной клетки, сглаженность межреберных промежутков. Перкуторно - притупление звука, аускультативно - ослабление дыхания, шум трения плевры и др.
Вторая стадия связана с вскрытием кисты. При прорыве в бронх (чаще) появляется сильный кашель, удушье, цианоз, тяжелые аллергические реакции, развитие аспирационной пневмонии. При прорыве в плевру, перикард может наступить анафлактический шок и внезапная смерть.
В случаях эхинококкоза других органов (селезенки, почек, костей, мышц) преобладают симптомы, симулирующие опухолевый процесс.
Важными общими симптомами эхинококкоза являются периодически развивающиеся признаки аллергической реакции (крапивница и др.), что обычно связано с всасыванием эхинококковой жидкости при надрывах оболочки кисты или в результате операции. Для эхинококкоза, как, впрочем, и для других глистных заболеваний, характерна эозинофилия, достигающая 10-25 %.
Опасными осложнениями эхинококковой кисты являются нагноение или разрыв ее с обсеменением брюшной, плевральной или какой-либо другой полости.
Диагностика Эхинококкоза:
Диагностика эхинококкоза нередко представляет значительные трудности. За последние годы в дополнение к общеклиническим методам исследования стали шире применять контрастные методы, например, трансумбиликальную портогепатографию, селективную ангиографию чревной артерии, сканирование с помощью радиоактивных изотопов, которые помогают поставить диагноз эхинококкоза печени, компьютерную томографию.
Диапазон применяемых методов иммунодиагностики широк.
Специфической лабораторной реакцией считается реакция Кацони, которая при эхинококке бывает положительной в 89-90 % случаев. Техника производства реакции Кацони следующая: 0,2 мл стерильной эхинококковой жидкости вводят внутрикожно. При положительной реакции на месте введения жидкости появляется покраснение, а далее сплошная интенсивная краснота (кожная анафилаксия).
Используют серологические реакции со специфическим антигеном: НРИФ (чувствительность и специфичность составляет по данным литературы 88 и 98,6% соответственно), НРГА (специфичность - 79,26%, чувствительность 88,68%); Elisa - иммуноферментная реакция - (специфичность - 78,52% и чувствительность - 90,57%); Сэндвич - Elisa для обнаружения специфических антигенов Е. granulosus в фекалиях, иммуноблот и др.
Ранее применяемые реакции: сколексопреципитации, латексагглютинации в практике не используют.
Лечение Эхинококкоза:
Извлечение эхинококка возможно только оперативным путем. Существует несколько методов операции:
1) радикальная эхинококкэктомия, т.е. полное удаление эхинококковой кисты вместе с ее фиброзной оболочкой,
2) вскрытие кисты с удалением жидкости, всех дочерних пузырей и хитиновой оболочки с протиранием образовавшейся полости дезинфицирующим раствором формалина и тампонированием, дренированием или зашиванием ее наглухо.
При вскрытии эхинококковой кисты особое внимание обращают на изоляцию полостей тела и тканей от эхинококковой жидкости, так как ее попадание в полости (брюшную, грудную и др.) или на стенки раны может привести к обсеменению.
Профилактика Эхинококкоза:
Комплекс ветеринарно-медицинских мероприятий при эхинококкозе направлен прежде всего на выявление и искоренение источника инвазии. В соответствии с официальными рекомендациями речь идет о сокращении количества сторожевых служебных собак, их учете, регистрации и уничтожении бродячих животных.
Ветеринарные специалисты хозяйств проводят профилактическую дегельминтизацию служебных собак с декабря по апрель каждые 45 дней, с мая по ноябрь - каждые 30 дней, остальных - один раз в квартал. Эти меры нужно проводить и в отношении личных собак. Дегельминтизацию проводят на специальных площадках, где выделенные фекалии собирают в металлическую емкость и обезвреживают: (кипятить 10 - 15 мин., заливать на 3 ч 10%-ным раствором хлорной извести, почву обрабатывают 3%-ным раствором карбатиона (4 л на 1 м2).
Для предупреждения заражения собак необходимо соблюдать правила убоя сельскохозяйственных животных и обеспечивать уничтожение пораженных органов, а также преградить собакам доступ на территорию мясокомбинатов, боен, скотомогильников.
Мероприятия по предупреждению заражения собак включают также такие обязательные рекомендации, как: повышение ветеринарно-санитарного уровня ферм; строительство утилизационных ям, скотомогильников; выполнение правил хранения и транспортировки трупов животных; убой животных только в соответствующих для этого местах и др.
Медицинские мероприятия предусматривают выявление инвазированных путем обследования декретированных групп (охотников, лиц, имеющих контакт с собаками, занимающихся обработкой пушнины, изготовлением меховых изделий, пастухов) и обследование по клиническим показаниям; дегельминтизацию и диспансерное наблюдение. Важное значение имеет санитарно-просветительская работа.
Личная профилактика эхинококкоза состоит в том, чтобы ограничить контакт с собаками, игры с ними детей, тщательно мыть руки после контакта с животными, перед едой после работы на огороде, игр во дворе, в саду, сбора грибов, не употреблять в пищу немытые дикорастущие ягоды, не пить некипяченую воду из природных водоемов.
К каким докторам следует обращаться если у Вас Эхинококкоз:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Эхинококкоза, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Эхинококкоз печени - это одно из наиболее распространенных паразитарных заболеваний, в основе которого лежит образование кист в печени. Основными признаками данной патологии являются общая слабость, существенное снижение аппетита, уменьшение массы тела, чувство тяжести в области печени, тошнота после употребления жареной или жирной пищи, расстройство стула. Для диагностики эхинококкоза печени применяются общий анализ крови, иммунологические методы, УЗИ органов брюшной полости, магнитно-резонансная томография, ОФЭКТ печени, лапароскопия и др. Наиболее эффективное лечение – оперативное иссечение кист; также применяются противогельминтные препараты.
МКБ-10
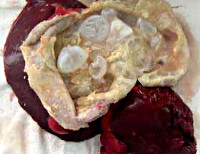
Общие сведения
Эхинококкоз печени – паразитарная патология, которая вызвана ленточным червем Echinococcus. Его личинки внедряются и размножаются в ткани органа, формируя кисты. Данное заболевание считается одним из наиболее распространенных гельминтозов. Встречаемость эхинококкоза в разных странах мира существенно различается. Болезнь в основном наблюдается в регионах, где активно занимаются сельскохозяйственной деятельностью.
Эхинококк паразитирует в человеческом организме исключительно в виде личинки, поражая не только печень, но и другие органы, такие как мозг и легкие. При этом вовлечение в процесс печени происходит в 65% всех случаев данного заболевания. Изучением патологии занимаются гастроэнтерология, инфектология. Лечение эхинококкоза входит в сферу деятельности таких специалистов, как инфекционист, гастроэнтеролог, гепатолог и хирург.

Причины
До внедрения в организм человека жизненный цикл эхинококка включает несколько стадий, которые следуют одна за другой. Заключительным хозяином среди домашних питомцев являются собаки и гораздо реже - кошки. Паразит обитает в кишечнике этих животных в виде зрелых червей. Их яйца с фекалиями переходят в водоемы, почву, на фрукты, овощи и так далее. В дальнейшем существует несколько вариантов попадания яиц в организм человека:
- Часть яиц проглатывается грызунами небольших размеров. В печени этих животных личинки эхинококка начинают созревать. После поедания грызунов дикими хищниками последние также заражаются паразитами. Поэтому при плохой термической обработке дичи охотники могут заболеть эхинококкозом печени.
- Другая часть яиц эхинококка оказывается в пищеварительной системе животных сельскохозяйственного предназначения, таких как свиньи, крупный рогатый скот и др. Яйца проникают в организм млекопитающего вместе с кормом, травой или водой, поражая его органы. Поэтому употребление в пищу мяса без соответствующей обработки может стать причиной развития эхинококкоза печени.
- Наиболее распространенным и актуальным для человека является третий путь попадания паразита в организм. Он отмечается при недостаточном соблюдении гигиенических правил, что особенно актуально для детей. Эхинококк может попасть в желудочно-кишечный тракт при употреблении немытых фруктов или игре с домашними животными, после которой не были тщательно вымыты руки.
В человеческом организме личинки изначально всасываются в кровь из кишечника и переходят в печень. В дальнейшем они способствуют возникновению эхинококкоза печени. Однако, многие паразиты не проходят из крови через печеночный барьер, распространяясь с кровотоком в другие органы.
Симптомы эхинококкоза печени
Эхинококкоз печени является хроническим заболеванием, которое не имеет резко выраженной симптоматики, заставляющей человека вовремя обратиться к врачу. После заражения симптомы начинают появляться не сразу, а через несколько месяцев или лет.
Чаще всего пациентов беспокоит общая слабость, уменьшение толерантности к физической нагрузке, снижение работоспособности, боли в голове, мелкая точечная сыпь на коже, периодическое незначительное повышение температуры. Данные клинические признаки являются следствием попадания в кровь токсических продуктов жизнедеятельности эхинококка и реакции организма на внедрение паразитов. Развитие эхинококка в печени происходит в несколько стадий, каждая из которых имеет свои клинические особенности.
Первая стадия
На первом этапе симптомов может вообще не наблюдаться. Поэтому зараженный человек чувствует себя нормально и ведет активный образ жизни. На данной стадии эхинококк внедряется в печеночную ткань и формирует защитную капсулу. Единственным проявлением заболевания может служить небольшой дискомфорт в правом подреберье после приема большого количества пищи.
Вторая стадия
Второй этап характеризуется четкой клинической симптоматикой. У больных нарушается аппетит и постепенно уменьшается масса тела. При приеме лекарственных средств у зараженных людей может наблюдаться более частое развитие побочных реакций, что связано со снижением детоксикационной функции печени на фоне эхинококкоза.
Специфичными симптомами, которые характерны для эхинококкоза печени, являются тошнота или рвота, тяжесть в области правого подреберья и диарея. Тошнота, как правило, развивается после употребления жирной, жаренной и острой пищи. Дискомфорт в правой половине живота беспокоит после еды или на фоне физической нагрузки. Больные эхинококкозом печени периодически отмечают диарею, которая связана с нарушением переваривания жирных кислот в кишечнике вследствие угнетения выработки желчи гепатоцитами.
Третья стадия
На третьем этапе развития эхинококкоз печени проявляется осложнениями, которые связаны с нарушением целостности эхинококковой кисты и распространением яиц паразита в другие органы. Как правило, при попадании паразита в кровь возникает аллергическая реакция, которая сопровождается спазмом бронхов и развитием дыхательной недостаточности. Кроме того, эхинококк может распространяться в костную ткань, мозг, легкие и другие органы, вызывая нарушение их функций.
Одним из самых частых осложнений считается нагноение содержимого кисты, которое при разрыве может выходить в брюшную или плевральную полость, вызывая гнойный перитонит или плеврит. При большом размере кистозной полости она может ущемлять близко расположенные сосуды и желчные протоки. Из кровеносных сосудов чаще всего сдавливается воротная вена, что проявляется повышением давления в венозной системе органов брюшной полости. В результате увеличивается селезенка и появляется асцит.
Реже эхинококковая киста сдавливает нижнюю полую вену, что приводит к развитию сердечной недостаточности. Это осложнение выражается одышкой, отеками нижних конечностей, почечной дисфункцией и нарушением кровоснабжения внутренних органов. Частым осложнением эхинококкоза печени является сдавление желчных путей, что сопровождается нарушением оттока желчи. Симптомы застоя желчи - пожелтение кожных покровов, зуд и расстройства стула с изменением его цвета.
Диагностика
Для диагностики эхинококкоза печени используются лабораторные и инструментальные методы обследования. Также осуществляется тщательный расспрос пациента, который позволяет уточнить возможные пути заражения данным паразитом. Как правило, высокий риск заболевания отмечается у людей, которые занимаются сельским хозяйством и часто контактируют с домашними животными.
- Лабораторная диагностика. Проводится общий анализ крови, клинический анализ мочи, иммунологические тесты (реакция связывания комплемента, реакция непрямой агглютинации) и аллергическая проба Каццони. В общем анализе крови отмечается повышение количества эозинофилов и увеличение скорости оседания эритроцитов. Иммунологические тесты используются для определения наличия антител к эхинококку в крови и содержимом кисты. Именно они позволяют точно диагностировать эхинококкоз печени. Поскольку при данном заболевании может нарушаться функция гепатоцитов, для ее оценки проводятся биохимические пробы печени.
- Инструментальная диагностика. Из инструментальных методов важную роль играет УЗИ печени и желчного пузыря, обзорная рентгенография органов брюшной полости, магнитно-резонансная томография и однофотонная эмиссионная компьютерная томография печени (ОФЭКТ печени). Данные визуализационные методики обследования позволят выявить кисту и определить ее размеры. Также они дают возможность оценить размеры печени, визуализировать расширенные желчные протоки, увеличенную селезенку или асцит.
- Инвазивная диагностика. Для того чтобы получить содержимое кисты и обнаружить паразитов, рекомендуется пункционная биопсия печени – но только с соблюдением методики, исключающей обсеменение окружающих тканей личинками эхинококка. Из инвазивных методик может быть использована лапароскопия, при помощи которой можно непосредственно осмотреть органы брюшной полости видеоэндоскопом.
Лечение эхинококкоза печени
Эхинококкоз печени является паразитарным заболеванием, которое никогда не проходит самостоятельно. При этом консервативные методы не позволяют добиться полного выздоровления. Поэтому единственным эффективным способом лечения является хирургическое вмешательство. На подготовительном этапе, перед операцией и в послеоперационном периоде показано назначение противогельминтного препарата мебендазола. Этот препарат тормозит рост кисты, уменьшает ее размеры, значительно снижает риск рецидивов патологии.
Наиболее эффективным методом лечения является оперативное удаление паразита. Операция сопряжена с высоким риском диссеминации личинок на окружающие ткани, поэтому должна проводиться специалистом, владеющим методикой малоинвазивных апаразитарных вмешательств, использующим современные инструменты. Из хирургических методик применяются иссечение кист печени и эндоскопическое дренирование кисты печени. После удаления кисты в образовавшуюся полость вводят гермициды (наиболее эффективны для предотвращения рецидива эхинококкоза печени 80-100% глицерин и 30% раствор хлорида натрия).
Прогноз и профилактика
Профилактика эхинококкоза печени направлена на предотвращение заражения данным паразитом. Необходимо тщательное мытье рук после контакта с животными и перед любым употреблением пищи. Также следует проводить полноценную термическую обработку мяса, что позволяет уничтожить находящиеся в нем личинки эхинококка.
Эхинококкоз печени при своевременном и грамотном оперативном вмешательстве излечим, однако при выявлении на поздних стадиях заболевания даже на фоне проведенного лечения значительно снижает качество жизни, а в некоторых случаях патология может приводить и к смерти пациента. Рецидивы возникают примерно у 7% больных.
Альвеококкоз - это паразитарное заболевание, вызываемое личинками ленточного гельминта альвеококка и протекающее с формированием первичного очага в печени. В неосложненной стадии проявления альвеококкоза включают крапивницу, кожный зуд, гепатомегалию, тяжесть и боль в правом подреберье, горечь во рту, отрыжку, тошноту. Осложнениями альвеококкоза могут выступать нагноение паразитарной опухоли, прорыв образования в брюшную или плевральную полости, механическая желтуха, портальная гипертензия, метастазирование альвеококка в головной мозг и легкие. Для диагностики альвеококкоза используется УЗИ и сцинтиграфия печени, ангиография, рентгенография/КТ брюшной полости и грудной клетки. Хирургическое лечение альвеококкоза дополняется противопаразитарной терапией.
МКБ-10
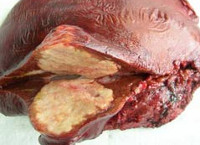
Общие сведения
Альвеококкоз (альвеолярный или многокамерный эхинококкоз) – цестодоз, возбудителем которого выступает личиночная стадия гельминта Alveococcus multilocularis, вызывающего опухолевидное поражение печени с последующим инфильтративным ростом или метастазированием в легкие, головной мозг и другие органы. Альвеококкоз человека относится к числу редко встречающихся природно-очаговых гельминтозов, заболеваемость которым в эндемичных районах составляет 0,01-0,08%. Случаи альвеококкоза встречаются в Канаде, США, Европе (Германии, Австрии, Франции, Швейцарии), Азии, России (Якутии, Камчатке, Чукотке, Западной Сибири, Поволжье). Альвеококкозом чаще заражаются лица молодого и среднего возраста, главным образом, занимающиеся охотой.

Причины альвеококкоза
Для человека опасность представляет личиночная стадия гельминта Alveococcus multilocularis, относящегося к плоским червям подсемейства Echinococcine. Половозрелые формы альвеококка по строению близки к эхинококку, однако отличаются количеством крючьев на сколексе (обычно 28–32 шт.), отсутствием боковых ответвлений в матке, расположением полового отверстия в передней части членика. Основное отличие паразитов заключается в строении финны, которая у альвеококка имеет форму гроздьевидных пузырьков, заполненных студенистой массой. Дочерние пузырьки образуются путем почкования и растут наружу, а не внутрь, как у эхинококка.
Взрослый альвеококк имеет размеры 1,6-4 мм, состоит из головки с 4 присосками и крючьями, 2-3-х члеников. В последнем членике располагается шаровидная матка, содержащая около 400 яиц. Ленточный гельминт паразитирует в кишечнике песца, волка, лисицы, собаки, кошки, которые являются основными хозяевами альвеококка. Зрелые яйца с фекалиями животных выделяются в окружающую среду, откуда попадают в организм промежуточных хозяев (мышей, ондатр, речных бобов, нутрий и человека), где протекает личиночное развитие паразита. Заражение человека альвеококкозом может происходить при занесении в рот онкосфер гельминта во время охоты, разделки туш диких животных, снятия и обработки шкур, контакта с домашними питомцами, употребления в пищу лесных ягод и трав, загрязненных яйцами гельминта.
Патогенез
В организме человека личинка альвеококка выходит из яйца и с кровотоком заносится в печень, где почти всегда задерживается. Первичный альвеококкоз других органов встречается крайне редко. В печени личинка трансформируется в пузырек диаметром 2-4 мм, который начинает размножаться путем экзогенного почкования. Постепенно в соединительнотканной строме печени формируется плотная, мелкобугристая паразитарная опухоль диаметром от 0,5 до 30 см и более.
На разрезе узел альвеококка имеет вид ноздреватого сыра (или пористого свежего хлеба), состоящего из большого количества хитиновых пузырьков. Аналогично злокачественной опухоли, паразитарный узел способен прорастать в окружающие ткани и органы (сальники, диафрагму, поджелудочную железу, правую почку, надпочечник, легкое и др.), лимфатические пути и кровеносные сосуды, распространяясь с током крови по организму и образуя отдаленные метастазы, чаще всего в головном мозге.
Симптомы альвеококкоза
В развитии альвеококкоза выделяют бессимптомную, неосложненную и осложненную стадии. Характер течения альвеолярного эхинококкоза может быть медленно прогрессирующим, активно прогрессирующим и злокачественным. Доклиническая стадия альвеококкоза может длиться долгие годы (5-10 лет и более). В это время больных беспокоит крапивница и кожный зуд. Выявление альвеококкоза в этот период обычно происходит с помощью УЗИ, выполняемого по поводу другого заболевания.
В раннюю манифестную стадию симптомы альвеококкоза малоспецифичны, включают гепатомегалию, тяжесть и тупые боли в правом подреберье, давление в эпигастрии, горечь во рту, тошноту. При осмотре нередко обнаруживается увеличение и асимметрия живота; при пальпации печени определяется плотный узел с неровной бугристой поверхностью. Больные ощущают слабость, ухудшение аппетита, похудание. При альвеококкозе возможны периодические приступы печеночной колики, диспепсические явления.
Осложнения
Наиболее частым осложнением альвеококкоза служит механическая желтуха, обусловленная компрессией желчных путей. В случае присоединения бактериальной инфекции может развиваться абсцесс печени, что сопровождается усилением болей в правом подреберье, появлением гектической лихорадки, ознобов, проливных потов. При прорыве паразитарной полости может развиваться гнойный холангит, перитонит, эмпиема плевры, перикардит, плевропеченочные и бронхопеченочные свищи, аспирационная пневмония.
В случае сдавления опухолевым конгломератом ворот печени возникает портальная гипертензия, сопровождающаяся варикозным расширением вен пищевода, пищеводными и желудочными кровотечениями, спленомегалией, асцитом. При заинтересованности почек развивается протеинурия, гематурия, пиурия, присоединяется инфекция мочевыводящих путей. Следствием иммунопатологических процессов служит формирование хронического гломерулонефрита, амилоидоза и хронической почечной недостаточности.
Метастазирование альвеококка чаще всего происходит в головной мозг; в этом случае возникают очаговые и общемозговые симптомы (джексоновские приступы, моно- и гемипарезы, головокружения, головные боли, рвота). Тяжелое и скоротечное течение альвеококкоза наблюдается у пациентов с иммунодефицитом, беременных, лиц, страдающих тяжелыми сопутствующими заболеваниями. Нередко альвеолярный эхинококкоз заканчивается летально.
Диагностика
При обследовании больных с подозрением на альвеококкоз выясняется эпидемиологический анамнез (проживание в эндемичных зонах, занятие охотой, сбором дикорастущих ягод, обработка шкурок и тушек диких животных, профессиональные риски и пр.). Подтверждают диагноз:
- Аллергологические маркеры. Для ранних стадий характерны положительные аллергические тесты (эозинофилия, реакция Казони с эхинококковым антигеном).
- Анализы. Специфические методы лабораторной диагностики альвеококкоза включают иммунологические реакции (РИГА, РЛА, ИФА), ПЦР.
- Инструментальные методы. Для выявления альвеолярного эхинококкоза печени, величины и расположения паразитарного узла используется обзорная рентгенография брюшной полости, УЗИ и допплерография печени. Неинвазивной альтернативой артериографии и спленопортографии является компьютерная томография. В сложных ситуациях используется сцинтиграфия печени, диагностическая лапароскопия.
При подозрении на альвеококкоз исключаются другие очаговые поражения печени: опухоли, гемангиомы, поликистоз, цирроз, эхинококкоз. Для выявления метастазов проводится рентгенография грудной клетки, МРТ головного мозга, УЗИ почек и надпочечников и т. д.
Лечение альвеококкоза
При альвеококкозе печени показано хирургическое лечение, дополненное противопаразитарной терапией. Чаще всего операцией выбора служит резекция печени в пределах здоровых тканей (сегментэктомия, лобэктомия), однако радикальное удаление паразитарной опухоли возможно лишь в 15-25% случаев. При невозможности радикального иссечения узла производится его частичная резекция или вылущивание с последующей инфильтрацией дезинфицирующими препаратами или разрушением паразитарной ткани с помощью криовоздействия. В отдельных случаях используется операция марсупиализации паразитарной каверны, стентирование желчевыводящих протоков. Системная противопаразитарная терапия альвеококкоза осуществляется производными имидазотиазола.
Прогноз и профилактика
Медленное и бессимптомное развитие паразитарной опухоли приводит к тому, что в большинстве случаев альвеококкоз диагностируется поздно, что часто не позволяет провести радикальное лечение. Прогноз при альвеолярном эхинококкозе достаточно серьезный: без лечения 10-летняя выживаемость не превышает 10-20%. Гибель больных наступает вследствие гнойных осложнений, печеночной недостаточности, профузного кровотечения, прорастания опухоли в близлежащие органы с нарушением их функций, отдаленного метастазирования в головной мозг и др.
Профилактика альвеококкоза сводится к проведению дегельминтизации домашних животных, ветеринарному надзору, соблюдению мер предосторожности при взаимодействии с дикими животными, санитарно-просветительной работе с населением эндемичных районов. Лица, подвергающиеся повышенному профессиональному риску заражения альвеококкозом (пастухи, охотники, работники звероферм и др.), подлежат регулярному скрининговому обследованию.
2. Выбор оптимальной тактики хирургического лечения альвеококкоза печени/ Сейсембаев М.А., Токсанбаев Д.С., Баймаханов Ж.Б.// Вестник хирургии Казахстана. - 2012.
3. Хирургическое лечение осложненных форм альвеококкоза печени/ Бебезов Б.Х., Мамашев Н.Д., Уметалиев Т.М.// Вестник Казахского Национального медицинского университета. - 2012.
Эхинококкоз – это паразитарная инвазия личиночной стадией ленточного гельминта эхинококка, протекающая с поражением внутренних органов (печени, легких, сердца, головного мозга и др.) и образованием в них эхинококковых кист. Неспецифические симптомы эхинококкоза включают слабость, крапивницу, преходящее повышение температуры; специфические зависят от места локализации паразита и могут быть представлены локальными болями, тошнотой, желтухой, кашлем, очаговой неврологической симптоматикой, кардиалгией, аритмией и пр. Диагностика эхинококкоза основывается на данных инструментальных исследований (рентгена, сцинтиграфии, УЗИ, КТ) и серологических проб. Лечение эхинококкоза хирургическое.
МКБ-10
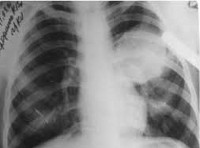
Общие сведения
Эхинококкоз – гельминтное заболевание из группы цестодозов, вызываемое паразитированием в организме человека эхинококка в стадии онкосферы. В мире наибольшая заболеваемость эхинококкозом отмечается в Австралии, Новой Зеландии, Северной Африке, Южной Америке, Южной Европе, Центральной Азии. В России гельминтоз встречается в Поволжье, Приуралье, Ставропольском и Краснодарском крае, Западной Сибири, на Дальнем Востоке.
В эндемичных регионах заболеваемость населения эхинококкозом достигает 5-10%. Распространенность эхинококкоза тесно связана с развитием животноводства. Учитывая тот факт, что при эхинококкозе могут поражаться различные внутренние органы, а единственно радикальным методом лечения является операция, заболевание лежит в сфере интересов торакоабдоминальной хирургии, нейрохирургии, кардиохирургии.

Причины эхинококкоза
Эхинококкоз человека вызывается личиночной стадией ленточного гельминта Echinococcus granulosus - лавроцистой. Окончательными хозяевами половозрелых гельминтов выступают животные (собаки, лисицы, волки, львы, рыси и др.), в кишечнике которых паразитируют цестоды. Человек, домашние и дикие травоядные животные (рогатый скот, свиньи, лошади, олени, лоси и др.) являются промежуточными хозяевами личиночных стадий и одновременно биологическим тупиком, поскольку не выделяют яйца эхинококка в окружающую среду и не могут служить источником инвазии.
Взрослые особи эхинококка – это мелкие гельминты длиной 2,5-8 мм и шириной 0,5-10 мм, имеющие головку с четырьмя присосками и двумя рядами крючьев, шейку и несколько члеников. В зрелых члениках содержатся яйца эхинококка с онкосферами и шестикрючной личинкой-зародышем внутри. Онкосферы выживают в большом диапазоне температур (от -30°С до +30°С), несколько месяцев сохраняются в почве, но вскоре погибают под действием солнечного света.
Из кишечника окончательного хозяина яйца с испражнениями выделяются во внешнюю среду. Заражение людей эхинококкозом происходит алиментарным (при употреблении загрязненных фекалиями овощей и фруктов, воды) или контактным путем (при разделке туш или контакте с животными, инвазированными эхинококком). Высокий риск заболеваемости эхинококкозом имеют лица, занятые животноводством и уходом за животными (животноводы, охотники, работники скотобоен и др.).
Патогенез
В ЖКТ человека под действием пищеварительных ферментов оболочка яйца и онкосферы растворяется, и наружу выходит личинка. С помощью крючьев она внедряется в слизистую кишки, откуда попадает в венозный кровоток и в портальную систему. Большая часть онкосфер оседает в печени; иногда через нижнюю полую вену онкосферы попадают в правые отделы сердца, а оттуда – в малый круг кровообращения и легкие. Реже через легочные вены и левые отделы сердца зародыши оказываются в большом круге кровообращения и могут быть занесены в любой орган: головной мозг, селезенку, почки, мышцы и др. В результате инвазии примерно в 70-80% случаев развивается эхинококкоз печени, в 15% - эхинококкоз легких, в остальных случаях происходит поражение других органов.
После оседания зародыша эхинококка в том или ином органе начинается пузырчатая или гидатидозная стадия развития паразита. Эхинококковый пузырь представляет собой кисту, покрытую двухслойно оболочкой, состоящей из внутреннего (зародышевого) и наружного (хитинового) слоев. Киста медленно увеличивается в размерах (примерно на 1 мм в месяц), однако спустя годы может достигать гигантских размеров. Внутри эхинококкового пузыря содержится прозрачная или беловатая опалесцирующая жидкость, в которой плавают дочерние пузыри и сколексы. Дочерние пузыри эхинококка могут образовываться и снаружи хитиновой оболочки; их общее количество может достигать 1000.
Проявления эхинококкоза связаны с сенсибилизирующим влиянием паразитарных антигенов и механическим давлением кисты на органы и ткани. Паразитирование эхинококка сопровождается выделением продуктов обмена, что приводит к развитию интоксикации и аллергической реакции замедленного типа. В случае полного разрыва кисты происходит истечение ее содержимого в плевральную или брюшную полость, что может вызвать анафилактический шок. Увеличивающаяся в размерах эхинококковая киста давит на окружающие структуры, нарушая функции пораженного органа. В некоторых случаях развивается нагноение кисты; реже возможно самопроизвольная гибель эхинококка и выздоровление.
Симптомы эхинококкоза
Эхинококкоз может бессимптомно протекать годами и десятилетиями; в случае возникновения клинической симптоматики патогномоничные признаки отсутствуют. Независимо от локализации паразита в организме, эхинококкоз проходит в своем развитии три стадии:
- I - бессимптомную. Течение латентного периода начинается от момента внедрения онкосферы в ткани и продолжается до тех пор, пока не появляются первые клинические признаки эхинококкоза.
- II - стадию клинических проявлений. Во время II стадии больных беспокоят боли в месте локализации кисты, слабость, крапивница, кожный зуд, а также специфические симптомы, обусловленные паразитированием кистозной формы эхинококка в том или ином органе.
- III - стадию осложнений. В стадии осложненного эхинококкоза может произойти разрыв кисты и истечение содержимого в брюшную или плевральную полость с развитием перитонита, плеврита. При нагноении эхинококковой кисты присоединяются высокая лихорадка, тяжелая интоксикация. Сдавление кистой органов и тканей может вызывать развитие механической желтухи, асцита, вывихов, патологических переломов.
Эхинококкоз печени
Для эхинококкоза печени характерны жалобы на тошноту, снижение аппетита, периодически возникающую диарею, тяжесть и боли в правом подреберье. Объективно обнаруживается гепатоспленомегалия; иногда эхинококковая киста печени пальпируется в виде округлого плотного образования. В случае сдавления кистой желчных протоков развивается механическая желтуха; при компрессии воротной вены возникает асцит, портальная гипертензия. Присоединение вторичной бактериальной флоры может приводить к формированию абсцесса печени. Наиболее тяжелым осложнением эхинококкоза печени служит перфорация кисты с развитием клиники острого живота, перитонита и тяжелых аллергических реакций. При этом происходит диссеминация эхинококков, в результате чего развивается вторичный эхинококкоз с множественный локализацией.
Эхинококкоз легких
Эхинококкоз легких протекает с повышением температуры тела, интоксикационным синдромом, болью в груди, кашлем, кровохарканьем. Давление кисты на легочную ткань приводит к формированию ателектазов легких. При прорыве пузыря в бронхи развивается сильный кашель, цианоз, нередко - аспирационная пневмония. Крайне опасным осложнением легочного эхинококкоза является прорыв кисты в плевру и перикард, что может привести к анафилактическому шоку, резкому смещению средостения, тампонаде сердца и внезапной смерти. Инфицирование эхинококковой кисты сопровождается формированием абсцесса легкого.
Эхинококкоз сердца
При эхинококкозе сердца беспокоят загрудинные боли, напоминающие стенокардию. Компрессия кистами венечных артерий может вызвать развитие инфаркта миокарда. Часто возникают нарушения ритма и проводимости: желудочковая тахикардия, неполная и полная блокады ножек пучка Гиса, полная поперечная блокада сердца. Причинами гибели пациента с эхинококкозом сердца могут стать злокачественные аритмии, сердечная недостаточность, тампонада сердца, кардиогенный шок, ТЭЛА, постэмболическая легочная гипертензия и др.
Эхинококкоз головного мозга
Клинка эхинококкоза головного мозга характеризуется гипертензионным синдромом и очаговой неврологической симптоматикой (нарушением чувствительности, парезами конечностей, эпилептиформными приступами).
Диагностика
Правильной диагностике эхинококкоза способствует подробно собранный эпидемиологический анамнез, указывающий на тесный контакт человека с животными, эндемичность заражения. При подозрении на эхинококкоз любой локализации назначаются серологические исследования крови (ИФА, РНИФ, РНГА), позволяющие обнаружить специфические антитела к эхинококку. Специфичность и чувствительность тестов достигает 80-98%. Примерно в 2/3 случаев оказывается информативной кожно-аллергическая проба - реакция Казони.
Диапазон инструментальной диагностики эхинококкоза включает ультразвуковые, рентгеновские, томографические, радиоизотопные методы. Перечень исследований зависит от локализации поражения:
- При эхинококкозе печени информативны УЗИ гепатобилиарной системы, ангиография чревного ствола (целиакография), МРТ печени, сцинтиграфия, диагностическая лапароскопия и др.
- Распознать эхинококкоз легких позволяет проведение рентгенографии легких и КТ грудной клетки, бронхоскопии, диагностической торакоскопии.
- Ведущими методами диагностики эхинококкоза головного мозга служат КТ или МРТ.
- При подозрении на поражение сердца выполняется ЭхоКГ, коронарография, вентрикулография, МРТ сердца.
При прорыве эхинококковой кисты в просвет полых органов сколексы паразита могут быть обнаружены в исследуемом дуоденальном содержимом, мокроте. Также в этих случаях прибегают к выполнению бронхографии, холецистографии, пункционной холангиографии. Эхинококковую кисту необходимо дифференцировать от альвеококкоза, бактериальных абсцессов, кист непаразитарной этиологии, опухолей печени, легких, головного мозга и пр.
Лечение эхинококкоза
Радикальное излечение эхинококкоза возможно только хирургическим путем. Оптимальным способом является проведение эхинококкэктомии – вылущивания кисты без нарушения целостности хитиновой оболочки. При наличии крупного пузыря вначале производится его интраоперационная пункция с аспирацией содержимого. Остаточная полость тщательно обрабатывается антисептическими растворами, тампонируется, дренируется или ушивается наглухо. В процессе операции важно не допустить попадания содержимого пузыря на окружающие ткани во избежание диссеминации эхинококка.
В случае невозможности иссечения кисты при эхинококкозе легкого выполняется клиновидная резекция, лобэктомия, пневмонэктомия. Аналогичная тактика используется при эхинококкозе печени. Если иссечение эхинококковой кисты печени представляется технически невозможным, осуществляется краевая, сегментарная, долевая резекция, гемигепатэктомия. В до- и послеоперационном периоде назначается противопаразитарная терапия препаратами празиквантел, альбендазол, мебендазол.
Прогноз и профилактика
В случае радикального удаления эхинококковых кист и отсутствия повторного заражения прогноз благоприятный, рецидивов эхинококкоза не возникает. В случае интраоперационной диссеминации сколексов через 1-2 года может возникнуть рецидив заболевания с формированием множественных эхинококковых пузырей и неблагоприятным прогнозом.
Эхинококкоз - лечение в Москве

Комментарии к статье
Вы можете поделиться своей историей болезни, что Вам помогло при лечении эхинококкоза.
Читайте также:

