Из за чего стрептококк в мочеполовой системе
Обновлено: 15.04.2024
Стрептококковые инфекции – группа заболеваний, вызываемых стрептококками разных видов. Проявляются преимущественным поражением дыхательных путей, кожи и подкожной клетчатки, мочеполовой системы. Естественная восприимчивость человека к стрептококковым микроорганизмам высокая, поэтому инфекции данной группы широко распространены во многих странах мира. Наиболее восприимчивы к стрептококку дети и люди с ослабленным иммунитетом. Всплески заболеваемости отмечаются в холодное время года.
Содержание
Классификация
В основе классификации стрептококковых инфекций лежат тип возбудителя, клинические проявления, тяжесть воспалительного процесса, характер и продолжительность болезни. Формы заболеваний, вызываемых стрептококками, а также их характеристика представлены в таблице.
Обратите внимание! Гемолитические стрептококки группы B – одна из частых причин гнойно-септических осложнений у женщин в послеродовом периоде, а также тяжелых состояний у новорожденных.
Причины стрептококковых инфекций
Инфекция вызывается бактериями рода Streptococcus. Стрептококки устойчивы в окружающей среде, сохраняются в высушенных биоматериалах (мокроте, гное) в течение нескольких месяцев. Погибают при воздействии высоких температур и дезинфицирующих растворов. Резервуаром и источником инфекции выступают носители бактерий или больные люди. Заболевание передается разными путями:
воздушно-капельным – при разговоре, кашле или чихании;
пищевым – при употреблении зараженных продуктов;
контактным – через грязные руки;
половым – при половых контактах;
вертикальным – от матери ребенку.
После перенесенного заболевания формируется устойчивый иммунитет, однако это не исключает повторного заражения стрептококками другого вида.
Патогенез
Симптомы стрептококковой инфекции
Клиническая картина заболевания очень разнообразна по причине большого количества возможных локализаций очага инфекции . Симптомы болезни зависят также от общего состояния организма и типа стрептококка. Так, гемолитический стрептококк группы A чаще поражает дыхательные пути, слуховой аппарат, кожу, приводит к развитию скарлатины и рожистого воспаления, а стрептококки группы B вызывают воспаление органов мочеполовой системы, часто становятся причиной послеродовых инфекций. В зависимости от пути заражения стрептококковая инфекция может проявляться в виде ангины, стрептодермии или уретрита.
Ангина
сильную боль в горле;
иногда головные боли.
Боль в горле может появиться одновременно с подъемом температуры тела или на следующий день. При осмотре наблюдается сильное увеличение миндалин, покрытых белым налетом, обнаруживается увеличение шейных лимфатических узлов. Характерной особенностью стрептококковой ангины является отсутствие насморка и кашля, которые часто сопровождают вирусные инфекции .
В большинстве случаев острый период длится не более 7-10 дней. Заболевание заканчивается полным выздоровлением, при отсутствии лечения может перейти в хроническую форму.
Стрептодермия
Инфицирование происходит контактно-бытовым путем через прямой контакт с больным человеком или через предметы обихода. Заболеванию больше подвержены дети дошкольного возраста, вспышки стрептодермии часто наблюдаются в детских садах.
Инкубационный период при стрептодермии составляет 7-10 дней, затем на коже появляются крупные розовые пятна с неровными краями, которые через несколько дней перерождаются в гнойно-пузырьковые элементы. Постепенно пузырьки лопаются, покрываются корочкой и проходят без следа. При тяжелой форме стрептодермии, когда воспалительный процесс затрагивает глубокие слои кожи, могут остаться шрамы. Среди других клинических проявлений при стрептодермии наблюдаются:
сухость и зуд кожи;
увеличение близлежащих лимфатических узлов;
небольшое повышение температуры тела (до 38 ºC);
легкое недомогание, слабость.
Первично стрептодермия поражает ограниченные участки кожи, но нарушение правил гигиены и отсутствие лечения приводят к тому, что воспалительный процесс распространяется на здоровые ткани.
Длительность заболевания напрямую зависит от качества и своевременности терапии, а также соблюдения врачебных рекомендаций по уходу за пораженной кожей.
Уретрит
Заражение чаще всего происходит во время полового контакта. Инкубационный период при уретрите составляет 5-30 дней. Основными симптомами бактериального уретрита являются:
болезненность при мочеиспускании;
гнойные выделения с неприятным запахом;
отечность половых органов;
возможно наличие крови в моче.
Общее состояние обычно остается нормальным, иногда больные жалуются на слабость, недомогание, отсутствие аппетита.
При отсутствии лечения инфекция может перейти в хроническую форму, проникнуть в мочевой пузырь и почки, что приведет к развитию цистита и нефрита. Запущенный хронический уретрит нередко становится причиной бесплодия у мужчин и женщин.
Диагностика
Ведущую роль в диагностике стрептококковых инфекций играют лабораторные методы исследования. При подозрении на стрептококк больным назначают:
бактериологическое исследование биоматериалов (налета с миндалин, отделяемого из половых органов, содержимого пузырьков на коже, крови) – используется для выделения и определения типа возбудителя;
серологическая диагностика (иммуноферментный анализ, метод цепной полимеразной реакции) – применяется для обнаружения в крови антител к возбудителю, выделяемым им токсинам.
Для оценки состояния внутренних органов дополнительно проводятся ультразвуковое исследование мочевого пузыря (УЗИ), рентгенография легких, электрокардиограмма, назначаются консультации отоларинголога, уролога, кардиолога и других специалистов.
Лечение
Лечение легких форм стрептококковых инфекций проводится в амбулаторных условиях, больные с тяжелыми формами госпитализируются в профильное отделение стационара. Основу лечения заболеваний, вызванных стрептококками, составляют антибактериальные препараты пенициллинового ряда.
Симптоматическое лечение зависит от клинической формы заболевания. Дополнительно больным назначаются жаропонижающие, противовоспалительные, антигистаминные препараты и витамины. При тяжелых состояниях проводятся внутривенные вливания водно-солевых растворов. Продолжительность курса лечения зависит от формы болезни и тяжести инфекционного процесса.
Осложнения
Стрептококковые инфекции могут приводить к развитию тяжелых осложнений и аутоиммунных нарушений – состояний, при которых организм принимает здоровые клетки за бактерии и начинает их атаковать. Наиболее частыми осложнениями стрептококковых инфекций становятся:
ревматизм – хроническое заболевание, протекающее с поражением суставов, мышц и сердечно-сосудистой системы;
хронический лимфаденит – воспаление лимфатических узлов;
гломерулонефрит – тяжелое заболевание почек, приводящие к развитию почечной недостаточности;
воспалительные заболевания сердца (перикардит, миокардит, эндокардит);
сепсис – общее заражение организма.
Обратите внимание! Особенно опасны стрептококковые инфекции в детском возрасте. Нередко родители не обращаются к врачу и лечат такие серьезные болезни, как ангина или скарлатина, самостоятельно. Этого нельзя делать ни в коем случае, поскольку вероятность развития ревматизма и бактериального эндокардита после перенесенной ангины и скарлатины очень высока!
Последствия
При своевременном обращении за медицинской помощью в большинстве случаев стрептококковые инфекции заканчиваются полным выздоровлением. Ухудшает прогноз поздно начатое лечение, переход заболевания в хроническую форму, а также ослабленный иммунитет у больного человека.
Профилактика
Профилактические меры при стрептококковой инфекции включают соблюдение правил личной гигиены и применение средств индивидуальной защиты (ношение маски, тщательная обработка посуды и поверхностей, на которые могли попасть микроорганизмы, мытье рук с мылом).
Общая профилактика заключается в осуществлении контроля над состоянием здоровья в детских и трудовых коллективах. Медработниками учреждений проводятся профилактические осмотры в школах и детских садах, выявляются скрытые формы носительства стрептококковой инфекции, обнаруженные носители изолируются и пролечиваются.
Предупреждение заражения родивших женщин и новорожденных состоит в строгом соблюдении санитарно-гигиенических норм и режима, разработанных для отделений гинекологии и родильных домов.
Питание
В острую фазу болезни помимо приема назначенных лекарственных препаратов следует придерживаться специальной диеты. Из ежедневного рациона необходимо исключить продукты с высоким содержанием углеводов: мучные изделия, шоколад, варенье, мороженое, отказаться от острой, маринованной и соленой пищи.
В рацион рекомендуется включить фрукты и овощи, каши, продукты, богатые белком, витаминами и минеральными веществами. Пищу следует готовить на пару, отваривать или запекать. При ангине блюда подаются в протертом виде. В период выраженной интоксикации больным назначается теплое обильное питье. Пищу принимать небольшими порциями по 5-6 раз в день. При нормализации состояния больным разрешается постепенно вернуться к привычному режиму питания.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Стрептококковая инфекция - группа инфекционных болезней, вызываемых стрептококками различных серологических групп, с воздушно-капельным и алиментарным путём передачи возбудителя, протекающих с лихорадкой, интоксикацией, местными нагноительными процессами и развитием постстрептококковых аутоиммунных (ревматизм, гломерулонефрит) осложнений.
Коды по МКБ-10
- А38. Скарлатина.
- А40. Стрептококковая септицемия.
- А40.0. Септицемия, вызванная стрептококком группы А.
- А40.1. Септицемия, вызванная стрептококком группы В.
- А40.2. Септицемия, вызванная стрептококком группы D.
- А40.3. Септицемия, вызванная Streptococcus pneumoniae.
- А40.8. Другие стрептококковые септицемии.
- А40.9. Стрептококковая септицемия неуточнённая.
- В95.0. Стрептококки группы А как причина болезней, классифицированных в других рубриках.
- В95.1. Стрептококки группы В как причина болезней, классифицированных в других рубриках.
- В95.2. Стрептококки группы D как причина болезней, классифицированных в других рубриках.
- В95.3. Streptococcus pneumoniae как причина болезней, классифицированных в других рубриках.
- В95.4. Другие стрептококки как причина болезней, классифицированных в других рубриках.
- В95.5. Неуточнённые стрептококки как причина болезней, классифицированных в других рубриках.
Чем вызывается стрептококковая инфекция?
Стрептококковая инфекция вызывается стрептококками. Наиболее значимы стрептококковый патоген - S. Pyogenes, он является бета-гемолитическим, а в классификации Lancefield отнесен к группе А. Таким образом мы получаем: бета-гемолитический стрептококк группы А (ГАБГС).
Какие симптомы имеет стрептококковая инфекция?
Два наиболее частых острых заболевания, вызываемых бета-гемолитическим стрептококком группы А, - фарингит и кожные инфекции. В дополнение к этому, отсроченные негнойные осложнения, такие как острая ревматическая лихорадка и острый гломерулонефрит, иногда появляются через 2 и более недель после перенесенной стрептококковой инфекции, вызванной бета-гемолитическим стрептококком группы А. Болезни, вызываемые другими видами стрептококков, обычно менее распространены и включают инфекции мягких тканей или эндокардит. Некоторые не-ГАБГС инфекции преимущественно возникают в определенных популяциях (например, стрептококки группы В - у новорожденных и у родильниц, энтерококки - у больничных пациентов).
Инфекции могут распространяться по протяжению пораженных тканей и по лимфатическим путям в региональные лимфатические узлы. Также могут возникать местные гнойные осложнения, такие как перитонзиллярный абсцесс, средний отит, синусит. Также может возникать бактериемия. Возникнет ли нагноение, зависит от остроты заболевания и восприимчивости пораженной ткани.
Стрептококковый фарингит обычно вызывается бета-гемолитическим стрептококком группы А. Приблизительно у 20 % пациентов при этом заболевании возникают такие симптомы стрептококковой инфекции, как боль в горле, лихорадка, покраснение стенок глотки и гнойный налет на миндалинах. У остальных 80 % симптомы стрептококковой инфекции менее выраженны, и исследование выявляет те же признаки, что и при вирусном фарингите. Шейные и подмаксиллярные лимфатические узлы могут увеличиться в размерах и стать болезненными. Стрептококковый фарингит может привести к перитонзиллярному абсцессу. Кашель, ларингит и заложенный нос не характерны для стрептококковой фарингеальной инфекции. Наличие данных симптомов обычно указывает на заболевание другой этиологии, чаще всего вирусной или аллергической. 20 % людей являются бессимптомными носителями бета-гемолитического стрептококка группы А. Кожные инфекции включают импетиго и целлюлит. Целлюлит может очень быстро распространяться. Это связано с бесчисленными литическими ферментами, которые продуцируют в основном стрептококки группы А. Эризипелоид является частным случаем целлюлита.
Некротизирующий фасциит, вызываемый гноеродным стрептококком, - это острая кожная или редко мышечная инфекция, которая распространяется по фасциальным перемычкам. Стрептококки при некротизирующем фасците происходят из кожи или внутренностей, а повреждение может быть хирургическим, тривиальным, удаленным от места заболевания или слепым, как при дивертикуле толстой кишки и аппендикулярном абсцессе. Это заболевание чаще возникает у внутривенных наркоманов. Ранее известный как стрептококковая гангрена и популярно называемый мясопожирающей бактерией, синдром также может быть полимикробным, когда в воспалении принимает участие также аэробная и анаэробная сапрофитная флора, включающая и Clostridium Perfringens. Когда данный синдром захватывает брюшину, он называется гангреной Fournier. Часты сопутствующие заболевания, такие как нарушенный иммунитет, диабет и алкоголизм. Симптомы стрептококковой инфекции начинаются с лихорадки и интенсивной местной боли. Тромбоз микроциркуляторного русла вызывает ишемический некроз, что ведет к быстрому распространению инфекции и непропорционально нарастающей интоксикации. В 20-40 % случаев в процесс вовлекаются смежные мышцы. Часто возникают шок и почечная дисфункция. Даже при проведении адекватного лечения смертность все равно остается высокой. Септицемия, гнойный сепсис, эндокардит и пневмонии стрептококковой этиологии остаются серьезными осложнениями, особенно если этиологический микроорганизм представляет собой мультирезистентный энтерококк.
Стрептококковый инфекционно-токсический шок схож с таковым же, вызываемым золотистым стафилококком. Он может быть вызван токсинпродуциующими штаммами бета-гемолитического стрептококка группы А. Пациенты - обычно дети и взрослые с кожными инфекциями или инфекциями мягких тканей, не имеющие другой патологии.
Поздние осложнения стрептококковой инфекции
Механизм возникновения поздних осложнений во многом не изучен, но известно, что возникают реакции перекрестного иммунитета, при которых образовавшиеся антитела к антигенам стрептококка реагируют с тканями хозяина.
Острая ревматическая лихорадка (ОРЛ) - воспалительное расстройство. Она возникает менее чем у 3 % пациентов в течение нескольких недель после перенесенной нелеченной инфекции верхних дыхательных путей, вызванной бета-гемолитическим стрептококком группы А. Сегодня острая ревматическая лихорадка встречается значительно реже, нежели в доантибиотическую эру. Диагноз основывается на комбинации кардита, артрита, хореи, специфических кожных проявлений и лабораторных тестов. Самым важным моментом в лечении стрептококковых фарингитов является профилактика острой ревматической лихорадки.
Постстрептококковый острый гломерулонефрит является острым нефритическим синдромом, который сопровождает фарингит или кожную инфекцию, вызванную определенными нефритогенными штаммами бета-гемолитического стрептококка группы А. Данное последствие может быть вызвано лишь определенным числом стрептококковых серотипов группы А. Общая частота атак после перенесенного фарингита или кожной инфекции составляет приблизительно 10-15 %. Наиболее часто она возникает у детей спустя 1-3 недели после перенесенного заболевания. Почти все дети выздоравливают и не имеют постоянных почечных нарушений, однако это возможно и у некоторых взрослых. Лечение стрептококковой инфекции антибиотиками не оказывает существенного влияния на формирование постсрептококкового гломерулонефрита.
Как диагностируется стрептококковая инфекция?
Стрептококки почти не идентифицируются при культуральном исследовании на кровяном агаре овцы. Тесты быстрого определения антигенов сегодня доступны, что позволяет определить бета-гемолитический стрептококк группы А прямо при изучении мазков из горла. Многие такие тесты основаны на методологии иммунологических анализов. В последнее время более доступными стали оптические иммунологические тесты. Они имеют высокую чувствительность (более 95 %), но различаются между собой по специфичности (50-80 % и 80-90 % для самых последних оптических иммунологических тестов). Отрицательные результаты должны быть подтверждены культуральным исследованием (в частности, когда существует вопрос об использовании макролидов ввиду потенциальной резистентности). К моменту выздоровления доказательства инфекции могутбыть получены непрямым путем по измерению титров антистрептококковых антител в сыворотке крови. Обнаружение антител очень важно для диагностики послестрептококковых заболеваний, таких как острая ревматическая лихорадка и гломерулонефрит. Подтверждение требует последовательного повышения титров антител в образцах, так как однократное повышение титров антител может быть следствием ранее перенесенной длительной инфекции. Образцы сыворотки не следует брать чаще, чем через 2 недели, также их можно брать через 2 месяца. Титр антистрептолизина - о (асл-о) повышается только в 75-80 % случаев инфекции. Для полной диагностики в затруднительных случаях могут использоваться следующие тесты на определение: антигиалуронидазы, антидезоксирибонуклеазы В, антиникотинамидаденинди-нуклеотидазы или антистрептокиназы. Пенициллин, назначенный в первые пять дней от начала заболевания для симптоматического лечения стрептококкового фарингита, может вызвать более позднее появление и снижение по уровню асл-о ответа. Пациенты со стрептококковой пиодермией обычно не дают значительного асл-о ответа, но могут генерировать ответ к другим антигенам (в частности анти-ДНК-аза или антигиалуронидаза).
![Fact-checked]()
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Клинические симптомы стрептококковой инфекции разнообразны и зависят от вида возбудителя, локализации патологического процесса и состояния инфицированного организма. Болезни, вызываемые стрептококками группы А, можно разделить на первичные, вторичные и редко встречающиеся формы. К первичным формам относят стрептококковые поражения ЛОР-органов (ангина, фарингит, ОРЗ, отит и др.), кожи (импетиго, эктима), скарлатину, рожу. Среди вторичных форм выделяют заболевания с аутоиммунным механизмом развития (негнойные) и токсико-септические заболевания. К вторичным формам заболевания с аутоиммунным механизмом развития относят ревматизм, гломерулонефрит, васкулиты, а к токсико-септическим заболеваниям - метатонзиллярный и перитонзиллярный абсцессы, некротические поражения мягких тканей, септические осложнения. К редким формам причисляют некротический фасцит и миозит; энтерит; очаговые поражения внутренних органов, СТШ, сепсис и др.
Клинико-лабораторные симптомы стрептококковой инфекции с признаками инвазии:
- Падение систолического артериального давления до уровня 90 мм рт.ст. и ниже.
- Мультиорганные поражения с вовлечением двух органов и более:
- поражение почек: содержание креатинина у взрослых равно или превышает 2 мг/дл, а у детей в два раза больше возрастной нормы;
- коагулопатия: количество тромбоцитов менее 100х10 6 /л; усиление внутрисосудистого свёртывания крови; незначительное содержание фибриногена и присутствие продуктов его распада;
- поражение печени: возрастная норма содержания трансаминаз и общего билирубина превышена в два раза и более:
- острый РДС: острое начало диффузной лёгочной инфильтрации и гипоксемии (при этом отсутствуют признаки поражения сердца); повышение проницаемости капилляров; распространённый отёк (наличие жидкости в плевральной или перитонеальной области); снижение содержания альбумина в крови;
- распространённая эритематозная пятнистая сыпь с десквамацией эпителия;
- некроз мягких тканей (некротический фасцит или миозит).
Случаи стрептококковой инфекции разделяют на:
- вероятные - наличие клинических признаков болезни при отсутствии лабораторного подтверждения или при выделении другого возбудителя; выделение стрептококка группы А из нестерильных сред организма;
- подтверждённые - наличие перечисленных признаков болезни с выделением стрептококка группы А из обычно стерильных сред организма (кровь, спинно-мозговая жидкость, плевральная или перикардиальная жидкость).
Различают четыре стадии развития инвазивной формы стрептококковой инфекции:
- I стадия - наличие локализованного очага и бактериемии (при тяжёлых формах тонзиллофарингитов и стрептодермий рекомендованы посевы крови);
- II стадия - циркуляция бактериальных токсинов в крови;
- III стадия - выраженный цитокиновый ответ макроорганизма:
- IV стадия - поражение внутренних органов и токсический шок или коматозное состояние.
Чаще заболевают молодые люди. Инвазивной форме стрептококковой инфекции свойственны стремительное нарастание гипотензии, мультиорганных поражений, РДС, коагулопатии, шока и высокая летальность. Предрасполагающие факторы: сахарный диабет, иммунодефицитные состояния, заболевания сосудистой системы, применение глюкокортикоидов, алкоголизм, ветряная оспа (у детей). Провоцирующим моментом может послужить незначительная поверхностная травма, кровоизлияние в мягкие ткани и др.
Некротический фасцит (стрептококковая гангрена)
- Подтверждённый (установленный) случай:
- некроз мягких тканей с вовлечением фасции;
- системное заболевание, включающее один или несколько признаков: шок (падение артериального давления ниже 90 мм рт.ст.), диссеминированное внутрисосудистое свёртывание крови, поражение внутренних органов (лёгкие, печень, почки);
- выделение стрептококка группы А из обычно стерильных сред организма.
- наличие первого и второго признаков, а также серологическое подтверждение стрептококковой (группы А) инфекции (4-кратное нарастание антител к стрептолизину О и ДНКазе В);
- наличие первого и второго признаков, а также гистологическое подтверждение некроза мягких тканей, вызванного грамположительными возбудителями.
Некротический фасцит может быть спровоцирован незначительными повреждениями кожных покровов. Внешние признаки: припухлость; эритема красного, а затем - синюшного цвета; образование быстро вскрывающихся везикул с желтоватой жидкостью. Процесс охватывает не только фасции, но и кожу и мышцы. На 4-5-й день возникают признаки гангрены; на 7-10-й день - резкая очерченность зоны поражения и отслоение тканей. Симптомы стрептококковой инфекции стремительно нарастают, развиваются ранние мультиорганные (почки, печень, лёгкие) и системные поражения, острый РДС, коагулопатия, бактериемия, шок (особенно у пожилых и лиц с сопутствующим сахарным диабетом, тромбофлебитом, иммунодефицитным состоянием). Подобное течение процесса возможно и у практически здоровых людей.
Стрептококковая гангрена отличается от фасцитов другой этиологии. Для неё характерен прозрачный серозный экссудат, диффузно пропитывающий дряблую белесоватую фасцию без признаков гнойного расплавления. От клостридиальной инфекции некротический фасцит отличает отсутствие крепитации и выделения газа.
Стрептококковый миозит - редкая форма инвазивной стрептококковой инфекции. Основные симптомы стрептококковой инфекции - сильная боль, не соответствующая выраженности внешних признаков заболевания (припухлость, эритема, повышение температуры, ощущение растяжения мышц). Характерно стремительное нарастание признаков локального некроза мышечной ткани, мультиорганные поражения, острый дистресс-синдром, коагулопатия, бактериемия, шок. Летальность - 80-100%.
Сильная боль, в зависимости от её локализации, может быть связана с перитонитом, инфарктом миокарда, перикардитом, воспалением тазовых органов. Боли предшествует возникновение гриппоподобного синдрома: лихорадка, озноб, мышечные боли, диарея (20% случаев). Лихорадку обнаруживают примерно у 90% больных; инфекцию мягких тканей, приводящую к развитию некротического фасцита - у 80% больных. У 20% госпитализированных возможно развитие эндофтальмита, миозита, перигепатита, перитонита, миокардита и сепсиса. В 10% случаев вероятна гипотермия, в 80% - тахикардия, гипотензия. У всех больных обнаруживают прогрессирующую почечную дисфункцию, у половины больных - острый респираторный дистресс-синдром. Как правило, он возникает уже на фоне гипотензии и характеризуется тяжёлой одышкой, выраженной гипоксемиеи с развитием диффузных лёгочных инфильтратов и отёка лёгких. В 90% случаев необходимы интубация трахеи и ИВЛ. Более чем у 50% больных наблюдают дезориентацию во времени и пространстве; в некоторых случаях возможно развитие комы. У половины пациентов, имевших на момент госпитализации нормальное артериальное давление, в течение последующих 4 ч обнаруживают прогрессирующую гипотензию. Нередко возникает ДВС-синдром.
Обширные некротические изменения мягких тканей требуют хирургической санации, фасциотомии и, в отдельных случаях, ампутации конечностей. Клиническую картину шока стрептококкового генеза отличают определённая торпидность и склонность к персистированию, устойчивая к проводимым лечебным мероприятиям (антибиотикотерапия, введение альбумина, допамина, солевых растворов и др.).
Поражение почек предшествует развитию гипотензии, что свойственно только стрептококковому или стафилококковому токсическому шоку. Характерны гемоглобинурия, повышение уровня креатинина в 2,5-3 раза, снижение концентрации альбумина и уровня кальция в сыворотке крови, лейкоцитоз со сдвигом влево, увеличение СОЭ, снижение гематокрита почти в два раза.
Поражения, вызванные стрептококками группы В, встречают во всех возрастных категориях, но среди них доминирует патология новорождённых. У 30% детей обнаруживают бактериемию (без конкретного очага первичного инфицирования), у 32-35% - пневмонию, а у остальных - менингит, часто возникающий в течение первых 24 ч жизни. Заболевания новорождённых протекают тяжело, летальность достигает 37%. Часто у детей наблюдают менингиты и бактериемию, при этом 10-20% детей погибают, а у 50% выживших отмечают остаточные нарушения. У родильниц стрептококки группы В вызывают послеродовые инфекции: эндометрит, поражения мочевыводящих путей и осложнения хирургических ран при кесаревом сечении. Кроме того, стрептококки группы В способны вызывать поражения кожного покрова и мягких тканей, пневмонию, эндокардит и менингит у взрослых. Бактериемию наблюдают у лиц пожилого возраста, страдающих сахарным диабетом, заболеваниями периферических сосудов и злокачественными новообразованиями. Особо следует отметить стрептококковые пневмонии, возникающие на фоне ОРВИ.
Стрептококки серологических групп С и G известны как возбудители зоонозов, хотя в ряде случаев могут приводить к локальным и системным воспалительным процессам и у человека. Зеленящие стрептококки способны вызвать бактериальный эндокардит. Меньшие по значимости, но несравненно более частые симптомы стрептококковой инфекции - кариозное поражение зубов, вызываемое стрептококками биогруппы mutans (S. mutans, S. mitior, S. salivarius и др.).
![trusted-source]()
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
![Стрептококки: чем опасны, как выявлять и лечить]()
Род бактерий, относящихся к условно патогенной микрофлоре. Носителями различных стрептококков являются практически все люди, включая младенцев. В норме активность микробов подавляет иммунитет. При ослаблении его защиты или получении извне большой заражающей дозы развиваются стрептококковые инфекции: воспалительные заболевания, поражающие слизистые дыхательных путей, ткани внутренних органов, зубы или оболочки мозга. Стрептококки очень устойчивы к факторам внешней среды, способны вырабатывать резистентность к антибактериальным препаратам.
Что такое стрептококки
Род Streptococcus объединяет разнообразные грамположительные микроорганизмы, способные размножаться в анаэробных условиях. Бактерии имеют шаровидную форму, их оболочки чрезвычайно устойчивы к агрессии внешней среды. В высушенных образцах биологических материалов стрептококки сохраняются жизнеспособными более года. Погибают при кипячении, химические дезинфицирующие препараты убивают их в течение 20 минут. По этой причине поверхностного антисептирования часто бывает недостаточно.
Источник распространения стрептококков — носители: зараженные или больные люди. В большой концентрации инфекция содержится на поверхности слизистых оболочек, в жидкостных выделениях: гное, экссудате, слюне. Микробы передаются от человека к человеку воздушно-капельным путем при чихании или кашле. В отличие от вирусов стрептококки разлетаются на относительно небольшое расстояние от источника: в радиусе не более трех метров. Высокая устойчивость бактерий во внешней среде определяет также алиментарный путь заражения: через грязные руки, продукты питания. Стрептококки длительное время сохраняются в молоке, мясных и морепродуктах, которые являются для этой группы инфекций питательную среду.
При размножении в организме человека стрептококки провоцируют интенсивные воспалительные реакции:
микробы группы А чаще поражают слизистые носа, ротовой полости, гортани, бронхов и легких, слухового аппарата, кожи, становятся возбудителями синуситов, тонзиллита, кариеса, ангины, пневмонии, дерматитов, рожи, скарлатины, осложнения ран и ожогов;
стрептококки группы В обычно провоцируют воспаления тканей мочевыделительной системы, суставных структур, соединительной ткани, вызывают цистит, адрекситы, инфекционные нефриты, ревматические процессы, послеродовые осложнения у женщин, эти микробы могут передаваться при половых контактах.
Развитию стрептококковых инфекций способствуют различные системные патологии и повреждения тканей. В том числе: сахарный диабет, злокачественные опухоли, иммунодефицитные, послеоперационные состояния, гиповитаминозы, открытые раны.
Признаки инфицирования
Распространенные симптомы стрептококковых инфекций:
повышение местной или общей температуры тела;
зуд, жжение, сухость в области гортани;
отечность и покраснение миндалин, образование желтого или сероватого налета на слизистых;
заложенность носа с последующими густыми выделениями зеленоватого или желтого цвета;
резкая боль и заложенность слухового прохода, серозные выделения с примесью гноя.
У большинства людей природная высокая склонность к заражению стрептококками. При передаче того или иного вида инфекции воспаляются так называемые входные ворота. Возникают ларингит, фарингит, ангина, отит. При распространении микробов из очагов заражения страдают нижние дыхательные пути, мозг, почки, кишечник и другие органы. К инфекциям вторичной формы можно отнести процессы с включением аутоиммунных механизмов: ревматоидный артрит, стрептококковый васкулит, гломерулонефрит.
Стрептококки — частые провокаторы токсических и некротических осложнений, в том числе тяжелой лихорадки, абсцессов и сепсиса.
Диагностика и лечение стрептококковых инфекций
Специфическая диагностика патогенов требует проведения бактериологического анализа соскобов слизистых, образцов слюны, мочи, мокроты, гнойного отделяемого и других биоматериалов. Кроме того, часто бывает необходимо тестирование крови на антитела к стрептококкам. Лабораторные исследования устанавливают вид возбудителя болезни в течение 20–30 минут.
Кроме этиологических анализов при различных патологиях требуется диагностика общего состояния поражениях органов: обследование у отоларинголога, проведение УЗИ, флюорографии и некоторых других.
Тактику лечения подбирают с учетом выявленных нарушений и устойчивости микробов к медикаментам. Терапию проводят врачи различных профилей: гинекологи, терапевты, пульмонологи, дерматологи. Для подавления активности инфекционной микрофлоры больным назначают курс антибиотиков. Против стрептококков эффективны Азитромицин, Эритромицин,препараты из ряда фторхинолонов: Ципрофлоксацин, Левофлоксацин. Покупать и применять медикаменты важно по назначению врача. Самодеятельность в этом вопросе приводит к развитию суперинфекций. Терапию дополняют также иммуномодулирующими средствами.
Предотвратить развитие стрептококковых заболеваний помогают санитарные меры, закаливание, использование антисептических средств.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Возрастные ограничения 18+
Инфекционно-воспалительные заболевания мочеполовой системы наиболее распространены из всех инфекционных патологий бактериального происхождения. Чаще выявляются у женщин – 50% пациенток переболело ими минимум 1 раз в течение жизни. Среди мужчин до 35 лет – 15%, после 50 лет эти патологии развиваются намного чаще, в основном за счет заболеваний простаты. Также встречаются и у детей – у 2% мальчиков и 8% девочек.Лечением мочеполовых инфекций занимаются гинекологи, урологи, нефрологи и врачи общей практики. При наличии тревожных симптомов важно не откладывать визит к доктору, так как дальнейшее прогрессирование заболевания может привести к осложнениям.
![мочеполовые инфекции]()
Органы мочеполовой системы
Мочеполовой системой называют совокупность органов мочевыделительной и половой систем. Также существуют органы, которые выполняют сразу обе функции: и мочевыделительную, и половую. К ним относится, например, уретра у мужчин.
Органы мочевыделительной системы:
- Почки – парный орган, находящийся в поясничной области и осуществляющий выведение из крови вредных и ненужных веществ, участвующий в процессе образования эритроцитов и поддержании артериального давления.
- Мочеточники – доставляют мочу (избыток жидкости, выводимый из организма почками вместе с вредными веществами) в мочевой пузырь.
- Мочевой пузырь – служит накопителем мочи.
- Мочеиспускательный канал (уретра) – выводит урину из мочевого пузыря.
Органы мочевыделительной системы у мужчин и женщин одинаковы (разве что мочеиспускательный канал имеет неодинаковое строение), а органы репродуктивной системы – разные. К органам половой системы у мужчин относятся:
- Яички и их придатки.
- Семявыводящие и семявыбрасывающие протоки.
- Семенные пузырьки.
- Уретра.
- Предстательная железа (простата).
Половая система женщин состоит из следующих органов:
- Яичников и их придатков.
- Матки, шейки матки и маточных труб.
- Влагалища.
К наружным органам репродуктивной системы у мужчин относятся мошонка и половой член, у женщин – большие и малые половые губы, клитор.
Инфекция мочевыводящих путей: специфика развития у женщин и мужчин
![мочеполовые инфекции]()
Из-за отличий в анатомическом строении заболевания мочевыводящих путей у женщин и мужчин возникают по-разному.
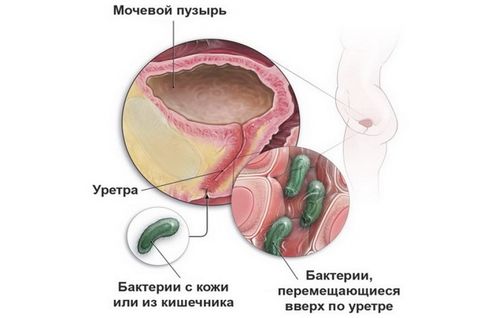
Инфекции у женщин обусловлены строением мочеиспускательного канала: он более широкий и короткий, чем у мужчин. Поэтому инфекции легче проникнуть не только в уретру, но и в мочевой пузырь. Уретрит (воспаление мочеиспускательного канала) и цистит (воспаление мочевого пузыря) возникают у женщин чаще, чем у мужчин. Этому также способствует тесное соседство заднего прохода, влагалища и уретры. Инфекции могут быть занесены в мочеиспускательный канал как из заднего прохода (при недостаточной или неправильной гигиене), так и из влагалища, во время полового акта.
У мужчин уретра выполняет и половую функцию (по ней проходит семенная жидкость при эякуляции), поэтому она более длинная и узкая, чем у женщин. В мочевой канал открываются, помимо мочевого пузыря, и протоки яичек. Уретра проходит через предстательную железу – орган, участвующий в выработке полового секрета, семенной жидкости. Инфекции у мужчин возникают при заражении во время полового акта, а также при патологическом увеличении предстательной железы, когда верхняя часть уретры сдавливается, возникает застой мочи и, как следствие, воспалительный процесс.
Общие признаки мочеполовых инфекций
- Сильные и частые позывы к мочеиспусканию.
- Изменение цвета и запаха урины, ее помутнение, появление в ней осадка.
- Боли в области поясницы и внизу живота.
- Недоопорожненность мочевого пузыря (урина выделяется небольшими количествами).
- Дискомфорт при мочеиспускании: боли, жжение.
Справка! Вышеперечисленные симптомы могут сопровождаться повышением температуры тела, рвотой, тошнотой.
Классификация мочеполовых инфекций
Инфекции мочевыводящих путей (ИМП) классифицируют по следующим критериям:
По локализации различают инфекции:
- Верхних отделов мочевыводящих путей (почек и мочеточников).
- Нижних отделов МВП (мочевого пузыря, уретры).
Справка! Чаще всего патологические процессы возникают в нижних отделах мочевыводящих путей.
По характеру течения заболевания бывают:
- Неосложненными (без нарушений оттока мочи, структурных изменений мочевыводящих путей, сопутствующих заболеваний).
- Осложненными.
Осложненными считаются любые инфекции мочевыводящих путей у мужчин. У женщин осложненными являются ИМП:
- Возбудителем которых стал атипичный микроорганизм.
- С функциональным или анатомическим нарушением, из-за чего возникает препятствие для оттока мочи или снижается местный или системный иммунитет.
Также выделяют специфические и неспецифические инфекции. Специфические мочеполовые инфекции передаются половым путем и вызываются гонококком, уреаплазмой, трихомонадами, вирусом герпеса, хламидиями, микоплазмами и т.д. Неспецифические возникают из-за повышенной активности условно-патогенных (то есть провоцирующими развитие патологических процессов лишь при определенных условиях) микроорганизмов: стафилококков, кишечных палочек, стрептококков и т.д.
Распространенные возбудители мочеполовых инфекций
Возбудителями мочеполовых инфекций могут быть бактерии, вирусы, грибки, простейшие.
Возбудители неспецифических инфекций
Неосложненные инфекции чаще всего (в 95% случаев) вызываются следующими микроорганизмами:
- E.coli (кишечная палочка) – до 90% случаев.
- Staphylococcus saprophyticus (стафилококк сапрофитный) – до 5% случаев.
- Proteus mirabilis (протей мирабилис).
- Klebsiella spp. (клебсиелла).
Справка! Обычно неосложненные инфекции провоцирует один вид бактерий.
Осложненные инфекции могут провоцировать сразу несколько видов микробов. Чаще всего это бактерии Klebsiella spp., Pseudomonas spp (синегнойная палочка), Proteus spp., иногда грибки (чаще всего C.albicans).
Наиболее распространенные специфические инфекции и их возбудители
Наиболее распространенными специфическими инфекциями являются гонорея, хламидиоз, трихомоноз. Их возбудители способны также вызывать следующие мочеполовые патологии: эпидидимит, уретрит, простатит, аднексит, везикулит, вагинит, сальпингит, цистит.
Гонорея
Возбудителем гонореи является гонококк Нейссера (по фамилии ученого, открывшего эту бактерию в 1879 году). Воспалительный процесс обычно развивается в мочеполовых органах:
- Слизистой оболочке уретры у мужчин.
- Слизистой оболочке уретры, цервикальном канале, железе преддверия влагалища у женщин.
Также гонококк Нейссера может поражать прямую кишку (у женщин из-за соседства анального отверстия и влагалища, у мужчин – если они являются пассивными гомосексуалистами), глаза, слизистую оболочку ротовой полости, миндалины, глотки. Такие патологические процессы возникают при вторичном занесении инфекции (заноса руками из половых органов).
В среднем инкубационный период гонореи длится 3—5 дней, в некоторых случаях 10 дней. Также встречается скрытое течение заболевания, когда оно не проявляется симптомами, на протяжении от 1 дня до месяца.
- Болезненные мочеиспускания.
- Гнойные выделения из мочеиспускательного канала.
- Сильные боли при мочеиспускании.
- Частые мочеиспускания.
При подостром течении заболевания признаки те же, но выражены менее ярко.
Хламидиоз
Вызывается хламидиями (Chlamydia trachomatis). Заболевание часто протекает бессимптомно или со слабо выраженными признаками, к которым относятся:
- Дискомфорт при мочеиспускании.
- Зуд в промежности.
- Патологические выделения из половых органов.
- Боли в пояснице или внизу живота.
Справка! Хламидиоз наблюдается в 20% случаев всех инфекций, передающихся половым путем.
Трихомоноз
Возбудителем инфекции являются простейшие Trichomonas vaginalis. У женщин патологический процесс обычно возникает в нижних половых путях, у мужчин – в уретре. В 70% случаев трихомоноз протекает бессимптомно. К его признакам относятся:
- Зуд в области наружных половых органов.
- Жжение во время мочеиспускания.
- Боли во время или после полового акта.
- Отеки паховой области.
- Учащенные мочеиспускания.
У женщин заболевание также проявляется вагинальными выделениями (пенистыми, с неприятным запахом, имеющими белую, желтоватую, сероватую, зеленоватую окраску или кровянистыми). У мужчин наблюдаются выделения из уретры.
Справка! Инкубационный период заболевания – от 3 до 28 дней.
Наиболее распространенные инфекции мочеполовой системы
![мочеполовые инфекции]()
Заболевания мочеполовой системы могут возникать у пациентов любых возрастных категорий, однако существует группа риска, в которую входят:
- Женщины (особенно в период менопаузы и пациентки, пользующиеся для контрацепции вагинальными колпачками).
- Пациенты с аномалиями развития органов мочевыделительной системы.
- Пациенты с заболеваниями, затрудняющими отток мочи (камнями в почках, аденомой простаты и т.д.).
- Пациенты с иммунодефицитными состояниями и патологиями, снижающими иммунитет (например, сахарным диабетом).
Справка! Также в группе риска находятся люди с мочевым катетером.
Уретрит
Уретрит – это воспаление мочеиспускательного канала. Оно может быть как специфическим, так и неспецифическим.
- Жжение при мочеиспускании.
- Выделения из уретры (чаще у мужчин, чем у женщин).
- Учащенные мочеиспускания.
Если уретрит не лечить, он может привести к стриктуре (сужению) мочеиспускательного канала и распространению инфекции на почки или мочевой пузырь.
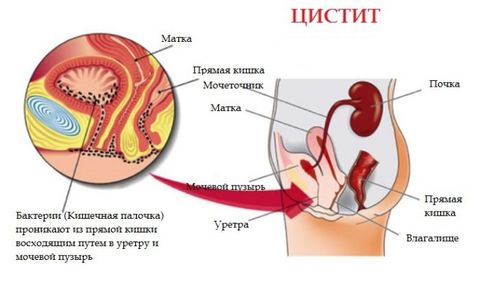
Цистит
![мочеполовые инфекции]()
Цистит – это воспаление мочевого пузыря. Также может быть специфическим и неспецифическим. Различают первичный и вторичный (возникающий на фоне патологий простаты, мочевого пузыря) цистит. Наиболее распространенным возбудителем инфекции является кишечная палочка.
К симптомам цистита относят:
- Учащенные мочеиспускания.
- Дискомфорт в конце мочеиспускания (боли, рези, жжение).
- Чувство недоопорожненности мочевого пузыря.
- Боли в области прямой кишки у мужчин и внизу живота у женщин.
- Потемнение, помутнение мочи.
- Примеси крови в урине.
При отсутствии лечения заболевание может перетечь в хроническую форму.
Пиелонефрит
Пиелонефрит является одним из самых распространенных заболеваний почек. Это неспецифический воспалительный инфекционный процесс. Основными его возбудителями являются кишечная палочка, протей и стафилококк. В большинстве случаев пиелонефрит вызывается не одной, а сразу несколькими бактериями.
Патология может быть первичной или вторичной (возникает на фоне мочекаменной болезни, гинекологических заболеваний, опухолей органов малого таза, сахарного диабета, аденомы простаты). Наиболее часто пиелонефрит развивается у молодых женщин, мужчин старше 55 лет и детей до 7 лет. Может носить острый или хронический характер.
Симптомами пиелонефрита являются:
- Учащенные мочеиспускания.
- Повышение температуры тела.
- Тупые боли в области поясницы.
- Потливость.
- Жажда.
Хронический пиелонефрит выражен менее ярко, его легко спутать с обычной простудой. Главными симптомами являются головные боли, повышение температуры тела, мышечная слабость. Эпизодически могут наблюдаться учащенные мочеиспускания, сухость во рту, ноющие боли в пояснице, отеки, побледнение кожных покровов, изменение цвета мочи.
Вагинит
Вагинит (кольпит) – воспаление влагалища. Может быть как неспецифическим, так и специфическим, острым или хроническим.
Симптомами вагинита являются:
- Зуд и жжение в области половых органов, обычно усиливающиеся во время полового акта или мочеиспускания.
- Вагинальные выделения с неприятным запахом, имеют беловатую или зеленоватую окраску.
Вагинит может иметь и неинфекционное происхождение: возникать из-за микротравм влагалища, гормональных изменений, аллергии, эндокринных нарушений, снижения местного иммунитета.
Аднексит
Аднекситом называют воспалительный процесс в маточных трубах и яичниках. Он может быть односторонним или двустронним, специфическим и неспецифическим. Обычно возникает на фоне снижения иммунитета вследствие стрессов, общих инфекционных заболеваний или гормональных сбоев. Симптомы аднексита:
- Боли внизу живота (с одной или двух сторон, в зависимости от локализации патологического процесса).
- Признаки интоксикации организма: слабость, учащенное сердцебиение, озноб, головные и мышечные боли.
- Повышение температуры тела.
- Нарушения мочеиспускания.
При хроническом аднексите симптомы проявляются лишь в стадии обострения, во время ремиссии их не наблюдается.
Сальпингит
Сальпингит – это воспаление фаллопиевых (маточных) труб. Как самостоятельное заболевание наблюдается лишь в 30% случаев. В остальных случаях сопровождается воспалением яичников (то есть перетекает в аднексит). Бывает одно- и двусторонним. Чаще всего развивается у женщин репродуктивного возраста, однако возникает и в период менопаузы.
К симптомам сальпингита относятся:
- Повышение температуры тела, лихорадочные состояния.
- Учащенные и болезненные мочеиспускания.
- Боли разной степени выраженности внизу живота.
- Вагинальные выделения: зловонные, гнойные или серозно-гнойные.
- Нарушения менструального цикла.
- Тошнота.
- Бесплодие.
- Головные боли и головокружения.
При хроническом сальпингите нередко наблюдаются лишь боли внизу живота в течение длительного времени.
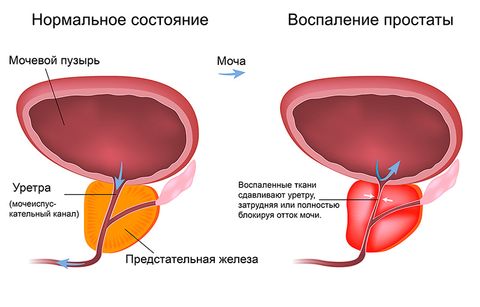
Простатит
![мочеполовые инфекции]()
Простатит – воспаление предстательной железы. Бывает специфическим и неспецифическим. Вызывается вирусами, бактериями, грибками. Может иметь острое и хроническое течение. Общими симптомами (характерными для обеих форм) простатита являются:
- Нарушения мочеиспускания: боли, задержки, слабый напор струи, учащенные позывы.
- Половая дисфункция.
- Выделения из уретры.
- Уменьшение количества или снижение качества спермы.
- Боли в области живота, мошонки, промежности.
Справка! Встречаются неинфекционные разновидности простатита, они возникают из-за застойных явлений в области малого таза.
Везикулит
Везикулит – это воспаление семенных пузырьков у мужчин. Может быть специфическим и неспецифическим. Часто является осложнением других мочеполовых инфекций: простатита, уретрита, эпидидимита. Симптомами везикулита являются:
- Боли внизу живота, усиливающиеся при мочеиспускании и эякуляции.
- Примеси крови в эякуляте.
- Признаки интоксикации организма: головные и мышечные боли, слабость.
- Общее ухудшение самочувствия.
- Неконтролируемые эякуляции.
Если заболевание перешло в хроническую форму, то симптомы меняются. Наблюдаются нарушения мочеиспускания, боли в области крестца.
Эпидидимит
Эпидидимит – воспаление яичка. Бывает односторонним и двусторонним, специфическим и неспецифическим. Возбудителями заболевания преимущественно являются бактерии. Может развиваться вследствие воспалительных процессов в других органах мочеполовой системы.
- Боли в области мошонки, с одной или обеих сторон.
- Повышение температуры тела.
- Отеки мошонки, уплотнения.
- Боли при мочеиспускании, примеси крови в урине.
При хроническом эпидидимите температура не повышается, а боли умеренные или незначительные.
Диагностика
![мочеполовые инфекции]()
При любом заболевании органов мочеполовой системы сначала проводится сбор анамнеза и осмотр пациента. Затем, в зависимости от клинической картины, назначаются диагностические исследования, среди которых могут быть:
- Анализы мочи: общий, по Нечипоренко.
- Общий анализ крови.
- Посев мочи на флору (для определения чувствительности возбудителей инфекции к антибиотикам).
- Креатинин и мочевина в сыворотке крови.
- Скорость оседания эритроцитов.
- УЗИ почек и мочевого пузыря.
- Внутривенная урография.
- Компьютерная томография органов малого таза.
Справка! Дополнительно может быть назначена цистоскопия – эндоскопическое исследование, в ходе которого осуществляется осмотр внутренней поверхности мочевого пузыря.
Лечение
Инфекционные заболевания органов мочеполовой системы лечат антибиотиками. Они могут вводиться перорально, внутримышечно, внутривенно. Разновидности антибактериальных препаратов, длительность курса и метод введения выбираются врачом в зависимости от особенностей течения патологии и состояния организма пациента.
Если у вас наблюдаются признаки инфекции мочевыводящих путей или других органов малого таза, запишитесь на прием в Поликлинику Отрадное. Благодаря современным и точным методам диагностики причина заболевания будет выявлена в кратчайшие сроки. Для вас разработают индивидуальный план лечения, благодаря которому вы скоро вернетесь к привычному образу жизни.
Читайте также: