Из за чего вспышка полиомиелита
Обновлено: 25.04.2024
Полиомиелит (детский спинальный паралич, болезнь Гейне-Медина) – это острое и тяжелое инфекционное заболевание, которое вызывается полиовирусом, поражающим серое вещество передних рогов спинного мозга и других отделов центральной нервной системы.
Полиомиелитом преимущественно болеют дети и подростки. Опасность заболевания состоит в развитии паралича.
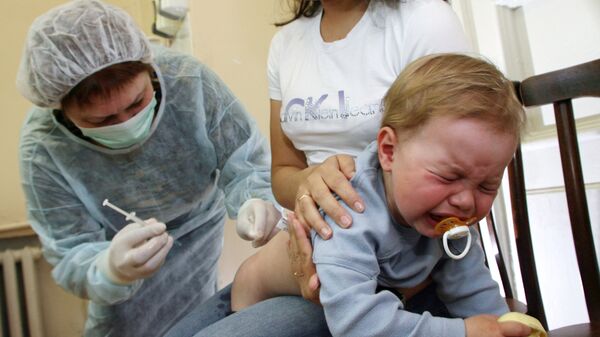
Специфическая профилактика – это вакцинация против полиомиелита. Существует 2 типа вакцин против полиомиелита:
- живая вакцина Себина (ОПВ – содержит живые ослабленные вирусы)
- инактивированная (ИПВ – содержит полиовирусы всех трех серотипов, убитых формалином).
Вакцина ОПВ
Вакцинацию ОПВ проводят детям, начиная с 2-месячного возраста, путем закапывания 2-4 капель (в зависимости от концентрации вакцины) на лимфоидную ткань глотки у младенцев и на поверхность миндалин у старших детей.
Первая вакцинация проводится 3, 4, 5 и 6 месяцев, затем необходима ревакцинация в 18, 20 месяцев и в 14 лет.
После вакцинации ОПВ ребенка в течение часа нельзя кормить и поить, так как с едой и водой вакцина смоется в желудок. Если ребенок срыгнул, необходимо повторить вакцинацию (по той же причине).
Перед прививкой и сразу после нее нельзя вводить в рацион ребенка новые продукты, так как возможно появление аллергических реакций, ошибочно принятых за побочные эффекты вакцины.
Накануне перед вакцинацией следует убедиться в наличии жаропонижающих и противоаллергенных препаратов в домашней аптечке.
Меры предосторожности после вакцинации ОПВ: не целовать ребенка в губы и мыть руки после подмывания малыша.
Противопоказания для вакцинации ОПВ:
- дети с врожденным иммунодефицитом или ВИЧ (также нельзя, если члены семьи имеют те же проблемы);
- наличие в окружении ребенка беременных женщин;
- беременность или планирование ее;
- грудное вскармливание;
- необычная реакция на предыдущую вакцинацию;
- аллергия на неомицин, стрептомицин и полимиксин В (входят в состав вакцины);
- острые инфекционные заболевания (вакцинация после выздоровления).
Вакцина ИПВ
Вакцинацию ИПВ проводят
- детям (ослабленные, имеющие беременную мать и/или расстройства кишечника)
- взрослым (медицинским работникам, имеющие тесный контакт с больными, поездка в эндемичные районы, непривитые люди).
ИПВ вводится подкожно или внутримышечно:
- дети: первичная вакцинация в 2, затем в 4 месяца, потом ревакцинация в 6-18 месяцев и в 4-6 лет;
- взрослые: первая вакцинация (0,5 мл), повтор через 4-8 недель и введение третьей дозы через 6-12 месяцев.
Побочные эффекты вакцинации:
Возможные побочные эффекты, не требующие экстренного медицинского вмешательства:
- нервозность,
- повышение температуры до 38,5°C,
- отеки,
- боль в месте инъекции,
- тошнота, однократная рвота или понос.
Немедленно обратиться к врачу в случае:
- адинамичный и вялый ребенок;
- затрудненное дыхание, одышка;
- температура выше 39С.;
- судороги; , зуд;
- сонливость;
- отеки лица, глаз;
- затрудненное глотание.
После вакцинации ИПВ прогулки и купание ребенка не воспрещаются.
Отказ от вакцинации
В первую очередь непривитым людям грозит полиомиелит со всеми вытекающими последствиями.
Кроме того, в случае отказа от вакцинации им запрещают поездки в страны, требующие прививки от полиомиелита и временно (на период эпидемии) не принимают на работу в образовательные и оздоровительные учреждения.
Выделяют следующие формы полиомиелита:
1. Типичные полиомиелиты с поражением ЦНС:
- непаралитические: менингеальная и абортивная;
- паралитические: спинальная и бульбарная;
2. Атипичные формы – стертая и бессимптомная.
- легкая;
- средней тяжести;
- тяжелая.
Для установления степени тяжести оцениваются выраженность интоксикации и двигательных нарушений.
- гладкое течение (без осложнений);
- негладкое течение (с осложнениями, с присоединением вторичной инфекции, с обострением хронических заболеваний).
Острый полиомиелит протекает в разных клинических формах, и симптоматика заболевания представлена следующими синдромами:
- синдром интоксикации;
- синдром катаральных явлений;
- синдром расстройств пищеварительного тракта;
- синдром неврологических нарушений.
Начинается полиомиелит с препаралитической стадии:
- внезапное повышение температуры,
- появление насморка, болей в горле, кашля,
- а также диареи или запоров,
- болей в животе, рвоты.
Синдром неврологических нарушений характеризуется
- головной болью,
- вялостью, утомляемостью,
- повышенной чувствительностью кожных покровов,
- сонливостью,
- тремором,
- судорогами,
- болями в позвоночнике и конечностях.
Эта стадия продолжается в течение 5 дней. Затем болезнь переходит в паралитическую стадию:
- снижается температура,
- исчезают мышечные боли,
- возникают парезы и параличи.
Чаще в процесс вовлекаются нижние конечности, реже мышцы туловища, брюшного пресса, дыхательная мускулатура.
Через 7-14 дней развиваются мышечные атрофии и вывихи суставов.
Восстановительная стадия продолжается 4-6 месяцев, затем процесс выздоровления замедляется, при этом остаются мышечные атрофии и контрактуры (мышечные сокращения).
Остаточные явления или резидуальная стадия характеризуется наличием стойких параличей, контрактур, деформацией и укорочением конечностей, искривлениями позвоночника. Остаточные явления приводят к пожизненной инвалидности.
Во время вспышек полиомиелита смертность больных достигает 2-5% от остановки дыхания вследствие паралича дыхательных мышц.
При постановке диагноза следует учитывать клинико-эпидемиологические, серологические и вирусологические данные:
- спинномозговая пункция (увеличено давление спинномозговой жидкости, лейкоцитов - нейтрофилов, повышенное содержание белка);
- общий анализ крови (признаки воспаления: лейкоцитоз, увеличение СОЭ);
- смывы из горла и посев на питательную среду;
- анализ фекалий с посевом;
- посев крови и СМЖ на питательную среду;
- определение в сыворотке крови антител (не менее чем четырехкратное нарастание титров антител в парных сыворотках, взятых в острой стадии болезни и через 1 – 3 недели); и МРТ (дают неспецифические результаты и имеют лишь относительное значение для диагностики).
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Лечение полиомиелита осуществляется врачом-инфекционистом в условиях стационара.
Больные изолируются в бокс на 40 дней.
Специфического лечения против заболевания не существует –
- проводится симптоматическая терапия (жаропонижающие, обезболивающие, успокоительные препараты),
- назначается гаммаглобулин и витаминотерапия (витамины С, В1, В 12, В6), аминокислоты.
Больным в острой стадии заболевания показан строгий постельный режим (2-3 недели). При параличе дыхательной мускулатуры – искусственная вентиляция легких.
Особого внимания требуют парализованные конечности. Положения ног, рук и позвоночника должны быть правильными. Ноги укладывают параллельно, чуть сгибая в коленных и тазобедренных суставах с помощью подложенных валиков. Стопы должны находиться перпендикулярно к голеням (их фиксируют подкладыванием плотной подушки под подошвы). Руки разводят в стороны и сгибают в локтевых суставах под углом в 90°.
Для улучшения нервно-мышечной проводимости назначают прозерин, нейромидин, дибазол. Лечение в инфекционном отделении занимает 3-4 недели.
Восстановительное лечение начинается в стационаре и продолжается амбулаторно. Назначается лечебная физкультура, проводятся занятия с ортопедом, водные процедуры (упражнения под водой), физиотерапия (УВЧ, электростимуляция, прикладывание горячих влажных компрессов на больные мышцы). В дальнейшем показано санаторно-курортное лечение (морские, серные ванны, грязи).
Полиомиелит может стать причиной развития дыхательной и сердечно-сосудистой недостаточности из-за паралича межреберных и диафрагмальных мышц. Поэтому больные должны находиться с ведением мониторинга жизненно важных функций. Возможен летальный исход вследствие паралича дыхательных мышц.
После вакцинации против полиомиелита возможно развитие (очень редко) вакциноассоциированного полиомиелита.
Возбудителем полиомиелита является полиовирус трех видов. Источником инфекции являются больные и вирусоносители.
Вирус передается фекально-оральным и воздушно-капельным путями.
В тропических странах случаи заболевания регистрируются в течение всего года, в странах с умеренным климатом чаще летом и осенью.
Факторы, способствующие распространению вируса:
- несоблюдение правил личной гигиены (грязные руки);
- неудовлетворительное удаление экскрементов;
- плохая канализация;
- зараженная пища (немытые овощи и фрукты) и вода (в том числе и купание в загрязненных водоемах);
- домашние мухи.
Прогноз благоприятный при непаралитическом полиомиелите.
После паралитического полиомиелита формируются контрактуры, атрофии мышц, парезы конечностей (инвалидность).

В настоящее время, когда случаи дикой полиомиелитной инфекции почти не регистрируются (Россия относится к странам, свободным от полиомиелита), эпидемиологическое значение приобрели случаи вакциноассоциированного паралитического полиомиелита (ВАПП или ВАП).
Напомним, что в настоящее время применяют два основных типа вакцин против полиомиелита:
1. Оральная полиомиелитная вакцина (OПВ), содержащая ослабленный живой полиовирус в виде горьких капель, которая вводится через рот.
2. Инактивированная полиомиелитная вакцина (ИПВ), содержащая убитый полиовирус, которая вводится внутримышечно.

ВАП может встречаться как у реципиентов живой полиомиелитной вакцины (тем, кому сделали прививку), так и у контактирующих с ними детей (которые не прививались). Случаи ВАП у реципиентов вакцины встречаются крайне редко и связаны, как правило, с введением первой дозы живой вакцины полиомиелитной пероральной 1,2,3 типов. ВАП возникает чаще всего у непривитых детей с иммунодефицитными состояниями при их тесном контакте с детьми, недавно вакцинированными ОПВ. Наиболее часто ВАП у контактных регистрируется в детских закрытых организациях (домах ребенка, стационарах и других организациях с круглосуточным пребыванием детей) - при нарушении персоналом санитарно-противоэпидемического режима, а также в семьях, где одновременно находятся дети, не имеющие прививок против полиомиелита, и вместе с ними - недавно привитые ОПВ.
Следуя рекомендациям ВОЗ, в соответствии с резолюцией Всемирной ассамблеи здравоохранения WHA 68.3 в Российской Федерации в апреле 2016 года осуществлен переход с трехвалентной оральной полиовакцины (тОПВ) на бивалентную оральную полиовакцину (бОПВ) против 1-го и 3-го типов полиовируса.

Дело в том, что дикий полиовирус 2 типа не выявляется в мире еще с 1999 года. В то же время 26-31% случаев возникновение болезни ассоциированы именно с вакцинным вирусом 2 типа, который являлся компонентом трехвалентной ОПВ. Поэтому стало крайне важно перейти от использования трехвалентной ОПВ (содержащей серотипы вируса 1,2 и 3) к бивалентной вакцине (содержащей только серотипы 1 и 3), что и было сделано.
Помните, что полиомиелит неизлечим! Даже учитывая вероятность развития ВАП (только 1 на 160 000 прививок), учтите, что в отсутствии вакцинации паралитическая форма заболевания развивается у каждого сотого заболевшего (величина огромная), что представляет собой серьезную угрозу здоровья населения.

Не отказывайтесь от профилактических прививок – защитите своего ребенка!
До конца 50-х гг. ХХ века полиомиелит был грозной болезнью, эпидемии которой в разных странах уносили многие тысячи жизней. Из числа заболевших около 10% погибали, а еще 40% становились инвалидами. 12 мая 2010 года в России после длительного перерыва был зафиксирован случай заболевания полиомиелитом.
Случай заболевания полиомиелитом был выявлен в России 12 мая 2010 года. 13 мая был госпитализирован еще один человек с подозрением на полиомиелит.
До конца 50-х гг. ХХ века полиомиелит был грозной болезнью, эпидемии которой в разных странах уносили многие тысячи жизней, преимущественно детских. Из числа заболевших около 10% погибали, а еще 40% становились инвалидами.
В середине 1950-х гг. в стране регистрировалось от 10 до 13,5 тысяч случаев заболеваний этой инфекцией. К 1958 г. заболеваемость полиомиелитом в СССР достигла 10,66 случаев на 100 тысяч населения.
После введения массовой иммунизации против полиомиелита (в 1960-1961 гг. было привито более 100 млн человек или около 80% населения) заболеваемость полиомиелитом снизилась более чем в 200 раз и составила от 560 случаев в 1963 г. до 61 случая в 1967 г.
В последующие годы заболеваемость полиомиелитом также продолжала снижаться и носила спорадический характер. В 1970-е гг. регистрировалось от 18 до 69 случаев полиомиелита.
В 1980-90-е гг. регистрировалась спорадическая заболеваемость, более 80% территорий страны были свободны от этой инфекции.
В 1993 г. заболеваемость в России снизилась до 0,002 случаев на 100 тысяч населения.
В 1993 г. лабораториями санэпиднадзора РФ было взято от людей и исследовано более 30 тысяч проб на наличие различных энтеровирусов, в том числе и вируса полиомиелита. В результате было выделено 123 штамма вируса полиомиелита и 413 штаммов других энтеровирусов. Обследование 2312 проб сточных вод, из которых выделено 25 штаммов вируса полиомиелита и 221 штамм других энтеровирусов. Из водопроводной воды выделено 9 штаммов вируса полиомиелита и 33 штамма других энтеровирусов. Всего в 1993 году в 30 регионах России от людей и из объектов внешней среды выделено 175 штаммов вируса полиомиелита. Наибольшее число штаммов выделено в Орловской области ‑ 24, Москве ‑ 17, Хабаровском крае ‑ 14, Липецкой области ‑ 12, Курганской области ‑ 9, Омской области ‑ 7. В лабораториях других областей выделены единичные штаммы.
В 1996 г. в России была проведена большая работа по профилактике полиомиелита. В результате проведенных Национальных дней иммунизации было двукратно привито около 99% детей в возрасте до 3 лет.
12 мая 2010 г. официальной представитель МИД РФ Андрей Нестеренко сообщил о первом случае заболевания ребенка полиомиелитом, зафиксированном в России – болезнь выявлена у девятимесячного младенца, приехавшего в Иркутскую область из Таджикистана, где произошла вспышка этого заболевания.
Читайте также:

