Из за инфекции опухла кисть
Обновлено: 24.04.2024
Человек постоянно контактирует с окружающей средой, а значит и с населяющими ее микроорганизмами, многие из которых являются патогенными, способными вызвать воспалительный процесс. Инфекционный артрит развивается при попадании инфекции в сустав. Предупредить тяжелые осложнения этого заболевания может только своевременное обращение за медицинской помощью.
Общие сведения о заболевании
Инфекционный артрит – это воспаление сустава, вызванное местной или общей инфекцией. Симптомы болезни и ее течение во многом зависят от вызвавшей инфекционный процесс инфекции.
Коды инфекционных артритов по МКБ-10:
- стафилококковый - M00.0;
- пневмококковый - M00.1;
- стрептококковые - M00.2;
- вызванные другими уточненными бактериальными возбудителями - M00.8;
- пиогенный неуточненный - M00.9;
- туберкулезный – М01.1;
- гонококковый - M01.3;
- вирусный – М01.5.
Заболевание очень распространено и может стать причиной стойкого нарушения суставной функции. Четверть пациентов, обращающихся по поводу заболеваний суставов, страдают инфекционными артритами.
Причины инфекционного артрита
Причиной заболевания является инфекция – гнойная инфекция из расположенных рядом очагов (флегмон, абсцессов) или занесенная с током крови при холециститах тонзиллитах, а также общие инфекционные заболевания. При попадании инфекционных возбудителей в сустав иммунная система начинает с ними бороться, вызывая воспалительный процесс, течение которого напрямую связано с особенностями инфекционного возбудителя.
Воспаление может быть:
- неспецифическим – то есть, иметь общие симптомы, характерные для воспалительных процессов; вызываются такие процессы гноеродной патогенной и условно-патогенной микрофлорой – стафилококками, стрептококками, синегнойной и кишечной палочками и др.; вызываемые ими воспалительные процессы носят обычно острый гнойный характер и протекают остро, особенно, у детей;
- специфическим – при таком воспалении развиваются, как общие симптомы, характерные для всех артритов, так и симптомы, свойственные данной инфекции; к таким инфекциям относят туберкулезный, бруцеллезный, гонорейный, вирусный, грибковый, паразитарный воспалительные процессы.
Инфекционные артриты имеют два механизма развития:
- бактериально-метастатический – воспаление начинается из-за присутствия в суставе инфекции;
- токсико-аллергический – воспаление развивается за счет общей интоксикации и неадекватного иммунного ответа на внедрение в организм инфекции;
- смешанный – действуют оба механизма.
Факторы, предрасполагающие к развитию инфекционного артрита: вредные привычки, поднятие тяжестей, наличие лишней массы тела, сахарного диабета. Гнойные поражения суставов особенно часто развиваются у женщин, страдающих ревматоидным артритом.
Симптомы инфекционного атрита
Инфекционный артрит обычно начинается и протекает остро, иногда подостро. Но при некоторых специфических инфекциях он имеет незаметное начало и длительное течение.
Начало болезни и первые симптомы
При остром начале основными симптомами инфекционного артрита являются: выраженная лихорадка, озноб, летучие мышечно-суставные боли в сочетании с резкой болезненностью в пораженном суставе, отеком и гиперемией кожи над ним. Практически всегда остро протекает инфекционный артрит у детей.
Подострое течение имеет не такое заметное начало, температура тела нормальная или субфебрильная. Отек, гиперемия и боль в суставах умеренные.
Самым опасным является скрытое, незаметное течение, характерное для туберкулезного артрита. Характерны неопределенные боли в суставах, похрустывание, снижение двигательной активности. Болезнь протекает на фоне туберкулеза, небольшое повышение температуры также может не привлечь внимания, поэтому туберкулезный артрит редко выявляется на ранних стадиях.
Боли и и отеки характерны для начальной стадии инфекционного токсико-аллергического артрита у детей и взрослых
Явные симптомы
Острый гнойный артрит развиваются очень быстро, состояние ухудшается с каждым днем, беспокоит лихорадка, отечность, гиперемия и боль нарастают. Не исключено, что больному потребуется хирургическая помощь.
При более медленном течении симптомы инфекционного артрита развиваются постепенно, появляется общее недомогание, слабость, суставные боли становятся постоянными, усиливаясь при движении. Постепенно нарушается функция конечностей: появляются трудности в их сгибании или разгибании.
Когда необходимо обращаться за медицинской помощью
К врачу нужно обращаться при появлении следующих симптомов:
- постоянных или регулярно повторяющихся болях в суставах;
- появлении лихорадки, недомогания в сочетании с болями в суставах;
- отека, гиперемии кожи над суставом в сочетании с лихорадкой у пациентов, уже страдающих хроническим артритом – возможно, к имеющемуся хроническому воспалению присоединилась инфекция;
- появление суставных болей при туберкулезе легких, гонорее, бруцеллезе и др. инфекционных заболеваниях.
Опасности
Заболевание часто протекает тяжело, с осложнениями.
Стадии заболевания
Течение болезни связано с ее клинической формой, поэтому стадии развития патологического процесса могут иметь значительные различия. Рассмотрим стадии развития острого гнойного артрита, разработанные НИИ им. Вишневского:
- Начальная – гнойный процесс без деструкции внутрисуставных тканей:
- А. - без поражения околосуставных тканей;
- В. – с развитием гнойных процессов в прилегающих тканях.
- Развернутая – гнойный артрит с деструкцией внутрисуставных тканей:
- А. - без поражения околосуставных тканей;
- В. – с гнойным поражением окружающих мягких тканей.
- Запущенная – с поражением костной и хрящевой ткани:
- А. - без поражения окружающих тканей;
- В. – с гнойным поражением данных тканей;
- С. – с выходом гноя на поверхность тела (свищами).
- Завершающая:
- при отсутствии адекватного лечения – деструкция, неподвижность сустава, инвалидизация;
- при правильном лечении – полное или частичное восстановление функции конечности.
Возможные осложнения
Инфекционный артрит может давать ранние и поздние осложнения. К ранним осложнениям относятся в основном осложнения гнойного артрита:
- нагноение околосуставных тканей;
- генерализация инфекции, сепсис.
Отдаленные последствия – это утрата функции конечности разной степени: от легкой до полной неподвижности.
Классификация
Происхождение и симптомы инфекционного артрита разных клинических форм имеют, как сходство, так и отличие. Рассмотрим наиболее распространенные формы.
Острый гнойный
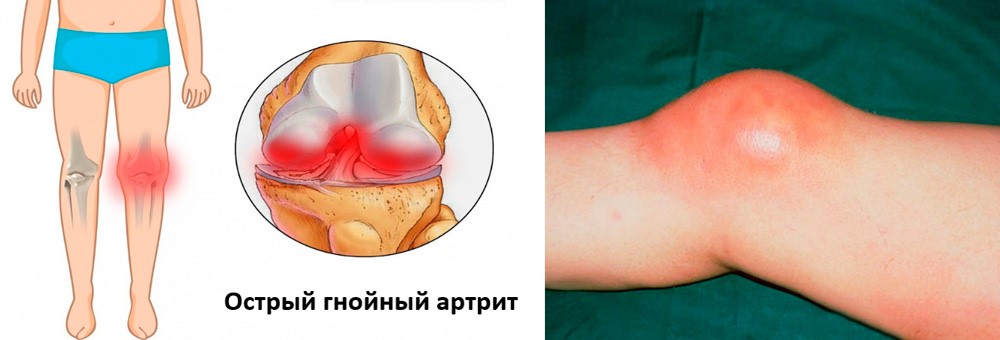
Острый гнойный артрит коленного сустава
Данная форма заболевания развивается при попадании в сустав гноеродной инфекции (синегнойной палочки, стафилококков, стрептококков и др.). Заражение может быть первичным при ранениях и вторичным – при переходе инфекции из окружающих тканей или отдаленных очагов инфекции. К группе риска относятся лица, страдающие ревматоидным артритом, особенно, женщины.
Начинается заболевание остро и протекает тяжело. Появляется лихорадка, головная боль, озноб. Пораженный сустав отекает, кожа над ним краснеет. Боль настолько сильная, что больной не может пошевелить конечностью и старается придать ей положение, вызывающее наименьшую болезненность.
Без оказания своевременной помощи суставные поверхности быстро разрушаются с ограничением подвижности конечности. При назначении адекватного лечения наступает полное выздоровление.
Септический
Развивается на фоне уже существующего сепсиса – генерализованного инфекционного процесса. Инфекция попадает в суставную полость гематогенным путем - с током крови. Заболевание может протекать в виде:
- бактериально-метастатической формы с симптомами острого гнойного артрита – состояние пациента может быть крайне тяжелым; прогноз заболевания зависит от своевременного лечения;
- токсико-аллергической формы – течение не всегда имеет острый характер, часто протекает подостро с множественным поражением суставов мигрирующего (чередующегося) характера; процесс носит негнойный характер и заканчивается выздоровлением на фоне излечения сепсиса.
Туберкулезный
Артрит в данном случае также протекает в виде бактериально-метастатической и токсико-аллергической форм. В первом случае поражаются в основном позвоночник и крупные суставы конечностей, а заболевание носит название костно-суставного туберкулеза. Протекает изначально хронически с нарастающими болями при движении, общим недомоганием. Основные изменения видны на рентгене в виде поражения суставной костной ткани от появления пятна с утратой костью кальция до разрушения кости. При отсутствии лечения приводит к инвалидности.
Токсико-аллергическая форма впервые описанная Понсе в начале 20-го века, протекает очень похоже на ревматоидный артрит с хроническим началом и поражением мелких суставов кисти и стоп. Возможна также их деструкция и инвалидизация. Поражение крупных суставов иногда протекает без последствий и проходит на фоне противотуберкулезной терапии.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Гонорейный
Поражение суставов гонококковой инфекцией может иметь бактериально-метастатическую и токсико-аллергическую формы. В обоих случаях поражаются крупные суставы, чаще всего один коленный (голеностопный, лучезапястный). Протекает болезнь остро, с высокой температурой, интоксикацией и сильнейшими суставными болями. Колено отекает, краснеет, до него невозможно дотронуться из-за болей.
При проведении своевременного лечения болезнь имеет благоприятный исход. Если же не лечить, быстро наступает полная неподвижность конечности.
Боррелиозный
Боррелиоз или болезнь Лайма – это инфекция, вызываемая спиралевидными бактериями – спирохетами боррелиями. Передается она клещами и протекает в виде последовательной смены стадий:
- Через 1-2 недели после укуса клеща появляются повышение температуры тела, интоксикация, скованность мышц и появление на теле в месте укуса клеща покраснения - эритемы, окруженной концентрическими кольцами, распространяющейся на большие участки тела. При своевременном назначении антибактериальной терапии заболевание может закончиться на этой стадии.
- Развивается через 1 – 3 месяца после начала заболевания и проявляется в виде поражений нервной системы (менингитов, невритов с острыми болями) и сердца (сердечных блокад, миокардитов и др.).
- Поражение суставов начинается через полгода (иногда через 2 года) после начала заболевания у генетически предрасположенных людей и протекает в виде сильных суставных болей, доброкачественного рецидивирующего воспалительного процесса, протекающего по типу инфекционно-аллергического артрита с асимметричным поражением 1 – 2 суставов (чаще всего коленного) и заканчивающегося через несколько лет выздоровлением у большинства больных. Но у некоторых пациентов заболевание может переходить в хроническую форму с постепенным нарушением функции конечностей.
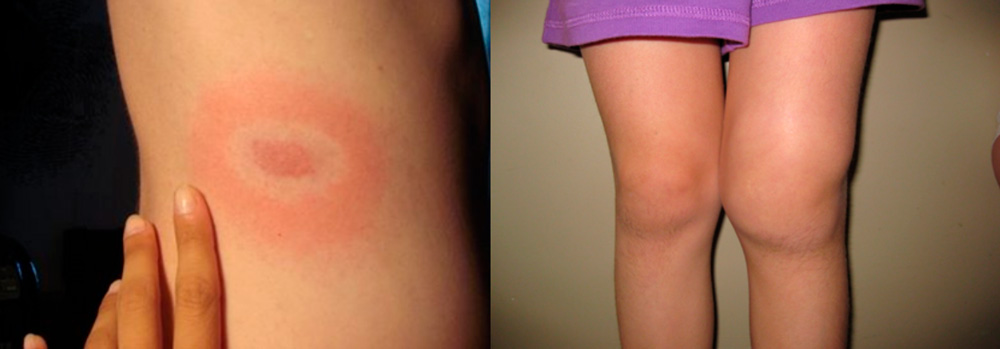
Начальная стадия боррелиоза – мигрирующая эритема и 3 стадия - хронический артрит колена
Вирусный
Развивается на фоне различных вирусных заболеваний:
- Парвовирусная инфекция, вызванная парвовирусом B19 – заболевание протекает с интоксикацией, лихорадкой, кожными проявлениями в виде красных пятен, возвышающихся над кожей папул и точечных подкожных кровоизлияний. Одновременно происходит симметричное поражение суставов. Могут вовлекаться мелкие суставчики кисти, лучезапястные, локтевые, коленные, голеностопные суставы. Симптомы похожи на ревматоидные поражения, но протекают от 3 месяцев до года и имеют благоприятный исход.
- Краснуха – артрит развивается чаще у взрослых женщин на фоне уже имеющихся симптомов краснухи или перед их появлением. У детей такие поражения встречаются редко. Околосуставные ткани отекают, краснеют, появляются сильные боли, нарушающие суставную функцию. Поражение асимметричное с вовлечением мелких суставов кисти, лучезапястных, коленных, локтевых суставов. Артрит продолжается две-три недели, после чего наступает полное выздоровление.
- Вирусные гепатиты В и С – артриты развиваются достаточно часто, но имеют доброкачественное течение и заканчиваются полным выздоровлением. Поражаются мелкие суставы кисти, локтевые, голеностопные и реже другие суставы. Воспаление в суставах обычно начинается до появления желтухи и заканчивается в период ее разгара.
Грибковый
Чаще всего грибковые поражения суставов развиваются при актиномикозе, но встречаются и при другой грибковой инфекции. Патогенные грибки попадают в суставную полость из расположенного рядом костного очага поражения или из отдаленных очагов (кариозные зубы) с током крови. Течение хроническое, с рецидивами и возможным присоединением бактериальной инфекции. Очень часто возникают свищи – ходы, по которым гной из сустава выделяется на поверхность кожи. При отсутствии адекватного лечения приводит к постепенной утрате суставной функции.
Паразитарный
Причиной артрита обычно является эхинококкоз, поражающий костную ткань позвонков, костей таза и длинных костей конечностей. В суставах обычно развивается токсико-аллергический воспалительный процесс. Часто вовлекаются суставы позвоночника, тазобедренные, коленные и локтевые суставы. Течение доброкачественное, но сопровождается сильными суставными болями. Выздоровление наступает при назначении полноценного лечения эхинококкоза.
Инфекционно-аллергический артрит
Инфекционно-аллергический артрит возникает, когда есть аллергия, на фоне которой развивается при неблагоприятных условиях воспалительный процесс в суставах. Заболевание протекает в бурной форме, сопровождается высокой температурой и сильными болевыми признаками. В области поражения наблюдается покраснение, отечность, припухлость. На разных участках кожи – кольцеобразная аллергическая сыпь. Лечением инфекционно-аллергического артрита занимаются ревматолог и аллерголог.
Локализация инфекционного артрита
При инфекционном поражении суставов локализация патологического процесса зависит от особенностей инфекции и ее клинической формы. При острых гнойных артритах – это в основном крупные суставы – коленный, голеностопный, локтевой. Мелкие суставы кисти и стопы поражаются при токсико-аллергической форме туберкулезного и некоторых вирусных артритах.
Асимметричное поражение одного-двух крупных суставов характерно для боррелиоза, чаще всего при этой инфекции в процесс вовлекаются коленные суставы.
Отеки рук могут быть физиологическими или патологическими, локальными или распространенными. Возникают в результате травм, местных инфекций, болезней суставов, поражений кровеносных и лимфатических сосудов, некоторых других патологий. Проявляются увеличением объема конечности, возможны боли, ощущение тяжести, неуклюжести при выполнении тонких движений. Для диагностики заболеваний, вызывающих отеки рук, используются данные опроса, внешнего осмотра, рентгенографии, УЗИ, КТ, МРТ, лабораторных исследований. Лечение определяется причиной появления симптома.
Почему отекают руки
Физиологические причины
Односторонний отек может появляться при передавливании лимфатических и кровеносных сосудов руки телом либо одеждой во время сна. Небольшие симметричные отеки пальцев и дистальных отделов рук, особенно заметные при ношении обручального кольца, наблюдаются после приема алкоголя, употребления соленых продуктов и большого количества жидкости в вечерние часы.
У женщин отечность рук, обусловленная гормональными изменениями, нередко выражена в период гестации. По мере увеличения срока беременности симптом нарастает от легкой пастозности до значительного увеличения объема. Некоторые пациентки отмечают утренние отеки пальцев перед началом менструации, особенно на фоне предменструального синдрома.
Травматические повреждения
Локальный отек при сохранении функции конечности характерен для ушибов. Сопровождается незначительной или умеренной болью, гиперемией, иногда – ссадинами, кровоподтеками. При гематомах симптом выражен сильнее, может определяться флуктуация. При растяжениях, надрывах, разрывах связок отечность, как правило, заметна больше, чем при ушибах. Боль усиливается при попытках движений, отклонении руки в сторону, противоположную травмированной связке. При полном разрыве часть функций конечности утрачивается.
Переломы проявляются быстро нарастающим отеком, деформацией, утратой либо существенным ограничением функции, патологической подвижностью, резкой болезненностью. При повреждениях без смещения отломков, эпифизеолизе у детей, патологических переломах часть перечисленных симптомов отсутствует либо выражена слабо, отек незначительный. Для вывихов типична хорошо заметная, быстро прогрессирующая отечность, которая дополняется резкой деформацией в зоне сустава, болью, пружинящим сопротивлением при попытке движений.
При отморожениях отек захватывает пальцы рук, распространяется на кисти. Может достигать значительного объема, из-за чего руки напоминают подушки. На фоне нарастающей отечности возникает покалывание, переходящее в жгучую боль. Возможно образование пузырей, участков некроза, при тяжелом поражении происходит отторжение части пальцев. У больных с ожогами отек сочетается с резкой болью, покраснением, формированием пузырей.
Локальные инфекционные процессы
Отек, быстро нарастающая дергающая боль, синюшность, гиперемия – основные симптомы всех форм панариция. У пациентов с поверхностными формами болезни отечность пальца локальная, незначительная либо умеренная. При глубоких формах панариция отек значительный, распространяется за пределы пальца на кисть. Более редким поражением пальцев является чинга – заболевание, возникающее у людей, которые занимаются разделкой туш морских животных. Чаще опухает проксимальный сустав пальца.
Фурункулы и карбункулы возникают на плече, предплечье, реже на тыльной стороне кисти – там, где есть волосяные фолликулы. Отек при этих патологиях ограниченный, обнаруживается плотное синюшно-багровое образование с одним либо несколькими желтоватыми участками в зоне фолликулов. При абсцессах гнойный очаг больше по размеру, отек охватывает значительную часть сегмента. Флегмона не имеет четких границ, вслед за гноем отек распространяется по конечности.
При инфицированных ранах отекают края и близлежащие ткани, появляется серозное, а затем гнойное отделяемое. Для рожи типично выраженное опухание, наличие четко очерченного красного пятна, напоминающего географическую карту. Появлению припухлости и других симптомов предшествует лихорадка, в тяжелых случаях возможны нарушения сознания, бред.
Сильным отеком сопровождаются гнойные поражения костей и суставов – гнойный артрит, остеомиелит. Патологии характеризуются интенсивными выкручивающими, рвущими, дергающими болями, местной гиперемией и гипертермией, резким ограничением движений. Отмечаются лихорадка, тяжелая интоксикация.

Болезни суставов
Локальная отечность наблюдается при всех формах артрита. Выраженность отека, как правило, коррелирует с тяжестью процесса, усиливается в периоды обострений.
- Ревматоидный артрит. Отмечается симметричное поражение суставов пальцев и кистей рук. Припухлость сочетается с преходящей или постоянной скованностью, покраснением, ограничением движений.
- Подагрический артрит. Манифестация болезни с явлениями полиартрита в области пальцев чаще встречается у женщин. У молодых людей возможно поражение локтевого, лучезапястного, плечевого сустава. Ревматоидоподобная форма протекает по типу олиго- или моноартрита пальцев рук. Типично быстрое нарастание отека, резкие боли, нарушение функции, общая гипертермия.
- Псориатический артрит. Страдают плечевые суставы, мелкие суставы кистей и пальцев. Начало может быть острым либо постепенным. Пациенты жалуются на отечность, боли в пораженных суставах. Болевой синдром усиливается в покое, в ночное время, ослабевает при движениях, на протяжении дня. Визуально определяются локальная припухлость, багрово-синюшный цвет кожи.
- Инфекционный артрит. Провоцируется вирусными и бактериальными инфекциями. При вирусном поражении отмечаются летучие артралгии, преходящие отеки. Для гонорейного артрита типично вовлечение локтевого сустава, кистей рук. При сифилитической форме болезни страдают пальцы.
- Профессиональный артрит. Боли и отечность выявляются в самых нагружаемых суставах, локализация поражения зависит от профессии. У машинисток, пианистов, офисных сотрудников отекают суставы пальцев. Строителей и грузчиков часто беспокоят боли, отек, ограничение движений в плечевом суставе.
Деформирующий артроз протекает хронически. Отек руки возникает через некоторое время после снижения устойчивости к нагрузкам, дискомфорта и болей. При посттравматической форме заболевания выявляется связь с предшествующей травмой (вывихом, переломовывихом, околосуставным переломом). При идиопатическом артрозе явные причины отсутствуют, в анамнезе возможны перегрузки сустава.
Поражения сосудов
Отек руки при тромбозе сосудов верхней конечности возникает ниже места локализации тромба. Сопровождается ощущением распирания и мучительной тяжести, усиливающихся при пальпации, опускании руки. При осмотре обнаруживается уплотнение тканей, багрово-синюшный оттенок кожи. Возможны онемение, ползание мурашек, снижение чувствительности.
Лимфатический отек руки может определяться у пациенток, перенесших мастэктомию с удалением регионарных лимфатических узлов. Иногда отечность развивается на фоне пороков лимфатической системы, рубцов после ожогов, при посттромбофлебитическом синдроме, лимфангите, лимфадените. На начальной стадии припухлость появляется к вечеру, самостоятельно исчезает в течение ночи. Затем отечность становится постоянной, сочетается с уплотнением тканей. Отличительной особенностью отека на фоне лимфедемы является ямка, долго не исчезающая после надавливания.
Другие причины
В число других заболеваний, вызывающих отек рук, входят:
- Эритромелалгия. Приступы возникают внезапно, провоцируются сдавлением или перегревом конечности, сопровождаются резкой болью, опуханием, интенсивной гиперемией, повышением локальной температуры пальцев рук и ног. Все симптомы проходят в течение нескольких минут, иногда – нескольких часов.
- Сердечная недостаточность. Вначале отеки скрытые, проявляются увеличением массы тела. На заключительных стадиях наблюдается отечность ног, рук, лица в сочетании с асцитом, гидроперикардом, гидротораксом.
- Болезни почек. Отеки наблюдаются по утрам, при длительном свисании рук книзу. Сначала малозаметны, определяются по затруднениям при попытке снять обручальное кольцо с пальца. В последующем становятся более явными. Отличаются мягкостью, водянистостью, сочетанием с желтоватой окраской кожи.
Диагностика
Определением причины отека рук чаще занимаются травматологи-ортопеды. При наличии показаний больных направляют к хирургам, ревматологам, сосудистым хирургам, другим специалистам. Постановка диагноза осуществляется на основании результатов следующих процедур:
- Опрос, физикальное обследование. Специалист устанавливает обстоятельства и время появления отечности, выявляет другие симптомы, отслеживает динамику заболевания. Оценивает локализацию, распространенность, тяжесть отека, объем движений в суставах, цвет, плотность, температуру тканей.
- Рентгенография. Назначается при травмах, болезнях суставов, некоторых гнойных процессах. Позволяет подтвердить наличие отломков либо смещения суставных концов кости, воспалительных и дегенеративных изменений.
- Ультразвуковое исследование. Проводится для подтверждения тромбоза, определения состояния венозных, лимфатических сосудов, оценки распространенности гнойных процессов.
- Другие визуализационные методы. В сомнительных случаях для детального изучения мягких тканей выполняют МРТ, для исследования твердых структур – КТ.
- Лабораторные исследования. Анализы помогают обнаружить признаки воспаления, маркеры ревматических заболеваний, нарушения функции почек.

Лечение
Помощь на догоспитальном этапе
В число общих рекомендаций входит придание конечности возвышенного положения. При травматических повреждениях руку следует зафиксировать с помощью шины или косыночной повязки, приложить холод, дать пострадавшему обезболивающее средство. При заболеваниях суставов можно применять местные препараты с обезболивающим и противовоспалительным эффектами. Наличие быстро нарастающего отека, интенсивного болевого синдрома является основанием для немедленного обращения к специалисту.
Консервативная терапия
При травмах выполняют анестезию места повреждения, руку вправляют или репонируют, накладывают гипсовую повязку. При ожогах и отморожениях проводят перевязки. Схема лечения заболеваний, сопровождающихся отеком руки, может включать следующие методы:
- Охранительный режим. Больному рекомендуют ограничить нагрузку на руку. По показаниям используют ортопедические приспособления.
- НПВС. Применяются при болезнях суставов в виде средств местного действия, таблеток либо инъекций. Снижают выраженность болевого синдрома. Устраняют воспаление и, как следствие – отек рук.
- Глюкокортикоиды. Блокады с гормональными препаратами выполняют при поражениях суставах. Показанием являются интенсивные боли, активный воспалительный процесс, которые не купируются другими лекарственными препаратами.
- Сосудистые средства. Ангиопротекторы, флеботоники и спазмолитики рекомендованы при болезнях вен, лимфатических сосудов.
- Физиотерапия. Для уменьшения болей, снятия воспаления, улучшения кровообращения назначаются лекарственный электрофорез, магнитотерапия, лазерная терапия, УВЧ, грязелечение, лимфодренажный массаж.
- Лечебная гимнастика. Специальные комплексы ЛФК применяются в периоде реабилитации после травм, при болезнях сосудов и суставов. Лечебную физкультуру дополняют массажем, мануальной терапией.
Хирургическое лечение
С учетом особенностей патологии, вызывающей отек рук, могут выполняться следующие оперативные вмешательства:
- Травмы: остеосинтез плечевой кости или костей предплечья, открытое вправление вывихов плечевого и локтевого сустава, вскрытие гематом, иссечение зон некроза при отморожениях, пластические операции при ожогах.
- Инфекционные процессы: вскрытие панариция, фурункула, карбункула, абсцесса либо флегмоны, артротомия, секвестрэктомия.
- Болезни суставов: артропластика, артродез, эндопротезирование.
- Сосудистые патологии: регионарный тромболизис при венозном тромбозе, туннелирование при лимфедеме, лимфовенозное шунтирование.
После операций назначают обезболивающие средства, проводят антибиотикотерапию, осуществляют реабилитационные мероприятия с использованием физиотерапевтических методик.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.

Пациенты среднего и старшего возраста нередко жалуются на отек кисти руки. Такое патологическое состояние может наблюдаться периодически или носить регулярный характер. Проблема связана преимущественно с нарушением кровотока, однако существует ряд воспалительных заболеваний, сопровождающихся подобным симптомом. Отек в любом случае сигнализирует о проблеме в организме, связанной с выведением жидкости, циркуляцией крови или лимфы.
Причины отеков кистей рук

- Артрит;
- Ревматические болезни;
- Артроз;
- Инфекционные поражения кожных покровов;
- Локальные воспалительные процессы;
- Тромбоз.
Помимо этого, отек кисти руки развивается на фоне тромбофлебита вен верхней конечности. Также причинами увеличения объемов тканей становятся:
- Ушибы, вывихи и переломы;
- Некорректно установленные капельницы;
- Нарушение оттока лимфы после операционного вмешательства.
Согласно медицинской статистике, большое количество случаев отечности приходится именно на ревматизм. Аутоиммунная патология сопровождается сильными болями средних суставов, онемением пальцев, иногда кожным зудом.
Если у пациента заметно изменились обе конечности, скорее всего, причиной отеков кистей рук является артрит. Он диагностируется у разновозрастных пациентов, в том числе довольно молодых.
Существует немало факторов, влияющих на состояние кистей. Среди них:
- Поздние сроки беременности;
- Чрезмерная нагрузка на руки;
- Продолжительная однообразная работа;
- Аллергические реакции;
- Подагра;
- Нарушение режимов сна и приема пищи.

Диагностика
Эффективное лечение назначается специалистом только после физикального осмотра и получения результатов лабораторных анализов, инструментальных исследований. Обычно требуются:
| Методика диагностики | Время |
|---|---|
| Рентген кистей рук | 10 минут |
| КТ кистей рук | 15 минут |
| МРТ кистей рук | 20 минут |
| УЗДГ | 30 минут |
| Анализ мочи | 5 минут |
| Анализ крови | 10 минут |
Если диагностика затруднена, то прибегают к лимфосцинтиграфии. Иногда назначают рентгеновскую лимфографию. Современные методы диагностики высокоинформативны и практически безболезненны.
Какой врач лечит отек кисти?
Если отекают кисти рук впервые, пациент не может связать состояние с конкретной причиной, то рекомендуется посетить терапевта или семейного доктора. Специалист изучит анамнез, проведет осмотр и при необходимости направит к:
Опухание суставов возникает при травматических повреждениях, ревматических, ортопедических, инфекционных, эндокринных заболеваниях. Может поражать один, несколько или много суставов. Сопровождается увеличением, изменением контуров околосуставных областей. Часто сочетается с болями, покраснением, повышением локальной температуры. Причину опухания выясняют с помощью данных опроса, физикального исследования, рентгенографии, других визуализационных методик, лабораторных анализов. До постановки диагноза рекомендован функциональный покой, иногда допустимо использование средств местного действия.
Почему опухают суставы
Ревматоидный артрит
Одной из наиболее распространенных разновидностей артрита считается ревматоидный. Отличительной особенностью является двухстороннее симметричное поражение суставов. Патология чаще дебютирует на фоне смены сезонов, гормональной перестройки, общей инфекции, травмы, переохлаждения. Манифестирует остро либо подостро, в последующем приобретает хронический характер. Возможно первично хроническое течение. Опухание суставов дополняется болями, локальной гиперемией, гипертермией, преходящей или постоянной скованностью, нарушениями функции.
Существуют особые формы заболевания – синдром Фелти и ювенильный артрит. Синдром Фелти развивается в среднем через 10 лет после появления первых симптомов серопозитивной формы болезни. Наблюдается поражение мелких суставов на руках и ногах. Выявляются гепатоспленомегалия, лейкопения, миокардит, эписклерит, полисерозит.
Ювенильный ревматоидный артрит развивается в детском либо подростковом возрасте, напоминает патологию у взрослых, но отличается от нее по некоторым признакам. Возможно преимущественное поражение суставов, сочетание с выраженными системными проявлениями. В процесс чаще вовлекаются крупные суставы рук и ног. Кроме опухания обнаруживаются деформации, нарушения походки. Иногда образуются грыжевые выпячивания.
Другие асептические артриты
Заболевания чаще протекают хронически с чередованием обострений и ремиссий. Опухание суставов сочетается с болевым синдромом, скованностью движений, признаками локального воспаления. Симптом выявляется при следующих видах артрита:
- Псориатический. Возможны асимметричный олигоартрит, ревматоидоподобное поражение, вовлечение дистальных суставов рук. Опухание развивается через некоторое время после появления изменений кожи, реже суставная симптоматика предшествует кожной.
- Подагрический. В подавляющем большинстве случаев страдает I плюснефаланговый сустав. Болезнь начинается остро с резких болей, опухания, покраснения кожи, нарушений функции. В последующем атаки постепенно учащаются. Реже наблюдаются мигрирующие боли, моно- и олигоартриты крупных суставов либо кистей рук.
- Реактивный. Через 1-4 недели после появления симптомов урогенитальной или кишечной инфекции возникает асимметричное опухание суставов. При типичном течении (синдром Рейтера) отмечаются симптомы уретрита, конъюнктивита. Возможны изменения кожи, лимфаденит, поражения внутренних органов.

Инфекционные артриты
Провоцируются специфической либо неспецифической болезнетворной микрофлорой. Наряду с опуханием, болью, покраснением, местной гипертермией зачастую сопровождаются общими симптомами: лихорадкой, ознобами, слабостью, разбитостью, синдромом интоксикации. Выделяют следующие виды инфекционных артритов:
- Неспецифический гнойный. Бактериальный артрит, как правило, поражает один крупный сустав ноги: коленный, тазобедренный, голеностопный. Опухание нарастает, сочетается с резкими дергающими болями, общей гипертермией, другими признаками воспаления. Возможно быстрое разрушение суставных поверхностей.
- Вирусный. Припухлость и боли умеренные либо незначительные, мигрирующие. Симптомы сохраняются в течение нескольких недель либо месяцев, исход благоприятный.
- Грибковый. Развивается на фоне нарушений иммунитета. Отмечается склонность к длительному течению, разрушению близлежащей кости, образованию свищей, формированию анкилоза.
- Гонококковый. Отекают голеностопный, коленный, локтевой суставы, иногда – кисти рук. На коже, слизистых оболочках появляются множественные высыпания. Проявления урогенитальной инфекции (уретрита, цервицита) могут быть сглаженными или отсутствовать.
- Сифилитический. Наблюдается как при врожденном, так и при приобретенном сифилисе. Выявляется симметричное поражение обоих коленных суставов, рецидивирующие синовиты. Возможно формирование дактилита с опуханием, последующей деформацией пальцев рук.
- Туберкулезный. Протекает хронически, поражает один из крупных суставов руки либо ноги. Опухание вначале выражено незначительно, в последующем прогрессирует из-за синовитов, образования холодных абсцессов.
- Бруцеллезный. Отек небольшой, дополняется кратковременными болями. Отмечаются ярко выраженные симптомы инфекционного заболевания: лихорадка, проливные поты, ознобы, увеличение лимфатических узлов, печени, селезенки.
Осложнением неспецифического или гонорейного артрита с вовлечением окружающих тканей является панартрит. Патология сопровождается значительным опуханием сустава, симптомом флюктуации из-за накопления гноя в тканях, лихорадкой, падением АД, иногда – нарушениями сознания.
Аллергическая артропатия
Боли, отечность суставов (чаще незначительная) появляются сразу после контакта с аллергеном либо через несколько дней. Сочетаются с кожной сыпью, ринитом, конъюнктивитом, лимфаденитом, бронхообструктивным синдромом, другими проявлениями аллергии. Опухание суставов в отдельных случаях выявляется при отеке Квинке у детей. Считается постоянным признаком аллергического сепсиса, который также чаще диагностируется у пациентов детского возраста.
Артропатии при инфекционных болезнях
Для артропатий при паразитарных и инфекционных заболеваниях типично нерезко выраженное опухание, нестойкая симптоматика, быстро проходящая при лечении основной патологии. Припухлость суставов может наблюдаться при таких болезнях как:
- Краснуха. Суставы вовлекаются симметрично.
- Эпидемический паротит. Симптоматика напоминает ревматоидный артрит.
- Ветряная оспа. Кратковременно отекают один либо несколько суставов.
- Менингит. Отечность появляется через неделю после начала заболевания, страдает одно колено, реже наблюдаются полиартриты.
- Вирусные гепатиты. Опухание коленей, кистей рук предшествует развитию желтухи.
- ВИЧ-инфекция. Чаще поражаются колени и голеностопы, припухлость сочетается с сильной болью, ограничением движений.
Артропатии при эндокринных патологиях
Суставные изменения развиваются на фоне эндокринных заболеваний или нормальных возрастных изменений. Встречаются в следующих случаях:
- Климакс. Колени и стопы чаще опухают у женщин с избытком массы тела. Наблюдаются скованность, боли, хруст.
- Сахарный диабет. Поражаются стопы, реже коленный, голеностопный суставы, еще реже страдают руки. Опухание возникает за счет отека и прогрессирующей деформации.
- Гиперпаратиреоз. Типичны острые моно- или полиартриты с кратковременным опуханием суставов.
- Гипотиреоз. Страдают крупные суставы ног. Выявляются отечность, суставные, мышечные боли.
Другие артропатии
Опухание может возникать при заболеваниях кишечника, васкулитах, приеме некоторых лекарственных средств, воспаления на фоне образования кальцинатов:
- Болезни кишечника. Неспецифический язвенный колит, болезнь Крона иногда сопровождаются опуханием, другими симптомами артритов ног.
- Васкулиты. Припухлость суставов, преходящие боли отмечаются при гранулематозе Вегенера, болезни Шенлейн-Геноха, болезни Кавасаки, синдроме Бехчета.
- Гидроксиапатитная артропатия. В периартикулярных тканях образуются отложения гидроксиапатита кальция. Вовлекается один или несколько суставов. Опухание и болезненность незначительные.
- Лекарственная артропатия. Развивается при использовании НПВС, глюкокортикоидов, противотуберкулезных препаратов. Локализация, выраженность опухания, наличие других симптомов зависят от вида лекарственного средства.
Артрозы
Для начальных стадий артроза опухание нехарактерно, возникает только в периоды обострений, сильнее выражено при развитии синовита. При прогрессировании процесса отечность становится постоянной, изменение контуров сустава вызывается не только припухлостью мягких тканей, но и костными деформациями. Симптом хорошо заметен при артрозе коленного сустава, поражении кистей рук с образованием узлов Гебердена и Бушара.
Травмы
Опуханием различной степени сопровождаются следующие травматические повреждения:
- Ушиб. Отек небольшой, локальный, кратковременный. Контуры сустава не изменены, функции ноги либо руки сохранены, возможно некоторое ограничение движений.
- Повреждение связок. Сустав опухает преимущественно в проекции поврежденной связки. Там же обнаруживаются кровоподтеки. Степень отека нарастает прямо пропорционально тяжести повреждения. Функции ограничены, возможна нестабильность.
- Вывих. Контуры сустава грубо нарушены, движения невозможны, функция утрачена. Пациента беспокоят очень интенсивные боли. При свежем вывихе визуально преобладает деформация, при отсутствии медицинской помощи отек быстро прогрессирует.
- Внутрисуставной перелом. Разлитое опухание сочетается с очень резкой болью, деформацией, невозможностью опоры. Иногда определяются крепитация, патологическая подвижность.
На фоне травм часто возникает гемартроз. Из-за скопления крови сустав становится раздутым, шарообразным. Опухание разлитое, мягкоэластическое или упругое. Определяется флюктуация.
Другие причины
Опуханием околосуставной области сопровождаются следующие патологии:
- Болезни мягких тканей: бурсит, тендинит, тендовагинит, энтезопатии.
- Паразитозы: дракункулез, чинга.
- Гематологические заболевания: серповидно-клеточная анемия.
Локальная припухлость лучезапястного сустава возникает при гигроме, задней поверхности колена – при кисте Беккера. Припухлость, деформация также выявляются при новообразованиях, происходящих из костной и хрящевой ткани. Могут быть обусловлены непосредственно неоплазией, реактивным воспалением, синовитом.
Диагностика
Установлением причины опухания суставов занимаются врачи-ревматологи. По показаниям пациентов направляют к травматологам-ортопедам, инфекционистам, эндокринологам, другим специалистам. Врач опрашивает больного, осуществляет внешний осмотр: изучает конфигурацию сустава, цвет, температуру кожных покровов, проводит пальпацию, оценивает объем движений. В зависимости от результатов первичного объективного обследования могут быть назначены следующие диагностические процедуры:
- Рентгенография. Является базовым методом исследования, выполняется в двух проекциях. На снимках визуализируются изменения контуров суставных концов костей, сужение суставной щели, краевые дефекты, участки деструкции, остеолиза.
- Сонография. Применяется для изучения состояния мягких тканей. Выявляет выпот, кровоизлияния, очаги кальцификации в околосуставных структурах. Позволяет быстро определить причину опухания.
- КТ и МРТ. Проводятся на заключительном этапе обследования при неоднозначных результатах рентгенографии и УЗИ. Дают возможность детализировать и дифференцировать воспалительные, опухолевые, травматические поражения, четко определить объем, локализацию патологического процесса.
- Пункция сустава. Показана при синовите, гемартрозе. Полученную жидкость направляют на бактериологическое, цитологическое, иммунологическое исследование для уточнения характера заболевания.
- Артроскопия. Рекомендована для детального визуального осмотра сустава, забора биоптата. Биопсию выполняют при подозрении на артрит аутоиммунного генеза, туберкулезное поражение, новообразование. Иногда диагностическая артроскопия дополняется проведением лечебных мероприятий.
- Лабораторные анализы. Общий анализ крови подтверждает наличие воспалительных изменений, эозинофилию при аллергии. По результатам биохимических и серологических анализов (наличие ревматоидного фактора, СРБ, ЦИК) подтверждают аутоиммунные заболевания.

Лечение
Помощь на догоспитальном этапе
Для уменьшения опухания рекомендуется обеспечить покой, возвышенное положение конечности. При травмах ногу фиксируют шиной, на руку накладывают косыночную повязку, прикладывают холод, дают обезболивающее средство. При нетравматических поражениях с нерезко выраженной симптоматикой допустимо кратковременное применение местных обезболивающих, противовоспалительных препаратов. Прогрессирующее опухание, резкие боли, ухудшение общего состояния являются поводом для немедленного обращения к врачу.
Консервативная терапия
Пациентам с травматическими повреждениями вправляют вывихи, репонируют переломы, накладывают гипсовые повязки, скелетное вытяжение. Остальным больным рекомендуют охранительный режим, подобранный с учетом особенностей заболевания. Медикаментозная терапия включает следующие средства:
- Антибиотики. Назначаются при инфекционных артритах. Вначале применяют препараты широкого спектра действия, в последующем осуществляют коррекцию антибиотикотерапии с учетом чувствительности возбудителя. В тяжелых случаях рекомендованы комбинации из двух медикаментов.
- НПВС. Уменьшают боли, снижают выраженность воспалительного процесса. В виде таблеток и инъекций обычно используются кратковременно из-за негативного влияния на слизистую оболочку желудка, работу печени, почек. Нанесение гелей, мазей допускается длительными курсами.
- Кортикостероиды. Оказывают выраженный противовоспалительный эффект, являются основой лекарственной терапии коллагенозов. При необходимости сочетаются с иммуносупрессорами.
- Хондропротекторы. Улучшают питание хрящевой ткани, способствуют ее восстановлению за счет активизации синтеза протеогликанов. Назначаются внутримышечно, перорально, вводятся непосредственно в полость сустава.
- Витаминно-минеральные комплексы. Способствуют коррекции обменных нарушений, улучшению иммунитета, повышению эффективности лекарственной терапии болезней суставов.
В число других медикаментов входят гормональные средства для коррекции эндокринных расстройств, химиопрепараты для борьбы со злокачественными новообразованиями. Лекарственную терапию дополняют физиотерапевтическими процедурами: УВЧ, лазеротерапией, магнитотерапией, электрофорезом, другими методиками. Пациентам назначают массаж, ЛФК. Выполняют внутрисуставные и околосуставные блокады.
Хирургическое лечение
Тактика оперативного лечения определяется особенностями патологии:
- Травматические повреждения: открытое вправление вывихов, остеосинтез внутрисуставных переломов, пластика связок.
- Инфекционные артриты: артротомия и дренирование сустава, иссечение туберкулезного очага, реконструктивные вмешательства.
- Опухоли и опухолеподобные образования: удаление гигромы, иссечение кисты Бейкера, резекции трубчатых костей, ампутации, экзартикуляции.
При контрактурах и анкилозе, обусловленных патологическим процессом в суставе, выполняется артродез или артропластика. По показаниям производится эндопротезирование.
2. Ревматические болезни: руководство по внутренним болезням/ под ред. Насоновой В.А., Бунчука Н.В. — 1997.
Читайте также:

