К бактериям относятся возбудители малярии
Обновлено: 15.04.2024
Протозойные инфекции. Споровики. Малярийные плазмодии.
К возбудителям протозойных [от греч. protos, первый, + zoon, животное] инфекций относят простейших — представителей подцарства Protozoa, включающего так называемые одноклеточные формы, состоящие из одной функциональной клеточной единицы или представленные агрегатами из недифференцированных клеток, отделённых друг от друга.
Несмотря на то что все микроорганизмы, имеющие медицинское значение, паразитируют в организме человека, изучением патогенных простейших занимается отдельная наука — медицинская паразитология.
Споровики
Споровики образуют класс Sporozoea типа Apicomplexa, включающий только паразитические виды. Для них характерны как исключительно половой путь развития, так и чередование полового и бесполого циклов, обычно связанное с переменой хозяев.
Своим названием споровики обязаны способности образовывать особые структуры, защищенные плотной оболочкой, условно называемые спорами. Наибольший ущерб здоровью человека наносят малярийные плазмодии и токсоплазмы, поражающие до 35% населения Земли.
Малярийные плазмодии
Род Plasmodium [от греч. plasma, имеющий форму, + eidos, сходство] включает более 100 видов, паразитирующих в клетках рептилий, птиц и животных. Четыре вида патогенны для человека и вызывают малярию — трансмиссивный антропоноз с преимущественным поражением ретикулогистиоцитарной системы и эритроцитов, приступами лихорадки, анемией и гепатоспленомегалией.
Plasmodium vivax — возбудитель трёхдневной малярии, P. malariae — возбудитель четырёхдневной малярии, P. falciparum— возбудитель тропической малярии, P. ovale — возбудитель малярии овале (типа трёхдневной).
Цикл развития малярийного плазмодия в организме, стадии и закономерности появления приступов были установлены К. Гольджи (1889). Возбудителя малярии в крови человека впервые обнаружил А. Лаверан (1880).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Малярия: причины появления, симптомы, диагностика и способы лечения.
Определение
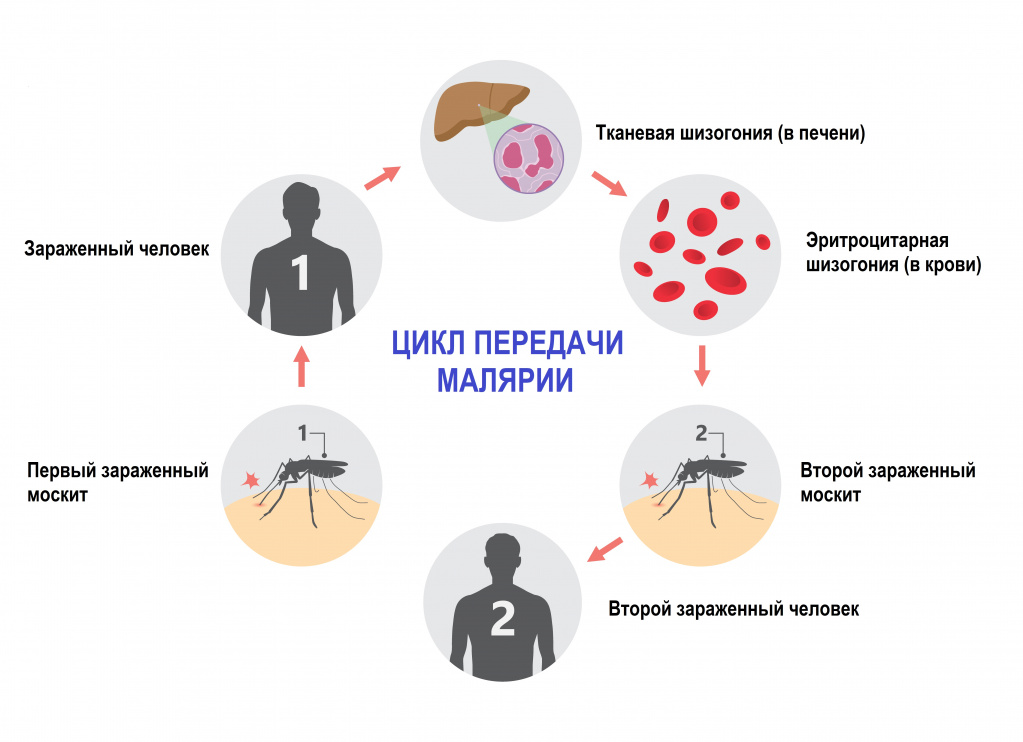
Малярия – инфекционное заболевание, возбудителем которого является паразит рода Plasmodium. Переносчиками являются самки комаров рода Anopheles. В теле комаров, напившихся крови больного человека, формируется большое количество активных малярийных паразитов, которые при укусе комара попадают сначала в кровеносное русло, а затем в клетки печени человека.
У человека встречается пять форм малярии, вызываемой соответствующим видом малярийного плазмодия. Интенсивность передачи зависит от факторов, связанных с паразитом, переносчиком, организмом человека-хозяина и окружающей средой.
Более 100 стран, половина из которых находится в Африке, являются неблагополучными по малярии. Другие очаги массового заболевания – Юго-Восточная Азия, Восточное Средиземноморье, Западная часть Тихого океана и Америка.
Ежегодно на территории России регистрируются завозные случаи малярии из стран ближнего и дальнего зарубежья, где активно действуют очаги малярии.
Местные завозные очаги заболевания регистрировались на территориях Москвы, Московской, Ростовской, Самарской, Оренбургской, Нижегородской и Рязанской областей, Республике Татарстан, в Красноярском крае. Условия для формирования местного малярийного очага имеются на территории Пермского края.
Риск заражения малярией и развития тяжелой болезни значительно выше у младенцев, детей в возрасте до пяти лет, беременных женщин, больных ВИЧ. У взрослых людей в районах с умеренной или интенсивной передачей инфекции за несколько лет воздействия вырабатывается частичный иммунитет, который уменьшает риск развития тяжелой болезни в случае малярийной инфекции.
Другие пути передачи инфекции считаются более редкими:
- трансплацентарный путь — от больной матери к ребенку;
- гемотрансфузионный путь – при переливании крови;
- заражение через контаминированный медицинский инструментарий.
- спорогонии (многократного деления оплодотворенной клетки (ооцисты) с образованием спорозоитов) в организме комара;
- шизогонии (бесполое размножение) в организме человека:
- тканевая шизогония длится 1-2 недели, происходит в гепатоцитах и заканчивается выходом паразитов в кровеносное русло. Тканевая шизогония соответствует периоду инкубации и протекает без явных клинических признаков;
- эритроцитарная шизогония развивается, когда паразиты выходят в кровеносное русло, проникают в эритроциты и в них размножаются. В результате переполненные эритроциты разрываются, а в кровь попадают токсины. С этой фазой связано появление основных симптомов малярии.
Массивный распад эритроцитов может закончиться развитием гемолитической анемии, расстройства микроциркуляции, шока.
По этиологии:
- малярия, вызванная P. vivax (vivax-малярия, трехдневная малярия);
- малярия, вызванная P. ovale (ovale-малярия);
- малярия, вызванная P. falciparum (тропическая малярия);
- малярия, вызванная P. malariae (четырехдневная малярия);
- малярия-микст (смешанная, с указанием возбудителей).
- клинически выраженная (типичная);
- бессимптомное паразитоносительство.
- легкая;
- среднетяжелая;
- тяжелая;
- крайне тяжелая.
Симптомы болезни появляются через 7-15 дней после укуса инфицированного комара. В редких случаях симптомы манифестируют лишь спустя 5-12 месяцев (это характерно для малярии, вызванной P. vivax и P. ovale). В этот период происходит процесс преобразования и накопления паразитов в клетках печени. Остановить развитие заболевания могут только специфические противомалярийные препараты.
У детей могут наблюдаться дыхательная недостаточность, вызванная метаболическим ацидозом, и церебральная малярия.
Диагностика малярии
Лихорадка и озноб у человека, возвращающегося из эндемичной области, являются показанием для срочного обследования на малярию.
Перечень основных диагностических мероприятий:
1. Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Малярия: диагностика, лечение, профилактика
Возбудители малярии — представители рода Plasmodium: P. falciparum, P. vivax, P. ovale и P. malariae. Заболевание угрожает более чем полутора миллиардам человек (проживают в эндемичных районах). В Африке от малярии ежегодно умирают 1 млн детей в возрасте до пяти лет. В Великобритании каждый год регистрируют 2 тыс. случаев заболевания, десять из которых заканчиваются смертельным исходом.
В группу повышенного риска входят иммигранты, возвращающиеся на родину после долгого отсутствия, так как они утрачивают иммунитет и часто пренебрегают профилактическими средствами.
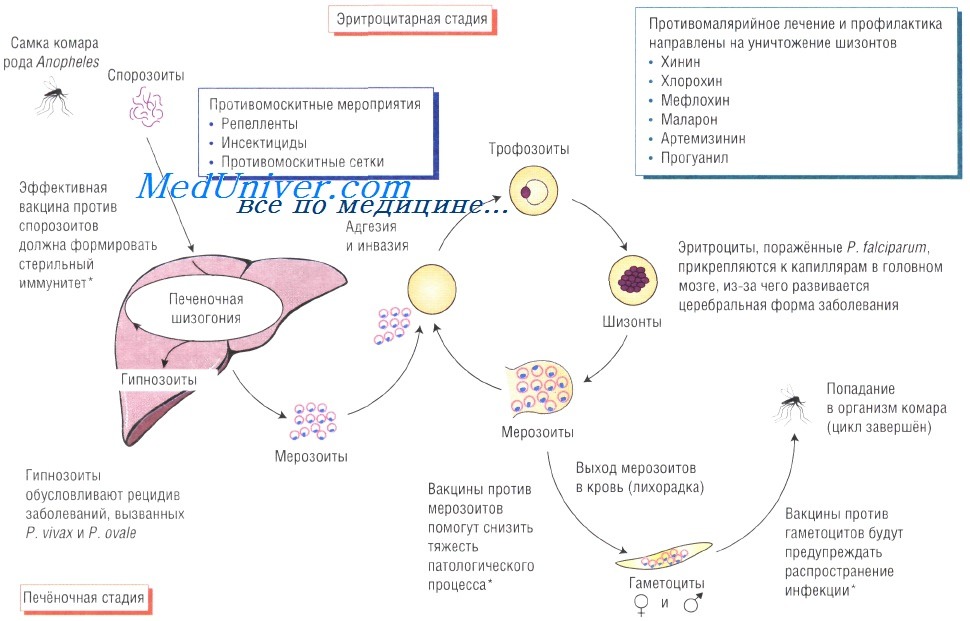
Жизненный цикл возбудителя малярии. Спорозоиты возбудителя попадают в кровоток при укусе самки комара рода Anopheles. При проникновении с током крови в печень паразит начинает размножаться внутри гепатоцитов. Затем возбудители поражают эритроциты и размножаются в них, при этом происходит выброс цитокинов, обусловливающих большинство симптомов малярии. Инфицированные эритроциты приобретают кнопкообразные выступы, при помощи которых они прикрепляются к стенкам капилляров.
Клинические признаки малярии. Малярия должна быть исключена у всех пациентов, путешествовавших в страны эндемической зоны, особенно если у них присутствует лихорадка или гриппоподобные симптомы. Инфекция, вызванная P. falciparum, очень быстро прогрессирует и может привести к смерти пациента (особенно у неиммунных лиц). Инфекция, обусловленная другими плазмодиями, протекает в более лёгкой форме. У неиммунных путешественников характерно развитие заболевания без регулярных (через 1 или 2 дня) приступов малярии.
![малярия]()
Plasmodium falciparum поражает практически все органы, поэтому возможно развитие множества различных осложнений (церебральная малярия, инфекционно-токсический шок, острый гемолиз, почечная недостаточность, гепатит, отёк лёгких).
Диагностика малярии. Исследуемый материал — микроскопия крови (по крайней мере 3 препарата толстой капли крови и тонкого мазка крови), взятой лучше всего во время или сразу после приступа лихорадки. Другие методы диагностики:
• экспресс-тест-dipstick (для обнаружения антигена в крови);
• молекулярно-генетический метод (особенно для определения устойчивости к лекарственным препаратам).Лечение малярии. Химиотерапия позволяет уничтожить паразитов, циркулирующих в эритроцитах. Во избежание развития устойчивости необходимо постоянно чередовать используемые препараты (комбинированная терапия). Для лечения малярии, вызванной Plasmodium falciparum, применяют хинин, пириметамин и сульфадоксин + пириметамин или хинин и доксициклин. Иногда в качестве одного из компонентов используют артеметер.
Для уничтожения P. vivax, P. ovale и P. malariae в эритроцитах применяют хлорохин, а для эрадикации гипнозоитов P. vivax и P. ovale — примахин.
Профилактика и контроль малярии. Необходимо соблюдать определённые меры предосторожности: спать только под москитной сеткой, закрывать открытые участки кожи на рассвете и вечером, когда комары активизируются, а также использовать репелленты. Профилактические препараты принимают согласно предписанию врача, но необходимо учитывать, что медикаменты не обеспечивают полной зашиты от инфекции.
В настоящее время разрабатывают ряд антиспорозоитных вакцин. Ведётся разработка вакцин и против эритроцитарных (бесполых и половых) форм паразита. Комбинированные вакцины будут наиболее эффективны.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Малярия относится к числу самых распространенных инфекций по всему миру. Особо восприимчивы к заболеванию дети до 5 лет и беременные женщины [1]. Заражение происходит через укус комара, который выполняет роль переносчика возбудителя – малярийных плазмодий. Наиболее опасной считается тропическая малярия, вызываемая паразитом Plasmodium falciparum.
Для заболевания характерны периодическое повышение температуры, увеличение печени и селезенки, снижение уровня гемоглобина. Первые симптомы обычно выражены слабо, поэтому инфекция чаще всего диагностируется на поздней стадии, когда уже развилось тяжелое поражение. В связи с этим борьба с малярией основана на своевременном выявлении и эффективном лечении инфекции. Для профилактики применяют инсектициды для уничтожения переносчиков и вакцины против возбудителей.
Как происходит заражение
Ученым, изучающим малярию, не сразу удалось выяснить, что это за болезнь, и как происходит инфицирование.
- трехдневная малярия (Plasmodium vivax);
- малярия овале (Plasmodium ovale);
- четырехдневная малярия (Plasmodium malaria);
- тропическая малярия (Plasmodium falciparum).
При тропической малярии, которую вызывает Plasmodium falciparum, зараженные эритроциты прилипают к внутренней оболочке кровеносных сосудов (эндотелию), что вызывает их закупорку и ишемию – нарушение работы или тяжелое повреждение тканей и органов из-за местного снижения кровообращения. Больше всего страдают головной мозг, легкие, почки и желудочно-кишечный тракт.
Симптомы малярии
Признаки проявляются в основном через 10-14 дней после заражения. В условиях умеренного климата или при сильном иммунитете латентный период (без клинического проявления) занимает от одного до трех месяцев.
Малярия может начинаться с общего недомогания – лихорадки, озноба, головной боли. Эти симптомы могут длиться несколько месяцев. По мере прогрессирования заболевания появляются боли в суставах, кровь в моче, желтуха, признаки ишемии (судороги, кома, кровоизлияния в глаза) и нарушения работы внутренних органов (почечная и печеночная недостаточность, нефрит, нефроз, увеличение печени и селезенки).
У детей наблюдаются одышка, бледность или синюшность кожи, возбуждение на фоне сниженной физической активности, бессонница или частые пробуждения, судороги.
Заражение плода приводит к самопроизвольному аборту, мертворождению, рождению детей со сниженным весом или с врожденной инфекцией.
Диагностика малярии
Главная задача при сборе анамнеза и первичном осмотре пациента – распознать признаки инфекции, установить риск заражения и его источник.
-
, в частности гематокрит (процент содержания эритроцитов в крови) и лейкоцитарная формула (позволяет установить наличие острой или хронической инфекции);
- световая микроскопия крови: толстый мазок для выявления плазмодий в эритроцитах и тонкий мазок для определения вида паразита;
- иммунологический анализ (экспресс-тест): работает по принципу выявления в крови особых белков – малярийных антигенов;
- серологический анализ выявляет антинуклеарные антитела к паразиту, что позволяет установить не только текущую, но и перенесенную инфекцию;
- метод полимеразной цепной реакции (ПЦР) применяется, если предыдущие анализы на малярию не подтвердили диагноз. Точность выявления инфекции с помощью ПЦР составляет 95%.
Лечение малярии
При подозрении на малярийную инфекцию терапию можно начать без подтверждения диагноза, если пациент проживает на территории с высоким риском заражения или вернулся из поездки в такую страну, а также в случае невозможности провести лабораторные исследования.
После подтверждения диагноза лечение направлено на прерывание жизненного цикла паразита в организме, предотвращение тяжелых осложнений у пациента и смертельного исхода. Конкретный терапевтический подход зависит от выявленного возбудителя и стадии инфекции, а также индивидуальных особенностей пациента (хронические или сопутствующие заболевания, состояние иммунитета, у женщин наличие беременности, отсутствие ответа на антималярийные препараты).
Для достижения максимального эффекта применяют комбинированную терапию. Основные лекарства от малярии включают производные артемизинина, хинин или его производное хлорхинин в сочетании с примахином. При четырехдневной малярии примахин не назначают из-за устойчивости ее возбудителя к этому препарату. Тяжелая тропическая малярия поддается лечению артесунатом, артеметером и хинином, а при их недоступности – хинидином для инъекций под контролем ЭКГ. Осложнения заболевания лечатся согласно общепринятым схемам.
Для предотвращения рецидивов и при чувствительности возбудителя пациенту после выписки назначают длительный прием примахина.
Профилактика малярии
На сегодняшний день существуют широкие возможности для путешествий, включая страны с повышенным риском заражения малярией. В поездки часто отправляются наиболее подверженные заболеванию категории людей: дети и беременные женщины. В связи с этим целесообразно обеспечить путешественникам консультацию у специалистов перед отъездом для повышения информированности населения.
- специальные защитные сетки от комаров на окнах, дверях и вокруг кровати;
- спреи на основе инсектицидов для обработки одежды, палаток, инвентаря;
- спреи на основе антимоскитных репеллентов непосредственно на открытых участках кожи;
- ношение специальной одежды с длинными рукавами и штанинами, особенно в часы активности комаров [2].
Перспективным направлением в борьбе против инфекции считается разработка прививки от малярии. Несмотря на то, что она не исключает риск заражения, ее применение значительно снижает заболеваемость. Вакцина RTS, S (Mosquirix) считается самой эффективной на сегодняшний день, сокращая вероятность заражения тропической малярией в среднем на 50% [3].
Возбудитель малярии. Спорогония и шизогония
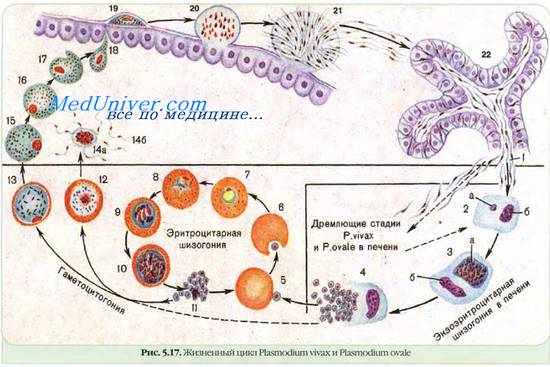
Возбудители малярии относятся к царству Animalia, подцарству Protozoa, типу Apicomplexa, классу Sporozoea, подклассу Coccidia, отряду Eucoccidiida, подотряду Haemosporina, роду Plasmodium. У человека в естественных условиях малярию вызывают 4 вида плазмодиев: P. vivax (Grassi et Feletti, 1890) Labbe, 1899 — возбудитель Р. vivaх-малярии, или трехдневной малярии; P. malariae (Laveran, 1881) Grassi et Feletti, 1890 — возбудитель четырехдневной малярии; P. falciparum (Laverania falcipara) Welch, 1897 — возбудитель тропической, или P. falciparum малярии; P. ovale Stephens, 1922 — возбудитель Р. ovale-малярии (типа трехдневной), отличающиеся по ряду экологических и биоморфологических параметров и клинико-эпидемиологической характеристике вызываемых ими заболеваний В пределах видов известны географические варианту расы и штаммы плазмодиев. В экспериментальных условиях возможно заражение человека оонозными видами плазмодиев обезьян (P. knowlesi, P. cynomolgi и др.).
При окраске по Романовскому — Giemsa у малярийных паразитов дифференцируют характерные для каждого вида ядро рубиново-красного цвета, цитоплазму голубого цвета, вакуоль и на некоторых стадиях развития — продукт паразитарного метаболизма гемоглобина - пигмент естественного золотисто-бурого цвета, что наряду с изменениями морфологии пораженных эритроцитов используется для идентификации возбудителей.
Шизогония. В организме человека малярийные паразиты последовательно проходят фазы тканевой (экзоэритроцитарной) и эритроцитарной шизогонии.
Тканевая шизогония протекает в гепатоцитах, в которые спорозоиты проникают из крови путем связывания циркумспорозоитных белков 2-го региона в качестве лигандов с гепарин-сульфатпротеогликанами и липопротеинами низкой плотности клеточной мембраны, выполняющих роль рецептора для паразитов. В гепатоцитах спорозоиты последовательно трансформируются в трофозоиты и шизонты, в результате деления последних образуются десятки тысяч (до 50 000 у P. falciparum) тканевых мерозоитов.

Эритроцитарная шизогония происходит циклически в эритроцитах различного возраста (Р vivax в незрелых и молодых эритроцитах, P. malariae — в старых, а Р. falciparum — в эритроцитах любого возраста). Поступившие из печени тканевые мерозоиты взаимодействуют с хемокинами — рецепторными белками эритроцитарной мембраны, в частности, P. falciparum с гликофоринами A (Aikawa M., Iseki М. и др , 1990), ретикулоцитсвязывающие протеины P. vivax — с белками системы Duffy — Fy" и Fyb(Miller L.H. и др.,1976), и, вызывая инвагинацию оболочки эритроцитов с образованием паразитофорной вакуоли, инвазируют эритроциты.
В них бесполые стадии паразитов развиваются (в течение 48 ч —P. vivax и P. falciparum, 50 ч —P. ovale и 72 ч — P. malariae) от стадии юного (кольцевидного, или ring-form) трофозоита до стадии зрелого шизонта с образованием после его деления эритроцитарных мерозоитов (от 6-8 у P. malariae до 32-40 у Р falciparum). Новое поколение эритроцитарных мерозоитов, взаимодействуя с комплементарными клеточными рецепторами, инвазируют новые эритроциты, где проходят очередной цикл эритроцитарной шизогонии.
Часть мерозоитов после проникновения в эритроциты трансформируется в них в незрелые половые стадии — микро- (мужские) и макро-(женские) гаметоциты (гаметоцитогония). При микроскопии крови больных P. vivax-,P. ovale- и четырехдневной малярией зрелые гаметоциты обнаруживаются уже в первые дни болезни и исчезают вскоре после прекращения эритроцитарной шизогонии. Напротив, гаметоциты P. falciparum созревают в течение 10-12 дней и сохраняются в периферической крови в течение 4-8 нед после исчезновения бесполых эритроцитарных стадий паразита.
Поэтому при микроскопии периферической крови больных неосложненной P.falciparum-малярией обнаруживаются лишь юные (кольцевидные) трофозоиты, а затем и гаметоциты. Промежуточные формы бесполых стадий этих плазмодиев обычно обнаруживаются в периферической крови при злокачественном, осложненном течении P.falciparum-малярии.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также: